Evaluar la incorporación de un farmacéutico de hospital a la actividad habitual de una unidad de cuidados intensivos (UCI).
DiseñoEstudio observacional prospectivo para evaluar las intervenciones farmacéuticas, realizadas por un farmacéutico adscrito temporalmente a una UCI, sobre las prescripciones médicas.
ÁmbitoUCI médico-quirúrgica con 21 camas.
PacientesSe incluyeron los pacientes con al menos una estancia en UCI y se excluyeron los pacientes con ingreso y alta en periodos en los que no se contó con la presencia física del farmacéutico.
IntervencionesSe realizaban tras la revisión diaria de las prescripciones y se comunicaban de forma verbal o escrita al médico responsable.
Variables principalesIntervenciones realizadas, grupo terapéutico de los medicamentos implicados, forma de realización de la intervención y el grado de aceptación.
ResultadosSe realizaron 194 intervenciones en 62 pacientes. La mayoría estaban relacionadas con aspectos de seguridad (33%) y optimización de la terapia (32%). Las más frecuentes se dirigieron a la administración de medicamentos por sonda nasogástrica (19%) y a la monitorización farmacocinética (14,4%). Los grupos de medicamentos más implicados fueron los antiinfecciosos en un 33% de los casos y los del aparato digestivo en un 27%. El 56,2% de las intervenciones se realizaron verbalmente y el 80% fueron aceptadas.
ConclusionesLa adscripción de un farmacéutico a una UCI y la realización de intervenciones sobre las prescripciones han permitido mejorar la seguridad y optimizar la farmacoterapia en más de la mitad de los pacientes. La alta tasa de aceptación de las mismas apoyaría la implementación de este tipo de programas en las unidades de críticos.
To evaluate incorporation of the hospital pharmacist to the routine activity of an Intensive Care Unit (ICU).
DesignA prospective observational study was carried out to evaluate the impact of pharmacist interventions, made by a pharmacist temporarily assigned to the ICU, upon medical prescriptions.
SettingA medical and surgical ICU with 21 beds.
PatientsPatients with at least one ICU stay were included, while patients with admission and discharge in periods when the pharmacist was not present were excluded.
InterventionsThe interventions were made after daily review of the prescriptions, and were communicated verbally or in writing to the supervising physician.
Main variablesNumber of interventions, therapeutic group of the drugs involved, type of intervention and degree of acceptance.
ResultsA total of 194 interventions were made in 62 patients. The majority were related to safety aspects (33%) and the optimization of therapy (32%). The most frequent interventions were the administration of drugs via the nasogastric tube (19%) and pharmacokinetic monitoring (14.4%). The most frequently involved groups of drugs were anti-infectious agents (33%) and digestive system medications (27%). A total of 56.2% of the interventions were made verbally, and 80% were accepted.
ConclusionsPharmacist adscription to an ICU and the implementation of interventions on prescriptions have allowed improvement of safety and the optimization of pharmacotherapy in more than 50% of the patients. The high rate of acceptance of these interventions would support the implementation of such programs in critical care units.
Los pacientes ingresados en una unidad de cuidados intensivos (UCI) presentan un elevado riesgo de sufrir errores de medicación debido a la naturaleza o el estado crítico de su enfermedad, a la polifarmacia, al uso de medicamentos de alto riesgo y a la mayor frecuencia de cambios en la farmacoterapia1–3. Varios estudios indican que la participación diaria de un farmacéutico clínico en una UCI puede repercutir en una mayor efectividad y eficiencia de la prescripción y reducir, además, el número de errores de medicación1,3–7.
Las actividades más habituales de los farmacéuticos en una UCI consisten en dar información sobre medicamentos, detectar problemas relacionados con los medicamentos (PRM) e identificar interacciones y efectos adversos, representando entre las 3 más del 90% de las intervenciones5,8. Los estudios indican que la mayoría de las intervenciones farmacéuticas, entre un 88% y un 100%, son aceptadas por los médicos8–10.
Con el objetivo de definir la práctica clínica y las actividades desarrolladas por los farmacéuticos de cuidados intensivos la American College of Clinical Pharmacy y la Society of Critical Care Medicine establecieron en un documento11,12 cuáles serían las actividades fundamentales, las deseables y las óptimas de los farmacéuticos de cuidados intensivos. Las actividades recomendadas por estas organizaciones se centraron en la seguridad y optimización de la farmacoterapia.
En el documento destacan como actividades fundamentales a desarrollar: 1) la evaluación de los regímenes farmacoterapéuticos (dosis, interacciones, alergias a medicamentos, etc.; 2) identificación y prevención de PRM y errores de medicación; 3) monitorización farmacocinética; 4) la atención nutricional; 5) proporcionar información sobre medicamentos; 6) realizar recomendaciones farmacoterapéuticas; y 7) implementar medidas para disminuir el gasto en medicamentos. Todas las actividades fundamentales tienen como objetivo ofrecer una atención farmacéutica segura. Las actividades deseables están encaminadas a la realización de funciones clínicas como miembro del equipo multidisciplinar durante las sesiones de seguimiento de pacientes y participando en la elaboración de protocolos. Por último, las actividades óptimas reflejan un modelo integrado, especializado y dedicado a la investigación y la enseñanza, con el objetivo de optimizar los resultados farmacoterapéuticos.
Los servicios de farmacia hospitalaria y medicina intensiva de nuestro hospital diseñaron un plan de atención farmacéutica al paciente crítico que sería llevado a cabo por un farmacéutico interno residente (FIR) durante la rotación clínica en la UCI, que tiene lugar en su último año de residencia, y bajo la supervisión de los facultativos especialistas de ambos servicios.
El objetivo del estudio fue evaluar la incorporación de un farmacéutico con dedicación a tiempo completo al equipo de la UCI, mediante la realización de intervenciones farmacéuticas (IF), para explorar si este tipo de programa podría aportar un valor añadido a la optimización de la farmacoterapia y a la seguridad en la utilización de los medicamentos en los pacientes críticos de nuestra unidad.
Pacientes y métodosSe realizó un estudio observacional prospectivo para evaluar el impacto que tendría sobre las prescripciones farmacoterapéuticas la incorporación de un farmacéutico al equipo clínico de UCI. El impacto fue medido en función de la cantidad y tipo de IF realizadas.
El estudio se desarrolló durante los meses de febrero y marzo de 2016, durante la rotación del FIR, que revisaba las prescripciones médicas los días laborales de la semana, razón por la que no quedan cubiertas la totalidad de las estancias. Se incluyeron todos los pacientes que tuvieron un mínimo de una estancia en la UCI (excepto los que tuvieron su ingreso en UCI en horario de tarde y fueron alta esa misma tarde) y se excluyeron los pacientes cuyo ingreso y alta tuvieron lugar durante el fin de semana o en días festivos.
La UCI de nuestro hospital es una unidad médico-quirúrgica dotada con 21 camas de ingreso (pacientes polivalentes, politraumatizados, neurocríticos, coronarios y posquirúrgicos) en un hospital universitario de tercer nivel. Se realizan 1.050–1.080 ingresos anuales con una estancia media de 5,7 días, un índice de ocupación del 85-90% y una mortalidad del 10-12,4%. Nuestra UCI dispone de prescripción e historia clínica electrónicas y, habitualmente, desde el servicio de farmacia un facultativo especialista realiza a tiempo parcial las actividades de atención farmacéutica al enfermo crítico que incluyen, entre otras, la asistencia a la sesión clínica del servicio de medicina intensiva un día a la semana. El FIR participaba en la sesión clínica diaria de revisión de pacientes y posteriormente permanecía en la unidad en turno de mañana (08:00-15:00h) para realizar la revisión de la farmacoterapia de los pacientes, así como para resolver posibles consultas farmacoterapéuticas.
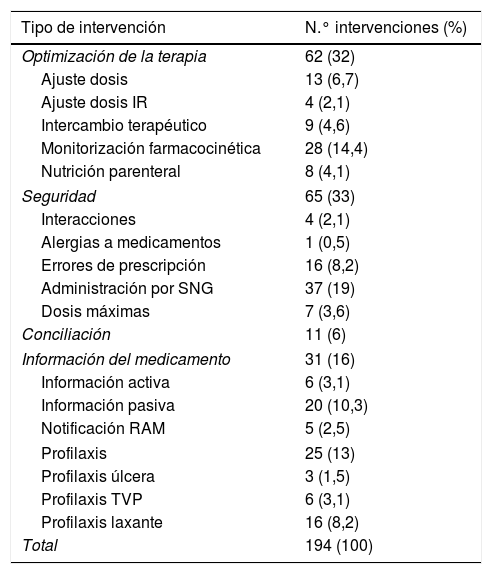
Las intervenciones se clasificaron en 5 tipos: optimización de la terapia, seguridad, conciliación, información del medicamento y profilaxis; a su vez, cada intervención se estructuraba en diferentes categorías (tabla 1). Se diseñó un formulario para la recogida de los datos de cada paciente y se recogieron las siguientes variables (tabla 2): características demográficas de los pacientes (edad y sexo), tipo de intervención farmacéutica y su frecuencia, grupo terapéutico del medicamento implicado en la intervención siguiendo la clasificación Anatomical Therapeutic Chemical (ATC) que consiste en la clasificación de los medicamentos en grupos terapéuticos mediante un código alfa numérico ideado por la Organización Mundial de la Salud que recoge el sistema u órgano sobre el que actúa, el efecto farmacológico y la estructura química del fármaco; la vía de comunicación de la intervención (verbal/escrita) y la aceptación de la intervención (sí/no) por parte del clínico.
Tipos de intervenciones farmacéuticas
| Optimización de la terapia |
| Ajuste dosis |
| Ajuste dosis en insuficiencia renal |
| Intercambio terapéutico |
| Monitorización farmacocinética |
| Nutrición parenteral |
| Seguridad |
| Interacciones |
| Alergias a medicamentos |
| Errores de prescripción |
| Administración de medicamentos por SNG |
| Dosis máximas |
| Conciliación farmacoterapéutica |
| Medicamento omitido |
| Información del medicamento |
| Profesionales: activa o pasivaa |
| Notificación RAM |
| Profilaxis |
| Úlcera |
| Trombosis venosa profunda |
| Laxante |
RAM: reacciones adversas a medicamentos; SNG: sonda nasogástrica.
Variables recogidas
| Variable | Parámetro |
|---|---|
| Características demográficas | |
| Edad | Años cumplidos |
| Sexo | Hombre/mujer |
| Tipo de intervención farmacéutica | Siguiendo tabla 1 |
| Frecuencia de la intervención farmacéutica | Variable numérica |
| Grupo terapéutico del medicamento implicado | Clasificación ATC |
| Vía de comunicación de la intervención | Verbal/escrita |
| Aceptación de la intervención | Sí/no |
ATC: Anatomical Therapeutic Chemical.
Se llevó a cabo un análisis estadístico descriptivo de las variables estudiadas, calculando medidas de tendencia central y dispersión para variables cuantitativas y porcentajes para cualitativas.
ResultadosEl FIR permaneció en la unidad durante un total de 34 días de los meses de febrero y marzo de 2016, en horario de 08:00-15:00h de lunes a viernes. Durante ese periodo de estudio se registraron en la unidad 165 ingresos, que tuvieron una estancia media de 6,88 días y una mortalidad del 12,1%. Se incluyeron en el estudio 96 pacientes, de los que el 71,8% eran hombres y cuya edad media global era de 61,03 años (DE 13,8; rango: 18-84).
Se realizaron 194 intervenciones que afectaron al 64,6% de los pacientes incluidos en el estudio, prácticamente 2/3 de los enfermos se vieron afectados, con una media de 5,7 intervenciones cada día y de 2 intervenciones por paciente (DE 2,6; rango: 0-13). La mayoría de las intervenciones (tabla 3) se relacionaron con la seguridad (33%) y con la optimización de la terapia (32%), seguían a distancia la información sobre medicamentos (16%) y la profilaxis farmacoterapéutica (13%) y fueron escasas las correspondientes a conciliación de medicación (6%).
Tipo de intervenciones realizadas
| Tipo de intervención | N.° intervenciones (%) |
|---|---|
| Optimización de la terapia | 62 (32) |
| Ajuste dosis | 13 (6,7) |
| Ajuste dosis IR | 4 (2,1) |
| Intercambio terapéutico | 9 (4,6) |
| Monitorización farmacocinética | 28 (14,4) |
| Nutrición parenteral | 8 (4,1) |
| Seguridad | 65 (33) |
| Interacciones | 4 (2,1) |
| Alergias a medicamentos | 1 (0,5) |
| Errores de prescripción | 16 (8,2) |
| Administración por SNG | 37 (19) |
| Dosis máximas | 7 (3,6) |
| Conciliación | 11 (6) |
| Información del medicamento | 31 (16) |
| Información activa | 6 (3,1) |
| Información pasiva | 20 (10,3) |
| Notificación RAM | 5 (2,5) |
| Profilaxis | 25 (13) |
| Profilaxis úlcera | 3 (1,5) |
| Profilaxis TVP | 6 (3,1) |
| Profilaxis laxante | 16 (8,2) |
| Total | 194 (100) |
RAM: reacciones adversas a medicamentos; SNG: sonda nasogástrica; TVP: trombosis venosa profunda.
Las intervenciones más habituales (tabla 3) afectaban a la administración de medicamentos por sonda nasogástrica (19%), la monitorización farmacocinética (14,4%) y proporcionar información pasiva (10,3%). Fueron relativamente frecuentes los errores de prescripción (8,2%), intervenciones sobre profilaxis del estreñimiento (8,2%) y los ajustes de dosis (6,7%). Las intervenciones más escasas analizaban aspectos tan importantes como las alergias a medicamentos (0,5%), la profilaxis farmacológica de la úlcera de estrés (1,5%), las interacciones clínicamente relevantes entre medicamentos (2,1%) y los ajustes de dosis en insuficiencia renal (2,1%).
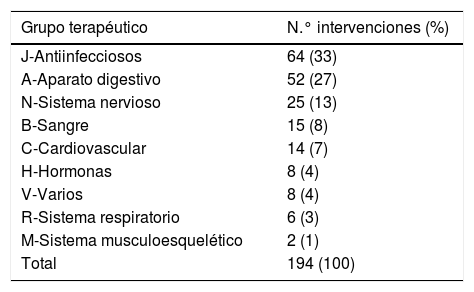
Los medicamentos implicados con mayor frecuencia en las IF (tabla 4), clasificados según el sistema ATC, fueron los antiinfecciosos-grupo J (33%), los del aparato digestivo-grupo A (27%) y los del sistema nervioso-grupo N (13%). En el otro extremo los menos implicados fueron los del sistema musculo esquelético-grupo M (1%), del sistema respiratorio-grupo R (3%) y los varios- grupo V (4%).
Intervenciones según el grupo terapéutico implicado
| Grupo terapéutico | N.° intervenciones (%) |
|---|---|
| J-Antiinfecciosos | 64 (33) |
| A-Aparato digestivo | 52 (27) |
| N-Sistema nervioso | 25 (13) |
| B-Sangre | 15 (8) |
| C-Cardiovascular | 14 (7) |
| H-Hormonas | 8 (4) |
| V-Varios | 8 (4) |
| R-Sistema respiratorio | 6 (3) |
| M-Sistema musculoesquelético | 2 (1) |
| Total | 194 (100) |
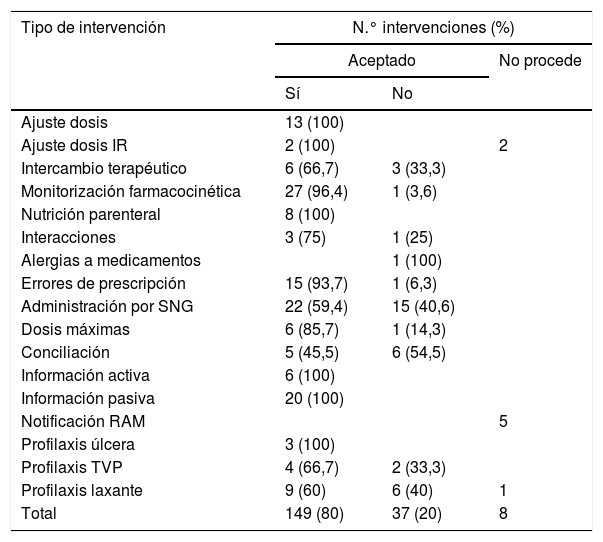
El 56,2% de las intervenciones se realizaron de forma verbal y se aceptaron el 80% de las mismas. La distribución de la aceptación según el tipo de intervención se muestra en la tabla 5. Entre las intervenciones menos aceptadas proporcionalmente destacan las referentes a administración por SNG, la profilaxis con laxantes (en aquellos pacientes con dosis altas de opioides y/o ingresados por síndrome coronario agudo) y omisión de algún medicamento tras la realización de conciliación farmacoterapéutica (detección de discrepancias no justificadas al comparar la medicación domiciliaria habitual del paciente con la prescrita al ingreso hospitalario). Por el contrario, las intervenciones más aceptadas fueron las referentes a la monitorización farmacocinética y a los ajustes de dosis de medicación.
Resultado de la intervención por categorías
| Tipo de intervención | N.° intervenciones (%) | ||
|---|---|---|---|
| Aceptado | No procede | ||
| Sí | No | ||
| Ajuste dosis | 13 (100) | ||
| Ajuste dosis IR | 2 (100) | 2 | |
| Intercambio terapéutico | 6 (66,7) | 3 (33,3) | |
| Monitorización farmacocinética | 27 (96,4) | 1 (3,6) | |
| Nutrición parenteral | 8 (100) | ||
| Interacciones | 3 (75) | 1 (25) | |
| Alergias a medicamentos | 1 (100) | ||
| Errores de prescripción | 15 (93,7) | 1 (6,3) | |
| Administración por SNG | 22 (59,4) | 15 (40,6) | |
| Dosis máximas | 6 (85,7) | 1 (14,3) | |
| Conciliación | 5 (45,5) | 6 (54,5) | |
| Información activa | 6 (100) | ||
| Información pasiva | 20 (100) | ||
| Notificación RAM | 5 | ||
| Profilaxis úlcera | 3 (100) | ||
| Profilaxis TVP | 4 (66,7) | 2 (33,3) | |
| Profilaxis laxante | 9 (60) | 6 (40) | 1 |
| Total | 149 (80) | 37 (20) | 8 |
En nuestro estudio hemos tratado de evaluar la presencia del farmacéutico de forma global y a tiempo completo en la UCI de un hospital español, teniendo en cuenta que no es una práctica habitual en nuestro medio, pero sí que está ampliamente implantada en otros países. Muestra de ello es la diversidad de estudios que tratan sobre el impacto de la incorporación de un farmacéutico a las UCI. Estos difieren tanto en el diseño como en el tiempo de dedicación del farmacéutico, destacando los estudios de intervención con periodo de referencia y periodo de intervención1,4,6, con dedicación a tiempo completo del farmacéutico y formando parte del equipo clínico de la UCI4,6, o con dedicación a tiempo parcial1,3. Aunque algunos son estudios controlados2,5,8, muchos se limitan a abordar aspectos parciales. La mayoría se han centrado en el impacto en la prevención de errores de medicación1,4,6, hay otros más específicos sobre sedación y analgesia7, terapia antimicrobiana7 o detección de interacciones13. En algunos de ellos, además, se ha evaluado si la incorporación del farmacéutico a la UCI y la realización de intervenciones de optimización y prevención de errores tendría impacto en la reducción del coste1,4,5,7.
Klopotowska et al.1, en un estudio que trataba sobre la incorporación de un farmacéutico de hospital a la UCI, para evaluar el impacto de dicha incorporación en la seguridad de la utilización de los medicamentos, consiguieron que la incidencia de errores de prescripción durante el período de intervención fuera significativamente menor que durante el período de referencia: 62,5 por cada 1.000 pacientes/día frente a 190,5 por cada 1.000 pacientes/día, respectivamente (p<0,001). En el estudio de Leape et al.4 las actividades de los farmacéuticos incluían aclarar y corregir prescripciones, dar información sobre los medicamentos, recomendar terapias alternativas e identificar interacciones; obtuvieron una reducción en la tasa de PRM de un 66% después de la intervención del farmacéutico. Ho et al.14 relacionaron el nivel de complejidad del paciente con la presencia de IF, detectando que los pacientes con mayor nivel de complejidad eran los que tenían un mayor número de IF. Datos similares a los obtenidos en nuestro estudio fueron informados por los estudios de Johansen et al.3 y Hunfeld et al.15, en los que el 53,4% y el 66% de los pacientes tuvieron alguna IF, con una media de 1,8 y 2,1 intervenciones/paciente respectivamente.
En nuestro caso, la incorporación del farmacéutico a la UCI fue a tiempo completo y formando parte del equipo de UCI, pero se realizó durante un periodo corto, se excluyeron estancias inferiores a un día y las que involucraban solo a un fin de semana, sin periodo de referencia y aprovechando la oportunidad de la rotación de un FIR en su último año de formación. Las actividades e IF realizadas por el FIR durante el estudio se corresponden con las actividades descritas como fundamentales a llevar a cabo por los farmacéuticos en UCI, establecidas en el documento11,12 de la American College of Clinical Pharmacy y la Society of Critical Care Medicine.
La mayoría de las IF se centraron en seguridad y optimización de la terapia, de forma comparable a los datos aportados por Shulman et al.9, en los que las 2 categorías de intervenciones mayoritarias se relacionaban con optimizar la efectividad y mejorar la seguridad de la farmacoterapia, alcanzando un 73,8% de todas las intervenciones (frente a un 65% en nuestro estudio).
Las intervenciones por errores de omisión de dosis, dosis inadecuadas, dosis máximas, duplicidad terapéutica y ajustes de dosis en insuficiencia renal han sido las más comunes en la mayoría de estudios1,3,4,6,10,15,16. En nuestro caso, la IF mayoritaria fue sobre administración de medicamentos por sonda nasogástrica, que puede resaltar en nuestra serie debido a los programas de optimización de costes y de disminución de complicaciones infecciosas por evitación de dosis intravenosas en los que estamos involucrados con los enfermos críticos. Este tipo de intervención ha sido comunicada en 2 estudios15,16 y con una frecuencia de solo el 13% y el 5,9% respectivamente; en ambos estudios la intervención incluía recomendaciones sobre administración por sonda nasogástrica y sobre compatibilidad de mezclas intravenosas.
Respecto a la monitorización farmacocinética una de las IF recogidas por Johansen et al.3, en su caso, alcanza una frecuencia del 7%, siendo el doble (14,4%) las realizadas en nuestro caso. Este comportamiento se podría deber a que en nuestro contexto (una unidad bastante centrada en infecciones y neurocríticos) pudiera tener especial interés la vigilancia de los niveles de antibióticos nefrotóxicos y de antiepilépticos, que son los medicamentos que más monitorizamos, con 739 determinaciones en 2016.
Dar información sobre medicamentos es una de las principales actividades del farmacéutico en la UCI8; Johansen et al.3 refieren que la mayoría de las consultas que recibieron tuvieron lugar mientras el farmacéutico estaba presente en la UCI, lo que refleja la importancia de estar físicamente presente en la unidad.
Los grupos terapéuticos que se han relacionado con mayor frecuencia con IF en casi todos los estudios1,3,6,9,10,15 son los antiinfecciosos-grupo J, sistema nervioso-grupo N, aparato digestivo-grupo A, sangre y órganos hematopoyéticos-grupo B y aparato cardiovascular-grupo C. El patrón obtenido en nuestro caso es similar, pero con la particularidad de la presencia destacada de los medicamentos del aparato digestivo-grupo A que alcanzan una mayor representación respecto a los otros estudios (entre un 9% y un 27% frente a un 27% en nuestro caso), y lo atribuimos a la realización en nuestra unidad de 2 tipos de intervenciones específicas para medicamentos de este grupo, la profilaxis de la úlcera y la profilaxis del estreñimiento.
Sobre el grado de aceptación de las intervenciones realizadas por el farmacéutico fue de un 80%, similar al obtenido en diversos estudios1,3,6,9,10,13 en los que se observaron tasas de aceptación entre el 74% y el 90%. Cabe preguntarse si esta sintonía entre intensivista y farmacéutico se puede trasladar a las unidades en las que no se generan estos estudios, es decir, si la propia realización de estos estudios no supone partir de una situación de cercanía y confianza entre los servicios, de preocupación por la utilización de medicamentos, que supondría una situación de ventaja en la relación, pero que no podemos conocer.
El mayor número de intervenciones no aceptadas se encontró en la categoría de administración por sonda, lo que motivó la realización de una sesión clínica impartida por el FIR en la UCI sobre los aspectos clave que podían modificar la efectividad de los medicamentos al manipularlos para su administración por sonda. Se elaboró a su vez un documento con recomendaciones de administración por sonda de los medicamentos más utilizados, y se realizó una encuesta para evaluar la práctica habitual en preparación/administración de medicamentos por sonda y el grado de conocimiento del personal de enfermería de la UCI. Se estableció como acción de mejora la elaboración multidisciplinar (médicos, farmacéuticos y enfermeros) de una guía de administración por sonda con recomendaciones específicas para cada medicamento y que estuviese disponible para todo el personal sanitario de nuestro centro.
En cuanto a la intervención sobre profilaxis con laxantes, segunda intervención con mayor tasa de no aceptación e incluido en uno de los grupos de medicamentos en los que nosotros destacamos (aparato digestivo-grupo A), se establecieron previo al inicio del estudio, y tras una revisión bibliográfica17–19, 2 tipos de pacientes candidatos a recibir profilaxis de estreñimiento: pacientes con diagnóstico de síndrome coronario agudo y pacientes en tratamiento con opioides a altas dosis. La moderada aceptación de las IF nos sugiere la necesidad de establecer un consenso y/o una protocolización de profilaxis con laxantes en la unidad.
Nuestro estudio tiene varias limitaciones (problemas de realización y sesgos de la metodología utilizada) que se derivan o que pueden tener lugar por las circunstancias descritas en nuestro estudio y que se relacionan con:
1. El periodo de tiempo cubierto es demasiado corto si consideramos la importancia de la estacionalidad de la enfermedad crítica y, probablemente, sea necesario un nuevo estudio para cuantificar el impacto clínico del farmacéutico en la UCI o su resultado a largo plazo.
2. El efecto de la exclusión de las estancias inferiores a un día, así como de los enfermos que solo permanecían ingresados durante el fin de semana, pueden tener características especiales en los aspectos demográficos, el tipo de enfermedad y su gravedad y evolución en el aspecto de agudeza.
3. La carencia de un periodo de referencia disminuye la significación de la efectividad y/o eficiencia de la actividad del FIR por la imposibilidad de compararse, aunque sería una comparación de periodos históricos que se vería sometida a sesgos por otras variables intervinientes de difícil control.
4. Al no tener control no se midió el impacto sobre variables duras como la mortalidad, la estancia o la reducción de costes.
Por otra parte, debemos considerar el impacto que supone en el servicio receptor el hecho de que el farmacéutico fuera un FIR, frente a tratar con un especialista de plantilla; a esto añadiremos que la presencia previa de un farmacéutico especialista, con dedicación a tiempo parcial, pero con actividad presencial en la UCI asistiendo a las sesiones clínicas, puede haber reducido el número de intervenciones potenciales respecto a unidades en las que la relación no exista.
ConclusionesPodemos concluir, por tanto, que la incorporación del farmacéutico a la unidad y la realización de IF ha permitido mejorar la seguridad y optimizar la farmacoterapia en más de la mitad de los pacientes ingresados en nuestra UCI. La presencia física del farmacéutico genera sinergias entre ambos servicios que permiten detectar áreas de mejora y el establecimiento de protocolos consensuados dirigidos a mejorar la seguridad del enfermo y la efectividad y la eficiencia de los tratamientos farmacológicos. Esto, unido a la alta tasa de aceptación de las intervenciones podría justificar la implementación de este tipo de programas en las unidades de críticos.
AutoríaLos autores del manuscrito: María Teresa Franco Sereno, Raúl Pérez Serrano, Ramón Ortiz Díaz-Miguel, María Carmen Espinosa González, Hasania Abdel-Hadi Álvarez, Alfonso Ambrós Checa, Marta Rodríguez Martínez han participado en el desarrollo del trabajo, así como en la elaboración del manuscrito.
El diseño del estudio fue realizado por Raúl Pérez Serrano y Alfonso Ambrós Checa. El desarrollo y la recogida de datos del estudio fue realizado por María Teresa Franco Sereno.
La supervisión y seguimiento durante el desarrollo del estudio fue llevada a cabo por: Raúl Pérez Serrano, Ramón Ortiz Díaz-Miguel, María Carmen Espinosa González, Hasania Abdel-Hadi Álvarez, Alfonso Ambrós Checa y Marta Rodríguez Martínez.
Todos los autores han participado en la elaboración del manuscrito y han aprobado la versión final del artículo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.