Conocer la práctica clínica real de las UCI españolas en relación con la analgosedación y delirium, y valorar cómo se ajusta a las recomendaciones actuales.
DiseñoEstudio transversal descriptivo elaborado mediante encuesta nacional sobre prácticas de analgosedación y delirium de los pacientes ingresados en UCI los días 16 de noviembre de 2013 y 16 de octubre de 2014. Se envió un cuestionario a través de Internet con el aval de la SEMICYUC.
ÁmbitoUCI tanto públicas como privadas de todo el territorio nacional.
ResultadosSe incluyeron un total de 166 UCI y a 1.567 pacientes. El 61,4% de las UCI contaban con un protocolo de sedación. El 75% de las UCI monitorizaban la sedación y agitación, con RASS como la escala empleada con mayor frecuencia. El dolor se monitorizaba en algo más de la mitad de las UCI, pero las escalas conductuales eran de muy baja implantación. El delirium también presentaba un bajo nivel diagnóstico. Entre los pacientes en ventilación mecánica el midazolam continuaba siendo un sedante de muy amplio uso.
ConclusionesEsta encuesta es la primera realizada en España sobre analgosedación y delirium y nos muestra una fotografía sobre estas prácticas, señala algunos aspectos como los relacionados con la monitorización y usos de escalas, junto con el manejo del delirium, en los que los resultados del estudio animan a desarrollar proyectos docentes que acerquen la práctica clínica real a las recomendaciones nacionales e internacionales.
To know the real clinical practice of Spanish ICUs in relation to analgesia, sedation and delirium, with a view to assessing adherence to current recommendations.
DesignA descriptive cross-sectional study was carried out based on a national survey on analgesia, sedation and delirium practices in patients admitted to intensive care on 16 November, 2013 and 16 October, 2014. An on-line questionnaire was sent with the endorsement of the SEMICYUC.
SettingSpanish ICUs in public and private hospitals.
ResultsA total of 166 ICUs participated, with the inclusion of 1567 patients. The results showed that 61.4% of the ICUs had a sedation protocol, and 75% regularly monitored sedation and agitation - the RASS being the most frequently used scale. Pain was monitored in about half of the ICUs, but the behavioral scales were very little used. Delirium monitoring was implemented in few ICUs. Among the patients on mechanical ventilation, midazolam remained a very commonly used agent.
ConclusionsThis survey is the first conducted in Spain on the practices of analgesia, sedation and delirium. We identified specific targets for quality improvement, particularly concerning the management of sedation and the assessment of delirium.
El manejo del dolor, la sedación, la agitación y el delirium son uno de los aspectos más importantes en el manejo del paciente crítico y puede condicionar su pronóstico clínico. Cada día son más los estudios que ponen de manifiesto las consecuencias que existen a medio y largo plazo si no realizamos un manejo óptimo de estos aspectos. Hechos como trastornos cognitivos, pérdidas de memoria o trastornos del sueño pueden aparecer en estos pacientes, a los que dificultan, en la mayoría de los casos, la incorporación a su vida habitual1-3.
Ya en 2008, el Grupo de Sedación y Analgesia de la SEMICYUC publicó un monográfico que recopilaba una serie amplia de recomendaciones sobre monitorización y manejo de sedación, analgesia y bloqueo neuromuscular en el paciente crítico, que supuso un importante esfuerzo y un gran trabajo de todos sus participantes y que, a día de hoy, continúa siendo un documento básico en este aspecto de nuestros enfermos.
Con base en los estudios actuales y en la práctica clínica, las guías hacen una serie de recomendaciones básicas, como mantener al paciente sin dolor usando la analgesia más adecuada en cada caso, indicar la sedación mínima —siempre que no existan contraindicaciones— y poner en marcha las herramientas adecuadas para la detección y prevención del delirium4-6. Estas recomendaciones tienen un seguimiento desigual en las diferentes unidades según diferentes factores.
El dolor es una de las experiencias más traumáticas de los pacientes de las Unidades de Cuidados Intensivos (UCI) y la que con mayor estrés y frecuencia recuerdan tras su alta7. Siguiendo las recomendaciones básicas, el manejo del dolor incluye la prevención, la monitorización y el tratamiento adecuado. Se deben evitar estímulos nociceptivos innecesarios, administrar analgesia preventiva, utilizar escalas de dolor tanto en el paciente colaborador como en el no colaborador y asegurar una adecuada analgesia multimodal, basada en opiáceos, fármacos no opiáceos, técnicas de analgesia locorregional y técnicas no farmacológicas8,9.
La sedación y agitación del paciente de UCI requiere de un enfoque y protocolización multidisciplinar, de una monitorización adecuada y de una conciencia colectiva compartida, tanto por personal médico como el de enfermería9. Disminuir la sedación, con el desarrollo de estrategias que promuevan la sedación mínima y el uso de escalas validadas para su monitorización son un pilar básico en el manejo actual del paciente crítico10,11. En este sentido, las guías actuales recomiendan estrategias farmacológicas y no farmacológicas —evitando el uso de las benzodiacepinas y promoviendo agentes como el propofol o la dexmedetomidina— para conseguir mejorar el resultado clínico del enfermo crítico, disminuir el tiempo de ventilación mecánica o la probabilidad de desarrollar delirium4-6.
El delirium es una complicación grave del paciente crítico, con una incidencia de un 80% de los pacientes con ventilación mecánica. Son muchos los estudios que en la actualidad hablan de su impacto negativo, tanto a corto como a largo plazo en el paciente de UCI y son otros muchos los que ponen en evidencia que se trata de un factor asociado a disfunción cognitiva, aumento de la estancia en UCI y aumento de la mortalidad12. La primera dificultad radica en la detección del cuadro, para lo cual se pueden utilizar herramientas como el Confussion Assessment Method for Intensive Care Unit (CAM-ICU) o el Intensive Care Screening Delirium Checklist. La detección del delirium permite un tratamiento adecuado y una intervención específica sobre los factores ambientales que influyen en su desarrollo13.
Han sido varios los países de nuestro entorno los que han realizado encuestas para conocer la práctica clínica en el manejo de la sedación, el dolor y el delirium del paciente crítico en sus respectivas UCI14-23. Sin embargo, hasta el momento en España no se había realizado una tarea de este tipo, que nos permita conocer los usos y costumbres en el manejo de estos aspectos del paciente crítico.
El objetivo de este documento es dar a conocer y analizar los resultados de esta encuesta nacional sobre la práctica clínica en relación con la sedación, analgesia y delirium de las UCI españolas de adultos para así definir los aspectos que mejorar.
Material y métodoEl Grupo de Trabajo de Sedación, Analgesia y Delirium (GTSAD) de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) acordó en la reunión del XLVII Congreso Nacional en Santander en 2012 la realización de un corte de prevalencia para conocer las prácticas reales de sedación, analgesia y manejo del delirium en las UCI españolas.
Para participar en este estudio, se envió un correo electrónico dirigido a los jefes de servicio de las UCI del estado, tanto públicas como privadas, todo ello facilitado por el censo de la SEMICYUC. Este estudio en 2013 se llamó SEDAN-UCI (corte de prevalencia de Sedación y Analgesia en UCI) y en la edición del 2014 se denominó ENVAS (Estudio Nacional de Vigilancia de la Analgesia y la Sedación) por analogía con el ENVIN (Estudio Nacional de Vigilancia de la Infección Nosocomial) del Grupo de Trabajo de Enfermedades Infecciosas y Sepsis (GTEIS) de la misma sociedad.
En este documento solo se recogen los datos de pacientes adultos de UCI españolas. La participación tuvo 2fases. La primera, en forma de cuestionario sobre las características de la unidad en cuanto a número de camas, existencia de un referente en sedación, escalas de sedación y dolor utilizadas, etc. (Anexo I). La segunda fase consistió en un estudio de prevalencia de las prácticas de sedación y analgesia de los pacientes ingresados en UCI. Las fechas elegidas fueron el día 16 de noviembre en el año 2013 y, en la edición del 2014, el 16 de octubre: se obtuvieron las prácticas de sedación y analgesia durante las 24 h comprendidas entre las 8 de la mañana de ese día y las 8 de la mañana del día siguiente.
El estudio fue aprobado por el Comité de Investigación Clínica del Hospital Virgen Macarena de Sevilla. Dado el carácter observacional, el estudio fue eximido por dicho comité de obtener el consentimiento informado.
Las variables de tipo cuantitativo se presentan con medidas de tendencia central y dispersión, mediana y rango intercuartílico (mediana, RIQ) y las categóricas o cualitativas con frecuencia de ocurrencia y porcentaje asociado (N, %). Todos los análisis se realizaron con el paquete estadístico SPSS v15.00 (Chicago, Illinois, EE. UU.).
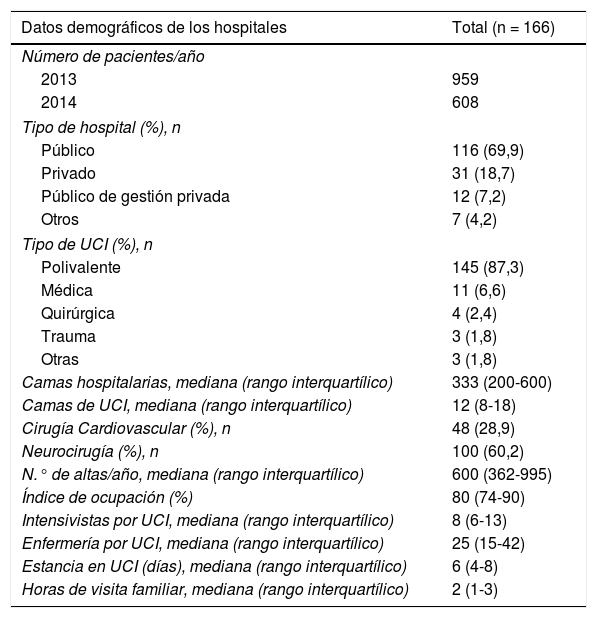
ResultadosEn total fueron 166 las unidades españolas participantes en la encuesta del 2013 o 2014. Estuvieron representadas todas las comunidades autónomas, excepto La Rioja, Ceuta y Melilla, con mayor representación de las comunidades de Madrid, Cataluña y Valencia. Cabe destacar una mayoría de hospitales públicos (69,9%) y que el 87% de las unidades eran polivalentes, con una mediana de camas de 12 (8-18) y de intensivistas por unidad de 86-13. Las características de los hospitales participantes quedan recogidas en la tabla 1.
Resultados de los hospitales
| Datos demográficos de los hospitales | Total (n = 166) |
|---|---|
| Número de pacientes/año | |
| 2013 | 959 |
| 2014 | 608 |
| Tipo de hospital (%), n | |
| Público | 116 (69,9) |
| Privado | 31 (18,7) |
| Público de gestión privada | 12 (7,2) |
| Otros | 7 (4,2) |
| Tipo de UCI (%), n | |
| Polivalente | 145 (87,3) |
| Médica | 11 (6,6) |
| Quirúrgica | 4 (2,4) |
| Trauma | 3 (1,8) |
| Otras | 3 (1,8) |
| Camas hospitalarias, mediana (rango interquartílico) | 333 (200-600) |
| Camas de UCI, mediana (rango interquartílico) | 12 (8-18) |
| Cirugía Cardiovascular (%), n | 48 (28,9) |
| Neurocirugía (%), n | 100 (60,2) |
| N.° de altas/año, mediana (rango interquartílico) | 600 (362-995) |
| Índice de ocupación (%) | 80 (74-90) |
| Intensivistas por UCI, mediana (rango interquartílico) | 8 (6-13) |
| Enfermería por UCI, mediana (rango interquartílico) | 25 (15-42) |
| Estancia en UCI (días), mediana (rango interquartílico) | 6 (4-8) |
| Horas de visita familiar, mediana (rango interquartílico) | 2 (1-3) |
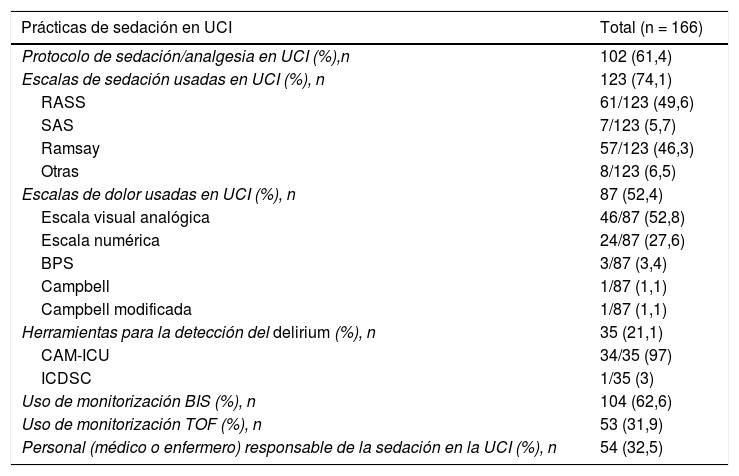
En relación con las prácticas de analgosedación y delirium (tabla 2), cabe señalar que 102 unidades (61,4%) tenían protocolo regulador de esta práctica y 54 unidades (32,5%) disponían de personal (médico o enfermero) de plantilla responsable de dicha práctica. En el uso de escalas, en sedación casi el 75% de las unidades la monitorizaban; la más empleada es la escala RASS (49% de unidades). Respecto al dolor, poco más de la mitad de las unidades lo monitorizaban: las escalas más utilizadas fueron las verbales numérica o analógica (EVN, EVA) en un 80% de los casos; sin embargo, las escalas conductuales, del tipo BPS o Campbell apenas si llegan a aplicarse en un 5,5% de las unidades.
Prácticas de sedación
| Prácticas de sedación en UCI | Total (n = 166) |
|---|---|
| Protocolo de sedación/analgesia en UCI (%),n | 102 (61,4) |
| Escalas de sedación usadas en UCI (%), n | 123 (74,1) |
| RASS | 61/123 (49,6) |
| SAS | 7/123 (5,7) |
| Ramsay | 57/123 (46,3) |
| Otras | 8/123 (6,5) |
| Escalas de dolor usadas en UCI (%), n | 87 (52,4) |
| Escala visual analógica | 46/87 (52,8) |
| Escala numérica | 24/87 (27,6) |
| BPS | 3/87 (3,4) |
| Campbell | 1/87 (1,1) |
| Campbell modificada | 1/87 (1,1) |
| Herramientas para la detección del delirium (%), n | 35 (21,1) |
| CAM-ICU | 34/35 (97) |
| ICDSC | 1/35 (3) |
| Uso de monitorización BIS (%), n | 104 (62,6) |
| Uso de monitorización TOF (%), n | 53 (31,9) |
| Personal (médico o enfermero) responsable de la sedación en la UCI (%), n | 54 (32,5) |
En la encuesta solo 35 unidades, un 21% del total, realizaban monitorización del delirium: la herramienta más usada es el CAM-ICU (97% de casos).
En cuanto a los pacientes, fueron 1.567 los incluidos en el estudio, 959 en 2013 y 608 en 2014 (tabla 3). Entre las características básicas, cabe destacar la edad, con una mediana de 65 años, un APACHE II al ingreso de 17 y SOFA de 4. Con relación a los antecedentes personales destacaba: ser bebedor (15,8%), tomar benzodiacepinas (19,2%), antidepresivos (14,2%), antipsicóticos (4,3%) u opioides (5,2%) y adicción a drogas (3,6%).
Características de los pacientes
| Pacientes participantes en la encuesta | Total (n = 1.567) |
|---|---|
| Edad en años, mediana (rango interquartílico) | 65 (53-74) |
| Sexo (mujeres, %) | 551 (35.2) |
| APACHEII, mediana (rango interquartílico) | 17 (11-23) |
| SOFA, mediana (rango interquartílico) | 4 (2-7) |
| Antecedentes personales (%) | |
| Bebedor | 248 (15,8) |
| Adicción a drogas | 57 (3,6) |
| Toma de opioides | 82 (5,2) |
| Toma de benzodiacepinas | 301 (19,2) |
| Toma de ADT | 223 (14,2) |
| Toma de antipsicóticos | 68 (4,3) |
| Tipos de pacientes (%) | |
| Médico | 815 (52) |
| Quirúrgico | 466 (29,8) |
| Traumatológico | 109 (7) |
| Coronario | 165 (10,5) |
| Motivo de ingreso en UCI (%) | |
| Insuficiencia respiratoria | 287 (18,3) |
| Trastorno neurológico | 258 (16,5) |
| Cirugía reglada | 196 (12,5) |
| Shock séptico | 162 (10,3) |
| Cirugía urgente | 162 (10,3) |
| Síndrome coronario agudo | 127 (8,1) |
| Trauma grave | 85 (5,4) |
| PCR | 58 (3,7) |
| Insuficiencia cardiaca | 34 (2,2) |
| Insuficiencia renal | 30 (1,9) |
| Trastornos metabólicos | 23 (1,5) |
| Otros | 133 (8,5) |
| Pacientes intubados (%) | 1.059 (67,6) |
| Pacientes con VNI (%) | 152 (9,7) |
| Pacientes con traqueostomía (%) | 348 (22,2) |
| Pacientes en prono (%) | 23 (1,5) |
| Pacientes en weaning (%) | 243 (15,5) |
En los motivos de ingreso en la UCI destacaban el 18,3% de los casos por insuficiencia respiratoria, el 16,5% por causas neurológicas y el 12,5% el ingreso por cirugía programada.
Del total de pacientes, 1.059 (67,6%) estaban intubados en el día del estudio, en proceso de desconexión del respirador se encontraban 243 pacientes (15,5%) y con ventilación no invasiva 152 (9,7%).
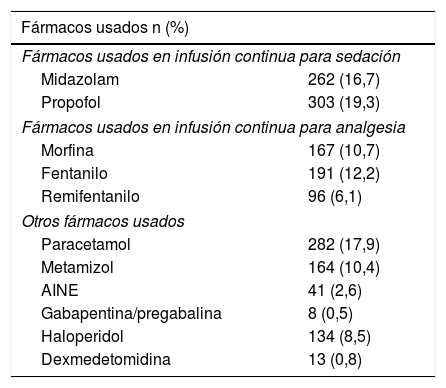
Si nos centramos en los aspectos de la analgosedorrelajación (tabla 4), cabe resaltar que, de una forma global, los sedantes más utilizados fueron midazolam en el 16,7% de casos y propofol en el 19,3% y, entre los analgésicos, morfina en el 10,7%, fentanilo en el 12,2% y remifentanilo en el 6,1%. En cuanto a otros fármacos, el paracetamol fue usado casi en un 18% de los pacientes y el metamizol en un 10%. La combinación de estos fármacos fue de uso frecuente.
Fármacos usados
| Fármacos usados n (%) | |
|---|---|
| Fármacos usados en infusión continua para sedación | |
| Midazolam | 262 (16,7) |
| Propofol | 303 (19,3) |
| Fármacos usados en infusión continua para analgesia | |
| Morfina | 167 (10,7) |
| Fentanilo | 191 (12,2) |
| Remifentanilo | 96 (6,1) |
| Otros fármacos usados | |
| Paracetamol | 282 (17,9) |
| Metamizol | 164 (10,4) |
| AINE | 41 (2,6) |
| Gabapentina/pregabalina | 8 (0,5) |
| Haloperidol | 134 (8,5) |
| Dexmedetomidina | 13 (0,8) |
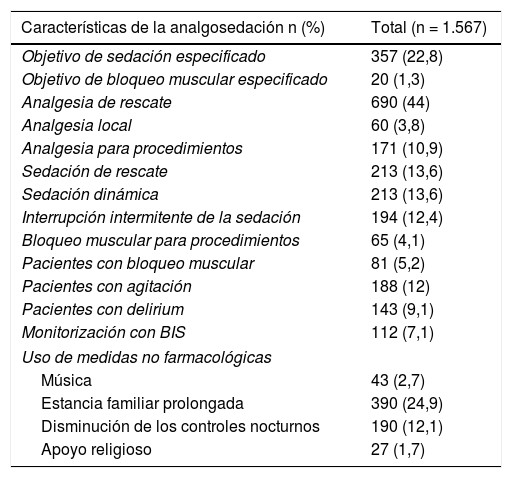
El objetivo de sedación solo estaba especificado en el 22,8% de los pacientes y la sedación de rescate solo estaba prescrita en un 13,6% (tabla 5). En cuanto a la analgesia, se constata que el uso de opiáceos está por debajo del 30% de los pacientes; sin embargo, la analgesia de rescate se contempla en un 44% de casos y el uso de analgesia específica para procedimientos tan solo en el 10,9% de los pacientes. La analgesia locorregional es un procedimiento marginal, usado en un 3,8% de casos. El bloqueo neuromuscular fue usado en 81 pacientes, un 5,2% del total. El nivel de bloqueo solo estaba especificado en una cuarta parte de los casos.
Características de la analgosedación
| Características de la analgosedación n (%) | Total (n = 1.567) |
|---|---|
| Objetivo de sedación especificado | 357 (22,8) |
| Objetivo de bloqueo muscular especificado | 20 (1,3) |
| Analgesia de rescate | 690 (44) |
| Analgesia local | 60 (3,8) |
| Analgesia para procedimientos | 171 (10,9) |
| Sedación de rescate | 213 (13,6) |
| Sedación dinámica | 213 (13,6) |
| Interrupción intermitente de la sedación | 194 (12,4) |
| Bloqueo muscular para procedimientos | 65 (4,1) |
| Pacientes con bloqueo muscular | 81 (5,2) |
| Pacientes con agitación | 188 (12) |
| Pacientes con delirium | 143 (9,1) |
| Monitorización con BIS | 112 (7,1) |
| Uso de medidas no farmacológicas | |
| Música | 43 (2,7) |
| Estancia familiar prolongada | 390 (24,9) |
| Disminución de los controles nocturnos | 190 (12,1) |
| Apoyo religioso | 27 (1,7) |
Respecto al uso de prácticas para optimizar la sedación de los pacientes (tabla 5), debemos destacar que la monitorización BIS para la sedación profunda o bloqueo neuromuscular fue usado en 112 pacientes, un 7,1% de casos; la sedación dinámica en un 13,6% y la interrupción diaria de la sedación en el 12,4%.
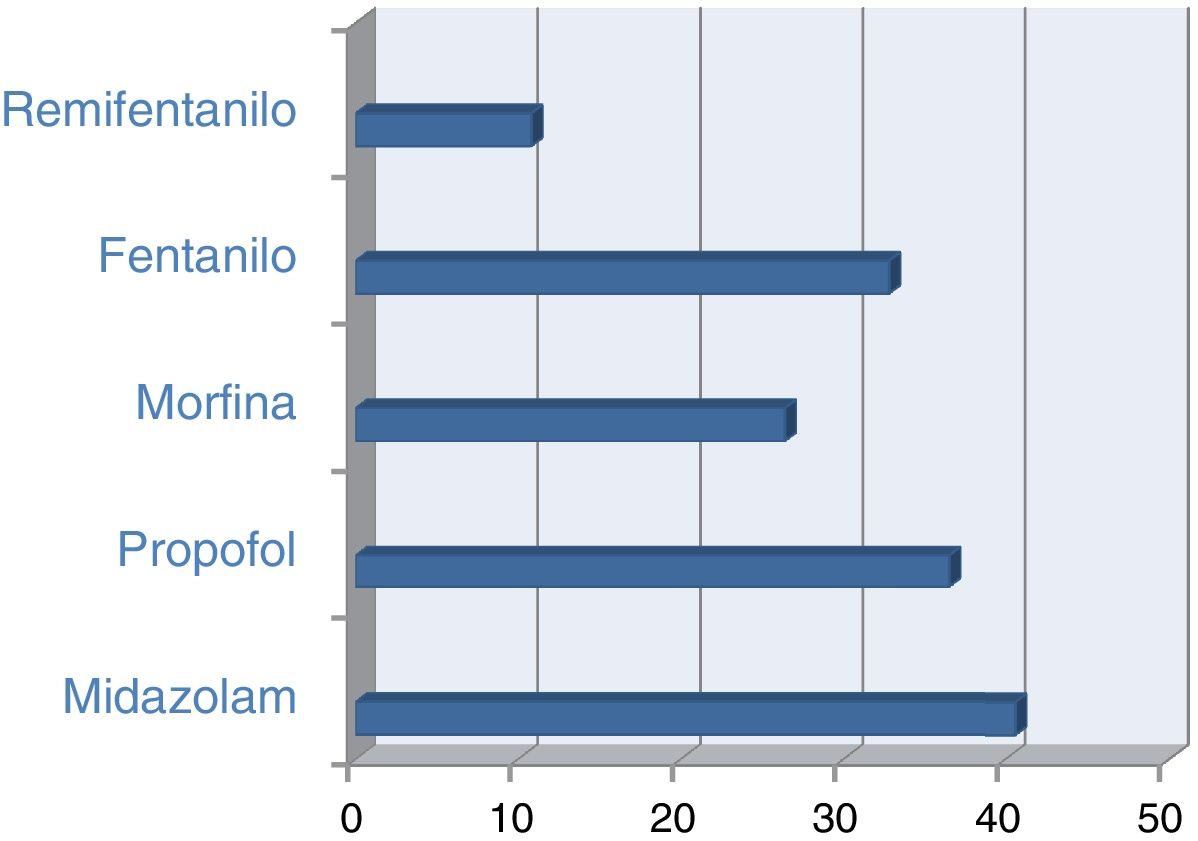
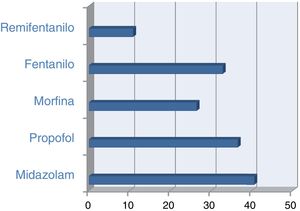
Si contemplamos el grupo de pacientes que se encontraban con ventilación mecánica invasiva respecto al uso de sedantes, el 40,6% estaban con midazolam y el 36,5% con propofol y, en relación con los analgésicos, el 26,4% de los ventilados tenían morfina y el 32,8% fentanilo (fig. 1). De los pacientes que se encontraban con bloqueo neuromuscular, el 85,2% estaban con midazolam y el 38,3% con propofol; algo más de un 20% de ellos simultaneaban ambos sedantes y casi el 99% de ellos tenían prescrito algún tipo de opiáceo. En estos pacientes, la monitorización BIS se usó en el 43,2% de los casos. En los pacientes con ventilación no invasiva, la analgesia con opiáceos se usó en el 45,3% de los casos.
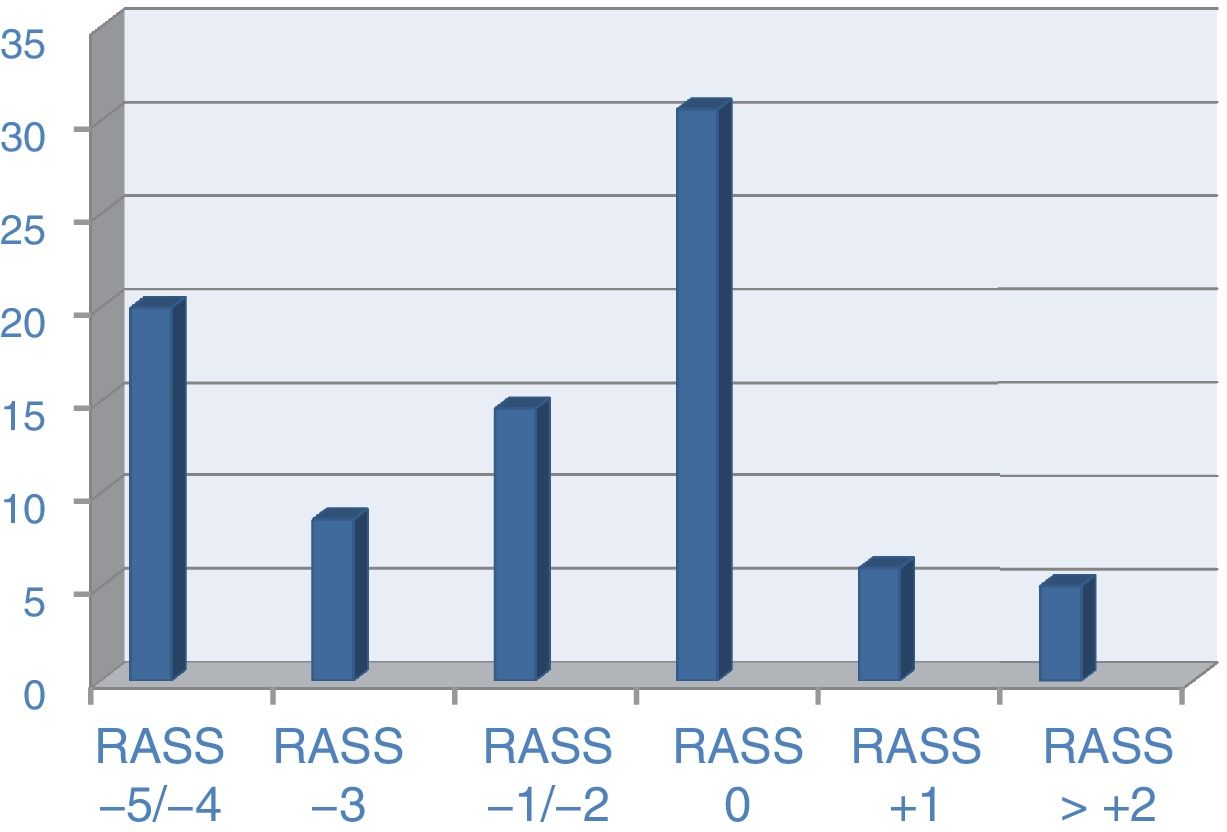
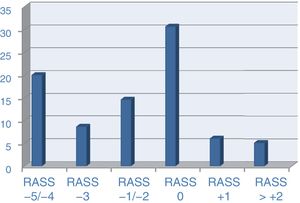
En la encuesta se usó la escala RASS como referente para valorar el nivel de sedación de ese día. En el grupo específico de pacientes con ventilación mecánica invasiva fue recogido en 899 casos (84,9% de los pacientes ventilados), con los niveles de sedación como sigue: RASS de −5, en un 10,8% de casos; RASS de −4, en un 12,7%; RASS de −3, en un 10,1%; RASS de −2, en un 7,6%; RASS de −1, en un 9,7%; RASS de 0, en un 36%, RASS de+1, en un 7,1%; RASS de+2, en un 4% y, por encima de este nivel, en torno al 1% de los casos (fig. 2).
Con relación al delirium, encontramos que el 12% de los pacientes habían presentado agitación en las 24 h previas (tabla 5), y un 9,1% (143 pacientes) presentó delirium, diagnosticado por CAM-ICU en casi el 81% de los casos. En relación con esta cuestión, el haloperidol fue usado en un 8,5% (134) de los pacientes y la dexmedetomidina tuvo un uso anecdótico, con menos de un 1%.
En cuanto a medidas no farmacológicas (tabla 5), preguntamos sobre el uso de música, TV y prensa, que fue contemplado solo en el 2,7% de los pacientes. Otras medidas fueron la permanencia familiar, usada en el 24,9% de los casos, y la disminución de los controles nocturnos, en un 12,1%. Cabe subrayar que en estos momentos la mediana en horas de visita familiar se encontraba en 2.
Debemos contemplar algunos incidentes en los que este aspecto del paciente puede estar implicado. Entre ellos destacan las extubaciones accidentales, que ocurrieron en apenas el 0,5% de los casos, y la retirada de sondas o catéteres en el 2,2% de los pacientes. Respecto a la cuestión de las sujeciones mecánicas, cabe señalar que se realizaron en un 14,2% de todos los pacientes, porcentaje que se mantiene en cifras similares (14,8%) en los pacientes con ventilación invasiva. Las caídas accidentales ocurrieron en un 0,2% de los casos.
DiscusiónEn primer lugar, destaca que esta ha sido la primera encuesta realizada a nivel nacional y con participación de un número elevado de UCI de adultos, tanto públicas como privadas, para conocer las prácticas de analgosedación y bloqueo neuromuscular entre los pacientes críticos. Es este el primer paso para conocer qué grado de correlación se tiene con las prácticas aceptadas por los estándares, recomendaciones y guías actuales4-6.
Estos resultados reflejan una fotografía bastante representativa de la práctica clínica en el momento de la encuesta, puesto que se encuentra representado un amplio abanico de unidades de todo el territorio nacional, de todos los niveles asistenciales, con un amplio rango de camas por unidad y por hospital. Debemos señalar que casi el 70% de los hospitales que respondieron la encuesta fueron públicos.
Cuando se analizan los datos, en relación con las prácticas de analgosedación, se ve que más de la mitad de las unidades disponen de un protocolo que regula esta práctica. Sin embargo, son pocas las unidades que poseen personal propio (médico o enfermero) responsable de esta área y que puede aportar unos conocimientos más específicos en casos complejos24. Si se analiza esta práctica en los países de nuestro entorno, vemos que este porcentaje es algo superior a países como Reino Unido, Francia o Polonia14,15,18; sin embargo, aún estamos lejos del nivel de protocolos que presentan los estadounidenses (83% de las unidades en una encuesta realizada a nivel mundial)17.
Si nos centramos en aspectos específicos, se observa que casi el 75% de las unidades monitorizan la sedación de sus pacientes. Es este un aspecto básico y fundamental en el manejo de la analgosedación8,24 y, aunque el porcentaje puede ser considerado alto, existe aún un amplio margen de mejora que obligaría a hacer un esfuerzo para que la monitorización de la sedación llegara a la totalidad de nuestros pacientes. Si no monitorizamos, es difícil que consigamos evitar aspectos tan nocivos para nuestros pacientes como la sobresedación25. En cuanto al uso de escalas, la más usada en sedación es la RASS, sin embargo, destaca el amplio uso aún de otras escalas como la Ramsay. Si vemos los países de nuestro entorno, tienen un patrón similar al nuestro, con un amplio uso de la escala RASS14,15,18, pero que convive aún con la Ramsay. Frente a estas prácticas, en EE. UU. o en los países nórdicos el uso de la escala RASS es mayoritario16,17. En la actualidad, es esta última la que está imponiendo su uso de forma generalizada26. A esto contribuye su facilidad de aplicación, con valores positivos para los estados de agitación y negativos para los de sedación.
En cuanto al dolor, aspecto fundamental y prioritario en el manejo de pacientes de UCI27,28 y que muchos de ellos consideran como uno de los recuerdos más negativos de su estancia en UCI, algo más del 50% de las UCI lo monitorizan. Este dato indica que en muchos casos aún se considera marginal la valoración de este aspecto básico del cuidado en nuestros pacientes, a pesar de que en todas las guías es considerado como el primer paso para conseguir la comodidad y el bienestar de los enfermos críticos. En la actualidad son muchas las publicaciones que ponen de manifiesto las consecuencias negativas que tiene el manejo inadecuado del dolor en los pacientes de UCI29. No solo parece estar implicado en la aparición de dolor crónico, también el dolor mal tratado contribuye a la aparición de delirium, depresión, ansiedad, miedo y, en definitiva, contribuye a la aparición de estrés postraumático. Además, el dolor está implicado en un aumento de la respuesta de estrés, lo que puede contribuir a estados de hiperglucemia, a asincronía de la ventilación mecánica o a alteraciones del sueño, entre otras consecuencias29,30.
Al analizar el tipo de pacientes, es en los pacientes colaboradores, con el uso de las escalas EVA y EVN, en los que la valoración del dolor se realiza con más frecuencia, mientras que en los pacientes no colaboradores, las escalas conductuales, tipo ESCID, BPS o Campbell son prácticamente marginales, lo que indica la casi nula valoración del dolor en estos enfermos. En los países de nuestro alrededor, la valoración del dolor está muy por encima de la nuestra. En países como Francia, en pacientes comunicativos llegan al 70% y, en los no comunicativos, al 30%15; o en Alemania, donde la valoración llega a niveles del 80%, o en EE. UU. donde la valoración es incluso superior21. En la actualidad se está extendiendo el uso de la escala ESCID para la monitorización del dolor de los pacientes no colaboradores, a lo que ha contribuido la validación de esta escala en pacientes tanto médicos como quirúrgicos31.
Con relación al delirium, los datos indican que la monitorización era aún más escasa que en el caso del dolor: poco más de 30UCI utilizaban herramientas para su detección. Parece que en esos momentos esta complicación continuaba siendo un aspecto marginal en nuestra práctica clínica habitual: quizás se consideraba aún el delirium como un efecto de escasa repercusión clínica a corto o medio plazo, cuando son muchos los estudios que nos indican hoy día lo contrario: cómo el delirium está implicado en el aumento de la estancia en UCI o en la estancia hospitalaria o cómo dificulta la desconexión de la ventilación mecánica. En definitiva, cómo el delirium conlleva un aumento de la morbimortalidad del paciente de UCI32,33. Tanto en nuestro país como en los de nuestro entorno, la escala CAM-ICU es la más usada para detectar el delirium34, sin embargo, como con el dolor, nos hallábamos a gran distancia en cuanto al nivel de monitorización de Reino Unido, por ejemplo: allí casi el 70% de las UCI lo detectan14,20.
Solo en algo más del 22% de los pacientes está especificado el objetivo de sedación en el tratamiento mientras que, en resto de los casos, a pesar del uso de sedantes, no se especifica qué nivel de sedación deseamos: podemos reflejar que este aspecto se considera aún marginal en la atención del enfermo crítico24. Si comparamos con otros países, se ve que aún se está lejos de su nivel de cumplimiento. Así, en Gran Bretaña el objetivo de sedación queda reflejado en un 42% de los pacientes en su ronda diaria14,20. En cuanto a las prácticas de analgesia, la de rescate se pauta en menos de la mitad de los pacientes y la analgesia pautada para procedimientos, en un 10% de pacientes, datos que indican el margen de mejora que aún existe en este aspecto fundamental del paciente crítico27,28. El uso de la analgesia locorregional aún continúa siendo marginal en la mayoría de nuestras unidades.
En cuanto a las prácticas para optimizar la analgosedación, destacamos que se usó monitorización con BIS en casos de sedación profunda o bloqueo neuromuscular en 112 pacientes (29%). De ellos, 35 pacientes estaban bajo bloqueo (el 43% de los pacientes bloqueados). Otras prácticas, como la sedación dinámica, en un 13% de los pacientes o la interrupción intermitente, en un 12%, continúan siendo prácticas que no gozan aún de una gran implantación entre las UCI españolas35.
Con estos resultados hay que pensar que, en el momento de realizar esta encuesta, el uso de agentes benzodiacepínicos tipo midazolam como sedante se da en un alto porcentaje de pacientes con ventilación mecánica. De la misma forma, aunque el uso de opiáceos llega a un alto porcentaje de los pacientes, existe un 30% de ellos en los que no se usan, en contra de las guías actuales que recomiendan como primer paso el uso de agentes analgésicos del tipo opiáceo4-6. De nuevo se ve como el manejo del dolor es un aspecto marginal en muchos de los pacientes de UCI7,11,27,28. En países de nuestro ámbito, este uso amplio de agentes benzodiacepínicos aún continúa. Así, Francia tiene una amplia mayoría de intensivistas que usan el midazolam en más del 75% de sus pacientes15. En Polonia, para sedación de más de 24h en más del 90% de los casos usan benzodiacepinas18. Frente a estos casos, existen países como Gran Bretaña en los que el propofol es el agente más usado (en un 98% de los casos)14,20, o los países nórdicos, donde esto mismo ocurre en casi el 80% de los casos16.
Al hablar de sedación hay que hacer referencia al nivel en el que se encontraban los pacientes en el día de la encuesta, tomando como referencia la escala RASS, que fue la elegida para la valoración de ese día, independientemente de la usada de forma habitual por el hospital. De los 1.567 pacientes que participaron en la encuesta, hay 330 en los cuales este dato no fue completado (21,1% del total). Destaca que, de los que completaron los datos, tenemos que con RASS de 0 están el 49% de los pacientes y que con sedación superficial (RASS de −1/−3) están el 22% de los casos. Viendo estos datos, hay que señalar como casi el 70% de los pacientes el día de la encuesta se encontraban con un nivel de sedación adecuado, tal y como marcan las guías y estándares actuales10,11. Aunque este dato inicialmente chocaría con el amplio uso de agentes tipo midazolam o con la escasa implantación de especificar el objetivo diario de sedación del paciente.
Para finalizar, debemos comentar el tema de las horas de visitas familiares36,37. En estos momentos, cuando se preconiza la ampliación del horario de visitas en UCI como forma de mantener un contacto familiar más estrecho y, de esta forma, mantener la orientación de los pacientes como modo de disminuir el riesgo de delirium, debemos decir que la mediana de estancia fue de 2 h. En una encuesta en la que participaron intensivistas miembros de la Sociedad Europea de Medicina Intensiva y de otras sociedades internacionales, se obtuvo que el 64% de las UCI europeas tienen menos de 5 h de visita al día, y que el porcentaje de UCI de puertas abiertas durante 24 h en Europa se encuentra en torno al 19% frente al 82% en EE. UU.17. En relación con el resto de las medidas no farmacológicas, presentaban una escasa tasa de implantación en el momento de la encuesta. Acciones como musicoterapia, disminución de controles nocturnos o apoyo religioso son prácticas de escaso uso en esos momentos en nuestras UCI, datos similares a los vistos en otras encuestas de sedación realizadas, como en Polonia18, donde más del 55% de los intensivistas no aplican medidas no farmacológicas en relación con el delirium. A nivel mundial17, estas medidas también cuentan con escasa implantación: actuaciones para favorecer el sueño como reducción de la luz o el ruido nocturno apenas cuentan con un 24% de implantación.
En cuanto a las limitaciones, en primer lugar destacamos como la más importante el tiempo transcurrido desde la realización de la encuesta, que puede hacer que en el momento actual hayan cambiado algunas de las prácticas sobre las que se ha preguntado. Sin embargo, este mismo hecho nos obliga a realizar nuevas encuestas para ver si tal cambio se ha producido y nos ajustamos más a las guías y estándares actuales. En segundo lugar, señalamos que en este tipo de encuestas suelen responder las unidades más interesadas en este aspecto del enfermo crítico, con lo que los resultados no deben extrapolarse a todas las unidades.
Recientemente han sido publicadas las nuevas guías americanas37 sobre el manejo de sedación, analgesia y delirium, que aportan, entre otras novedades, la incorporación de las alteraciones del sueño y la inmovilidad, estos últimos aspectos considerados básicos en la comodidad y bienestar del paciente crítico, además de estar estrechamente relacionados con situaciones como el síndrome de estrés postraumático o el delirium. Estas guías continúan resaltando la importancia de valorar el dolor y el delirium, así como de mantener al paciente en sedación ligera, si no existen contraindicaciones, y de evitar el uso de benzodiacepinas.
Para concluir, diremos que esta encuesta es la primera realizada en España sobre las prácticas de analgosedación y delirium y que nos muestra una fotografía sobre estas prácticas, que señala algunos aspectos como los relacionados con la monitorización y usos de escalas, junto con el manejo del delirium, en los que los resultados del estudio animan a desarrollar proyectos docentes que acerquen la práctica clínica real a las recomendaciones nacionales e internacionales.
Autoría/colaboracionesE.P.H diseñó y puso en marcha el formulario informático para la recogida de los datos, además realizó los primeros análisis estadísticos. M.G.S, J.C.L, I.C.R, C.G-E.V, M.A.R.O, C.P.R, T.M.M, D.E, H.T, C.C.J, E.P.H desarrollaron el concepto de estudio y su diseño. M.G.S realizó el boceto inicial del manuscrito. Todos los firmantes han supervisado y aprobado la redacción de este manuscrito.
Conflicto de interesesM.G.S declara conflicto con Orion-Pharma y Medtronic. El resto de los autores no han declarado conflicto alguno.
En primer lugar y muy especialmente, a todos aquellos médicos intensivistas que colaboraron en la cumplimentación de las encuestas, ya que sin ellos no habría sido posible la realización de este trabajo (Anexo II). Pedimos disculpas si algún colaborador no ha sido incluido en esta lista.
Al Laboratorio Orion-Pharma por haber contribuido al análisis de los datos del estudio.