INTRODUCCION
La fibrilación auricular es la arritmia crónica más frecuente, con una prevalencia en la población general del 0,4 al 2%, aumentando progresivamente con la edad1. Dado que esta arritmia se asocia a importante morbilidad (palpitaciones, fallo cardíaco, complicaciones tromboembólicas)2, la recuperación del ritmo sinusal es el tratamiento de primera elección para los pacientes con fibrilación auricular persistente. La cardioversión eléctrica externa consigue revertir esta arritmia en el 70-90% de los pacientes, influyendo factores como el tiempo de evolución, la función ventricular o el tamaño auricular izquierdo. Aunque las recurrencias son frecuentes, diversos autores opinan que todo paciente con fibrilación auricular debiera tener al menos un intento de cardioversión eléctrica3. Este tratamiento es también muy efectivo en revertir flúter auricular.
Previo a la administración del choque eléctrico, se requiere sedación profunda o anestesia, para lo que se han utilizado diversos fármacos y técnicas de diferente complejidad. En la actualidad, primando una medicina de contención del gasto4,5, se hace necesario encontrar un enfoque simple, seguro y efectivo.
Nuestro estudio compara propofol y etomidato, administrados en bolo lento con la mínima dosis eficaz, pretendiendo evitar depresión respiratoria o compromiso hemodinámico. Además se espera una rápida recuperación, de modo que la cardioversión eléctrica pueda realizarse como procedimiento ambulatorio.
MÉTODO
Diseño
Prospectivo, aleatorizado, no ciego. Se obtuvieron en todos los pacientes el consentimiento informado institucional para la realización de la cardioversión eléctrica y el consentimiento específico del protocolo de estudio, aprobado por el comité de ética asistencial del centro. Las dosis para ambos fármacos (1 mg·kg-1 de propofol y 0,15 mg·kg-1 de etomidato) se eligieron según estudios previos y nuestra propia experiencia. Se dimensionó el estudio a partir del tiempo de recuperación. Con la hipótesis primaria de que no existen diferencias entre propofol y etomidato a esas dosis, asumiendo un tiempo medio (desviación estándar [DE]) de recuperación de 270 (120) segundos con propofol6, se requerirían 64 pacientes para detectar una diferencia de medias de 60 s con una potencia del 80% y un nivel de significación de 0,05. Conscientes de que esa diferencia no es clínicamente relevante, los efectos secundarios (especialmente deterioro hemodinámico o respiratorio) nos permitirían definir la mejor pauta.
Selección de pacientes
Todo paciente mayor de 18 años con fibrilación o flúter auricular refractario a tratamiento farmacológico, correctamente anticoagulado (al menos cuatro semanas con un international normalized ratio superior a 2,0) y estable hemodinámicamente se consideró elegible para el estudio. Se permitió cualquier medicación antiarrítmica (elegida por el cardiólogo de referencia), retirando la digoxina dos días antes del procedimiento. Se consideraron criterios de exclusión: embarazo, diselectrolitemia, temperatura mayor de 38 °C, hipersensibilidad a los fármacos del estudio, fallo respiratorio.
Protocolo de cardioversión
Los pacientes fueron ingresados en el área de hospitalización de día, en ayunas desde las últimas 12 h. Tras registrar temperatura, presión arterial y frecuencia cardíaca, se obtenía electrocardiograma, comprobando la persistencia de la arritmia. Se canulaba una vena periférica, enviando muestra para analítica a fin de comprobar iones, parámetros hematológicos y correcta anticoagulación.
Los pacientes eran trasladados a la sala de procedimientos especiales de la UCI para realizar la cardioversión. Se les administraba oxígeno suplementario mediante mascarilla (50%), monitorizando la saturación mediante pulsioximetría. La presión arterial se medía de forma no invasiva. El ritmo cardíaco se monitorizaba con dos derivaciones diferentes. Se tenía disponibilidad inmediata de todo el material necesario para una reanimación. El procedimiento era asistido por una enfermera de UCI (medicaciones y monitorización), un médico residente (desfibrilador) y el intensivista responsable del paciente (vía aérea, reconocimiento de arritmias).
Los pacientes eran asignados de forma aleatoria al grupo de propofol o etomidato. Se les administraba 1 mg·kg1 de propofol o 0,15 mg·kg1 de etomidato en bolo lento durante un minuto. A los pacientes del grupo de etomidato se les había administrado anteriormente 1 mg de midazolam. Se consideró adecuada la pérdida de conciencia cuando el paciente no respondía a estímulos verbales o táctiles. Si era necesario, se administraba una dosis suplementaria de sedante. Las constantes vitales eran monitorizadas y registradas de forma continua. Se empleó un desfibrilador Physio-Control Lifepack 10. Se aplicaban las palas impregnadas de pasta conductora en posición ápex-anterior. Para la fibrilación auricular se administraba un primer choque sincronizado monofásico de onda sinusoidal de 100 a 200 J (50 J para el flúter). Si este choque no era eficaz, se administraban un segundo y hasta un tercero de 200 a 360 J (100 y 200 para el flúter). Ante apnea de más de 20 s o desaturación, se iniciaba ventilación con balón de reanimación (Ambú). Se consignaban todos los efectos adversos, incluyendo mioclonías y movimiento del paciente.
Los pacientes se mantenían monitorizados en la UCI hasta 15 min tras recuperación completa de conciencia (15 puntos en la escala de Glasgow), tras lo cual se trasladaban de nuevo al área de hospitalización de día. Se les permitía deambular tras la primera hora, iniciando tolerancia a líquidos, y se les permitía comer a las 2 h. Se les preguntaba específicamente si recordaban el choque y, si no se detectaba ningún problema, se les daba de alta a domicilio con instrucciones escritas.
Estadística
Se recogieron las siguientes variables en cada paciente: edad, sexo, peso, tipo de arritmia, enfermedad cardíaca de base, medicaciones cardioactivas, tamaño auricular izquierdo, fracción de eyección, frecuencia cardíaca y presión arterial media previas, tiempo de sedación, tiempo de recuperación (completamente consciente con respuesta orientada), dosis adicional de sedación, apnea > 10 s, ventilación con Ambú, deterioro hemodinámico (necesidad de intervención), conciencia del choque, efectos secundarios menores (náuseas, dolor, movimiento, mioclonías), cambio en frecuencia cardíaca (máximo y mínimo), cambio en la presión arterial media (máximo y mínimo).
Dado el bajo número de pacientes no se realizó estratificación por comorbilidades, y se consideró que la afección cardíaca estaba suficientemente reflejada por otras variables (tamaño auricular izquierdo, fracción de eyección, frecuencia cardíaca y presión arterial media previas).
Todas las variables continuas se han expresado como media (DE). Para comparación entre los grupos de propofol y etomidato de variables dicotómicas y continuas se han empleado las pruebas de la χ2 y la t de Student, respectivamente. La asociación entre los efectos secundarios de ambos sedantes (movimiento, mioclonías) y la energía aplicada se ha estudiado mediante la U de Mann-Whitney. Se ha considerado estadísticamente significativa una p < 0,05. El programa empleado para el análisis estadístico ha sido SPSS 10.0.
RESULTADOS
Entre julio de 1998 y mayo de 2000, fueron remitidos a nuestra UCI para cardioversión eléctrica 51 pacientes, y todos accedieron a participar en el estudio. Un paciente fue excluido por extravasación del fármaco sedante.
Un total de 25 pacientes recibieron propofol. Su edad media (DE) era de 62 (9) años, su peso de 81 (14) kg y eran predominantemente varones (18 varones y 7 mujeres). Veintiún pacientes tenían fibrilación auricular y cuatro flúter. La cardiopatía de base era isquémica en 2 casos, valvular en cinco, hipertensiva en 12 y ninguna en 6 pacientes. La fracción de eyección era de un 52% (7) y el tamaño auricular izquierdo de 47 (5) mm; 17 pacientes tomaban amiodarona, cinco bloqueadores beta, y seis otros antiarrítmicos.
Un total de 25 pacientes recibieron etomidato. Su edad era de 60 (10) años, su peso de 78 (15) kg y eran predominantemente varones (18 varones y 7 mujeres). Veintiún pacientes tenían fibrilación auricular y cuatro flúter. La cardiopatía de base era isquémica en 2 casos, valvular en seis, hipertensiva en 14 y ninguna en 3 pacientes. La fracción de eyección era del 57% (10) y el tamaño auricular izquierdo de 48 (4) mm. Quince pacientes tomaban amiodarona, 11 bloqueadores beta, y cinco otros antiarrítmicos.
Los dos grupos eran similares en todas las variables descritas salvo en la fracción de eyección, donde encontramos una diferencia del 5% (intervalo de confianza [IC] del 95%, 0,11-9,88; p = 0,045).
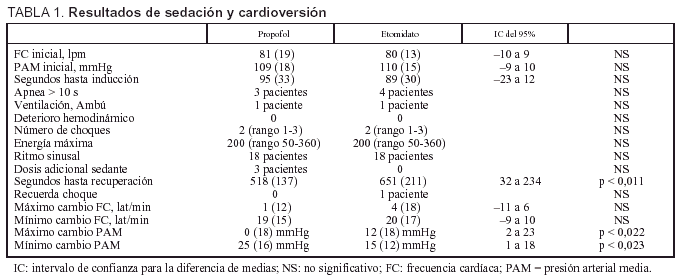
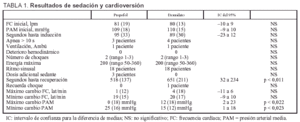
Los datos referentes a la sedación y cardioversión de ambos grupos están resumidos en la tabla 1. Los pacientes sedados con propofol se recuperan 132 s antes que los sedados con etomidato (IC del 95%, 31,5-233,8; p = 0,011). La presión arterial media se eleva respecto a la basal 12 mmHg más en el grupo de etomidato que en el de propofol (IC del 95%, 1,8-22,6; p = 0,022) y disminuye 9,5 mmHg más en el grupo de propofol que en el de etomidato (IC del 95%, 1,4-17,6; p = 0,023).
Se observaron efectos secundarios menores en 10 pacientes del grupo de propofol: movimiento tras el choque (8 pacientes) y dolor a la inyección (2 pacientes). En el grupo de etomidato 11 pacientes experimentaron efectos adversos: movimiento tras el choque (6 pacientes), mioclonías (5 pacientes), náuseas-vómitos (un paciente que también sufrió mioclonías). Todos se recuperaron rápidamente y fueron dados de alta del hospital en el mismo día.
En los pacientes sedados con etomidato las mioclonías se observaron predominantemente en los pacientes a los que se aplicó más de un choque eléctrico (p = 0,039) o energías más altas (p = 0,04). Se observó movimiento tras el choque eléctrico, en el grupo de propofol, predominantemente cuando se utilizó más de un choque (p = 0,002). Observamos también una tendencia para ambos fármacos a movimiento tras el choque cuando se utilizaron energías elevadas (p = 0,052 con propofol y 0,085 con etomidato).
DISCUSIÓN
Desde su introducción por Lown en 19627, la cardioversión eléctrica se considera tratamiento de primera línea para el flúter y la fibrilación auricular. Por ello, esta técnica es aplicada en diferentes circunstancias por personal con distinta cualificación8-10, y se han publicado diversas recomendaciones para mejorar sus resultados3,11-18.
La cardioversión eléctrica externa requiere cuidados anestésicos monitorizados19 y las características del fármaco anestésico ideal para este procedimiento serían: rápida pérdida de conciencia, no compromiso de vía aérea, estabilidad hemodinámica, rápida recuperación y bajo coste. Con este fin se han utilizado diversos fármacos (diazepam, barbitúricos, propofol, etomidato, midazolam) y se han publicado varios estudios en los que comparan diferentes dosis y combinaciones de los mismos20-24. Nuestro propósito era encontrar una pauta de sedación suficientemente segura y eficaz como para recomendar su uso por no especialistas en anestesiología o medicina intensiva. Como el propofol y el etomidato demostraban el perfil más adecuado, los elegimos para nuestro estudio. La forma más simple (y fácil de recordar) de utilizar un fármaco sedante es mediante una pauta de dosificación en bolo basada en el peso del paciente. A fin de evitar efectos secundarios (especialmente depresión hemodinámica o respiratoria), buscamos la mínima dosis eficaz según estudios previos y nuestra propia experiencia. Es interesante remarcar que las dosis utilizadas en nuestro estudio coinciden con las publicadas por Broch et al en otro estudio de diferente diseño24.
Comparando las características de los pacientes en ambas ramas de tratamiento, tal como es esperable en grupos aleatorizados, comprobamos que no había diferencias en cuanto a edad, sexo, peso, tipo de arritmia, tamaño auricular izquierdo, cardiopatía de base o medicación cardioactiva. Consideramos que la pequeña diferencia encontrada en la fracción de eyección (5%), aunque estadísticamente significativa, no es clínicamente relevante. Dado que la eficacia del procedimiento (restauración del ritmo sinusal) fue idéntica en ambos grupos de tratamiento, podemos centrarnos en los efectos de los fármacos sedantes.
El tiempo de inducción fue similar con ambos fármacos y adecuado para nuestro propósito. Este tiempo fue menor que el publicado en otros estudios con dosis incluso mayores20,24. Tres pacientes en el grupo de propofol precisaron una dosis suplementaria para ser sedados adecuadamente. Estos pacientes eran relativamente más jóvenes (52, 52 y 43 años de edad). La baja dosis de propofol utilizada en nuestro estudio puede no ser suficiente para pacientes más jóvenes, en los que se han descrito volúmenes de distribución en el compartimiento central más altos6.
La mayor parte de los estudios que comparan pautas de inducción para cardioversión eléctrica consignan apnea sólo cuando ésta dura más de 30 s. Decidimos definir apnea en nuestro estudio como toda ausencia de movimientos respiratorios superior a 10 s, o la imposibilidad de mantener la vía aérea abierta. Esto ocurrió en 7 pacientes, precisando ventilación con bolsa-mascarilla dos de ellos (uno de cada grupo de tratamiento). La incidencia de depresión respiratoria encontrada en diferentes estudios es muy variable, y no en todos ellos está claramente reflejada. Sólo hemos encontrado un trabajo que específicamente describe la ausencia de esta importante complicación5. De todas formas nosotros concluimos que la utilización de bajas dosis de sedante no asegura el mantenimiento de una ventilación espontánea adecuada.
No fue necesario en ningún paciente realizar ningún tipo de intervención para mantener una correcta situación hemodinámica. El pequeño descenso de la frecuencia cardíaca encontrado en ambos grupos es esperable tras la recuperación del ritmo sinusal en la mayoría de los pacientes. Pequeñas modificaciones de la presión arterial, sin ninguna trascendencia clínica, también eran esperables por las características de ambos fármacos (ascenso inicial con etomidato, mayor descenso con propofol). En cualquier caso, la pauta de propofol utilizada en nuestro estudio (1 mg·kg1 en un minuto) parece evitar la depresión hemodinámica que se imputa a este fármaco.
Los pacientes se recuperaron rápidamente con ambos fármacos. Los pacientes sedados con propofol lo hicieron 2 min antes que los sedados con etomidato. Aunque la dosis de etomidato utilizada en nuestro estudio se asoció con una baja incidencia de náuseas y vómitos, observamos una mejor recuperación subjetiva en el grupo de propofol.
La efectividad de la sedación se valoró preguntando específicamente a todos los pacientes si habían tenido conciencia del choque: sólo un paciente de nuestra serie (del grupo de etomidato) lo recordó, aunque no lo percibió como doloroso; todos los pacientes aceptarían repetir el procedimiento de estar indicado.
El efecto secundario más común que se describe con propofol es el dolor a la inyección intravenosa6, y se han publicado varias recomendaciones para evitarlo25,26. Esta complicación fue infrecuente en nuestra serie, ya que solamente 2 pacientes refirieron dolor de baja intensidad durante la infusión del fármaco a través de una pequeña vena del dorso de la mano. Tal vez la elección de una vena de mayor calibre pudiera haber evitado este efecto adverso.
Observamos movimiento del paciente tras la administración del choque eléctrico en ambos grupos de tratamiento principalmente cuando se emplearon energías elevadas (> 300 J) o cuando fueron necesarios varios. El movimiento más común fue la flexión de ambos brazos sobre el tronco. A pesar de que posteriormente los pacientes no recordaban nada, consideramos el movimiento un importante efecto adverso por varios motivos: en primer lugar, por interferencia en el trazado electrocardiogáfico, que dificulta la confirmación del éxito de la cardioversión. Además, cuando estaba indicado un segundo choque, era preciso esperar hasta que el paciente se relajase de nuevo para poder aplicar de forma correcta las palas del desfibrilador. Creemos que la única forma de evitar este efecto es mediante una sedación más profunda o mediante la asociación de un opiáceo.
Uno de los efectos secundarios más comunes tras la inducción anestésica con etomidato es la aparición de mioclonías. En estudios que utilizaban etomidato en protocolos de cardioversión eléctrica, se describen mioclonías hasta en el 45% de los pacientes, con la consiguiente dificultad en la interpretación del electrocardiograma20. Se han propuesto diferentes recomendaciones para evitar las mioclonías27,28: pretratamiento con benzodiazepinas, pretratamiento con etomidato, dosis reducidas en administración lenta y preparación en lipofundina (no comercializada en el momento del estudio). Nosotros elegimos la pauta de administración lenta de dosis bajas, asociada con pretratamiento con dosis bajas de midazolam, y observamos una reducción de los movimientos mioclónicos al 20%. Aunque se habían recomendado dosis de midazolam de 0,03 a 0,08 mg·kg1, escogimos una dosis mínima, ya que en varios estudios el tiempo de sedación se prolongaba excesivamente con este fármaco20,22. Queremos remarcar que presentaron mioclonías los pacientes a los que se había administrado más de un choque o energías elevadas, por lo que parece haber cierta relación entre el desarrollo de mioclonías y la intensidad del estímulo.
En resumen, observamos que la pauta de sedación con dosis bajas utilizada en nuestro estudio, con ambos fármacos, a pesar de demostrar que es segura desde el punto de vista hemodinámico, garantizar amnesia del procedimiento en la casi totalidad de los pacientes y permitir la cardioversión sin ingreso, no está libre de posibles complicaciones respiratorias (especialmente apnea con necesidad de mantener la vía aérea abierta y ventilar al paciente). Además, se ha demostrado que otros efectos secundarios, concretamente mioclonías y movimiento tras el choque, son importantes, no tanto por la trascendencia sobre el paciente como por la incomodidad añadida para el equipo que asiste el procedimiento. Tras comprobar esto con los primeros 50 pacientes de nuestra serie decidimos finalizar el estudio, concluyendo que nuestra pauta de sedación no es la más recomendable para los fines propuestos.