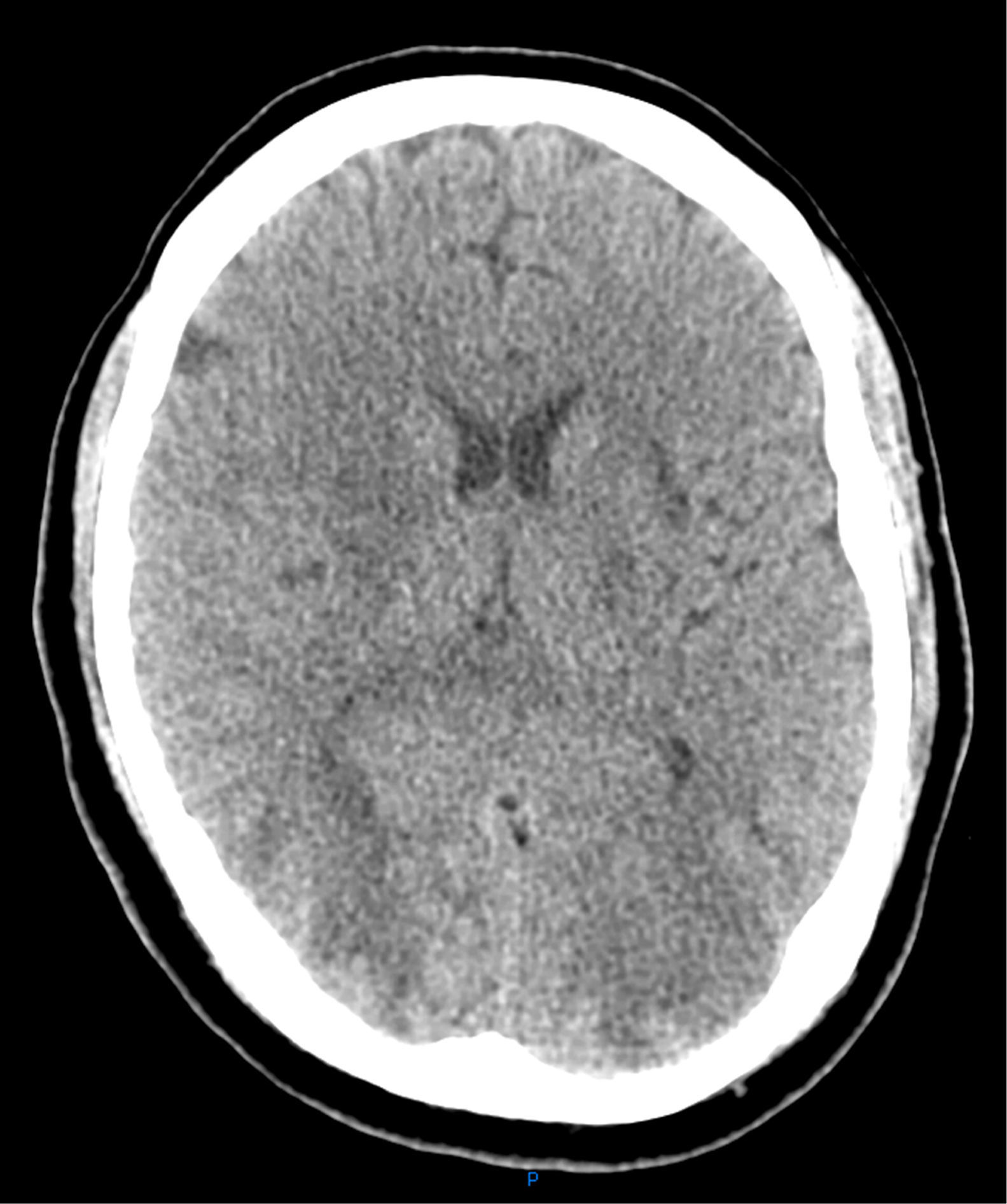
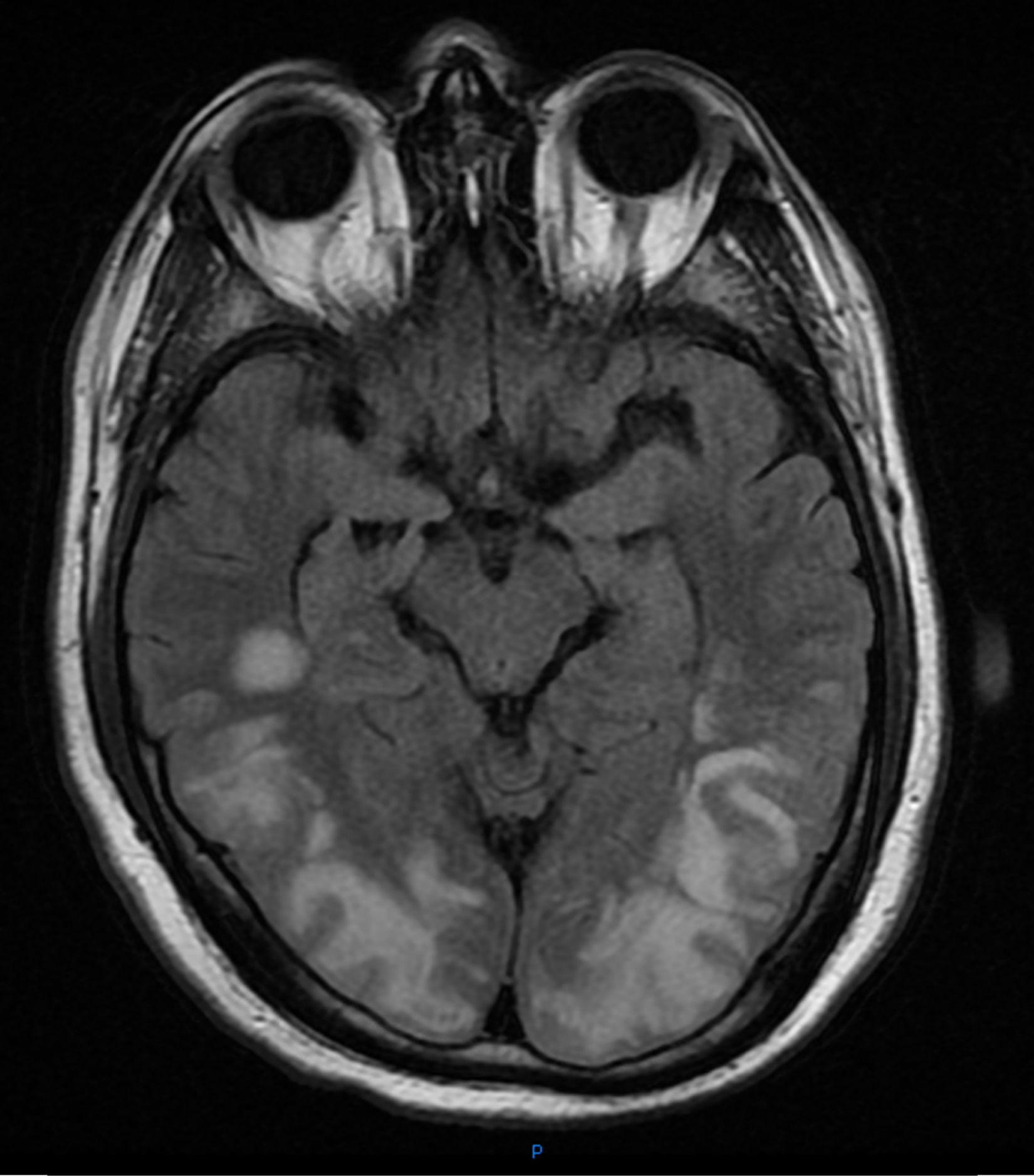
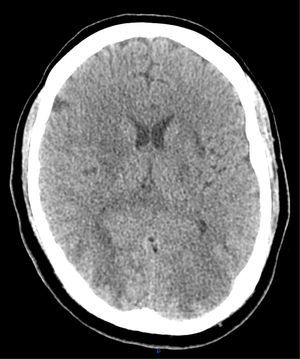
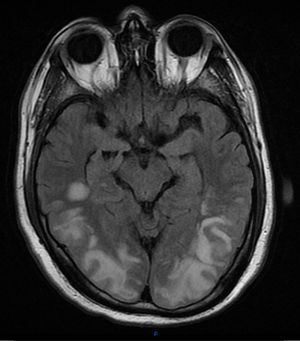
Presentamos el caso de un varón de 41 años, sin antecedentes de interés salvo hernia de hiato con reflujo gastroesofágico y esófago de Barret, ingresado en la UCI en el postoperatorio de reducción de hernia de hiato y funduplicatura de Nissen vía laparoscópica, complicado con perforación gástrica y con fracaso multiorgánico con componente respiratorio, renal y hemodinámico, del que se había recuperado con tratamiento de soporte (ventilación mecánica, fármacos vasoactivos y hemodiafiltración venovenosa continua). Durante la fase de recuperación, una vez extubado y con depuración extrarrenal intermitente (hemodiálisis lenta continua a demanda en función de creatinina, iones y volemia) desarrolla una hipertensión arterial (HTA) moderada con tensión arterial sistólica (TAS) máxima de 170mmHg y diastólica (TAD) de 95mmHg (aunque estos valores eran puntuales y estaba manteniendo tensiones medias de alrededor de 95-100mmHg) que se trata con antihipertensivos con escasa respuesta. De forma súbita desarrolla ceguera cortical. Se realiza tomografía axial computarizada (TAC) y resonancia magnética nuclear (RMN) de cráneo. En la TAC se describe hipoatenuación córtico-subcortical bioccipital y biparietal baja, con pérdida de la diferenciación sustancia gris-sustancia blanca. En la RMN se observan múltiples lesiones hiperintensas en T2 y FLAIR afectando a la sustancia blanca subcortical, de forma difusa en la convexidad, y más discretamente la cortical con mayor afectación de la región parietooccipital bilateral (donde además está afectando a la cortical del forma más severa), y discreta afectación temporal bilateral. Hay también lesiones en el esplenio del cuerpo calloso, y en ganglios basales y bilaterales. Las lesiones tienen un comportamiento bilateral y simétrico. Hay restricción de la difusión de lesiones córtico-subcorticales parietooccipitales bilaterales de predominio derecho. Estas lesiones son compatibles con el síndrome de encefalopatía posterior reversible (figs. 1 y 2).
La HTA se trata con labetalol hasta bajar la TAS por debajo de 140 y la TAD por debajo de 90mmHg. Inicialmente mantiene buen nivel de conciencia y no tiene otra focalidad, pero desarrolla rápidamente, en 2h, coma y crisis convulsivas tónico clónicas, y precisa intubación y conexión a ventilación mecánica. Se repite TAC evidenciándose edema cerebral importante, por lo que se decide monitorización de presión intracraneal (PIC) e inicio de medidas antiedema cerebral. Se reanuda, además, hemodiafiltración venovenosa continua para mejor control de volemia, asegurar balances y optimizar electrolitos. Desde el primer momento la PIC se mantienen entre 25-30mmHg, sin respuesta a medidas de primer nivel por lo que se indica tratamiento con barbitúricos con buena respuesta. Se mantiene en esta situación 10 días hasta que se estabiliza la PIC y se retiran los barbitúricos. El paciente se ha recuperado del proceso completamente sin secuelas neurológicas.
Esta entidad es un síndrome clínico de etiología desconocida que se caracteriza por presentar una imagen radiológica de edema vasogénico cerebral localizado fundamentalmente a nivel parieto-occipital, pero que puede extenderse a córtex, lóbulos, frontales, ganglios de la base y tronco, y que se hace visible, a veces, en la TAC y siempre en la RMN. Este cuadro es reversible si se trata la causa subyacente y no desarrolla otras complicaciones (hemorragia, vasoespasmo). Fue caracterizado como tal por primera vez en 1996 por Hinchey et al.1, aunque hay referencias bibliográficas de casos previos. Se ha descrito en el contexto de una variedad de cuadros clínicos: HTA, preeclampsia/eclampsia, enfermedad renal aguda o crónica, infección/sepsis, enfermedades autoinmunes (LES, PTT, ES) y tratamiento inmunosupresor (ciclosporina, tacrolimus) y quimioterápico. Se postulan como posibles agentes causales, el daño endotelial capilar, la hipertensión y la sobrecarga de volumen. Clínicamente se presenta como un cuadro neurológico agudo (horas a días), con crisis convulsivas (74% de los casos) tanto focales como generalizadas, e incluso status epiléptico, encefalopatía (28%), síntomas visuales (visión borrosa, hemianopsia o ceguera cortical, 20%) y cefalea (26%). Los déficits focales son raros. Salvo en los debidos a urgencia hipertensiva, la hipertensión arterial, si está presente, es moderada y es normal en un 20% de los casos. En caso de alteración visual puede existir papiledema. El líquido cefalorraquídeo es normal. En una serie, el 39% de los pacientes precisaron intubación. Con el tratamiento adecuado el proceso evoluciona a la recuperación en 1-30 días, pero puede causar la muerte si se complica con hemorragia, infarto, status epiléptico u otras complicaciones médicas2.
La afectación radiológica es característica, objetivándose en la RMN una señal hiperintensa en T2 y FLAIR que afecta de forma simétrica a la sustancia blanca subcortical, sobre todo a nivel posterior, que no resalta con contraste ni presenta alteración significativa de la difusión, compatible con edema vasogénico. No hay alteración en la vasculatura salvo vasoespasmo en un 4%. La distribución es parieto-occipital (94%), frontal (77%), temporal (64%), cerebelosa (58%), ganglios de la base (34%) y tronco (27%). Estas lesiones son reversibles en días o semanas si no se complican con hemorragia (15% de los casos) e infarto. A veces tiene presentaciones más atípicas siendo asimétricas, afectando a córtex (10%), con captación de contraste típicamente a nivel giriforme o ocasionando restricción a la difusión (20%)3. Estas últimas lesiones se han asociado a un mal pronóstico4.
No se han encontrado diferencias en la forma de presentación según la enfermedad de base.
El tratamiento es: 1) retirada de fármacos relacionados con la entidad; 2) tratamiento de la hipertensión arterial sistémica, y 3) mantenimiento de homeostasis adecuada del medio interno con especial énfasis en tratar la sobrecarga de volumen y las alteraciones electrolíticas.
Desde su definición se han descrito en la literatura numerosos casos, pero son pocos los que desarrollan un cuadro grave como el que aquí se expone5–7.
Es importante tener en mente esta entidad ante un deterioro neurológico inexplicado en uno de nuestros pacientes, sobre todo si se producen los factores de riesgo antes mencionados, y no demorar la realización de las pruebas adecuadas de radiodiagnóstico ya que un tratamiento precoz y agresivo supone una diferencia significativa de pronóstico.
Conflicto de interesesNingún autor tiene conflicto de intereses ni ha recibido financiación para la realización de este estudio.