P175 REGISTRO DEL POLITRAUMATISMO EN NAVARRA. DATOS PRELIMINARES. GRUPO ETNA
J. Roldán Ramírez, J. Guergué Irazábal, J. Iturralde Yániz, I. Osés Munárriz, N. Villanueva Martínez y A. Ansotegui Hernández
Medicina Intensiva. Hospital de Navarra, Pamplona.
Objetivo: Los accidentes en Navarra suponen la cuarta causa de mortalidad global y la primera en menores de 40 años. La supervivencia del paciente politraumatizado es un buen indicador de la calidad de la asistencia. El objetivo de este registro es la disminución de la mortalidad.
Métodos: Estudio observacional, prospectivo de los politraumatizados graves atendidos en el Sistema Sanitario de Navarra (2001-2002). Recogida de datos desde que se produce el accidente hasta el tratamiento definitivo, recorriendo todos los escalones de la cadena asistencial. Criterio de ingreso: RTS < 12, presencia de lesión vital, ingreso en UCI y fallecimiento en cualquier momento del proceso asistencial. Tamaño muestral estimado: 600 casos.
Resultados: Análisis descriptivo (18 meses). El total de casos recogidos ha sido de 481, con una media de 26,7 casos/mes. La edad media ha sido de 44,94 años (DE: 21,3). Respecto al sexo, hay predominio de los hombres (77%), respecto a las mujeres (23%). Distribución según mecanismo lesional: Tráfico: 331 (68,8%) [automóvil: 60,4%, atropello: 17,8%, motocicleta: 15,4%, bicicleta: 2,7%]. Precipitación: 54 (11,2%). Caída: 46 (9,6%). Lesiones penetrantes: 19 (4%). La mortalidad global ha sido de un 49,5% (238), con la siguiente distribución: Mortalidad in situ: 71,8% (171). Mortalidad diferida: 28,2% (68), con un 60% en la UCI.
Conclusiones: Hemos detectado una mortalidad del 50%, de la cual un 70% se produce in situ. Estamos pendientes de realizar un análisis pormenorizado de todos los datos.
P176 PREDICCIÓN DE LA MORTALIDAD HOSPITALARIA MEDIANTE TRES INDICADORES PRONÓSTICOS
M. Chaparro, A. Cordón, M. Prieto, M. Ruiz, P. Rojas, J. Muñoz y R. Aragonés
Unidad de Cuidados Intensivos. Hospital Carlos Haya, Málaga.
Objetivos: Los indicadores pronósticos (APACHE, TISS, SAPS, etc.) permiten investigar resultados, un mejor control de los cuidados ofrecidos y adecuar el manejo individual de los pacientes. El objetivo de este estudio fue evaluar la capacidad predictiva de mortalidad en nuestro medio de tres de estos scores: APACHE III (versión española del grupo PAEEC), APACHE II y SAPS II.
Método: Estudio prospectivo sobre los pacientes ingresados en nuestra unidad durante 4 meses. Se excluyeron menores de 16 años, técnicas especiales (cardioversiones, implantación de marcapasos, etc.), quemados, pacientes obstétricas, readmisiones y estancias menores de 8 horas. Se estudiaron variables demográficas, comorbilidad, procedencia, diagnóstico, estado al alta hospitalaria y las variables incluidas en las tres escalas. Se realizó un estudio de calibración mediante el test de Homer-Lemeshow y de discriminación mediante curvas ROC. EL paquete estadístico usado fue el SPSS.
Resultados: Se incluyeron 582 pacientes. Sus características fueron: edad media 58,12; hombres 66%; comorbilidad 17,5%; quirúrgicos 52,7% (cirugía urgente 19,1%); traumatológicos 12,7%; procedencia: planta 3,4%, otros hospitales 5,2%. La mortalidad hospitalaria media observada fue 13,6% y la predecida: APACHE II 17,62%, APACHE III 17,01%, SAPS II 16,45%, sin significación estadística en ningún caso. El área bajo la curva ROC fue 0,839, 0,849 y 0,832 respectivamente.
Conclusiones: Todos los modelos presentan una buena calibración y discriminación, lo que indica un adecuado comportamiento de los tres indicadores pronósticos en nuestro medio.
P177 EXPERIENCIA EN EL SEGUIMIENTO DE 131 PACIENTES TRAQUEOSTOMIZADOS DURANTE SU INGRESO EN LA UMI
J. Cáceres Agra, D. Henríquez, F. Díaz, F. Álamo Santana, L. González y F. Álvarez
Medicina Intensiva. H. Dr. Negrín, Las Palmas.
Objetivo: Describir nuestra experiencia en el seguimiento de pacientes traqueostomizados (PT) en la UMI hasta su alta hospitalaria.
Método: Estudio observacional, descriptivo y prospectivo de una cohorte de 131 PT de una UMI médico-quirúrgica (MQ) de 20 camas y otra neurotraumatológica (NT) de 12, desde abril 2001 a noviembre 2002. Desde que se realiza la traqueotomía se realiza un seguimiento de los PT hasta lograr su decanulación exitosa, alta hospitalaria con traqueotomía por imposibilidad de decanulación, o éxitus. Se practica fibroscopia en caso de sospecha de estenosis de vía aérea. Recogida de datos demográficos y evolutivos en formulario de Access. Análisis estadístico con SPSS v 11.0.
Resultados: Se completó el seguimiento en 131 de 143 PT con una edad media 60 ± 16 años, 75% hombres y 25% mujeres. 83(63%) se realizaron en la UMI NT y 48 (37%) en la UMI MQ. 104 (79%) con técnica percutánea y 24 (21%) con técnica quirúrgica. 14,25 ± 10 días de intubación orotraqueal previa, 34 ± 44 días de weaning y 40 ± 31 días de estancia media en UMI. Mortalidad global 44 PT (33,6%) de los cuales 20 (45%) fallecen en UMI y 24 (55%) en planta. Decanulación exitosa en 51 PT (38,9%) con una estancia media hospitalaria (EMH) de 49,5 ± 24 días, significativamente menor que la de los 80 PT (61,1%) que no pueden decanularse con 75,3 ± 69 días de EMH (p = 0,039). Se produjeron 7 (5,3%) decanulaciones accidentales siendo dificultosa la recanulación en 4 (57%). 84 PT (64%) tuvieron alguna incidencia evolutiva relacionada con la traqueotomía. En 36 PT (27%) supervivientes no fue posible la decanulación, siendo dados de alta a su domicilio o un centro concertado con traqueotomía tras 87,6 ± 68 días de EMH. Los motivos que condicionan mantener la traqueotomía son: Mala protección de vía aérea en 22 PT (16,7%), estenosis de vía aérea en 14 PT (10,6%), insuficiencia respiratoria neuromuscular en 9 (6,8%) y otros motivos 12 (9,1%). Tras la realización de 24 fibroscopias en 16 PT (12%) se detectaron: Granulomas supraglóticos en 5 PT (3,8%), granulomas infraglóticos en 10 PT (7,6%), traqueomalacia en 1 PT (0,8%), paresia de cuerdas vocales en 6 PT (4,6%). Estos hallazgos no tuvieron relación con los días de intubación previa o días de ventilación mecánica.
Conclusiones: La alta morbimortalidad y estancia hospitalaria es similar a otras series. Los PT supervivientes que no pueden ser decanulados son los de mayor estancia hospitalaria, presentando un alto índice de complicaciones relacionadas con la vía aérea que requieren una atención especializada y multidisciplinar.
P178 PREDICCIÓN DE MORTALIDAD EN LA HEMORRAGIA CEREBRAL NO TRAUMÁTICA
J. Sotillo Díaz, E. Bermejo López, J. Peral Gutiérrez de Ceballos, B. Bueno García, E. Domínguez Pardo y G. Andrade Vivero
Medicina Intensiva. Gregorio Marañón, Madrid.
Objetivo: Identificar variables pronóstico en enfermos con Hemorragia Intracerebral no traumática que ingresan en UCI.
Método: Estudio de seguimiento de todos los enfermos que ingresan en UCI tras hemorragia cerebral espontánea (excluida HSA) entre ene/99 y nov/2002.
Resultados: 73 pacientes. 63% varones. Edad: 57,8 + 14,6, APACHE II: 19,3 + 8,1, GCS ingreso: 7,8 + 3,5. Anticoagulados: 16,4%, antiagregados: 9.6%, resto sin medicación antitrombótica. Etiología: Desconocida: 38,4%, HTA 30,1%, anticoagulación 15%, MAV/aneurisma 13,7%, tumor cerebral 2,7%. Localización del sangrado: lobar 42,5%, tálamo/capsular 28,8%, cerebelosa 13,7%, troncoencefálica 11% e intraventricular aislada 4,1%.Invasión secundaria del sistema ventricular: 57,5%. Días de UCI: 12,3 + 4,5. Tto quirúrgico: Evacuación hematoma 34%, drenaje ventricular 19,2%. Mortalidad: 30,1%.
Los fallecidos presentaron mayor APACHE, mayor edad y menor GCS al ingreso que los supervivientes (t de Student, p: .000). No se relacionó con la mortalidad la toma de ACO ni antiagregantes, la existencia de HTA, DM, tabaquismo, o etilismo, la existencia de cardiopatía o ictus previo, la causa del sangrado o su localización Chi2, p NS). Son variable pronósticas el APACHE II (OR 1,31, IC 1,23-1,39; p .000) el GCS (OR 0,31, IC 0,23-0,40; p .000) y la edad (OR 1,08, IC 1,05-1,10; p .000).
Conclusiones: La edad, el nivel de conciencia y la gravedad al ingreso en UCI son predictores de muerte en pacientes con hemorragia cerebral espontánea.
P179 INDUCCIÓN DE APOPTOSIS CELULAR POR EL SUERO DE LOS PACIENTES CON DAÑO CEREBRAL AGUDO
E. Miñambres, H. López-Escribano, J. Rodríguez-Borregán, M. Peña, M. Bartolomé, C. González y M. López-Hoyos
Medicina Intensiva. Hospital Universitario Marqués de Valdecilla, Santander.
Objetivos: Investigar la capacidad del suero procedente del bulbo de la vena yugular interna (VYI) de los pacientes con daño cerebral agudo (DCA) de inducir muerte celular por apoptosis, así como estudiar los mecanismos responsables.
Material y métodos: Estudio prospectivo con 67 pacientes que ingresaron en UCI por DCA. Se analizó mediante citometría de flujo diversos cultivos de líneas celulares linfoides en presencia de suero VYI y suero sistémico de pacientes con DCA. También se analizó la tasa de apoptosis de linfocitos in vivo. Se investigó la expresión de las principales moléculas relacionadas con la apoptosis. Se correlacionaron todos los resultados con el pronóstico de los pacientes a los 6 meses del DCA.
Resultados: El suero VYI induce una tasa de apoptosis in vitro superior al suero sistémico y al suero de sujetos sanos (p < 0,05). De forma similar se encontró una tasa de linfocitos apoptóticos ex vivo superior en suero VYI que en suero sistémico (p < 0,05). Este hallazgo parece ser inducido por un opioide endógeno (desconocido) y/o exógeno (fentanilo). Asimismo, estos efectos están producidos por una expresión aumentada de la proteína pro-apoptótica (Bax) y una disminución de la proteína anti-apoptótica (Bcl-XL). La tasa de apoptosis celular inducida por el suero VYI se correlaciona significativamente con la mortalidad y la situación funcional de los pacientes a los 6 meses del DCA (p < 0,05).
Conclusiones: El suero procedente de VYI puede inducir apoptosis y necrosis celular in vivo e in vitro. Este efecto se correlaciona con el pronóstico de los pacientes a los 6 meses del DCA.
P180 CALIDAD DE VIDA EN LOS SUPERVIVIENTES DE UN SDRA
C. Laborda, J. Masclans, D. de la Rosa, X. Muñoz, E. Pallisa y F. de Latorre
Medicina Intensiva. Hospital General Universitario Vall d'Hebron, Barcelona.
Objetivos: Analizar prospectivamente la calidad de vida en todos los supervivientes post-SDRA de nuestra UCI, intentando identificar factores que podían predisponer a estas consecuencias.
Metodología: Entre 1998 y 2000 se estudiaron 35 pacientes (48 ± 14 años; 51% M), al mes y 6 meses post-SDRA. Se ha valorado criterios de severidad durante la fase hipoxémica. Se utilizó el cuestionario Nottingham Health Profile (versión española), que evalúa 6 dimensiones: energía, dolor, reacciones emocionales, sueño, actividad social y movilidad física. Se compararon las diferencias entre el primer y sexto mes, así como con la media de la población de Barcelona. Simultáneamente se practicó una TC torácica de alta resolución, así como un estudio de función pulmonar completo. Se han utilizado los tests de Wilcoxon, Chi cuadrado y Spearman.
Resultados: Al mes, los pacientes que habían sobrevivido a un SDRA presentaron un deterioro significativo respecto a la población de referencia de Barcelona, en todas las dimensiones, incluida la calidad de vida global, que mejoraba significativamente a los 6 meses, si bien quedaba una importante alteración a nivel de energía, actividad social y movilidad (en este caso con significación estadística) que seguía condicionando una mala calidad de vida global respecto a la población de referencia. A nivel funcional, estos resultados coinciden con un severo trastorno restrictivo en las pruebas funcionales respiratorias que mejora a un leve-moderado trastorno restrictivo a los 6 meses. Y radiológicamente coincidía con la existencia de alteraciones reticulares, en vidrio esmerilado y de pequeña vía aérea, en la mayoría de supervivientes, que mejoraba clínicamente a los 6 meses, siendo significativa la mejoría a nivel de las alteraciones en vidrio esmerilado. Cuando intentamos relacionar dichos hallazgos morfológicos y funcionales, así como los parámetros de gravedad sistémica y respiratoria con los resultados del cuestionario de calidad de vida, sólo pudimos constatar una relación significativa entre el walking test y la calidad global de vida al mes (r = -0,69; p = 0,01).
Conclusiones: En resumen, los supervivientes a un SDRA presentaron a corto plazo, una pobre calidad de vida, que mejora con el tiempo; pero a los 6 meses siguen persistiendo alteraciones, básicamente en los valores relacionados con el aislamiento social y la energía. Estos parámetros deberían ser considerados cuando comparamos diferentes estrategias terapéuticas, y no sólo el clásico resultado a corto plazo.
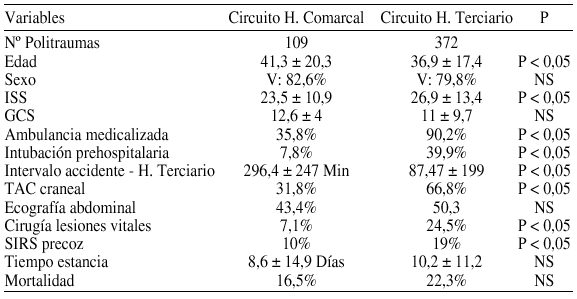
P181 COMPARACIÓN ENTRE LOS CIRCUITOS TRAUMATOLÓGICOS HOSPITALARIOS COMARCAL Y TERCIARIO. P. POLIGUITANIA
F. Alberdi, F. Azaldegui, I. San Martín, R. Sebastián, S. Trabanco y F. Zubía
Medicina Intensiva. Hospital Donostia. San Sebastián.
Objetivos: Conocer si hay diferencias epidemiológicas, en la práctica clínica y en los resultados entre los traumatismos graves asistidos, previamente, en el circuito hospitalario comarcal versus los ingresados directamente en la UCI del hospital terciario.
Material y métodos: Estudio observacional prospectivo. Ámbito: Provincia de Guipúzcoa.
Pacientes: Politraumatismos ingresados en UCI (1-1-98 y 31-12-02).Variables: Edad, sexo, ISS, GCS, triaje, cronograma, asistencia in situ, hospitalaria comarcal y terciaria, estancia media, morbilidad y mortalidad.
Resultados:
Conclusiones: Los pacientes que ingresan directamente en el hospital terciario son más graves y presentan una mayor morbilidad, estancia media y mortalidad. Hay diferencias marcadamente significativas en la práctica clínica entre los dos circuitos. Pensamos que este modelo de trabajo puede ser útil para plantear mejoras en la asistencia traumatológica global.
P182 COMPLICACIONES EN EL POSTOPERATORIO INMEDIATO DE LOS PACIENTES SOMETIDOS A CIRUGÍA ESOFÁGICA
E. Curiel Valsera, G. Seller Pérez, M. Herrera Gutiérrez, J. Fernández Ortega, R. Aragonés Manzanares y M. Lebrón Gallardo
UCI. Carlos Haya. Málaga.
Objetivo: Valorar las complicaciones del postoperatorio inmediato de cirugía esofágica y su supervivencia.
Material: Estudio de cohortes retrospectivo: 34 pacientes entre 1997 y 2000 (63,5 ± 8 años, 17,6% mujeres y APACHE II 12,8 ± 3,2). Diagnóstico: adenocarcinoma 48,4%, escamocelular 25,8%, epidermoide 16,1% y displasia 9,7%. Estadística: test de Kaplan y LogRank y posterior análisis multivariante mediante Regresión de Cox.
Resultados: La albúmina sérica en la cirugía era 3,7 ± 0,9 gr/dL (en 20,6% < 3). En 34,4% se aportó nutrición artificial previa a la cirugía. La estancia en UCI 2 (2-4) días. Problemas quirúrgicos: fistula 11,8% y evacuación de derrame pleural 8,8%. Complicaciones no quirúrgicas: fracaso respiratorio agudo 17,6%, shock 11,8%, problemas cardiacos 8,8% y fracaso renal agudo 5,9%. La mortalidad intraunidad fue 2,9% y la hospitalaria fue 20% (50% fracaso respiratorio con evolución a FMO, 25% sepsis severa y 12,5% complicaciones quirúrgicas); 38,2% fallecieron posteriormente. La supervivencia media fue 383 días (38,7-728) para un seguimiento de 684 a 2.062 días, relacionándose solo con el APACHE II (RR 0,8), shock en el postoperatorio inmediato (RR 0,065) y resecabilidad del tumor valorada durante la intervención (RR 36,5).
Conclusión:1) Las complicaciones son frecuentes. 2) Aunque la mortalidad en UCI es baja, la mortalidad hospitalaria es muy elevada y la supervivencia a medio plazo muy baja. 3) Los índices de gravedad al ingreso y la resecabilidad tumoral se relacionan con la supervivencia.
P183 ESTRATEGIAS ORGANIZATIVAS EN LA MEJORA DE LA ASISTENCIA AL INFARTO AGUDO DE MIOCARDIO (IAM)
J. Pérez Villares, M. Colmenero Ruiz, A. Reina Toral, F. Manzano Manzano, F. Pino Sánchez y J. Roca Guiseris
SCC y U. H.U. Virgen de las Nieves, Granada.
Objetivo: Evaluar el impacto de un cambio en la estrategia de tratamiento fibrinolítico en el IAM.
Método: Estudio cuasi-experimental, antes-después de una intervención. Se estudian todos los IAM de < 24 horas durante un periodo de 2 años. La nueva estrategia consiste en la introducción de tenecteplase y de especialistas en Medicina Intensiva en Urgencias. Se registraron los siguientes indicadores de calidad del registro ARIAM: índice de fibrinolisis (Fx) en las 2 primeras horas (IF2), índice de Fx en prioridad I (IFP1) y en prioridad II (IFP2) y retraso hospital-inicio de Fx en prioridad I (RFP1) y en prioridad II (RFP2). Se comparó 2001 con 2002, según lugar de realización de Fx (Urgencias vs UMI). Los resultados se expresan como porcentajes y medianas. Análisis estadístico mediante X2, con una p < 0,05 como significativa.
Resultados: La población estudiada fue de 504 pacientes. El porcentaje de la fibrinolisis realizada en Urgencias pasó de un 21,8% (2001) al 51% (2002) (p < 0,0005). Tanto el IFP1 (16,7% vs 51,7%, p < 0,0005) como el IFP2 (15% vs 29%, p < 0,001) se incrementaron en Urgencias; reduciéndose paralelamente en UMI. El RFP1 disminuyó de 47 a 41 min. y el RFP2 de 62 a 50 min.
Conclusiones: La nueva estrategia ha incrementado el porcentaje de Fx en Urgencias, con disminución de los retrasos.
P184 VENTRICULITIS ASOCIADA A DERIVACIÓN VENTRICULAR EXTERNA. INCIDENCIA Y TRATAMIENTO
L. Campos García, I. Porta, M. Burgueño, J. Murillo, J. Suriñach y M. Palomar
Medicina Intensiva. Servicio Medicina Intensiva, Hospital General Vall d'Hebron, Barcelona. Dpto. Econometría y Estadística, Facultad de Económicas.
Introducción: La ventriculitis (V) es una complicación grave del uso de drenaje ventricular externo (DVE). Se describe una incidencia entre 0-45%. El recambio o retirada del catéter es un procedimiento común en el tratamiento de la misma.
Objetivos: Determinar la incidencia de V asociada a DVE en nuestra unidad y analizar su curso con tratamiento antibiótico, sin recambio del catéter.
Métodos: Estudio prospectivo (feb 97- feb 02) de todos los pacientes (pts.), ingresados en UCI, con hemorragia (H) cerebral aguda no traumática que requirieron DVE. Evaluamos la incidencia, factores de riesgo, etiología, tratamiento y evolución de V asociada a DVE. Todos los DVE al insertarse se tunelizaron y simultáneamente se administró profilaxis antibiótica. Estudio estadístico: χ2 y t de Student.
Resultados: 162 pts. (78 H/ 84 M) requirieron DVE. La hidrocefalia fue secundaria a H. subaracnoidea en 93 pts. y a H. intraparenquimatosa en 69. APACHE II medio 15,8 ± 8,2. Veinte (12,34%) pts. desarrollaron V, uno de ellos presentó dos episodios (ep.). El tiempo medio de aparición fue 17,11 (5-54) días (d.). La V se desarrolló ≤ 10 d. de insertar el DVE en 7/ 20 casos (35%) y > 10 d. en 13/ 20 (65%). La densidad de incidencia de V fue de 7,15 episodios/1000 d. de DVE. La duración de DVE fue significativamente superior en los pts. con V: 27,8s vs 16,5 d.(p = 0,006). No hubo asociación estadísticamente significativa entre V y diabetes, terapia con barbituricos o corticoides, presencia de H. intraventricular (IV), uso de uroquinasa IV, monitorización de PIC, craneotomia previa, Glasgow al ingreso y mortalidad. Etiología de los 21 ep. de V: 12 S. epidermidis (uno asociado a enterococo y otro a Corynebacterium y Klebsiella); 3 S. hominis (uno asociado a enterococo); 1 S. Aureus; 1 enterococo, 1 P. acnes, 2 E. coli y 1 Acinetobacter baumani. Las dos V por E. coli ocurrieron > 20 d. de insertar el DVE. Todos los ep. se trataron con antibióticos (AB) intratecales (vancomicina para CGP y tobramicina para BGN) y en las V por BGN se asoció simultáneamente una cefalosporina 3ª G endovenosa. Los AB erradicaron la infección en todos los casos. No se observaron efectos adversos con los AB intratecales.
Conclusiones: La incidencia de V fue mayor en los pts. con cateterización más prolongada. Los microorganismos predominates fueron los CGP, lo que sugiere contaminación de la flora cutánea. Los BGN se aislaron más tarde que los CGP. Las V se resolvieron con AB sin precisar recambio del DVE.
P185 DISTRES RESPIRATORIO DEL ADULTO TRAUMÁTICO. LA CALIDAD DE VIDA COMO RESULTADO A LOS 2 AÑOS
P. Navarrete Navarro, M. Chavero Magro, M. García Delgado, R. Rivera Fernández, M. Rincón Ferrari y F. Fernández Ortega
UCI. H. Traumatología. H.U. Virgen de las Nieves, Granada. H. Virgen del Rocío, Sevilla. H Carlos Haya, Málaga, y grupo GITAN.
Objetivo: Identificar los resultados obtenidos en forma de mortalidad y calidad de vida (CV) de la población con trauma grave que presentó síndrome de distrés respiratorio del adulto (SDRA).
Métodos: Estudio observacional prospectivo en 24 UCIs de Andalucía. Periodo: 1/7 al 31/12/00. Criterios de inclusión: trauma grave definido por un Injury Severity Score (ISS) > 15 y/o Revised Trauma Score (RTS) < 12 y SDRA según los criterios de la American European Consensus Conference (AECC). La CV: se valoró mediante la encuesta de evaluación para pacientes críticos-Proyecto PAECC (rango: 0-29 pts).Consta de 3 subescalas, subescala 1 actividades básicas, subescala 2 actividades diarias normales y subescala 3 estado emocional.
Resultados: Cuarenta y cuatro casos desarrollaron SDRA (7%), con una edad 37 ± 19 a., Gravedad: APACHE II: 16,4 ± 7,3, ISS: 31 ± 13,3 y RTS 9,6 ± 3. La mortalidad intrahospitalaria fue de 52,3%, permaneciendo estable a los 2 años. Características de los supervivientes (n = 20): edad 34,5 ± 13,4 a., Gravedad: APACHE II: 13,4 ± 6,1, ISS: 29,9 ± 14,1 y RTS 9,1 ± 3,1.
Calidad de vida (Cuestionario PAEEC) a 2 años: Puntuación global (X ± DE) = 4,9 ± 4,6; Subescala 1 = 0; Subescala 2 = 3,9 ± 3,7; Subescala 3 = 1 ± 1,1.
Conclusiones: La población de SDRA de origen traumático presenta una disminución de su calidad de vida a los dos años, basada en una incapacidad para actividades normales diarias y en trastornos emocionales residuales. La recuperación a niveles previos al accidente se produce sólo en una minoría de los pacientes.
P186 INFLUENCIA DE UNA DIETA PREOPERATORIA INMUNOMODULADORA (IMPACT ORAL®) SOBRE EL ESTADO OXIDATIVO A NIVEL SISTÉMICO Y REGIONAL DURANTE EL CAMPLAJE-DESCAMPLAJE AORTICO ABDOMINAL
C. Vicent Perales, M. Cervera, A. Sancho, A. López y I. Blanes
Medicina Intensiva. H. Dr. Peset, Valencia. Análisis Clínicos. Cirugía Vascular.
Objetivo: Verificar si el aporte 3, ωpreoperatorio de una dieta rica en antioxidantes, arginina y ácidos grasos es capaz de modificar el estrés oxidativo de los pacientes sometidos a cirugía reconstructiva de aorta abdominal.
Método: Ensayo clínico, prospectivo, aleatorizado y controlado en 40 pacientes sometidos a cirugía electiva reconstructiva aórtica por patología aneurismática u obstructiva. Veintidós pacientes recibieron durante los 7 días previos a la intervención 3 sobres de (dieta A) y otros 18 una dieta control isocalórica-isonitrogenada®Impact Oral (dieta B). En el preoperatorio inmediato se cateterizó la aurícula derecha (AD), vena suprahepática derecha (SH) y durante la intervención la vena mesentérica inferior (M). Se determinaron: estado antioxidante total (EAT), superóxido dismutasa (SOD) y glutation reductasa (GR) en los territorios mencionados, 15 minutos antes del clampaje aórtico, 15 minutos tras el mismo, 15 minutos tras desclampar y a los 60 minutos de su ingreso en la UCI. Se utilizó un modelo lineal general para medidas repetidas y la prueba de Greenhouse-Geisser cuando se asumió ausencia de esfericidad. La significación estadística se estableció αpara < 5%.
Resultados: EAT GR AD SH M AD SH M A B A B A B A B A B A B Basal 0,96 0,82 0,88 0,99 0,91 0,90 48,6 48,6 45,2 46,7 43,4 48,3 Clamp 0,84 0,78 0,85 1,08 0,83 0,84 40,8 45,2 41,3 41,9 45,2 40,1 Desclamp 0,76 0,69 0,76 0,88 0,71 0,85 37,7 42,9 37,5 42,9 37,1 39,7 UCI 0,77 0,74 0,82 1,04 41,2 45,7 39,7 47,1 p (cirugía) 0,069 0,05 0,068 0,000 0,12 0,01 p (dieta) 0,7 0,46 1,3 0,5 0,4 0,09 SOD AD SH M A B A B A B Basal 152 162 153 170 156 156 Clamp 135 160 129 144 131 130 Desclamp 146 165 141 163 123 134 UCI 142 175 157 185 p (cirugía) 0,5 0,001 0,04 p (dieta) 0,6 0,8 0,7
Conclusiones: Evidenciamos una tendencia no significativa en los pacientes sometidos a dieta control a presentar mayores valores en prácticamente todas las variables estudiadas. El EAT experimenta un descenso en los tres territorios con el clampaje y desclampaje, iniciando su recuperación tras el ingreso en UCI. La GR sigue una cinética similar. La SOD descendió tras el clampaje, recuperándose con el desclampaje, situación que prosiguió al ingreso en UCI.
Financiación: Novartis
P187 EVOLUCIÓN DE LOS TRAUMATISMOS CRANEOENCEFÁLICOS GRAVES EN 1998, 1999 Y 2002
X. Pérez Fernández, O. Farré Llado, L. Corral Ansa, E. Santafosta Gómez, J. Ventura Farré y E. Martínez García
Medicina Intensiva. Hospital Universitario de Bellvitge, Hospitalet de Llobregat.
Objetivo: Estudio descriptivo retrospectivo y prospectivo de la evolución de los traumatismos craneoencefálicos (TCE) graves recibidos en nuestro hospital de tercer nivel durante los años 1998, 1999 y 2002.
Método: Todos los pacientes (n = 160) en coma Glasgow Coma Score (GCS) < 9 por TCE. Numero de casos por año: 1998 n = 59, 1999 n = 65 y 2002 n = 36. Un 56% politraumáticos (PLT). Peor GCS: GCS 3 9%; GCS 4-6 55%; GCS 7-8 36%.
Resultados: Comparando por años encontramos las siguientes diferencias: a) Tráficos 1998 76%, 1999 68%, 2002 55% (motos 1998 30%, 1999 21%, 2002 8%). b) Monitorización de la presión intracraneal (PIC): 1998 73% (60% hipertensión endocraneal (HTEC)), 1999 69% (56% HTEC), 2002 72% (38% HTEC). c) Monitorización de saturación yugular de oxígeno (SjO2): 1998 14%, 1999 11%, 2002 25%. d) Monitorización por Ecodoppler transcraneal (DTC): 1998 3%, 1999 8%, 2002 11%. e) TAC según clasificación del Traumatic Coma Data Bank (TCDB): Tipo I: 1998 10%, 1999 3%, 2002 8%; Tipo II: 1998 54%, 1999 48%, 2002 33%; Tipo III: 1998 14%, 1999 9%, 2002 14%; Tipo IV: 1998 5%, 1999 23%, 2002 14%; Masa evacuable: 1998 14%, 1999 17%, 2002 19%; Masa no evacuable: 1998 3%, 1999 0%, 2002 11%. f) Mortalidad global: 1998 30%, 1999 37%, 2002 36%.
Conclusiones:1) Disminución de los accidentes de moto como mecanismo de producción. 2) Aumento de la utilización de la SjO2 y el DTC como apoyo en la monitorización de la HTEC. 3) No ha habido cambios en la mortalidad en estos años.
P188 ASOCIACIÓN CON SHOCK SÉPTICO Y MORTALIDAD DE DOS PLOMORFISMOS DEL TNF EN PACIENTES QUE INGRESAN EN EL HOSPITAL POR SEPSIS
M. Aldabó Pallás, M. Garnacho Montero, M. Jiménez Barros, E. Fernández Hinojosa, L. Ortiz, C. Ortiz Leyba, J. Toledo Aral y J. Garnacho Montero
Servicio de Cuidados Críticos y Urgencias. HUV del Rocío, Sevilla. Laboratorio de Investigaciones Biomédicas.
Objetivos: Determinar la asociación entre dos polimorfismos del TNF y la mortalidad en pacientes que ingresan en el hospital por sepsis. Determinar la asociación entre estos polimorfismos y el desarrollo de shock séptico y con la gravedad del SDMO
Métodos: Estudio prospectivo de cohorte. Tras consentimiento informado, de sangre periférica se extrajo ADN determinándose 2 polimorfismos del TNF:-308 de la región promotora del gen del TNFalfa (TNF1/TNF2) y el del primer intrón (-Ncol polimorfismo) del TNFbeta (TNFB1/TNFB2). Para ello se amplificó el ADN con sondas específicas mediante PCR, restricción enzimática y electroforesis en agarosa. Se anotaron enfermedades previas, clínica, APACHE II, SOFA, foco clínico, documentación microbiológica y mortalidad hospitalaria. Los investigadores que realizaron el polimorfismo desconocían la situación y evolución de los pacientes. En análisis estadístico se realizó con la prueba del test exacto de Fisher y t-Student.
Resultados: Se incluyeron 75 pacientes. Sólo 1 recibió antibioterapia empírica inapropiada. Focos de sepsis: abdomen (27), pulmón (19), urológico (17) y otros (12). La mortalidad fue similar para TNF1 como para los TNF2 (21,5% vs 23%; pNS). Siendo similar el desarrollo de shock séptico. La mortalidad fue superior para TNFB2 (30% vs 8% p < 0,05) y el desarrollo de shock séptico (65% vs 36% p < 0,05) siendo comparables por foco y enfermedades previas. El SOFA peor no fue diferente.
Conclusiones: Los pacientes homocigóticos para TNFB2 que ingresan por sepsis presentan mayor mortalidad y tienen mayor riesgo de desarrollar shock séptico.
P189 MORTALIDAD EN EL TRAUMATIZADO GRAVE EN ANDALUCÍA
M. Rincón Ferrari, M. Muñoz Sánchez, M. García Delgado, F. Fernández Ortega, R. Romero Durán, J. Flores Cordero, P. Jiménez González y G. Gitan
Cuidados Críticos y Urgencias. H. Virgen del Rocío, Sevilla. Cuidados Críticos y Urgencias. Hospital Virgen de las Nieves, Granada. Cuidados Críticos y Urgencias. Hospital Carlos Haya, Málaga.
Objetivo: Conocer la mortalidad y los factores relacionados con la misma en el traumatizado grave (TG) de la comunidad andaluza.
Método: Estudio prospectivo multicéntrico realizado por el Grupo Interdisciplinar de Trauma de Andalucía durante 6 meses, incluyéndose todos los TG que ingresan en 16 hospitales andaluces. Se analizan las siguientes variables: edad, sexo, mecanismo lesional, escalas de gravedad, área corporal lesionada, hipoxemia o hipotensión arterial durante las 1ª 24 horas, así como el desarrollo de infecciones graves, de Síndrome de distrés respiratorio del adulto (SDRA) o de fracaso multiorgánico (FMO). Se realiza estudio uni y multivariante entre los traumatizados que fallecen frente a los que sobreviven, mediante el SPSS 9.0, considerando significativa la p < 0,05.
Resultados: Se incluyeron 613 TG, de los cuales 111 (18,1%) fallecieron. En el estudio univariante se encontró diferencia significativa en la edad (p < 0,0001), TSR (p < 0,0001), APACHE II (p = 0,025), ISS (p < 0,0001), hipotensión arterial inicial (p < 0,0001), así como en el desarrollo de neumonía nosocomial (p = 0,004, RR = 1,96), de SDRA (p < 0,0001, RR = 5,98) y de FMO (p < 0,0001, RR = 16,75). No hubo relación entre la mortalidad y el tipo de trauma ni con el resto de infecciones graves analizadas. En el estudio multivariante solo la edad junto con el TSR y el ISS permanecieron significativos.
Conclusiones: La mortalidad en el TG en Andalucía se asemeja a la mayoría de las series publicadas. Los factores más relacionados con la misma son la edad y la gravedad del paciente.
P190 PREDICCIÓN DE MORTALIDAD HOSPITALARIA CON APACHE II, REGRESIÓN LOGÍSTICA Y RED NEURONAL ARTIFICIAL
J. Trujillano, J. March, L. Servia, M. Badia, R. Alcega y S. Rodríguez
Medicina Intensiva. Hospital Universitario Arnau de Vilanova, Lleida. UdL. Departamento de Ciencias Médicas Básicas.
Objetivo: Comparar la capacidad de predicción de mortalidad hospitalaria del sistema APACHE II, regresión logística múltiple (RL) y una red neuronal artificial (RN). Analizar la distinta asignación de probabilidad individual entre los distintos modelos.
Método: Se recogen de forma prospectiva (periodo 1997-2001) las variables necesarias para el cálculo del APACHE II. Disponemos de 1.196 pacientes que cumplen las condiciones de inclusión, y se dividen (aleatorios) en un conjunto de Desarrollo (800) y de Validación (346). Con las mismas variables se realizan un modelo de RL y de RN (Perceptron de 3 capas entrenado por algoritmo de bakpropagation con remuestreo bootstrap y con 9 nodos en la capa oculta) en el grupo de Desarrollo. Los modelos desarrollados (RL y RN) serán enfrentados al grupo de Validación y se evaluaran sus propiedades de discriminación por medio del área bajo la curva ROC (ABC (IC 95%)) y de calibración por el test de Hosmer-Lemeshow C (HL-C (p)). Diferencias entre probabilidades evaluadas con el test de Bland-Altman.
Resultados: En el grupo de Validación el APACHE II con ABC = 0,79 (0,75-0,84) y HLC = 11 (0,181); modelo RL ABC = 0,81 (0,76-0,85) y HLC = 29 (0,0001) y en RN ABC = 0,82 (0,77-0,86) y HLC = 10 (0,236). Los pacientes con mayores diferencias en la asignación de probabilidad entre RL y RN (8% del total) son pacientes con problemas neurológicos. Peores resultados en los pacientes traumáticos con ABC que no supera 0,75 en ningún modelo. Los pacientes respiratorios (mejor RN con ABC = 0,87).
Conclusiones: Una RN es capaz de asignar probabilidad de muerte en UCI. La RN tiende a conseguir mejores resultados ya que no trabaja con restricciones lineales ni de independencia de variables. Existe diferente asignación de probabilidad individual entre los modelos que debe evaluarse para conseguir modelos más precisos.