Vía aérea, ventilación mecánica y marcadores biológicos de neumonía P090-P114
Depuración extracorpórea, sedo-analgesia y pacientes hematológicos en UCI P115-P132
Incidencia y control de la infección nosocomial P133-P151
Patología crítica cardiovascularP152-P172
Sesión temática
11:30 h - Sala Genius
Shock séptico028-031
11:30 h - Sala Stand
Cirugía cardíaca036-039
Comunicaciones orales
16:00 h - Sala Eutyches
Metabolismo, hemoderivados y control del medio interno 040-045
17:30 h - Sala Medusa
Desconexión, ventilación mecánica y ventilación no invasiva 046-052
16:00-17:30 h - Sala Genius
Infección nosocomial053-059
17:30-18:30 h - Sala Genius
Descontaminación digestiva selectiva060-065
16:00 h - Sala Stand
Cirugía cardíaca066-071
Vía aérea, ventilación mecánica y marcadores biológicos de neumonía
P090 ANÁLISIS DE LA COMPLIANCE, DE UN SISTEMA DE TUBULADURAS EXTENSIBLES
A.C. Nebra Puertas*, B. Virgós Señor*, M.A. Suárez Pinilla**, J. Cuen Mermejo*** y J.M. Moreno Pascual*
*Medicina Intensiva H. Universitario Miguel Servet. Zaragoza, **Medicina Intensiva, ***Electromedicina H. Clínico Universitario. Zaragoza.
Introducción-objetivos: La longitud de las tubuladuras extensibles (TE), cambia su compliance (Co). Medimos esos cambios, pensando que afecten a los respiradores, y a pacientes en ventilación espontánea.
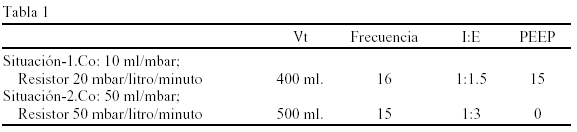
Material y métodos: Estudio experimental, con un respirador Puritan Bennet 7200®, un comprobador de respiradores Bio-Tek®, y unas TE con una longitud plegada de 65 cms, y extendida de 175 cms. Conectamos el respirador al comprobador con dos situaciones de compliance y resistencia (parámetros en la Tabla 1), con las TE plegadas y estiradas. Tomamos del comprobador y del respirador: presión media (Pm) y volumen tidall (Vt). Co = ΔVt (entre respirador y comprobador) / ΔPm (entre respirador y comprobador). Test de ANOVA (interv. confianza 95%).
Resultados: El ΔVt en la Situación-1 fue de 19 ± 5,8 ml con las TE plegadas y de 31,6 ± 2,6 ml con las TE estiradas, con ΔPm de 1,1 ± 0,1 mbar y de 0,9 ± 1,2 mbar respectivamente. En la Situación-2 el ΔVt fue de 11 ± 2,6 ml con las TE plegadas y de 20,4 ± 0,9 ml con las estiradas, con ΔPm de 0,2 ± 0,03 mbar y de 0,3 ± 0,1 mbar respectivamente. Estas diferencias, fueron estadísticamente significativas en todos los casos, implicando diferencias en la Co (Tabla 2).
Conclusiones: Hay diferencias en la Co de los circuitos respiratorios, según la longitud de las TE. Son necesarios estudios para analizar la repercusión de las diferencias de Co en pacientes en respiración espontánea, por el incremento del volumen compresible de las TE.
P091 ANÁLISIS PROSPECTIVO DE 191 PACIENTES CON SDRA
O. Roca Gas, J. Sacanell Lacasa, C. Laborda Soriano, R. Anglès Coll y J.R. Masclans Enviz
Servei de Medicina Intensiva. Área General. H.U. Vall d'Hebron. Barcelona.
Objetivos: Valorar los principales factores epidemiológicos y pronósticos en una amplia serie propia de pacientes ingresados con SDRA.
Metodología: Hemos analizado prospectivamente todos los pacientes ingresados en nuestro SMI, desde 1998 a 2003. Se han introducido los datos en una base de datos y se han analizado los resultados con el SPSS-win. Hemos aplicado las pruebas de T de Student y Chi cuadrado, y calculado las odds ratio de aquellas variables que han sido significativas. Los resultados se expresan como media ± DE, aceptando como significativa toda p< 0,05.
Resultados: 191 pacientes (64% H, 56 ± 17 años). APACHE II 22 ± 8. Lung Injury Score (LIS) 2'9 ± 0'5. PaO2/FIO2 basal 96 ± 37 mmHg. El origen ha sido intrapulmonar (IP) en el 63%. Un 77% de los pacientes han presentado disfunción multiorgánica (SDMO) y un 26% sobreinfección respiratoria. El 44% han recibido óxido nítrico inhalado (NOi), en el 24% se ha aplicado decúbito prono (DP) y en el 13% ambos tratamientos. El 24% ha recibido tratamiento esteroideo. La estancia media en el SMI ha sido de 28 ± 29 días (1-218) y la mortalidad a los 28 días del 48,2%. Al analizar los resultados, hemos encontrado que se asocian con una mayor mortalidad los pacientes de mayor edad (> 55 a; OR 3,3 (1,8-6), p < 0,005); más graves (APACHE II > 22; OR 3,7 (2-6,7), p < 0,005); más hipoxémicos (PaO2/FIO2 basal < 95 mmHg; OR 3,5 (1,9-6,5), p < 0,005); que han presentado SDMO (OR 6 (2,6-13,8) p < 0,005) o sobreinfección respiratoria (OR 2,3 (1,2-4,6), p = 0,01). No hemos encontrado diferencias en cuanto al origen del SDRA. Los pacientes tratados con corticoides durante la fase fibroproliferativa presentaron menor mortalidad (OR 2,3 (1,2-4,6), p = 0,003).
Conclusiones: El SDRA es una entidad cuyo pronóstico se asocia, no sólo a la gravedad pulmonar, sino también sistémica, sobre la que algún tratamiento podría modular su evolución.
Red-GIRA G03/063. Instituto de Salud Carlos II Ministerio de Sanidad
P092 CINÉTICAS DE RECLUTAMIENTO Y DESRECLUTAMIENTO EN LA LESIÓN PULMONAR AGUDA
G. Muñiz Albaiceta*, L. Hernández Luyando**, D. Parra Ruiz*, J. Calvo Blanco**, R. Menéndez Del Llano** y F. Taboada Costa*
*Medicina Intensiva, **Radiodiagnóstico H.U. Central de Asturias. Oviedo.
Introducción: El síndrome del distrés respiratorio agudo (SDRA) se caracteriza por una gran variabilidad en la distribución de las presiones de apertura y cierre de los alveolos. El objetivo de este trabajo es determinar dichas presiones para los distintos tipos de atelectasias presentes en el SDRA y correlacionarlos con la curva presión-volumen (PV).
Métodos: Estudio prospectivo en pacientes con SDRA precoz. Se realizó una curva PV mediante el método de la CPAP. En los distintos niveles de presión estudiados se realizó un corte tomográfico y se midió el porcentaje de pulmón pobremente aireado (densidad en unidades Hounsfield UH- entre -500 y -100) y no aireado (entre -100 y +100 UH). Estos porcentajes se representaron para cada uno de los puntos de inflexión de la curva PV. Las diferencias se evaluaron mediante un ANOVA para medidas repetidas. Los datos se expresan como media ± DE, aceptando un error αde 0,05.
Resultados: Se estudiaron 12 pacientes (edad 59,9 ± 13,5 años, APACHE-II 23,8 ± 7,4, PaO2/FiO2 158 ± 37, lung injury score 3,1 ± 0,2). El tejido pobremente aireado se reclutó con presiones entre 0 y el punto alto de inflexión de la rama inspiratoria de la curva PV. El reclutamiento del tejido no aireado comenzó con presiones por encima del punto bajo de inflexión de la rama inspiratoria y continuó hasta 35 cmH2O. El desreclutamiento fue un proceso más homogéneo, que se inició en el punto de máxima curvatura de la curva PV espiratoria y terminó en 0 cmH2O.
Conclusiones: El tejido pulmonar pobremente aireado y el no aireado siguen una cinética de reclutamiento diferente, con distintas presiones de apertura y una misma presión de cierre (en el punto de maxima curvatura de la curva PV espiratoria), lo que sugiere que reflejan dos tipos distintos de atelectasias. El punto de máxima curvatura de la rama espiratoria de la curva PV refleja el nivel de PEEP que consigue mantener abierto el pulmón.
Subvencionado por FIS 03/0833.
P093 EPOC Y UCI. FACTORES RELACIONADOS CON MORTALIDAD HOSPITALARIA
D. Campi, R. Alcega, M. León, J. Trujillano, L. Servia y F. Barcenilla
Medicina Intensiva H Universitario Arnau de Vilanova. Lleida.
Introducción: La insuficiencia respiratoria aguda es una frecuente complicación del enfermo EPOC. En ocasiones puede ser necesario el ingreso en UCI y la aplicación de ventilación mecánica. Existe una tendencia a evitar tales medidas por la supuesta elevada mortalidad y la denominada ventilación dependencia. Desde hace más de dos décadas existen estudios que pretenden encontrar factores que identifiquen a los pacientes EPOC de pronóstico desfavorable cuando precisan ventilación mecánica.
Objetivos: Estudio de las características del EPOC agudizado que ingresa en nuestra unidad. Análisis de factores relacionados con un mal pronóstico (valorado según mortalidad hospitalaria).
Material y métodos: Estudio descriptivo, prospectivo de 113 pacientes EPOC que precisaron ingreso en UCI.
Período: Enero 1996-Diciembre 2000.
Variables: Antecedentes personales, antecedentes patológicos, nivel de gravedad al ingreso, puntuación de scores de gravedad más usados en medicina intensiva y factores post ingreso en UCI.
Análisis estadístico: descriptivo y bivariable.
Resultados:Estadística descriptiva: Edad media: 66,74 años. Varones: 81,2%. Mortalidad intrahospitalaria 44,4%.(intra UCI 31,6%). Resto de variables: ver desglose. Estadística bivariable: Se realizó comparando el grupo de pacientes vivos con el de fallecidos durante el ingreso hospitalario.
Conclusiones: Existen diferencias significativas (p < 0,05) entre el grupo de pacientes vivos y el de fallecidos durante ingreso en las siguientes variables: Edad media. FiO2 y perfusión de inotropos al ingreso. Presencia de insuficiencia renal aguda. Causa de reagudización infecciosa. Valor de scores de gravedad. Estancia media en UCI. Duración de ventilación mecánica. Infección por MARSA y P. aeruginosa. La valoración de predicción de mortalidad (curva ROC) de los scores de gravedad clásicos (APACHE II, SAPS, MPM 0, MPM 24), utilizados en cuidados intensivos, no se mostraron eficaces en la muestra de enfermos EPOC a diferencia del análisis global de los pacientes de UCI.
P094 FACTORES PRONÓSTICOS DE LOS PACIENTES EN EDEMA AGUDO DE PULMON TRATADOS CON VENTILACIÓN NO INVASIVA
L. Rodríguez Mulero*, A. Melgarejo Moreno**, A. Carrillo Alcaraz*, M.J. Millán Carrasco*, L. del Baño Aledo*, B. Gil Sanchez*, S. Botias* y G. Gonzalez Díaz*
*UCI, HGU JM Morales Meseguer. Murcia, **UCI, Hospital del Rosell. Cartagena
Objetivo: Determinar los factores pronósticos asociados a la mortalidad hospitalaria en pacientes en edema agudo de pulmón (EAP) que reciben tratamiento con ventilación no invasiva (VNI).
Método: De forma prospectiva y durante un período de 77 meses estudiamos los pacientes ingresados en UCI que cumplían criterios clínicos, gasométricos y radiológicos de EAP y que recibieron VNI (n = 199). El éxito de la técnica fué definido como evitación de la intubación y la muerte durante la estancia en UCI y en las primeras 24 horas tras su alta a planta. Se realizó un análisis univariado con las variables registradas al ingreso y un análisis de regresión logística para conocer los predictores independientes de mortalidad.
Resultados: La edad media de los pacientes fue de 73 años, el SAPS II al ingreso 45, y el 56,2% eran mujeres. Un 62% procedían del servicio de urgencias. Entre sus antecedentes: el 27,6% eran EPOC, un 56,1% hipertensos, 106 (53,3%) presentaban cardiopatía isquémica, y en 74 (36,7%) la etiología del EAP fue un Infarto agudo de miocardio. El 31,2% de los pacientes ingresaron en shock, y en el 26,1% existía orden de no intubación al ingreso. Fueron intubados el 12,6%, siendo tratados con éxito 148 pacientes (74,4%). La mortalidad hospitalaria fue del 32.7%. En el análisis multivariante los predictores independientes de mortalidad hospitalaria fueron: la orden de no intubación (OR 0,11; IC 0,04-0,31) y el éxito de la técnica (OR 100,03; IC 28,71-348,47).
Conclusiones: En nuestro medio los predictores independientes de mortalidad hospitalaria en pacientes con EAP y que recibieron VNI fueron la existencia de orden de no intubación previa y el éxito de la técnica.
P095 FACTORES PRONÓSTICOS EN LAS NEUMONÍAS ADQUIRIDAS EN LA COMUNIDAD QUE REQUIEREN VENTILACIÓN MECÁNICA
E. Tejerinaa, F. Frutos-Vivara, A. Estebana, A. Anzuetob, L. Sotoc, F. Palizasd, M. Gonzáleze, J. Elizaldef y F. Abrougg
aUCI H. U. de Getafe. Getafe, bUCI University of Texas Health Science Center. San Antonio-Texas (Eeuu), cUCI Hospital Coquimbo. Coquimbo (Chile), dUCI Clínica Bazterrica. Buenos Aires, eUCI Hospital General de Medellín. Medellín (Colombia), fUCI Hospital ABC. México Df (México), gUCI Hospital Fattouma Bourguiba. Monastir (Túnez)
Introducción: La neumonía adquirida en la comunidad es una causa frecuente de insuficiencia respiratoria aguda. Una proporción significativa de enfermos requieren ventilación mecánica para su tratamiento.
Objetivos: Estimar la mortalidad de las neumonías de la comunidad que requieren ventilación y evaluar posibles factores asociados a dicha mortalidad.
Material y métodos: Estudio de cohortes prospectivo y heterogéneo de 124 pacientes adultos ingresados en 361 unidades de cuidados intensivos con neumonía adquirida en la comunidad que precisaron ventilación mecánica > 12 horas, entre 1 y 31 marzo de 1998. Se recogieron variables previas al inicio de la ventilación mecánica (edad, sexo, SAPS II, situación funcional previa); variables relacionadas con el manejo (modo de ventilación mecánica, volumen tidal, PEEP, presiones en la vía aérea, uso y duración del tratamiento con fármacos vasoactivos y bloqueantes neuromusculares y gasometría arterial diaria); y complicaciones aparecidas durante la ventilación mecánica (barotrauma, SDRA, sepsis, shock, fracaso renal, fracaso hepático y coagulopatía). Se realizó un análisis univariante y multivariante de los factores asociados con la mortalidad. Se calculó el odds ratio con intervalo de confianza de 95% para las variables independientemente asociadas con la mortalidad.
Resultados: La mortalidad observada fue de 32%. De acuerdo con el análisis univariable, la mortalidad está asociada a: mayor gravedad al ingreso, mayor necesidad de soporte hemodinámico y bloqueo neuromuscular, peor mecánica pulmonar, ausencia de mejora en la oxigenación tras el inicio de la ventilación mecánica y el desarrollo de algún fracaso orgánico. El análisis multivariable seleccionó sólo 3 factores asociados de forma significativa con la mortalidad: SAPS II (odds ratio: 5,5), shock (odds ratio: 5,6) y fracaso renal (odds ratio: 2,9).
Conclusiones: En nuestro estudio, la insuficiencia respiratoria aguda secundaria a neumonía comunitaria que requiere ventilación mecánica se asoció con una alta mortalidad. La gravedad al ingreso en UCI y el desarrollo de shock séptico y/o fracaso renal son los principales determinantes del pronóstico.
P096 IMPLANTACIÓN DE LA TRAQUEOSTOMÍA PERCUTÁNEA EN UN HOSPITAL COMARCAL
M. Zaheri Beryanaki, A. Vázquez Vicente, A. Varela López, G. Quesada García y J. Blasco Morilla
UCI Hospital de Antequera. Antequera.
Introducción y objetivos: La Traqueostomía Percutanea (TP) en pacientes con ventilación mecánica prolongada (VMP), es una alternativa a la técnica quirúrgica convencional por su rápida ejecución y escasas complicaciones. Presentamos los resultados de los pacientes traqueostomizados (T) en nuestra unidad.
Método: Estudio en una UCI de 5 camas de los pacientes traqueostomizados en 4 años (1999-2003). La TP es realizada por un médico, siendo un personal de Auxiliar de Clínica el responsable de la sujeción del tubo orotraqueal (TOT), tras haberse retirado éste por el médico. Técnicas utilizadas: Griggs (forceps), Ciaglia (Dilatadores progresivos) o quirúrgica (Q) por otorrinos. Recogida de datos de diagnósticos; gravedad; tiempos de VM y estancias; y complicaciones precoces y tardías.
Resultados: Hubo 70 pacientes (20 mujeres); con media de edad de 68,9 años y media de APACHE-II de 26,7. Técnica utilizada: Griggs (51), Ciaglia (12) y Q (7). Las causas de ingreso fueron: neumonía 17 (24%), EPOC 13 (18,5%), parada cardiorespiratoria 8 (11%), postquirúrgicos 8 (11%), traumatismo 9 (12,8%), y resto patologías médicas 17 (25%). Indicaciones de traqueostomía: destete difícil y/o VMP 59 (84,3%), coma 10 (14,3%) y un caso (1,4%) de traqueostomía urgente. La media de días con VM previa a la TP fue de 4,9 días (rango 1-29), la de días de VM total 11,2 días (rango 1-58), la de días T-weaning 5,8 días (rango 0-45), y la de días de estancia en UCI de 15,1 días (rango 1-61). La TP es realizada en un tiempo medio de 23 minutos. Complicaciones precoces: 1 hemorragia masiva, 11 sangrados leves y 1 extubación accidental. Y tardías: infección bronquial persistente (5), tapón mucoso (5). Contactando con los pacientes supervivientes a su patología basal, niegan secuelas en relación a la traqueostomía, siendo uno de ellos portador permanente de cánula para VM domiciliaria.
Conclusiones: Nuestros resultados sugieren que la TP es una técnica sencilla, rápida y de fácil aprendizaje, con baja incidencia de complicaciones. Comparando nuestros resultados con otras series de TP no se evidencian mayor morbilidad en nuestra serie.
P097 NECESIDADES DE SOPORTE VENTILATORIO TRAS PRÁCTICA DE TRAQUEOTOMÍA EN PACIENTES CRÍTICOS
B. Vidal*, J. Madero*, F. Sánchez*, L. Mateu**, S. Mas* y A. Ferrándiz*
*Servei de Medicina Intensiva Hosp. Universitario Asociado General de Castelló. Castelló, **Servei de Medicina Intensiva Hosp. Universitario Asociado General de Castelló. Castelló.
Introducción: La traqueotomía percutánea es un procedimiento cada vez más utilizado en las Unidades de Cuidados Intensivos y, aunque relativamente libre de riesgos, no esta exenta de complicaciones. Nuestro objetivo es analizar los cambios que en las necesidades de soporte ventilatorio se producen tras realización de la técnica.
Pacientes y método: Estudio retrospectivo y longitudinal, realizado durante los años 2002 y 2003, de los pacientes sometidos a traqueotomía (130) de los que se analizan 115 (en 15 casos no existía registro adecuado de datos). Se recogen las fechas de ingreso y alta, motivo de ingreso, días de estancia en UCI y período (días) desde el ingreso a la práctica de la traqueotomía, motivo de la misma, tipo de técnica, complicaciones, datos de soporte ventilatorio [oxigenoterapia o ventilación mecánica VM -, FiO2, PEEP, y el parámetro PEEP modificada (mod) PEEP x FiO2 -] pre y post técnica, y necesidades de sedoanalgesia antes y después. En todos los casos, FiO2 y PEEP fueron modificados y ajustados para lograr pO2 > 60 y pH entre 7,35 y 7,45. El estudio estadístico se realizo mediante SPSS/PC11.0
Resultados: De los 115 casos analizados, eran varones el 72% y la edad media fue 65 años. Los causas de ingreso más frecuentes fueron: accidente vascular cerebral (25 casos 22%) y trauma craneoencefálico (21 18%). Los motivos para la traqueotomía fueron: soporte ventilatorio prolongado (52 casos 45%) y deterioro neurológico (28 24%). La mediana de estancia en UCI pretraqueotomía fue de 14 días (rango intercuartil 25 75: 5 20 días). La técnica fue percutánea, realizada en UCI en 88 pacientes (76%). La supervivencia de UCI se produjo en 92 casos, y del Hospital en 52 pacientes (45%). La complicación más frecuente fue la fístula traqueoesofágica en 3 casos de las 5 complicaciones mayores detectadas. Los 3 procedimientos fueron percutáneos y realizados en UCI. Previa a la realización de la técnica, 72 pacientes se hallaban bajo VM y tras 24 horas, sólo lo estaban 56, mientras que la ventilación espontánea pasó de 27 a 41 casos. Las necesidades de soporte ventilatorio fueron globalmente mayores a las 4-6 horas después de la técnica, y globalmente menores respecto a la situación previa a las 24 horas (PEEP mod [mediana/rango 25-75] basal, a las 4 horas y a las 24: 1,6 / 0 2; 2/1,4 2,45 y 1,2 /0 - 2 [p < 0,001].
Conclusiones: La traqueotomía percutánea realizada en UCI es relativamente segura (superado el período de aprendizaje del procedimiento) y no se asocia a más complicaciones que las descritas globalmente para la traqueotomía en general, ni a cambios deletéreos en las necesidades de soporte ventilatorios.
P098 NEUMONÍA ADQUIRIDA EN LA COMUNIDAD GRAVE EN PACIENTES MAYORES DE 70 AÑOS INGRESADOS EN UCI
N. Masnou Burralló, J. Sirvent Calvera, S. Barbadillo Arronsegui, J. Gonzalez de Molina y A. Bonet Sarís
Medicina Intensiva Hospital Josep Trueta. Girona.
Definimos como neumonía adquirida en la comunidad grave (NACg), aquella que cumple los parámetros definidos por Fine&cols y que supone del 4 al 5% de los ingresos en UCI.
Objetivos: Determinar las características de la población mayor de 70 años ingresada en UCI por NACg. Conocer los parámetros asociados a mortalidad en este grupo. Comparar las diferencias microbiológicas y terapéuticas respecto a los menores de 70 años.
Material y método: Estudio prospectivo de NACg que requieren ingreso en UCI desde enero 2000-diciembre 2003. Ingresaron 2257 pacientes e incluimos 88 en el estudio. Recogida de datos: demográficos, microbiológicos (hemocultivos, cultivo secreciones endobronquiales, mini-lavado alveolar, antígeno de legionella y neumococo), tratamiento antibiótico y datos evolutivos. Para el análisis estadístico fijamos edad de corte en 70 años. Utilizamos t de Student (variables cuantitativas) y Chi-cuadrado (cualitativas). El nivel de significación se estableció en p < 0,05.
Resultados: De los 88 pacientes incluídos 24% (n = 21) eran mayores de 70 años (> 70), definidos como grupo I, con edad media: 76+/-2,7, 67% hombres y 33% mujeres; tiempo de estancia media: 8+/-7,9 d y de ventilación mecánica: 4+/-6,7 (p = 0,03); mortalidad 38%. (< 70 años): Grupo II: edad media 54+/-12,3, 72% hombres y 28% mujeres, estancia: 8+/-11,4 d y vm: 6+/-10; mortalidad 28%. En el grupo I el diagnóstico microbiológico se realizó en el 81%; St. pneumoniae (43%), Legionella y H. I.(10%) y Staf. aureus, St. pyogenes, Pseudonoma y Klebsiella (5%). Aislamos el germen causante en el 57% de pacientes del grupo II: Legionella (21%), St. Pneumoniae (13%) H. I. (6%), Pseudomona y Klebsiella (3%), Staf. aureus, St. viridans, Pyogenes 1%. Las pruebas microbiológicas con mayor porcentage de positivos fueron hemocultivos (42% grupo I frente a 15% grupo II), lavados broncoalveolares (48% frente a 19%) y Gram (57% frente a 19%) (p = 0,00081). De las 16 bacteriemias, 69% fueron por neumococo. En el grupo I la incidencia de bacteriemias fue mayor (42% frente a 10%) asociandose a mayor mortalidad (p = 0,002). No hallamos diferencias entre las terapias atb utilizadas en los dos grupos; el 29% de > 70 recibían monoterapia inicial frente a un 21% de < 70. En ambos grupos amox.-clav. era el más utilizado. Recibieron biterapia 71% frente a 79%, de ellos más del 50% recibieron cefalosporina+fluorquinolona o macrólido, sin diferencias significativas.
Conclusiones: En el grupo > 70 es St. pneumoniae el agente patógeno más habitual. Las NACg en > 70 que cursan con bacteriemia se asocian a mayor mortalidad. Llegamos al diagnóstico etiológico en el 81% de pacientes, con una mayor positividad de los cultivos microbiológicos. No hallamos diferencias en el tratamiento antibiótico inicial ni en los cambios o simplificaciones posteriores.
P099 NUEVAS MODALIDADES TERAPÉUTICAS. VENTILACIÓN EN DECÚBITO PRONO Y ÓXIDO NÍTRICO INHALADO EN EL SDRA DE LA OBESIDAD MORBIDA
L. Asmarats, M. Delgado, F. Costa y P. Santigosa
Intensivos, Clínica Sagrada Familia, Barcelona.
Introducción: Entre una serie de pacientes afectos de Obesidad Mórbida (IMC."Índice de Masa Corporal" entre 39,7 y 56,3), algunos han presentado una hipoxemia grave resistente al soporte ventilatorio habitual. Hemos estudiado la respuesta de estos pacientes, afectos de SDRA grave, a dos terapias: "la ventilación en decúbito prono (DP)" y "la inhalación de oxido nítrico"(NOi)", con la finalidad de analizar si la utilización de estas dos modalidades terapéuticas aisladas o combinadas puede ser útil en términos de mejoría de la oxigenación arterial.
Material y métodos: El estudio realizado se apoya en la respuesta gasométrica observada en el SDRA con las técnicas de "Decúbito Prono" y "Óxido Nítrico", ya sea de forma asociada o independiente. Del 2000 al 2003, han sido incluidos en este estudio 5 pacientes obesos, que, en el curso del postoperatorio de una gastroplastia habían desarrollado un SDRA. El estudio compara el resultado de las gasometrías en función de las diferentes modalidades ventilatorias, ya sea en "Supino (DS)","Supino más Oxido Nítrico"(DS+NOi),"Prono"(DP) o "Prono más Oxido Nítrico"(DP+NOi)
Resultados: En la tabla siguiente, figuran los valores medios de los parámetros gasométricos y ventilatorios de los 5 pacientes para cada modalidad terapéutica (PO2 mmHg, VT ml. PEEP cmH2O)
Conclusión: En este estudio retrospectivo, se ha podido observar una mejoría significativa de la oxigenación arterial en los pacientes tratados con Oxido Nítrico, y con la ventilación en decúbito Prono, habiéndose producido una respuesta más favorable en aquellos casos en que se han utilizado las dos terapias asociadas.
P100 PACIENTES CON VENTILACIÓN MECÁNICA PROLONGADA: MANEJO Y EVOLUCIÓN
C. Calero Blazquez, A. Allepuz, M. Palomar, L. Tenorio, X. Nuvials, J. Serra y F.J. Latorre
Medicina Intensiva, Medicina Preventiva, HG Vall d'Hebron, Barcelona.
Objetivo: Describir las características clínicas y la evolución de pacientes que requieren ventilación mecánica (VM) prolongada así como los factores relacionados con la supervivencia.
Métodos: Estudio prospectivo observacional. Se incluyeron todos los pacientes (n = 116) que requirieron VM durante más de 7 días desde octubre 2001 hasta febrero 2003. Se distribuyeron en 3 grupos: Grupo I (n = 37): sin traqueostomía. Grupo II (n = 23): traqueostomía antes del 10º día. Grupo III (n = 56): traqueostomía a partir del 10º día. Se estudiaron la patología de base, la duración de la estancia en UCI, de la VM, de la sedación y del uso de antibióticos, las infecciones respiratorias, las complicaciones relacionadas con la intubación, el APACHE, la probabilidad de muerte, la mortalidad y los factores relacionados con la supervivencia. Estudio estadístico: Kruskal-Wallis. T de Dunn. Análisis de riesgos proporcionales de Cox.
Resultados: Se obtuvieron los siguientes resultados:
Los factores de riesgo relacionados con la supervivencia fueron: APACHE: HR 1,02 IC95% (1,01-1,04); Inmunosupresión: HR 2,81 IC95% (1,28-6,18); Traqueostomía ≥ 10 d HR 0,3 IC95% (0,13-0,7); Otra patología no R no N: HR 0,16 IC95% (0,05-0,46)
Conclusiones: A los pacientes con VM prolongada se les practicó traqueostomía en una elevada proporción. En los que la traqueostomía fue precoz hubo una tendencia a presentar menor número de infecciones respiratorias así como de días de estancia, de sedación, de antibióticos y de VM. La patología neurológica fue la más frecuente en pacientes con traqueostomía tardía. Los factores independientes asociados a la mortalidad fueron la inmunosupresión y el APACHE mientras que los factores protectores fueron la traqueostomía tardía y la patología de base no neurológica ni respiratoria.
P101 ¿PENSAMOS EN VASCULITIS ANTE UNA INSUFICIENCIA RESPIRATORIA?
V. Arnaiz Arnaiz, N. Kovács, C. Álvarez, M.A. Ballesteros y J. Buron
UCI Hospital Universitario Marqués de Valdecilla. Santander.
Los pacientes con insuficiencia respiratoria, ingresados en Servicios de Medicina Intensiva frecuentemente presentan insuficiencia renal como patología asociada. Esta coincidencia en la mayoría de los casos se debe a alteraciones de transporte de oxígeno, sin embargo esta asociación puede enmascarar una entidad relativamente rara pero que requiere tratamiento específico: una vasculitis.
Objetivo: Revisar las características epidemiológicas y clínicas, así como el tratamiento aplicado y resultado final de los casos de vasculitis diagnosticados en UCI.
Método: Estudio retrospectivo de los casos de vasculitis diagnosticados en UCI durante los últimos 2 años. Las variables analizadas fueron: edad, sexo, contacto con tóxicos inhalados, sintomatología respiratoria y nefrológica, pruebas inmunológicas, evolución del proceso respiratorio y renal, tratamiento y resultado final.
Resultados: Encontramos 5 casos de vasculitis. La relación mujer/hombre fue 3:2, edad media de 63 años. Ninguno fue fumador, uno tuvo historia previa de contacto con tóxicos inhalados. El motivo de ingreso hospitalario fue: insuficiencia respiratoria en 4, 2 presentaron hemoptisis y 3 disnea durante 1 a 10 días; la sintomatología nefrológica fue evidente en 3 casos con disuria y hematuria de entre 5 y 7 días de evolución. Durante la estancia en planta todos ellos presentaron insuficiencia respiratoria con hemoptisis y todos excepto uno, insuficiencia renal progresiva, motivos por los que precisaron ingreso en UCI. Todos salvo uno precisaron IOT y ventilación mecánica durante 2 días hasta 4 meses. 3 de los pacientes ventilados mecánicamente presentaron sobreinfección respiratoria. Con la excepción de un paciente todos desarrollaron insuficiencia renal con hematuria y proteinuria, 3 de ellos necesitaron diálisis. Los 2 casos de Goodpasture fueron diagnosticados por la presencia de anticuerpos antimembrana basal glomerular, uno de ellos con anticuerpos anticitoplasma de neutrófilos (ANCA) y anti-mieloperoxidasa también positivos. Otros 2 casos resultaron ser panarteritis nodosa (PAN) con ANCA y antimieloproxidasa positiva. Por último, se diagnosticó un caso de enfermedad de Wegener con factor reumatoide positivo. Todos los pacientes recibieron megadosis de corticoides y los diagnosticados de PAN y Wegener fueron tratados además con ciclofosfamida. Los resultados finales fueron: los 2 casos de Goodpasture fallecieron y uno de los casos de PAN también, cabe destacar que todos ellos habían necesitado ventilación mecánica y diálisis.
Conclusiones: La prevalencia de vasculitis en la población general es relativamente baja, sin embargo respondiendo a la pregunta que da título a este póster, en casos de insuficiencia respiratoria asociada a insuficiencia renal de reciente aparición, hemos de sospechar esta patología puesto que tiene tratamiento específico. La mayor gravedad de esta patología viene determinada por la necesidad de ventilación mecánica y diálisis como se confirma en la serie.
P102 PERFIL CLÍNICO DE LOS PACIENTES SOMETIDOS A REINTUBACIÓN OROTRAQUEAL. EXPERIENCIA EN UNA UCI POLIVALENTE
J.C. Llamas Reyes, R. León López, G. Alonso Muñoz, M. Luque Santos, J.M. Serrano Simon y H. Sancho Ruiz
Medicina Intensiva HU. Reina Sofía. Córdoba.
Objetivos: Describir las características de los pacientes reintubados en nuestra unidad.
Material y métodos: Estudio prospectivo y observacional de 20 pacientes sometidos a reintubación (reIOT). Período de estudio, 3 meses consecutivos, en una UCI polivalente de 32 camas. Las variables analizadas fueron edad, sexo, antecedentes personales, motivo de ingreso, Apache II al ingreso, motivo de intubación, tipo de sedoanalgesia empleada para intubación, presencia de inotropos, signos de sepsis, horas de ventilación mecánica, nivel neurológico a la extubación, motivo de reIOT, horas hasta la reIOT y mortalidad.
Resultados: La edad fue de 61a y el 60% hombres. El antecedente más frecuente fue enfermedad pulmonar obstructiva crónica (EPOC) y valvulopatía con un 25% respectivamente, insuficiencia cardiaca 10% e hipertensión arterial 10%. El motivo de ingreso fue post cirugía cardiovascular 45%, neumonía 15%, post cirugía torácica 15%, traumatismos 15%, insuficiencia cardiaca 5% y otros postoperatorios 5%. El Apache II al ingreso fue de 14 ± 4,25. La sedoanalgesia utilizada para la intubación fue propofol 35%, opiáceos 10%, midazolam 10%. El 50% de los pacientes tenían inotropos y el 60% tenían signos de sepsis. El tiempo de ventilación mecánica fue de 52 ± 71 h. La SatO2 a la extubación fue de 96%. El Glasgow fue de 13. El motivo de la reIOT fue insuficiencia respiratoria 35%, insuficiencia cardiaca 20%, deterioro neurológico 20%, shock séptico 15% y parada cardiorrespiratoria 10%. Las horas hasta la reIOT fue de 62 ± 64. Mortalidad del 30%.
Conclusiones: El perfil del paciente reintubado en nuestra UCI polivalente es el de hombre de edad avanzada con EPOC y/o valvulopatía, ingresado por postoperatorio con Apache II al ingreso moderado, sépticos y reintubado por insuficiencia respiratoria. La mortalidad es elevada.
P103 PRONÓSTICO DE LOS PACIENTES CON FIBROSIS PULMONAR QUE INGRESAN POR INSUFICIENCIA RESPIRATORIA EN LA UNIDAD DE CUIDADOS INTENSIVOS DE UN HOSPITAL CON PROGRAMA DE TRASPLANTE PULMONAR. ANÁLISIS DE 13 CASOS
A. Sánchez Corral*, M. Palomar Martínez*, L. Tenorio*, A. Roman** y C. Laborda Soriano*
*Medicina Intensiva, **Neumología H.U. Vall d'Hebron. Barcelona.
Fundamento y objetivos: Diversos estudios indican el mal pronóstico de los pacientes con fibrosis pulmonar (FP) que ingresan en UCI por insuficiencia respiratoria (IR), con mortalidad que alcanza en algunas series el 100%. El trasplante pulmonar puede ser una opción terapéutica para estos pacientes. El objetivo de este trabajo fue analizar el pronóstico de los pacientes con FP que ingresan en UCI en un hospital con programa de trasplante pulmonar (TP).
Pacientes y métodos: Estudio observacional retrospectivo de una serie de casos. Se evaluó a los pacientes con FP ingresados en la UCI de un hospital de tercer nivel entre enero de 1998 y septiembre de 2003. Se recogieron datos sobre la evolución clínica, ingreso actual, abordaje clínico, ventilación mecánica, posibilidad de trasplante pulmonar, días de estancia en UCI y mortalidad.
Resultados: Se incluyó a 13 pacientes (5 mujeres y 8 hombres), diagnosticados de FP (7 fibrosis pulmonar idiopática, 5 secundarias a conectivopatías y 1 secundaria a radioterapia) cuyo motivo de ingreso fue IR grave. La edad media de los pacientes fue de 54,23 años y la estancia media de 18 días. Durante su ingreso en UCI, 8 pacientes fueron incluidos en lista de TP urgente, en 1 de los cuales no se obtuvo donante. La pO2 media al ingreso fue de 92 mmHg (105,86 mmHg en los incluidos para trasplante y de 72,6 mmHg en los no incluidos) y la PaFi O2 global que fue de 97 (110 en los incluidos en lista de trasplante y 97 en los no incluidos). La mortalidad global fue del 77%, 75% en el grupo de los pacientes incluidos en lista de TP y 80% en los no incluidos. La causa de muerte fue fracaso multiorgánico en 4 pacientes, parada cardíaca en 2 casos (ambos intraoperatoriamente), e hipoxemia refractaria en los 4 restantes. De los trasplantados (7), 5 habían precisado ventilación mecánica previa a la intervención, observándose una mortalidad global del 71%. Los 6 casos que no fueron trasplantados, todos ellos precisaron de ventilación mecánica, observándose en este grupo una mortalidad del 83%.
Conclusión: Se confirma el mal pronóstico de los pacientes diagnosticados de FP que precisan ingreso en UCI, si bien en nuestra experiencia la supervivencia fue superior a la de la literatura, series más amplias pueden confirmar si el TP puede mejorar el pronóstico de estos pacientes.
Bibliografía
1. Molina- Molina Met al. Características clínicas y pronóstico de los pacientes con fibrosis pulmonar que ingresan en cuidados intensivos por insuficiencia respiratoria. Med Clin (Barc) 2003; 121(2):63-7
P104 PRONÓSTICO Y TRATAMIENTO DEL PACIENTE GRAVE MAYOR DE 70 AÑOS
I. Colomer Ureña*, M.I. Rodríguez Regañón**, F. Frutos Vivar*, A. Abella Álvarez*, E. Tejerina Álvarez* y M.I. Alía Robledo*
*UCI, **Geriatría, H.U. de Getafe. Getafe.
Introducción: La edad de un paciente puede ser un factor importante para decidir el ingreso en una unidad de cuidados intensivos. El objetivo principal fue determinar si la edad avanzada se asocia a una mayor mortalidad y como objetivos secundarios evaluar si ésta se asocia con el uso de medidas invasivas, desarrollo de fracaso orgánicos y decisión de limitar el esfuerzo terapéutico.
Método: Estudio prospectivo de apareamiento de casos y controles. Se identificaron como casos a los 100 primeros enfermos mayores de 70 años que ingresaron en la UCI en el año 2002 y como controles a 100 enfermos menores de 70 años. La variable de apareamiento fue la gravedad al ingreso en la UCI estimada por el SAPS II corregido (sin el componente de la edad). La comparación de variables categóricas se realizó con el test de Chi-cuadrado de Pearson o test exacto de Fisher y la de variables cuantitativas con el test de la U de Mann-Whitney. Se determinó el riesgo relativo y el intervalo de confianza para el 95%.
Resultados: No hubo diferencias significativas en la mortalidad entre ambos grupos. En el grupo de más de 70 años se observó una mayor incidencia de fracaso respiratorio.
Conclusiones: En nuestro estudio los pacientes mayores de 70 años tuvieron una mortalidad mayor, aunque estadísticamente no significativa, que los enfermos menores de 70 años con una gravedad similar. La edad no se asoció con una menor utilización de recursos. Hubo una tendencia no significativa a la limitación del esfuerzo terapéutico en los enfermos ancianos.
P105 ROTURA TRAQUEAL POST-INTUBACIÓN: A PROPÓSITO DE 3 CASOS
F.J. Burón Mediavilla, A. González Castro, M.A. Ballesteros Sanz, F. López Espadas, J.C. Rodríguez Borregán y E. Miñambres García
Medicina Intensiva Hospital Universitario Marqués de Valdecilla. Santander.
Objetivos: Revisar los casos de rotura traqueal producida por intubación en nuestro hospital y evaluar el diagnóstico y tratamiento realizado.
Material y métodos: Estudio retrospectivo desde el 1 de enero de 1992 al 31 de diciembre de 2003 de todos los casos de rotura traqueal producidos por intubación.
Resultados: Encontramos 3 pacientes con rotura traqueal. Uno de ellos era un paciente con una hemorragia cerebral que presentaba una intubación difícil y precisó de varios intentos hasta ser intubado con fiador en su domicilio. Los otros dos pacientes fueron intubados con un tubo de doble luz para proceder a una cirugía torácica programada. En todos los casos los pacientes debutaron con enfisema subcutáneo a las pocas horas de su estancia en la UCI, así como con disnea e insuficiencia respiratoria tras la extubación de los dos postoperados de cirugía torácica. En todos los casos el diagnóstico se confirmó mediante broncoscopia directa. En los 3 casos se evidenció la rotura a nivel de la pars membranosa de la traquea. El tratamiento fue la reparación quirúrgica en todos los casos, con buen resultado final en los 3 pacientes.
Conclusiones: La rotura traqueal post-intubación es una entidad muy infrecuente, pero con una alto grado de mortalidad si no se diagnostica. Suele presentarse en la pars membranosa de la traquea, que es la porción más débil. El diagnóstico de elección es la broncoscopia directa y el tratamiento es la reparación quirúrgica de la lesión.
P106 TEP EN UCI: ¿HA CAMBIADO LA PRESENTACIÓN Y EL MODO DE DIAGNÓSTICO?
N. Montes, B. Zalba, R. Ridruejo Saez, J. Munarriz, R. Bustamante y J. González
UCI HCU. Zaragoza.
Objetivos: Describir el modo de presentación y las técnicas empleadas en el diagnóstico de tromboembolismo pulmonar (TEP) en los pacientes ingresados en UCI.
Material y métodos: Estudio retrospectivo descriptivo de pacientes con diagnóstico de TEP ingresados en UCI polivalente durante 2001 y 2002. Variables analizadas: motivo de ingreso en UCI, factores de riesgo, presentación clínica del TEP y pruebas complementarias practicadas.
Resultados: Se incluyeron 39 pacientes, el 69,23% mujeres, con edad media de 63,8 años (DS 15,45). Los pacientes fueron ingresados en UCI por insuficiencia respiratoria (48,7%), inestabilidad hemodinánica (28,2%), síncope (10,3%), dolor torácico (7,69%) y coma (5,1%). En el 46,2% de los casos existían varios factores de riesgo para TEP y ninguno en 23,1%. Se objetivó causa cardíaca (insuficiencia cardíaca o infarto agudo de miocardio) en el 25.6%, seguido por neoplasia e inmovilización (15,4%), traumatismo o cirugía ortopédica, obesidad, insuficiencia venosa, alteraciones de la coagulación y accidente cerebrovascular (12,8%). En cuanto a la presentación clínica debutó con disnea en el 84,6% de los casos, dolor torácico en el 29,4% y clínica de TVP en el 23,1%. En 46,2% se detecta taquicardia, taquipnea en 41% y shock en 28,2%. En gasometría: hipoxemia 100% con hipocapnia en el 53,8% y dímero D superior a 500 en el 84,6% del 33,3% solicitado. Se objetivó alteraciones ECG en 74,6%: SIQIIITIII (25.6%), BRD (23,1%) y ambos (5.1%). Las pruebas de imagen fueron: ecocardiografía (28,2%) con disfunción de ventrículo derecho (VD) e hipertensión pulmonar en todos los casos; eco-doppler de extremidades (48,7%) positiva en 52.6% y flebografía (23,1%) en un 66,7%. Se practicó gammagrafía V/Q en el 46,2%, todas de alta probabilidad para TEP; TAC helicoidal en 30,8% con hallazgos significativos en todos los casos y arteriografía en 64,1%, confirmando la existencia de TEP masivo en el 66,7% de los casos.
Conclusiones:1) El principal motivo de ingreso en UCI fue insuficiencia respiratoria e inestabilidad hemodinámica. 2) En un importante porcentaje no se detectó ningún factor de riesgo. 3) En todos los enfermos en situación de shock se objetivó disfunción de VD en ecocardiografía. 4) La arteriografía es la prueba diagnóstica realizada en mayor número de casos. 5) Más de la mitad de los pacientes presentaron TEP masivo.
P107 TEP: TRATAMIENTO Y EVOLUCIÓN EN NUESTRO MEDIO
N. Montes, R. Ridruejo, J. Munarriz, B. Zalba, R. Bustamante y J. González
UCI HCU. Zaragoza.
Objetivos: Describir las pruebas de imagen diagnósticas, tratamiento administrado (fibrinolítico sistémico y local) y evolución en los pacientes ingresados en UCI con tromboembolismo pulmonar (TEP).
Material y métodos: Estudio retrospectivo descriptivo de pacientes con diagnóstico de TEP ingresados en UCI polivalente durante 2001 y 2002. Se valora estancia media, mortalidad, medidas de soporte empleadas y tratamiento con sus complicaciones.
Resultados: Se incluyen un total de 39 pacientes. La estancia media en UCI fue de 4,5 días (DS 3,5). Respecto al tratamiento empleado, precisaron soporte hemodinámico a su llegada a la Unidad el 23,1%, ventilación mecánica el 18% y medidas de reanimación cardiopulmonar el 12,8%. Se administró sólo tratamiento anticoagulante en el 30,8%, fibrinolisis local en el 41%, sistémica en el 20,5% y ambas en un 7,7%. En el 53,8% de los pacientes se procedió a la colocación de filtro en cava, como medida profiláctica para TVP, lo que correspondería al 84% de las arteriografías realizadas. En tan sólo uno de los casos no dio tiempo a instaurar ningún tipo de tratamiento por la evolución fulminante del cuadro. Las complicaciones hemorrágicas mayores atribuibles al tratamiento (hemorragia cerebral), se dieron en el 12,5% de los casos de fibrinolisis sistémica y 6,3% con fibrinolisis local. Las complicaciones menores, consistentes en hematomas en los puntos de punción, se objetivaron en 3 de los pacientes tratados con fibrinolisis local (12,5%), uno de fibrinolisis sistémica (18,8%), otro con ambas y un último caso con anticoagulante como único tratamiento. Uno de los pacientes tratado con fibrinolisis sistémica, presentó un episodio de hemorragia digestiva. Ha habido 6 exitus (15,38%), 2 de ellos tratados con fibrinolisis local, 1 con sistémica, 2 con heparina sódica y 1 de ellos sin tratamiento alguno, dada la evolución fulminante.
Conclusiones:1) El tratamiento más frecuente ha sido fibrinolisis local, con fragmentación del trombo. 2) El filtro en vena cava inferior se coloca en un alto porcentaje de nuestros pacientes como medida profiláctica. 3) En nuestra muestra la hemorragia cerebral se da con mayor frecuencia asociada a fibrinolisis sistémica.
P108 TRAQUEOSTOMÍA PERCUTÁNEA A TRAVÉS DE MEMBRANA CRICOTIROIDEA: ¿MÁS SEGURA Y EFICAZ?
J. Ferreres*, A. Jordá*, A. Morcillo**, J. Blanquer* y V. Tarrazona**
*Medicina Intensiva, **Cirugía Torácica, Hospital Clínico Valencia. Valencia.
Objetivo: Estudio observacional prospectivo sobre la realización de cricotirotomías percutáneas (CP) en una UCI médico- quirúrgica con seguimiento de los enfermos (mortalidad, decanulación, cánulas permanentes y complicaciones de la técnica). Presenta la ventaja teórica de una mejor localización de la zona, una menor vascularización y mayor distancia a esternón.
Métodos: Se realizaron 166 CP (dilatadores progresivos). Control endoscópico durante la realización de la técnica y al decanularse.
Resultados: La media de días hasta la realización de la CP fue de 12,75 (DS 6.73). Setenta y cinco pacientes (45%) decanulados. Setenta y cinco pacientes (45%) fallecieron por su patología de base y 18 (10%) permanecen con cánula definitiva (7 ELA, 4 TCE y dos postoperatorios de cirugía cardiovascular. Las complicaciones intraoperatorias: sangrado en 6 pacientes (3,6%); neumotórax (1), laceración de la pars membranosa (1). La complicación depostoperatoria granulomas en 10 pacientes (13%). No han aparecido estenosis subglóticas ni traqueales.
Conclusiones: La CP es un procedimiento de fácil realización y escasas complicaciones; la asistencia endoscópica incrementa la seguridad.
P109 TRAUMATISMO TORÁCICO Y VENTILACIÓN MECÁNICA NO INVASIVA
M. Mourelo Fariña, JR. Cortés Cañones, J. Pastor Benavent, M. Solla Buceta y R. Álvarez Lata
UCI Hospital Juan Canalejo. A Coruña.
Objetivos: Estudio de los casos de traumatismo torácico y evaluación de las características epidemiológicas, morbimortalidad, analgesia y tipo de ventilación empleada.
Material y métodos: Estudio descriptivo prospectivo de pacientes con trauma torácico ingresados en una UCI polivalente en el período comprendido entre agosto y diciembre del 2003. El manejo inicial en pacientes con buen nivel conciencia, colaboradores y estables hemodinámicamente fue con analgesia epidural y ventilación mecánica no invasiva (VMNI). El análisis estadístico para comparación medias fue t-student y en las proporciones test exacto de Fisher.
Resultados: Se registraron 47 pacientes (74,5% hombres) siendo 61,7% el traumatismo torácico (TT) la causa principal y 37,4% se asociaron con otras lesiones. Edad 45,58 (16-75,6). Al ingreso el APACHE era 11,45 en pacientes con TT como diagnóstico principal y 13,06 en TT con otras lesiones asociadas; con TTS al ingreso de 10,28 en principal trauma y 7,78 en les. asociadas. nte Analgesia epidural se administró en 72,4% (21)sin VMI. La ventilación inicial más frecuente el TT principal fue VMNI 72% (21) frente a 5,6% (1) en TT con lesión asociada (en este último grupo se realizó VMI en el 72% casos). La tasa de infecciones en pacientes en VMNI fue 6,3% y 58% en pacientes con VMI (p < 0,01). La estancia (días) en UCI según la ventilación inicial y tipo de TT (principal o asociado) se describe en tabla I. Aquellos que precisan VMI tras fracaso de VMNI la estancia fue de 21,8 días (15,6-27,9) frente a 18,3 (12,6-23-9) de los que se inició con VMI no siendo estadísticamente significativo. La mortalidad en UCI fue 2,5%. 21 pacientes iniciaron tratamiento con VM no invasivo, de los cuales fracasaron un 58%, encontrándose asociación entre APACHE al ingreso y analgesia epidural no alcanzando significación estadística.
Conclusiones: El manejo inicial del TT va a determinal la estancia en UCI siendo más elevada en aquellos pacientes en los que fracasa la modalidad no invasiva. La morbilidad depende de las lesiones asociadas con baja mortalidad en probable relación con retraso en la VMI. El fracaso en VMNI se relaciona con APACHE y analgesia epidural, aunque el tamaño de la muestra probablemente no permita sacar conclusiones definitivas.
P110 TUBULADURAS EXTENSIBLES Y TRABAJO RESPIRATORIO
A.C. Nebra Puertas*, B. Virgós Señor*, J. Cuen Mermejo** y M.A. Suárez Pinilla***
*Medicina Intensiva H. Universitario Miguel Servet. Zaragoza, **Electromedicina, ***Medicina Intensiva H. Clínico Universitario. Zaragoza.
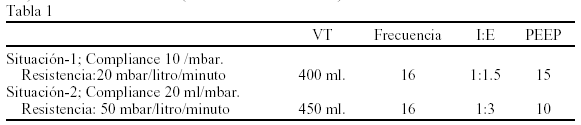
Introducción-objetivos: Las tubuladuras extensibles (TE), pueden alterar el funcionamiento de los respiradores. Cuantificamos esta alteración, pensando en si podría ser extrapolable al trabajo respiratorio (WOB) de pacientes en ventilación espontánea.
Material y métodos: Estudio experimental, realizado con un respirador Servo 300(Siemens®), un comprobador de respiradores Bio-Tek VT-2, y unas TE con longitud totalmente plegadas de 65 cms, y extendidas de 175 cms (que implicó una diferencia en el volumen en las mismas de 800 ml). Conectamos el Servo, al comprobador mediante las TE totalmente plegadas y totalmente estiradas, en dos situaciones de compliance y resistencia (Tabla 1). Realizamos 5 mediciones, en cada situación, de: presión pico (PAW), presión plateau (PP) y volumen tidall (VT). Aplicamos la ecuación de Marini et al. WOB =(PAW PP/2) x VT)/100. Usamos ANOVA (intervalo confianza 95%).
Resultados: Los resultados en la Situación-1 fueron: un promedio de VT, PAW y PP de 372 ± 1,8 ml, 57,2 ± 01 mbar y 55,2 ± 0,1 mbar con las TE plegadas, y de 351,6 ± 1,3 ml; 53,6 ± 0 mbar y 52 ± 0 mbar, con las TE estiradas. En la Situación-2 el VT, PAW y PP con las TE plegadas fue de 418,4 ± 5,3 ml, 67,06 ± 0,1 mbar y 32,5 ± 0,08 mbar, y de 400,6 ± 0,9 ml, 61,3 ± 0,04 y 31,3 ± 0,08 mbar con las TE estiradas. Estas diferencias fueron significativas, implicando el WOB de la Tabla 2.
Conclusiones: Existen diferencias significativas, en la PAW, PP y VT de los respiradores según la longitud de las TE, implicando diferencias en el WOB de un 10 y un 15% según la situación simulada. Son necesarios estudios para extrapolar estas diferencias en el WOB de pacientes en respiración asistida espontánea.
P111 USO DE LA TRAQUEOTOMÍA PERCUTÁNEA EN LAS UCIS ESPAÑOLAS. RESULTADOS DE UNA ENCUESTA NACIONAL
J.M. Añón Elizaldea, M.P. Escuela Gericóa, V. Gómez Tellob, A. García de Lorenzoc, J. López Martínezd y JC. Montejo Gonzáleze
aServicio de Medicina Intensiva Hospital Virgen de la Luz. Cuenca, bServicio de Medicina Intensiva Clínica Moncloa. Madrid, cServicio de Medicina Intensiva H.U. La Paz. Madrid, dServicio de Medicina Intensiva Hospital Severo Ochoa. Leganés. Madrid, eServicio de Medicina Intensiva Hospital Universitario 12 de Octubre. Madrid
Objetivos: Conocer la frecuencia de la utilización de la traqueotomía percutánea en las UCIs españolas, las costumbres relacionadas con su práctica y las opiniones existentes sobre ella en aquellas UCIs en las que se practica.
Métodos: Se remitió una encuesta por correo electrónico y/o correo postal a 239 UCIs. Se excluyeron las UCIs monográficas pediátricas y coronarias.
Resultados: Se obtuvo respuesta de 100 UCIs (41,8%). Las características de los hospitales encuestados se muestran en la tabla.
En el 82% (n = 82) de las UCIs que respondieron se utiliza la traqueotomía percutánea. En el 72% (n = 72) de forma rutinaria. Las técnicas más frecuentemente utilizadas son la técnica de Griggs (Guide Wire Dilating Forceps) (43,1%) y la Ciaglia Blue Rhino (39,4%). Solo en una UCI (1,2%) se utiliza la técnica de Percutwist y en otra (1,2%) la técnica de Fantoni. En el 30,5% (n = 25) de las UCIs se utiliza la guía endoscópica pero solo en el 15,7% (n = 13) su uso es habitual como parte de la técnica. En el 24,4% (n = 20) se lleva a cabo seguimiento a largo plazo pero rutinariamente en el 12,2% (n = 10). En el 58,5% (n = 48) de las UCIs en las que se realiza la técnica se considera más segura que la traqueotomía quirúrgica y en el 86% (n = 70) se considera la técnica de elección para la realización de la traqueotomía en la UCI.
Conclusiones: La traqueotomía percutánea es una técnica consolidada en las UCIs españolas, siendo considerada la técnica de elección para la realización de la traqueotomía en el enfermo crítico. Es realizada mayoritariamente sin guía endoscópica y no es habitual la realización de seguimiento a largo plazo.
P112 UTILIDAD DE LOS ANTICUERPOS MONOCLONALES EN EL DIAGNÓSTICO PRECOZ DE LA NEUMONÍA POR PSEUDOMONAS AERUGINOSA ASOCIADA A LA VENTILACIÓN MECÁNICA
D. Mariscal Meleroa, J. Vallés Daunisb, M. Gallegoc, R. Ferrerd e I. Catalánd
aMicrobiología, bMedicina Intensiva, cNeumología, dMedicina Intensiva Hospital Parc Taulí. Sabadell.
Objetivo: Evaluar la utilidad de los anticuerpos monoclonales en muestras de catéter telescopado (CT) y mini-BAL en el diagnóstico precoz de neumonía asociada a ventilación mecánica (NAV).
Metodología: Se estudian 30 pacientes ingresados en la UCI de nuestro hospital ventilados mecánicamente y con sospecha clínica de NAV. A todos ellos se es práctica una fibrobroncoscopia para realizar un CT y un mini-BAL. Ambas muestras se siembran cuantitativamente. También de todas ellas se realiza un test de aglutinación en porta con los anticuerpos monoclonales ROU76619 (ERFA, SA).
Resultados: En 10/30 muestras de CT la aglutinación fue positiva: 9 de ellas los pacientes tenían NAV por P. aeruginosa y en una crecieron < 103 UFC/ml de P. aruginosa y C. pseudodiphtericum pero el paciente no tenía NAV. La sensibilidad, especificidad y valores predictivo positivo y negativo feuron: 100%, 91,7%, 80,0% y 100% respectivamente. En las muestras de mini-BAL 11/30 la aglutinación fue positiva: 9 de los pacientes tenían NAV por P. aeruginosa y 2 no tenian NAV pero en ambos cultivos crecían < 104 UFC/ml de H. influenzae. La sensibilidad, especificidad y valores predictivo positivo y negativo fueron de 100%, 84%, 63,7% y 100% respectivamente.
Conclusión: La aglutinación con anticuerpos monoclonales frente a P. aeruginosa es una técnica fácil y rápida que puede identificar con mayor precisión y de forma precoz a los pacientes que requieren iniciar tratamiento empírico frente a este microorganismo.
P113 UTILIDAD DEL NARANJA DE ACRIDINA (NA) PARA EL DIGNÓSTICO DE NEUMONÍA ASOCIADA A VENTILACIÓN MECÁNICA (NAV)
D. Mariscal Meleroa, J. Vallés Daunisb, M. Gallegoc, R. Ferrerd e I. Catalánd
aMicrobiología, bMedicina Intensiva, cNeumología, dMedicina Intensiva Hospital Parc Taulí. Sabadell.
Objetivo: Valorar la eficacia de la tinción fluorescente con NA para el diagnóstico de NAV comparada con la tinción de gram en muestras de catéter telescopado (CT) y minilavado broncoalveolar (mini-BAL).
Metodología: Se estudiaron 30 pacientes ingresados en la UCI de nuestro hospital ventilados mecánicamente y con sospecha clínica de NAV. A todos ellos se les practicó una fibrobroncoscòpia para realizar un CT y un mini-BAL. Ambas muestras se sembraron cuantitativamente y se citocentrifugaron 100 µl para hacer una tinción con NA que posteriormente se teñirá para mirar el gram.
Resultados: En 16/30 CT no se objetivó ningún germen en la tinción de gram, mientras que 14/30 NA fueron negativas: en 2 NA se visualizaron microorganismos mientras que la tinción de gram fue negativa; uno de ellos tuvo un contaje no significativo (< 103 UFC/ml) y en el otro crecieron > 103 UFC/ml aunque clínicamente no se consideró una NAV. Así, para el CT la sensibilidad, especificidad y valores predictivo positivo y negativo de la tinción con NA fueron del 100%. En las muestras de mini-BAL 11/30 NA y 12/30 tinciones de gram fueron negativas. Dos de las tinciones de gram en las que no se objetivaron gérmenes tuvieron NA positivo: ambos con contajes > 104 UFC/ml pero sin NAV. La sensibilidad, especificidad y valores predictivo positivo y negativo fueron de 95,5%, 100%, 100% y 90,9% respectivamente.
Conclusiones: Aunque los valores de sensibilidad y especificidad de la tinción con NA son muy buenos tanto en el CT com en el mini-BAL, su utilización no mejora los resultados obtenidos con la tinción de gram.
P114 VENTILADOR PULMONAR DIFERENCIAL SINCRONIZADO PARA EL ESTUDIO DEL DAÑO INDUCIDO POR EL VENTILADOR EN UN MODELO DE RATA
R. Farré*, M. Rotger*, S. Granell**, D. Closa** y D. Navajas*
*Unitat Biofísica i Bioenginyeria Facultat Medicina, Univ. Barcelona-IDIBAPS. Barcelona, **Departamento Patología Experimental IIBB-CSIC-IDIBAPS. Barcelona.
La ventilación mecánica con volumen elevado produce daño pulmonar, iniciando o intensificando un proceso inflamatorio tanto a nivel local pulmonar como a nivel sistémico. Sin embargo, no se conocen con exactitud cuáles son los mecanismos que determinan la inflamación pulmonar y sistémica inducidas por el ventilador. Disponer de un modelo experimental que permita ventilar a un mismo animal con un volumen alto en un pulmón y con un volumen bajo en el otro pulmón de forma simultánea y sincrónica sería de interés para el estudio de los mecanismos implicados en el daño inducido por el ventilador.
Objetivo: Diseñar, construir y evaluar un ventilador pulmonar diferencial sincronizado para la aplicación de ventilación de alto y bajo volumen en cada uno de los pulmones de rata.
Método: El sistema de ventilación de cada pulmón se basa en un actuador servocontrolado (HS-325HB, Hitec, Powdy, CA, USA) que desplaza el émbolo de una jeringa de cristal (5 mL, BD, Franklin Lakes, NJ, USA). La salida de la jeringa está conectada a un sistema de electroválvulas (Z610A, Z830A, Sirai, Bussero, Italia) sincronizadas con el actuador. Durante la inspiración, el gas desplazado por el émbolo es introducido al bronquio correspondiente. Durante la espiración, el bronquio está abierto a la atmósfera mientras el cilindro se llena de aire o de otro gas respiratorio. El sistema permite la aplicación de un distinto valor de PEEP a cada pulmón. Los dos actuadores actúan de forma sincrónica, pudiéndose variar la frecuencia ventilatoria común y la amplitud de volumen aplicada a cada pulmón.
Resultados: El rango de frecuencias ventilatorias puede variar entre 30 y 120 resp/min. Con la jeringa utilizada el volumen inspiratorio de cada pulmón puede variarse independientemente entre 0 y 4 mL, suficiente para la ventilación de alto y bajo volumen en estudios en rata. Las pruebas de laboratorio con un modelo pulmonar de rata con compliancia de 0,6 mL/cmH2O mostraron que el ventilador permite trabajar de forma ininterrumpida (> 6 h) con presiones de pico de hasta de 40 cmH2O.
Conclusiones: El ventilador desarrollado permite la ventilación diferencial de cada pulmón en rata de forma sincrónica y con un volumen inspiratorio regulable para cada pulmón. Este ventilador permitirá estudiar la producción selectiva de daño pulmonar inducido por el ventilador en el pulmón sobreventilado, la potencial inducción de inflamación sistémica, y la repercusión de ésta en los pulmones ventilados con alto y bajo volumen.
Subvencionado en parte por: Ministerio de Ciencia y Tecnología (SAF 2002-03616, SAF 2003-01334) y Ministerio de Sanidad y Consumo (Red GIRA-G03/063, Red RESPIRA-C03/11).
Depuración extracorpórea, sedo-analgesiay pacientes hematológicos en UCI
P115 ÁCIDO LÁCTICO EN ORINA COMO VALOR DIAGNÓSTICO PRECOZ EN LA DISFUNCIÓN PRECOZ DEL IMPLANTE RENAL
M. Robles Marcos, I. Barragan Gomez Coronado, V. Jerez Gómez Coronado, MJ. Rivera Pinna, M. Cerezo Arias, M. Latorre Lopez, S. Comellas y D. Perez Civantos
Medicina Intensiva Hospital Infanta Cristina. Badajoz.
Introducción: La disfunción del implante renal en las primeras horas del postoperatorio, origina una disminución del aclaramiento de ácido láctico en orina (ALo), pudiendo ser este un marcador bioquímico precoz de dicha disfunción.
Objetivo: Estudiar el valor diagnóstico del Alo en las primeras 24 horas de postoperatorio en pacientes intervenidos de trasplante renal.
Material y método: Estudio prospectivo y observacional de los pacientes intervenidos de trasplante renal e ingresados en nuestra Unidad durante un año. Estudiamos las siguientes variables: edad en años, sexo, medición de ácido láctico (mmol/L) en orina a las 24 horas del implante y disfunción precoz del implante renal (necesidad de diálisis a partir de las primeras 48 horas). El estudio estadístico se realizó con análisis descriptivo y la prueba del Chi2 de Pearson.
Resultados: Estudiamos 28 pacientes con edad media de 47 ± 13 años, había 7 mujeres y 21 hombres. Analizamos diversos valores de Alo y estudiamos su relación con la aparición de disfunción renal precoz del implante renal. Considerando una p < 0,05 como estadisticamente significativa no observamos relación entre la aparición de disfunción renal precoz y los diversos valores de Alo (p: 0,50 y p: 0,67).
Conclusiones: La determinación de los niveles de ácido láctico en orina en las primeras 24 horas no son útiles para la detección de la disfunción precoz del implante renal.
P116 ANÁLISIS DE LA INTUBACIÓN EN PACIENTES CRÍTICOS CON EL USO DE UN PROTOCOLO DE SEDACIÓN Y BLOQUEO NEUROMUSCULAR
J. Márquez, C. Chamorro, M. Romera, C. Pardo y A. Silva
UCI Clínica Puerta de Hierro. Madrid.
Objetivos: Describir las características y complicaciones de la intubación orotraqueal (IOT), en pacientes críticos, utilizando un protocolo de sedación y bloqueo neuromuscular.
Material y métodos: Estudio descriptivo, prospectivo. Se incluyeron todos los pacientes intubados y en ventilación mecánica (VM), durante el año 2003. Se empleó un protocolo de sedación con Etomidate, y/o Ketamina, más bloqueo neuromuscular con Rocuronio. Se describe el motivo de intubación, tiempo medio desde el inicio de la inducción hasta la intubación, grado de laringoscopia (Cormack-Lehane), calidad de la intubación (ausencia de reflejo tusígeno), y complicaciones en la primera hora post-IOT.
Resultados: En este período, ingresaron 434 pacientes.218 (50%), de ellos, precisaron IOT y VM: 111 fueron intubados en la UCI, por insuficiencia respiratoria 35 (31%), electiva para la realización de procedimientos diagnósticos y terapéuticos 23 (21%), disminución del nivel de conciencia (GCS ≤ 8) 19 (17%), shock 18 (16%), otras 14%. Además, 26/218 pacientes (12%) precisaron reintubación (50% por insuficiencia respiratoria, 27% por acúmulo de secreciones, 15% por estridor laríngeo y 8% por bajo nivel de consciencia). La inducción se realizó con Etomidato y Rocuronio en el 90% de los casos. El tiempo medio del procedimiento fue de 127 +/- 81 segundos. El 82% presentaron grado I de Cormack-Lehane, 10% grado II y 8% grado III. Hubo 4 intubaciones difíciles; de las cuales 1 precisó mascarilla laríngea y otra traqueotomía percutánea urgente. El 94% de los enfermos presentó ausencia de reflejo tusígeno durante la introducción del TOT. La complicación más frecuente fue la hipotensión arterial (PAM < 60 mmHg), observada en el 21% de los pacientes; la mitad de ellos requirió inicio de catecolaminas y/o aumento de las que ya llevaban. El 11% presentó hipoxia grave (SaO2 < 85%), y el 1% bradicadia (FC < 60 lpm). No hubo ninguna muerte atribuible a la intubación.
Conclusiones: La utilización de un protocolo de sedación y bloqueo neuromuscular, con rocuronio, facilitó la IOT de los pacientes críticos ingresados en UCI. En nuestra serie, la incidencia de IOT difícil fue sólo del 3%. La complicación más frecuente fue la hipotensión post-IOT.
P117 ANEMIA EN EL PACIENTE CRÍTICO. SIMULACIÓN DE TRATAMIENTO CON ERITROPOYETINA HUMANA RECOMBINADA (E.P.O.)
M. Sánchez Palacios, S. Martínez Cuellar, L. Santana Cabrera, J.C. Martin González, C. Pérez Ortiz, I. García Oliva, C. Diaz Mendoza, M. García Martul, M. Galante Milicua, J.J. Cáceres Agra, A. Ramírez Rodríguez, G. O´Shanahan Navarro, P. Eugenio Robaina, A. Casamitjana Ortega y J. Fuentes Esteban
UMI Complejo H. Materno-Insular. Las Palmas de Gran Canaria.
Introducción: Los pacientes críticos sufren anemia, por: extracciones frecuentes, perdidas gastrointestinales, circuitos extracorpóreos, déficit de nutrientes, niveles bajos de Eritropoyetina, o depresión de la hemopoyesis. Y requieren sangre, con riesgo de hepatitis B: 1/100.000u y de HIV de 1/1000.000u. La E. P. O. es útil frente la anemia del paciente renal, y se investiga su uso en la anemia del paciente crítico.
Objetivo: Análisis coste-beneficio de la E. P. O. en nuestro medio.
Diseño: Extrapolar los resultados publicados por Corwin(*) quien describe que: los pacientes críticos que reciben 40.000u de E. P. O. semanalmente, ahorran un 19% de unidades de sangre, sin modificar la morbi-mortalidad.
Ámbito: U. M. I. de 20 camas, polivalente, en Hospital de Nivel III.
Pacientes: 201, consecutivos. Criterios de exclusión: edad < 18, estancia < 3 días, Infarto Agudo de miocardio, Hemorragia activa, Hematocrito > 38%. Quedan 42. Con los mismos criterios que la población tratada con E. P. O. por Corwin.
Intervención: Calculamos el costo de E. P. O. que supuestamente habríamos administrado y las unidades de sangre supuestamente ahorradas. Biblio.: Pub-Med "Erythropoietin in critical ills patients"
Resultados: El ahorro de sangre al año sería de 76 unidades, Ya que el Banco de Sangre del Hospital utilizó 6.422 u en el 2002, el ahorro sería de 1,18% u. El costo/año de E. P. O. de 123.540 €. Evitando 1 contagio de Hepatitis B cada 1.300 años y de HIV cada 13.000.
Conclusiones: El costo de la E. P. O. en nuestro medio, es excesivo frente al ahorro en sangre. La E. P. O. es una alternativa terapéutica para la anemia del paciente crítico, pero su utilización, debe estar sujeta a los recursos del entorno.
(*)Corwin HL, et al.; EPO Critical Care Trials Group.;Efficacy of recombinant human erytropietin in the critically ill patient: a randomised controlled trial. JAMA.2002;288:2827-35.
P118 CARACTERÍSTICAS CLÍNICAS Y PRONÓSTICO DE LOS PACIENTES HEMATOLÓGICOS CRÍTICOS
J.M. Simón Machí, R. Zaragoza Crespo, E. Porcar Rodado, S. Sancho Chinesta, R. Faus Cerdá, A. Del Castillo Blanco, M. Crespo Gómez y C. Tormo Calandín
Medicina Intensiva H.U. Dr. Peset. Valencia.
Objetivos: Los pacientes con neoplasias hematológicas, suponen un grupo con un pronóstico especialmente desfavorable a la hora de considerar su ingreso en una unidad de cuidados intensivos (UCI). Los objetivos de nuestro trabajo son: 1) Describir las características clínico-epidemiológicas, causas de ingreso, documentación microbiológica, foco infeccioso en los pacientes hematológicos ingresados en UCI y 2) Analizar posibles factores asociados a la mortalidad dado el cambio en las estrategias terapéuticas en estos pacientes que permiten mayor supervivencia libre de enfermedad.
Material y métodos: Estudio retrospectivo realizado sobre 23 pacientes ingresados en una UCI médico-quirúrgica de 12 camas, desde julio de 1998, hasta marzo de 2003. Se registraron las características clínico-epidemiológicas de dichos pacientes, las causas de ingreso, así como la documentación microbiológica y focalidad infecciosa en caso de infección. Se realizó análisis univariante para comparar las diferentes características epidemiológicas y clínicas de los pacientes, intentando identificar factores asociados a un pronóstico adverso.
Resultados: Doce pacientes fueron hombres (52,2%). Nueve ingresaron por Leucemia Aguda (39,1%), 8 por LNH (34, por Mieloma Múltiple (8,7%) y 3 por Síndrome linfoproliferativo crónico (13%). Al ingreso, el 60,9% se encontraban en la fase de diagnóstico de su enfermedad y en recaída el 30,4%. Se encontraban en fase de tratamiento con citostáticos el 78,3%. La neutropenia estaba presente en el 21,7%. El 82,6% ingresaron por proceso infeccioso, de los cuales 17 tenian focalidad respiratoria (89,4%). Sólo en 5 de los pacientes ingresados por proceso infeccioso (26,3%), se obtuvo documentación microbiológica. Presentaron insuficiencia respiratoria el 95,7%, requiriendo VM invasiva 17 pacientes del total. El fracaso multiorgánico se desarrollo a lo largo del ingreso en UCI en el 73,9%, requiriendo drogas vasoactivas 19 pacientes (82,6%). Se emplearon factores de crecimiento hematopoyéticos en 10 pacientes y tratamiento antifúngico en el 56,5%. La mortalidad global fue del 69,6%. En el análisis univariante, las variables asociadas de forma significativa con una mayor mortalidad fueron: presencia de neutropenia al ingreso (p = 0,04), desarrollo de Fracaso multiorgánico (p < 0,0001), necesidad de ventilación mecánica invasiva (p = 0,04), presencia de infección al ingreso (p = 0,04), tratamiento con drogas vasoactivas (p = 0,004), tratamiento antifúngico (p = 0,02), puntuación SOFA (p = 0,009), pO2 al ingreso (p = 0,03) y niveles de PEEP (p = 0,004).
Conclusiones: Los enfermos hematológicos en cuidados intensivos siguen presentando una alta mortalidad, que depende más de parámetros asociados a su episodio agudo, que a su enfermedad de base, a excepción de la presencia de neutropenia.
P119 FACTORES DE RIESGO DE DISFUNCIÓN RENAL EN EL POSTOPERATORIO DE TRASPLANTE HEPÁTICO
M. Lebrón Gallardo, M.E. Herrera Gutiérrez, G. Seller Pérez, M. Delgado Amaya, R. Aragonés Manzanares y G. Quesada García
UCI Hospital Carlos Haya. Málaga.
Objetivo: La disfunción renal es una complicación frecuente del trasplante hepático (TH) con efecto negativo sobre su pronóstico. Pretendemos identificar factores de riesgo de disfunción renal precoz (DRP) en el TH y determinar su relación con la supervivencia.
Material. Estudio de cohortes retrospectivo sobre los TH realizados entre el Marzo de 1997 y Diciembre del 2002, con seguimiento hasta Junio de 2003. Hemos registrado variables perioperatorias que pudieran relacionarse con la función renal. Consideramos disfunción renal una creatinina > 1,5 mgr/dL o el doble de sus cifras basales si existe alteración previa. Análisis estadístico: regresión logística y de Cox.
Resultados: Analizamos 250 TH, de los cuales presentaron DRP el 64,08% (69% recuperaron posteriormente la función renal). Un 16,7% de los pacientes presento una DR mantenida (DRM) (DRP no recuperada tras 6 meses de seguimiento o aparición tardía). Como factores relacionados con la aparición de DRP en el análisis multivariante sólo aparecen la creatinina previa (OR 25,4, IC 5,7-96,2), la transfusión de hematíes en quirófano (OR 1,3, IC 1,1-1,5), APACHE II (OR 1,1, IC 1,01-1,2) e infección intrahospitalaria (OR 2,8, IC 1,3-6,4). La mortalidad global ha sido del 27,8% y la del grupo de DRP 33,5%; sin embargo, el desarrollo de esta no se ha mostrado como factor independiente de la supervivencia (tan solo la disfunción del injerto (RR 3,69, IC 1,71-7,95) y el APACHE II al ingreso en UCI (RR 1,12, IC 1,06-1,18) se relacionan con menor supervivencia en el análisis de Cox). La DRM si se relaciona de forma independiente con menor supervivencia (RR 4,1, IC 2,34-7,31).
Conclusión:1) La disfunción renal precoz en el trasplante hepático es muy frecuente y su aparición se relaciona con la presencia de disfunción renal previa, consumo de hematíes en cirugía, mayor nivel de gravedad al ingreso y desarrollo de infección intrahospitalaria. 2) Su pronóstico a largo plazo es bueno, con elevado porcentaje de recuperación y sin efecto negativo sobre la supervivencia, aunque su prolongación en el tiempo o la aparición tardía si repercuten negativamente sobre esta.
P120 FRACASO TERAPÉUTICO CON PROPOFOL EN LA SEDACIÓN DE PACIENTES CRÍTICOS. PROPUESTA DE DEFINICIÓN E INCIDENCIA
C. Chamorro, M. Romera, J. Márquez, C. Pardo y M. Valdivia
UCI Clínica Puerta de Hierro. Madrid.
Objetivos: Definir y describir la incidencia de "fracaso terapéutico" con propofol (Prop) durante la sedación de pacientes críticos en ventilación mecánica.
Material y métodos: Estudio descriptivo, prospectivo, en el que se analizaron las necesidades diarias (ml/hora) de propofol, para conseguir un grado de sedación Ramsay 2-5, en 477 pacientes consecutivos (383 con Prop 1% y 94 con Prop 2%). El uso de propofol fué restringido a pacientes con estabilidad hemodinámica, necesidad teórica de sedación menor de 5 días y/o necesidad de evaluaciones frecuentes del nivel de conciencia; la mayoría de ellos, además, recibió opiáceos. Se definió, como "fracaso terapéutico", la necesidad de dosis diarias de Prop por encima del percentil 75 + 2 desviaciones estándar (percentil 75-percentil 25), durante los tres primeros días de sedación. Cada día se consideró como un dato independiente. Datos representados mediante box-plot.
Resultados: En las figura 1, 2, 3 se muestran las dosis diarias, en ml/hora, de Prop al 1% y 2%, requeridas por los pacientes durante los días 1 (383 y 94 pacientes), 2 (241 y 60 pacientes), y 3 (166 y 40 pacientes) respectivamente. El 15% de los tratados con propofol presentó fracaso en la sedación, porcentaje similar en el 1º y último día de tratamiento
Conclusiones: La necesidad de usar más de 300 mg/hora (30 ml/hora Prop 1%, 15 ml/h Prop 2%) se debería considerar como fracaso terapéutico. No hemos encontrado diferencias entre las necesidades de Prop al 1% o 2%. La incidencia de fracaso terapéutico con Prop fue del 15%, sin observar tolerancia a lo largo del tratamiento.
P121 HEMOFILTRACIÓN CON SOLUCIÓN DE REPOSICIÓN DE BICARBONATO. EXPERIENCIA DE UN AÑO
T. Doñate*, D. de Mendoza*, M.A. León Regidor*, G. Mestre*, J. Ibáñez** y J.J. Martinez*
*Medicina Intensiva, **Urgencias, Hospital General de Catalunya. Sant Cugat del Vallés. Barcelona.
Objetivos: Valorar nuestra experiencia adquirida en el período de un año en técnicas de depuración extrarrenal, utilizando soluciones de reposición con bicarbonato. Se analiza la repercusión en el equilibrio acido-base y en el ionograma.
Material y métodos: Se han realizado 62 sesiones de hemofiltración venovenosa continua con una duración total de 3107 horas y 45 minutos. Etiologia del fracaso multiorgánico: politraumatismos 15, insuficiencia cardiaca 27, sepsis 10, AVC hemorrágicos 3, fracaso renal obstructivo 4, intoxicación por litio 1 y patología vascular renal 2. Tiempo medio de sesión de 50 horas. Solución de reposición HF-BIC 35-310 (Fresenius Medical Care). Composición mmol/l: Na + 140, K+ 3, Ca++ 1.5, Mg++ 0,5, Cl-112, HC03- 35, Gl 1 g/l Osm 298 mosm. La infusión fue predilución. Litros totales utilizados 3.340.170 litros (media de 54 litros/ sesión), mínimo de 1 lit/h. Con una proporción de 18 a 30 ml/Kg/hora. Monitor Multifiltrate 4008 S. Flujo de sangre 80 a 150 ml/minuto. Parámetros valorados al inicio y final de las sesiones PH, bicarbonato, exceso de base, sodio, potasio, urea y creatinina.
Resultados:
A excepción de 4 sesiones no se requirió aportes suplementarios de bicarbonato ni potasio
Conclusiones: La utilización de solución de reposición con bicarbonato es una buena opción terapéutica en pacientes críticos con fracaso multiorgánico que requieren tratamiento extracorpóreo con hemofiltración continua.
P122 IMPACTO DE LA IMPLANTACIÓN DE UN PROTOCOLO DE NUTRICIÓN ENTERAL (NE) EN LA EVOLUCIÓN DE LOS PACIENTES CRÍTICOS DE UNA UCI
M.C. Gilavert Cuevas, S. Fernández Olsina, M. Magret Iglesias, M. Fortes y A. Sandiumenge Camps
Medicina Intensiva H. U. Joan XXIII. Tarragona.
Objetivo: Evaluar el impacto de un protocolo de NE sobre la eficacia de administración de nutrientes, el perfil nutricional y la morbi-mortalidad de los pacientes críticos.
Material y métodos: Estudio prospectivo de cohortes antes-después en una UCI polivalente de 14 camas.44 pacientes críticos consecutivamente admitidos y nutridos enteralmente más de 48 horas se compararon con 41 pacientes admitidos tras la implantación de un nuevo protocolo de NE. El nuevo protocolo se basa en la iniciación precoz de la NE, la definición precisa de las complicaciones gastrointestinales (CGI) y el establecimiento de pautas de actuación ante éstas. Se evaluaron variables epidemiológicas: edad, género, diagnóstico de entrada (médico, quirúrgico, traumático), APACHE II, índice de masa corporal (IMC); variables nutricionales: tiempo real de NE (días), tiempo eficaz de NE [(tiempo real de NE/tiempo teórico NE)*100], Ratio de NE ((Kcal administradas/Kcal calculadas según formula Harris-Benedit)*100), horas desde ingreso hasta inicio de NE; variables metabólicas: proteínas totales (g/l) y prealbúmina (mg/dl) al ingreso y al alta de UCI; variables evolutivas: días de estancia en UCI, índice de infección nosocomial y mortalidad. Análisis estadístico con programa CIA. Significativo p < 0´05.
Resultados: La edad media de los 85 pacientes evaluados fue de 53´8 ± 20,1 años y el APACHE II e IMC medios fueron 16,2 ± 7,2 y 27,3 ± 5,5 respectivamente, sin diferencias significativas entre ambos grupos. Durante el período post-protocolo se admitieron más pacientes traumáticos (23 vs 12 p < 0,05). No hubo diferencias significativas entre ambos grupos en el tiempo total de NE (18,3 ± 15,7 días, rango 1,7-90,3). Sin embargo, el grupo post-protocolo presentó más tiempo eficaz de NE (87,4 ± 10,5% vs 80,8 ± 17,9;p < 0,05) y mejores ratios de NE (68,1 ± 23% vs 55,8 ± 20,6%;p < 0,05). Igualmente, en este grupo de pacientes la NE se inició más de 24 horas antes que en el grupo pre-protocolo (19,7 ± 11,8 vs 46,8 ± 29 horas; p < 0,01). Las concentraciones séricas de albúmina y de proteínas totales aumentaron en los dos grupos, aunque este aumento fue significativamente superior en el grupo post-protocolo (3,9 vs 1,0% y 19,5 vs 8,7% respectivamente; p < 0,01). Los pacientes nutridos con el nuevo protocolo permanecieron menos días en UCI (22,2 ± 11,5 vs 30,6 ± 29 días) y sufrieron menor incidencia de infección nosocomial (68,2% vs 84,4%) aunque ninguna de estas diferencias alcanzó significación estadística. La mortalidad fue similar para los dos grupos (21% en grupo post-protocolo vs 17%).
Conclusiones: La protocolización del soporte nutricional enteral ha conseguido nutrir antes, más y mejor a los pacientes. Sin embargo el protocolo no tuvo repercusión sobre la morbi-mortalidad de estos pacientes.
P123 INFLUENCIA DE LA TRANSFUSIÓN SOBRE LA RESPUESTA INMUNE EN PACIENTES SOMETIDOS A CIRUGIA CARDIACA
V. Arellano Ordena, A. Vallejo Tillerb, M. Leal Novalc, A. Ordoñezd, R. Hinojosaa y SR. Leal Novala
aCuidados Críticos, bHepatitis vírica, cHepatitis vírica Sida, dCirugía Cardiaca, H.U. Virgen del Rocío. Sevilla
Objetivo: Investigar el perfil inmunológico de pacientes transfundidos sometidos a cirugía cardiaca.
Métodos: Estudio prospectivo y descriptivo realizado en diez pacientes sometidos a cirugía cardiaca de alto riesgo, con un Parsonnet ≥ 8. En cada paciente se estudian tres perfiles inmunológicos: P0: 24 h. antes de la intervención; P1: durante la intervención, después de la anestesia y antes de la estertonomia; P2: 24 h. después de la intervención, en la Unidad de Cuidados Críticos (UCI), cuando la mayoría de las transfusiones han sido efectuadas. Todas las muestras de sangre total son estimuladas con mitógenos específicos: PMA (4-a-phorbol 12-myristate 13-acetate), LP (lipopolisaccharide) and SEB (staphilococcal enterotoxin B). Después de una hora de incubación, se añade Brefeldin A (BFA) para bloquear la salida de citoquinas intracelulares y después de cuatro horas más de incubación, se estudia la secreción de citoquinas por linfocitos CD4 mediante citometría de flujo. Para estudiar la respuesta inflamatoria o T helper 1 (TH1) se analiza la liberación del Factor de Necrosis Tumoral (TNFa) y Interferón-g (IFNg); y para el estudio de la respuesta antiinfamatoria o T helper 2 (TH2), la producción de Interleuquina 4 (IL4) e Interleuquina 10 (IL10).
Resultados: Hay diferentes respuestas entre pacientes transfundidos (n = 6) y pacientes no transfundidos (n = 4). En la mayoría de los pacientes no transfundidos (75%) las respuestas TH1 y TH2, permanecen constantes; y sólo en un paciente ambas respuestas aumentan. En los pacientes transfundidos, en el 33% de ellos ambas respuestas permanecen constantes; en el 33% de los casos las dos respuestas aumentan; y en el resto (33%) la respuesta TH1 disminuye y la TH2 aumenta.
Conclusiones: La transfusión de sangre tiene influencia en la respuesta inmune de los pacientes sometidos a cirugía cardiaca.
P124 INTOXICACIÓN GRAVE POR METANOL
J.M. Gómez García, A. de Pablo Hermida, C. Sotillo Díaz, E. Domínguez Pardo, B. Bueno García, J. Peral Gutiérrez de Ceballos y G. Andrade Vivero
Medicina Intensiva H.G.U. Gregorio Marañón. Madrid.
Objetivo: Describir las características clínicas, secuelas y mortalidad en los casos de intoxicación por metanol, así como determinar los factores asociados a mal pronóstico.
Método: Estudio retrospectivo de los pacientes que ingresan en UCI con el diagnóstico de intoxicación por metanol desde Enero 1998 hasta Diciembre 2003. Se recogieron datos clínicos, epidemiológicos y evolutivos, y se realizó un análisis de mortalidad.
Resultados: 12 casos: 58,3% hombres, 41,7% mujeres; edad: 41 (12,9); toma accidental: 50%; toma de otros tóxicos: etanol 25%, cocaína 16,7%; tiempo desde la ingesta: 18,44 (6,8) horas; APACHE II: 23 (11); presencia de convulsiones: 50%; GCS: 5,67 (3,75); pH: 6,93 (0,25); HCO3: 7,3 (3,5) mmol/L; GAP aniónico: 26,17 (5,5); GAP osmolar: 43,17 (35,17) mOsm/kg; VCM: 95,42 (7,26) fl; metanol: 142 (131,48) mg/dl; necesidad de ventilación mecánica: 83,3%; causa IOT: coma 70%, IRA 20%, PCR 10%; días VM: 2,08 (2,27); días UCI: 3,25 (2,17); TAC craneal: normal: 83,3%, ictus gg basales: 8,3%, ictus gg basales y edema cerebral: 8,3%; complicaciones: exitus: 50%, neumonía aspirativa: 25%, insuficiencia renal aguda:16%; Entre los que sobreviven el 33% desarrollan neuroftalmopatía y el 16% Sd parkinsoniano. Todos los que fallecen lo hacen en muerte encefálica. Aquellos pacientes que fallecen presentan unas cifras de APACHE II más elevada: 31,8 (5,8) frente a 14,1(7,3); p 0,001; un pH más bajo: 6,7 (0,12) frente a 7,1 (0,03), p 0,021; mayor anión GAP: 29,3 (5,71) frente a 23 (3,2), p 0,04); y mayor tasa de convulsiones (Chi 2 p 0,021). Existe una buena correlación entre los niveles de metanol y GAP osmolar (r = 0,96 p 0,000), no encontrándose dicha correlación con la gravedad medida por APACHE y resto de trastornos ácido-básicos.
Conclusiones: La intoxicación por metanol presenta una elevada mortalidad, siendo mayor en aquellos que muestran mayor acidosis con anión GAP más elevado, y convulsiones en su presentación clínica. No encontramos relación entre los niveles de metanol, gravedad, mortalidad y secuelas.
P125 "MARS": UNA NUEVA TÉCNICA DE DEPURACIÓN EXTRAHEPÁTICA CON DIALISIS CON ALBUMINA EN LAS UNIDADES DE CUIDADOS INTENSIVOS
M. Alonso Fernández, P. Rico Cepeda, M. Estebanez Montiel, M. Catalan González y J. Montejo González
Medicina Intensiva Hospital Universitario 12 de Octubre. Madrid.
Introducción: La insuficiencia hepática grave (IHG) se asocia a una elevada mortalidad (60%). El desarrollo de un sistema de recirculación de adsorbentes moleculares (MARS) empleando un circuito cerrado de albúmina combinada con una membrana de alta selectividad consigue una detoxificación selectiva de productos tóxicos ligados a la albúmina (ácidos biliares, bilirrubina, etc) y de sustancias hidrosolubles (amonio, creatinina, etc). Es un sistema de soporte hepático como puente a la recuperación o realización de trasplante hepático (TH).
Objetivo: Presentar nuestra experiencia en el manejo del MARS como puente al TH en una Unidad de Cuidados Intensivos (UCI) Polivalente.
Material y métodos: Se analizaron los tratamientos (tto) MARS realizados entre Octubre de 2002 y Diciembre de 2003 como puente a TH. En cada paciente (pac) se programaron 3 sesiones de 8 horas de duración conectando el sistema MARS a un sistema de depuración extrarrenal continua (TDERC) PRISMA para realizar hemodiálisis. Se realizó valoración clínica; determinación de parámetros hemodinámicos (TAmedia; FC; diuresis horaria); Tª; extracción de analítica (bilirrubina, SGOT, SGPT, FA, LDH, albúmina; sodio, potasio) basal (previo al inicio del MARS) y a las 2, 4 y 8 horas de tto respectivamente. Se analizaron las complicaciones durante el procedimiento y la mortalidad atribuible a la técnica.
Resultados: Se han iniciado cinco ttos MARS pudiendo valorarse la eficacia del tratamiento completo en dos, con diagnóstico de IHG secundaria a hepatitis subfulminante idiopática, en uno y por reactivación de virus de hepatitis B en otro. En un pac no se pudo completar el tto por necesidades de manejo y dos fallecieron a las pocas horas de iniciar la primera sesión del MARS como consecuencia de muerte encefálica. Ningún pac presentó alteraciones hemodinámicas durante la realización de la técnica. Se observó un marcado descenso durante la primera sesión con MARS de los enzimas de citolisis y colestasis. En dos pac se objetivó mejoría del grado de encefalopatía (de III/IV a II/IV) siendo no valorable en el tercero por la necesidad de sedoanalgesia para adaptarlo a ventilación mecánica. No se detectaron complicaciones hemorrágicas, metabólicas ni hidroelectrolíticas. Dos pac fueron trasplantados en las primeras 72 horas tras finalizar el tto MARS y uno a las 72 horas de iniciarlo, todos ellos con buena evolución estando en la actualidad vivos. La mortalidad del 40% no fue atribuible a la técnica, sino a la enfermedad de base.
Conclusiones: Nuestra experiencia con la técnica MARS es escasa, sin embargo nuestros resultados preliminares confirman los reseñados en la bibliografía. Es una nueva técnica que amplia las expectativas terapéuticas de los pac con IHG. Debido al fácil manejo del sistema MARS, conectado al sistema de TDERC, ampliamente utilizado en las UCIs, y las escasas complicaciones observadas, permite su utilización en UCIs con plena seguridad.
P126 NEOPLASIAS HEMATOLÓGICAS: MANEJO Y EVOLUCIÓN DE 95 CASOS
A. Socias, R. Alcaraz, M. Palomar, E. García Mañosa y F.J. de Latorre
UCI H.U. Vall d'Hebron. Barcelona.
La mayor eficacia de los tratamientos para las neoplasias hematológicas ha alargado la supervivencia y ha incrementado el nº de pacientes que requieren ingreso en UCI.
Objetivos: Estudiar las características de esta población en nuestro medio y los factores pronósticos asociados a mortalidad.
Material y métodos: Se han revisado 95 pacientes de edad media 52 (15)a, H 52%, M 48%. Se han recogido tipo de neoplasia, motivo de ingreso, índices de gravedad, tratamiento, infecciones y evolución. Tests estadísticos: χ2, test Fisher, t Student, U Mann-Whitney y análisis de regresión logística.
Resultados: Los pacientes presentaban leucemia 42 (44,2%), linfoma 26 (27,38%), mieloma 9 (9,47%), otros Sd linfoproliferativos 3 (3,15%), habían recibido trasplante médulo ósea (TMO) autólogo 6 (6,31%) y TMO heterólogo 9 (9,47%). Habían recibido immunosupresores los días previos al ingreso 68,42%. Motivo ingreso UCI: shock 33 (34,73), insuf respiratoria (IR) 31 (32,62%), infección 16 (16,84%), coma 13 (13,68%), otros 2 (2,1%). APACHE II 26,74 (8,14). Requirieron ventilación mecánica 85,26% con duración de 8,87 (11,43). Inotropos 82,10%. Hemodiálisis (HD) 7,37%, hemodiafiltración (HDFVVC) 22,1%. Presentaron infecciones 74 (77,89%), predominando las respiratorias 59 (37,1%), bacteriemia 35 (22%), infección de catéter 22 (13,83%) y urinaria 15 (9,43%), de etiologías diversas, con predominio de Gram negativos (39,06%), Gram + 22.32%, siendo el resto patógenos de diversos grupos. Tipo infección: comunitaria 54 (33,96%), nosocomial extra-UCI 59 (37%), nosocomial intra-UCI 46 (28,93%). Estancia UCI 21,72 (75,71)d. Mortalidad 54,08%. Los factores asociados con mayor mortalidad fueron: necesidad de VM (p < 0,0001 OR 58.28 (7.39-459.12)), inotropos (p < 0,0001 OR 34,21 (7.39-158.33))y HDFVVC (p0,03 OR 5.11 (1,05-24,76), la presencia de infecciones (p 0,035 OR 2.9 (1,05-8.02), el motivo de ingreso (p0,04), siendo mayor en caso de shock (66.6%), IR (56.36%) y HSA (66.6%) y APACHE II (p < 0,0001). No hubo relación significativa con la leucopenia, tipo de neoplasia, cifras de creatinina ni SAPS. Factores independientes a mayor mortalidad: VM OR 30,22 (3,2-283,75) y uso de inotropos OR15.89 (2.3-108.35).
Conclusiones: La mortalidad global es similar a la de series previas, aunque la de aquellos pacientes que requieren VM es algo menor. En un futuro habría que realizar un análisis de subgrupos para estimar cuales de estos pacientes se benefician realmente de un ingreso en intensivos.
P127 NUESTRA EXPERIENCIA EN LA INSTAURACIÓN PRECOZ DE TÉCNICAS CONTINUAS DE REEMPLAZO RENAL (TCRR) EN PACIENTES CON FRACASO RENAL AGUDO TRASPLANTADOS DE ÓRGANOS SÓLIDOS: CORAZÓN/HÍGADO
J.A. Marquez Vacaro*, R. Hinojosa Pérez**, P.I. Jiménez González*, A. Herruzo Avilés*, S. García Gómez* y F. Murillo Cabezas*
*SCCU, **Cuidados Críticos y Urgencias H.U. Virgen del Rocío. Sevilla.
Introducción: El fracaso renal agudo (FRA), en el postoperatorio inmediato del trasplante de órgano sólido es frecuente influyendo varios factores: intervención quirúrgica prolongada, disfunción previa, nefrotoxicidad por fármacos. La aparición de FRA es un signo de mal pronóstico.
Objetivo: Valorar el resultado en cuanto a mortalidad y función renal de la instauración precoz (< 48 h de inicio de oligoanuria) de TCRR en pacientes trasplantados de corazón e hígado que desarrollan FRA
Material y método: Estudio retrospectivo durante un período de 2 años (Junio 01-Junio 03) de los pacientes trasplantados de corazón o hígado que desarrollan FRA en el postoperatorio inmediato (oligoanuria de más de 12 h y creatinina mayor de 2,5 mg/dl. en la primera semana del trasplante), en los que se instaura TCRR en las primeras 48 h de oligoanuria. La máquina utilizada fue Prisma (Hospal). La modalidad: hemodiafiltración venovenosa continua (HDFVVC). El anticoagulante utilizado: heparina sódica administrada en perfusión continua por línea arterial para mantener un TPTA de 45 sg. Los parámetros de funcionamiento: Flujo sangre: 150 ml/min; Flujo de reposición: 1000 ml/h, flujo de diálisis: 1000 ml/h. Ultrafiltración de 100 ml/h. El dialisante y líquido de reposición fue con bicarbonato.
Resultados: 18 pacientes cumplieron los criterios de inclusión. 11 trasplantados hepáticos y 7 cardiacos. (10 varones y 8 mujeres). La media de APACHE el día de instauración de la técnica fue de 19. De los 18, 13 sobrevivieron y 5 murieron. De los vivos, todos recuperaron cifras de creatinina previos al trasplante. En 3 Pacientes se realizó el ttº sin anticoagulación por plaquetopenia < 50000. Ninguno de los pacientes desarrolló complicaciones atribuibles a la técnica.
Conclusiones: A la espera de mayores series, la instauración precoz de TCRR en pacientes trasplantados que desarrollan FRA en el postoperatorio inmediato, parece ser un ttº eficaz en cuanto a mortalidad y recuperación de función renal sin complicaciones importantes.
P128 PRONÓSTICO DE LOS PACIENTES CON ENFERMEDAD HEMATOLÓGICA MALIGNA INGRESADOS EN UCI
L. Lorente Ramos, M.J. Villegas del Ojo, M.D.M. Martín Velasco, R. Galván García y M.L. Mora Quintero
Unidad de Cuidados Intensivos Hospital Universitario de Canarias. La Laguna.
Objetivo: Analizar el pronóstico de los pacientes con enfermedad hematológica maligna ingresados en UCI.
Métodos: Estudio prospectivo durante 2 años de los pacientes ingresados en la UCI médico-quirúrgica de 24 camas, de un hospital universitario de 650 camas, con enfermedad hematológica maligna. El análisis estadístico fue realizado con SPSS (version 11.0). Las variables cuantitativas se presentan como media ± desviación estándar y las variables cualitativas como porcentajes. La comparación de proporciones se realizó con el test exacto de Fisher y se tomaron valores p < 0,05 para considerar una diferencia significativa.
Resultados: Fueron ingresados 11 pacientes, 8 varones (72,72%). Edad media 45,64 ± 14,23 años, APACHE-II medio 22,64 ± 9,72. Fallecieron 8 pacientes (72,72%). Las enfermedades hematológicas subyacientes fueron: 4 Leucemia Mieloide Aguda, 1 Leucemia Linfoide Aguda, 1 Linfoma de Hodgkin, 4 Linfoma No-Hodgkin y 1 Mieloma Multiple. El motivo de ingreso en UCI fue en todos los casos la insuficiencia respiratoria aguda y todos los pacientes precisaron ventilación mecánica (VM): 2 necesitaron VM no-invasiva, 3 precisaron VM invasiva después de VM no-invasiva y 6 requirieron VM invasiva desde el inicio. No hubo diferencias en la mortalidad según la enfermedad hematológica subyaciente o tipo de VM.
Conclusiones: En nuestra serie, dos tercios de los pacientes con enfermedad hematológica maligna fallecieron. No hubo diferencias en la mortalidad según la enfermedad hematológica subyaciente o el tipo de ventilación mecánica utilizada.
P129 REDUCCIÓN DEL USO DE LA ALBÚMINA HUMANA EN UCI. EFICACIA DE MEDIDAS SIMPLES DE CONTROL
À. Escorsell*, A. Mas*, M. Roca**, J. Fernández*, M. Nigorra**, M. Miana** y A. Forner*
*UCI-IMD, **Farmàcia Hospital Clínic. Barcelona.
La administración de seroalbúmina (SAB) al paciente crítico es un tema controvertido, tanto por su elevado coste como por las dudas acerca de sus posibles riesgos, puesto que varios metaanálisis publicados en los últimos años demuestran que aumenta la mortalidad. Un comité de expertos del Hospital ha elaborado un protocolo clínico en el que se especifican las indicaciones concretas para su uso. Con el fin de analizar si el uso de SAB en una UCI dedicada a pacientes críticos digestivos se ajustaba a las indicaciones antes mencionadas, durante Febrero a Noviembre de 2002 las prescripciones de SAB se realizaron rellenando un formulario en el debía especificarse obligatoriamente el motivo de la indicación. En este estudio se analizan los resultados de estos datos, así como el posible impacto de esta medida en el consumo de SAB durante el período de estudio y el inmediato anterior (Febrero-Noviembre 2001). La medida mencionada redujo el consumo de SAB de forma drástica (60,5%), de la preparación al 5% (2001: 539 unidades, 2002: 213 unidades), pero no de la preparación al 20% (2001: 477 unidades, 2002: 483 unidades). Al analizar las indicaciones, se comprobó que en el 51,4% de casos la prescripción no se ajustaba a ninguna de las consideradas adecuadas por el comité de expertos: corrección de hipoalbuminemia aislada (12.7%), hipoalbuminemia (> 20 g/L) y edemas (15.5%) e hipoalbuminemia e hipovolemia (23,2 %). En el resto de casos la indicación se consideró correcta: uso tras paracentesis o toracocentesis (10,6%), prevención del deterioro de la función renal en el curso de una peritonitis bacteriana espontánea del cirrótico (13,4%), tratamiento del síndrome hepatorenal, asociada a vasconstrictores esplácnicos (14,1%), y hipoalbuminemia muy marcada (< 20 g/L) con edemas o asociada a hipovolemia con uso máximo previo de otros expansores (10,6%). La introducción de una norma tan simple como la necesidad de justificar el uso de SAB redujo de forma importante el consumo de este producto. No obstante, más de la mitad del mismo se realizó sin una clara indicación.
P130 SEDOANALGESIA EN EL POSTOPERATORIO DE CIRUGÍA CARDÍACA BASADA EN LA UTILIZACIÓN DE REMIFENTANILO
M.L. Carrió Cardona, H. Torrado Santos, D. Rodríguez Castro, E. Farrero Bayarri y J.L. Ventura Farré
Medicina Intensiva Hospital Universitario de Bellvitge. Hospitalet de Llobregat.
Introducción: Remifentanilo (RMF) es un potente opiáceo de acción ultracorta y efectos muy predecibles. Presentamos los resultados de su utilización en pacientes postoperados de cirugía cardíaca.
Objetivos: Obtener el nivel de sedoanalgesia deseado basándonos en el agente opiáceo pues en estos pacientes prima el control del dolor postoperatorio. Conseguir una retirada rápida de la ventilación mecánica.
Métodos: Se administra RMF a aquellos pacientes que en el postoperatorio inmediato de C. Cardíaca precisan iniciar sedoanalgesia por alguna complicación potencialmente reversible en menos de 48 horas. La perfusión de RMF se administra por vía única periférica a una dosis inicial de 6-9 microgr/kg/h y se ajusta con modificaciones de 1,5 microgr/kg/h cada 10 minutos hasta alcanzar el nivel de sedoanalgesia deseado según escala SAS. Si se llega a una dosis de 12 microgr/kg/h y la sedación es insuficiente se añade sedante adicional, propofol 0,5-1 mg/kg/h. Si predomina el dolor se aumenta a una dosis máxima de RMF de 15 microgr/kg/h. Dada la rápida neutralización de la acción de RMF, 45-60 minutos antes de su interrupción se administra un analgésico adicional (tramadol, metamizol o proparacetamol). Cuando el paciente está en condiciones de proceder a la desconexión del respirador se reduce la velocidad de perfusión de RMF a 6 microgr/kg/h. Si está suficientemente consciente se le desconecta en tubo en T y se sigue reduciendo la perfusión de RMF al 50% a intervalos de 10-15 min. Si no recupera el nivel de conciencia suficiente se reduce la perfusión a 3 microgr/kg/h y se retira en 10-15 min.
Resultados: Recibieron sedoanalgesia con RMF 124 pacientes, 26 mujeres y 78 hombres, de edad media 64,8 años. La dosis media de mantenimiento fue de 7,6 micrgr/kg/h. Se mantuvo la perfusión durante una media de 37,55 horas con un intervalo de 2 a 276 h. El tiempo medio de extubación tras retirar la perfusión fue de 56,82 minutos.35 pacientes (28,2%) se extubaron manteniendo la perfusión de RMF a dosis bajas (1-5,6 microgr/kg/h). Precisaron sedación adicional 22 pacientes (17,7%). En 32 casos (25,8%) se cambió RMF por necesidad de mantener sedación más prolongada. Se mantuvo la perfusión durante más de 72 horas en 16 casos (12,9%) con una dosis media de mantenimiento de 10 microgr/kg/h.26 de los pacientes (20,9%) presentaban insuficiencia renal. Los efectos adversos que se observaron fueron hipotensión arterial en 7 casos (5,6%) y un caso de bradicardia (0,8%).
Conclusiones: El remifentanilo es un fármaco seguro a las dosis empeadas en UCI, de fácil ajuste de dosis y efectos predecibles. Presenta buena tolerancia hemodinámica. Estaría indicado en el postoperatorio de cirugía cardíaca para sedación de corta-media duración y sería de elección en pacientes con insuficiencia renal.
P131 TÉCNICA CONTÍNUAS DE DEPURACIÓN EXTRARRENAL: ANÁLISIS DE MORTALIDAD
R. León, J.M. Dueñas, G. Alonso, M. Luque, M.D. Bautista y M.N. Parias
Medicina Intensiva HU. Reina Sofía. Córdoba.
Las técnicas continuas de depuración extrarrenal (TCDE), son medidas de soporte y terapéuticas que por sus propiedades son utilizadas en pacientes graves ingresados en la Unidades de Medicina Intensiva.
Objetivos: Analizar la mortalidad y los factores de riesgo de las técnicas continuas de depuración extrarrenal (TCDE) así como los factores de riesgo que pueden influir en la morbimortalidad de los pacientes sometidos a esta técnica..
Material y métodos: Estudiamos 130 pacientes ingresados en nuestra unidad que recibieron TCDE desde enero de 1996 hasta diciembre de 2002. Las variables estudiadas fueron: motivo ingreso, edad, sexo, creatinina, APACHE II, necesidad de aminas vasoactivas, días de TCDE, número de fallos orgánicos según Knauss, complicaciones relacionadas con la técnica y su mortalidad. Análisis estadístico mediante programa informático SPSS. Análisis estadístico: media +- desviación estandar, porcentaje, análisis univariante y multivariante, significación estadística p < 0,05.
Resultados: Estudiamos 130 pacientes, edad de 52 a., Apache II de 25 al inicio de la técnica, número de fallos orgánicos de 3, creatinina de 4,1. Los fracasos orgánicos m,ás frecuentres eran: 89% hemodinámico, respiratorio el 88%, renal el 98%, neurológico: 1,5%, hematológico: 4,5% y hepático: 23%. Los días de TCDE fueron 3,5. El 17% presentaron alguna complicación relacionada con la TCDE. Nuestra mortalidad fue del 79%. Los pacientes con shock séptico y sindrome de disfunción multiorgánica presentan la mayor mortalidad (90%). El numero de fallos orgánicos (p < 0,001), el Apache II (p < 0,04) y los días de TCDE (p < 0,03) fueron los factores pronósticos que se asociaron a una mayor mortalidad.
Conclusiones: La mortalidad observada en nuestros pacientes es elevada. El grupo de mayor mortalidad son los pacientes con síndrome de disfunción multiorgánica y shock séptico, con Apache II elevado. Los factores de riesgo de mortalidad en nuestros pacientes fueron: Apache II, número de órganos afectados y dís de aplicación de la terapia.
P132 USO DE FACTOR VII RECOMBINANTE ACTIVADO EN EL MANEJO DEL SANGRADO DEL PACIENTE CRÍTICO. PRESENTACIÓN DE 4 CASOS
X. Ortín Font*, A. Llorente Cabrera**, L. Escoda Teigell**, J. Boixadera Prat**, E. Cabezudo Pérez**, B. Gualis Cardona*** y A. Ugarriza Sagasta**
*Hematología Hospital Joan XXIII, Centre de Transfusió i Banc de Teixits. Tarragona, **Hematología H.U., ***Unidad de Curas Intensivas, H.U. Joan XXIII. Tarragona.
Introducción: El sangrado severo es uno de los problemas más comunes y graves observados en las unidades de cuidados intensivos. rFVIIa (NovoSeven®) está aprovado para el tratamiento del sangrado en pacientes hemofílicos con inhibidores. Existen numerosos publicaciones de su uso en sangrados de pacientes no hemofílicos (trombocitopenias, trauma, hepatopatía o toxicidad por anticoagulantes orales), y de su potencial efecto para controlar sangrados en pacientes críticos. Describimos el uso de rFVIIa en cuatro pacientes de estas características. Caso 1. Varón de 19 años que ingresa en UCI por politraumatismo. Presentaba TCE, hemotórax derecho y fracturas pélvica, bifemoral y humeral derecha que sangraban activamente a pesar de hemoderivados. Los valores de coagulación eran: TQ(R): 1,71 y TTPA(R): 5.42. Se administraron 240 KUI de Novosen, repetidas a las tres horas. El sangrado se detuvo y se corrigieron los valores analíticos. Caso 2 Varón de 37 años, politraumatizado. Presentaba TCE con hemorragia subaracnoidea y epi/subdural frontal derecha; rotura múltiple de macizo facial; traumatismo torácico con hemotórax izquierdo, traumatismo abdominal con líquido libre intraabdominal, rutura-estallido de colon y desgarro esplénico y del lóbulo izquierdo hepático. Su estado hemodinámico era inestable a pesar de fármacos vasoactivos, y por laparotomia media se evidenció hemorragia incoercible a pesar de politransfusión. Se evidenció coagulopatía (TQ (R): 1,74, TTPA (R): > 8) y se administraron dos dosis de 240 KUI de rFVIIa, corrigiéndose los valores analíticos de coagulación y deteniéndose la hemorragia. Caso 3 Mujer de 31 años politraumatizada, ingresa con TCE, hemotórax derecho sangre libre intrabdominal, desgarro de lóbulo hepático derecho y ruptura renal derecha. El estado hemodinámico era inestable a pesar de politrasfusión de hemoderivados y había alteración en los valores de coagulación (TQ: 1,48 y TTPA: 2.28). Se administran 2 unidades de 240 KUI de rFVIIa controlándose el sangrado activo. Caso 4 Varón de 66 años diagnosticado de leucemia aguda mieloblástica que durante el curso de su enfermedad y con motivo de anemización progresiva. Se evidenció, por laparotomía, sangrado a través de hilio esplénico. Analíticamente presentaba alteración de pruebas de coagulación y plaquetopenia severa, no recuperadas a pesar de transfusión de hemoderivados. Se administraron dos dosis de 240 KUI de rFVIIa, con lo que se detuvo el sangrado y se estabilizó clínica y hemodinámicamente durante su estancia en UCI.
Conclusión: rFVIIa parece ser eficaz y seguro en el manejo de sangrados en pacientes críticos que no responden a los tratamiento habituales. Sin embargo, la eficacia y seguridad de su uso en este tipo de pacientes todavía han de ser contrastadas y aprobadas mediante ensayos clínicos controlados.
Incidencia y control de la infecciónnosocomial
P133 AISLAMIENTO RESPIRATORIO DE NEISSERIA MENINGITIDIS EN UCI
B. Bueno García*, J. Peral Gutiérrez de Ceballos*, J.C. Sotillo Díaz*, B. Padilla**, E. Domínguez Pardo*, J.M. Gómez García* y A. de Pablo Hermida*
*Cuidados Intensivos, **Infecciosas, H.G.U. Gregorio Marañón. Madrid.
Objetivo: Valorar el significado del aislamiento de Neisseria meningitidis en muestras respiratorias de pacientes ingresados en nuestra UCI y describir dicha población.
Método: Estudio descriptivo, retrospectivo de todos los pacientes ingresados en UCI desde Enero 1998 hasta Noviembre 2003, en los que existe aislamiento de N. meningitidis en alguna de las muestras respiratorias obtenidas durante su ingreso en UCI, independientemente del motivo de ingreso.
Resultados: Encontramos 8 casos, 75% varones. Edad media 47,5 años. Entre los antecedentes, el 87% fumaban, 25% eran alcohólicos, 50% ADVP (uno en programa de deshabituación) y el 37,5% VIH+. Los diagnósticos al ingreso: Edema agudo de pulmón y parada cardiorespiratoria, intoxicación por cocaína+opiáceos, meningitis linfocitaria, status epiléptico+intoxicación por cocaína, ictus hemorrágico, hipertermia maligna, neumonía extrahospitalaria y broncoespasmo+intoxicación por opiáceos. GSC medio al ingreso 9/15. Todos requirieron ventilación mecánica, media de 10 días IC (2-45). Las muestras fueron tomadas en las primeras 48 horas de ingreso siendo todas BAS menos un catéter telescopado. Se aisló N. meningitidis serogrupo B (75%) y C (25%). Hemocultivos estériles a excepción de la neumonía extrahospitalaria. LCR tomado en 2 pacientes fueron estériles. En el 25% se asoció flora mixta del tracto respiratorio. En el momento del aislamiento: la RX de tórax fue normal en 3/8 (37,5%) y en un 1/8 (12,5%) apareció un nuevo infiltrado alveolar; existía leucocitosis en 4/8 (50%), fiebre 2/8 (25%), cambio en el aspecto de las secreciones respiratorias 4/8 (50%) y PO2/FiO2 menor a 200 en 5/8 (62,5%). Se inició ó cambió tratamiento empírico en el 50%. Estancia media en UCI 12,6 días IC (4-49). Mortalidad 25%.
Conclusión: En nuestra muestra, el aislamiento de N. meningitidis puede interpretarse como colonización del tracto respiratorio por este germen, a excepción de un caso de neumonía extrahospitalaria. Este hecho es más frecuente en fumadores, ADVP y GSC menor a 9 al ingreso, no asociándose a los criterios clásicos de neumonía.
P134 ANÁLISIS DE LA INFLUENCIA DE LA PATOLOGÍA INFECCIOSA NOSOCOMIAL EN LA MORTALIDAD DE LOS PACIENTES INGRESADOS EN UCI
A. Carrillo, S. Botias, P. Jara, B. Gil, M. Párraga, A. Esquinas y G. González
UCI HGU JM Morales Meseguer. Murcia.
Introducción: Existe controversia en la relación entre el desarrollo de infección nosocomial y la evolución final de estos pacientes, es decir si la infección mata al paciente o bien este muere con ella.
Método: Estudio prospectivo de la cohorte de pacientes ingresados en UCI, con estancia mayor de 48 horas, durante un periodo de 7 años. Las variables que presentaban una asociación significativa (p < 0,05) con la mortalidad fueron introducidas en un modelo multivariante mediante regresión logística.
Resultados: Fueron ingresados 4658 pacientes con estancia > 48 horas en UCI. El 10,9% de ellos presentaron infección adquirida en UCI. En el modelo multivariante la mortalidad se relaciona con:
Conclusiones: La mortalidad de los pacientes se relaciona con múltiples factores. La infección nosocomial no es uno de ellos, excepto si el origen es abdominal.
P135 CARACTERÍSTICAS DE LOS AISLAMIENTOS DE PACIENTES INGRESADOS EN EL SERVICIO DE MEDICINA INTENSIVA DE UN HOSPITAL TERCIARIO
C. Ferrera, M. Palomarb, A. Rierab, M. Graub, B. Almirantec y N. Larrosad
aControl de Infección, bMedicina Intensiva, cE Infecciosas, dMicrobiología, H.U. Vall d'Hebron. Barcelona
El aislamiento de pacientes hospitalizados constituye una de las medidas clásicas de los programas de vigilancia y control de la infección nosocomial. En los Servicios de Medicina Intensiva (SMI) es cada vez mas frecuente la presencia de pacientes que requieren esta medida.
Objetivo: Valorar las características de los aislamientos y el impacto que estos representan en el servicio de medicina intensiva de un hospital de tercer nivel.
Métodos: Desde el 1 de Enero al 30 de Noviembre de 2003 se han seguido prospectivamente a todos los pacientes hospitalizados que han requerido medidas de aislamiento. La localización de los pacientes aislados se realizó mediante los informes diarios del Servicio de Microbiologia complementado con visitas periódicas regladas a cada uno de los servicios del hospital. En este trabajo se analizan de forma especifica los enfermos ingresados en el SMI. Se estudiaron: el tipo de aislamiento (de contacto, por aire, provisional y protector), la indicación del mismo y las estancias hospitalarias requeridas por este sistema de control de la infección hospitalaria.
Resultados: Durante el período de seguimiento se controlaron 215 pacientes, de los que 61 (28,4%) estuvieron ingresados en el SMI. El tipo de aislamiento fue de contacto en 50 casos (82%), por aire en 3 (4,9%), por aire y contacto en 1 (1,6%), provisionales por compartir habitación con un infectado/colonizado en 5 (8,2%) y protector en 2 (3,3%). La indicación de los aislamientos por cultivos positivos correspondió a infecciones en 38 casos y colonizaciones en 11. La etiología mas frecuentente filiada fue: bacilos gramnegativos multiresistentes (BGN-MR) en 25 casos (41%), siendo Stenotrophomona maltophilia en 8, Pseudomonas aeruginosa en 7 y Acinetobacter baumannii en 5 los mas numerosos; infecciones/ colonizaciones por Staphylococcus aureus resistente a la meticilina (SARM) en 24 (39,3%) infecciones por otros microorganismos en 5 (8,2%) casos. La mediana de la duración del aislamiento en el SMI de los pacientes aislados fue de 16 días (límites entre 1 y 98 días).
Conclusiones:1) El 28,4% aislados en un hospital terciario están ingresados en el SMI. 2) El tipo de aislamiento más frecuente fue el de contacto. 3) Las infecciones por BGN-MR y por SARM ocasionan el 80,3% de los aislamientos en el SMI. 4) El impacto de la medida es importante, dado que la mediana de la duración del aislamiento fue superior a las 2 semanas.
P136 CONTROL DE LA INFECCIÓN NOSOCOMIAL RELACIONADA CON DISPOSITIVOS: VIGILANCIA INDIVIDUAL VS VIGILANCIA DE UNIDAD
M. Palomar*, J. Serra*, E. Arnau*, X. Nuvials*, R. Alcaraz*, A. Allepuz** y C. Ferrer***
*Medicina Intensiva, **Medicina Preventiva, ***Control de Infección H.U. Vall d'Hebron. Barcelona.
La vigilancia de la infección relacionada con el uso de dispositivos es ya un objetivo asistencial en nuestro país. La vigilancia es costosa y por ello suele realizarse midiendo el uso de dispositivos por unidad, en lugar de individualmente. La convergencia con el programa europeo aconseja el seguimiento basado en el paciente.
Objetivo: Comparar las tasas de IN basada en la vigilancia individual vs de unidad.
Métodos: Estudio de cohortes en una UCI general de un hospital terciario, siguiendo la metodología ENVIN-UCI durante periodos de 2 meses/año desde 2001 a 2003, incluyendo los datos de factores de riesgo individuales y los de unidad.
Resultados: Se estudiaron 338 pacientes, edad media 52,8 (17,8), 214 (63,3%) varones, patología de base coronaria 0,89%, médica 68,9%, trauma 3,85% y quirúrgica 26,3%. Cirug urgente 30%. APACHE II 17,2, estancia media 12,8 (14,3) días; mortalidad 25,8%. Tasas obtenidas:
Nº de NAV X 100/total pacientes4,73%
Nº de NAV X 100 /pacientes con VM7,05%
Nº de NAV X 1000 / días estancia3,69
Nº de BP+BC X 100/total pacientes5,62%
Nº de BP+BC X 100 /pacientes con catéteres7,28%
Nº de BP+BC X 1000 días estancia4,39
Nº de ITU X 100/total pacientes6,51%
Nº de ITU X 100 /pacientes con sonda urinaria7,14%
Nº de ITU X 1000 días estancia5,08
Conclusiones: Los resultados mostraron diferencias según el método empleado. La densidades de incidencia obtenidas con los valores individuales fueron más elevadas en las 3 infecciones, pero especialmente en la neumonía asociada a ventilación. La razón podría ser que el cociente de uso se magnifica en la tabla de factores de riesgo de la unidad. En la vigilancia no continua, sería recomendable el estudio individual de los factores de riesgo.
P137 ESTUDIO DE LA FLORA MICROBIANA CAUSANTE DE INFECCIÓN NOSOMICIAL EN UCI
G. Alonso Muñoz, M. Luque, J.C. Llamas Reyes, J.M. Dueñas Jurado, J. Robles Arista y H. Sancho
Medicina Intensiva, HU. Reina Sofía. Córdoba.
Objetivo: Evaluar la presencia de gérmenes que con más frecuencia causan infección nosocomial en UCI, así como los gérmenes mas frecuentes aislados en patologías inherentes a UCI
Material y métodos: Estudio descriptivo y prospectivo, en el que se incluyen todos los pacientes que ingresan en UCI mas de 24, el periodo de estudio comprende dos meses consecutivos (mayo y Junio) de los años 2001-02-03. En la recogida de datos se utiliza la base informática del estudio ENVIN UCI.
Resultados:Generales: Muestra 652 pacientes, edad media 58 ± 20 años, sexo 66% varones, enfermedad de base 36% quirúrgicos, Apache II al ingreso 11 ± 7, estancia media 5 ± 5 días mediana 3 días, mortalidad 17%, incidencia de infección nosocomial 16 por cada mil estancias. Gérmenes: se obtienen 72 aislamientos distintos, siendo el St Aureus el mas frecuente con el 19% seguido de Ac Baumannii 17%, St epidermidis 13%, MARSA 8%... Desglose por patologías: NAVM: St aureus 18%, Ac baumannii 16%, MARSA 9%, H. Influenza 7%, P Aureuginosa 7%, Str Pneumoniae 5%. BACTERIEMIAS 1º +ASOCIADAS A CVC: St epidermidis 44%, Ac baumannii 22%, St aureus 22%. ITU no se asilan.
Conclusiones: La flora causante de infección nosocomial en nuestra muestra se revela como gérmenes multirresistentes siendo el mas frecuente el St Aureus seguido de Ac baumannii y MARSA. En su distribución por patologías podemos observar que en las NAVM se aísla con mas frecuencia St aureus seguido de Ac baumannii, y en bacteriemias 1º y 2º a CVC es el St epidermidis seguido de Ac baumannii y St aureus. (Siguiendo para diagnósticos criterios CDC). Es importante señalar que en nuestra muestra no se detectan infecciones por sonda urinaria, posiblemente por el buen manejo de enfermería y el uso elevado de ATB en nuestra unidad.
P138 ESTUDIO MULTICÉNTRICO DE LA COLONIZACIÓN/INFECCIÓN FÚNGICA EN EL PACIENTE CRÍTICO. ANÁLISIS DE LOS PACIENTES INMUNODEPRIMIDOS
M.A. León Regidor*, C. León Gil**, G. Mestre*, J. Ibañez*, T. Doñate* y J.J. Martínez*
*Servicio Medicina Intensiva Hospital General de Catalunya. Sant Cugat del Vallés. Barcelona, **Servicio Medicina Intensiva H.U. Virgen de Valme. Sevilla.
Objetivos: Conocer la incidencia de infecciones fúngicas graves en pacientes críticos inmunodeprimidos y comparar la terapia antifúngica empleada en estos pacientes y los no inmunodeprimidos.
Material y métodos: Se trata de un estudio de cohortes prospectivo, observacional y multicéntrico de 1765 pacientes mayores de 18 años, que ingresaron en 73 Unidades De Medicina Intensiva médico-quirúrgicas de forma consecutiva, con una estancia superior a 7 días, entre Mayo de 1998 a Enero de 1999. En todos los pacientes se les practicaron cultivos obligatorios de vigilancia (aspirado traqueal, orina y exudado faríngeo). En aquellos pacientes con sospecha de infección fúngica se realizaron otros estudios opcionales. Los cultivos se repitieron cada semana. Los datos cuantitativos se expresan en media y desviación stándar o en numero de pacientes y porcentajes.
Resultados: Se realizaron tres grupos de pacientes para su estudio: 1560 pacientes no inmunodeprimidos, 179 neoplásicos y 26 afectos de HIV. Se analizó la edad, estancia hospitalaria y en UCI, el APACHE II, la estancia previa en UCI, la incidencia de pacientes colonizados e infectados, las indicaciones y motivos de tratamiento antifúngico, y la evolución. El grupo de neoplásicos presentó una colonización por hongos del 49%, los HIV del 61% y los no inmunodeprimidos el 44%. El foco que primero se colonizó fue el digestivo en todos los grupos. Se infectaron el 12% de pacientes neoplásicos, el 8% de los pacientes con HIV y el 5% de los pacientes inmunodeprimidos. La mortalidad en el grupo de pacientes oncológicos fue del 44%, en los HIV del 27% y los pacientes no inmunodeprimidos del 29%. La mayoría de pacientes se trató con Fluconazol en primera terapia y como rescate con anfotericina B. Mas de la mitad de los pacientes afectos con HIV recibió una terapia antifúngica.
Conclusiones: Los pacientes afectos de HIV se colonizaron mas que el resto de pacientes de los otros grupos. Los pacientes neoplásicos se infectaron mas. Los pacientes con HIV y neoplasicos se trataron mas precozmente que los pacientes no granulocitopénicos. Los pacientes oncológicos fueron de peor pronóstico y mayor mortalidad.
P139 ESTUDIO NACIONAL DE VIGILANCIA DE INFECCIÓN NOSOCOMIAL EN UCI. INFORME DEL AÑO 2003
F. Alvarez Lermaa, M. Palomar Martinezb, P. Olaechea Astigarragac, J. Insaustid y E. Cerda Cerdae, Grupo de Estudio Nacional de Vigilancia de Infección Nosocomial (ENVIN-UCI)
aUCI Hospital del Mar. Barcelona, bUCI H.U. Vall d'Hebron. Barcelona, cUCI Hospital de Galdakao. Galdakao, dUCI Hospital de Navarra. Pamplona, eUCI H. U. de Getafe. Getafe.
Objetivo: Presentar las tasas nacionales de infección adquirida en UCI, correspondientes al año 2003, relacionadas con cuerpos extraños (ventilación mecánica (VM), sonda uretral (SU) y catéter venoso central y arterial (CV).
Métodos: Estudio de incidencia, prospectivo y multicéntrico. El seguimiento se ha realizado hasta el alta de UCI o hasta un máximo de 60 días. La gravedad se ha calculado con el sistema APACHE II. Las infecciones monitorizadas han sido: neumonías relacionadas con VM (N-VM), infección urinaria relacionada con SU (IU-SU), bacteriemias primarias y relacionadas con catéteres vasculares (BP/B-CV) y bacteriemias secundarias (BS). Las tasas se expresan en Densidad de Incidencia (DI) por 1000 días del factor de riesgo. Los numeradores son las infecciones definidas según criterios del CDC. Los denominadores han sido los días de cada factor de riesgo. La recogida de datos se ha realizado utilizando un programa propio, desarrollado con la base Acces 97.
Resultados: Se han incluido 5.055 pacientes, pertenecientes a 65 UCIs de 62 hospitales. La edad media ha sido 58,88 a. (17,9), siendo el 34,7% > de 70 a. La patogía de base ha sido: médica (38,7%), coronaria (27,2%), quirúrgica programada (22,0%) y traumática (12,2%). Un 15,5% de los pacientes precisaron cirugía urgente. El APACHE II medio ha sido 13,64 (8,6) y la mortalidad global 11,9%. Los días de riesgo, numero de infecciones y tasas de DI para cada infección son las siguientes: N-VM, 16.932 días de VM, 343 N-VM, 20,3 N-VM/1000 días VM; IU-SU, 26.119 días de SU, 163 IU-SU, 6,24 IU-SU/1.000 días SU; BP/BCV, 36.809 días CV+CA, 183 BP/B-CV, 4,97 BP/B-CV/1000 días de CV+CA; BS, 32.610 días de estancia, 84 BS, 2,58 BS/1.000 días de estancia.
Conclusiones: Se han identificado las tasas nacionales de infección adquirida en UCI del año 2003.
P140 ESTUDIOS DE INCIDENCIA EN LAS COMISIONES DE INFECCIÓN HOSPITALARÍA
E. Molina Dominguez* y M.A. Santos**
*Comisión de Infección Hospitalaría, **Infección Hospitalaria Hospital Can Misses. Ibiza.
Objetivos: Analizar las tendencias de infección nosocomial mediante estudios de Incidencia realizados por la Comisión de Infección Hospitalaria.
Métodos: Se realiza el estudio prospectivo de Incidencia de Infección nosocomial Previne en los Servicios Hospitalarios y el estudio Envin_UCI en el SMI durante tres años consecutivos.
Resultados:Año 2000: Especialidades quirúrgicas incidencia de infección nosocomial (IIN) 1,6%, infección urinaria 1%, infección de herida quirúrgica 0,9%). Traumatología IIN: 2,8%, infección urinaria 1,1%, Infección de herida quirúrgica 1,9%, bacteriemia secundaría 0,5%. SMI: IIN 7%. Infección urinaria 0,8%, neumonía asociada a ventilación mecánica 3,76%, bacteriemia secundaría. Año 2001: Servicio de Cirugía IIN 5,96%, infección urinaria 1,32%, infección de herida quirúrgica 1,98%, Infección por catéter 0,66%, infección respiratoria 0,66%, infección de órgano o espacio 1,32%. Traumatología: IIN 10,1%, infección urinaria 4,58%, infección quirúrgica 4,82%, bacteriemia secundaría 0,92%. SMI: IIN 5,2%. Infección urinaria 1,3%, neumonía asociada a VMI 2,6%, bacteriemia asociada a catéter 1,3%. Año 2002: Traumatología: Incidencia acumulada 3,74%, infección urinaria 60%, Infección quirúrgica 20%. Otras infecciones 20%. Ginecología-Obstreticia: IA 2,37%, infección genital 50%, infección urinaria 50%. Especialidades quirúrgicas: Cirugía general IA 6,42, urología IA 9,38%, infección urinaria 66,67%. ORL: IA 0%, Oftalmología IA 0%.
Resultados:1) Los estudios de Incidencia realizados en las Comisiones de Infección hospitalaria nos permite realizar las tendencias de infección nosocomial en los distintos Servicios Hospitalarios. 2) Nos ayuda a observar desviaciones en los resultados y a mejorar nuestra labor asistencia.
P141 ESTUDIOS DE PREVALENCIA DE INFECCIÓN HOSPITALARÍA Y MEDICINA INTENSIVA
E. Molina Domingueza, MA. Santosb, C. Almagrob, J. Sánchezc, S. Ulloa Gassód y I. García Olivánd
aMedicina Intensiva, bComisión de Infección Hospitalaría, cMicrobiología, dMedicina Familiar. Hospital Can Misses. Ibiza..
Objetivos: Describir los resultados del estudio multicéntrico de prevalencia Epine, realizado por la Comisión de Infección Hospitalaria y comparar los resultados en el SMI y resto de especialidades.
Métodos: Se realiza el estudio EPINE de la Sociedad Española de Medicina Preventiva durante el año 2003. Los resultados son obtenidos durante un periodo de tres días en los distintos Servicios Hospitalarios.
Resultados: La Prevalencia de infección nosocomial fue del 0,80% (IC al 95%: -0,76 -2,36): SMI P 0%, Medicina Interna 1,96%, Cirugía 0%, Ginecología y Obstreticia 0%, otros Servicios 0%. Hubo una infección nosocomial urinaria documentada. La prevalencia de infecciones no nosocomiales fue 20,80%, prevalencia de pacientes con infección 19,20% (IC al 95%: 12,30- 26,10), SMI: P 0,80% (infección quirúrgica 1), Especialidades Médicas P 12,8% (urinaria 3, respiratoria 1, bacteriemia 1, otras 11), Cirugía 1,6%, Ginecología-Obstetricia 0,8% (quirúrgica 1), Pediatría 1,6% (urinaria 0,8%, bacteriemia 0,8%), otras Especialidades 1,6% (urinaria 0,8%, bacteriemia 0,8%).
Resultados: En nuestro Hospital, el estudio de Prevalencia de Infección aporta menos información en el SMI respecto al resto de Especialidades Hospitalarias. Sin embargo, la tendencia en los resultados en años sucesivos, ayuda al clínico a evaluarse y detectar desviaciones en los aislamientos bacterianos.
P142 ETIOLOGÍA DE LA INFECCIÓN: ¿INFLUYE SU CONOCIMIENTO EN EL PRONÓSTICO DE LOS PACIENTES CRÍTICOS?
M. Palomar*, A. Allepuz**, E. Arnau*, J. Serra*, X. Nuvials*, R. Alcaraz*, A. Perez* y L. Llopart*
*Medicina Intensiva, **Medicina Preventiva, H.U. Vall d'Hebron. Barcelona.
La adecuación del tratamiento antibiótico influye en la evolución de los pacientes críticos con infección, pero la etiología no siempre puede determinarse.
Objetivo: Comparar la mortalidad de los pacientes con infección en función de si la etiología era o no conocida.
Método: Estudio de cohortes prospectivo realizado en 637 pacientes ingresados > 24 h en UCI. Se monitorizaron las infecciones presentes al ingreso o desarrolladas durante su estancia en UCI. Se seleccionaron sólo aquellos pacientes con una infección y se agruparon según se conociera o no la etiología. El riesgo de muerte se comparó en 4 grupos: inf comunitaria, inf nosocomial (IN), separando la IN-extraUCI y IN-UCI. Se calcularon el Ji cuadrado de Pearson y el riesgo relativo (RR). En las IN-UCI se calculó además el RR a partir de las densidades de incidencia.
Resultados: En 141 pacientes (22,1%) se diagnosticaron 163 inf comunitarias; 169 pacientes (26,8%) desarrollaron 294 IN: de los que 60 pacientes (9,3%) tuvieron 66 IN-extraUCI y 130 pacientes (20,4%) 228 IN-UCI. Los pacientes con una inf única de origen comunitario fueron 97/141 (70%); la etiología se determino en 54 (55,6%) que tuvieron una mortalidad del 35,1% vs el 23,2% de los pac con inf no filiada. RR 1,51 (0,78-2,90). En los 77/169 (45,5%) pacientes con IN única, se determinó la etiología en 57 (74%), siendo la mortalidad del 40,3% vs el 40%. RR 1.008 (0,54-1,88). Al separar los pacientes con IN según su adquisición, en los 32/60 (53,3%) con IN-extraUCI, la etiología fue conocida en 21(65,6%); la mortalidad fue 42,8% vs 45,4%. RR 0,94 (0,41-2,12). En los 45/130 (34,6%) pacientes con IN-UCI, se conoció la etiología en el 80%, siendo la mortalidad del 38,8% vs 33,3%. RR 1,16 (0,42-3,20). Las densidades de incidencia de acuerdo a la estancia, fueron de 0,0162 para los fallecidos con infección con etiología conocida y de 0,0214 en la desconocida, RR 0,760 (0,212-4,127).
Conclusiones: La mayor filiación de las infecciones se produjo de forma significativa en las IN-UCI y la menor en las comunitarias. Los pacientes con IN-UCI presentaron con mayor frecuencia más de 1 infec. En ningún caso se encontraron diferencias significativas con respecto al riesgo de muerte según la etiología fuera o no conocida. Al ajustar por días de estancia, la etiología conocida de las IN-UCI mostraba una tendencia protectora.
Limitación: El haber seleccionado pacientes con 1 sola infección, necesario para establecer la relación con la mortalidad, ha podido restar potencia al estudio al reducir el número de pacientes.
P143 EVOLUCIÓN Y PRONÓSTICO DE LA FASCITIS NECROTIZANTE EN UMI POLIVALENTE
O. Lozano Sanz*, J. Escuchuri Aisa*, I. Susperregui Insausti*, L. Macaya Redin*, A. Manrrique Larralde** y E. Maraví Poma*
*Medicina Intensiva, **Jefe de servicio Medicina Intensiva Hospital Virgen del Camino. Pamplona.
Objetivos: Determinar las complicaciones y el pronóstico de los pacientes ingresados en UCI afectos de fascitis necrotizante.
Material y métodos: Estudio retrospectivo desde 1-1-1999 hasta 31-12-2003 de un total de 13 casos ingresados en nuestra unidad que presentaron fascitis necrotizante tanto como motivo de ingreso como complicación aparecida intra UCI en pacientes ingresados por otro motivo. Se evaluó la localización inicial del foco séptico, la flora bacteriana implicada y el tratamiento antibiótico utilizado, la estancia media, el nº de intervenciones quirúrgicas por paciente, las principales complicaciones y la relación con factores predisponentes.
Resultados: Para un total de 13 pacientes, el 53,8% (7) eran mujeres y el 42,2% (6) hombres. La edad media fue de 68,4 años intervalo (40-79). El apache medio fue de 22,6. El 46,1% (6) contaban entre sus antecedentes insuficiencia cardiaca previa y el 30,7% (4) diabetes mellitus tipo II. El foco inicial con mas frecuencia fue absceso gluteo 30,7% (4), seguido de infección de partes blandas adyacentes a herida quirúrgica 23% (3), sepsis de origen urogenital 23% (3), gangrena de fournier al ingreso 15,3%(2) y complicaciones de úlceras diabéticas 7,6% (1). La flora aislada fue siempre polimicrobiana encontrándose en 53,8% (7) E coli, 23% (3) Streptococos (Viridans 15,35% (2), pyogenes 7,6% (1)), 23% (3) Staphilococo Aureus y 7,6% (1) SAMR. En 23% (3) anaerobios y otros gram negativos. En el 23% (3) no se encontró agente causal. La estancia media fue de 9,3 días intervalo (1-40), mediana 4. el 92% fueron sometidos a intervención quirúrgica, 15,35% (2) 2 veces y 7, 6% (1) 3 con pérdida considerable de tejido. Las repercusiones sistémicas fueron graves y frecuentes, Insuficiencia respiratoria 92,3% (12), requirieron VM > 72 horas el 38,4%(5), (4), shock séptico 85,4%(11), fracaso renal agudo 69,2% (9) y HDFVVC 30,7% (4), coagulopatía de consumo 38,4% (5). La mortalidad en nuestra serie fue del 46,15%, (38,4% en las primeras 96 horas) debido a fallo multiorgánico. Se usaron distintas combinaciones de antibióticos siendo los mas utilizados aminoglucósidos 61,5% (gentamicina 30,7% y amikacina 30,7%), la clindamicina 53,8%, vancomicina 46,1%, penicilina 30,7% y cefalosporinas de 3º generación 30,7%.
Conclusiones: La fascitis necrotizante es una entidad poco frecuente que puede presentar una evolución fatal, con alta mortalidad en fases precoces a pesar de tratamiento antibiótico correcto. El desbridamiento quirúrgico, tantas veces como sea preciso, es efectivo junto al tratamiento antibiótico dirigido a flora polimicrobiana. La reintervención empeora el pronóstico. Los antecedentes de diabetes mellitus e insuficiencia cardíaca, empeoran el pronóstico.
P144FUSOBACTERIUM: INFECCIÓN EMERGENTE EN UCI
L. Macaya Redin, I. Susperregui Insausti, J. Escuchuri Aisa, O. Lozano Sanz, A. Tellería Martin y J. Ramos Castro
Medicina Intensiva Hospital Virgen del Camino. Pamplona.
Introducción: El género Fusobacterium (F. nucleatum, F. necrophorum, F. mortiferum, F. varium, F. ulcerans, F. periodonticum,...), bacilo gram-negativo anaerobio, forma parte de la flora normal de las mucosas oral, intestinal y genital. Patógeno infeccioso habitual (F. necrophorum) responsable de la necrobacilosis con tromboflebitis de la yugular interna y sepsis postangina. Además puede producir infecciones cervicofacial, broncopulmonar, abdominal, pélvica y de partes blandas. Crece en cultivo en anaerobiosis y como tratamiento de elección, penicilina G.
El objetivo de este trabajo es la comunicación de 2 casos de sepsis por Fusobacterium.
Pacientes y métodos: Revisión de sepsis por Fusobacterium en nuestra Unidad durante el año 2003 encontrándose 2 casos en este período de tiempo.
Resultados: La exposición de 2 casos de sepsis por Fusobacterium en una Unidad polivalente de 12 camas en 9 meses. Ambos casos corresponden a un adulto joven, de sexo femenino diferenciándoles la localización de la infección. Uno de los casos trata de una mujer de 16 años, sin antecedentes de interés, que presenta cuadro séptico secundario a tromboflebitis de las venas facial, yugular externa y anterior izquierdas así como adenopatías en la cadena yugular interna del mismo lado acompañadas de lesiones nodulares pulmonares bilaterales compatibles con émbolos sépticos. Desde el punto de vista microbiológico, el hemocultivo resultó positivo para Fusobacterium necrophorum. Recibió tratamiento con penicilina G y clindamicina, recibiendo el alta de la UCI tras 20 días de ingreso. El segundo caso presenta a una mujer de 17 años, diagnosticada previamente de Síndrome de Rokitansky (agenesia vaginal e hipoplasia uterina), que tras un intento de penetración vaginal presenta cuadro séptico secundario a enfermedad inflamatoria pélvica extensa (EIP) con importante afectación vesical e hidronefrosis izquierda, confirmado por las pruebas de imagen y la cirugía. Asimismo crece en hemocultivo el género Fusobacterium, con resto de cultivos negativos. Recibió tratamiento con amoxicilina/clavulánico. Fue dada de alta tras 7 días de ingreso en nuestra Unidad.
Conclusiones:Fusobacterium es un germen poco habitual en nuestro medio como responsable de infecciones graves. Cabe destacar la coexistencia de 2 casos en un mismo año y en pacientes de características similares, en cuanto a edad y sexo. Se trata de los 2 únicos casos de sepsis por Fusobacterium en los últimos años, en nuestra Unidad.
P145 INCIDENCIA DE INFECCIONES ADQUIRIDAS EN UCI. FOCOS, GÉRMENES AISLADOS Y ANTIBIÓTICOS USADOS
M.D.R. Fernández Suero, F. Maimir Jane, I. Jara Zozaya, A. Ferrero Lomas, M.A. García de La Llana y F. Casas Requejo
UCI Hospital Militar Central de la Defensa. Madrid.
Objetivo: Estudiar la incidencia de infecciones adquiridas en una UCI, factores de riesgo, focos de infección, microorganismos aislados y antibióticos usados más frecuentes.
Material y métodos: Estudio descriptivo y prospectivo, de 79 pacientes ingresados más de 24 horas en una UCI médico-quirúrgica de 16 camas durante un periodo de 7 meses. La recogida de datos se realizó según el programa informático ENVIN-UCI. Los antibióticos se administraron de forma empírica siguiendo protocolos del servicio y posteriormente se ajustaron al resultado del antibiograma. De la totalidad de pacientes, 10 presentaban patología coronaria (12,6%), 31 patología médica (39,2%), 36 quirúrgica (45,57%) y 2 traumatológica (2,5%).
Resultados: La edad media de los pacientes era de 69,5 años, predominio masculino 70,89%, APACHE II medio al ingreso de 20,9, estancia media de 11,3 días y mortalidad global del 20,5%. 70 pacientes (94,9%) precisaron sondaje urinario, 60 (75,9%) ventilación mecánica, 68 (86%) catéter venoso central y 9 (11,3%) cirugía urgente. Desarrollaron infección 32 pacientes (40,5%). De los cuales: Neumonía asociada a ventilación mecánica (13). Neumonía no relacionada con ventilación mecánica (1). Bacteriemia primaria (1). Bacteriemia por catéter (6), por infección respiratoria (6). Infecciones quirúrgicas (3) y traqueobronquitis (2). Los gérmenes aislados más frecuentes: Pseudomona aeruginosa y Staphylococcus epidermidis. Antibióticos más utilizados: Vancomicina, Amikacina, Meropenem, Piperazilina-tazobactam y Ceftazidima.
Conclusiones: La incidencia de infecciones adquiridas en nuestra unidad es muy elevada, siendo más frecuente la Neumonía asociada a Ventilación mecánica. El microorganismo más aislado es la Pseudomona aeruginosa y el antibiótico más administrado la Vancomicina. Salvo esta elevada incidencia de infección, el resto de resultados son concordantes con los datos recogidos en los ENVIN-UCI de años previos.
P146 INFECCIÓN COMUNITARIA GRAVE QUE NECESITA INGRESO EN MEDICINA INTENSIVA
M. González Lorenzo*, B. Álvarez Sánchez*, R.P. Garrido Chamorro**, J. Canovas Robles*, M. Fernández Vivas* y J. Caturla Such*
*Medicina Intensiva, ** Urgencias, Hospital General Universitario. Alicante.
Objetivos:1) Estudiar la influencia de la infección extrahospitalaria en los ingresos de una Unidad de Medicina Intensiva. 2) Describir el tipo de población afectada, la infección predominante y el microorganismo causal. 3) Valoración de la gravedad, tratamiento necesario y mortalidad.
Métodos: Estudio descriptivo y retrospectivo durante los años 2000-2002, en una UCI polivalente de 19 camas.
Resultados: De 2.744 ingresos el tamaño muestral fue 219 pacientes con infección comunitaria, el 7,98%. La edad media fue de 58,8 ± 16,3 años. El 67,1% eran varones. En un 39,2% no había factores predisponentes, presentando un 31% broncopatía previa. El origen predominante de la infección fue el pulmón en un 57,08%, seguido por el abdominal 17,35%, sistema nervioso 11,87%, el origen urinario 7,31%, endocarditis 4,57% y cutáneo en un 1,83%. Los microorganismos causales más frecuentes son E. Coli en un 7,7% y el S. Pneumoniae en un 6,8%; siendo el porcentaje de infección no filiada al alta de UCI del 48,8%. El tratamiento empírico inicial se mantuvo en 55,25% de los casos y la asociación de uno ó más antibióticos fue necesaria en un 44,75%. El APACHE II medio fue del 20 ± 4,4%. La estancia media fue de 8,4 ± 10,7 días. Se precisó ventilación no invasiva en el 28,7% durante una media de 7,7 ± 1,8 días; con un fracaso del 13%. Fue necesaria la ventilación mecánica convencional en el 65,1%; durante 7,7 ± 9,4 días de media. Nuestros pacientes presentaron en su evolución un 43,1% de sepsis grave y un 56,9% de shock séptico. Desarrollaron fallo multiorgánico el 8,6%. La mortalidad en UCI fue del 38,8%.
Conclusiones: La infección extrahospitalaria supone un porcentaje importante de nuestros ingresos, en pacientes con factores predisponentes pero también sin patología previa. La infección pulmonar sigue siendo la patología más frecuente, con un alto porcentaje de infección no filiada a nuestra alta de UCI. La valoración pronóstica de gravedad al ingreso es alta. Los tratamientos suponen ingresos prolongados con necesidad de técnicas invasivas y mortalidad elevada.
P147 LOS TIEMPOS DE TRATAMIENTO ANTIMICROBIANO EN NUESTRO MEDIO
R.M. Vicho Pereira*, J.A. Sánchez Román*, H. Sancho Fernández*, M. Ramírez Arcos**, A. Navarro Puerto*** y C. León Gil*
*Cuidados Críticos y Urgencias, **Microbiología, ***Medicina Interna, Hospital Virgen de Valme. Sevilla.
Objetivos: Analizar en nuestro medio cuales son los tiempos de tratamiento antibiótico de las infecciones nosocomiales en el paciente crítico.
Métodos: Durante 2 años realizamos un estudio descriptivo, observacional, dentro del sistema de vigilancia nacional de la infección nosocomial ENVIN UCI, seleccionando 65 que cumplían ciclo antibiótico de un total de 150, en nuestra UCI polivalente de adultos, con 14 camas, excluimos casos con infecciones concomitantes y aquellos que no completaban el tratamiento en UCI por exitus o alta. Recogimos diferentes variables por tipo de infección: nº de casos (N), edad (E), sexo APACHE II en el momento de la infección, mortalidad global en UCI de los casos seleccionados (M), microorganismo más frecuentemente aislado (ETIO) antimicrobiano más utilizado (AMB) y tiempo de tratamiento (TTO). Calculamos la media de las variables cuantitativas y la moda de las cualitativas por cada infección.
Resultados:
Conclusiones: Los tiempos de tratamiento antibiótico de las infecciones analizadas son muy variables, oscilando entre 7 y 13 días, la mayoría una semana, siendo más prolongado en las bacteriemias secundarias y no relacionándose aparentemente con ninguna variable analizada.
P148 PACIENTES SOMETIDOS A UN TRASPLANTE HEPÁTICO: INCIDENCIA DE INFECCIÓN NOSOCOMIAL
M.D.M. Martín Velasco, A. Trujillo Alonso, L. Lorente Ramos, I. Molina Díaz, A. Chopitea Gutierrez, R. Montiel González, F. Mendez Cordovez y G. García Poignon
Unidad de Cuidados Intensivos Hospital Nuestra Señora de Candelaria. Santa Cruz de Tenerife.
Objetivo: Determinar la incidencia de infección nosocomial en pacientes sometidos a un trasplante hepático.
Métodos: Estudio prospectivo en un hospital terciario. Fueron incluidos los pacientes ingresados en UCI desde 16-4-1996 hasta 16-4-2001. Las infecciones se diagnosticaron según los criterios CDC. El análisis estadístico se realizó con SPSS (versión 11.0). Las variables continuas se presentan como media y desviación estándar, y las discontinuas como porcentajes. La comparación de proporciones se realizó con el test exacto de Fisher. Se tomó un valor de p < 0,05 para considerar una diferencia estadísticamente significativa.
Resultados: Fueron incluidos 96 pacientes (68,25% varones). Edad media 50,87 ± 9,86 años. Estancia media en UCI 7,35 ± 7,54 días. Mortalidad en UCI del 13,54%. El número de pacientes con cada etiología de fallo hepático y el número de pacientes con infección nosocomial por cada etiología (neumonía asociada a la ventilación mecánica, infección relacionada con catéter venoso central, infección del tracto urinario e infección de herida quirúrgica) fueron: cirrosis etílica 43,7,4,1,1; hepatitis C 18,5,2,1,2; autoinmmune 17,2,0,0,1; hepatitis B 7,1,0,0,0; metabólica 7,1,0,0,0; cáncer 2,0,0,0,0; genética 1,0,0,0,0; vascular 1,0,0,0,0. No hubo diferencias significativas en la incidencia de infección según la etiología.
Conclusiones: En nuestra serie, la incidencia de infección nosocomial no fue diferente en relación a la etiología del fallo hepático. La infección más frecuente fue la respiratoria.
P149 PRIMER AÑO DE UNA NUEVA UCI: EPIDEMIOLOGÍA, CARACTERÍSTICAS Y RESISTENCIAS
M. Borges Sá, L. Socias, G. Rialp, C. Rubert, F. Vara y A. García
UCI H. Son Llàtzer. Palma de Mallorca.
Introducción: Hay poca información infecciosa específica sobre los primeros meses/años de nuevas UCIs y generalmente esta deriva de Hospitales más antiguos. Esto genera poco conocimiento de esta realidad.
Objetivo: Conocer las principales características epidemiológicas e infecciosas en el primer año de apertura de una UCI/Hospital.
Método: Estudio cohorte prospectivo, observacional en una UCI General de 10 camas de un Hospital Público de 2º nivel. Valoramos variables demográficas, gravedad, tipos de adquisición e infecciones, aislamientos (enfatizando multiresistencias-MR) y evolución.
Resultados: De abril-diciembre del 2002 ingresamos 359 pts,63% varones y edad media 63,2 años (DE 9,2). Tenían enfermedad médica un 46% y Corornaria 43%. El APACHE medio global fue de 14,1, pero del grupo con infecciones de 23,5 (p < 0,05). La estancia media fue de 5,5 días, pero cuando sólo incluíamos pts con infecciones era 14,4 (p < 0,05). Fueron 297 episodios de infección, 132 de origen comunitario, 42 nosocomial extra y 123 intra-UCI. La principal infección comunitaria fue la neumonía (29,4%). La nosocomial extra-UCI fue la neumonía (30,9%) seguida de la bacteriemia (16,6%). Las dos principales infecciones intra-UCI fueran la NAV (18%) y la sepsis por catéter (10,5%). El patógeno no colonizante comunitario más frecuente fue el neumococo; extra-UCI los bacilos gram-negativos no-fermentadores; e intraUCI la Pseudomonas aeruginosa. Fueron aislados un porcentage del 37% de patógenos MR. Hemos aislado 18 veces SAOR y 11 eran infecciones. Pseudomonas aeruginosa fue aislada en 39 ocasiones: 30 eran MR, 16 infecciones y 14 colonizaciones. Durante el estudio no aislamos Acinetobacter spp, pero un caso de Enterococo feacalis resistente a vancomicina. La mortalidad global fue del 8% y de los pts infectados llegó al 23%.
Conclusiones:1) hay claras diferencias entre infectados y no en una UCI general. 2) mayoría de infecciones comunitarias. 3) en los tres grupos la infección más frecuente fue la neumonía. 4) mismo siendo una UCI nueva hubo alta incidencia de MR. 5) Pseudomonas aeruginosa fue el MR más frecuente.
P150 SITUACIÓN DE LA COLONIZACIÓN/INFECCIÓN FÚNGICA EN UNA UCI DURANTE UN AÑO
M. García Martul, P. Eugenio Robaina, G. O'Shanahan Navarro, L. Santana Cabrera y M. Sánchez Palacios
UMI H-Insular de GC. Las Palmas de Gran Canaria.
Objetivo: Conocer la situación de la colonización/infección fúngica en una UCI de un Hospital de tercer nivel desde Enero/02 a Febrero /03.
Material y método: Estudio retrospectivo y descriptivo de todos los aislamientos fúngicos y todos los pacientes colonizados y/o infectados. De los aislamientos se recoge: procedencia y especie y se compara con el total de aislamientos microbiológicos. De los pacientes analizados se recogen variables epidemiológicas y clínicas como: sexo, edad, APACHE, diagnóstico al ingreso, días de estancia media, necesidad o no de ventilación mecánica y duración media de la misma, índice de mortalidad, empleo de antibióticos, días de ingreso previos al aislamiento fúngico, incidencia de la concurrencia de aislamientos fúngicos en múltiples localizaciones en un sólo paciente e incidencia de aislamientos de hongos y bacterias en un mismo paciente.
Resultados: Se produjeron 848 aislamientos microbiológicos de los cuales110 fueron hongos (13%). Dentro de éstos la especie más frecuente fue C. albicans en 65 de los 110 aislamientos (59%) y la localización más frecuente fue la respiratoria en 73 aislamientos (67%). Se recogieron 62 pacientes sobre 870 de ingresos totales (7%),con una media de edad de 55 años, 55% fueron hombres, con un APACHE de 18, tuvieron un diagnóstico a su ingreso de tipo médico en 35 casos (56%); días de estancia media 21,el 100% precisó ventilación mecánica durante una media de 19 días. Índice de mortalidad de 33%, se emplearon antibióticos previamente en 47 pacientes (77%) y desarrollaron fracaso multiorgánico 37 (el 61%). Transcurrieron 9 días de media desde su ingreso hasta el aislamiento. En 52 pacientes (83%) se aíslan bacterias y hongos; en 10 (16%) se produjeron aislamientos fúngicos en más de un foco y C. tropicalis fue la especie de candida no albicans más frecuentemente aislada: 12 pacientes (19%) y en 10 pacientes se aisló C. glabrata (16%). Tuvimos 4 casos de candidemia. Recibieron tratamiento antifúngico 37 pacientes con aislamiento fúngico (59%) y además 41 pacientes sin aislamiento también recibieron tratamiento. El tratamiento se instauró de forma empírica en 19 pacientes (30%) y el más frecuentemente empleado fue Fluconazol.
Conclusiones: Destacar la alta prevalencia de C. tropicalis y en segundo lugar de C. glabrata en los aislamientos, por lo que sería deseable contar con identificaciones precoces para poder iniciar un tratamiento correcto a la mayor brevedad en estos pacientes, ya que presentan unos elevados índices de gravedad y de mortalidad.
P151 UTILIDAD DE UN SISTEMA DE VIGILANCIA CONTINUADA DE INFECCIÓN NOSOCOMIAL
F. Barcenilla*, D. Campi*, A. Jover**, D. Castellana**, R. Alcega* y M.P. Martínez*
*Medicina Intensiva, **Unidad Control Infección Nosocomial H Universitario Arnau de Vilanova. Lleida.
Introducción: La Infección Nosocomial (IN) es un indicador aceptado de la calidad de atención y cuidados prestados en las UCIs. Hasta ahora disponíamos de una visión parcial de 2 meses al año (ENVIN-UCI completo). Creemos útil tener una visión permanente y actualizada de las tasas de infección propias de cada unidad. El programa informático ENVIN-UCI simplificado del Grupo de Trabajo de Enfermedades Infecciosas de la SEMICYUC, permite evaluar de forma prospectiva, continua y estandarizada la incidencia de IN
Objetivos: Conocer la densidad de incidencia (DI) y las tasas acumuladas de IN en nuestra unidad valorando su evolución en el tiempo.
Material y métodos: Mediante el programa ENVIN-UCI simplificado se han estudiado desde Mayo del 2001 a Septiembre de 2003, de forma continuada, las neumonías nosocomiales asociadas a ventilación mecánica invasiva (NAVM), las infecciones urinarias asociadas a sonda (IUSU) y las bacteriemias primarias y asociadas a catéter (BAC). Se cuantificaron un total de 279 infecciones en 7991 días de ventilación mecánica, 10.318 días de sonda urinaria y 14.000 días de catéter. Todos los datos se obtuvieron mediante la aplicación del propio programa. Las definiciones utilizadas de cada infección fueron las consensuadas por el Grupo de Trabajo de Enfermedades Infecciosas para dicho estudio.
Resultados: Las tasas acumuladas de NAVM se han mantenido sobre 18, la BAC ha evolucionado de tasas iniciales del 2 al 3,2 y las IU-SU de tasas iniciales de 3,5 a 6,8..
Conclusiones: Las tasas de NAVM se han mantenido relativamente estables, las BAC han presentado un ascenso lento pero progresivo y la IUSU han aumentado de forma importante. Los datos obtenidos nos han servido para detectar un aumento de las tasas de infecciones relacionadas con catéter y sobre todo con sonda urinaria los que nos ha llevado a identificar una serie de problemas y a realizar medidas de intervención pendientes de valorar.
Patología crítica cardiovascular
P152 ANÁLISIS DE LAS CAUSAS DE ÉXITUS EN HOMBRES Y MUJERES CON INFARTO AGUDO DE MIOCARDIO
H. Sancho Fernández*, J. Sánchez Roman*, R. Vicho Pereira*, D. Sánchez Muñoz**, M. Guerrero de Mier*, P. Jimenez Viches* y A. Lesmes Serrano*
*SCCYU, **Digestivo H.U. Virgen de Valme. Sevilla. Investigadores ARIAM.
Es conocido que la mortalidad por infarto agudo de miocardio (IAM) es mayor en las mujeres que en los hombres, pero no si las causas de muerte son similares o distintas.
Objetivos: Analizar las causas de éxitus en IAM y sus diferencias entre ambos sexos.
Material y métodos: Es un estudio observacional descriptivo, realizado empleando el Registro ARIAM entre noviembre del 1999 y diciembre del 2003, en el que participaron 96 hospitales de 14 Comunidades Autónomas. Recogemos número total de exitus por sexo y si han sido revascularizados o no. Causas de exitus por sexo, siendo las recogidas: shock, disociación electromecánica (DEM), asistolia, fibrilación ventricular (FV), Fallo Multiorgánico (FMO)/Sepsis, Encefalopatía postanóxica y Otros.
Análisis estadístico: Chi cuadrado comparando variables cuantitativas y aplicando test de corrección de Yates cuando frecuencia de la variable es menor de 5. Se considera p significativa si < 0,05.
Resultados: La mortalidad global intra-UCI en hombres fue del 7,22% frente al 12,6% de las mujeres (p < 0,0001, OR: 0,53 IC [0,48-0,59].
En la siguiente tabla exponemos los datos según los motivos de éxitus.
Conclusiones: La mortalidad en los pacientes con diagnóstico de IAM en la UCI es mayor en las mujeres que en los hombres. La distribución de las causas de mortalidad en ambos grupos son muy similares.
P153 APLICACIÓN SISTEMÁTICA DE LA NUEVA DEFINICIÓN DE INFARTO AGUDO DE MIOCARDIO EN NUESTRO MEDIO
A. Domínguez Rodríguez*, MJ. García González*, J. Ferrer Hita*, M. Vargas Torres*, A. de La Rosa Hernández*, M. Bethencourt Muñoz* y P. Abreu González**
*Unidad Cuidados Intensivos Cardiológicos "Prof. Dr. Diego de Armas Trujillo" Hospital Universitario de Canarias. La Laguna, **Departamento de Fisiología Universidad de La Laguna. La Laguna.
Introducción: Tan notable ha sido el papel de las troponinas cardíacas en la evaluación del síndrome coronario agudo (SCA) que en el año 2000, de forma conjunta, la European Society of Cardiology, la American Heart Association y el American College of Cardiology, basándose en las guías que en 1999 había desarrollado la National Academy of Clinical Biochemistry norteamericana, publicaron una redefinición de los criterios diagnósticos de infarto agudo de miocardio (IAM). El propósito de este trabajo es evaluar la aplicación de la nueva definición de IAM con la determinación sistemática de troponina I en pacientes con dolor torácico que ingresan en la Unidad Coronaria, así como recodificar el diagnóstico con respecto a la nueva definición.
Método: Análisis retrospectivo de los diagnósticos al alta de los pacientes (pt) ingresados en nuestro servicio desde enero de 2001 hasta diciembre de 2002 por infarto agudo de miocardio con onda Q (IAMQ), infarto agudo de miocardio sin onda Q (IAMSQ) y angina inestable (AI), codificados mediante la novena versión de la Clasificación Internacional de Enfermedades (CIE 9). A los pacientes con troponina I > 0,5 ng/ml (valor máximo normal en nuestro laboratorio) que cumplían con los otros criterios diagnósticos se les reclasificó aplicando la nueva definición de IAM.
Resultado: En nuestro estudio incluimos a 628 pacientes con edad media 68 ± 12 años. Los diagnósticos al alta fueron: IAMQ: 40,7% (256 pt), IAMSQ: 15,7% (99 pt), AI: 43,6% (273 pt). Tras la aplicación de los nuevos criterios diagnósticos de IAM, la distribución de los diagnósticos fue: IAMQ: 40,9%, IAMSQ: 32,5%, AI: 26,6%.
Conclusión: La aplicación de la nueva definición de IAM en nuestro medio supondrá la recodificación en IAMSQ de un 17% de los pt diagnosticados de AI. El aumento en el número de infartos diagnosticados con la aplicación de la nueva definición, confirma el impacto de la misma en los datos epidemiológicos. Tendría que analizarse el impacto socio-laboral que representa un diagnóstico de IAM en estos casos, frente al de AI.
P154 CARDIOVERSIÓN ELÉCTRICA DE FIBRILACIÓN AURICULAR CON ELECTRODOS EN POSICIÓN ANTEROAPICAL O ANTEROPOSTERIOR
T. Muñoz Martínez, J.L. Dudagoitia Otaolea, Y. Poveda Hernández, S. Martínez Alútiz, C. Vinuesa Lozano, S. Iribarren Diarasarri y M. Hernández López
UCI Hospital Txagorritxu. Vitoria.
Objetivo: Comparar la eficacia de dos posiciones de electrodos, anteroposterior (AP) y anteroapical (AA), en revertir a ritmo sinusal (RS) pacientes con fibrilación auricular (FA) crónica estable mediante choques bifásicos.
Método: Pacientes con FA, a los que se realizó cardioversión utilizando choques bifásicos en energía creciente (150-200-200 J). De no ser eficaz el tercer choque, se cambiaba la posición de electrodos, intentando hasta 2 choques más con 200 J. Se comparan 2 series consecutivas de pacientes, la primera comenzando por la posición AA, la segunda por la AP. Se estudian en ambas poblaciones, su edad, sexo, peso, fracción de eyección (FE), tamaño auricular izquierdo (AI) y tiempo de evolución de la FA, contrastando las variables categóricas con c2 y las continuas con t-Student. Se compara el grupo AA con el AP, valorando reversión a RS (c2), nº choques (U-Mann-Whitney, se consignan los revertidos al primer choque) y la necesidad de cambiar a la otra posición para obtener RS (c2).
Resultados:
Conclusiones: Al contrario que lo referido en otros trabajos (generalmente con choques monofásicos), en nuestra serie la posición de electrodos anteroapical se muestra más eficaz que la anteroposterior en revertir a RS pacientes en FA crónica, precisando menor nº de choques bifásicos y menor energía., por lo que la recomendamos como posición inicial. De no ser eficaz una posición de electrodos, debe intentarse la alternativa.
P155 COMPARACIÓN DE LA ESTIMULACIÓN EN EL APEX Y TRACTO DE SALIDA DEL VENTRICULO DERECHO. ANÁLISIS DE DATOS INTERMEDIOS
J.J. Manzano Alonso*, J.A. Bolaños*, F. Álvarez*, J. Cabrera* y M. Barbero**
*UMI H. de Gran Canaria Dr. Negrín. Las Palmas de Gran Canaria, **Sorin Biomedica Sorin Biomedica. Barcelona.
Introducción: La estimulación cardiaca debe satisfacer las necesidades hemodinámicas. Son importantes la sincronía auriculo-ventricular, y en pacientes (p) con fibrilación auricular (FA), el lugar estimulado. El microacelerómetro en la punta del electrodo (BEST), mide el Pico de Aceleración Endocárdica (PEA) y permite una mejor valoración del lugar de estimulación de los p, en reposo y en actividad.
Método: Se implantó un marcapasos Miniliving D (Sorin Biomedica CRM, S. r. l.): conectando a la salida auricular un electrodo CapsureFix Novus Mod.5076 (Medtronic, Inc.), colocado en el Tracto de Salida del Ventrículo Derecho (TSVD), y la salida ventricular un electrodo MiniBEST (Sorin) con la punta en el ápex ventrículo derecho (AVD), a 23p. con FA permanente. Tras el implante se activa el sensor y se comienza estimulando a los p en TSVD (en DDDR con IAV entre 90 y 130ms) durante tres meses, momento en el que se evaluará por ECO la Fracción de Eyección (FE) y se cambia la programación a modo VVIR (AVD). Cada 3 meses, con un seguimiento de 18 meses, para durante ellos alternar el lugar de estimulación en VD. La frecuencia básica se programaba a 70ppm, con autorregulación de frecuencia (RR), guiada por el sensor de PEA. Se miden valores de PEA en cada control, obteniendo gráficos de PEA y Frecuencia Cardiaca (FC), valor de PEA medio y margen máximo de variación (Δ PEA).
Resultados: Se analizan los resultados de PEA y ECO de los 19p, de edad media 73,16 ± 6,63 años, que han alcanzado el seguimiento del 12º Mes, observándose la siguiente evolución de los parámetros considerados.(Ver gráficos)
Conclusiones: Las variaciones de PEA, muestran una mejora, tanto en la contractilidad media (PEAREF), como en el incremento máximo (Max Delta PEA), en las fases de estimulación en TSVD, como esperábamos. A partir del 6º mes la evolución de ECO se corresponde con la de PEA, aunque las variaciones son mínimas (menos del 3%). El incremento previo puede deberse al efecto beneficioso de la estimulación, independientemente del lugar, en estos pacientes. El análisis al final del estudio nos permitirá confirmarlo.
P156 CUMPLIMIENTO DE LAS GUÍAS DE LA SOCIEDAD ESPAÑOLA DE CARDIOLOGÍA EN LA SOLICITUD DE CORONARIOGRAFÍAS EN EL SÍNDROME CORONARIO AGUDO EN UN HOSPITAL SIN HEMODINÁMICA
J.M. Milicua Muñoz*, F. Martínez Sagasti*, C. Marián Crespo*, E. López Ramos*, J.A. Cambronero Galache* y R.A. Hernández Antolín**
*Medicina Intensiva H. U. Príncipe de Asturias. Alcalá de Henares, **Cardiología Intervencionista Hospital Clínico San Carlos. Madrid.
Objetivo: Analizar los hallazgos coronariográficos y procedimientos terapéuticos realizados a pacientes con síndrome coronario agudo (SCA) así como el cumplimiento de la guía de la Sociedad Española de Cardiología (SEC) en la indicación de la coronariografía en una UCI sin servicio de Hemodinámica.
Material y métodos: Estudio retrospectivo de las historias clínicas de los pacientes ingresados en UCI con coronariografías realizadas en el año 2003 con diagnóstico de SCA, con y sin evolución a IAM con onda Q según se definió en la reunión de consenso de la Sociedad Europea de Cardiología del 2000. Se analiza: indicación de coronariografía por niveles de evidencia según la SEC, servicio solicitante (UCI o planta), coronariografía previa, edad, sexo, diabetes, marcadores de daño miocárdico, intervención terapéutica y estancia en UCI y hospitalaria. Las variables cuantitativas se presentan como media ± desviación estándar. Estas se comparan con la t de Student o la U de Mann-Whitney según cumplan condiciones de normalidad o no, respectivamente. A las variables cualitativas de 2 categorías se aplica el test exacto de Fisher. Se realiza regresión logística para buscar factores asociados con coronarias normales. Se considera significativa p < 0,05.
Resultados: Se solicitan 90 coronariografías por SCA: 49% IAM sin onda Q, 49% IAM transmural y 2% por dolor torácico atípico.98,6% solicitadas con indicación Clase I desde UCI (I-1 32,4%, I-2 1,4%, I-3 1,4%, I-4 1,4%, I-6 13,5%, I-7 48,6%) y un 1,4% con indicación clase II-a. El 28% de las solicitadas desde planta es con clase I. El 16,9% tienen coronariopatía previa. Son varones 73%. La edad es 58 ± 10,8 años. Son DM 27%. La estancia media en UCI es 3,7 ± 2,3 días. El 72% tiene lesiones significativas. Al 45% se revasculariza en el mismo procedimiento. El 11% no tiene lesiones coronarias. El análisis univariante entre pacientes con lesiones vs sin ellas no muestra diferencias significativas en las variables estudiadas excepto niveles más altos de troponina I en los casos de lesiones 24,2 ± 31,7 vs 5,4 ± 7 (p < 0,0001). El análisis de regresión logística además sugiere una débil asociación entre tener coronarias normales y ser mujer (OR 6,5; p = 0,04; IC95% 1,02-41,9).
Conclusiones: El 98,6% de las coronariografías solicitadas por nuestra UCI se ajustan a la recomendación de clase I de la SEC. De ellas el 11% no muestra lesiones coronariográficas.Únicamente el nivel de troponina I máxima más bajo y el sexo femenino se asocia débilmente a la ausencia de lesiones coronarias. Por lo tanto debemos continuar ajustándonos a las guías clínicas dado el gran número de lesiones detectadas y revascularizaciones realizadas.
P157 EL DOLOR TORÁCICO TÍPICO VERSUS ATÍPICO EN EL INFARTO AGUDO DE MIOCARDIO DETERMINA UN PRONÓSTICO DIFERENTE
M. Rieraa, M. Fiola, MJ. Tormob, E. Aldasoroc, G. Vegad, J. Salae, C. Morenof, A. Cabadésg y J. Marrugath
aMedicina Intensiva y Unidad Coronaria Hospital Son Dureta. Palma de Mallorca, bSalud Pública Consejería de Salud. Murcia, cSalud Pública Consejería de Salud. Vitoria, dUnidad de Cuidados Intensivos Hospital de Albacete. Albecete, eCardiología Hospital Josep Trueta. Girona, fSalud Pública Consejería de Salud. Pamplona, gServicio de Medicina Intensiva y Unidad Coronaria Hospital La Fe. Palma de Mallorca, hUnitat de Lipids IMIM. Barcelona. Por los investigadores del estudio IBERICA.
Introducción: La experiencia clínica sugiere que las manifestaciones atípicas del dolor torácico en el IAM puede tener consecuencias nefastas para el paciente (p) a pesar de que otros datos (ECG etc) apoyen el diagnóstico.
Objetivo: Demostrar que las manifestaciones atípicas del IAM se asocian a una menor utilización de recursos terapéuticos y a un peor pronóstico a 28 días.
Métodos: Se han estudiado 9156 p. ingresados vivos en 99 hospitales del estudio IBERICA (Incidencia y Búsqueda Específica de Isquemia Coronaria Aguda) en los añosd 1997-98. Según los síntomas de IAM, se han hecho dos grupos: dolor anginoso típico (n = 7987) y atípico (n = 1169) que incluye: dolor atípico, mal descrito, ningún síntoma y otros.
Resultados: Se muestran en la siguiente Tabla:
En el análisis multivariado, las variables relacionadas con la presencia de dolor atípico fueron: IC previa, Killip > 1, y diabetes. Las relacionadas con la letalidad a 28 días: IC previa, Killip > 1, IAM previo, diabetes, y síntomas atípicos.
Conclusión: Las manifestaciones atípicas del IAM al ingreso, en parte determinadas por la situación clínica asociada, suponen un perfil de riesgo que debería tenerse en cuenta en el proceso diagnóstico y terapéutico.
P158 ESTIMULACIÓN CARDÍACA EN EL TRATAMIENTO PREVENTIVO DE LA FIBRILACIÓN AURICULAR PAROXÍSTICA
J.J. Manzano Alonso, E. Cabrera, JA. Bolaños, O. Quevedo y J.A. Marcos
UMI H. de Gran Canaria Dr. Negrín. Las Palmas de Gran Canaria.
Introducción: En la clínica la fibrilación auricular (F. A.) es la arritmia más frecuente. Se investigan tratamientos no farmacológicos, por lo cual los marcapasos (M. P) llevan algoritmos preventivos para evitar la aparición de episodios de Fibrilación Auricular Paroxística (FAP), adaptando la frecuencia de estimulación al reconocer mecanismos de comienzo de la arritmia auricular. Con el grupo de pacientes (p) elegidos intentamos aportar nuestra experiencia en la eficacia de la utilización de algoritmos en los p. con Enfermedad Nódulo Sinusal (ENS).
Método: De Agosto 2000 a Septiembre 2002, incluimos 14 p. (9 varones y 5 mujeres), edad media 75 ± 8 años. Indicaciones: FAP bradisintomática 2, BAV 2, FAP 9 y ENS 12. Implantamos un Prevent 920 (Vitatron Medical). Programamos los algoritmos individualmente dependiendo del comienzo de la FA, con el soporte de la capacidad diagnostica del generador.
Resultados: Analizamos las variables de la tabla, en 10 p. con 5 seguimiento por p.
Programa de algoritmos: Post Exercise Responde (28%), Pace conditioning (21%) y PAC Supresión (28%) y Post PAC Response (50%). En el 34% de los p. aún no se ha activado ninguno de ellos.
Conclusiones: Los dispositivos utilizados con algoritmos de prevención de FA, disponibles, reducen la carga rítmica auricular proporcionando beneficio clínico a los p. y gran información para definir la terapéutica, ya sea farmacológica y/o eléctrica.
P159 EVOLUCIÓN DEL MODO DE ESTIMULACIÓN CARDÍACA EN UNA UCI
J.A. Sánchez Román*, R. Vicho*, H. Sancho*, A. Navarro**, J. Leal del Ojo*, P. Jiménez* y A. Lesmes*
*Servicio de Cuidados Críticos y Urgencias, **Medicina Interna H.U. Virgen de Valme. Sevilla.
Objetivos: Analizar el tipo de estimulación en la implantación de marcapasos definitivos y la evolución durante un periodo de 11 años en la UCI.
Material y método: Estudio descriptivo y consecutivo de 1.463 marcapasos implantados entre 1993 y 2003 (sólo primoimplantes), recogidos a través de una base de datos donde se incluyen diferentes variables relacionadas con el generador y modo de estimulación. La implantación se lleva a cabo en una sala de instrumentación con radioscopia dentro del área de UCI por intensivistas.
Resultados: 1.463 marcapasos implantados, de los cuales el 58,8% fue en varones. La edad media de los varones fue de 70,5 años y de las mujeres de 73 años.(Rango de edad de 12 a 99 años). En la primera mitad del ciclo la edad media fue de 70,5 años y en la segunda de 72 años. En el último año no se encontró diferencia significativa en la edad media. En cuanto al modo de estimulación utilizado según los distintos periodos se exponen en la siguiente tabla:
Conclusiones: En la última década se ha ido evolucionando claramente a una estimulación más fisiológica. Actualmente hemos duplicado el número de primoimplantes con esta estimulación.
P160 FACTORES PRONÓSTICOS DE LOS PACIENTES CON INFARTO AGUDO DE MIOCARDIO SIN ELEVACIÓN DEL ST
A. Melgarejo Moreno*, J. Galcerá Tomás**, N. Alonso Fernández*, L. Ortín Katnich*, J. Martínez Hernández*, J. Gíl Sánchez*, J. Murcia Paya*, J. Lozano Martínez* y M. Gambin Martínez*
*Medicina Intensiva Hospital V Rosell. Cartagena, **Medicina Intensiva Hospital V. Arrixaca. Murcia
Objetivo: Determinar los factores pronósticos asociados a la mortalidad hospitalaria en pacientes con infarto agudo de miocardio sin elevación del ST (IAMSEST).
Métodos: De forma prospectiva y durante un periodo de seis años, realizamos un análisis univariado y un análisis de regresión logística para determinar las variables asociadas a la mortalidad hospitalaria y los predictores independientes de dicha mortalidad en todos los pacientes ingresados en UCI con el diagnóstico de IAMSEST.
Resultados: De los 495 pacientes con IAMSEST, la edad media fue 69,7 ± 10 años, el 37,6% fueron mujeres. Algunos de los antecedentes fueron: infarto 29,7%; insuficiencia cardiaca 25,5%; angina 52%; hipertensión 67%; diabetes 53,5%; tabaquismo activo 21%; y otra comorbilidad 38%. El ECG inicial mostró: ritmo sinusal 82,2%; fibrilación auricular 12,8%; nº promedio de derivaciones con descenso del ST 2,8 ± 2,5; y sumatorio del descenso del ST 4 ± 4,7 mm. Al ingreso, 16% se presentaron con síntomas atípicos y el 28% presentaba Killip > I. En el análisis univariado las variables asociadas a mayor mortalidad fueron: edad, sexo femenino, antecedentes de insuficiencia cardiaca, diabetes, presencia de comorbilidad, presentación con síntomas atípicos, insuficiencia cardiaca, menor tensión arterial, y baja fracción de eyección. Los predictores independientes de mortalidad hospitalaria fueron: sexo femenino (OR 4,21; IC 1,53-11,10); presentación con síntomas atípicos (OR 3,12; IC 1,20-8,30); y fracción de eyección (OR 0,88; IC 0,85-0,92).
Conclusiones: En nuestro medio los predictores independientes de mortalidad hospitalaria en pacientes con IAMSEST son la presencia de sexo femenino, presentación con síntomas atípicos y baja fracción de eyección.
P161 HALLAZGOS ANGIOGRÁFICOS A LOS 10 AÑOS DEL TRANSPLANTE CARDIACO ¿APORTA INFORMACIÓN CLÍNICA DE INTERÉS LA REALIZACIÓN DE UNA CORONARIOGRAFÍA TARDÍA?
J.A. Fernández Diaz, J. Jiménez Mazuecos, R. Fuentes Manso, V. Moñivas, P. Ortiz, B. Fuertes, J.M. Escudier y J. Segovia
Cardiología Clínica Puerta de Hierro. Madrid.
La enfermedad vascular del injerto (EVI) es una de las principales causas de mortalidad en la evolución del paciente (P) con trasplante cardiaco (TxC). Durante los primeros años el desarrollo de la EVI es progresivo pero desconocemos el verdadero pronóstico de su hallazgo tardío en nuestro medio. Presentamos una serie de P en los que se realizó coronariografía (COR) de forma tardía evaluando los hallazgos angiográficos. Se realizó COR en 71 P, con una media de tiempo post-TXC de 11,2 ± 1,6 años. La edad media de los P fue de 51 ± 15 años. La COR mostró arterias coronarias normales en 16 P (23%), con estenosis (ES) < del 30% en 28 P (39%), ES entre 30-50% en 6 P (8%) y ES > del 50% en 16 P (23%). En 5 P existió oclusión completa de un vaso principal (7%). Se definió EVI significativa a la presencia de una ES > 50% en un un vaso principal, (21 P,30%). A lo largo de un seguimiento promedio de 2 ± 1,3 años, 15 P (21%) presentaron un evento mayor (muerte, re-TxC, revascularización o ingreso por ICC por baja fracción de eyección). La incidencia acumulada de eventos para P con ES > del 50% fue de 0,57 (RR 9,5). La densidad de incidencia (DI) de eventos para P con ES > 50% fue de 5 eventos por 100 pacientes-año mientras que la DI para P con ES < 50% fue 0,5 eventos por 100 pacientes-año (p < 0,05). La sensibilidad y especificidad de la ES > del 50% para la aparición de eventos fue del 80% y 84% respectivamente. Los P sin estenosis significativas (Grupo 0) solo presentaron 3 eventos (6% del total de eventos) mientras que P con ES significativa en un vaso principal (Grupo 1) acumularon el 44% de los eventos (p < 0,05), y P con ES significativas de dos o tres vasos (Grupo 2) presentaron el 67% de los eventos (p < 0,02, p:0,1 con respecto a Grupo 0 y 1 respectivamente)
Conclusiones: La EVI detectada por COR es frecuente a los 10 años del TxC. La presencia de ES > del 50% predice la aparición de eventos con una alta sensibilidad y especificidad mientras que P libres de estas ES tienen un buen pronóstico. La realización de una COR tardía aporta información clínica de interés para conocer la evolución de estos pacientes.
P162 HEMODIAFILTRACIÓN VENOVENOSA CONTINUA Y HEMODIÁLISIS EN EL POST TRASPLANTE CARDIACO INMEDIATO
G. Añel*, F. Mosteiro*, B. Gonzalez*, M. Crespo** y J.A. Pastor*
*UCI, **Cardiología Hospital Juan Canalejo. A Coruña.
Objetivos: Estudiar la incidencia y mortalidad del fracaso renal agudo (FRA) que precisa hemodiafiltración venovenosa continua/hemodiálisis (HDFVVC/HD) en el trasplante cardiaco inmediato y examinar factores que pueden estar asociados con su desarrollo.
Pacientes y métodos: Estudio cohortes retrospectivo longitudinal de los trasplantes cardiacos de nuestro centro entre el 1 Enero del 2000 al 31 de diciembre del 2002. Se evaluó la incidencia FRA que requirió diálisis. Se estudiaron factores asociados con su desarrollo. Se utilizo el test de t de Student para comparar medias y test de Chi-cuadrado para comparar proporciones.
Resultados: Se estudiaron 101 pacientes, 86% varones; edad media 55,4 (DS 11.9) años. La indicación más frecuente de trasplante fue la miocardiopatía dilatada (MCD) no isquémica (56,4%). El 12,8% de los trasplantes se realizo en urgencia 0. El 18,8%(19) de los pacientes precisó técnicas de sustitución renal. Las indicaciones de diálisis fueron oliguria 89,4% (17), sobrecarga de volumen 5,5%(1) e hiperpotasemia 5,5% (1). El tiempo de inicio de HDFVVC/HD fue de 2,1 (DS 0,8) días y la duración 8,2 (DS 9,1) días. La estancia media en UCI fue de 7,5 (DS 9,7) días y el tiempo medio de hospitalización 22,7 (DS 16,1) días. El uso de diálisis se asoció con un aumento en los días de estancia en UCI 18 (± 18,2) vs 5,1 (± 3,2) días (p < 0,0001) y en los días de hospitalización 35,9 (± 26,4) vs 19,6 (± 10,7) días (p < 0,0001). La mortalidad a los 30 días fue de 1(1,2%) vs 5(27,3%) p < 0,0001 y a los 6 meses 2 (2,5%) vs 9 (51,2%) p < 0,0001. La media de seguimiento fue de 180 días. En el análisis multivariante los factores asociados de forma significativa con la necesidad de diálisis fueron: el antecedente de DM; la creatinina previa elevada; el uso de BIACP (balón contrapulsación) post operatorio; el uso de nefrotóxicos.
Conclusiones:1) El FRA que precisa diálisis en el trasplante cardiaco inmediato se asocia a la mayor estancia y mortalidad. 2) La DM, la función renal previa, la necesidad de BIACP post operatorio, el uso de nefrotóxicos son factores de riesgo independientes para desarrollo de FRA severo.
P163 IMPACTO DEL INGRESO EN UNIDADES DE CRÍTICOS DE PACIENTES OCTOGENARIOS CON CARDIOPATÍA ISQUÉMICA DE ALTO RIESGO
C. Guia Rambla*, A. Navas Perez*, A. Ochagavia Calvo*, E. Guillaumet** y R. Fernandez Fernandez*
*Centro de Críticos, **Cardiología Hospital de Sabadell. Sabadell.
Introducción: La edad media de los pacientes que ingresan por cardiopatía isquémica de alto riesgo ha aumentado como consecuencia del envejecimiento de la población. Este motivo de ingreso supone un volumen importante de asistencias en las Áreas de Patología Crítica, estando discutida la efectividad de su ingreso en UCI en edades avanzadas.
Objetivos: Analizar la evolución en una Área de Patología Crítica (APC) de los pacientes octogenarios que ingresan por cardiopatía isquémica de alto riesgo (SCA con elevación del ST y SCA sin elevación del ST de alto riesgo).
Material y métodos: Estudio descriptivo y retrospectivo de los pacientes ≥ 80 años ingresados en una APC (16 camas de UCI y 10 camas de Semicríticos) entre Enero-2002 y Octubre-2003 con la categoría diagnóstica de cardiopatía isquémica. Se han analizado las características epidemiológicas, factores de riesgo cardiovascular y características clínicas (motivo de ingreso, presentación de arritmias malignas, presentación de insuficiencia cardíaca grave, realización de coronariografía, necesidad de drogas vasoactivas, necesidad de soporte ventilatorio, días de estancia en UCI y hospitalaria y mortalidad).
Resultados: El subgrupo de octogenarios con cardiopatía isquémica de alto riesgo supone un 8% del total de ingresos por cardiopatía isquémica en el APC. Datos epidemiológicos: Mujeres: 49%. Edad media: 83 ± 2,6 años. Factores de riesgo cardiovascular: HTA: 56%, Diabetes Mellitus: 42%, Dislipemia: 31%, Tabaquismo: 44%. Características clínicas: SCA con elevación del ST: 52%, SCA sin elevación del ST de alto riesgo: 48%. Debut de la cardiopatía isquémica: 63%. Arritmias malignas: 22%. Insuficiencia cardíaca grave: 38%. Necesidad de drogas vasoactivas: 21%. Necesidad de soporte ventilatorio: 22%. Indicación de coronariografía: 58%, realizándose en el 31% de los que estaban indicados. De estos, se realizó revascularización percutánea en el 40% y revascularización quirúrgica en el 7%, siendo no factible la revascularización en el 53%. Todos los pacientes a los que se realizó coronariografía presentaron lesiones significativas y solo el 7% presentaron complicaciones graves post-coronariografía. La mediana de estancia en la APC fue de 7 días y la hospitalaria de 15 días. La mortalidad en la APC fue del 28% y la hospitalaria del 32%.
Conclusiones: Los octogenarios con cardiopatía isquémica de alto riesgo ya son un porcentaje significativo de pacientes y su pronóstico es suficientemente bueno como para justificar su ingreso en Áreas de Patología Critica. Hemos restringido el estudio invasivo coronario principalmente por calidad de vida y su efectividad clínica fue menor que en la población más joven.
P164 INSUFICIENCIA RENAL CRÓNICA E INFARTO AGUDO DE MIOCARDIO
D. Bixquert*, J. Galcerá Tomás*, A. Melgarejo**, E. Andreu*, C. Albacete*, A. Fernández*, S. Perez* y MA. Martinez*
*Medicina Intensiva Hospital Universitario Arrixaca. El Palmar, Murcia, **Medicina Intensiva Hospital Virgen del Rosell. Cartagena.
Objetivo: Conocer las características y pronóstico asociado al infarto agudo de miocardio (IAM) en pacientes con insuficiencia renal crónica (IRC). Se analizó prospectivamente la presencia de IRC (IRC vs no-IRC) en los pacientes que ingresaron por IAM en nuestra UCI durante 6 años. Se realizó análisis de regresión logística con diferentes variables al ingreso para conocer su valor independiente sobre la mortalidad hospitalaria (MH).
Resultados: De 1.396 pacientes, tuvieron IRC 57 (4,1%). IRC se asoció a: mas edad (69 ± 10 vs 64,7 ± 12 años, p < 0,01), no diferencias significativas en sexo femenino, diabetes (51 vs 40%, p = 0,1), angor,e infarto previo, y presentaron más antecedente de HTA (77 vs 51%, p < 0,001), hipercolesterolemia (65 vs 34%,p < 0,001),ictus (26 vs 9%,p < 0,001),e insuficiencia cardiaca (IC) previa (65 vs 34%, p < 0,001). El retraso al ingreso, afectación del ECG inicial, y localización anterior del IAM fue similar en los pacientes con o sin IRC,pero los primeros ingresaron en clase Killip > I en mayor proporción (54 vs 30% p < 0,001),recibieron menor tasa de reperfusión (56 vs 69%, p < 0,05)aunque similar proporción de ACTP 1a. La IRC se asoció a menor FE (41 ± 10 vs 46 ± 11%, p < 0,01), más IC (59 vs 38%, p < 0,01) incluido el shock cardiogénico (29 vs 10,5%, p < 0,001), y mortalidad: 24 hs (17,5 vs 5,2%, p < 0,001), 48 hs (21 vs 6,7%, p < 0,001), y MH (38,6% vs 12%, p < 0,001). Las variables con influencia pronostica sobre la MH fueron: Edad, OR 1,04 (IC 1,02-1,06);sexo femenino, OR 2,3 (IC 1,54-3,48); bloqueo de rama en ECG inicial, OR 1,66 (1,02-2,70); sumatorio de ST en ECG inicial, OR 1,03 (IC 1,01-1,05),IC previa, OR 1,85 (1,23-2,77); IC al ingreso, OR 8,8 (IC 5,75-13,57); e IRC, OR 3,1 (IC: 1,53-6,3). A pesar de su reducida prevalencia la IRC constituye una comorbilidad asociada a mayor mortalidad y tiene valor predictivo independiente sobre la mortalidad en el IAM.
P165 LA INFLUENCIA DE LA DIABETES MELLITUS EN EL PRONÓSTICO DE LOS SÍNDROMES CORONARIOS AGUDOS SIN ELEVACIÓN DEL ST, EN UN HOSPITAL TERCIARIO EN SANTA CRUZ DE TENERIFE
A. Domínguez Rodríguez*, M.J. García González*, J. Ferrer Hita*, M. Vargas Torres*, A. de La Rosa Hernández*, M. Bethencourt Muñoz* y P. Abreu González**
*Unidad Cuidados Intensivos Cardiológicos "Prof. Dr. Diego de Armas Trujillo" Hospital Universitario de Canarias. La Laguna, **Departamento de Fisiología Universidad de La Laguna. La Laguna.
Introducción: La diabetes mellitus (DM) es un factor de mal pronóstico en los pacientes con síndromes coronarios agudos (SCA). Es conocido de que los diabéticos que desarrollan episodios coronarios agudos tienen un riesgo mucho mayor tanto a corto como a largo plazo. El objetivo de nuestro estudio es saber si este hecho influye en el manejo clínico de los pacientes con DM, en nuestro medio.
Método: Para evaluar el impacto de la DM en el SCA sin elevación del segmento ST (SCASEST), se analizaron retrospectivamente los 273 pacientes ingresados con dicho diagnóstico en nuestro servicio desde enero de 2001 hasta diciembre de 2002. Se compararon las características clínicas y evolución de los 93 pacientes con DM con los 180 no diabéticos incluidos en nuestro registro hospitalario.
Resultados: Los pacientes con DM presentaban más frecuentemente hipertensión arterial (50% vs 31%)*, dislipemia (48% vs 36%)*, tabaquismo (47% vs 33%)** e infarto de miocardio previo (23% vs 15%)**. Durante la fase de hospitalización el tratamiento con estatinas, b -bloqueantes, aspirina, clopidogrel y heparina, fue similar entre ambos grupos. No se objetivaron diferencias en el uso de coronariografía (30% vs 32%), ACTP (28% vs 31) y cirugía coronaria (6% vs 4%) entre pacientes con DM y no DM. Los pacientes con DM presentaron una incidencia mayor de complicaciones: insuficiencia cardíaca (17% vs 7%)*, muerte a los 28 días (3,2% vs 1,4%)* y a los 6 meses (8,3% vs 4,4%)**. En el análisis de regresión logística múltiple, la DM se reveló como un predictor independiente de mortalidad a los 28 días (OR: 3,60, IC95%: 1,5 - 5,20) y a los 6 meses (OR: 1,40, IC95%: 1,09- 2,6). *p < 0,001 **p < 0,05.
Conclusión: En nuestro medio los pacientes con DM y SCASEST, presentan una mortalidad precoz y a medio plazo más elevada que los pacientes no diabéticos. A pesar del peor pronóstico de los pacientes con DM, esto no se traduce en un mayor empleo de estrategias invasivas, así como tampoco farmacológicas (Clopidogrel) durante la hospitalización en comparación con los pacientes no diabéticos.
P166 LEVOSIMENDAN: UNA NUEVA LUZ EN EL TRATAMIENTO DE LA INSUFICIENCIA CARDIACA REFRACTARIA
J.M. Dueñas Jurado, R. León López, G. Alonso Muñoz, M. Luque Santos, F. Dios Torronteras, N. Martin Montes y R. Guerrero Pabón
Medicina Intensiva HU. Reina Sofía. Córdoba.
Levosimendan es un nuevo tratamiento de la descompensación de I. C. dado su efecto sensibilizador de Ca++, que aumenta la contractilidad elevando la sensibilidad de los miofilamentos. Además se suma su efecto vasodilatador y antiisquémico, por acción sobre los canales de K+ ATP dependiente. Vemos en este estudio la acción del fármaco en 11 pacientes con I. C. descompensada, de etiología diversa. En todos los paciente se tiene previamente al estudio IC < 2,5l/m/m2, PCP > 15 mmHg y FE < 40% por ecocardiografía. Tras monitorización hemodinámica con sonda de Swan-Ganz, se realiza estudio hemodinamico basal, y nuevo estudio tras infusión iv. de Levosimendan a la 1 hora, 6 horas, y 24 horas. Los resultados quedan expresados como media ± desviación estandar.
Conclusión: Levosimendan aumenta el IC y VS con disminución importante de PCP,PMAP con la consiguiente reducción de IRVS e IRVP. No observamos cambios en FC, PVC y PAM.
P167 NUEVO CRITERIO EN EL ECG DE 12 DERIVACIONES PARA LOZALIZAR LA LESIÓN PROXIMAL VS DISTAL DE LA CORONARIA DERECHA EN EL INFARTO AGUDO DE MIOCARDIO PÓSTERO-INFERIOR
A. Rodríguez, A. Roselló, J. Herrero, JA. Llompart, S. Sanchez, J. Tornero, A. Carrillo y M. Fiol
Medicina Intensiva y Unidad Coronaria Hospital Son Dureta. Palma de Mallorca.
Introducción: El pronóstico del IAM póstero-inferior debido a oclusión de la coronaria derecha (CD) puede depender del lugar de la oclusión (proximal vs distal al origen de la arteria aguda marginal que irriga al ventrículo derecho)
Objetivo: Evaluar nuevos criterios para predecir el lugar de la oclusión en la CD
Métodos: Fueron analizados los trazados ECG y hallazgos angiográficos de 50 pacientes (p), 42 hombres y 8 mujeres de 59 ± 11 años de edad ingresados consecutivamente con un IAM posteroinferior dentro las 6 primeras horas del inicio de los síntomas (130 ± 69 minutos) a los que se les practicó una coronariografía dentro de las primeras 12 horas. Fueron excluidos los p. con fibrilación auricular en el ritmo de base, bloqueo de rama y más de una lesión significativa (> 70%) en el árbol coronario. Hubo 27 casos de lesión proximal y 23 casos de lesión distal de la CD. Entre los p. con lesión proximal hubo 7 casos de bloqueo AV (25%) y 2 shock cardiogénico (7,7%) frente a ninguno en la oclusión distal.
Resultados: El criterio más significativo (p < 0,05) fue: ST isoeléctrico o ascendente en la derivación V1 que predijo la oclusión proximal de la CD con una sensibilidad (S) del 70%, especificidad (ES) del 87%, valor predictivo positivo (VP+) del 87% y valor predictivo negativo (VP-) del 71%. La suma del descenso de ST en I + VL > 5,5 mm fue más especifico (91%) para el diagnóstico de lesión proximal de la CD que el descenso de ST sólo en VL (71%) utilizado por otros autores. La combinación de los dos criterios (I+VL y V1) es muy poco sensible (7%) pero muy especifica (100%) de lesión proximal de la CD.
Conclusiones: El uso de estos criterios puede ser importante para tomar decisiones terapéuticas en pacientes con IAM póstero-inferior.
P168 PREVALENCIA DE PACIENTES SIN FACTORES DE RIESGO CARDIOVASCULAR CLÁSICOS Y FACTORES DE RIESGO OCULTOS EN EL INFARTO AGUDO DE MIOCARDIO. ESTUDIO FORTIAM
R. Amézagaa, M. Fiola, J. Gámezb, F. Arósc, G. Sanzd, M. Fitód, C. Graciae, J. Bruguerad y J. Marrugatf, Por los investigadores del estudio FORTIAM
aMedicina Intensiva y Unidad Coronaria, bCardiología Hospital Son Dureta. Palma de Mallorca, cCardiología Hospital Txagorritxu. Vitoria, dCardiología Hospital Clínic. Barcelona, eCardiología H.U. Germans Trias i Pujol. Badalona, fUnitat de Lipids IMIM. Barcelona.
Introducción: Los pacientes (p) con un primer infarto de miocardio (IAM) sin factores de riesgo (FR) cardiovascular clásicos (tabaco, hipercolesterolemia, hipertensión o diabetes), podrían tener elevados otros FR (fibrinógeno, lipoproteína (a), proteína C reactiva, y homocisteína).
Objetivo: El estudio FORTIAM (Factores Ocultos Riesgo Tras un IAM) determinará la prevalencia de p. sin FR clásicos, si su ausencia se asocia a distinto pronóstico y la prevalencia de FR emergentes.
Métodos: Registro multicéntrico de p. de 25-74 años con un primer IAM ingresados en las 24 horas del inicio de los síntomas en 23 hospitales (consecutivo en 6). Las determinaciones de laboratorio fueron centralizadas en muestras de las primeras 24 h del ingreso. Se realizó una angiografía coronaria en una muestra aleatoria de p.
Resultados: El análisis de los primeros 833 p. del estudio muestra que la prevalencia de p. sin FR (n = 57) en el IAM fue de 5,5% (IC 95% 4,7-6,3) globalmente: 4,4% (IC 95% 3,8-5,0) en mujeres y 5,7% (IC 95% 5,0-6,4) en hombres. En la Tabla se muestran los resultados:
Conclusión. La prevalencia de p. sin FR clásicos entre los que presentan un primer IAM es baja. Estos p. son mayores pero no presentan otros FR emergentes conocidos más elevados que el resto, ni un pronóstico diferente a corto plazo.
P169 REVASCULARIZACIÓN PERCUTÁNEA EN EL PACIENTE TRASPLANTADO CARDIACO: ¿QUÉ DEBEMOS ESPERAR? RESULTADOS A CORTO Y MEDIO PLAZO EN UNA SERIE DE PACIENTES
J.A. Fernández Diaz, J. Jiménez Mazuecos, R. Fuentes Manso, V. Moñivas, B. Fuertes, P. Ortiz, J.M. Escudier y J. Segovia
Cardiología Clínica Puerta de Hierro. Madrid.
La enfermedad vascular del injerto (EVI) es un hallazgo frecuente en la evolución del paciente con trasplante cardiaco (TxC). En ocasiones las lesiones son accesibles para intervencionismo coronario percutáneo (ICP) aunque la experiencia con este tratamiento no es amplia. Presentamos una serie de pacientes (P) con TxC en los que se realizó ICP. Se revascularizaron 16 lesiones en 11 P TxC. La mediana de tiempo desde el TxC fue de 121 meses (rango 75-163). El 27% de los P presentaron angina, un 36% insuficiencia cardiaca y el resto estaban asintomáticos. La coronariografía mostró estenosis de un vaso principal en el 36% de los casos, de dos vasos en el 36% y de tres vasos en el 27%. La arteria que más se revascularizó fue la CD (44%) y la revascularización fue completa en el 45% de los P. Al menos un stent se implantó en todos los pacientes (stent directo en el 68%). En el 44% de los casos se requirió sobredilatación adicional. No se produjeron complicaciones inmediatas en ningún P. Se realizó control angiográfico en la 54% de los P (rango de tiempo 4-24 meses). En tres ocasiones se realizaron dos controles. Aunque la reestenosis angiográfica solo se observó en una estenosis tratada (12,5%) y ésta fue tardía, en el 50% de los P existió algún tipo de progresión angiográfica en otros segmentos no tratados. La mediana de seguimiento fue de 15 meses (rango 3-35 m) y se produjeron 5 eventos (27%) con 2 muertes y 2 re-TxC. Las dos muertes fueron en P revascularizados de forma incompleta y la totalidad de los eventos se produjeron en los P remitidos por insuficiencia cardiaca.
Conclusiones: La ICP con stent es un procedimiento accesible y seguro en P seleccionados con EVI. Aunque no se produjeron complicaciones periprocedimiento y la reestenosis angiográfica es baja los resultados a medio plazo no son muy esperanzadores. Existe una alta tasa de progresión angiográfica en segmentos no tratados y una alta frecuencia de eventos clínicos mayores en la evolución, por lo que la ICP debería ser ofrecida solo como puente al re-TxC si este fuera posible, sobre todo en P con insuficiencia cardiaca en los que los eventos post-ICP son más frecuentes.
P170 TETRAPARESIA AGUDA EN TRASPLANTE CARDIACO. PRESENTACIÓN DE 6 CASOS
R. Jara Rubio, D. Perez Martínez, R. Jiménez Gómez, A. García Campoy, V. Pujalte Ródenas, F. Castillo Soria, J. Galcerá Tomás y G. Torres Martínez
UCI H. Virgen de la Arrixaca. El Palmar, Murcia.
Desde 1999, 52 pacientes se han sometido a trasplante cardiaco en nuestro centro. La tetraparesia aguda (TA) se ha descrito tanto en pacientes críticos como en trasplantados de médula ósea y órganos sólidos. Existen pocas publicaciones sobre esta patología en trasplante cardiaco. Nosotros presentamos 6 casos de tetraparesia aguda. El protocolo de inmunosupresión incluye esteroides, micofenolato mofetilo y anticalcineurínicos. Hemos analizado retrospectivamente las características clínicas de todos los pacientes y comparado los que desarrollaron TA con los que no lo hicieron. La media de edad fue de 53 años (17-66), 44 hombres y 8 mujeres, el APACHE II medio fue de 18,3. Los factores asociados al desarrollo de tetraparesia aguda en nuestros pacientes fueron: uso de noradrenalina las primeras 24 horas postrasplante, disfunción pulmonar aguda en el postoperatorio inmediato, empleo de relajantes musculares y la presencia de criterios de síndrome de respuesta inflamatoria sistémica (SRIS). Dos entidades distintas son responsables de tetraparesia aguda en nuestros pacientes: polineuropatía y miopatía agudas. El diagnóstico diferencial se establece mediante estudios electromiográficos y biopsia muscular. No existe un tratamiento específico para estos trastornos.
P171 VALOR DE LOS CAMBIOS DIRECTOS Y RECÍPROCOS DEL ST EN EL DIAGNÓSTICO DE LOCALIZACIÓN DE LA LESIÓN CULPABLE DEL INFARTO AGUDO DE MIOCARDIO ANTERIOR
A. Roselló, A. Rodríguez, S. Sánchez, J. Herrero, J. Tornero, J.A. Llompart, A. Carrillo y M. Fiol
Medicina Intensiva y Unidad Coronaria Hospital Son Dureta. Palma de Mallorca.
Introducción: La elevación predominante del ST en derivaciones precordiales indica lesión de la descendente anterior (DA). Pero dependiendo de la localización de la lesión culpable, el territorio isquémico puede variar mucho. Además, existen muchas variantes anatómicas.
Objetivo: Fue la identificación de los criterios ECG más útiles en el diagnóstico de localización de la lesión culpable en el IAM anterior.
Métodos: Se han estudiado 50 pacientes (p.) de 57 ± 14 años de edad, 9 de ellos mujeres, ingresados consecutivamente con IAM anterior dentro de las 6 horas del inicio de los síntomas (150 ± 117 minutos) con una coronariografía practicada dentro de las primeras 12 horas con los siguientes hallazgos: oclusión proximal a la 1ª septal (S1) 13 p., oclusión entre la S1 y primera diagonal (D1) 15 p., oclusión distal a la D1 18 p., oclusión proximal a la S1 y distal a D1 (variante anatómica) 4 p. Se excluyeron para el análisis de diversos criterios otras variantes anatómicas: presencia de ramo intermedio dominante (3 casos), S1 menos desarrollada que la 2ª septal (4 casos), 2ª diagonal mayor que D1 (2 casos). Fueron excluidos los pacientes que presentaban fibrilación auricular en el ritmo de base o bloqueo de rama o más de una lesión significativa (> 70%) en el árbol coronario. Se aplicó el test de Student para datos no pareados y el test de chi-cuadrado.
Resultados: Loa p. con lesión proximal a S1 y D1 presentaban significativamente (p < 0,05) picos más altos de CPK (5135 ± 3350 vs 3090 ± 1586 UI) y CK-MB (600 ± 365 vs 375 ± 217 UI). Los mejores criterios ECG fueron los relacionados con la imagen recíproca o especular del ST (p < 0,05): a) ST?> 1 mm en III y VF (criterio de oclusión proximal a D1): sensibilidad (S) 83%, especificidad (ES) 83%, valor predictivo positivo (VP+) 69%, y negativo (VP-) 81%, b) ST isoeléctrico ó ? en V5-V6 (criterio de oclusión proximal a S1): S 77%, ES 82%, VP+ 62%, VP- 90%, c) ST ?< 0,5 mm ó isoeléctrico ó ? en III, VF (criterio de oclusión distal S1 y D1): S 74%, ES 71%, VP+ 61%, VP- 81%.
Conclusiones: El análisis de los cambios recíprocos del ST en el infarto inferior permiten localizar la zona de la lesión con moderada aunque significativa sensibilidad y especificidad, aún teniendo en cuenta las variantes anatómicas.
P172 VARIACIONES TEMPORALES Y RELACIÓN ENTRE VARIABLES CLÍNICAS Y ANGIOGRÁFICAS EN LA REPERFUSIÓN CORONARIA TRAS FIBRINOLISIS
R. Pascual*, M.T. Zataraín**, L. de San Luis*, R. Pajares*, M. Prieto* y J. López Messa*
*UCI, **Medicina Interna Hospital Río Carrión. Palencia.
Objetivos: Analizar si la reperfusión coronaria tras fibrinolisis (Fx) es diferente según la hora de administración de dicho tratamiento y comparar criterios clínicos y angiográficos.
Material y métodos: Estudio observacional retrospectivo de una cohorte de pacientes con IAM con ST elevado sometidos a Fx y ACTP-stent en las siguientes 24 horas, durante el período Mayo 2000 Diciembre 2003. Se estudian las variables: edad, sexo, localización IAM, hora inicio dolor, hora Fx, retraso dolor-Fx, criterios clínicos de reperfusión (cese del dolor, normalización ST, pico precoz CPK, arritmias) y grado TIMI pre-stent en coronariografía. Grupos de estudio: I TIMI < 3 y II TIMI 3 Se comparan, momento del día de inicio dolor, hora Fx, retraso dolor-Fx y presencia de signos clínicos de reperfusión. Análisis estadístico, Chi-cuadrado para variables categóricas y T Student para variables continuas. Valores en media (IC 95%) y %; retrasos en mediana (RIC).
Resultados: Se incluyen 57 pacientes, 48 hombres (84,2%), edad media 58,8 a. (55,7; 61,9), IAM antero-lateral: 19 (33%), infero-posterior: 38 (66,7%), hora inicio dolor [0-6 h: 7 (12,3%), 6-12 h: 21 (36,8%), 12-18 h: 22(38,6%), 18-24h: 7 (12,3%)], hora Fx [0-6h: 7 (12,3%), 6-12 h: 11(19,3%), 12-18 h: 18 (31,6%), 18-24 h: 21 (36,8%)], retraso dolor-Fx: 205 (130), criterios clínicos de reperfusión [cese dolor: 39 (68,4%), normalización ST: 4(7%), pico precoz CPK: 46 (80,7%), arritmias: 22(38,6%)] y grado TIMI pre-stent [I = 10(17,5%), II = 47(82,5%)]. Comparación grupos estudio: hora inicio dolor [I 0-6 h: 14,3%, 6-12 h: 33,3%, 12-18 h: 9,1%, 18-24 h: 0% y II 0-6 h: 85,7%, 6-12 h: 66,7%, 12-18h: 90,9%, 18-24 h: 100%; p = 0,069], hora Fx [I 0-6h: 14,3%, 6-12 h: 36,4%, 12-18h: 16,7%, 18-24 h: 9,5% y II 0-6h: 85,7%, 6-12h: 63,6%, 12-18 h: 83,3%, 18-24 h: 90,5%; p = 0,340], retraso dolor-Fx [I 200 (82,5) y II 210 (160); p = 0,732], criterios clínicos de reperfusión [cese del dolor (I 7,1%, II 62,5%; p = 0,030), normalización ST (I 0%, II 8,7%; p = 0,204), pico precoz de CPK: (I 10,7%, II 71,4%; p = 0,065),arritmias (I 7,1%, II 32,1%; p = 0,959)].
Conclusiones: Encontramos un porcentaje de pacientes con TIMI 3, mayor a los referidos en la bibliografía. Cese del dolor y pico precoz CPK, presentan relación con los criterios angiográficos de reperfusión. El inicio del dolor y la Fx entre las 12-24 horas del día, podría ir relacionado con mayor reperfusión.