En pacientes sin esfuerzos respiratorios espontáneos, la presión de conducción (DP) del sistema respiratorio se define como la diferencia entre la presión plateau y la presión positiva al final de la espiración (Pplat – PEEP) medidas en condiciones estáticas, pero puede también ser expresada como la relación entre el volumen corriente y la complianza del sistema respiratorio en condiciones estáticas (Vc/Cest), representando el estrés aplicado a los pulmones. La importancia de este parámetro ya fue propuesta en 1998 por el equipo liderado por Amato. Veinte años más tarde, el mismo equipo asoció DP y mortalidad en pacientes con síndrome respiratorio agudo (SDRA)1,2.
No obstante, aunque el término DP se ha utilizado indistintamente para referirse a la diferencia de Pplat – PEEP y al cociente Vc/Cest y se ha afianzado en la práctica clínica, algunos autores no están de acuerdo en que sea apropiado. Se cuestiona si puede definir, por un lado, la diferencia entre dos variables estáticas registradas al final de la inspiración y al final de la expiración (donde la PEEP establecida puede no ser igual a la PEEP total); y, al mismo tiempo, la relación entre el Vc y Cest. Por este motivo, sugirieron incorporar el termino Tidal Pressure (TP) para definir Vc/Cest; frente al término DP (Pplat – PEEP)3.
En este contexto hemos querido verificar el grado de correlación existente entre DP (Pplat – PEEP) y TP (Vc/Cest). Para ello, utilizando los datos de nuestro registro de enfermos COVID desarrollado con la aceptación del comité de ética de investigación local y el consentimiento de los pacientes/representantes (escrito y/o telefónico), se realizó un análisis de correlación de Pearson y de Bland-Altman para describir la correlación entre DP y TP. Se utilizó el software estadístico MedCalc®, versión 19.5.3 (MedCalc Software Ltd, Ostende, Bélgica; https://www.medcalc.org; 2020).
Se incluyeron en el análisis a todos los pacientes adultos que ingresaron con infección por SARS-CoV-2 probada que recibieron ventilación mecánica mandatoria continua controlada por volumen (VC-CMV) y se midió en posición supina, después de sedación y bloqueo muscular, dentro de las 24 h de iniciada la ventilación mecánica (VM): Cest (calculada con los valores obtenidos Cest=Vc/Pplat – PEEP), PEEP (PEEP total = PEEP pautada + auto-PEEP; mediante una pausa al final de la espiración), Vc pautado y Pplat (medida en el punto de flujo cero durante la pausa al final de la inspiración).
Se analizaron los datos de 185 pacientes, 129 (69,7%) varones, con una mediana de edad de 65 años (p25 – 75: 56 – 72). La comorbilidad más descrita fue la hipertensión arterial en 102 enfermos (55%), seguida de la dislipemia (39%) y la diabetes mellitus (25%). La mediana del cociente PaO2/FiO2 en el momento de conexión a ventilación mecánica fue de 108 (p27 – 75: 90 – 132). La mortalidad de la cohorte a los 28 días fue del 14,6%.
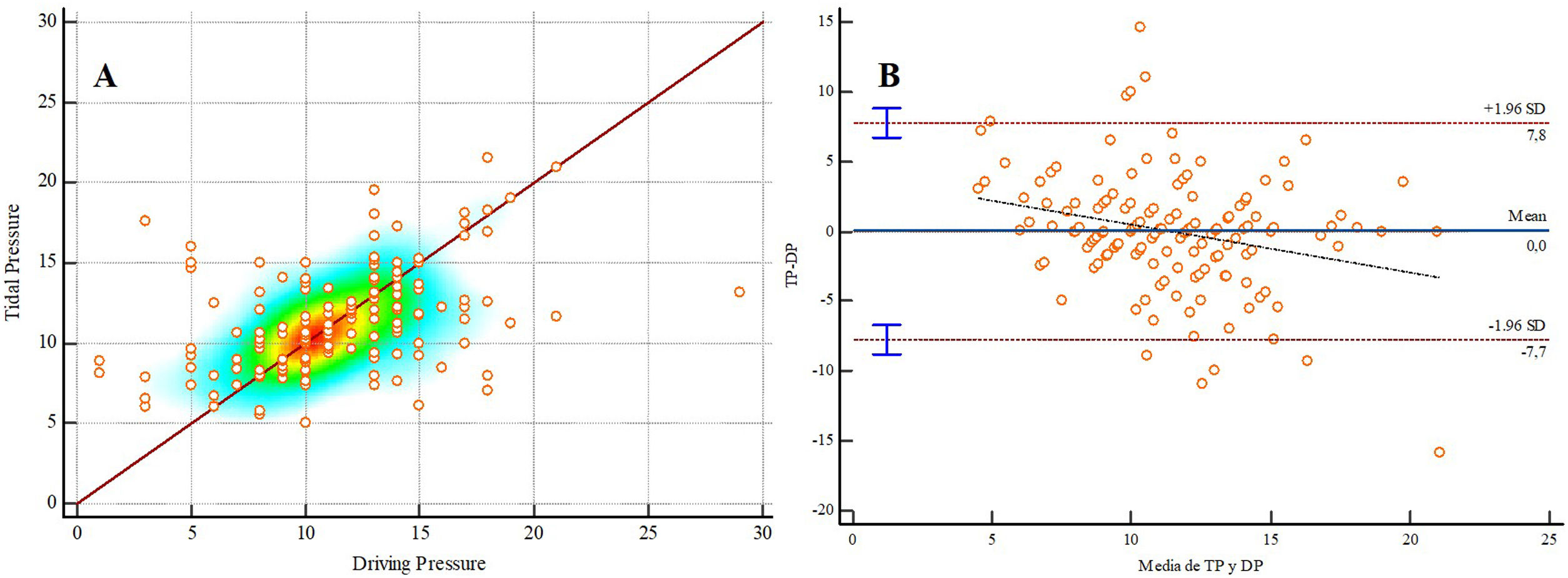
La DP y la TP presentaron una correlación moderada (fig. 1A; r2 = 0,44; IC 95%: 0,31 – 0,55; p < 0,0001). El análisis de Bland-Altman evidenció que la TP fue mayor que la DP con una media de 0,02 cmH2O con unos límites de concordancia del 95% de -0,58 a 0,63. La línea de regresión calculada para las diferencias denota una tendencia negativa de las diferencias conforme aumenta la magnitud de la variable medida (fig. 1B).
Análisis de correlación de Pearson (1 A) y de Bland-Altman (1 B) comparando la Driving pressure y la Tidal pressure.
TP: Tidal pressure; DP: Driving pressure. 1 A: Pearson r2 = 0,44; IC 95%: 0,31 – 0,55; p < 0,0001. 1 B: Sobrestimación de 0,02 cmH2O con unos límites de concordancia del 95% de -0,58 a 0,63.
En nuestra cohorte de enfermos, aunque la TP sobrestima ligeramente la DP, ambos parámetros parecen superponibles en pacientes sin esfuerzos respiratorios espontáneos. El mantenimiento de las condiciones pasivas (sin flujo) en ambos extremos del ciclo cuando se registra la Pplat y la PEEP total resulta esencial4. Estas condiciones proporcionan la ausencia de cualquier esfuerzo inspiratorio que evita la subestimación de Pplat (o sobreestimación si el paciente exhala activamente); y, por otro lado, facilita la medición de la PEEP total (PEEP total = PEEP pautada + auto-PEEP) mediante una pausa al final de la espiración. Sin embargo, hay que recordar que, en ocasiones, las secreciones respiratorias pueden originar un efecto de válvula unidireccional ya que en espiración obstruyen completamente la vía aérea y no permiten la salida completa del flujo de aire. En estas situaciones no es posible detectar auto-PEEP durante la maniobra de pausa espiratoria al no ponerse en contacto en ningún momento las vías aéreas con los alveolos distales a las secreciones. La única forma de detectar el atrapamiento sería observando la repercusión de las modificaciones de la PEEP programada sobre la Pplat al realizar una pausa inspiratoria. La auto-PEEP no podrá ser medida: auto-PEEP no dinámica no medible5.
Asimismo, coincidimos con la afirmación de Marini et al., quienes consideran que, en la búsqueda de las principales variables que nos revelen el estiramiento y el daño alveolar, el concepto de TP puede invitar a la confusión como variable a pie de cama, porque puede favorecer la idea que traduzca la información de presión dinámica total necesaria para superar tanto el componente resistivo como elástico6.
En situaciones restrictivas, lo más habitual es que los tiempos inspiratorio y espiratorio pautados sean suficientes para conseguir igualar la presión de trabajo y la alveolar (pasarían más de tres constantes de tiempo). Sin embargo, si la situación en la que se toman datos dinámicos está influenciada por un aumento de las resistencias, podría sobrevalorar el poder mecánico aplicado o infravalorar la Cest del sistema. En definitiva, nuestro mensaje es que deben hacerse mediciones estáticas.
Una vez considerado esto, en nuestro trabajo no tenemos el problema derivado del uso del control de presión - ventilación mandatoria continua (PC-CMV) o la no realización de pausas. Por lo que, con base en nuestros datos, consideramos que es más útil la DP que la TP para reflejar las condiciones estáticas del sistema.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.