La lesión cerebrovascular traumática (LCVT) es una complicación poco frecuente de los pacientes que presentan una enfermedad traumática, con una incidencia que oscila entre el 0,5 y el 3,3%. Los déficits neurológicos, que se pueden producir pasada la fase aguda, ocurren en hasta un 58%, con una mortalidad asociada cercana al 25%1,2. Es importante identificar grupos de riesgo con el objetivo de que un manejo oportuno mejore los resultados funcionales y disminuya la morbimortalidad. Describimos una serie de casos que contó con la aprobación del Comité Ético de Investigación local y la concesión del consentimiento de pacientes y/o representantes.
La identificación de aquellos pacientes que pueden desarrollar LCVT es uno de los principales retos. Las guías recomiendan el uso de los criterios de Denver modificados y de Memphis como cribado3,4. Los mecanismos de alta energía son la principal causa de las LCVT, sobre todo aquellos que producen flexoextensión, rotación y desaceleración; anecdóticamente, se han descrito con mecanismos triviales de baja energía como la quiropraxia y la práctica de yoga5. En nuestra serie, todos los casos presentaban traumatismo cerrado, siendo en su mayoría de alta energía y provocados por accidentes de tráfico (60%). Todos presentaban traumatismo craneoencefálico. El resumen de las características clínicas y las puntuaciones de gravedad se muestran en la tabla 1.
Características demográficas, clínicas y evolutivas de los casos
| Características | Caso 1 | Caso 2 | Caso 3 | Caso 4 | Caso 5 |
|---|---|---|---|---|---|
| Edad (años) | 31 | 24 | 55 | 37 | 20 |
| Sexo | Femenino | Masculino | Masculino | Masculino | Femenino |
| Mecanismo | Tráfico | Tráfico | Caída de bicicleta | Caída desde su propia altura | Tráfico |
| Criterios Denver modificados/Memphis | 1/1 | 2/2 | 0/0 | 1/1 | 3/1 |
| Tipo de LCVT en la TAC | Disección arteria vertebral derecha | Disección ACI supraclinoidea izquierda | Trombosis seno venoso transverso y vena yugular | Trombosis venosa seno sigmoide y vena yugular | Disección bilateral de ambas ACI |
| Escala de Denver (Biffl) | I (arrosariada, buen flujo distal) | IV (flujo filiforme) | No procede | No procede | III (pseudoaneurisma) |
| RTS (puntos) | 7,84 | 7,84 | 6,9 | 7,84 | 4,3 |
| GCS (puntos) | 13 (M6) | 12 (M5) | 9 (M5) | 15 (M6) | 4 (M1) |
| ISS/AIS cabeza y cuello (puntos) | 14/3 | 35/5 | 35/5 | 9/3 | 50/5 |
| TAC de cráneo | Hematoma epicranealMarshall de i | Hematoma epidural, HSAMarshall de iv | Contusiones hemorrágicas, hematoma subdural y hematoma epidural venosoMarshall de ii | Contusiones frontales, HSA, hematoma subdural y hematoma epicraneal cerebelosoMarshall de ii | Isquemia en territorio de ACM izquierda (frontoparietal y GGBB)Marshall de iii |
| Anticoagulación | HBPM | HNF | HNF | HNF | HNF |
| Desarrollo de ictus isquémico | Sí. Infarto en la PICA | No | No | No | Sí. Infarto en territorio de ACM |
| Tiempo admisión-diagnóstico (días) | 8 | 1 | 4 | 2 | 3 |
| Tipo de neuromonitorización | Clínica/DTC | Clínica/DTC | PIC/PTiO2 | Clínica/DTC | PIC/PTiO2 |
| Días de VMI (días) | 13 | 0 | 23 | 0 | 17 |
| GOS al alta de UCI/hospital | 3/3 | 3/5 | 2/4 | 4/5 | 3/3 |
| Estancia en UCI/hospital (días) | 35/264 | 10/23 | 30/93 | 14/20 | 26/37 |
ACI: arteria carótida interna; ACM: arteria cerebral media; AIS: Abbreviated Injury Scale; DTC: doppler transcraneal; GCS: Glasgow Coma Scale; GGBB: ganglios de la base; GOS: Glasgow Outcome Scale; HBPM: heparina de bajo peso molecular; HNF: heparina no fraccionada; HSA: hemorragia subaracnoidea; ISS: Injury Severity Score; LCVT: lesión cerebrovascular traumática; M: motor; PIC: presión intracraneal; PICA: arteria cerebelosa posteroinferior; PTiO2: presión tisular cerebral de oxígeno; RTS: Revised Trauma Score; TAC: tomografía axial computarizada; UCI: Unidad de Cuidados Intensivos; VMI: ventilación mecánica invasiva.
Los criterios de Denver modificados y de Memphis reúnen aspectos relacionados con el mecanismo lesional, las lesiones asociadas y las características clínicas de los pacientes con enfermedad traumática. Sin embargo, a pesar de dichos criterios, un porcentaje no despreciable de pacientes no serán diagnosticados de LCVT1. En ese sentido, un estudio reciente de Leichtle et al.6 estima que hasta un 20% se quedan sin diagnóstico, y de estos, hasta un 25% presentan en la escala de Denver lesiones de severidad igual o mayor de 3; es por ello que estos autores recomiendan la realización de un cribado universal para la búsqueda de LCVT en todos los pacientes que presentan enfermedad traumática grave de mecanismo cerrado; sin embargo, hacen falta más estudios de factibilidad y de coste-efectividad que respalden este enfoque.
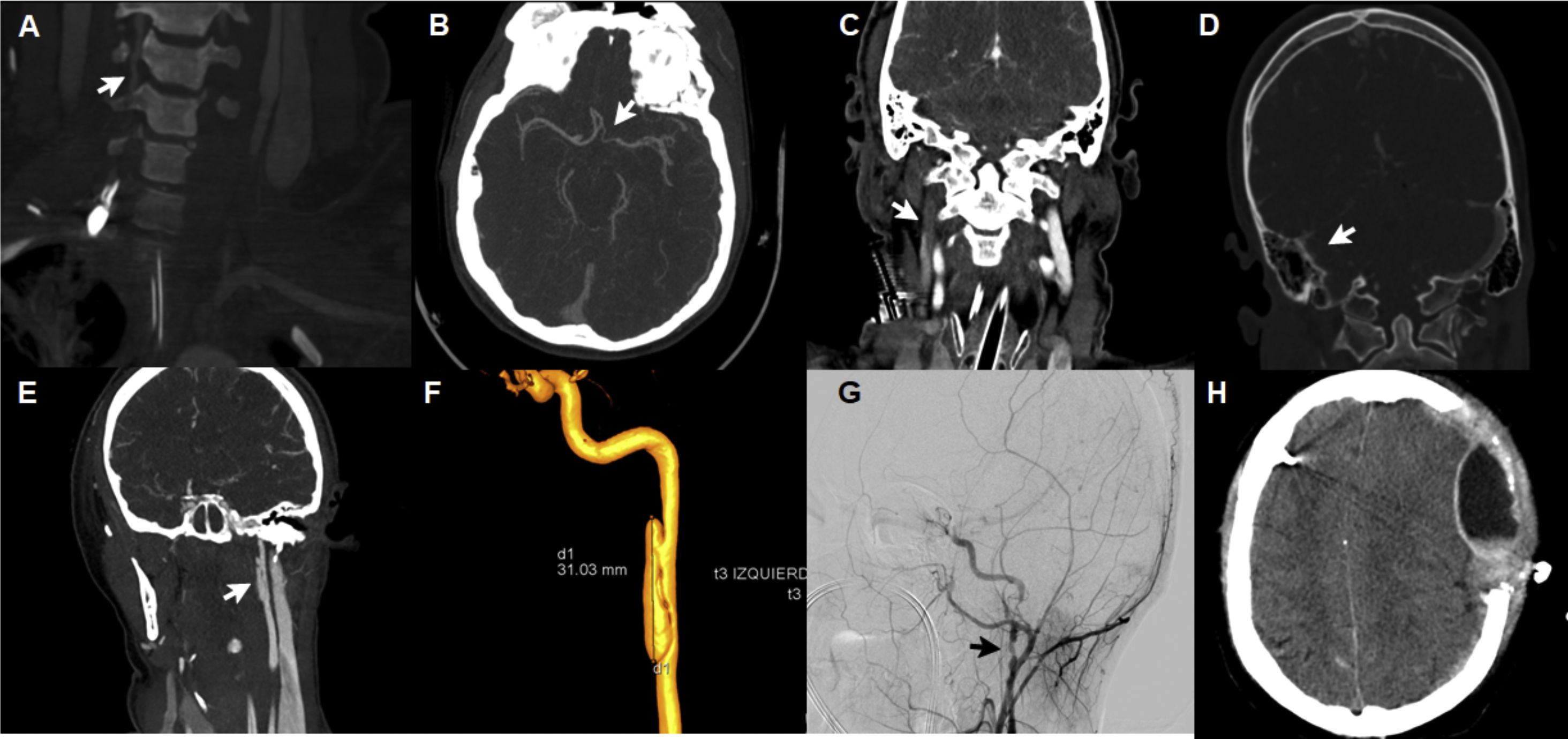
La severidad de la LCVT se define por la escala de gravedad de Denver (también llamada escala de Biffl), que está diseñada para orientar el enfoque terapéutico y pronosticar resultados4. Sin embargo, esta escala solo define las lesiones que se producen a nivel arterial dentro de lo que es el esquema habitual de la LCVT, dejando de lado las lesiones venosas sobre los senos cerebrales, las cuales pueden también acompañarse de déficits neurológicos5. Nosotros presentamos 5 casos, de los cuales 3 mostraron lesiones arteriales con una severidad de grado ii, iii y iv (fig. 1A, B, E, F y G) y 2 casos lesión de senos venosos cerebrales (fig. 1C y D).
Aspectos radiológicos de los pacientes con lesión cerebrovascular traumática. A: disección de arteria vertebral derecha con imagen arrosariada y buen flujo distal (tipo i de Denver). B: disección de arteria carótida interna supraclinoidea izquierda, flujo filiforme (tipo iv de Denver). C: trombosis seno venoso transverso y vena yugular derecha. D: trombosis venosa seno sigmoideo derecho. E: disección de arteria carótida izquierda con desarrollo de pseudoaneurisma (tipo iii de Denver). F: arteriografía con reconstrucción 3D de pseudoaneurisma (3cm de eje longitudinal) en el segmento extracraneal posbulbar de arteria carótida izquierda. G: disección del segmento extracraneal posbulbar con la presencia de 2 pseudoaneurismas en arteria carótida interna derecha. H: hematoma epidural hiperagudo tras inicio de anticoagulación.
El objetivo terapéutico es evitar el desarrollo de lesiones isquémicas3. Se han demostrado beneficios en la morbimortalidad con la terapia antitrombótica precoz4; a pesar de ello, existe discrepancia sobre cuál tratamiento antitrombótico es más adecuado (anticoagulación o antiagregación)7. El riesgo de eventos isquémicos aumenta según la gravedad de la lesión; por tal motivo, las recomendaciones actuales orientan a iniciar un tratamiento antitrombótico tras el diagnóstico, considerando el riesgo hemorrágico3,4,8. En nuestra serie, 4 pacientes recibieron anticoagulación con heparina no fraccionada y uno con heparina de bajo peso molecular. Un paciente presentó resangrado (fig. 1H) al quinto día de inicio de la terapia anticoagulante con heparina no fraccionada. En el momento actual no hay ensayos clínicos que orienten la terapia antitrombótica inicial. Ninguna terapia, al compararse entre ellas, ha demostrado menor incidencia en el desarrollo de lesiones isquémicas, aunque la mayoría de los estudios son de baja calidad y tienen un alto riesgo de sesgo7. A pesar de todo esto, se tiende a recomendar el uso de heparina no fraccionada por su reversibilidad, lo cual es fundamental en la etapa aguda, y combinarlo con una posterior modificación a tratamiento antiagregante3,7,9. En cuanto a aquellos pacientes con lesiones isquémicas establecidas, el tratamiento antitrombótico tampoco está claro. No existe evidencia de que la doble terapia antiagregante sea más efectiva que el régimen con un solo fármaco3.
Los procedimientos endovasculares no se consideran de rutina en las lesiones de bajo grado (i o ii); sin embargo, habría que considerarlos en los casos de mayor severidad (grados iii, iv y v)3,4. Las lesiones de bajo grado (i y ii) suelen tener una evolución favorable; las de grado i sanarán en un 75% de los casos, mientras que las lesiones grado ii solo lo harán en un 8% de los casos, y un 30% pasarán a una lesión grado i. Las lesiones de grado i progresan en un 8%, mientras que las de grado ii lo hacen en un 40%5. Las lesiones de alto grado (iii, iv y v) suelen tener peor evolución; las lesiones de grado iii curan o mejoran un 11% de las veces y empeoran en un 25% de los casos. Las lesiones de grado iv se recanalizan en un 40% de los casos, pero la mayoría no presentan cambios5,10. En cualquier caso, el aumento de una lesión, la oclusión completa o un pseudoaneurisma deben plantear un posible abordaje endovascular o quirúrgico.
En líneas generales se recomienda llevar a cabo un seguimiento radiológico entre los 7 y 10 días del diagnóstico; en caso de resolución de la lesión vascular se podría suspender la terapia antitrombótica3. Por el contrario, si persistiera la lesión, se recomienda el mantenimiento de la terapia antitrombótica y realizar un nuevo estudio de imagen como máximo a los 6 meses, para reevaluar la necesidad de continuar el tratamiento3,4.
La estancia en UCI de nuestra serie fue de 26 días de mediana (RIQ: 14-30), y la hospitalaria fue de 37 días (RIQ: 23-93). Ningún paciente falleció al alta de la UCI ni del hospital. En cuanto a los resultados funcionales, la lesión isquémica se produjo en 2 pacientes.
La LCVT es una causa prevenible de ictus; su rápida detección y adecuado tratamiento son fundamentales para disminuir la morbimortalidad. Consideramos importante que las unidades de neurotrauma desarrollen protocolos para el diagnóstico y manejo de esta dolencia.
Al Servicio de Medicina Intensiva del Complejo Hospitalario de Toledo.