La tos es un mecanismo de defensa fundamental para mantener la vía respiratoria libre de elementos extraños. Cuando la tos es ineficaz, por debilidad muscular o por alteración del normal funcionamiento del sistema mucociliar, se puede dar lugar a situaciones que pongan en riesgo la vida.
Cuando un paciente no es capaz de producir tos eficaz es cuando está indicada la aplicación de técnicas que, o bien potencien la tos del paciente, o bien la sustituyan. Actualmente el uso de sistemas mecánicos facilitadores o sustitutivos de la tos es creciente en las unidades de cuidados intensivos, donde con relativa frecuencia encontramos pacientes en esta situación por diversas causas clínicas.
Esta revisión se centra en las recomendaciones de práctica clínica actuales con respecto a la indicación y aplicación de la tos asistida mecánica y de la ventilación percutora intrapulmonar.
Cough is a fundamental defense mechanism for keeping the airway free of foreign elements. Life-threatening situations may arise when cough proves ineffective as a result of muscle weakness or altered mucociliary function.
When a patient is unable to cough effectively, techniques are required to either reinforce or replace cough capacity. The use of mechanical systems that facilitate or substitute cough function is increasingly common in Intensive Care Units, where it is relatively frequent to find situations of ineffective cough due to different clinical causes.
This review examines the current clinical practice recommendations referred to the indication and use of mechanical cough assist and intrapulmonary percussive ventilation systems.
«Tos» (del latín tussis, tos): espiración súbita, brusca y ruidosa de aire de los pulmones, tanto voluntaria como refleja.
La tos es un mecanismo de defensa que tiene 2funciones básicas: mantener las vías respiratorias libres de elementos extraños y expulsar las secreciones producidas en exceso o en condiciones patológicas. Cuando la tos no es capaz de realizar dicha función se considera ineficaz. La tos también puede aparecer de forma aguda o crónica como síntoma de un gran número de enfermedades, efectos secundarios de fármacos, etc.1,2.
Múltiples enfermedades pueden afectar severamente este reflejo y ocasionar su ineficacia. Predominan las enfermedades que ocasionan disminución de la fuerza muscular, alteración de las características de las secreciones bronquiales y su aclaramiento, así como enfermedades que ocasionan una disminución/abolición de su estímulo. Los trastornos que generan tos ineficaz se traducen en una tendencia a retener secreciones bronquiales y a la alteración de la normal relación ventilación/perfusión (V/Q), así como a facilitar la aparición de problemas infecciosos respiratorios. Por otro lado, cuando existe una cantidad significativa de secreciones en las vías respiratorias altas y no son expulsadas correctamente, los pacientes experimentan un sobreesfuerzo muscular, con riesgo de fatiga muscular1-4.
Cuando un paciente no es capaz de producir tos eficaz es cuando está indicada la aplicación de técnicas que o bien potencien la tos del paciente o bien la sustituyan, para mejorar su capacidad inspiratoria o movilizar las secreciones hasta donde puedan ser aclaradas por el paciente o por medios físicos5-7.
La ineficacia de la tos está ampliamente estudiada en pacientes con entidades que condicionan debilidad muscular tales como las enfermedades neuromusculares. En el ámbito de los pacientes críticos, el mal manejo de las secreciones es un determinante de insuficiencia respiratoria, fracaso de retirada de ventilación mecánica invasiva así como fracaso de la ventilación mecánica no invasiva3,8-10.
Aunque de momento no existe una evidencia científica de peso que respalde el uso sistemático de estos sistemas mecánicos de aclaración mucociliar en las unidades de cuidados intensivos (UCI) (son pocos y heterogéneos los estudios con pacientes críticos) y la recomendaciones se basan casi exclusivamente en criterios de expertos, en la actualidad su uso es creciente en las UCI, con frecuencia en pacientes diagnosticados de lesión medular y enfermedades neuromusculares, pero también en situaciones de debilidad muscular o retirada de ventilación mecánica difícil. Destaca el reciente ensayo de Gonçalves et al. que demuestra el beneficio del uso de estas técnicas cuando se incluyen en los protocolos de retirada de ventilación mecánica de los pacientes críticos, al conseguir una menor tasa de reintubaciones y de estancia en UCI10-13.
En esta revisión hacemos un breve repaso de la fisiopatología de la tos, así como de las recomendaciones de práctica clínica actuales respecto de las técnicas mecánicas de aclaramiento mucociliar y su aplicación, incluyendo: ventilación percutora intrapulmonar (VPI) y terapia de insuflación-exuflación (I-EM) o tos asistida mecánica (TM).
Valoración de la eficacia de la tosValoración clínicaSiempre incluirá los antecedentes y la historia clínica actualizada del paciente. Con especial interés se reseñará el tiempo de ventilación mecánica y si el paciente porta vía aérea artificial o no, la presencia de algún tipo de enfermedad neuromuscular, lesión medular alta, disfunción diafragmática (tabla 1), broncopatía crónica o enfermedad que altere las características de las secreciones bronquiales, como la fibrosis quística.
Principales causas de insuficiencia diafragmática
| Causas neurológicas |
| Lesión medular |
| Esclerosis múltiple |
| Esclerosis lateral amiotrófica |
| Espondilitis cervical |
| Poliomielitis |
| Guillén-Barré |
| Afectación frénica: |
| − Tumoral |
| − Cirugía cardíaca «lesión fría» |
| − Traumática |
| − Viral |
| − Idiopática |
| − Radioterapia |
| − Cirugía torácica |
| Crisis miasténica |
| Síndrome de Eaton-Lambert |
| Causas miopáticas |
| Distrofia de Limb-Girdle |
| Hiperhipotiroidismo |
| Malnutrición |
| Deficiencia de glucosidasa lisosomal alfa |
| Enfermedades del tejido conectivo: |
| − Lupus eritematoso sistémico |
| − Dermatomiositis |
| − Enfermedad de tejido conectivo mixta |
| Amiloidosis |
| Miopatía idiopática |
| Otras |
| Polineuromiopatía del paciente crítico |
| Ventilación mecánica crónica |
| Disfunción diafragmática secundaria a ventilación mecánica |
| Síndrome anti-Hu |
| Botulismo |
| Enfermedad de Lyme |
| Farmacológico-aminoglucósidos |
| EPOC-hiperinsuflación pulmonar |
A la exploración física habitual se asocia la cuantificación y características de las secreciones bronquiales y la capacidad del paciente para su movilización y expectoración, así como la necesidad de cuidados específicos como incentivación de tos, aspiraciones traqueales (por vía aérea artificial o natural), auscultación e inspección respiratoria2,3,6-8.
También se han de tener en cuenta las alteraciones en la fonación o deglución, así como la capacidad de realizar una maniobra de Valsalva eficaz, de gran importancia para la tos espontánea y para las maniobras no mecánicas de ayuda a la tos.
A la exploración física se añadirán exploraciones complementarias.
Valoración funcionalSe han empleado múltiples determinaciones para la valoración funcional de la tos. Estas mediciones se pueden realizar tanto en pacientes con vía aérea natural como en pacientes intubados o traqueostomizados no dependientes de ventilación mecánica:
- -
Presión espiratoria maxima (PEmax): esta técnica mide la presión máxima generada por los músculos espiratorios. La medición se realiza tras una inspiración máxima, que se acerque lo más posible a la capacidad pulmonar total. No obstante, no hay acuerdo unánime en el punto de corte de dicha medición para definir la efectividad o no de la tos efectiva; por otro lado, es una técnica que presenta limitaciones derivadas del propio procedimiento de medida2,7,14.
- -
Presión gástrica durante la maniobra de tos (Pga-tos): esta técnica estima la fuerza generada por los músculos espiratorios en la fase expulsiva; sus valores de normalidad para adultos serían superiores a 175 cmH2O para hombres y a 100 cmH2O en mujeres. Es una técnica invasiva que, además, plantea problemas técnicos para su puesta en práctica2-14.
- -
Medida de la capacidad máxima de insuflación (MIC): es el máximo volumen intratorácico que puede conseguir el paciente. En adultos, se ha estimado que la cifra mínima para obtener unos flujos que eviten la retención de secreciones mediante tos espontánea es de 1.500ml; 1.000ml para pacientes con tos asistida14,15.
- -
Pico de flujo durante la tos (PFT): es el parámetro que mejor determina la capacidad para eliminar secreciones respiratorias durante la tos. Las determinaciones de PFT se correlacionan bien con las pruebas de función pulmonar y muscular convencionales, tanto en individuos sanos como en pacientes con enfermedades neuromusculares. Puede determinarse fácilmente con aparatos portátiles que, además, permiten medir el pico de flujo espiratorio. El PFT mínimo eficaz para movilizar secreciones en vías aéreas ha de ser ≥ 2,7 L/s; niveles inferiores de PFT se han correlacionado con un aumento de la mortalidad en pacientes con enfermedades neuromusculares, así como con fracaso en los intentos de cierre definitivo de traqueostomía3,14,16,17.
Las guías de práctica clínica de pacientes con enfermedades neuromusculares recomiendan en los pacientes con PFT ≤ 2,7 L/s (160L/min) el uso de forma crónica de técnicas mecánicas de aclaramiento mucociliar. En pacientes con PFT ≤ 4,5 L/s (270L/min) se recomiendan dichas técnicas durante reagudizaciones o procesos que aumenten la producción de secreciones bronquiales6,18-20.
Además, si se mide el pico de flujo espiratorio, la información que aporta la relación entre este y el PFT es útil para valorar el grado de afectación bulbar en las enfermedades neuromusculares, ya que el hecho de que el PFT se iguale al pico de flujo espiratorio indica la dificultad o imposibilidad de un cierre glótico eficaz.
Otras exploraciones relacionadas- -
Espirometría básica: de forma general se considera insuficiente una capacidad vital menor de 50% de la predicha en adultos; la capacidad vital forzada y no forzada pueden medirse con un simple espirómetro electrónico o de Wright, o bien mediante una espirometría convencional. Además, completará el estudio respecto de la enfermedad respiratoria de base del paciente15.
- -
En pacientes con sospecha de disfunción diafragmática de cualquier etiología, la realización de mediciones de la capacidad vital forzada en posición sentada y en decúbito supino con una reducción >25% (decúbito supino) será diagnóstica de afectación diafragmática grave. El estudio ecográfico de la cinéticadiafragmática permitirá discriminar la existencia de afectación unilateral o bilateral; se considerará que existe una disfunción severa del hemidiafragma estudiado cuando el desplazamiento caudal ecográfico durante una respiración no forzada sea ≤ 10mm en hombres y ≤ 9mm en mujeres21-23. La disfunción diafragmática secundaria a ventilación mecánica prolongada es una enfermedad prevalente en las UCI, la ecografía es un método accesible y útil en su diagnóstico precoz24.
- -
Ecografía pleuropulmonar (EPP): es una herramienta de importancia creciente en el tratamiento del paciente crítico por su inocuidad, validez y aplicabilidad a la cabecera del enfermo: facilita la detección de derrame pleural, neumotórax, diagnóstico y seguimiento evolutivo de la condensación neumónica y atelectasia. Además, complementa la información hemodinámica de la ecocardiografía con la valoración del agua extravascular pulmonar, e informa de la aireación pulmonar en múltiples enfermedades. En pacientes con tos ineficaz la ecografía pleuropulmonar reglada (8 áreas torácicas según las recomendaciones internacionales) permite monitorizar la presencia de atelectasias y su respuesta a la tos mecánica, así como detectar de forma precoz complicaciones graves como son las neumonías nosocomiales y evitar una exposición a radiación innecesaria. Este estudio complementario, a su vez, permite predecir el éxito de la extubación de pacientes con ventilación mecánica25,26.
Cuando un paciente no es capaz de producir tos eficaz es cuando está indicada la aplicación de técnicas que o bien potencien la tos o bien la sustituyan, mejorando su capacidad inspiratoria o movilizando las secreciones hasta donde puedan ser aclaradas por el paciente o por medios físicos3,8-10.
El tratamiento inicial convencional en esta situación va dirigido a reducir la viscosidad de las secreciones para facilitar su eliminación con la tos natural. Además del tratamiento médico oportuno (antibióticos, mucolíticos, broncodilatadores, etc.), está indicado el tratamiento de drenaje postural, la fisioterapia respiratoria y la incentivación de la tos (está contraindicado en situaciones de inestabilidad o intolerancia postural). Estas técnicas, junto con la movilización precoz, serán suficientes en la mayoría de nuestros pacientes27. En caso de presentar secreciones de gran densidad, los sistemas de humidificación activa pueden ser de utilidad2,28.
Cuando estas medidas no son suficientes, se debe valorar el uso de técnicas para el manejo asistido no invasivo de las secreciones, incluyendo la tos asistida manual, la tos asistida mecánica (insuflación-exuflación mecánica [I-EM] o TM) y la VPI2,5-7,29-32. En los estudios realizados hasta el momento (en su mayoría pacientes neuromusculares) las técnicas mecánicas de aclaramiento mucociliar reducen el número de infecciones pulmonares y tienden a mejorar la función pulmonar. Los pacientes con ingresos en UCI y ventilación mecánica prolongada desarrollan cuadros comparables a las enfermedades neuromusculares en cuanto a debilidad-atrofia-fatigabilidad muscular24, y se ha demostrado el beneficio del uso de estas técnicas cuando se incluyen en los protocolos de retirada de ventilación mecánica de pacientes críticos, incluso en pacientes con graves problemas restrictivos en los que otras pautas de destete habían fracasado10-13,33.
Estas terapias son eficaces y seguras. En nuestra unidad se utilizan con frecuencia: las aplican indistintamente personal médico y personal de enfermería experimentado (siguiendo una pauta prescrita por el médico responsable que se recoge en una hoja específica del tratamiento). En otros centros estas técnicas son indicadas y programadas por rehabilitadores y fisioterapeutas (fundamentalmente en unidades de lesionados medulares). No obstante, dadas las particularidades fisiopatológicas de los pacientes críticos, dichas intervenciones en UCI deberían ser conocidas y supervisadas por intensivistas, a diferencia de los tratamientos crónicos o de los pacientes estables, que no son objeto de esta revisión.
Tos mecánica asistidaLa TM asistida o I-EM consiste básicamente en la generación mecánica de un gradiente de presión transtorácico suficiente como para generar un flujo espiratorio capaz de movilizar las secreciones bronquiales.
En el mercado hay varios dispositivos comercializados para la aplicación de TM32,34,35. Los sistemas I-EM son equipos eléctricos portátiles, diseñados para un uso discontinuo, que simulan la tos mediante una presión positiva y, a continuación, una presión negativa proximal; ambas presiones son previamente seleccionadas (equipotentes o no) con objeto de conseguir un flujo espiratorio eficaz. Estos equipos pueden generar unas presiones positivas y negativas máximas de hasta ±70cm H2O (diferencial de presión total de hasta 140cm H2O), aunque en general no está recomendado superar presiones de ±40cm H2O por riesgo de barotrauma. Esta terapia se regula, además, en función de tiempos de inhalación/pausa/exhalación y se puede aplicar a los pacientes mediante una mascarilla, boquilla o a través del tubo endotraqueal/cánula de traqueotomía. Si el paciente lo requiere, se puede administrar O2 suplementario32,34,35.
Indicaciones de la tos mecánica asistidaPodemos resumir las indicaciones de la TM desde 2puntos de vista, el fisiológico y el clínico36-43.
Indicaciones fisiológicas de la tos mecánica
- -
Incapacidad de generar picos de flujo de tos superiores a 4,2 L/s (250L/min).
- -
En términos relativos, capacidad vital inferior al 50% de la predicha.
- -
En términos absolutos, capacidad vital inferior a 1.500ml (en adultos).
- -
Indicaciones clínicas de la tos mecánica
- -
Enfermedades neuromusculares/polineuromiopatías.
- -
Enfermedades de la caja torácica (combinación de enfermedad restrictiva con incapacidad para efectuar movimientos diafragmáticos correctos).
- -
Disfunción diafragmática con y sin apoyo inspiratorio (ventilación mecánica).
- -
Traumatismo o postoperatorio toracoabdominal/abdominal.
- -
Ventilación mecánica prolongada.
- -
De forma específica, es necesario valorar la eficacia de la tos en:
- -
Enfermedades neuromusculares, en las que se ha mostrado cómo la TM mejora la movilización de las secreciones y la necesidad de indicación de ayuda muscular inspiratoria (ventilación mecánica); además, disminuye las infecciones respiratorias y la necesidad de hospitalización2.
- -
En las enfermedades de la caja torácica con enfermedad pulmonar restrictiva secundaria. En los pacientes en los que se evidencia mejora del manejo de secreciones, aunque no se observan mejoría de los parámetros de mecánica pulmonar que sí se observan en otro tipo de pacientes41,42.
- -
Pacientes con disfunción diafragmática, en especial pacientes con lesiones medulares altas en los que no solo existe una debilidad inspiratoria sino que también hay compromiso espiratorio asociado a una alteración de la mecánica (compilance) torácica y abdominal41,42.
- -
Pacientes con disminución de la fuerza muscular respiratoria y producción aumentada de secreciones41,42,44.
- -
Pacientes con ventilación mecánica invasiva prolongada, cuya indicación suele ser en la mayoría de los casos una mezcla de debilidad-fatiga-atrofia muscular respiratoria, de origen multifactorial, que ocasiona incapacidad para toser eficazmente2,24.
- -
En pacientes politraumatizados o en el periodo perioperatorio de cirugía toracoabdominal, en los que la disección muscular de la cirugía o la inadecuada analgesia no les permite toser adecuadamente, se propone también la utilidad de la TM38.
Pacientes con reducción PFT<2,7L/s como consecuencia de lesiones en la médula espinal superior, deficiencias neuromusculares o fatiga grave asociada a una enfermedad pulmonar intrínseca34,35.
Sus contraindicaciones son: historia de enfisema bulloso, susceptibilidad conocida al neumotórax o neumomediastino, así como barotrauma reciente34,35.
Técnica de aplicación de la tos mecánicaLa TM mediante dispositivos I-EM se puede aplicar tanto por vía aérea artificial, con neumotaponamiento estanco (tubo o cánula traqueal), como por vía aérea natural mediante mascarilla facial o pipeta bucal (pinza nasal), en cuyo caso el paciente debe ser instruido34,35. En pacientes con vía aérea artificial podrá ser aplicada con o sin la colaboración del paciente, por tanto, podremos usar TM en pacientes con diferentes grados de analgosedación. En pacientes dependientes de ventilación mecánica, los volúmenes generados por la propia I-EM (con o sin oxígeno suplementario) sustituirán la ventilación mecánica durante los segundos (normalmente 60-90 s) que dure la terapia.
Como material fungible serán necesarios: un filtro antibacteriano, una tubuladura simple (no más de 1,5m), un adaptador para toma de oxígeno, si se precisa, y una interfase (mascarilla nasobucal, pipeta junto a obturador nasal o conector adaptable a vía aérea artificial de 22/15mm).
Los modelos de I-EM habituales pueden emplearse de forma manual —en cuyo caso los parámetros que pueden ajustarse no están operativos— o bien en modo automático —para lo cual se requiere la programación previa de varios parámetros—:
- -
Tiempo inhalatorio (Ti), en segundos: tiempo necesario hasta alcanzar la presión de inhalación establecida.
- -
Tiempo de pausa (Tp), en segundos: tiempo de transición desde que se alcanza la presión positiva de inhalación hasta el inicio de la aplicación de la presión negativa proximal.
- -
Tiempo exhalatorio (Te), en segundos: tiempo necesario hasta alcanzar la máxima presión negativa preestablecida.
- -
Presión máxima inhalatoria (Pi) y exhalatoria (Pe), expresadas en cm H2O. Presión I-E: límite máximo de presión de insuflación, la presión de exhalación es equipotente pero en valor negativo.
- -
Regulador del balance de presión positiva y negativa. Permite disminuir parcialmente la presión negativa con respecto a la positiva.
- -
Flujo inhalatorio: regula el flujo de la insuflación entre 600 y 200 L/min (alto/bajo).
Si empleamos dispositivos recientemente comercializados, podremos seleccionar, mediante mandos digitales, con mayor precisión que los analógicos:
- -
Presión de inspiración: de 0 a 70cm H2O, en incrementos de 1cm H2O.
- -
Flujo de inspiración: alto/medio/bajo.
- -
Ti: de 0 a 5s, en incrementos de 0,1s.
- -
Pe: de 0 a 70cm H2O, en incrementos de 1cm H2O.
- -
Te: de 0 a 5s, en incrementos de 0,1s.
- -
Tp: de 0 a 5s, en incrementos de 0,1s, solo ajustable en modo automático con cough-trak desactivado.
- -
Cough-trak: se trata de un sistema de trigger que inicia la inhalación (presión positiva) cuando detecta la inspiración del paciente, lo que facilita la adaptación a la TM y mejora la eficacia en la entrega de presiones cuando se está aplicando a pacientes con vía aérea natural.
- -
Oscilación: la oscilación del flujo mejora la movilización de las secreciones al disminuir su viscosidad y movilizarlas desde la vía aérea pequeña. Se puede regular su frecuencia entre 1 a 20Hz y su amplitud entre 1 y 10cm H2O; puede activarse durante el Ti o el Te45,46.
Estos equipos además permiten:
- -
Predeterminar 3programaciones de TM con distintos parámetros, para distintas indicaciones en el mismo paciente.
- -
Disponer de la posibilidad de bloquear el ajuste de los parámetros, para que no se puedan cambiar por personas no entrenadas.
- -
Monitorizar, ciclo a ciclo, la eficacia de la aplicación de la TM, monitorizando tanto el volumen del aire exhalado por el paciente como el pico de flujo de dicha espiración.
- -
Incluir la monitorización de la SpO2 en el mismo equipo de TM mediante un dispositivo apropiado.
Se denomina ciclo de tos a la suma de los tiempos Ti+Tp+Te. Una tanda o secuencia de tos es la aplicación continuada de varios ciclos de tos, en general entre 8 y 12 ciclos. Entre tanda y tanda es aconsejable un intervalo de unos 2 o 3 min. La TM se debe aplicar al menos 3veces al día de forma programada y cada vez que el paciente lo requiera.
Para que no exista desadaptación por frecuencia, en pacientes con respiración espontánea, los tiempos se ajustan a la frecuencia respiratoria basal del paciente, haciendo que el equipo realice una frecuencia (de ciclos de tos) igual o algo superior a dicha frecuencia. La distribución de los tiempos se realizará de acuerdo con la enfermedad de base predominante: así, para pacientes con predomino restrictivo el Te se acortará, mientras que para los pacientes con predominio obstructivo el Te se alargará; Ti y Tp se acomodarán para conseguir la frecuencia de ciclos de tos deseada47,48.
Las Pi y Pe máximas que se administran tienen como objetivo alcanzar un volumen intrapulmonar cercano al 70% de la capacidad vital del paciente; estas presiones no se deben alcanzar en los primeros intentos, durante la fase de adaptación del paciente. Iniciaremos la adaptación con presiones de ±20cm H2O con incrementos de ±5cm H2O cada 2o 3ciclos, según el bienestar del paciente. Las presiones que se requieren usualmente para producir una tos eficaz oscilan entre ±30 y ±40cm H2O; pueden alcanzar en ocasiones hasta los ±60cm H2O, con presiones diferenciales efectivas de 60, 80 y hasta 120cm H2O, respectivamente. La Pe, en general, se mantiene equipotente (igual a la Pi en valor absoluto), pero negativa47-50.
Puede ser de utilidad disminuir la Pi y conservar la Pe tolerada cambiando el balance de presiones, cuando las secreciones se queden retenidas en la región glótico-subglótica.
Elegiremos flujo inhalatorio alto cuando el equipo se aplique mediante una vía aérea artificial y bajo para su aplicación sobre vía aérea natural.
El paciente debe estar tranquilo en posición de Fowler (semidecúbito recumbente); si el paciente está consciente y colaborador, hay que explicarle la técnica y su objetivo, así como prevenirlo de las sensaciones que puede ocasionarle. La eficacia de la TM mejora si el paciente contrae su musculatura abdominal durante la fase espiratoria, o bien se realiza una compresión manual abdominal durante esta fase (algunas series describen buenos resultados electroestimulando la musculatura abdominal)44.
Hay que separar los horarios de aplicación de la técnica al menos 2h después de las comidas y unos 30min antes. Si el paciente precisara aerosolterapia, esta se dispensará unos 30min antes que la TM47.
Aplicación a pacientes con vía aérea naturalPara que el procedimiento sea eficaz en pacientes con vía aérea natural50,51, el paciente ha de mantener la glotis abierta durante la aplicación de cada ciclo de tos. Si el paciente no es capaz de mantener la glotis abierta, recurriremos a provocar su apertura de forma refleja, mediante la colocación de un trozo de tubo corrugado (22mm) que ha de sujetar rodeándolo con los labios, o bien entrenando al paciente (pronunciar vocal «O», respirar empañando un espejo…). Este paso se facilita de forma muy significativa gracias al sistema cough-trak. No obstante, el paciente puede cerrar voluntariamente la glotis al percibir el flujo aéreo del ciclo inspiratorio de la TM, por lo que a veces sigue siendo necesario entrenar al paciente a mantener la glotis abierta.
La mascarilla nasobucal, de uso más frecuente, se aplicará siguiendo las mismas precauciones y técnica de la ventilación manual con bolsa neumática.
Como previamente se ha comentado, para los parámetros de inicio se comenzará con presiones bajas hasta alcanzar las de eficacia y bienestar del paciente, ajustando los tiempos de cada ciclo a la frecuencia respiratoria de base y a la enfermedad respiratoria predominante. Siempre se aplicará con flujo inhalatorio bajo para minimizar la aerofagia.
Aplicación a pacientes con vía aérea artificialEl procedimiento se simplifica en los pacientes con vía aérea artificial50,51, pues no se va a encontrar impedimento con la apertura o no de la glotis. Se conecta directamente sobre el tubo translaríngeo o la cánula de traqueotomía mediante un adaptador ISO 22/15. Si se requiere, se aporta O2 en adaptador al sistema.
Se seguirá el mismo ajuste de parámetros que previamente se ha expuesto para la vía aérea natural, salvo que en este caso se pueden emplear flujos inspiratorios altos o medios, dependiendo del bienestar del paciente.
Complicaciones de la tos asistida mecánicaLa mayoría son complicaciones muy infrecuentes (diferentes estudios con más de 500 tandas de TM refieren no haber presentado ninguna complicación significativa)50-54. En una encuesta reciente canadiense (nacional), específica de pacientes críticos, se refieren como complicaciones más frecuentes el dolor torácico (TM asistida manualmente) y la hipotensión, referidas por el 17% de los encuestados en los pacientes tratados con TM con intención de realizar un reclutamiento11. Las complicaciones potenciales son:
- -
Neumotórax o neumomediastino (enfermedad predisponente).
- -
Dolor de pared torácica con o sin lesión de los músculos respiratorios, fundamentalmente en pacientes con ventilación mecánica crónica o enfermedades neuromusculares de larga evolución, con capacidad vital muy disminuida. Esta complicación puede evitarse con incrementos lentos y progresivos de la presión de insuflación.
- -
Esputos hemoptoicos por lesión de la mucosa al arrastrar secreciones muy adheridas.
- -
Náuseas, secundarias a borborismo, y distensión abdominal por aerofagia. Mejora disminuyendo las presiones de insuflación y con entrenamiento (glotis abierta o cuello extendido).
- -
Bradicardia-hipotensión, especialmente en lesionados medulares agudos.
- -
Colapso precoz de la vía aérea pequeña. Esto ocurre en pacientes con importante limitación al flujo aéreo, que hace inefectiva la TM. Puede minimizarse este efecto aplicando la técnica de forma pasiva, sin acompañarla de esfuerzo espiratorio del paciente.
- -
En pacientes con ELA bulbar avanzada, la TM produce un colapso de la hipofaringe que impide la salida de aire de la laringe, lo que la contraindica. Este efecto adverso se puede minimizar con la aplicación de TM con los nuevos dispositivos, que permiten programar la Pe independientemente de la inspiratoria, por lo que se puede disminuir aquella hasta evitar el colapso de la hipofaringe38.
Los efectos fisiológicos de la TM en cuanto a elevación de presión venosa central, presión intracraneal, alteraciones en el ritmo cardíaco o incremento en la presión intragástrica son similares a los causados por la tos natural, aunque en menor proporción.
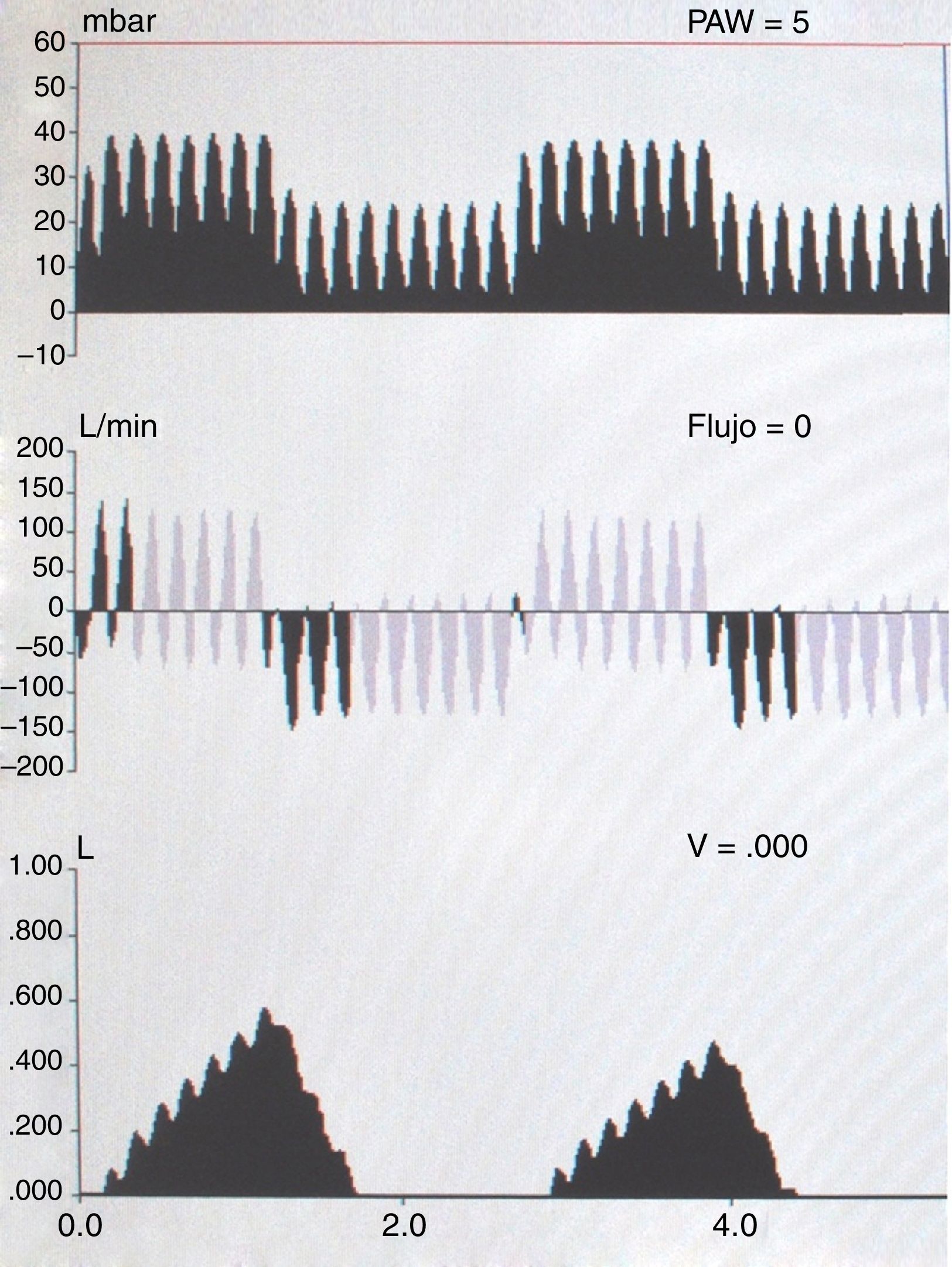
Ventilación percutora intrapulmonarLa VPI es una técnica de aclaramiento de secreciones de la vía aérea, derivada de la ventilación de alta frecuencia; consiste en la administración constante de un flujo de gas pulsátil con volúmenes corrientes (VC) bajos sucesivos en las vías aéreas del paciente, con una frecuencia elevada, a través de un circuito respiratorio abierto, lo que consigue sucesivos volúmenes corrientes con baja presión y flujo elevado que crean un gradiente transpulmonar de presión positiva. Los volúmenes de gas que se insuflan son pequeños (entre 1ml y 300ml), y se suministran de manera continua, superponiéndose a la ventilación espontánea del paciente o no (fig. 1). La espiración se consigue de forma pasiva54.
La frecuencia de las percusiones en la mayoría de los dispositivos comercializados varía entre 80 y 650 ciclos/min. El circuito que emplean está continuamente abierto tanto si se utiliza sobre mascarilla, como sobre pipa bucal o sobre cánula de traqueostomía; este circuito lleva incorporado un nebulizador neumático de alto flujo, tipo cámara de Hudson.
La movilización de secreciones de las vías respiratorias bajas hacia las altas puede provocar una obstrucción traqueal y de los bronquios principales, por lo que esta técnica se debe completar con la evacuación inmediata de las secreciones mediante técnicas instrumentales o aplicando secuencialmente la TM asistida en pacientes con tos ineficaz. Los fabricantes recomiendan un tiempo de tratamiento total de hasta 20 min. No obstante, existe riesgo de provocar hiperventilación, por lo que el tiempo deberá ser individualizado según parámetros clínicos y analíticos. De otro lado, se le puede añadir espacio muerto al circuito, con tubuladuras, para controlar la hiperventilación inducida por el tratamiento con VPI6,53,55.
La VPI se aplica mediante una serie de dispositivos, que incluyen:
- -
Fuente de gas (la mayoría de los dispositivos incluyen un compresor interno).
- -
Phasitron®: pieza que modifica la entrega del gas-aire comprimido al paciente, cuya función es convertir VC de alta presión y bajo flujo en VC de baja presión y elevado flujo, de forma dinámica, en función de la mecánica pulmonar del paciente.
- -
Nebulizador: conectado en paralelo al Phasitron®.
- -
Interfase.
La movilización de secreciones bronquiales en el tratamiento de las obstrucciones periféricas y de los trastornos de ventilación en enfermedades obstructivas o restrictivas con estados de hipersecreción, independientemente del grado de colaboración del paciente, ya que actúa superponiéndose a la respiración propia del paciente. Puede ser aplicada en niños y adultos, en tratamientos tanto en fase aguda como en tratamientos a largo plazo. Esta terapia se puede aplicar por vía aérea artificial y por vía aérea natural mediante mascarilla facial o pipeta bucal6,53-55.
Las enfermedades en las que existe más experiencia son:
- -
Fibrosis quística56,43.
- -
Enfermedades neuromusculares57-59.
- -
Enfermedad pulmonar obstructiva crónica31,60.
- -
Neonatos61,62.
No obstante, también existen experiencias en pacientes con debilidad muscular adquirida en UCI, obesos, asma, quemados, etc. En los últimos años en los que las técnicas de oxigenación extracorpórea cada vez son más frecuentes como tratamientos de soporte vital, el tratamiento combinado con VPI ha demostrado reducir el tiempo de oxigenación por membrana extracorpórea (ECMO) en pacientes con síndrome de distrés respiratorio agudo (SDRA)63-67.
Los resultados de la VPI se optimizan combinándola con fisioterapia, drenajes posturales, tos asistida, TM y cualquier otra técnica de fisioterapia respiratoria.
Contraindicaciones53,55:
- -
Absoluta: neumotórax sin drenar.
- -
Relativas: síndrome de Lyell, hemoptisis severa, coagulopatía-anticoagulación, epilepsia, pico de flujo inferior a 3L/s (180L/min), siempre y cuando no se disponga de un sistema de aspiración por vía aérea artificial o un equipo de TM en pacientes sin vía aérea artificial.
Por regla general esta técnica53,55 la usaremos en pacientes con ventilación mecánica. Puede usarse en serie con el ventilador mecánico en los diferentes modos ventilatorios, tanto controlados como espontáneos. Los parámetros principales cuando se aplica VPI son:
- -
Presión de trabajo (PT). Es la presión generada por el compresor; su ajuste determina el valor del flujo que alimenta el circuito respiratorio (Phasitron®). Está comprendida entre 0,8 y 3,6mbar. PT bajas (menores a 2mbar) favorecen el efecto vibratorio; PT más altas implican un mayor efecto ventilatorio.
- -
Frecuencia de las percusiones. Es el número de percusiones o ciclos que se administran al paciente por minuto. Oscila entre 75 (±10) y 400 (±20) ciclos por minuto u 11,2-6,7Hz. Frecuencias altas >300 ciclos/min mejoran el efecto percusivo o vibratorio; frecuencias bajas <200 ciclos/min suponen un mayor efecto de reclutamiento y ventilatorio.
- -
Relación I:E. Es la relación entre el tiempo de incremento y de descenso de las presiones de percusión administradas. Oscila entre 1:2,5 y 1,5:1. La modificaremos en función del patrón respiratorio de nuestro paciente y de la enfermedad de base.
- -
Presión proximal (PP). Es la presión medida en las vías aéreas proximales y está determinada por la frecuencia, PT, el flujo transmitido al paciente, las resistencias pulmonares, compilance toracopulmonar y los flujos inspiratorios y espiratorios generados por el paciente; y se visualiza en la pantalla de datos. Cuando se alcanza el límite de 40cm H2O de presión, el sistema interrumpe la VPI.
Los parámetros que determinan la VPI son interdependientes, de manera que el cambio en un reglaje implica la modificación de los otros y, por tanto, su efecto en el paciente. La selección de los parámetros se realizará teniendo en cuenta la edad, la enfermedad y el estado clínico del paciente para lo que habrá que tener en cuenta que unas PT entre 0,8mbar y 2mbar van a favorecer el efecto vibratorio, lo que ocasiona mayor movilización de secreciones, mientras que PT superiores favorecerán el efecto ventilatorio y de reclutamiento de la técnica. Las frecuencias elevadas (250 a 400 ciclos/min) generan un efecto vibratorio considerable que posibilita el arrastre de las secreciones; con una frecuencia reducida (75-250 ciclos/min), se potencia el efecto ventilatorio de la VPI.
Es aconsejable que el primer tratamiento de un paciente se efectúe con una PT reducida y una frecuencia elevada para que pueda acomodarse mejor al tratamiento. En la práctica, una vez establecida la PT y la frecuencia de base, es recomendable variar la frecuencia de las percusiones, alternando su efecto de predominio vibratorio con el efecto de predominio ventilatorio53,55,68,69.
Aunque para la aplicación de este tratamiento es aconsejable que el paciente se encuentre en semidecúbito recumbente, en ocasiones se podrá aplicar la VPI adoptando técnicas pasivas de drenaje pulmonar que exigen distintas posiciones del paciente53.
Complicaciones y efectos secundarios de la ventilación percutora intrapulmonarLa VPI53,55 es una técnica segura: en las múltiples series de la literatura médica no se describen complicaciones graves; en su mayoría la describen como una técnica bien tolerada. Algunas de las complicaciones descritas con relación a esta técnica son:
- -
Dolor intercostal.
- -
Activación de reflejos faríngeos (náuseas, vómitos, etc.).
- -
Aumento de la temperatura corporal (movilización de secreciones bronquiales).
- -
Sequedad de boca.
- -
Disnea.
- -
Cefalea (hiperventilación, sinupatía).
- -
Conjuntivitis (mala adaptación de la mascarilla).
- -
Molestias de estoma traqueal (movilización de cánula).
- -
Aerofagia.
- -
Mareo (hiperventilación).
- -
Calambres musculares o parestesias en extremidades (hiperventilación).
- -
Hipoventilación.
- -
Desaturación (ajuste inapropiado, cierre de glotis, insuficiente aporte de oxígeno, movilización de excesiva cantidad de secreciones bronquiales).
Tanto la TM asistida como la VPI son técnicas seguras y eficaces que requieren de equipos específicos de fácil manejo para el personal entrenado.
Estas técnicas podrían mejorar los protocolos de extubación y evitar reintubaciones en pacientes críticos con tos ineficaz.
Sería de utilidad realizar más estudios controlados con las diferentes modalidades mecánicas de aclaramiento mucociliar en el ámbito de los cuidados críticos.
Conflicto de interesesLos autores no declaran tener ningún conflicto de interés.