Analizar las características de los pacientes atendidos por el equipo de atención a la parada cardiorrespiratoria intrahospitalaria (PCIH), las PCIH per se y la reanimación cardiopulmonar (RCP) en el periodo prepandemia por COVID-19 y compararlas con el periodo pandemia, analizando, además, las diferencias entre pacientes COVID+ y COVID−.
DiseñoEstudio observacional y retrospectivo que analiza las activaciones del equipo de PCIH del 1 de enero 2018 al 31 de diciembre 2021.
ÁmbitoHospital de tercer nivel.
PacientesPacientes mayores de 18años que requirieron asistencia del equipo de atención a la PCIH.
IntervencionesManiobras de RCP según las guías de soporte vital avanzado del European Resuscitation Council publicadas en 2015, así como las modificaciones realizadas en época COVID (2020).
Variables de interés principalesDatos demográficos, epidemiológicos, activaciones del equipo de PCIH, días de estancia en la unidad de cuidados intensivos (UCI) y en la sala de hospitalización, supervivencia y pronóstico neurológico.
Resultados368 pacientes: 173 en el grupo prepandemia y 195 en el grupo pandemia. La recuperación neurológica fue mejor en el grupo prepandemia y la estancia en la UCI fue más prolongada en los pacientes COVID+. Sin embargo, no encontramos diferencias ni en el tiempo de llegada del equipo o en el tiempo de RCP ni en la supervivencia inmediata o al alta hospitalaria entre ambos grupos, ni entre pacientes COVID+ y COVID−.
ConclusionesLos cambios en los protocolos de atención a la parada cardiorrespiratoria debido a la pandemia no parecen haber afectado los tiempos de atención ni la supervivencia inmediata o al alta.
To analyze whether the characteristics of the patients treated by the in-hospital cardiorespiratory arrest team, IHCA and cardiopulmonary resuscitation (CPR) were different in the period before the COVID-19 compared to the pandemic period; also analyzing the differences between COVID+ and COVID− patients.
DesignObservational and retrospective study from January 1st, 2018, to December 31st, 2021.
SettingTertiary hospital.
PatientsAll adult patients over 18years old requiring attention from the IHCA response team.
InterventionsCPR maneuvers according to the advanced life support guidelines of the European Resuscitation Council published in 2015, as well as the modifications made in the COVID era (2020).
Main variablesDemographic and epidemiological data, activations of the IHCA response team, CA data, hospital and intensive care unit (ICU) length of stay, survival and neurological outcome at hospital discharge.
ResultsA total of 368 patients were analyzed: 173 in the pre-pandemic group and 195 in the pandemic group. The neurological outcome was better in the pre-pandemic group, and COVID+ patients had a longer ICU length of stay. However, no differences in the response time of the CPR team or in CPR duration were found, nor in immediate survival or at hospital discharge, between both groups or between COVID+ and COVID− patients.
ConclusionsChanges in CPR care protocols due to the COVID-19 pandemia did not seem to affect response times from IHCA team neither immediate nor discharge survival.
La parada cardiorrespiratoria intrahospitalaria (PCIH) afecta aproximadamente a 22.000 pacientes cada año en España. En Europa su incidencia real es incierta por muchos factores, siendo el más determinante la falta de implementación universal e integral de registros1. Se reportan tasas de entre 1,5 y 2,8 por 1.000 ingresos hospitalarios2-4. La mortalidad asociada es alta, oscilando entre el 66 y el 85%, con consecuencias significativas en la morbilidad a corto, a medio y a largo plazo5.
Las características de la PCIH difieren en muchos puntos de la extrahospitalaria. Un punto importante es la prevención: generalmente la PCIH está precedida por signos y síntomas de deterioro clínico que deben ser reconocidos por el personal sanitario para prevenir la parada cardiorrespiratoria (PCR). Nuestro centro creó en 1986 el equipo de atención a la PCIH, compuesto por un anestesiólogo, un internista, un cardiólogo y un enfermero. Su objetivo es intervenir ante una PCIH en cualquier sala de hospitalización, aunque también se activa ante cualquier paciente con deterioro clínico evidente con el fin de prevenir la PCR6. La atención temprana en ambos casos es el pilar fundamental del soporte vital básico y avanzado (SVA)7. La rapidez en la intervención es esencial, pues la supervivencia es dependiente del tiempo: a mayor demora, menor probabilidad de supervivencia8.
La pandemia por Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2), declarada en marzo de 2020, supuso un reto sin precedentes para la atención a los pacientes críticos, debiendo modificar rápidamente todos los protocolos9. El virus afectaba principalmente el sistema respiratorio, generando insuficiencia respiratoria aguda (IRA) y síndrome de distrés respiratorio del adulto (SDRA) como causas principales de deterioro y PCIH, pero también se describieron causas cardiovasculares, con predominio de los ritmos no desfibrilables10-12.
El European Resuscitation Council (ERC) estableció que el SVA nunca debía comprometer la seguridad de los reanimadores13. Entre las adaptaciones de las guías de SVA 2015 más importantes se encuentran: minimizar el número de sanitarios en contacto con el paciente, la obligación de usar un equipo de protección individual (EPI) (como mínimo una pantalla o gafas, máscara FFP2 o idealmente FFP3, bata y guantes), evitar la ventilación manual con balón-máscara y valorar el uso de videolaringoscopio para la intubación endotraqueal7-9,14,15.
Los primeros estudios sobre PCIH en pacientes con COVID-19 reflejaron resultados negativos, influenciados probablemente por factores como el miedo al contagio, el uso del EPI, la sobrecarga asistencial y los recursos limitados. Esto pudo afectar los tiempos de respuesta y, por lo tanto, la supervivencia16. Sin embargo, un metaanálisis de 2021, en cambio, no encontró diferencias significativas en la tasa de recuperación de la circulación espontánea (ROSC), en la mortalidad a los 30días ni en la mortalidad global, en comparación con el periodo prepandemia. No obstante, se observó que los pacientes con COVID-19 tenían una mayor mortalidad, tanto inmediata como al alta17. Las medidas preventivas instauradas podrían haber repercutido en los tiempos de inicio de reanimación, en la duración de la estancia hospitalaria, en la supervivencia inicial y al alta, y en las secuelas neurológicas.
En España, la literatura sobre las PCIH antes y durante la pandemia es escasa. Estudios previos, como los publicados en 2016 y en 2023, señalaron que las tasas de incidencia de PCR, las de supervivencia y el pronóstico neurológico eran similares a las europeas y americanas4,6, pero no existen datos específicos que comparen los periodos prepandemia y pospandemia. Por ello, se presenta un estudio retrospectivo para analizar la actividad del equipo de PCIH en nuestro centro, tanto las activaciones del equipo como las características de la parada cardíaca per se y de la reanimación cardiopulmonar (RCP), analizando las diferencias antes y durante la pandemia, así como entre pacientes COVID+ y COVID−.
Pacientes y métodosDiseño del estudioEstudio observacional, retrospectivo y unicéntrico en el que se analizaron las activaciones del equipo de PCIH durante 4años. El estudio fue aprobado por el Comité de Ética de la Investigación con Medicamentos (CEIm) de nuestro centro con el código interno HCB/2021/1075.
Se llevó a cabo en un hospital de tercer nivel que dispone de un total de 682 camas de hospitalización convencional y 42 camas de unidad de cuidados intensivos (UCI), que se incrementaron exponencialmente durante el estado de pandemia. El centro cuenta desde hace más de 30años con un sistema multidisciplinar establecido para gestionar al paciente crítico y en PCR que se produce fuera de las UCI, quirófanos y servicios de urgencias, que ya cuentan con sus propios sistemas de reanimación. Este sistema se basa en un equipo con personal formado, material e infraestructura necesarios para la estabilización inicial del paciente y la realización de soporte vital avanzado, si fuera necesario.
El equipo de atención de PCIH sigue las guías de SVA del ERC vigentes. Durante el periodo a estudio el equipo seguía las guías publicadas en 20157 hasta la época COVID, en la que se pasó a seguir las modificaciones realizadas por el ERC9,14.
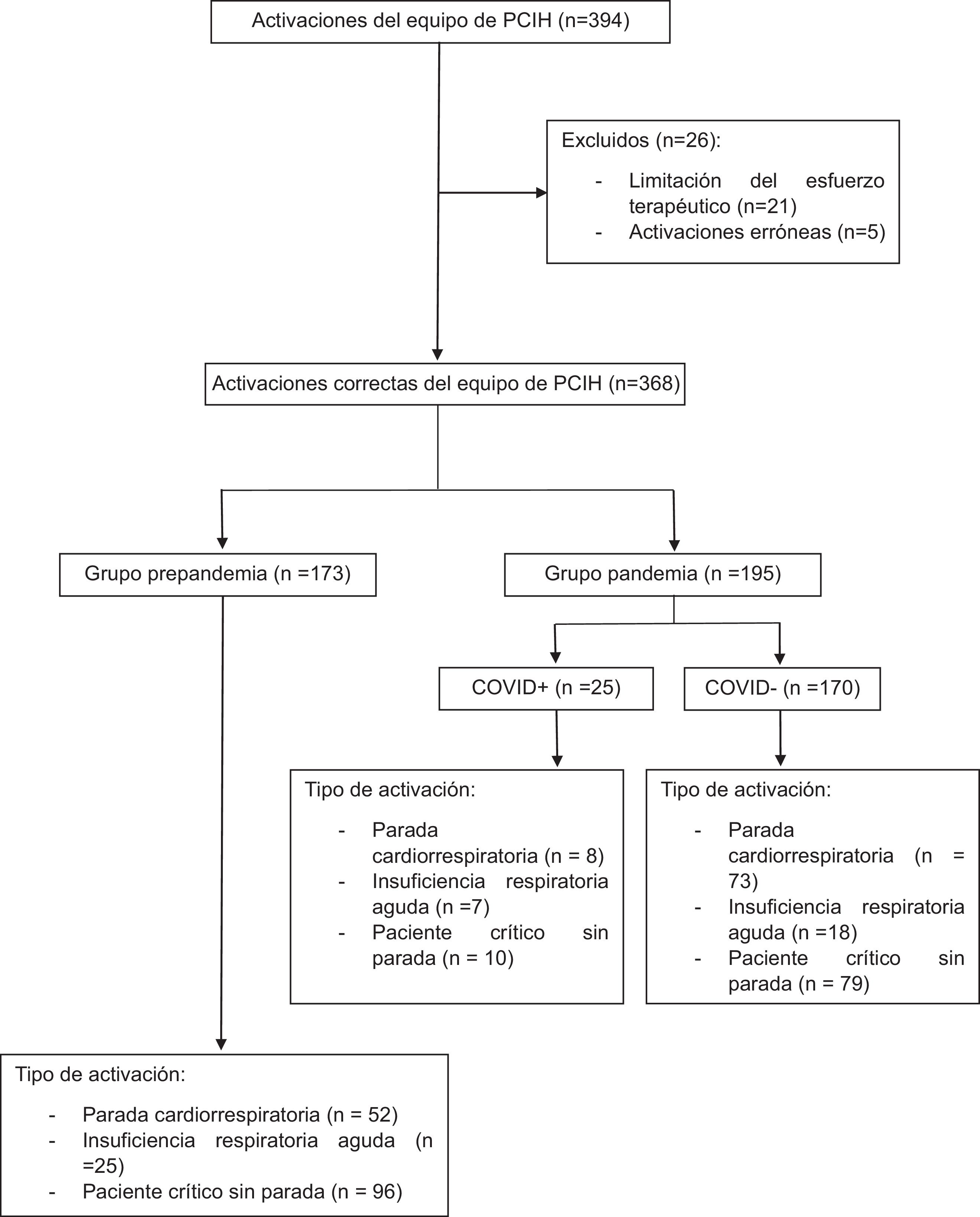
Selección de los participantes (fig. 1)Se incluyeron los pacientes mayores de 18años que, estando ingresados en nuestro centro durante el periodo de estudio, requirieron atención por parte del equipo de atención a la PCIH.
Las activaciones del equipo se clasificaron por el motivo de llamada:
- -
IRA: paciente que necesita soporte ventilatorio invasivo o no invasivo.
- -
PCR: paciente que está inconsciente, no respira y requiere maniobras de RCP.
- -
Paciente crítico sin parada: pacientes con signos y síntomas de shock por cualquier causa y, pacientes con disminución del nivel de consciencia.
Se excluyeron aquellos pacientes con orden de limitación del esfuerzo terapéutico (LET) y las activaciones erróneas.
Se compararon dos grupos: «prepandemia» (2018-2019) y «pandemia» (2020-2021). Dentro del grupo pandemia, se analizaron dos subgrupos: COVID+ (pacientes con prueba positiva para COVID-19) y COVID−.
VariablesLas variables recogidas se obtuvieron mediante un examen basado en el registro Utstein18 rellenado prospectivamente ante cualquier activación del equipo de PCIH.
Se recogieron las siguientes variables:
- •
Características demográficas (edad, sexo, diagnóstico al ingreso hospitalario, positividad en alguna prueba de detección de COVID-19 y encamamiento previo, definiendo encamamiento >50% el haber pasado más de la mitad del tiempo de ingreso en cama).
- •
Número y modalidad de activación del equipo (paciente crítico, IRA o PCR), área (hospitalización convencional o periféricos) y horario de activación.
- •
Datos de PCR: causa principal, tiempo hasta la llegada del equipo, primer ritmo registrado y duración de la RCP.
- •
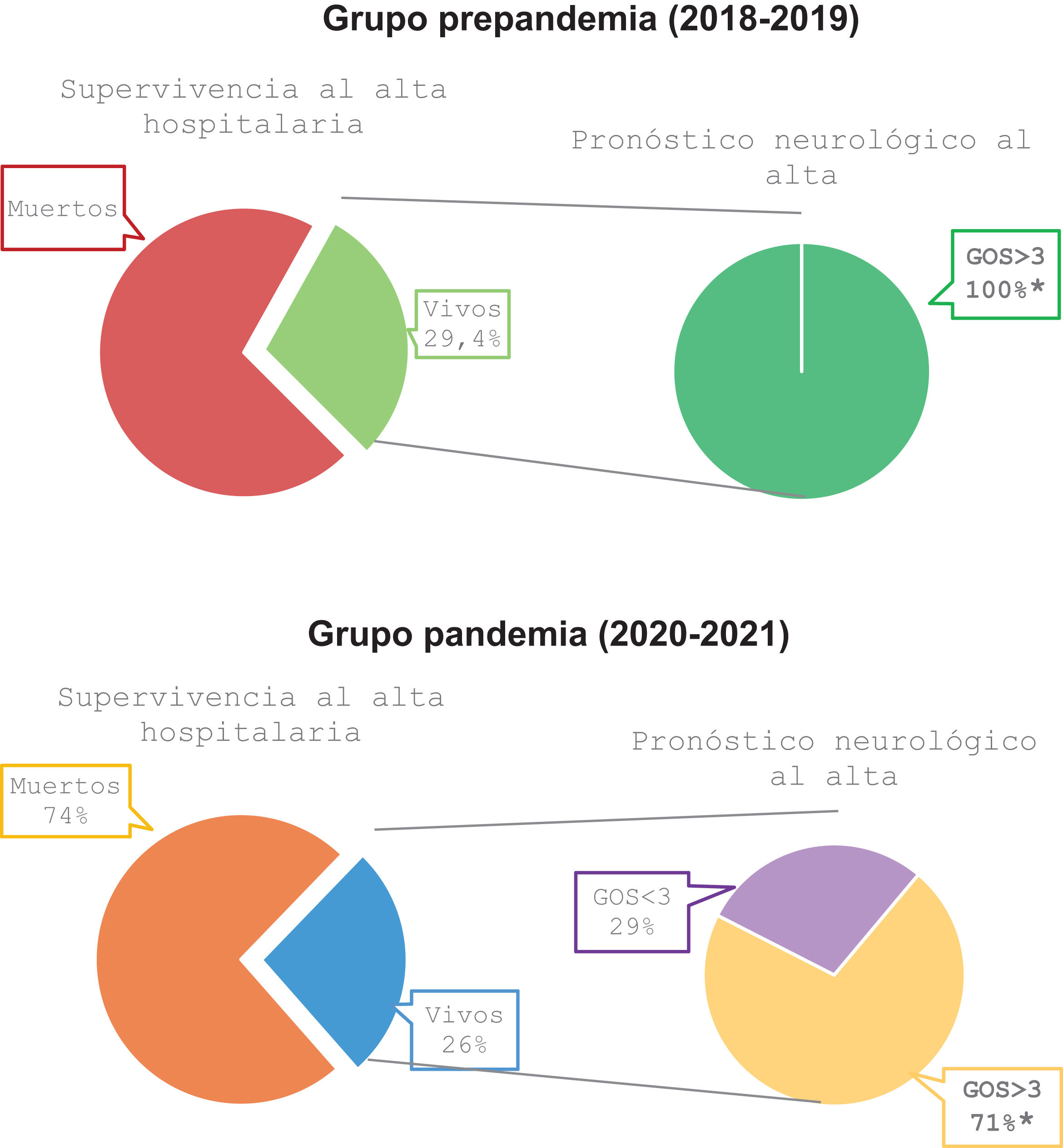
Variables de resultado clínico: supervivencia inmediata y al alta, tiempo de estancia en UCI y en sala de hospitalización y pronóstico neurológico mediante Glasgow Outcome Scale (GOS) al alta (fig. 2)19.
Figura 2.Representación gráfica de la supervivencia al alta hospitalaria y outcome neurológico de los pacientes que sufrieron una PCR durante el periodo a estudio.
* Valor de p<0,05, estadísticamente significativo.
GOS: Glagow Outcome Scale. Se puede clasificar en 5 categorías: 1 (muerte), 2 (estado vegetativo permanente), 3 (secuelas neurológicas severas: el paciente está consciente con incapacidad y es totalmente dependiente), 4 (secuelas neurológicas moderadas: el paciente tiene alguna incapacidad, pero es independiente) y 5 (buena recuperación: el paciente puede tener algún déficit neurológico menor).
Fuente: adaptado de la clasificación original descrita en 1975 por Jennet y Bond19.
(0.27MB).
El análisis estadístico se realizó con el programa IBM SPSS Statistics versión 27.0.
Se llevó a cabo:
- -
Análisis descriptivo de las variables clínico-epidemiológicas asociadas con el paciente y con el evento, así como de las variables de resultado clínico con medidas de tendencia central y desviación para variables cuantitativas, y frecuencias absolutas y relativas para variables cualitativas del conjunto de los datos.
- -
Análisis de grupos y subgrupos. Se aplicó la prueba t de Student para variables continuas y la prueba chi-cuadrado para variables categóricas. Se consideró significativo un valor de p<0,05 en todas las pruebas.
Los datos faltantes se manejaron mediante eliminación por pares (análisis de los casos disponibles), excluyéndose aquellas observaciones con valores faltantes para una variable específica.
ResultadosDesde enero de 2018 hasta diciembre de 2021 hubo un total de 394 activaciones del equipo de PCIH: 188 en el periodo prepandemia y 206 en el periodo pandemia. Veintiséis se consideraron incorrectas y fueron excluidas del análisis. Se incluyeron finalmente 368 pacientes: 173 en el grupo prepandemia y 195 en el grupo pandemia.
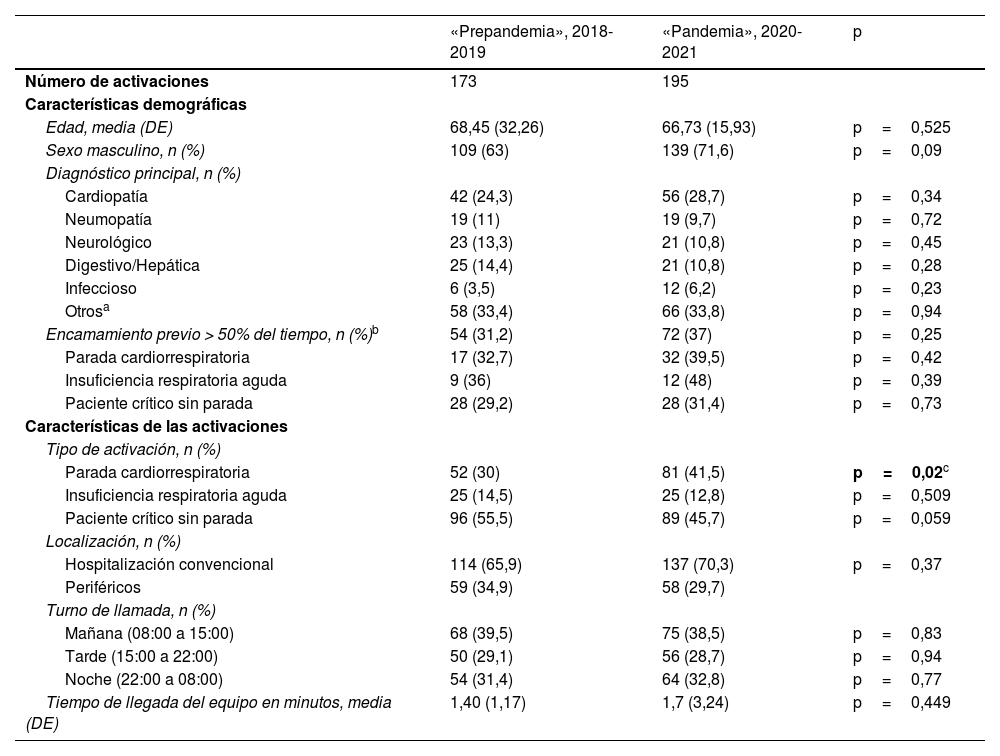
La tabla 1 muestra las características demográficas y clínicas de los pacientes que requirieron atención por parte del equipo de PCIH, así como las características de las activaciones.
Características demográficas de los pacientes y características de las activaciones del equipo de PCIH durante el periodo de estudio
| «Prepandemia», 2018-2019 | «Pandemia», 2020-2021 | p | |
|---|---|---|---|
| Número de activaciones | 173 | 195 | |
| Características demográficas | |||
| Edad, media (DE) | 68,45 (32,26) | 66,73 (15,93) | p=0,525 |
| Sexo masculino, n (%) | 109 (63) | 139 (71,6) | p=0,09 |
| Diagnóstico principal, n (%) | |||
| Cardiopatía | 42 (24,3) | 56 (28,7) | p=0,34 |
| Neumopatía | 19 (11) | 19 (9,7) | p=0,72 |
| Neurológico | 23 (13,3) | 21 (10,8) | p=0,45 |
| Digestivo/Hepática | 25 (14,4) | 21 (10,8) | p=0,28 |
| Infeccioso | 6 (3,5) | 12 (6,2) | p=0,23 |
| Otrosa | 58 (33,4) | 66 (33,8) | p=0,94 |
| Encamamiento previo > 50% del tiempo, n (%)b | 54 (31,2) | 72 (37) | p=0,25 |
| Parada cardiorrespiratoria | 17 (32,7) | 32 (39,5) | p=0,42 |
| Insuficiencia respiratoria aguda | 9 (36) | 12 (48) | p=0,39 |
| Paciente crítico sin parada | 28 (29,2) | 28 (31,4) | p=0,73 |
| Características de las activaciones | |||
| Tipo de activación, n (%) | |||
| Parada cardiorrespiratoria | 52 (30) | 81 (41,5) | p=0,02c |
| Insuficiencia respiratoria aguda | 25 (14,5) | 25 (12,8) | p=0,509 |
| Paciente crítico sin parada | 96 (55,5) | 89 (45,7) | p=0,059 |
| Localización, n (%) | |||
| Hospitalización convencional | 114 (65,9) | 137 (70,3) | p=0,37 |
| Periféricos | 59 (34,9) | 58 (29,7) | |
| Turno de llamada, n (%) | |||
| Mañana (08:00 a 15:00) | 68 (39,5) | 75 (38,5) | p=0,83 |
| Tarde (15:00 a 22:00) | 50 (29,1) | 56 (28,7) | p=0,94 |
| Noche (22:00 a 08:00) | 54 (31,4) | 64 (32,8) | p=0,77 |
| Tiempo de llegada del equipo en minutos, media (DE) | 1,40 (1,17) | 1,7 (3,24) | p=0,449 |
DE: desviación estándar; n: número de pacientes; %: porcentaje.
La llamada al equipo fue más frecuente en varones entre la sexta y séptima década de vida, siendo la enfermedad cardiaca la patología de base más presente en ambos grupos. El 30-40% de los pacientes presentaban un encamamiento previo >50% del tiempo en todos los grupos.
El número de activaciones por PCR fue significativamente superior en el grupo pandemia (41,5% vs 30%, p=0,02). Las llamadas por IRA no presentan diferencias entre ambos grupos. La procedencia de las activaciones fue más frecuente desde las salas de hospitalización en horario diurno, sin diferencias entre grupos. El tiempo medio de llegada del equipo a la ubicación de la llamada fue mayor en el grupo pandemia, aunque no se tradujo en diferencias estadísticamente significativas.
En la tabla 2 se muestran los datos demográficos y clínicos de los pacientes y de las activaciones incluidas en el grupo pandemia. Veinticinco pacientes tenían documentada la infección por COVID-19. Este grupo incluyó una mayor proporción de varones (88% frente al 68,8%, p=0,047), cuyo diagnóstico de ingreso fue de causa pulmonar (24% frente al 7,7%, p=0,009) o infecciosa (28% frente al 3%, p<0,001).
Características demográficas de los pacientes y características de las activaciones del equipo de PCIH durante el periodo de estudio, obtenidas en el subanálisis del grupo pandemia
| COVID + | COVID− | p | |
|---|---|---|---|
| Número de activaciones | 25 | 170 | |
| Características demográficas | |||
| Edad, media (DE) | 64,48 (15,56) | 67,04 (16,13) | p=0,457 |
| Sexo masculino, n (%) | 22 (88) | 117 (68,8) | p=0,047c |
| Diagnóstico principal, n (%) | |||
| Cardiopatía | 6 (24) | 50 (29,6) | p=0,57 |
| Neumopatía | 6 (24) | 13 (7,7) | p=0,009c |
| Neurológico | 2 (8) | 19 (11,2) | p=0,63 |
| Digestivo/Hepática | 0 | 21 (12,4) | p=0,06 |
| Infeccioso | 7 (28) | 5 (3) | p<0,001c |
| Otrosa | 4 (16) | 62 (36,1) | p=0,04c |
| Encamamiento previo >50% del tiempo, n (%)b | 8 (32) | 64 (37,6) | p=0,58 |
| Parada cardiorrespiratoria | 2 (25) | 30 (41) | p=0,37 |
| Insuficiencia respiratoria aguda | 3 (42,9) | 9 (50) | p=0,74 |
| Paciente crítico sin parada | 3 (30) | 25 (31,6) | p=0,91 |
| Características de las activaciones | |||
| Tipo de activación, n (%) | |||
| Parada cardiorrespiratoria | 8 (32) | 73 (43) | p=0,3 |
| Insuficiencia respiratoria aguda | 7 (28) | 18 (10,6) | p=0,015c |
| Paciente crítico sin parada | 10 (40) | 79 (46,4) | p=0,544 |
| Localización, n (%) | |||
| Hospitalización convencional | 19 (76) | 118 (69,4) | p=0,5 |
| Periféricos | 6 (24) | 52 (30,6) | |
| Turno de llamada, n (%) | |||
| Mañana (08:00 a 15:00) | 7 (28) | 68 (40) | p=0,25 |
| Tarde (15:00 a 22:00) | 8 (32) | 48 (28,2) | p=0,7 |
| Noche (22:00 a 08:00) | 10 (40) | 54 (31,8) | p=0,41 |
| Tiempo de llegada del equipo en minutos, media (DE) | 1,58 (1,02) | 1,46 (0,88) | p=0,576 |
DE: desviación estándar; n: número de pacientes; %: porcentaje.
El tipo de activación en ambos grupos (COVID+ y COVID−) fue mayoritariamente por paciente crítico sin PCR, aunque hubo un aumento estadísticamente significativo de activaciones por IRA en los pacientes COVID+ (28% frente al 10,6%, p=0,015).
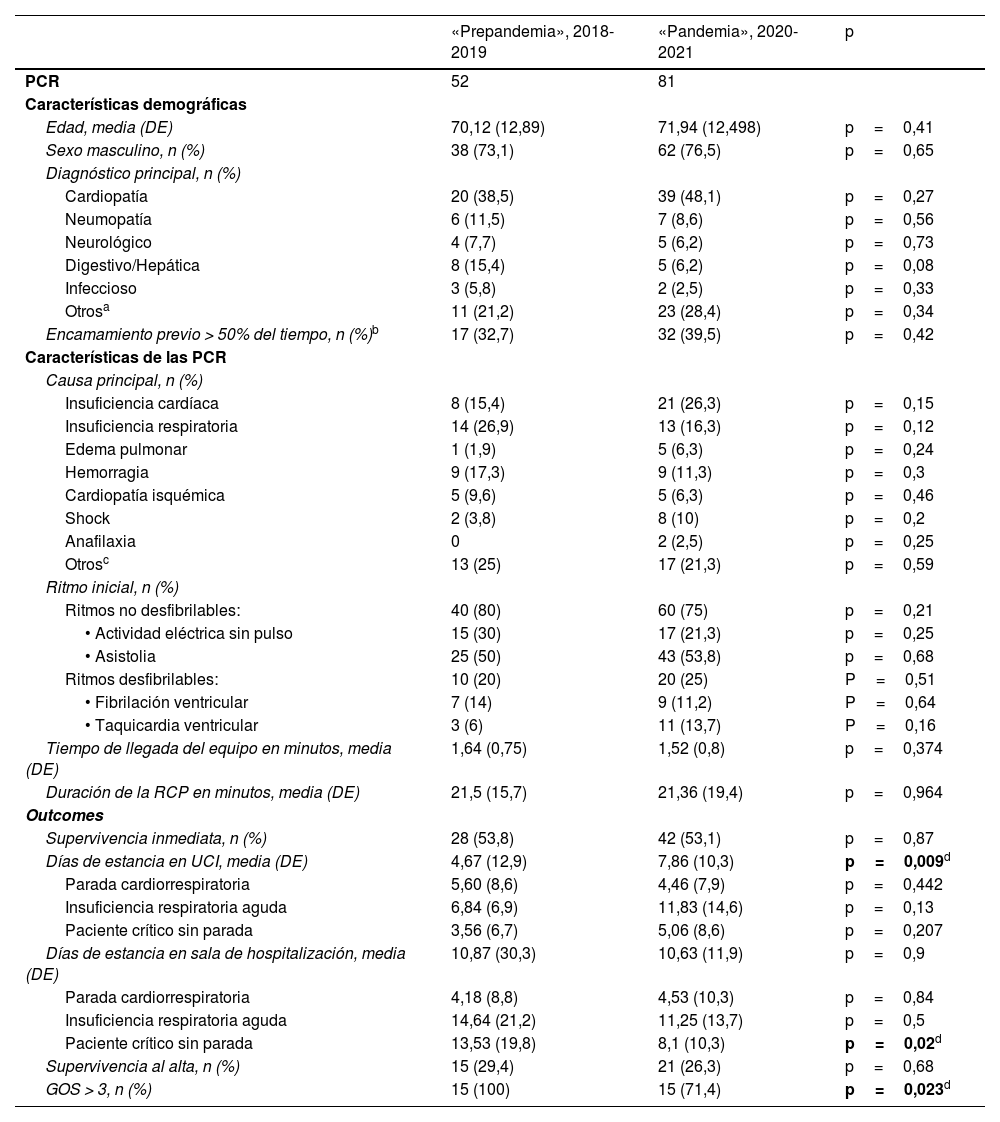
Las tablas 3 y 4 hacen referencia a las PCR del periodo a estudio. La tabla 3 refleja los datos demográficos y clínicos de los pacientes, las características de las PCR, la reanimación y los outcomes. Demográfica y clínicamente los grupos de ambos periodos no presentan diferencias. No hubo diferencias ni en la causa principal de la PCR ni en el ritmo inicial, con predominio de ritmos no desfibrilables. Ningún grupo presentó diferencias en el tiempo de llegada del equipo, en la duración de la RCP ni en la supervivencia inmediata o al alta hospitalaria.
Características demográficas de los pacientes, características de las PCR, de la reanimación y outcomes de los pacientes durante el periodo de estudio
| «Prepandemia», 2018-2019 | «Pandemia», 2020-2021 | p | |
|---|---|---|---|
| PCR | 52 | 81 | |
| Características demográficas | |||
| Edad, media (DE) | 70,12 (12,89) | 71,94 (12,498) | p=0,41 |
| Sexo masculino, n (%) | 38 (73,1) | 62 (76,5) | p=0,65 |
| Diagnóstico principal, n (%) | |||
| Cardiopatía | 20 (38,5) | 39 (48,1) | p=0,27 |
| Neumopatía | 6 (11,5) | 7 (8,6) | p=0,56 |
| Neurológico | 4 (7,7) | 5 (6,2) | p=0,73 |
| Digestivo/Hepática | 8 (15,4) | 5 (6,2) | p=0,08 |
| Infeccioso | 3 (5,8) | 2 (2,5) | p=0,33 |
| Otrosa | 11 (21,2) | 23 (28,4) | p=0,34 |
| Encamamiento previo > 50% del tiempo, n (%)b | 17 (32,7) | 32 (39,5) | p=0,42 |
| Características de las PCR | |||
| Causa principal, n (%) | |||
| Insuficiencia cardíaca | 8 (15,4) | 21 (26,3) | p=0,15 |
| Insuficiencia respiratoria | 14 (26,9) | 13 (16,3) | p=0,12 |
| Edema pulmonar | 1 (1,9) | 5 (6,3) | p=0,24 |
| Hemorragia | 9 (17,3) | 9 (11,3) | p=0,3 |
| Cardiopatía isquémica | 5 (9,6) | 5 (6,3) | p=0,46 |
| Shock | 2 (3,8) | 8 (10) | p=0,2 |
| Anafilaxia | 0 | 2 (2,5) | p=0,25 |
| Otrosc | 13 (25) | 17 (21,3) | p=0,59 |
| Ritmo inicial, n (%) | |||
| Ritmos no desfibrilables: | 40 (80) | 60 (75) | p=0,21 |
| • Actividad eléctrica sin pulso | 15 (30) | 17 (21,3) | p=0,25 |
| • Asistolia | 25 (50) | 43 (53,8) | p=0,68 |
| Ritmos desfibrilables: | 10 (20) | 20 (25) | P=0,51 |
| • Fibrilación ventricular | 7 (14) | 9 (11,2) | P=0,64 |
| • Taquicardia ventricular | 3 (6) | 11 (13,7) | P=0,16 |
| Tiempo de llegada del equipo en minutos, media (DE) | 1,64 (0,75) | 1,52 (0,8) | p=0,374 |
| Duración de la RCP en minutos, media (DE) | 21,5 (15,7) | 21,36 (19,4) | p=0,964 |
| Outcomes | |||
| Supervivencia inmediata, n (%) | 28 (53,8) | 42 (53,1) | p=0,87 |
| Días de estancia en UCI, media (DE) | 4,67 (12,9) | 7,86 (10,3) | p=0,009d |
| Parada cardiorrespiratoria | 5,60 (8,6) | 4,46 (7,9) | p=0,442 |
| Insuficiencia respiratoria aguda | 6,84 (6,9) | 11,83 (14,6) | p=0,13 |
| Paciente crítico sin parada | 3,56 (6,7) | 5,06 (8,6) | p=0,207 |
| Días de estancia en sala de hospitalización, media (DE) | 10,87 (30,3) | 10,63 (11,9) | p=0,9 |
| Parada cardiorrespiratoria | 4,18 (8,8) | 4,53 (10,3) | p=0,84 |
| Insuficiencia respiratoria aguda | 14,64 (21,2) | 11,25 (13,7) | p=0,5 |
| Paciente crítico sin parada | 13,53 (19,8) | 8,1 (10,3) | p=0,02d |
| Supervivencia al alta, n (%) | 15 (29,4) | 21 (26,3) | p=0,68 |
| GOS > 3, n (%) | 15 (100) | 15 (71,4) | p=0,023d |
DE: desviación estándar; GOS: Glasgow Outcome Scale; n: número de pacientes; PCR: parada cardiorrespiratoria; RCP: reanimación cardiopulmonar; UCI: unidad de cuidados intensivos; %: porcentaje.
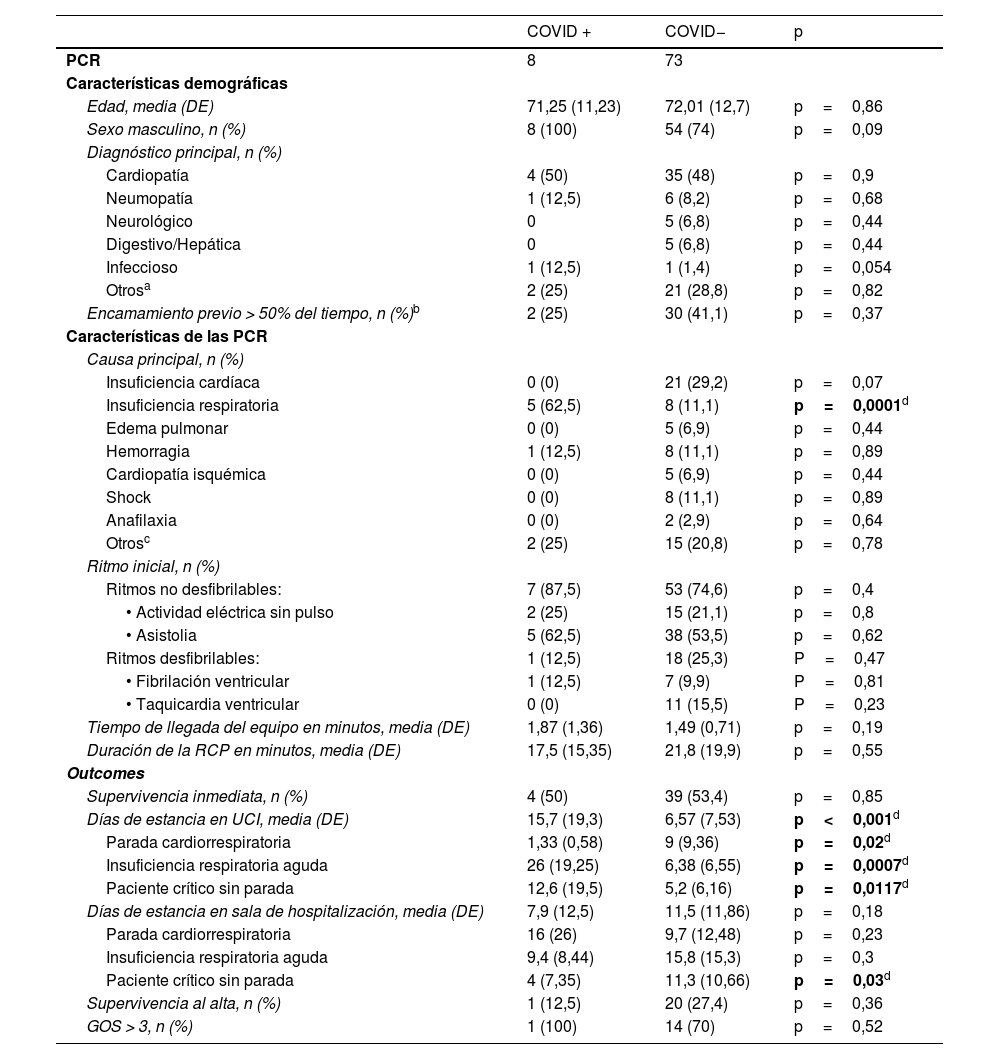
Características demográficas de los pacientes, características de las PCR, de la reanimación y outcomes de los pacientes durante el periodo pandemia
| COVID + | COVID− | p | |
|---|---|---|---|
| PCR | 8 | 73 | |
| Características demográficas | |||
| Edad, media (DE) | 71,25 (11,23) | 72,01 (12,7) | p=0,86 |
| Sexo masculino, n (%) | 8 (100) | 54 (74) | p=0,09 |
| Diagnóstico principal, n (%) | |||
| Cardiopatía | 4 (50) | 35 (48) | p=0,9 |
| Neumopatía | 1 (12,5) | 6 (8,2) | p=0,68 |
| Neurológico | 0 | 5 (6,8) | p=0,44 |
| Digestivo/Hepática | 0 | 5 (6,8) | p=0,44 |
| Infeccioso | 1 (12,5) | 1 (1,4) | p=0,054 |
| Otrosa | 2 (25) | 21 (28,8) | p=0,82 |
| Encamamiento previo > 50% del tiempo, n (%)b | 2 (25) | 30 (41,1) | p=0,37 |
| Características de las PCR | |||
| Causa principal, n (%) | |||
| Insuficiencia cardíaca | 0 (0) | 21 (29,2) | p=0,07 |
| Insuficiencia respiratoria | 5 (62,5) | 8 (11,1) | p=0,0001d |
| Edema pulmonar | 0 (0) | 5 (6,9) | p=0,44 |
| Hemorragia | 1 (12,5) | 8 (11,1) | p=0,89 |
| Cardiopatía isquémica | 0 (0) | 5 (6,9) | p=0,44 |
| Shock | 0 (0) | 8 (11,1) | p=0,89 |
| Anafilaxia | 0 (0) | 2 (2,9) | p=0,64 |
| Otrosc | 2 (25) | 15 (20,8) | p=0,78 |
| Ritmo inicial, n (%) | |||
| Ritmos no desfibrilables: | 7 (87,5) | 53 (74,6) | p=0,4 |
| • Actividad eléctrica sin pulso | 2 (25) | 15 (21,1) | p=0,8 |
| • Asistolia | 5 (62,5) | 38 (53,5) | p=0,62 |
| Ritmos desfibrilables: | 1 (12,5) | 18 (25,3) | P=0,47 |
| • Fibrilación ventricular | 1 (12,5) | 7 (9,9) | P=0,81 |
| • Taquicardia ventricular | 0 (0) | 11 (15,5) | P=0,23 |
| Tiempo de llegada del equipo en minutos, media (DE) | 1,87 (1,36) | 1,49 (0,71) | p=0,19 |
| Duración de la RCP en minutos, media (DE) | 17,5 (15,35) | 21,8 (19,9) | p=0,55 |
| Outcomes | |||
| Supervivencia inmediata, n (%) | 4 (50) | 39 (53,4) | p=0,85 |
| Días de estancia en UCI, media (DE) | 15,7 (19,3) | 6,57 (7,53) | p<0,001d |
| Parada cardiorrespiratoria | 1,33 (0,58) | 9 (9,36) | p=0,02d |
| Insuficiencia respiratoria aguda | 26 (19,25) | 6,38 (6,55) | p=0,0007d |
| Paciente crítico sin parada | 12,6 (19,5) | 5,2 (6,16) | p=0,0117d |
| Días de estancia en sala de hospitalización, media (DE) | 7,9 (12,5) | 11,5 (11,86) | p=0,18 |
| Parada cardiorrespiratoria | 16 (26) | 9,7 (12,48) | p=0,23 |
| Insuficiencia respiratoria aguda | 9,4 (8,44) | 15,8 (15,3) | p=0,3 |
| Paciente crítico sin parada | 4 (7,35) | 11,3 (10,66) | p=0,03d |
| Supervivencia al alta, n (%) | 1 (12,5) | 20 (27,4) | p=0,36 |
| GOS > 3, n (%) | 1 (100) | 14 (70) | p=0,52 |
DE: desviación estándar; GOS: Glasgow Outcome Scale; n: número de pacientes; PCR: parada cardiorrespiratoria; RCP: reanimación cardiopulmonar; UCI: unidad de cuidados intensivos; %: porcentaje.
La recuperación neurológica al alta fue mejor en el grupo prepandemia en comparación con el grupo pandemia (GOS>3 en el 100% de los pacientes frente al 71,4%, p=0,023) (fig. 2).
La tabla 4 muestra las características de los pacientes en periodo pandemia, las principales características de las PCR, la reanimación y los outcomes. Todos los pacientes COVID+ que sufrieron PCR fueron hombres cuya patología de base principal era cardiaca, seguido de las patologías pulmonares e infecciosas.
La IRA (62,5%) fue la causa principal de PCR en el grupo COVID+. En el grupo COVID− las causas fueron más variadas, siendo las cardiacas las más frecuentes (29,2%) Los ritmos no desfibrilables fueron los más frecuentes en ambos grupos. No se observaron diferencias significativas en los tiempos de llegada del equipo ni en la supervivencia inmediata o al alta hospitalaria. De los 8 pacientes COVID+, solo uno sobrevivió al alta hospitalaria con un GOS>3, mientras que 14 de los 20 pacientes COVID− que sobrevivieron presentaron GOS>3.
El tiempo de estancia en la UCI fue significativamente mayor en el grupo pandemia, sin diferencias en los días en sala de hospitalización. Se observó un aumento significativo de la estancia en la UCI en pacientes COVID+, independientemente del motivo de ingreso en la UCI (PCR, IRA o paciente crítico).
DiscusiónEl presente estudio realiza una fotografía de la actividad registrada por el equipo de atención a la PCIH en dos periodos muy diferentes, delimitados por la declaración de pandemia internacional en marzo de 2020. La pandemia por SARS-CoV-2 supuso un gran desafío para el personal sanitario. Procedimientos generadores de aerosoles como la intubación orotraqueal o la RCP implicaban un riesgo elevado de contagio, lo que podía generar reticencias y demoras en el inicio de las maniobras20-22. Como respuesta a la crisis sanitaria, se implementaron cambios en los protocolos para garantizar la seguridad de los profesionales, aunque el equipo de PCIH de nuestro centro mantuvo un alto nivel de actividad durante la pandemia, denotando gran implicación y profesionalidad de todo el personal sanitario. El aumento de activaciones podría atribuirse, en parte, al incremento de pacientes críticos en las salas de hospitalización convencional a causa del déficit de camas en las UCI23,24. También cabe destacar que fue un periodo de sobrecarga asistencial extrema en el que, aparte de los pacientes habituales, se superponían los pacientes afectos por este virus. Además, los pacientes con otras patologías, por temor a contagiarse, acudían al hospital en condiciones más graves, lo que también podría haber contribuido al aumento de activaciones durante este periodo.
Durante la pandemia, el número de activaciones en pacientes COVID+ fue inferior al de pacientes COVID−. Esto podría explicarse por el pronóstico desfavorable de los pacientes con COVID-19 avanzado, lo que provocaba la implementación del LET de forma más temprana25,26. El perfil de paciente atendido por parte del equipo (varón entre 60-70años con diagnóstico principal de cardiopatía y frecuentemente con encamamiento >50%) no ha presentado diferencias significativas entre ambos periodos a estudio. Este perfil experimenta algunas variaciones en los pacientes COVID+, siendo los varones ingresados por causa respiratoria o infecciosa los que requirieron atención con más frecuencia.
Destaca también un aumento estadísticamente significativo de las PCR en el periodo pandemia, pero paradójicamente no hay diferencias en las activaciones por IRA y se observa también una disminución no significativa de las llamadas para atender a pacientes críticos sin PCR. Esto puede ser porque, al inicio de la pandemia, los pacientes eran intubados de forma precoz y programada para minimizar el riesgo de contagio entre el personal.
La segunda parte de nuestro análisis se centra exclusivamente en las PCIH. Los protocolos de RCP también se modificaron para priorizar la seguridad de los reanimadores27. La colocación correcta de los EPI podría haber enlenteciendo el inicio de las maniobras, pudiendo afectar a la supervivencia23,24,28,29. Sorprendentemente, en nuestro estudio no encontramos diferencias significativas en los tiempos de llegada ni en los de reanimación, así como tampoco en las tasas de supervivencia, inicial o al alta. Estos resultados son similares a la evidencia más reciente17 y parecen indicar que las modificaciones realizadas no resultaron en retrasos significativos en la atención a estos pacientes. Esto podría explicarse por el uso anticipado de los EPI por parte del personal, ya que se consideraba que cualquier paciente ingresado podía estar contagiado13,20,25. Además, la formación en SVA adaptado a la pandemia y la experiencia acumulada también podrían haber contribuido a un reconocimiento precoz del paciente en deterioro clínico grave, incrementando las activaciones y mejorando la atención temprana en casos de PCIH.
La literatura reportada comparando las características de la PCR y de los pacientes que la sufren, anterior a la pandemia por COVID-19 y durante esta, es escasa. Los pacientes más susceptibles a sufrir una PCR fueron varones en la séptima década de vida, con patología cardiaca de base y, en muchos casos, con encamamiento previo >50%6. Este perfil de paciente se mantiene en ambos periodos a estudio, incluso en los pacientes COVID+.
Según la literatura reportada, la etiología desencadenante de PCR más frecuente en pacientes COVID+ fue la causa respiratoria16,24,29,30. Esto concuerda con nuestros datos, en los que, de los 8 casos de PCR en COVID+, la insuficiencia respiratoria fue la etiología desencadenante más frecuente. Por otro lado, la insuficiencia cardíaca fue la causa más frecuente en el subgrupo COVID−, concordando también con la literatura revisada. Ahora bien, estudios futuros podrían evidenciar un aumento de la etiología cardíaca, puesto que la infección por COVID-19 también provocaba eventos cardíacos agudos, como síndrome coronario agudo, arritmias o insuficiencia cardíaca, debido al efecto cardiotóxico de ciertos tratamientos o por el efecto protrombótico de la infección21.
Los ritmos electrocardiográficos más frecuentes en ambos periodos fueron los no desfibrilables, con claro predominio en pacientes COVID+ (87,5%). Esto coincide con la literatura existente y podría deberse a la hipoxemia asociada al SDRA que presentaban estos pacientes29,31.
En cuanto a la supervivencia, la inicial tras una PCR suele ser aproximadamente del 50%, pero la supervivencia al alta es considerablemente menor, alrededor del 20%. En este estudio, la supervivencia inicial en el grupo prepandemia fue del 53,8%, similar a lo reportado en la literatura1,5,8, mientras que en el periodo pandemia fue del 53,1%, lo que representa un resultado superior al 30,5% reportado en un metaanálisis de Szarpak et al.31. Esta diferencia podría deberse a la eficiencia y a la organización del equipo de PCIH durante la pandemia, que no presentó retrasos significativos en los tiempos de llagada ni de maniobras. La supervivencia al alta, aunque fue también similar a la reportada en la literatura en ambos grupos, fue ligeramente inferior en los pacientes COVID+ (12,5%). En estudios de Acharya et al.24, Hayek et al.25 y Sheth et al.26 la supervivencia al alta fue incluso más baja (6,8%, 0% y 0,7%, respectivamente)24-26, lo que podría atribuirse a la mayor gravedad de los pacientes incluidos en sus estudios (incluían pacientes ingresados en la UCI) y al colapso y falta de recursos sanitarios en Estados Unidos durante ese periodo.
Respecto al pronóstico neurológico, se objetiva un mejor resultado neurológico (GOS>3) en el periodo prepandemia de forma estadísticamente significativa. Aunque se podría suponer que los pacientes COVID+ tendrían una mejor recuperación neurológica al ser la causa respiratoria la más frecuente, la literatura describe lo contrario, mostrando un mal pronóstico neurológico en estos pacientes tras una PCR. La hipoxia prolongada, los efectos sistémicos y las secuelas del propio virus podrían estar detrás de este mal pronóstico16,30,32,33. En este estudio, solo un paciente COVID+ sobrevivió al alta tras una PCR, lo que limita la interpretación de estos resultados. Una muestra mayor podría arrojar resultados más concluyentes.
Aunque no se observaron diferencias significativas en las tasas de supervivencia ni en los resultados neurológicos tras la PCR entre los pacientes infectados y no infectados, la estancia en la UCI de pacientes COVID+ que sufrieron PCR fue considerablemente menor que los COVID−, lo cual podría relacionarse con la elevada mortalidad de estos pacientes. En contraste, los pacientes COVID+ presentaron estancias hospitalarias más prolongadas, especialmente en la UCI, debido a un proceso de recuperación más complejo y a las secuelas y complicaciones que presentaban (miopatía, mayor necesidad de oxigenoterapia suplementaria…).
Nuestro estudio no está exento de limitaciones, siendo un análisis retrospectivo, unicéntrico y con tamaño muestral reducido, particularmente en el subgrupo COVID+, lo que dificulta la generalización de los resultados. Además, la rápida progresión de la patología por COVID-19 conllevaba mayor gravedad y tratamiento fútil, estableciéndose LET y tratamiento sintomático/paliativo. Estos pacientes, por tanto, se excluyeron de las activaciones del equipo de PCIH, pudiendo sesgar los resultados globales de los pacientes COVID+. Por último, no se evaluó de forma precisa el estado basal previo de los pacientes ni se utilizaron índices de severidad de comorbilidades, como el Acute Phisiology and Chronic Health EvaluationII (APACHEII), lo que impide asegurar la homogeneidad en las características basales de los pacientes. Para obtener resultados más sólidos y generalizables serían necesarios estudios multicéntricos y de largo plazo, con muestras más amplias.
A casi 5 años del inicio de la crisis de salud pública causada por la COVID-19, los resultados de este estudio destacan la importancia de la adaptación y de la mejora continua de los protocolos, así como de la formación del personal en el reconocimiento y en el manejo dinámico de las emergencias médicas. A pesar de que actualmente el SARS-CoV-2 se ha convertido en un virus menos letal, no podemos descartar nuevas epidemias o pandemias que puedan afectar a nuestra manera de atender a los pacientes. Conocer lo que ocurrió, mediante un registro sistemático de datos, es importante para ampliar nuestro conocimiento, mejorar nuestra capacidad de respuesta y optimizar la atención ante posibles crisis sanitarias futuras.
FinanciaciónNo existe financiación proveniente de entidades públicas o privadas, de investigación o fundaciones para la realización de este trabajo.
Contribución de los autoresGhali Ballout: realización de la estadística y redacción del manuscrito; realización de modificaciones.
Marta Magaldi Mendaña: redacción del manuscrito; realización y corrección de las modificaciones.
Bartomeu Ramis Pou: recogida de datos y realización de la estadística.
Cristian Torres Quevedo: recogida de datos.
Adriana Capdevila Freixas: recogida de datos.
Silvia Moreno Jurico: recogida de datos.
Enrique Jesús Carrero Cardenal: idea del estudio y CEIm, supervisión final del manuscrito.
Jaime Fontanals Dotras: idea del estudio y CEIm, supervisión final del manuscrito.
Comisión a la Atención a la Parada Cardiorespiratoria del Hospital Clínic de Barcelona: valoración de todo el circuito de Atención a la PCR intrahospitalaria, análisis de resultados.
Conflicto de interesesLos autores declaran que no existe conflicto de intereses.
Jaime Fontanals, Marta Magaldi, Carlos Ferrando, María Teresa Peix, Mercè Agustí, Eva Sánchez, Sara Fernández, Ana Sandra Hernández, Gerard Sánchez-Etayo, Susana Millan, Pedro Castro, Teresa López
Filiación: Hospital Clínic de Barcelona.