Conocer las características de los procedimientos de intubación orotraqueal (IOT) en una Unidad de Medicina Intensiva, describir las complicaciones graves relacionadas con el procedimiento y los factores de riesgo asociados a su aparición.
DiseñoEstudio prospectivo de cohorte, observacional, durante un periodo de 2 años.
ÁmbitoUnidad de Cuidados Intensivos polivalente de un hospital universitario de segundo nivel.
PacientesSe incluyeron todas las IOT (309 procedimientos) realizadas por el intensivista.
IntervencionesNinguna.
Variables de interés principalDatos clínicos previos a la IOT, durante y posintubación, motivo de IOT y sus complicaciones. Análisis de factores de riesgo mediante regresión logística múltiple.
ResultadosEl 76% de las IOT se realizaron de forma inmediata. Se llevaron a cabo mayoritariamente por el médico interno residente de la Unidad de Cuidados Intensivos (60%). El 34% de los procedimientos presentaron complicaciones graves con alteración respiratoria (16%), hemodinámica (5%) o ambas (10%). Fallecieron 3 pacientes (1%) y presentaron parada cardiaca el 2% de los casos. El análisis de regresión logística mostró que la edad (OR 1,1; IC 95%: 1,1-1,2), la tensión arterial sistólica≤90mmHg (OR 3,0; IC 95%: 1,4-6,4) y la SapO2≤90% (OR 4,4; IC 95%: 2,3-8,1) previos a la intubación, la presencia de secreciones (OR 2,2; IC 95%: 1,1-4,6) y la necesidad de más de un intento (OR 3,5; IC 95%: 1,4-8,7) fueron factores independientes para la aparición de complicaciones.
ConclusionesLa IOT del paciente crítico se asocia a complicaciones respiratorias y hemodinámicas. Los factores de riesgo independientes relacionados con la aparición de complicaciones fueron la edad avanzada, la hipotensión, la hipoxemia previa, las secreciones y la necesidad de más de un intento.
A study is made to determine the characteristics of endotracheal intubation (ETI) procedures performed in an Intensive Care Unit, and to describe the associated severe complications and related risk factors.
DesignA prospective cohort study involving a 2-year period was carried out.
SettingThe combined clinical/surgical Intensive Care Unit in a secondary university hospital.
PatientsAll ETIs carried out by intensivists were included.
InterventionsNone.
Main variablesWe analyzed the data associated with the patient, the procedure and the postoperative complications after intubation. The study of risk factors was performed using multiple logistic regression analysis.
ResultsSeventy-six percent of the ETIs were performed immediately. Most of them were carried out by Intensive Care Units residents (60%). A total of 34% of the procedures had severe complications, including respiratory (16%) or hemodynamic (5%) disorders, or both (10%). Three patients died (1%), and 2% of the subjects experienced cardiac arrest. Logistic regression analysis identified the following independent risk factors for complications: age (OR 1.1; 95% CI: 1.1-1.2), systolic blood pressure≤90mmHg (OR 3.0; 95% CI: 1.4-6.4) and SpO2≤90% (OR 4.4; 95% CI: 2.3-8.1) prior to intubation, the presence of secretions (OR 2.2; 95% CI: 1.1-4.6), and the need for more than one ETI attempt (OR 3.5; 95% CI: 1.4-8.7).
ConclusionsETI in Intensive Care Unit patients is associated with respiratory and hemodynamic complications. The independent risk factors associated with the development of complications were advanced age, hypotension and previous hypoxemia, the presence of secretions, and the need for more than one ETI attempt.
El manejo de la vía aérea del paciente crítico es una técnica que habitualmente debe realizarse en situación de urgencia. La probabilidad de que se presenten dificultades no previstas en la intubación orotraqueal (IOT) y de la aparición de complicaciones son significativamente más altas en la Unidad de Cuidados Intensivos (UCI) que en la sala de quirófano1.
La incidencia de dificultad en la IOT en situación de urgencia es unas 3 veces más frecuente que en la IOT programada, y las complicaciones durante el procedimiento se incrementan de forma exponencial si se requieren más de 2 intentos para conseguir la IOT2,3. Los algoritmos habituales propuestos por la Difficult Airway Society no son siempre útiles, ya que contemplan, por ejemplo, como alternativa, el despertar al paciente y posponer el procedimiento, lo que no es una opción en el paciente crítico4.
La IOT del paciente crítico suele realizarse en las UCI, pero, en ocasiones, la inestabilización del paciente se produce fuera de los límites físicos de la UCI y obliga a su atención e IOT en planta de hospitalización5,6. Aunque se han hecho esfuerzos para la mejora de la seguridad del paciente sometido a un procedimiento de IOT urgente, el estado y las condiciones de la situación no permiten una evaluación completa en todos los casos7–9.
Las complicaciones más frecuentes son las alteraciones hemodinámicas y respiratorias10,11. El riesgo de aparición de estas complicaciones es multifactorial, dependiendo de factores relacionados con el paciente, la experiencia del personal que realiza la técnica, el manejo farmacológico y las condiciones previas a la intubación12–14.
A pesar de su importancia vital, son pocos los estudios que evalúan la IOT en el paciente crítico, sus dificultades y las causas que contribuyen a la aparición de complicaciones. Además, los trabajos publicados presentan resultados heterogéneos12,15,16.
El objetivo de nuestro trabajo es conocer las características de los procedimientos de IOT realizados por el personal médico de nuestra UCI polivalente, y describir las complicaciones graves y los factores de riesgo implicados en su aparición.
Material y métodoPoblación a estudioEstudio de cohortes prospectivo con la finalidad de describir y realizar un análisis de factores de riesgo de la aparición de complicaciones graves durante la realización del procedimiento de IOT.
Se incluyeron todas las IOT hechas tanto en la UCI como en la planta de hospitalización en pacientes de más de 14 años, realizadas por el equipo de médicos intensivistas de la UCI polivalente de 20 camas del Hospital Universitario Arnau de Vilanova de Lleida. El periodo de estudio fue de 24 meses (desde junio de 2008 hasta junio de 2010). No se modificó el procedimiento de intubación durante el periodo de estudio. Se excluyeron las IOT realizadas mediante fibrobroncoscopio, fast-track, TrueView, o con la asistencia de otro dispositivo diferente al fiador metálico maleable. No se incluyeron las IOT realizadas en el Servicio de Urgencias ni en el área quirúrgica, ya que dependen de los equipos de Urgencias y de Anestesiología, respectivamente.
El Comité Ético de Investigación Clínica fue informado de la realización del trabajo, y dadas las características del estudio, no consideró necesaria la obtención del consentimiento informado. Se garantizó el anonimato de los pacientes.
Procedimiento de intubaciónPara la IOT se disponía del equipamiento estándar con diferentes medidas de laringoscopio, palas rectas y curvas y medidas diferentes de tubos endotraqueales de baja presión. Todos los pacientes presentaban monitorización de ritmo cardiaco, tensión arterial y saturación de oxígeno (pulsioximetría) (SapO2). La urgencia de la IOT se categorizó como: inmediata cuando se indicó IOT sin demora y urgente en los que se requería dentro de los 30min siguientes12. La intubación fue realizada por el médico residente de la UCI (todos tenían experiencia en IOT superior a 2 años) o el médico adjunto (intensivistas con experiencia en IOT superior a 5 años). En todos los pacientes (excepto en situación de paro cardiorrespiratorio) se realizó inducción farmacológica de secuencia rápida con midazolam 0,2-0,3mg/kg combinado con fentanilo 1mcg/kg y succinilcolina 1-1,5mg/kg en ausencia de insuficiencia renal crónica o hiperpotasemia. El intento de intubación se define como la colocación del laringoscopio en la boca del paciente con el objetivo de la intubación, aunque no se logre insertar el tubo endotraqueal. IOT difícil se define como Cormack-Lehane III o IV en la visión laringoscópica17 o necesidad de 3 o más intentos16,18.
Recogida de datosSe recogieron datos demográficos, diagnóstico al ingreso, valoración de la gravedad y presencia de enfermedad crónica previa según APACHE II, uso de tratamiento vasopresor, duración de ventilación mecánica, estancia y mortalidad en la UCI.
Las indicaciones para la IOT se clasificaron en: 1) fallo respiratorio agudo definido como afectación pulmonar con una PO2/FiO2≤200 dentro de los criterios de síndrome de distrés respiratorio agudo definidos en la Conferencia-Consenso Americana-Europea19, y 2) shock definido como tensión arterial sistólica (TAS)<70mmHg o tensión arterial media<70mmHg20, coma con puntuación en la escala de Glasgow≤8, parada cardiorrespiratoria, recambio de tubo endotraqueal y extubación accidental2,15.
Se confeccionó una hoja de recogida de datos dividida en 3 apartados: 1) datos previos al procedimiento, como lugar y hora, indicación de la intubación, ventilación no invasiva previa, frecuencia respiratoria y nivel de Glasgow; 2) datos del procedimiento con el estatus del médico (residente o adjunto) que realizaba el procedimiento, grado de Cormack-Lehane, número de intentos, aplicación de la maniobra de Sellick, uso de fiador y preoxigenación con bolsa autoinflable de ventilación (Ambú®), y 3) datos posprocedimiento: comprobación de la posición del tubo mediante auscultación y radiografía de tórax.
Las variables fisiológicas de frecuencia cardiaca, frecuencia respiratoria, tensión arterial y SapO2 se recogieron antes, durante (valores más alterados) y en los 15min después de la IOT. La recogida de datos fue realizada por el médico que realizó el procedimiento, tras su finalización.
Las complicaciones asociadas al procedimiento, definidas en estudios previos, se clasificaron en 2 grupos, según su gravedad2,15: 1) complicaciones mayores o graves con riesgo vital: paro cardiaco o muerte, alteración hemodinámica (shock severo) definida como TAS<65mmHg o necesidad de inicio de fármacos vasopresores y alteración respiratoria (hipoxemia) definida como SapO2<80%, y 2) complicaciones moderadas o menores: intubación esofágica, intubación selectiva, aspiración de contenido gástrico, traumatismo dental o bucal y arritmia sin pérdida de pulso.
Análisis estadísticoLos datos se presentaron como media±desviación estándar o como porcentaje. Para la comparación entre grupos se utilizó el test de chi-cuadrado para las variables discretas y el test de Mann-Whitney para las continuas. Para determinar los factores de riesgo de aparición de complicaciones se realizó un estudio de regresión logística21. Se calcularon las odds ratio y sus intervalos de confianza al 95%. Las variables que fueron significativas en el estudio univariable se incluyeron en el estudio de regresión logística múltiple. Se utilizó un sistema de selección de variables por pasos. Las variables TAS y SapO2 previas a la IOT se categorizaron como TAS≤90mmHg y SapO2≤90%.
La propiedad de discriminación del modelo de regresión logística se realizó mediante el cálculo del área bajo la curva ROC (con intervalo de confianza al 95%). Se utilizó el programa estadístico SPSS® (versión 18.0).
ResultadosDurante el periodo de estudio ingresaron en la UCI 1.015 pacientes, de los cuales 599 (43%) fueron sometidos a ventilación mecánica. Doscientos cincuenta pacientes (42%) fueron intubados por el personal de la UCI, y el 57% restante ingresaron intubados desde el Servicio de Urgencias o el quirófano. Se realizaron 312 intubaciones, pero se excluyeron 3 procedimientos por falta de recogida de datos. En total, el grupo de estudio lo formaron 309 intubaciones. Los pacientes que sufrieron alguna complicación grave (n=90) tuvieron más mortalidad que los que no la sufrieron (39 vs. 33%), pero sin alcanzar significación estadística (p=0,385).
Las 2 categorías de complicaciones se detallan en la tabla 1. Complicaciones mayores ocurrieron en 104 ocasiones (34%). La complicación grave más frecuente fue la alteración respiratoria, seguida de la alteración hemodinámica. Un 10% de los pacientes presentaron ambas alteraciones. Debemos destacar el fallecimiento de 3 pacientes (1%), y la parada cardiaca ocurrió en 5 (2%) de los casos. Dentro de las complicaciones leves moderadas (en 156 IOT) hubo 14 (5%) pacientes que presentaron aspiración de contenido gástrico y en 16 (5%) se intubó inicialmente en esófago. La incidencia de IOT difícil en el presente estudio fue del 9%. El traumatismo dental fue muy poco frecuente (1%), en cambio, el daño de partes blandas o sangrado de la cavidad oral estuvo presente en 52 (17%) de los casos.
Complicaciones mayores y menores en la intubación orotraqueal del grupo de estudio
| Complicaciones mayores | 104 (34) |
| Exitus | 3 (1) |
| Parada cardiorrespiratoria | 5 (2) |
| Alteración respiratoria | 50 (16) |
| Alteración hemodinámica | 14 (5) |
| Respiratorias+hemodinámicas | 32 (10) |
| Complicaciones menores | 156 (50) |
| Broncoaspiración | 14 (5) |
| Traumatismo/sangre | 52 (17) |
| Traumatismo/labio | 15 (5) |
| Traumatismo/diente | 4 (1) |
| Intubación esofágica | 16 (5) |
| Arritmia | 26 (8) |
| IOT difícil | 29 (9) |
IOT: intubación orotraqueal.
Valores expresados como n (%).
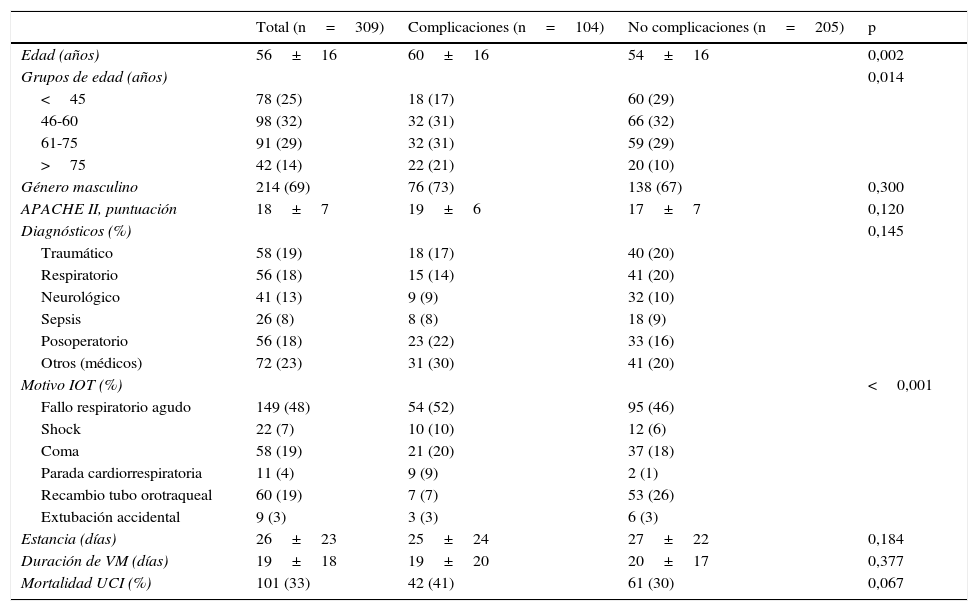
En la tabla 2 se muestra la comparación entre las IOT que presentaron complicaciones y las que no lo hicieron. Encontramos diferencias significativas en la edad, el diagnóstico y la razón para la IOT. El principal motivo de intubación fue el fallo respiratorio agudo, con un 48% de los casos. Las otras 2 situaciones que requirieron intubación fueron la alteración neurológica, seguida por el shock. En 60 (19%) casos la intubación fue por recambio de tubo y, menos frecuentemente (3%), por extubación no programada. La aparición de complicaciones no implicó diferencias en los días de ventilación mecánica, estancia o mortalidad.
Características de los episodios de intubación orotraqueal en el grupo total y según presencia de complicaciones
| Total (n=309) | Complicaciones (n=104) | No complicaciones (n=205) | p | |
|---|---|---|---|---|
| Edad (años) | 56±16 | 60±16 | 54±16 | 0,002 |
| Grupos de edad (años) | 0,014 | |||
| <45 | 78 (25) | 18 (17) | 60 (29) | |
| 46-60 | 98 (32) | 32 (31) | 66 (32) | |
| 61-75 | 91 (29) | 32 (31) | 59 (29) | |
| >75 | 42 (14) | 22 (21) | 20 (10) | |
| Género masculino | 214 (69) | 76 (73) | 138 (67) | 0,300 |
| APACHE II, puntuación | 18±7 | 19±6 | 17±7 | 0,120 |
| Diagnósticos (%) | 0,145 | |||
| Traumático | 58 (19) | 18 (17) | 40 (20) | |
| Respiratorio | 56 (18) | 15 (14) | 41 (20) | |
| Neurológico | 41 (13) | 9 (9) | 32 (10) | |
| Sepsis | 26 (8) | 8 (8) | 18 (9) | |
| Posoperatorio | 56 (18) | 23 (22) | 33 (16) | |
| Otros (médicos) | 72 (23) | 31 (30) | 41 (20) | |
| Motivo IOT (%) | <0,001 | |||
| Fallo respiratorio agudo | 149 (48) | 54 (52) | 95 (46) | |
| Shock | 22 (7) | 10 (10) | 12 (6) | |
| Coma | 58 (19) | 21 (20) | 37 (18) | |
| Parada cardiorrespiratoria | 11 (4) | 9 (9) | 2 (1) | |
| Recambio tubo orotraqueal | 60 (19) | 7 (7) | 53 (26) | |
| Extubación accidental | 9 (3) | 3 (3) | 6 (3) | |
| Estancia (días) | 26±23 | 25±24 | 27±22 | 0,184 |
| Duración de VM (días) | 19±18 | 19±20 | 20±17 | 0,377 |
| Mortalidad UCI (%) | 101 (33) | 42 (41) | 61 (30) | 0,067 |
IOT: intubación orotraqueal; UCI: Unidad de Cuidados Intensivos; VM: ventilación mecánica.
Valores expresados como n (%) o media±DE. p calculada con chi-cuadrado o test de Mann-Whitney.
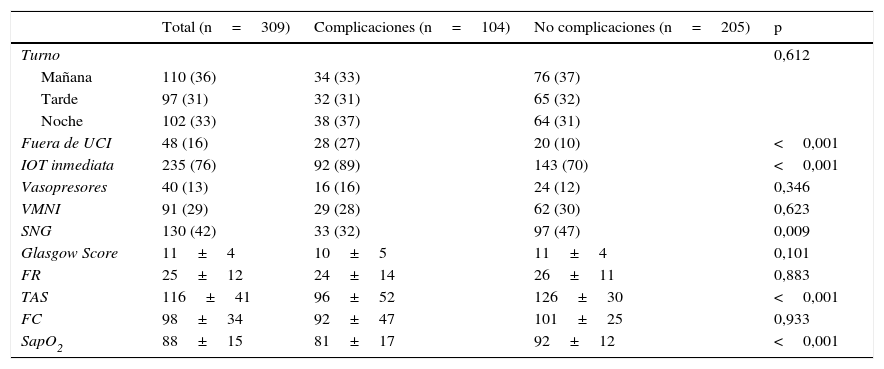
En la tabla 3 se describen las condiciones previas al episodio de IOT. Las IOT se realizaron durante todas las horas del día (turnos de mañana, tarde y noche). El 76% de las IOT se realizaron de forma inmediata. La situación previa de los pacientes reflejaba un deterioro fisiológico importante, con un nivel de Glasgow de 11 puntos, 29% con ventilación mecánica no invasiva, 13% con infusión de fármacos vasopresores y un deterioro respiratorio con una SapO2 media del 88%. Las IOT con complicaciones presentaban un mayor porcentaje de IOT inmediatas, una mayor tendencia a la hipotensión y una SapO2 previa más baja. No obtuvimos diferencias en el nivel de Glasgow, el soporte vasoactivo o la necesidad de ventilación mecánica no invasiva previa. En cambio, observamos un menor porcentaje de complicaciones cuando el paciente llevaba sonda nasogástrica.
Condiciones previas al episodio de intubación orotraqueal en el grupo total y según presencia de complicaciones
| Total (n=309) | Complicaciones (n=104) | No complicaciones (n=205) | p | |
|---|---|---|---|---|
| Turno | 0,612 | |||
| Mañana | 110 (36) | 34 (33) | 76 (37) | |
| Tarde | 97 (31) | 32 (31) | 65 (32) | |
| Noche | 102 (33) | 38 (37) | 64 (31) | |
| Fuera de UCI | 48 (16) | 28 (27) | 20 (10) | <0,001 |
| IOT inmediata | 235 (76) | 92 (89) | 143 (70) | <0,001 |
| Vasopresores | 40 (13) | 16 (16) | 24 (12) | 0,346 |
| VMNI | 91 (29) | 29 (28) | 62 (30) | 0,623 |
| SNG | 130 (42) | 33 (32) | 97 (47) | 0,009 |
| Glasgow Score | 11±4 | 10±5 | 11±4 | 0,101 |
| FR | 25±12 | 24±14 | 26±11 | 0,883 |
| TAS | 116±41 | 96±52 | 126±30 | <0,001 |
| FC | 98±34 | 92±47 | 101±25 | 0,933 |
| SapO2 | 88±15 | 81±17 | 92±12 | <0,001 |
FC: frecuencia cardíaca; FR: frecuencia respiratoria; IOT: intubación orotraqueal; SapO2: saturación de oxígeno (pulsioximetría); SNG: sonda nasogástrica; TAS: tensión arterial sistólica; UCI: Unidad de Cuidados Intensivos; VMNI: ventilación mecánica no invasiva.
Valores expresados como n (%) o media±DE. p calculada con chi-cuadrado o test de Mann-Whitney.
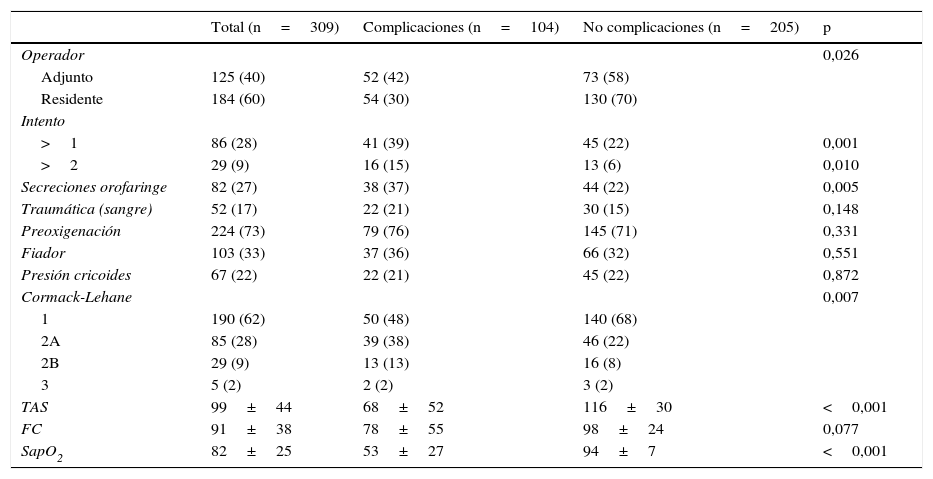
Las condiciones durante el episodio de IOT se muestran en la tabla 4. La IOT fue realizada prioritariamente por el médico residente (60%), destacando un menor nivel de complicaciones que cuando era realizada por el médico adjunto. Fue necesario más de un intento de intubación en el 28% de los casos, relacionándose con un aumento significativo de las complicaciones. La utilización de ayuda adicional con preoxigenación, fiador o presión cricoidea no obtuvo diferencias en la aparición de complicaciones. En cambio, la presencia de secreciones, el grado de Cormack-Lehane, una menor TAS y una baja saturación de oxígeno sí se relacionaron con un mayor porcentaje de complicaciones.
Condiciones durante al episodio de intubación orotraqueal en el grupo total y según presencia de complicaciones
| Total (n=309) | Complicaciones (n=104) | No complicaciones (n=205) | p | |
|---|---|---|---|---|
| Operador | 0,026 | |||
| Adjunto | 125 (40) | 52 (42) | 73 (58) | |
| Residente | 184 (60) | 54 (30) | 130 (70) | |
| Intento | ||||
| >1 | 86 (28) | 41 (39) | 45 (22) | 0,001 |
| >2 | 29 (9) | 16 (15) | 13 (6) | 0,010 |
| Secreciones orofaringe | 82 (27) | 38 (37) | 44 (22) | 0,005 |
| Traumática (sangre) | 52 (17) | 22 (21) | 30 (15) | 0,148 |
| Preoxigenación | 224 (73) | 79 (76) | 145 (71) | 0,331 |
| Fiador | 103 (33) | 37 (36) | 66 (32) | 0,551 |
| Presión cricoides | 67 (22) | 22 (21) | 45 (22) | 0,872 |
| Cormack-Lehane | 0,007 | |||
| 1 | 190 (62) | 50 (48) | 140 (68) | |
| 2A | 85 (28) | 39 (38) | 46 (22) | |
| 2B | 29 (9) | 13 (13) | 16 (8) | |
| 3 | 5 (2) | 2 (2) | 3 (2) | |
| TAS | 99±44 | 68±52 | 116±30 | <0,001 |
| FC | 91±38 | 78±55 | 98±24 | 0,077 |
| SapO2 | 82±25 | 53±27 | 94±7 | <0,001 |
FC: frecuencia cardíaca; SapO2: saturación de oxígeno (pulsioximetría); TAS: tensión arterial sistólica.
Valores expresados como n (%) o media±DE. p calculada con chi-cuadrado o test de Mann-Whitney.
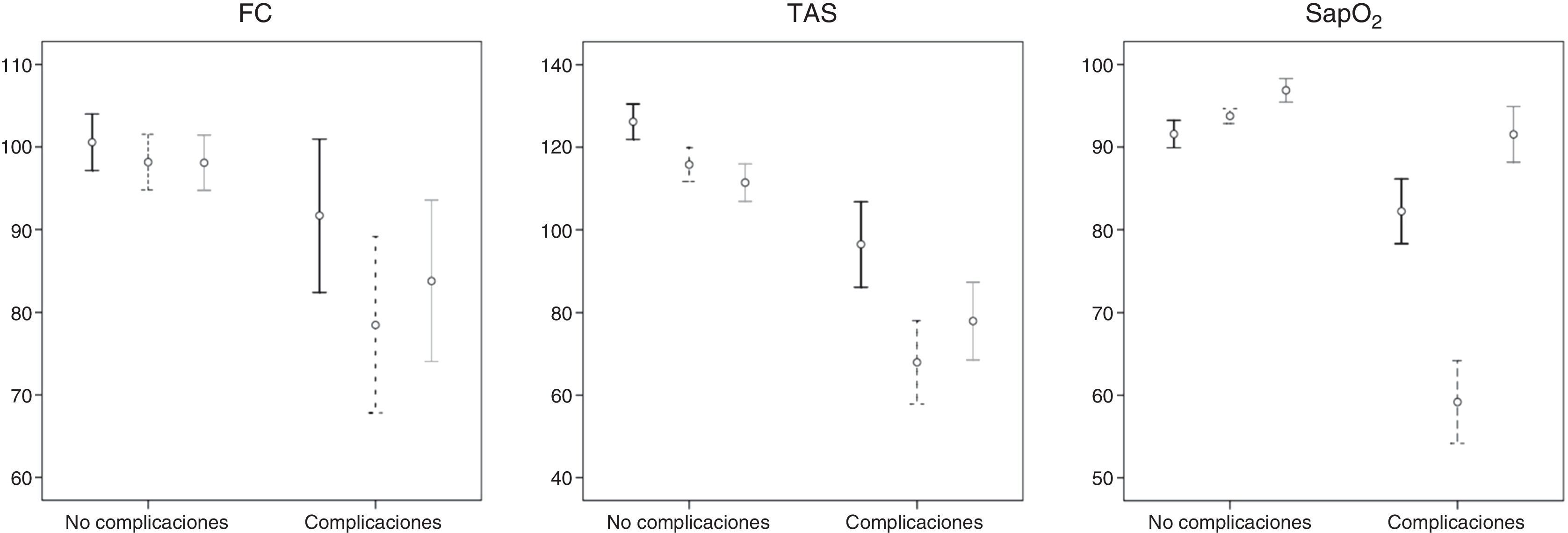
En la figura 1 observamos la repercusión de la IOT (antes, durante y después del procedimiento) en frecuencia cardiaca, SapO2 y TAS, con un deterioro marcado de los 2 últimos parámetros en los pacientes con complicaciones. Las necesidades de tratamiento vasopresor pasaron de 40 pacientes (13%) antes de la IOT a 86 (28%) después de esta.
Variaciones de los parámetros de frecuencia cardiaca, tensión arterial sistólica y saturación de oxígeno (pulsioximetría), antes, durante y después de la intubación orotraqueal, diferenciando procedimiento complicado y no complicado. Valores mostrados como media±intervalo de confianza del 95%.
FC: frecuencia cardiaca; SapO2: saturación de oxígeno (pulsioximetria); TAS: tensión arterial sistólica.
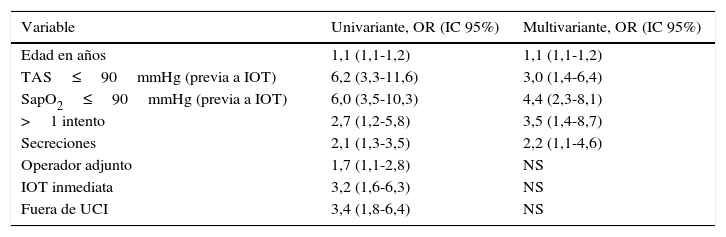
El análisis de regresión logística (tabla 5) mostró que la edad era un factor independiente para la presencia de complicaciones. Otros factores de riesgo fueron una TAS≤90mmHg y una SapO2≤90% previos a la intubación, y la presencia de secreciones en la cavidad bucofaríngea. La realización de más de un intento también se relacionó con un aumento de las complicaciones. El modelo obtuvo un área bajo la curva ROC de 0,79 (0,73-0,84).
Análisis de regresión logística de las variables que aumentan el riesgo de tener complicaciones en la intubación orotraqueal
| Variable | Univariante, OR (IC 95%) | Multivariante, OR (IC 95%) |
|---|---|---|
| Edad en años | 1,1 (1,1-1,2) | 1,1 (1,1-1,2) |
| TAS≤90mmHg (previa a IOT) | 6,2 (3,3-11,6) | 3,0 (1,4-6,4) |
| SapO2≤90mmHg (previa a IOT) | 6,0 (3,5-10,3) | 4,4 (2,3-8,1) |
| >1 intento | 2,7 (1,2-5,8) | 3,5 (1,4-8,7) |
| Secreciones | 2,1 (1,3-3,5) | 2,2 (1,1-4,6) |
| Operador adjunto | 1,7 (1,1-2,8) | NS |
| IOT inmediata | 3,2 (1,6-6,3) | NS |
| Fuera de UCI | 3,4 (1,8-6,4) | NS |
IC: intervalo de confianza; IOT: intubación orotraqueal; NS: no significativo estadísticamente; OR: odds ratio; SapO2: saturación de oxígeno (pulsioximetría); TAS: tensión arterial sistólica; UCI: Unidad de Cuidados Intensivos.
Según nuestros resultados, en la intubación del paciente crítico se presentan complicaciones de riesgo vital en más de la tercera parte de los casos. Nuestro grupo de pacientes presenta un porcentaje de complicaciones mayores superior al descrito por Griesdale et al.10 y Jaber et al.15, que fueron del 24 y 28%, respectivamente. Estas discrepancias podrían explicarse por las diferentes características de la población a estudio.
La IOT realizada por los médicos intensivistas se caracteriza por practicarse en diversas situaciones clínicas, por diferentes motivos, en diferentes ámbitos y con distintos grados de urgencia, pero que habitualmente suponen poco tiempo para la toma de decisiones y planificar la técnica18,22–24.
El nivel de complicaciones graves observado, ligeramente más elevado que en estudios previos, podría explicarse por la inclusión de las IOT realizadas por el médico intensivista fuera de la UCI. Más de la mitad de estos pacientes presentaron complicaciones en el manejo de la vía aérea, que podrían justificarse por la situación inestable del paciente y la realización de un procedimiento fuera del ámbito de críticos, sin poder disponer del equipamiento óptimo25,26.
La principal complicación grave detectada fue la hipoxemia severa con un descenso dramático de la saturación durante el procedimiento, a pesar de la preoxigenación previa que se realizó de forma mayoritaria. Diversos factores se han relacionado con la aparición de esta complicación14,27. En nuestra serie, en casi la mitad de los casos, la indicación de IOT fue por fallo respiratorio agudo, con una SapO2 media previa del 88%, lo que apoya el mayor riesgo de hipoxemia severa.
La segunda complicación de riesgo vital fue la alteración hemodinámica con hipotensión posintubación asociada o no a desaturación. Las alteraciones fisiológicas relacionadas con el manejo de la vía aérea, así como la situación previa del paciente, son factores relacionados con el deterioro hemodinámico posintubación13,28. Otros factores, como la elección del fármaco para la inducción, pueden ser importantes para minimizar la hipotensión en el paciente crítico29. En nuestro caso utilizamos el midazolam, que tiene un menor efecto hipotensor en comparación con otros fármacos, como el propofol30. El etomidato y la ketamina no se utilizan como fármacos inductores de forma rutinaria en nuestra unidad31.
En cuanto a las complicaciones menos graves, que no fueron objetivo principal en nuestro trabajo, obtuvimos un bajo porcentaje de complicaciones mecánicas. Los porcentajes de intubación esofágica y de dificultad en la IOT fueron similares a los de otras series publicadas2,11,15,32.
Durante la IOT de estos pacientes se suele disponer de poco tiempo para unas adecuadas evaluación, exploración y preparación previas33,34. En nuestra serie, más de las tres cuartas partes del total de IOT se realizaron de forma inmediata, justificando un mayor nivel de complicaciones35. Asimismo, la enfermedad crítica que requiere una intubación urgente suele acompañarse de una pobre respuesta a la preoxigenación previa, hipotensión en la inducción anestésica, riesgo de broncoaspiración por estómago lleno y la posibilidad de otras complicaciones36.
Encontramos 4 factores de riesgo, que de forma independiente se asociaron a presentar una complicación grave durante el procedimiento de IOT. Primero, la edad, que es un factor que no puede modificarse. Tener una edad avanzada condiciona una peor respuesta a cualquier agresión37. Debemos tener más cuidado en la IOT de estos pacientes mayores y pudiera ser que realizar la indicación del procedimiento más precozmente hiciera disminuir las complicaciones8,38,39. En segundo lugar, hay 2 factores dependientes de la situación fisiológica previa a la IOT: la presencia de hipotensión y/o hipoxemia condiciona un mayor riesgo de complicaciones. Estos factores podrían modificarse en algunos casos intentando optimizar las cifras de tensión y oxigenación. La preoxigenación y el uso precoz de vasopresores son fundamentales para mantener las condiciones previas de la IOT.
Otro factor como la presencia de secreciones en la cavidad bucofaríngea obstaculiza la visión laringoscópica y se ha relacionado con dificultades en la realización del procedimiento cuando se realiza en situación de urgencia40.
En último lugar, necesitar más de un intento para realizar la IOT aumenta el riesgo de complicaciones. En un trabajo publicado por Mort se observó que las IOT realizadas en más de 2 intentos presentaban un mayor porcentaje de hipoxemia, bradicardia, aspiración de contenido gástrico y parada cardiaca41. Nuestro estudio, en cambio, muestra que en el paciente crítico, cuando no se logra la intubación en el primer intento ya nos enfrentamos a un aumento de complicaciones. Debemos asegurar un nivel de aprendizaje para conseguir la destreza necesaria en la realización de las técnicas de UCI, minimizando riesgos evitables para el paciente42–44.
La intubación fue realizada en el 60% de los casos por el médico interno residente de la UCI. Y, en estas ocasiones de IOT, se presentaron menos complicaciones mayores. Hay diversos estudios con resultados similares que tratan de justificar este menor porcentaje de complicaciones por la importancia de la presencia de 2 operadores durante el procedimiento, o por el sesgo en la elección de personal más entrenado en las IOT que se prevén más complicadas15,42.
Este estudio presenta varias limitaciones. En primer lugar, es un estudio observacional realizado en un solo centro y debe tenerse cuidado a la hora de extrapolar los resultados a otras situaciones clínicas. En segundo lugar, la cumplimentación de los datos la realizaba el propio operador, con la posibilidad de infraestimar o sobrevalorar la dificultad de intubación y sus complicaciones. Asimismo, no se puede garantizar que el nivel de experiencia fuera uniforme entre los operadores, un fiel reflejo de la práctica clínica habitual en los hospitales docentes, donde habilidades y destrezas se adquieren de forma gradual. Por último, la definición de las complicaciones sigue siendo controvertida, así como la distinción entre alteraciones hemodinámicas o respiratorias relacionadas con la enfermedad de base o con el propio procedimiento de IOT.
Se precisan más estudios para profundizar en la IOT del paciente crítico, sus peculiaridades y su manejo45,46. Dentro de las estrategias para prevenir las complicaciones en la IOT del paciente crítico, la implementación de un algoritmo de intubación podría reducir las complicaciones relacionadas con el procedimiento28,47. Asimismo, disponer de un modelo sencillo que seleccione los pacientes con un mayor riesgo de presentar complicaciones graves durante la IOT podría ser una herramienta útil para su posible prevención.
Conflicto de interesesNo hay conflicto de intereses.
A todo el personal de la UCI por su colaboración en la recogida de información y en la realización del estudio.