INTRODUCCIÓN
El trasplante pulmonar (TP) es actualmente una realidad cotidiana en algunos hospitales como el nuestro, y se caracteriza por una gran complejidad en el manejo diagnóstico y terapéutico de sus complicaciones. Constituye en ocasiones la única alternativa terapéutica de diversas enfermedades pulmonares en situación de insuficiencia respiratoria crónica terminal. En el postoperatorio inmediato pueden presentarse numerosas y graves complicaciones de diversos orígenes. Entre las observadas en las primeras horas o días, destacan la insuficiencia respiratoria hipoxémica con o sin lesión de reimplantación, los problemas hemorrágicos, el fracaso temprano del injerto y la inestabilidad hemodinámica; posteriormente aparecen otras, como el rechazo, la dificultad en el destete de la ventilación mecánica o los efectos secundarios causados por la medicación inmunodepresora. La infección destaca por su frecuencia, gravedad e implicaciones en el manejo terapéutico y puede aparecer desde el momento del ingreso1. La etiología y localización pueden ser variadas en función del tiempo transcurrido desde el acto quirúrgico.
Los factores que favorecen la infección son numerosos, destacando principalmente la inmunodepresión, la propia cirugía, la ventilación mecánica, las enfermedades asociadas o la instrumentalización a la que el paciente es sometido2. Cabe resaltar factores específicos del TP que alteran las defensas locales, como la disminución del reflejo tusígeno tras la intervención3, la denervación del pulmón injertado o la interrupción del drenaje linfático.
El objetivo de este trabajo fue estudiar la incidencia, el tipo y tiempo de aparición de complicaciones postoperatorias, especialmente las infecciosas, y analizar los factores de riesgo para la infección temprana.
PACIENTES Y MÉTODO
Estudio retrospectivo de 63 pacientes sometidos a trasplante pulmonar entre junio de 1991 y enero de 1998 durante su estancia postoperatoria en la UCI. Se analizan los siguientes factores: edad, tipo de trasplante (uni o bipulmonar), enfermedad de base, necesidad de circulación extracorpórea, presencia de hemorragia grave durante la intervención o en el período inmediato tras la misma, colonización previa del pulmón donante y/o del receptor por gérmenes resistentes. Los factores referentes al período postoperatorio fueron: presencia de lesión de reimplantación, puntuación APACHE II en el ingreso, duración de la ventilación mecánica, tiempo de estancia y mortalidad en la UCI.
En nuestro servicio el paciente ingresa una vez finalizada la intervención. La pauta inmunodepresora consiste en ciclosporina A en perfusión intravenosa (i.v.) continua a dosis de 0,075 mg/kg/h, corrigiendo la dosis según los valores plasmáticos, y metilprednisolona (125 mg/8 h el primer día para descender hasta 0,5 mg/kg hacia el día 10). A la semana se inicia azatioprina (1 mg/kg/día). Como profilaxis antiinfecciosa inicialmente se utilizó cefuroxima i.v. a dosis de 1,5 g/8 h. A partir del año 1997, esta pauta se cambió por amoxicilina-ácido clavulánico (2 g i.v./6 h) y aztreonam (2 g i.v./6 h). Además, se administra desde el momento del ingreso ganciclovir (profilaxis anticitomegalovirus a dosis de 5 mg/kg i.v. cada 12 h), anfotericina B inhalada desde el año 1994 (profilaxis anti-Aspergillus con 6 mg/8 h), y durante el tiempo de ventilación mecánica, descontaminación selectiva intestinal y oral (solución poliantibiótica con tobramicina, polimixina y anfotericina B). En pacientes previamente colonizados se adecua el tratamiento antibiótico inicial según el antibiograma realizado en una muestra de esputo previa al trasplante; del mismo modo, se ajusta la terapia antibiótica según los cultivos de las muestras del pulmón. La profilaxis antibacteriana se mantiene durante 5 días en ausencia de complicaciones o signos que sugieran alargar la terapia4, mientras que la dirigida contra CMV y Aspergillus es mucho más prolongada, alargándose según los casos más de un mes. Todos los pacientes llevan colocado desde el momento previo a la inducción anestésica un catéter de Swan-Ganz en la arteria pulmonar. La habitación permanece en aislamiento de contacto durante los primeros días.
Las infecciones se diagnosticaron de acuerdo con los criterios del Center of Diseases Control (CDC)5. Se definió infección temprana aquella que aparece dentro de los primeros 15 días tras la intervención. Por infección/colonización previa del pulmón donante se consideró la positividad del cultivo del mismo o del líquido de preservación. Se consideró lesión de reimplantación significativa aquella situación de hipoxemia (relación PaO2/FiO2 < 150) durante las primeras 24-48 h con infiltrado radiológico y no atribuida a otras causas6. El diagnóstico de rechazo se realizó en todos los casos por criterios anatomopatológicos. Se definió como hemorragia grave peroperatoria aquella que precisó la transfusión de > 3 concentrados de hematíes.
Los métodos usados para la obtención de muestras de aislamiento microbiológico en la vía respiratoria fueron la fibrobroncoscopia (FBS) con lavado y aspirado broncoalveolar (BAL, BAS), utilizando por norma un punto de corte cuantitativo de 103 unidades formadoras de colonias (UFC)/ml. La FBS y la biopsia transbronquial son procedimientos rutinarios para el diagnóstico diferencial de rechazo e infección. En su defecto se utilizó el aspirado traqueal cuantitativo y/o el cepillado traqueobronquial a ciegas con catéter telescopado. La serología permitió establecer el diagnóstico en otros casos, como en la legionelosis.
Las pruebas estadísticas utilizadas fueron el test de la t de Student para la comparación de variables cuantitativas, el test de Fisher para el análisis de variables cualitativas y la prueba de "U" de Mann-Whitney para el análisis de muestras menores de treinta. Los resultados se expresan en media y desviación estándar (DE). Se estableció un valor de p < 0,05 como criterio de significación estadística.
RESULTADOS
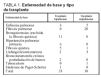
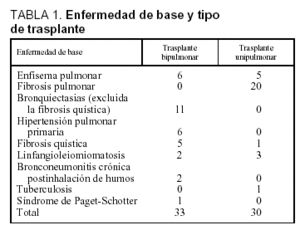
Se analizó a 63 pacientes, con una edad media de 44 (DE 12) años, siendo 39 varones (62%). La puntuación APACHE II en las primeras 24 h fue de 17,6 (DE 10,0). Un total de 33 enfermos (52,4%) fue sometido a trasplante bipulmonar y 30 (48%) a unipulmonar. La enfermedad de base se expone en la tabla 1. La fibrosis pulmonar (idiopática o no) fue la indicación más frecuente de trasplante unipulmonar. Entre las indicaciones de trasplante bipulmonar destacaron principalmente las bronquiectasias (encuadradas o no en la fibrosis quística).
En 18 pacientes (29%) se realizó circulación extracorpórea; se produjo hemorragia significativa en 18 casos (29%); 29 enfermos (46%) padecieron lesión de reimplantación y 11 (18%) presentaron rechazo agudo. La estancia media fue de 17,1 (DE 22,4) días (mediana, 9; rango, 1-151) con una duración de la ventilación mecánica de 10,9 (DE 19,6) días (mediana, 3; rango, 1-150).
Un total de 37 pacientes (59%) presentó al menos un episodio infeccioso, contabilizándose un total de 61 infecciones, la mayor parte localizadas en el aparato respiratorio: traqueobronquitis en 33 casos (55%) y neumonía en 13 (21%). El resto de ellos fue de origen urinario (7%), bacteriemia por catéter, o de otro origen (10%) y otros focos (8%).
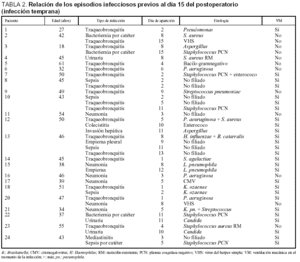
La infección temprana, aquella que aparece dentro de los primeros 15 días, se produjo en 24 pacientes (38%), con 41 cuadros descritos en la tabla 2, en la que se exponen su tipo, día de aparición y etiología.
Fue preciso reintubar a 9 pacientes por insuficiencia respiratoria, desarrollándose infección respiratoria bacteriana en cuatro de ellos durante los 7 días posteriores.
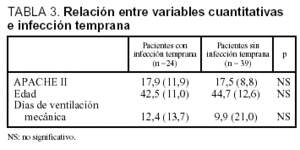
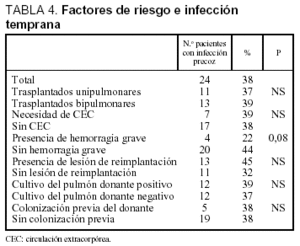
La incidencia de infección temprana no guardó relación estadísticamente significativa con ningún factor estudiado (tablas 3 y 4). Sólo pudimos observar una tendencia a la correlación positiva entre ésta y el tiempo de ventilación mecánica, por una parte, y la presencia de lesión de reimplantación, por otra. Por el contrario, se halló una relación inversa (aunque no significativa) con la presencia de hemorragia peroperatoria grave. En 14 pacientes con cultivo positivo del pulmón donante que desarrollaron infección respiratoria en los 5 primeros días, se aisló el mismo agente etiológico en el 50% de los casos. Un total de 16 episodios de los 24 recogidos de infección respiratoria temprana (el 67%) cursó con una temperatura inferior a 38 oC.
Un total de 16 pacientes (25%) falleció durante su estancia postoperatoria en la UCI. Las causas principales de mortalidad fueron la insuficiencia respiratoria hipoxémica inicial en 4 pacientes (25%), la infección en 3 casos (siendo los cuadros responsables mediastinitis, aspergilosis invasiva y sepsis a germen desconocido), y la insuficiencia ventilatoria refractaria en otros tres, asociado a largas estancias y múltiples complicaciones y favorecida por factores como miopatía previa, parálisis diafragmática o edad avanzada. Las causas restantes incluyeron la estenosis de un bronquio principal, el shock hemorrágico temprano y el shock cardiogénico. Siete pacientes fallecieron durante los 5 primeros días, y tan sólo uno de ellos presentó infección; sin embargo, en todos los pacientes fallecidos a partir del décimo día tras la intervención se documentó infección.
DISCUSIÓN
Los pacientes sometidos a TP en nuestra serie presentaron una elevada incidencia de complicaciones, lo que coincide con lo reflejado en la bibliografía1,2. Destacaron la hemorragia grave postoperatoria, la infección, la lesión de reimplantación, el rechazo o las complicaciones mecánicas del árbol traqueobronquial.
La hemorragia peroperatoria aparece como una de las complicaciones potencialmente más graves. En nuestra serie hay un considerable número de pacientes que la presentan, si bien sólo en 3 casos su intensidad obligó a la reintervención quirúrgica.
Otra de las complicaciones frecuentes fue la lesión de reimplantación7. Ésta aparece característicamente en la fase más inicial (primeras 48-72 h). Si bien su resolución es la norma, pueden quedar áreas isquémicas residuales que favorecen complicaciones posteriores, como los problemas mecánicos o la infección.
Como ya se ha descrito, la infección fue la complicación más habitual en el postoperatorio. La localización más frecuente fue la respiratoria8,9, siendo la traqueobronquitis la más común en nuestra serie. A pesar de que en muchos casos el injerto o el receptor se hallaban colonizados, no se ha observado una relación directa entre la colonización del paciente y/o del injerto y la infección, lo cual concuerda con los datos de algunos autores10,11. La profilaxis (tanto por vía sistémica como tópica) que recibieron probablemente evitó la evolución a neumonía, lo que explicaría la falta de relación entre la infección temprana y los factores de riesgo analizados. Por nuestra experiencia, la colonización previa por bacterias multirresistentes no contraindicaría el trasplante, si bien no hemos tenido ningún caso de resistencia absoluta a todos los antibióticos, como se refiere en la bibliografía12.
No hemos encontrado ninguna asociación entre incidencia de infección temprana y los factores de riesgo que hemos estudiado; sin embargo hallamos, al igual que otros autores, que la duración de la ventilación mecánica13,14 y la presencia de lesión de reimplantación2 fueron las dos variables con mayor tendencia a asociarse. Por otro lado, constatamos una tendencia inversa con respecto a la presencia de hemorragia, lo cual quizá podría explicarse por la alta mortalidad temprana de estos pacientes (casi la mitad de los que sufrieron hemorragia falleció durante la primera semana intra-UCI).
El hecho de que la mayoría de las infecciones se localizara en el aparato respiratorio obedece a numerosas razones: a las propias de cualquier paciente intubado y ventilado mecánicamente (microaspiraciones de contenido orofaríngeo o gástrico, pérdida de la integridad anatómica de la vía aérea, etc.) se añaden otras, como el hecho de ser el único órgano trasplantado (si exceptuamos el intestino) que se halla en contacto con el medio externo, la existencia de isquemia bronquial en la sutura15 o la alteración de factores defensivos locales.
Si en el paciente ventilado mecánicamente pueden existir dificultades para diagnosticar la infección respiratoria16, este problema se agudiza en el paciente con TP. Los signos clínicos y radiológicos de infección son comunes a otros procesos, como el rechazo o la lesión de preservación, procesos que a veces se presentan simultáneamente con la infección. Por otro lado, es posible que la infección se presente en ausencia de los signos clásicos. Es preciso, más que en otros pacientes, recurrir a exploraciones invasivas (FBS con BAL, BAS y biopsia transbronquial) para establecer el diagnóstico.
Las bacterias fueron los microorganismos aislados con mayor frecuencia, con un predominio ligero de los bacilos gramnegativos17. Las infecciones por citomegalovirus (CMV) y Aspergillus prácticamente desaparecieron en la fase inicial desde que se inició la profilaxis específica. El beneficio de la utilización de dichos antimicrobianos nos reafirma en la conveniencia de usarlos desde el inicio18 pues, tanto la neumonitis como la infección diseminada temprana por CMV han sido descritas como factores de mal pronóstico vital a corto plazo19 y predictores de complicaciones, como mayor grado de inmunodeficiencia o desarrollo de bronquiolitis obliterante en una fase posterior20. La presencia de Legionella es poco frecuente en nuestro medio. Es destacable también la presencia de infección por herpes simple (VHS) en 2 casos: ambos sucedieron durante los primeros años en que se utilizaban anticuerpos monoclonales y aún no se había introducido el ganciclovir en la profilaxis de inicio anti-CMV.
El impacto de la infección sobre la evolución final no fue relevante en nuestra serie21, ya que la mayoría de los pacientes que fallecieron lo hizo por fracaso temprana del injerto, por shock hemorrágico y por insuficiencia ventilatoria secundaria22. Por otro lado, sí que aparece en la totalidad de aquellos que murieron en un período más tardío. Parecería que, como en otros pacientes críticos que fallecen, la infección es un fenómeno acompañante y no directamente responsable. De hecho, los episodios infecciosos que se consideraron como causantes de mortalidad en nuestros pacientes se caracterizan por su importante gravedad23,24.
Por tanto, concluimos que el TP, si bien puede ser la única terapia con fines curativos en algunos pacientes con neumopatía grave terminal, resulta en el momento actual un procedimiento con una elevada morbimortalidad ya desde el período postoperatorio inicial, por lo cual deben seleccionarse muy cuidadosamente los candidatos potenciales al mismo.