En pacientes con SCASEST de alto riesgo, el empleo de una estrategia invasiva precoz en lugar de una estrategia invasiva selectiva no modifica el desenlace combinado de muerte, infarto no-fatal y rehospitalización por angina en el primer año.
In patients with high risk NSTEMI early invasive strategy compared to selective invasive strategy does not modify the composite end point of death, non-fatal infarction
and rehospitalization for anginal symptoms within the first year.
Artículo: de Winter RJ, Windhausen F, Cornel JH, Dunselman PH, Janus CL, Bendermacher PE, et al. Selectively Invasive Management for Acute Coronary Syndromes. N Engl J Med. 2005;353:1095-104.
Antecedentes: en un reciente meta-análisis1 se resumen los hallazgos de 7 ensayos clínicos con 9.212 enfermos que han comparado una estrategia invasiva (cateterismo y angioplastia) precoz con una estrategia invasiva selectiva: 1. Existe una tendencia no significativa hacia una reducción de la mortalidad a los 17 meses (6,0% con la estrategia selectiva; 5,5% con la estrategia precoz) y una reducción significativa en la incidencia de infarto de miocardio (9,4%; 7,3%). 2. Estas diferencias sólo se observan en los enfermos de alto riesgo (con elevación enzimática). 3. Durante la hospitalización inicial la estrategia invasiva se asocia a mayor mortalidad e incidencia de infarto de miocardio (3,8%; 5,2%). 4. Tras el alta la estrategia invasiva precoz se asocia a menor mortalidad e incidencia de infarto de miocardio (11,0%; 7,4%). 5. La estrategia invasiva precoz también se asocia a menor incidencia de angina y rehospitalización. Los resultados de estos ensayos clínicos han llevado a que la American Heart Association y la European Society of Cardiology2 recomienden en sus guías de práctica clínica que los pacientes con SCASEST de alto riesgo (definido fundamentalmente por la elevación de troponina), sean tratados con una estrategia invasiva precoz consistente en la realización rutinaria de cateterismo precoz y, si es preciso, tratamiento de revascularización. Desde la publicación de esos ensayos clínicos otras intervenciones se han incorporado al tratamiento de los enfermos con SCASEST, tales como la doble agregación (aspirina y clopidogrel) y la reducción de lípidos en sangre.
Objetivo: estimar el efecto en un año del empleo de una estrategia invasiva precoz en relación con una estrategia invasiva selectiva sobre un desenlace combinado de muerte, reinfarto o reingreso hospitalario por angina, en pacientes con SCASEST con un nivel de troponina T elevado.
Diseño: ensayo clínico aleatorizado.
Lugar: cuarenta y dos centros hospitalarios en Holanda. Doce centros tenían cirugía cardíaca.
Periodo de estudio: julio 2001 a agosto 2003.
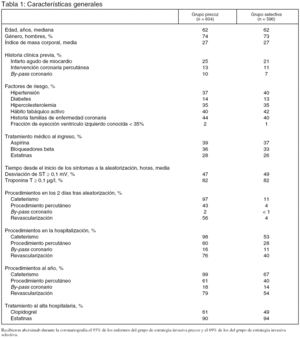
Pacientes (tabla 1):
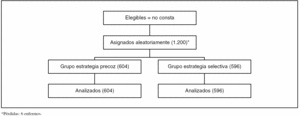
Figura 1
Criterios de inclusión: pacientes que tenían que cumplir los 3 criterios: 1. Síntomas de angina progresiva o en reposo con duración ≤ 24 horas antes de la aleatorización. 2. Elevación de troponina T ≥ 0,03 µg./l. 3. Cambios en electrocardiograma (descenso de segmento ST o elevación transitoria del ST > 0,05 mV o inversión de la onda T ≥ 0,02 mV en dos derivaciones consecutivas) o historia previa de enfermedad coronaria documentada con un infarto agudo de miocardio previo o con hallazgos en una coronariografía previa o una prueba de esfuerzo positiva.
Criterios de exclusión:1. Edad < 18 años o > 80 años. 2. Infarto agudo de miocardio con elevación de ST en las 48 horas previas. 3. Indicación de angioplastia primaria o tratamiento fibrinolítico. 4. Inestabilidad hemodinámica. 5. Insuficiencia cardíaca congestiva. 6. Anticoagulación oral en los 7 días previos. 7. Tratamiento fibrinolítico en las 96 horas previas. 8. Angioplastia en los 14 días previos. 9. Contraindicación para tratamiento con angioplastia o con inhibidores IIb-IIIa. 10. Traumatismo reciente. 11. Riesgo aumentado de sangrado. 12. HTA no controlada a pesar de tratamiento adecuado. 13. Peso > 120 kg. 14. No posibilidad de dar el consentimiento.
Intervenciones que se comparan:
Grupo estrategia invasiva precoz: angiografía entre las 24 y 48 horas tras la aleatorización y realización del procedimiento de revascularización adecuado.
Grupo de estrategia invasiva selectiva: realización de angiografía si angina refractaria a pesar del tratamiento médico, inestabilidad hemodinámica o del ritmo cardíaco, o demostración de isquemia miocárdica en una prueba de esfuerzo previo al alta hospitalaria. También se realizó angiografía y revascularización cuando tras el alta hospitalaria aparecieron síntomas graves de angina o cuando se documentó isquemia mediante alguna prueba diagnóstica.
Todos los pacientes recibieron el mismo protocolo de tratamiento médico con: aspirina 300 mg en el momento de la aleatorización y posteriormente 75 mg/24 horas, enoxaparina 1 mg/kg de peso hasta un máximo de 80 mg dos veces al día durante al menos 48 horas. Desde el año 2002 se recomendó a los investigadores iniciar tratamiento con clopidogrel (300 mg inicialmente seguidos de 75 mg/día) asociado a la aspirina. Se recomendó emplear tratamiento hipolipidemiante intensivo con atorvastanina, o un equivalente, a dosis de 80 mg/24 horas. Los procedimientos de revascularización en el periodo hospitalario fueron realizados con abciximab (dosis de bolo de 0,25 µg/kg e infusión continua de 0,125 µg/kg/min durante 12 horas). El abciximab se administraba entre 10 y 60 minutos antes del inflado del balón.
Asignación aleatoria: sí. Oculta. Estratificada por Centros
Enmascaramiento: un comité asignó a cada paciente los desenlaces predefinididos sin conocer el grupo de tratamiento al que estaban asignados.
Desenlaces principales: combinado de muerte o reinfarto o ingreso hospitalario por angina en el año siguiente a la aleatorización. Se definió reinfarto como la elevación de CPK-MB por encima de los valores normales. En el caso de elevación de CPK-MB en el momento de la asignación aleatoria, se diagnosticó infarto recurrente en las primeras 48 horas cuando se produjo una reducción ≥ 50% del nivel máximo y una posterior elevación. El diagnóstico de infarto asociado a cirugía coronaria requirió la aparición de nuevas ondas Q.
Análisis por intención de tratar: sí.
Resultados principales (tablas 2 y 3).
Información sobre costes: no consta.
Financiación del estudio: el estudio fue financiado por diferentes becas de instituciones Holandesas y por diferentes compañías farmacéuticas. Estas empresas no formaron parte de la realización del protocolo ni de la interpretación de los resultados.
Conflicto de intereses: se describen apropiadamente.
Conclusiones de los autores: en pacientes con SCASEST con elevación de troponina T, en los que se emplea un tratamiento médico óptimo, el empleo de una estrategia invasiva precoz no es superior al empleo de una estrategia invasiva selectiva.
Conclusiones de los revisores: los resultados de este estudio son congruentes con los resultados de los ensayos clínicos y metaanálisis previos. El estudio RITA-33 demostró en pacientes con SCASEST que el tratamiento intervencionista precoz reduce un 5% la aparición de angina refractaria a los 30 días. En el presente estudio los autores demuestran que esta estrategia invasiva precoz produce un aumento relativo del riesgo de reinfarto precoz del 5%, mientras que disminuye un 2% el riesgo de rehospitalización por angina al año. No hay ningún efecto sobre la mortalidad al año. En ambos grupos de tratamiento la mortalidad al año es del 2,5% que es una mortalidad menor de la referida en estudios previos y que pudiera estar en relación con lo que los autores llaman optimización del tratamiento médico (empleo de doble antiagregación, anticoagulación con enoxaparina, inhibidores IIb-IIIa en los procedimientos de revascularización percutánea y empleo de tratamiento hipolipidemiante intensivo con dosis altas de atorvastatina). La tasa de realización de cateterismos y técnicas de revascularización fue significativamente menor al año en el grupo de estrategia selectiva, sin que se haya demostrado el incremento en el riesgo de estos pacientes. Los resultados de este ensayo clínico cuestionan el seguimiento generalizado de las recomendaciones de las guías de práctica clínica establecidas. Estos resultados también plantean la necesidad de evaluar protocolos de actuación en el síndrome coronario agudo en lugar de intervenciones aisladas. Son necesarios estudios de coste-beneficio que aclaren cuál es la estrategia más adecuada de actuación en estos pacientes en diferentes escenarios de acuerdo con los recursos disponibles.
Glosario
RR (Riesgo relativo): es el cociente entre el riesgo de que ocurra un suceso en el grupo tratado dividido por el riesgo de que ocurra el suceso en el grupo control (habitualmente placebo).
IRR (Incremento relativo del riesgo): es el incremento proporcional en el riesgo de que ocurra un suceso (por ejemplo mortalidad) expresada en porcentaje. Se calcula (1-RR) * 100%.
IAR (Incremento absoluto del riesgo): es la diferencia entre el riesgo de que ocurra un hecho suceso en el grupo control menos el riesgo en el grupo tratado expresada en porcentaje. Se calcula (Rc-Rt) * 100.
NNP (Número necesario perjudicar): es el número de pacientes que hay que tratar para producir un efecto adverso [NNP = 100/IAR].