El embolismo gaseoso (EG) consiste en la entrada de aire en las estructuras vasculares. Se asocia a la yatrogenia derivada de procedimientos invasivos durante el periodo intraoperatorio de cirugías, en relación con la canalización de catéteres venosos centrales, barotrauma en la ventilación mecánica con presión positiva (VPP) y buceadores, y actividad sexual orogenital durante el embarazo y el puerperio. Otras causas poco frecuentes son los traumatismos torácicos cerrados y penetrantes1,2.
Presentamos un caso clínico de embolismo gaseoso arterial (EGA), de etiología poco habitual en nuestro medio, diagnosticado tras el desarrollo de la focalidad neurológica.
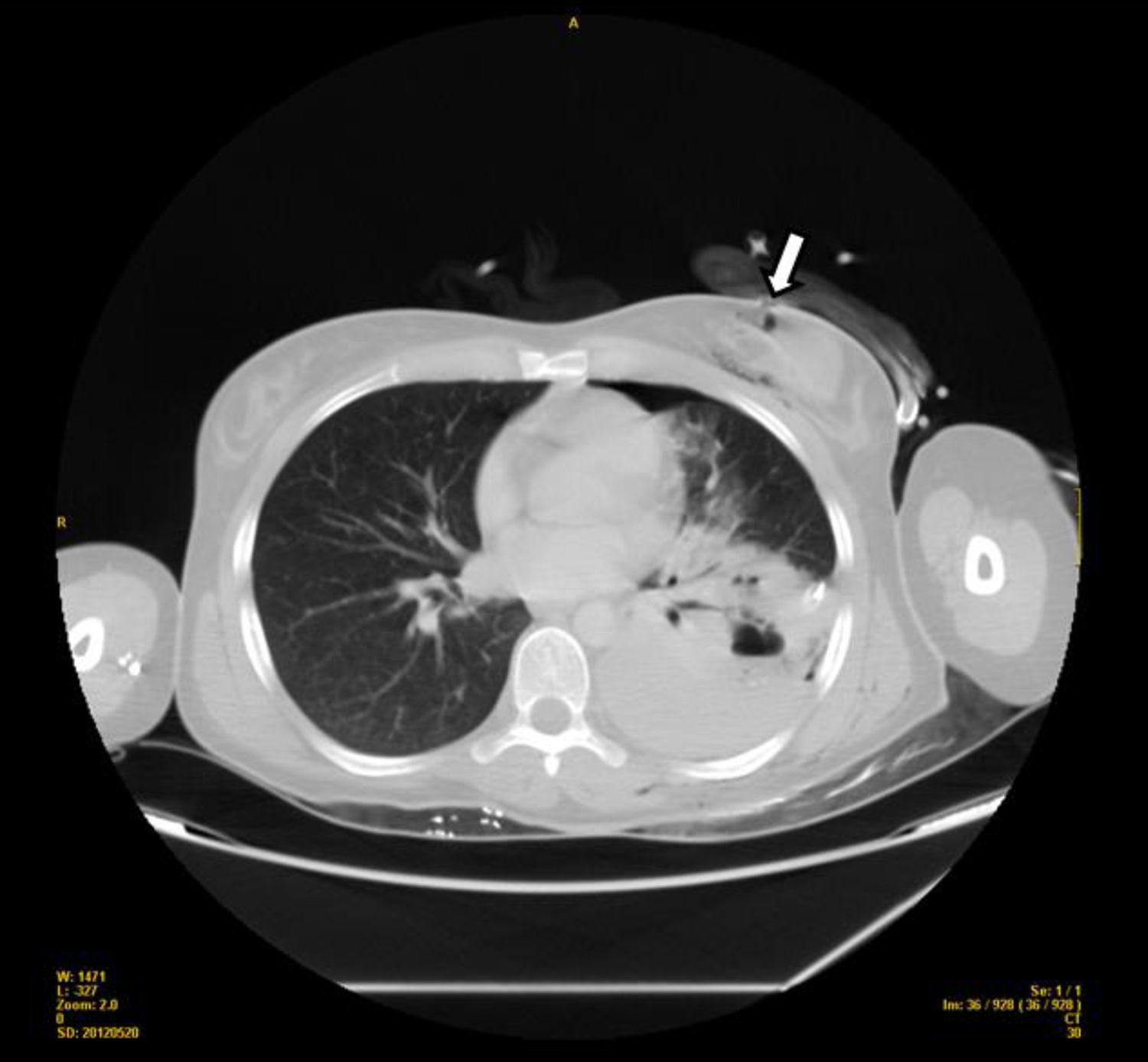
Mujer de 27 años que se traslada a Urgencias tras un intento autolítico mediante un disparo en el hemitórax izquierdo. Se evidencia un orificio de entrada de la bala a nivel inframamario izquierdo con un tatuaje del cañón del arma y una salida a nivel posterobasal. Se intuba por inestabilidad hemodinámica, se conecta a ventilación mecánica (VM) y se coloca un tubo de tórax (TT) por sospecha de hemotórax. Se confirma este al presentar un drenado hemático que alcanza los 1.125ml en la primera hora. Con sueroterapia y transfusión de hemoderivados se alcanza una situación de mayor estabilidad que permite su traslado a la tomografía computerizada (TC) (fig. 1) que informa «disparo de bala con orificio de entrada a nivel inframamario izquierdo y salida a la altura del 8.° arco costal posterior ipsilateral, hemoneumotórax con importante destrozo pulmonar, especialmente en segmentos posteroinferiores, y enfisema subcutáneo». Ingresa en la Unidad de Cuidados Intensivos donde, valorada por el Servicio de Cirugía Torácica, se descarta la intervención quirúrgica por la situación de estabilidad y la ausencia de sangrado activo en ese momento. Permanece en VM durante 48h con una presión positiva al final de la espiración (PEEP) de 6-8cmH2O y unas presiones pico en torno a los 20cmH2O. Se extuba sin complicaciones tras destete mediante oxígeno en T. Estuvo orientada, tranquila, colaboradora y sin focalidad neurológica. A las 10h postextubación presentó un episodio brusco de desorientación con preguntas repetitivas, disminución de la fuerza en miembro superior derecho (MSD) de predominio bicipital y de la musculatura extensora de la muñeca. Presentaba también hipoestesia del antebrazo, hiperreflexia en los miembros inferiores y Babinski bilateral.
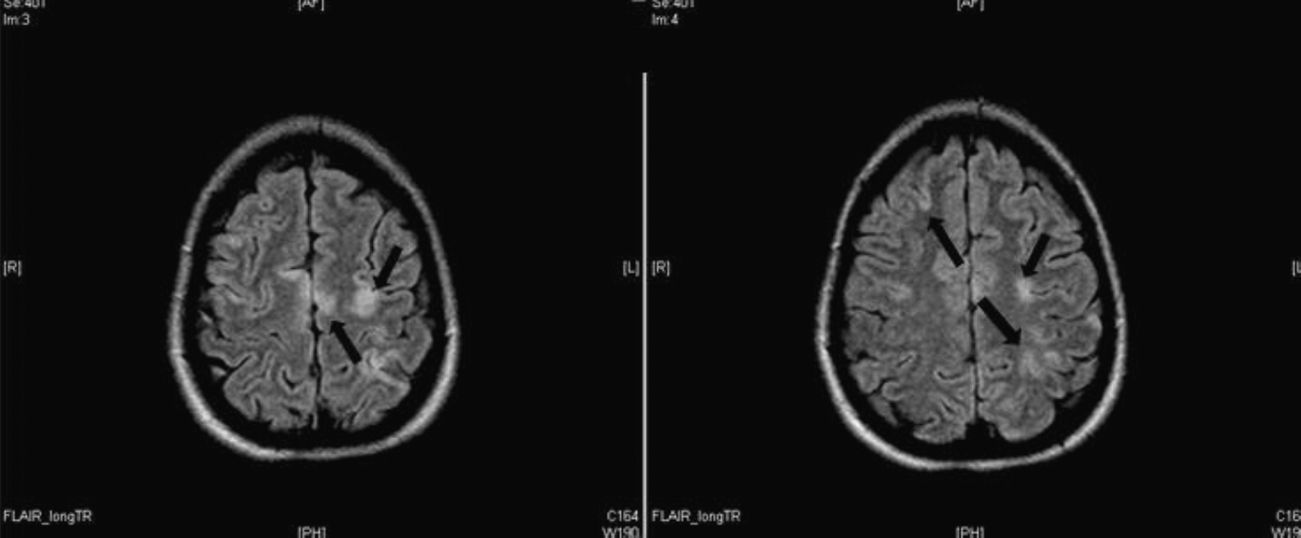
Se realizó una TC craneal sin evidencia de enfermedad intracraneal, solicitándose entonces una resonancia magnética (RM) (fig. 2) que informó «proyecciones embólicas a nivel yuxtacortical en los giros perirrolándicos izquierdos, paracentrales bilaterales, en el giro frontal superior derecho y en la vertiente medial del lóbulo occipital izquierdo, hallazgos compatibles con embolismos aéreos con daño isquémico secundario». Evolucionó favorablemente con mejoría en las pruebas de imagen del tórax. Se retiró el TT al 4.°día de ingreso, siendo dada de alta al 10.°día con una recuperación completa de la movilidad del MSD.
Los embolismos gaseosos pueden ser venosos o arteriales. Estos últimos se deben a la entrada de aire en las venas pulmonares o directamente en las arterias de la circulación sistémica1.
El EGA ocurre cuando el aire entra en el sistema venoso pulmonar (SVP) como resultado de un gradiente positivo causado por la presión en la vía aérea (PVA) aumentada (VPP, tos, neumotórax a tensión o neumatocele traumático)3 o por la baja presión venosa pulmonar (hipovolemia)4. En el caso del traumatismo torácico penetrante los estudios en animales apoyan el concepto de fistulización venosa broncopulmonar. En este caso, la presencia de un gradiente de presión favorable creado por VPP aumenta la probabilidad de embolización de aire en los vasos coronarios y cerebrales. La embolización en las arterias coronarias puede inducir cambios electrocardiográficos típicos de la isquemia y del infarto o arritmias, siendo suficiente 0,5-1ml de aire en la vena pulmonar para causar una parada cardiaca4,5.
Menos frecuente es el desarrollo de una disfunción del sistema nervioso central (SNC) en un paciente previamente consciente sin antecedente de traumatismo craneal. En esta situación deberíamos sospechar un EGA cerebral6. La clínica se producirá por dos mecanismos: la reducción de la perfusión distal a la obstrucción y la reacción inflamatoria que produce la burbuja de gas en la arteria1,7.
En nuestra paciente la disrupción tisular ocasionada por la bala probablemente causó una comunicación directa entre el SVP y el árbol bronquial. Se realizó un ecocardiograma que descartó foramen oval permeable. Consideramos como causa más probable del EGA el aumento de la PVA por los numerosos accesos de tos seca que presentó en las horas siguientes a la extubación. Menos probable sería explicarlo por la PEEP durante la VM ya que apareció tras la retirada de esta. Sin embargo, existe al menos un caso descrito en la literatura de muerte por EG a las cinco horas del ingreso y sin ninguno de los factores de riesgo descritos5.
Todos los pacientes con sospecha de EG deben recibir oxígeno suplementario al 100% para maximizar la oxigenación y reducir el tamaño de la burbuja aérea por la salida del nitrógeno.
Si está indicada la VPP, las presiones y volúmenes ventilatorios deben mantenerse lo más bajo posible para mantener una oxigenación adecuada1,2,4,8.
La normovolemia debe ser el objetivo para optimizar la microcirculación1.
La terapia de oxigenación hiperbárica (TOH) es defendida por algunos autores como primera elección en pacientes sintomáticos con EGA en el SNC1,8,9. Debe iniciarse tan pronto como se diagnostica, aunque el pronóstico todavía puede ser bueno más allá de seis horas después del inicio. Para los pacientes que requieren traslado el transporte terrestre es de elección pero si el aéreo no se puede evitar la altitud debe ser lo más baja posible8. Esta terapia disminuye el tamaño de la burbuja de gas, aumenta el grado de difusión de oxígeno a los tejidos y puede prevenir el edema cerebral al reducir la permeabilidad vascular. Experimentalmente se ha sugerido que reduce la adhesión de los leucocitos al endotelio dañado1. La eficacia de este tratamiento aún no ha sido demostrada, debiendo, además, tener en cuenta las dificultades logísticas que conlleva si no se dispone de la TOH en el centro9.
En casos graves puede ser precisa la intubación selectiva del pulmón sano e incluso la toracotomía de emergencia para un clampaje del hilio del pulmón lesionado4,10.
La lidocaína intravenosa, los corticosteroides y la heparina se han sugerido para el tratamiento del EGA sin que se haya demostrado su eficacia1,9.