INTRODUCCIÓN
El consumo crónico de alcohol afecta a numerosas personas en la sociedad occidental. El mecanismo de producción de la toxicidad por alcohol puede ser directo sobre la membrana celular, indirecto por déficit nutricional, o por trastornos hidroelectrolíticos1.
Las complicaciones neuropsiquiátricas del alcoholismo están bien definidas, siendo las más frecuentes la polineuropatía, el síndrome de deprivación, la encefalopatía de Wernicke y la psicosis de Korsakoff; dentro de las complicaciones poco frecuentes, la enfermedad de Marchiafava-Bignami (M-B) es una de las menos conocidas. Desde que se describió por primera vez la enfermedad por los patólogos Marchiafava y Bignami2, se han detectado casos en numerosas zonas del mundo. Suelen ser pacientes con hábito enólico, habitualmente varones, en edades medias de la vida, aunque también se han descrito algunos casos en pacientes con antecedentes de desnutrición3 y anorexia nerviosa4.
Las características neuropatológicas5 de esta enfermedad consisten en la desmielinización del cuerpo calloso, particularmente la lámina central de la rodilla. En ocasiones, las lesiones se extienden lateralmente hacia el centro semioval o implican los pedúnculos cerebelosos medios, las columnas posteriores de la médula espinal o los tractos ópticos. Se puede encontrar también pérdida de neuronas de la corteza y en la parte externa del putamen.
El diagnóstico de certeza de la enfermedad de M-B se hace mediante necropsia, mientras que la resonancia magnética (RM) aporta imágenes muy sugestivas de la enfermedad, con lesiones de desmielinización o necrosis del cuerpo calloso, por este motivo es una patología apenas descrita hasta la generalización de las técnicas de neuroimagen. Entre 1987 y 1997 sólo se describieron 36 casos en la literatura y ninguno en medicina intensiva2.
CASO CLÍNICO
Se trata de un hombre de 43 años fumador y bebedor crónico de más de 90 gramos de alcohol al día, diagnosticado de cirrosis enólica estadio A de Child-Pugh, esófago de Barret y miastenia gravis estadio I de Osserman, en tratamiento crónico con piridostigmina. Ingresa en Neurología por clínica de 15 días de evolución de debilidad en miembros inferiores y caídas frecuentes, las cuales impidieron la deambulación la última semana, así como agitación psicomotriz, ideas delirantes y alucinaciones visuales. En la exploración destaca la desorientación temporal, el déficit de atención, la inquietud psicomotriz leve, paresia en miembros inferiores 4/5, hiperreflexia aquilea bilateral y bipedestación imposible. Se le diagnostica inicialmente de paraparesia y cuadro confusional en probable relación con abstinencia alcohólica.
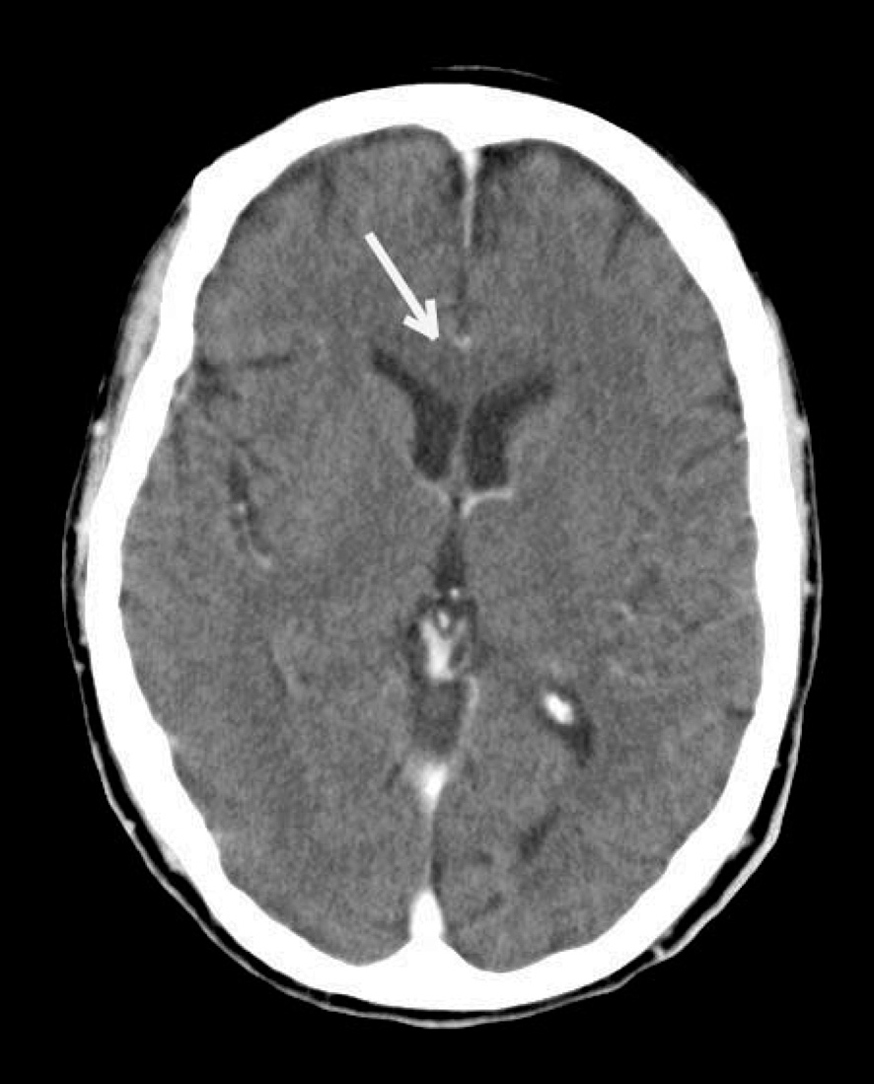
Se realiza una tomografía axial computarizada (TAC) craneal (fig. 1) que presenta atrofia corticosubcortical. La punción lumbar muestra líquido cefalorraquídeo normal con cultivo negativo y serología negativa para micoplasma, herpes, varicela, citomegalovirus, virus Epstein-Barr, virus de la inmunodeficiencia humana, lúes y toxoplasma. La serología sanguínea para los mismos microorganismos, así como para los virus de la hepatitis B y C es también negativa. De los resultados de la bioquímica cabe destacar el nivel de ácido fólico bajo, elevación de alfa-1-globulina en el proteinograma y anticuerpos antirreceptores de acetilcolina en suero positivos.
Figura 1. Tomografía axial computarizada encefálica que muestra hipodensidad en el cuerpo calloso y signos de atrofia corticosubcortical.
En los días posteriores desarrolla una debilidad progresiva y ante la sospecha de una crisis miasténica se inicia tratamiento con corticoides. Veinticuatro horas más tarde presenta parada respiratoria, procediéndose a la intubación endotraqueal y conexión a ventilación mecánica, ingresando posteriormente en la Unidad de Cuidados Intensivos (UCI).
En nuestro servicio iniciamos plasmaféresis y continuamos tratamiento corticoideo con mejoría inicial del cuadro. Tras dos extubaciones fallidas por episodios de apnea súbita se realiza traqueotomía y desconexión del respirador a los 28 días de la ventilación mecánica. Durante su estancia en la UCI se realiza un electromiograma con resultado compatible con polineuropatía sensitivo-motora de carácter axonal y de evolución crónica, sin signos de actividad denervativa; la estimulación repetitiva no mostró respuestas incrementales ni decrementales.
En la exploración neurológica previa al alta el paciente está consciente, poco colaborador, con dificultad para fijar la atención, obedece órdenes sencillas y presenta cuadros de agitación psicomotriz, situación similar a la que presentaba antes del ingreso.
Reingresa en la UCI tras cuatro días en planta por un coma hipercápnico secundario a bradipnea. En la exploración física destaca un nivel de conciencia fluctuante y un patrón respiratorio caracterizado por respiración superficial y frecuentes episodios de apnea. Se realiza un nuevo electromiograma que presenta un empeoramiento de la polineuropatía. En el electroencefalograma se observa un enlentecimiento difuso de la actividad cerebral sin paroxismos. Los potenciales evocados auditivos objetivan una discreta hipoacusia de conducción. Se cuantifican porfirinas en orina que son normales.
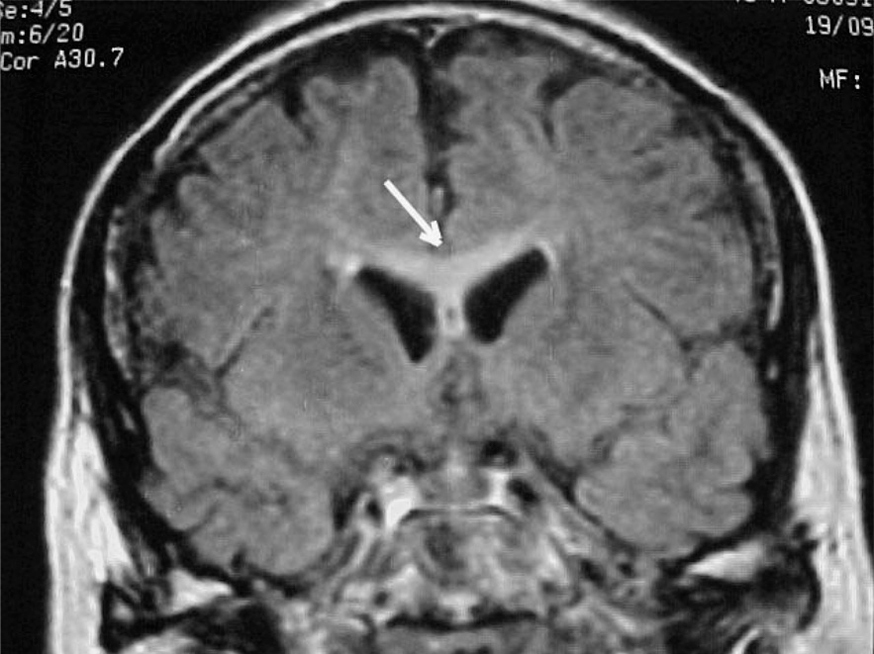
Ante la persistencia del cuadro neurológico sin diagnóstico preciso se realiza una RM (fig. 2) que muestra un aumento de señal en densidad protónica, T2 y secuencia FLAIR en el cuerpo calloso y en la sustancia blanca de los centros semiovales, existiendo también aumento de señal en las imágenes de difusión, todo ello compatible con enfermedad de M-B.
Figura 2. Resonancia magnética encefálica, corte coronal en secuencia FLAIR donde se aprecia hiperdensidad del cuerpo calloso.
Se ensaya tratamiento con vitamina B sin resultado satisfactorio. Ante la persistencia de su profundo deterioro neurológico tras un período de larga evolución y sin respuesta al tratamiento, se discute el caso en sesión clínica, decidiendo, de común acuerdo con la familia, limitar el esfuerzo terapéutico. El paciente es dado de alta a planta, donde fallece cinco días más tarde en situación de shock séptico y fallo multiorgánico.
DISCUSIÓN
La etiología de la enfermedad de M-B es actualmente desconocida. Entre sus causas se han propuesto factores tóxicos presentes en las bebidas alcohólicas, alteraciones metabólicas o enzimáticas y déficit de vitamina B.
Esta enfermedad suele iniciarse con alteraciones cognitivas o psiquiátricas, asociadas a múltiples síntomas neurológicos tales como trastornos de la atención, dificultad para caminar, espasticidad, mioclonías, temblor, hiperreflexia, hemiparesia, hipertonía, síntomas de desconexión interhemisférica, crisis epilépticas, incontinencia urinaria, disartria y demencia6-9. La evolución puede ser aguda, subaguda o crónica. Suele ser habitual la coexistencia de complicaciones del tipo esclerosis laminar de Morel, mielinólisis centropontina, encefalopatía de Wernicke o cambios pelagroides corticales, que pueden contribuir a la presencia de alteraciones neuropsiquiátricas adicionales10.
Los estudios de neuroimagen: la TAC y, sobre todo, la RM permiten la identificación de las lesiones cerebrales de esta enfermedad. La TAC puede ser normal o presentar signos de atrofia corticosubcortical e hipodensidad en cuerpo calloso. La RM muestra imágenes características de desmielinización, fundamentalmente localizadas en cuerpo calloso, sobre todo en la rodilla, siendo también frecuentes las lesiones difusas de la sustancia blanca11-13. Estas lesiones pueden también aparecer en otras patologías que afectan al cuerpo calloso, como linfoma, esclerosis múltiple y gliomatosis cerebral14. Otras técnicas diagnósticas como los potenciales evocados auditivos muestran anormalidades inespecíficas15.
La mayoría de los pacientes fallecen pronto y las complicaciones son de carácter infeccioso, sobre todo neumonía por aspiración y sepsis. Aunque suele considerarse una enfermedad irreversible, se han descrito algunos casos de evolución favorable16,17.
No existe tratamiento eficaz para esta enfermedad, no obstante, algunos autores han ensayado empíricamente la administración de vitamina B1, por considerar que esta enfermedad está relacionada con su déficit, pero el beneficio de este tratamiento es dudoso18. El tratamiento con corticoides puede producir mejoría en aquellos casos que cursan con edema cerebral19.
La clínica de nuestro paciente, junto con sus antecedentes de alcoholismo y los hallazgos iniciales en la TAC de ingreso debería haber servido para orientar el diagnóstico. Una revisión posterior de las imágenes de la TAC demostró la existencia de atenuación a nivel del cuerpo calloso, además de atrofia corticosubcortical.
Durante su estancia en la UCI presentó pausas de apnea súbitas, sin causa justificada. El antecedente de miastenia gravis supuso un factor de confusión cuando consideramos los aspectos respiratorios y la debilidad muscular que presentó este paciente. Sin embargo, varios datos nos hicieron descartar este diagnóstico: la ausencia de afectación de la musculatura ocular y palpebral, la estimulación repetitiva durante el estudio neurofisiológico que fue normal y la presencia de alteraciones cognitivas, que no suelen aparecer en la miastenia. La respuesta inicial a corticoides se ha descrito también en la enfermedad de M-B. No hemos encontrado en la bibliografía asociación entre este problema respiratorio y la enfermedad de M-B, no obstante, dado el escaso número de casos publicados y la afectación cerebral difusa que se asocia a esta patología, no se puede excluir que sea una manifestación de la misma.
La situación clínica que existía previa al ingreso y los hallazgos electromiográficos sugerían una patología crónica compatible con polineuropatía alcohólica. Aunque una causa frecuente de debilidad es la polineuropatía del enfermo crítico, la ausencia de factores de riesgo, salvo los corticoides y la realización del electromiograma de forma precoz, junto con la sintomatología previa al ingreso, nos llevaron a descartar dicha patología.
Las alteraciones cognitivas estaban presentes antes del ingreso, por lo que no se pueden atribuir a delirio del enfermo crítico, a pesar de que los cuadros confusionales agudos son extremadamente frecuentes en las Unidades de Intensivos.
Resumiendo, la enfermedad de M-B es una enfermedad infradiagnosticada y poco conocida en los Cuidados Intensivos. Su diagnóstico clínico es difícil, ya que se solapa con múltiples patologías, precisando de un alto índice de sospecha y la realización de una RM. Con un diagnóstico precoz, algunos casos pueden ser reversibles, sobre todo si el paciente deja de beber y se logra un buen estado nutricional. Hay que valorar la administración de vitamina B1 y corticoides durante la fase aguda de desmielinización y edema cerebral, así como el tratamiento sintomático de las complicaciones y el soporte vital cuando lo precise20.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.