La bronquiolitis (BG) es la causa con mayor número de ingresos hospitalarios y de admisión en las unidades de cuidados intensivos pediátricos (UCIP)1. Aunque no contamos con recomendaciones específicas para los niños en estado crítico, las principales guías de práctica clínica recomiendan que su tratamiento es de soporte, y consideran a la mayoría de las intervenciones diagnósticas y farmacológicas fútiles2,3. En países en vías de desarrollo, como Colombia, la información epidemiológica sobre BG admitidas a las UCI es precaria. El objetivo de este estudio fue comparar las características, intervenciones y desenlaces clínicos de lactantes con BG admitidos en 3 UCIP colombianas pertenecientes a una red colaborativa latinoamericana, y comparar sus resultados asistenciales en el contexto latinoamericano. Para ello nos comparamos con otras 23 unidades de la región (5 países), utilizando el registro prospectivo de LARed Network (red colaborativa pediátrica de Latinoamérica) que integramos4.
Durante el periodo del 1 de enero y 31 de diciembre de 2018 ingresaron al registro 886 niños con BG. Para nuestro análisis se excluyeron 132 por presentar diagnósticos de egresos distintos a BG o por tener enfermedad bronco pulmonar previa. En total se analizaron 754 pacientes.
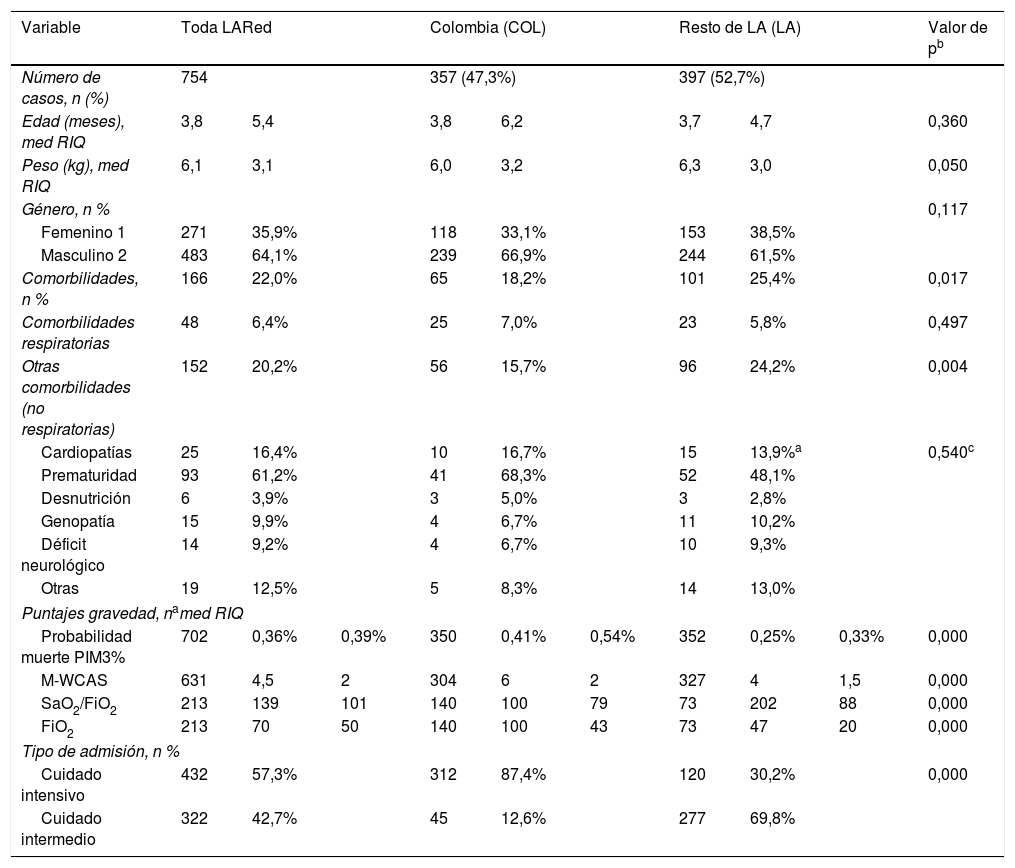
La tabla 1 reúne las características demográficas y comorbilidades no respiratorias, e incluye análisis comparativo entre unidades colombianas (COL) y unidades latinoamericanas (LA). Se destaca que en la mayoría de los casos no se encontraron comorbilidades, y para el grupo COL se observó un menor número de comorbilidades no respiratorias (15,7 vs. 24,2%; p=0,004), sin detectar diferencias estadísticamente significativas por tipo de comorbilidad, aunque con bajo poder para detectar diferencias relativas mayores al 25%.
Comparación de las características demográficas y factores de riesgo y gravedad al ingreso
| Variable | Toda LARed | Colombia (COL) | Resto de LA (LA) | Valor de pb | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Número de casos, n (%) | 754 | 357 (47,3%) | 397 (52,7%) | |||||||
| Edad (meses), med RIQ | 3,8 | 5,4 | 3,8 | 6,2 | 3,7 | 4,7 | 0,360 | |||
| Peso (kg), med RIQ | 6,1 | 3,1 | 6,0 | 3,2 | 6,3 | 3,0 | 0,050 | |||
| Género, n % | 0,117 | |||||||||
| Femenino 1 | 271 | 35,9% | 118 | 33,1% | 153 | 38,5% | ||||
| Masculino 2 | 483 | 64,1% | 239 | 66,9% | 244 | 61,5% | ||||
| Comorbilidades, n % | 166 | 22,0% | 65 | 18,2% | 101 | 25,4% | 0,017 | |||
| Comorbilidades respiratorias | 48 | 6,4% | 25 | 7,0% | 23 | 5,8% | 0,497 | |||
| Otras comorbilidades (no respiratorias) | 152 | 20,2% | 56 | 15,7% | 96 | 24,2% | 0,004 | |||
| Cardiopatías | 25 | 16,4% | 10 | 16,7% | 15 | 13,9%a | 0,540c | |||
| Prematuridad | 93 | 61,2% | 41 | 68,3% | 52 | 48,1% | ||||
| Desnutrición | 6 | 3,9% | 3 | 5,0% | 3 | 2,8% | ||||
| Genopatía | 15 | 9,9% | 4 | 6,7% | 11 | 10,2% | ||||
| Déficit neurológico | 14 | 9,2% | 4 | 6,7% | 10 | 9,3% | ||||
| Otras | 19 | 12,5% | 5 | 8,3% | 14 | 13,0% | ||||
| Puntajes gravedad, named RIQ | ||||||||||
| Probabilidad muerte PIM3% | 702 | 0,36% | 0,39% | 350 | 0,41% | 0,54% | 352 | 0,25% | 0,33% | 0,000 |
| M-WCAS | 631 | 4,5 | 2 | 304 | 6 | 2 | 327 | 4 | 1,5 | 0,000 |
| SaO2/FiO2 | 213 | 139 | 101 | 140 | 100 | 79 | 73 | 202 | 88 | 0,000 |
| FiO2 | 213 | 70 | 50 | 140 | 100 | 43 | 73 | 47 | 20 | 0,000 |
| Tipo de admisión, n % | ||||||||||
| Cuidado intensivo | 432 | 57,3% | 312 | 87,4% | 120 | 30,2% | 0,000 | |||
| Cuidado intermedio | 322 | 42,7% | 45 | 12,6% | 277 | 69,8% | ||||
COL: unidades colombianas; FiO2: fracción inspirada de oxígeno; LA: unidades latinoamericanas; med RIQ: medianas y rango intercuartílico; n %: número absoluto y porcentaje columna; PIM3%: probabilidad de mortalidad por puntaje Pediatric Index of Mortality 3; M-WCAS: puntaje de severidad respiratoria por escala modificada de Wood-Downes; SaO2: saturación arterial de oxígeno.
Al evaluar la gravedad, se encontró una baja mediana de probabilidad de mortalidad por puntaje PIM3 (0,36%; RIQ 0,39) y puntajes de dificultad respiratoria moderados M-WCAS (M-WCAS 4,5; RIQ 2), aunque al compararlos, estos fueron mayores en COL. En los casos que se pudo evaluar la oxigenación (uso de sistemas de FiO2 definida), se observó que en el grupo COL la afectación fue mayor (SaO2/FiO2 mediana 100; RIQ 79) vs. grupo LA (SaO2/FiO2 mediana 202; RIQ 88) con p<0,0001.
Al ingresó en la UCIP, el soporte respiratorio de traslado utilizado fue variado. El 51,4% ingresó en la unidad con soporte respiratorio basado en oxigenoterapia convencional, 37,9% con cánulas nasales de alto flujo (CNAF), el 2,4% en presión positiva continua en la vía aérea (CPAP, por sus siglas en inglés) o presión positiva de 2 niveles (BiPAP, por sus siglas en inglés) y un 7,0% en ventilación mecánica invasiva (VMI). Al comparar de forma individual cada tipo de terapia, solo fue estadísticamente menor para Colombia el uso de cánulas nasales convencionales (10,6 vs. 54,7%; p=0,0004); para los demás sistemas, aunque se observan diferencias relativas mayores al 25%, el bajo poder estadístico no permitió detectarlas.
Se encontró una gran frecuencia de virus sincitial respiratorio (VSR) con algunas diferencias significativas entre las regiones, con una mayor frecuencia de VSR y metapneumovirus en el grupo LA, mientras que en Colombia fueron más frecuentes los paneles virales negativos y el virus parainfluenza. El uso de antibióticos (56,3%) fue elevado a pesar de una baja sospecha declarada de infección bacteriana 70 casos (9,3%) y, aun menos confirmación por cultivos o pruebas serológicas; al analizar el uso de terapias farmacológicas coadyuvantes también encontramos alto uso y gran variabilidad: mientras en COL se utilizaron de forma significativa más antibióticos (66,7 vs. 46,9%; p<0,0001), adrenalina (14,3 vs. 2,0%; p=0,0007) y terapias hipertónicas (27,5 vs. 10,8%; p<0,000), en LA se usaron más antivirales (0,3 vs. 2,5%; p=0,01), esteroides (3,4 vs. 17,9%; p<0,0001) y broncodilatadores (9,0 vs. 68,8%; p<0,0001).
Se observó una diferencia significativa en la frecuencia de VMI como soporte inicial y soporte máximo en COL (inicial: 52,7%; máximo: 56,9%) y el resto de LA (inicial: 9,07%; máximo: 19,4%). Con los otros sistemas de soporte respiratorio también se observó variabilidad, pero no se detectaron diferencias estadísticas.
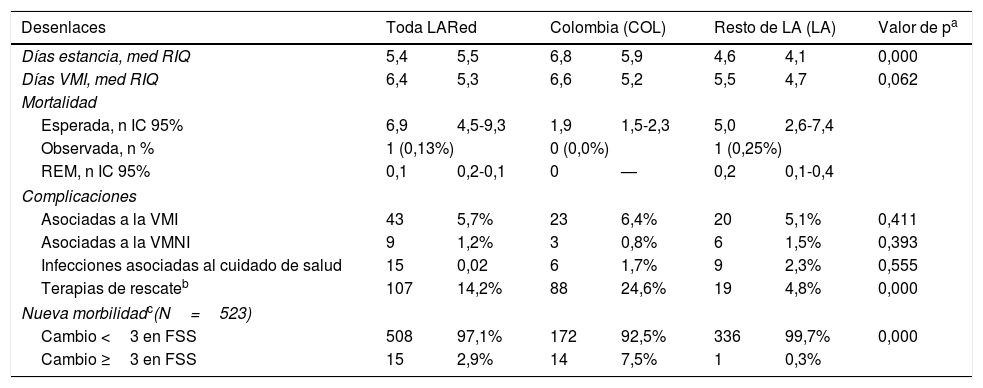
En forma global, se observó una baja mortalidad absoluta y también estandarizada a PIM3. El grupo COL tuvo mayor tiempo de estancia en la UCIP, mayor uso de terapias de rescate (relajantes neuromusculares, prono, ventilación de alta frecuencia) y mayor morbilidad residual, definida como un aumento de 3 o más puntos en la escala Functional Status Score (FSS) al egreso (tabla 2).
Comparación de los desenlaces
| Desenlaces | Toda LARed | Colombia (COL) | Resto de LA (LA) | Valor de pa | |||
|---|---|---|---|---|---|---|---|
| Días estancia, med RIQ | 5,4 | 5,5 | 6,8 | 5,9 | 4,6 | 4,1 | 0,000 |
| Días VMI, med RIQ | 6,4 | 5,3 | 6,6 | 5,2 | 5,5 | 4,7 | 0,062 |
| Mortalidad | |||||||
| Esperada, n IC 95% | 6,9 | 4,5-9,3 | 1,9 | 1,5-2,3 | 5,0 | 2,6-7,4 | |
| Observada, n % | 1 (0,13%) | 0 (0,0%) | 1 (0,25%) | ||||
| REM, n IC 95% | 0,1 | 0,2-0,1 | 0 | — | 0,2 | 0,1-0,4 | |
| Complicaciones | |||||||
| Asociadas a la VMI | 43 | 5,7% | 23 | 6,4% | 20 | 5,1% | 0,411 |
| Asociadas a la VMNI | 9 | 1,2% | 3 | 0,8% | 6 | 1,5% | 0,393 |
| Infecciones asociadas al cuidado de salud | 15 | 0,02 | 6 | 1,7% | 9 | 2,3% | 0,555 |
| Terapias de rescateb | 107 | 14,2% | 88 | 24,6% | 19 | 4,8% | 0,000 |
| Nueva morbilidadc(N=523) | |||||||
| Cambio <3 en FSS | 508 | 97,1% | 172 | 92,5% | 336 | 99,7% | 0,000 |
| Cambio ≥3 en FSS | 15 | 2,9% | 14 | 7,5% | 1 | 0,3% | |
COL: unidades colombianas; LA: unidades latinoamericanas; med RIQ: mediana y rango intercuartílico; n %: número absoluto y proporción; IC 95%: intervalo de confianza del 95%; REM: razón estandarizada de mortalidad, calculada como mortalidad observa sobre mortalidad esperada; FSS: Functional Status Scale; VMI: ventilación mecánica invasiva; VMNI: ventilación mecánica no invasiva (incluyendo la cánula nasal de alto flujo)
Comparación entre Colombia vs. resto de LA. Estadístico de prueba Chi-cuadrado para variables categóricas por prueba exacta de Fisher para grupos con menos de 5 datos por celda o por la prueba de Pearson para más datos; prueba de rangos de Wilcoxon para comparación no paramétrica de medianas; una p menor de 0,05 es significativa.
Nuestros resultados muestran que tanto el perfil epidemiológico como el tipo de terapias y desenlaces clínicos de niños admitidos por BG en las UCIP colombianas difiere con respecto a sus pares latinoamericanos. Nuestro análisis muestra que la variabilidad de prácticas es un fenómeno frecuente en Colombia.
Destacamos que el grupo de pacientes colombianos tuvo mayor gravedad al momento de admisión. Esto podría explicarse por el hecho de estar ubicadas por encima de los 1.500 metros sobre el nivel del mar, donde la altura podría jugar un papel preponderante en la hipoxemia5.
Aunque la sospecha (y confirmación) de coinfección bacteriana fue baja, encontramos un elevado uso de antibióticos, lo cual iría en contra de las recomendaciones de las guías de práctica clínica para niños con BG6. La indicación de antibióticos en niños con BG admitidos en la UCIP es un tema aún en debate entre intensivistas pediátricos. La tasa de indicación antibiótica en nuestra serie está por debajo de lo reportado por algunas grandes series de otras regiones del mundo, en los cuales la proporción de prescripción antibiótica en niños admitidos en las UCIP varía, casi por defecto por encima del 50% como reportan Shein et al.7.
Una de las consecuencias de reciente descripción es la variabilidad de prácticas clínicas, de prácticas diagnósticas y terapéuticas en niños con BG8,9. Nuestros hallazgos muestran que este fenómeno es frecuente en Latinoamérica. Es preocupante la gran variabilidad y la alta frecuencia de uso en las terapias coadyuvantes (nebulizaciones, antibióticos, esteroides) observadas en toda la región latinoamericana analizada. Existe una disociación entre las recomendaciones generales de tratamientos respaldados con evidencia científica y la práctica clínica. Para muchos profesionales de la salud, la terapia de soporte puede no ser suficiente y la angustia ante el «no hacer» y «dejar evolucionar con vigilancia» induce al sobreuso de terapias fútiles y, en ocasiones, iatrogénicas10.
En las UCIP colombianas hubo un mayor uso de VMI y un menor uso de terapias no invasivas (como CNAF y BiPAP) comparadas con LA. El uso de terapias de rescate (como VMI en posición prono y VAFO) en el grupo de pacientes que recibieron VMI fue mayor en COL. Esto puede relacionarse con una mayor gravedad al momento del ingreso o un llamado de atención de eventual sobreuso (sobre indicación) de estas terapias invasivas y de rescate, especialmente considerando que un abordaje menos invasivo lleva a resultados similares en niños con BG9.
En conclusión, observamos diferencias significativas en el perfil epidemiológico y en los resultados asistenciales en Colombia, donde se observó una gravedad mayor al ingreso y los pacientes fueron tratados con métodos de soporte respiratorio más invasivos, presentaron mayor estadía en la UCIP y morbilidad residual superior. Esta variabilidad debe motivar iniciativas colaborativas para disminuirla y mejorar la calidad de asistencia, así como la optimización de recursos.
FinanciaciónLos autores declaramos que este proyecto ha sido financiado por fondos propios.
A todos los profesionales y familias que participan en LARed Network.
Dra. Analía Fernández, Hospital Durand, Buenos Aires, Argentina; Dr. Roberto Jabornisky y Dra. Silvina Muzzio, Hospital Juan Pablo II, Corrientes, Argentina; Dra. Evelin Cidral y Dr. Alejandro Mansur, Hospital Regional Olga Stucky de Rizzi, Reconquista, Argentina; Dr. Miguel Céspedes Lesczinsky y Dra. Zurama Velasco, Hospital Materno Infantil Boliviano Japonés, Trinidad, Bolivia; Dra. Regina Grigolli Cesar, Hospital Infantil Sabará, San Pablo, Brasil; Dr. Pablo Cruces y Dr. Tamara Cordova, Hospital El Carmen, Maipú, Santiago, Chile; Dr. Diego Aranguiz Quintanilla, Dr. Juan Sepúlveda y Dra. Ivette Padilla, Complejo Asistencial Dr. Víctor Ríos Ruíz, Los Ángeles, Chile; Dr. Alejandro Donoso, Dra. María José Núñez Sánchez; Dra. Adriana Wegner, Complejo Asistencial Dr. Sotero del Río, Santiago, Chile; Dr. Pietro Pietroboni Fuster, Hospital Regional, Antofagasta, Chile; Dr. José Rosales Fernández y Dra. Silvia Sanabria, Hospital Nacional de niños «Dr. Carlos Sáenz Herrera», Costa Rica; Dra. Araní Ferre, Dra. Magalí España, Dra. Andrea Iroa y Dr. Raul Navatta, Hospital Policial, Montevideo, Uruguay; Dra. Ema Benech y Dra. Mónica Carro, Sanatorio Círculo Católico, Montevideo, Uruguay; Dra. Alicia Fernández, Asociación Española, Montevideo, Uruguay; Dr. Nicolás Monteverde y Dra. Martha Carbonell, Médica Uruguaya, Montevideo, Uruguay; Dr. Bernardo Alonso, Dr. Alberto Serra y Lic. Fátima Varela, Sanatorio Casa de Galicia, Montevideo, Uruguay; Lic. Cristina Courtie, Dr. Javier Martínez y Dra. Krystel Cantirán, Hospital Militar, Montevideo, Uruguay; Dra. Loredana Matrai y Dra. Cecilia Mislej, Hospital Evangélico, Montevideo, Uruguay; Dr. Luis Castro, Sanatorio CAMDEL, Minas, Uruguay; Dra. Soledad Menta, Hospital Tacuarembó, Uruguay; Dra. Carolina Talasimov y Lic. María José Caggiano, Sanatorio COMECA, Canelones, Uruguay; Dr. Luis Pedrozo y Dr. Alejandro Franco, Hospital Salto, Uruguay; Dr. Luis Martínez Arroyo y Dra. Silvia Dubra, Sanatorio COMEPA, Paysandú, Uruguay; Dra. Ana Inverso, Dra. Nora Mouta, Dra. María Parada y Lic. Karina Etulain, Sanatorio Semm-Mautone, Maldonado, Uruguay.