294 REVISIÓN DE PRUEBAS DE TABLA BASCULANTE CON ISOPROTERENOL O NITROGLICERINA
S. Freita, E. García Campo, X. Beiras, E. Duque, A. Tizón
Unidad de Arritmias. Servicio de Medicina Intensiva. Vigo.
Objetivo: Comparar la eficacia del test de tabla basculante con infusión de isoproterenol versus nitroglicerina (NTG) sl para el diagnóstico del Síndrome Vasovagal.
Método: Revisión de pruebas de 1999 (elevación desde el decúbito durante 45 min con monitorización continua de FC y TA y si la prueba es negativa, administramos isoproterenol iv hasta aumentar la FC en un 20%, manteniendo el ortostatismo durante otros 20 min) y de 2001 (elevación basal inicial de sólo 20 min y administración de un puff de NTG sl).
Resultados: De 275 pruebas a 113 se les añadió algún fármaco. A 54 pacientes ISOPROTERENOL, edad media 38,48 años (62,96% mujeres, 37,04 varones). El 98,15% con antecedente de síncopes y el 1,85% presíncopes. Se diagnosticó síndrome vasovagal a 8 pacientes (el 14,81%) presentando el 12,5% síncope cardioinhibidor (tipos 2A y 2B), 62,5% vasodepresor (tipo 3) y 25% mixto (tipo 1). El tiempo medio de aparición de síntomas: 12,83 min. Se dio NTG a 59 pacientes, edad media 40,49 años (59,32% mujeres, 40,68% hombres). El 93,22% con antecedentes de síncopes y el 6,78% presíncopes. Se diagnosticó síndrome vasovagal a 44 pacientes (el 74,58%), presentando un 47,73% síncope cardioinhibidor (tipos 2A y 2B), un 34,09% vasodepresor (tipo 3) y un 18,18% mixto (tipo 1). Tiempo medio de aparición de síntomas: 4,66 min.
Conclusiones: En dos grupos homogéneos de pacientes hemos encontrado que la administración de NTG sl en el test de la tabla basculante consigue un mayor número de positivos y en menos tiempo que la adición de isoproterenol iv. Los resultados encontrados nos orientan a pensar que no estamos ante falsos positivos provocados por el efecto hipotensor de la NTG, pues la mayoría de síncopes observados son cardioinhibidores. Consideramos que el efecto de las variaciones metodológicas en los resultados se ve atenuado en parte por la enorme diferencia porcentual de pruebas positivas en ambos grupos.
295 ESTIMULACIÓN DDDRP EN ENFERMEDAD DEL SENO SINTOMÁTICA CON F.A PAROXÍSTICA. VALORACIÓN DE TIEMPO DE PERMANENCIA EN F.A.
F.J. Andrade, J.M. Aguado, J.M. Narváez, B. Jimeno y M.L. Santos
Unidad de Medicina Intensiva. Hospital General de Mérida.
Objetivo: La introducción de modos de estimulación que incluyen algoritmos de prevención de la F.A paroxística, disminuyen la aparición de esta, cuando controla el mecanismo fisiopatológico que las desencadena. El objetivo fue valorar la permanencia y duración de la F.A en pacientes con estimulación DDDRP (Prevent AF) a los 6 meses del implante.
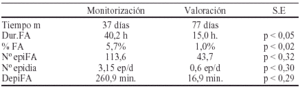
Material y método. Se analizan los pacientes en los que se implanto dispositivo de estimulación cardíaca DDDRP en nuestra Unidad en el último año. Se realiza seguimiento a los 2 meses del implante (monitorización) y a los 6 meses del implante (valoración). Durante la fase de monitorización todos los pacientes fueron estimulados con la misma programación DDD con FC mínima 60 l/m. Se analizaron los siguientes parámetros: Duración total de FA (Dur.FA), Porcentaje de tiempo en FA (%FA), Nº episodios de FA (NºepiFA), Nº de episodios por día (Nºepidia) y duración de los episodios de FA (DepiFA). Para el análisis estadístico se utilizo programa SPSS para Windows. Se realiza análisis de medias pareadas utilizando los datos obtenidos en las fases de monitorización y de valoración. Se considero significación estadística p < 0.05.
Resultados: Se implantaron 12 dispositivos.
Conclusiones: Se objetivo una disminución de la duración de la FA, del porcentaje de tiempo de FA, del Nº de episodios así como de su duración. Presento S.E la disminución del porcentaje de tiempo en FA de 7,0% a 1,1%.
296 ESTIMULACIÓN DDDRP EN ENFERMEDAD DEL SENO SINTOMÁTICA CON F.A PAROXÍSTICA. VALORACIÓN DE INCIDENCIA DE C.A.P Y SINCRONIA A-V
F.J. Andrade, M. Pérez, M.L. Moro, F.J Tejada y S. Galvan
Unidad de Medicina Intensiva. Hospital General de Mérida.
Objetivo: El mecanismo fisiopatológico con mas clara implicación en el desarrollo de la FA es la aparición de Contracciones Auriculares Prematuras (C.A.P), los algoritmos de prevención van dirigidos a controlar estos eventos, el mantenimiento de la sincronia A-V como consecuencia de sobreestimulación auricular puede ser un indicador de control de la arritmia. El Objetivo fue valorar la incidencia de aparición de CAPs y el mantenimiento de la sincronia A-V en pacientes con estimulación DDDRP (Prevent AF) a los 6 meses del implante.
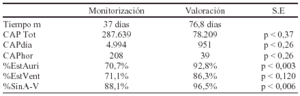
Material y métodos: Se analizan los pacientes en los que se implanto dispositivo de estimulación cardíaca DDDRP en nuestra Unidad en el ultimo año. Se realiza seguimiento a los 2 meses del implante (monitorización) y a los 6 meses del implante (valoración).. Se analizaron los siguientes parámetros: CAP totales (CAP Tot), CAP por dias (CAPdia), CAP por horas (CAPhor), Porcentaje de tiempo de estimulación Auricular (%EstAuri), Porcentaje de tiempo de estimulación ventricular (%EstVent) y Sincronia A-V (%SinA-V). Para el análisis estadístico se utilizo programa SPSS para Windows.
Resultados: Se implantaron 12 dispositivos.
Conclusiones: Se objetivo una disminución del numero de CAP totales, de las CAP por día y de las CAP por horas. Se encontró un aumento de estimulación auricular y ventricular (Auricular con S.E) . Se encontró un aumento del mantenimiento de la sincronia A-V que presento S.E.
297 COMPLICACIONES DE LA IMPLANTACIÓN DE MARCAPASOS DEFINITIVOS EN LA UNIDAD DE CUIDADOS INTENSIVOS
F.J. Tejada Ruiz, M. Pérez Arriaga, J.M. Narváez Bermejo, M.L. Moro Sánchez, M.A. Cortes Bayarri y J.M. Aguado Borruey
Unidad de Cuidados Intensivos. Hospital General de Mérida. Badajoz.
Objetivo: Analizar las complicaciones derivadas de la implantación de marcapasos definitivos (MPD) en Unidad de Cuidados Intensivos (UCI) polivalente de Hospital de II nivel.
Material y métodos: Estudio de las complicaciones relacionadas con el implante de MPD, durante un período de 3 años. La implantación se realizó en todos los casos en la sala habilitada en nuestra Unidad. El seguimiento se realizó en los períodos habituales de revisión de MPD, también en nuestra Unidad. Las variables estudiadas son: datos demográficos, tipo de MPD implantado, vía venosa de implante, complicaciones inmediatas y durante el seguimiento, mortalidad asociada y necesidad de ingreso en UCI.
Resultados: Se implantaron un total de 210 MPD, hombres 49% y mujeres 51% con edad media de 73,3 ± 10,2 años. Tipo de MPD: VVIR 139 (66,2%), AAIR 1 (0,50%), VDD 49 (23,3%), DDDR 17 (8%) y DDDRP 4 (2%). La vía de acceso por vena subclavia izquierda (SCI) se utilizó en 197 casos (94%) y la vena subclavia derecha en 12 casos (6%). Complicaciones en 39 casos (18,5%): Hematoma de la bolsa 13 (33,3%) (2 reintervenciones), angor 5 (12,8%), imposibilidad de canalizar SCI 5 (12,8%), desplazamiento electrodo ventricular 4 (10,3%) y electrodo auricular 1 (2,5%), asistolia 2 (5,1%), anomalía vascular congénita 2 (5,1%), rotura pilar de válvula tricúspide 2 (5,1%), Taquicardia ventricular 1 (2,5%), decúbito 1 (2,5%), rechazo 1 (2,5%), otros 2 (5,1%). Reintervenciones totales 9 (4,2%). Exitus asociados al implante o reintervención ninguno. Ingreso 24 horas postimplante en UCI 7 (3,3%).
Conclusiones:1) El implante de MPD en la UCI es seguro, con mínimas complicaciones, la mayoría menores sin necesidad de reintervención y nula mortalidad. 2) Destaca la baja incidencia de infecciones y de necesidad de ingreso en UCI. 3) La vena subclavia izquierda es una vía adecuada para el implante de MPD.
298 ESTIMULACIÓN CARDÍACA PERMANENTE EN MODO VDD. COMPARATIVA CON DDD EN CUANTO A COMPLICACIONES
P. Cañizares, E. Robles, M.S. Rey, M.A. Taberna y P. Ancillo
Unidad de Cuidados Intensivos. Hospital General de Segovia.
Objetivos: La estimulación cardíaca en modo VDD es una opción tan eficaz como el DDD para el bloqueo aurículoventricular (BAV) avanzado con función sinusal conservada. El infrasensado auricular (ISA) es una de las principales complicaciones del modo VDD (2 a 11%). En nuestra unidad el 50% de los implantes(de un total de unos 60 anuales) se realizan en este modo, porcentaje superior a las series publicadas. Analizamos los resultados obtenidos en nuestra unidad con este modo de estimulación y sus complicaciones en comparación con el modo DDD.
Material y métodos: Análisis retrospectivo de 83 pacientes sometidos a primoimplante de marcapasos definitivo en modos VDD(42) y DDD(41), revisados al alta y a los 12 meses, en cuanto a cambio a modo VVI y complicaciones del acto quirúrgico. Se aplicará modelo de regresión logística, incluyendo variables de control.
Resultados: la edad media fue de 75,4 (56-88) en el grupo VDD y 68,4 (17-81) en el DDD. La indicación para el modo VDD fue el BAV avanzado (92,7%), y para el DDD, enfermedad del seno (58,5%) y BAV de 3º (24,3%). En el grupo VDD se produjo ISA intermitente en el 52,4% (22), corregido en 17 de ellos al reprogramar la sensibilidad auricular; e ISA permanente en el 11,9% (5) cambiando a VVI; en el grupo DDD el 17,1% (7) se reprogramó a VVI (3 por fibrilación auricular y 4 por pérdida de estímulo auricular). Dislocación de electrodo en el 2,38% (1) de los VDD y 7,31% (3) de los DDD, 1 auricular y 2 ventriculares. Hematoma, decúbito, infección y granuloma se dieron en el 7,14% (3) de los VDD y 19,5% (8) de los DDD.
Conclusiones: En el BAV avanzado con función sinusal conservada, el modo VDD es tan eficaz como el DDD, presentando una menor tasa de complicaciones relacionadas con el acto quirúrgico.
299 INCIDENCIA DE TROMBOSIS VENOSA PROFUNDA RELACIONADA CON LOS ELECTRODOS ENDOCAVITARIOS DE LOS MARCAPASOS DEFINITIVOS
B. Azkarate, G. Lara, P. Morrondo, S. Trabanco, F. Zubia y F. García Urra
Servicio de Medicina Intensiva. Hospital Donostia. San Sebastián.
Objetivo: Estimar la incidencia de trombosis venosa profunda en pacientes portadores de marcapasos definitivo durante el primer año de seguimiento. Material y método: Diseño: Observacional prospectivo. Muestra: 130 pacientes a los que se coloca por primera vez un marcapasos definitivo uni o bicameral, que no están en tratamiento anticoagulante. Período: 1-4-1998 al 31-10-1999. Vía de implantación por punción de vena subclavia.
Aislante electrodo: silicona. Diámetro electrodo: 2 - 2,6 mms. Modos de estimulación: DDDR, VDDR, AAIR, VVIR. Diagnóstico de la trombosis: 1) manifestaciones clínicas (dolor, tumefacción, rubor, calor e impotencia funcional). 2) Ecografía: Visualización del trombo, ausencia de compresión de la vena, circulación colateral). 3) Doppler: ausencia de flujo espontáneo, ausencia de cambios fásicos con la respiración). Los pacientes se estudiaron a las 24 horas, al 1º, 3º, 6º y 12º mes postimplantación.
Resultados: Sexo: 83 varones y 47 mujeres. Edad: 71,92 ± 11 años. Modo de estimulación: DDDR 19,2%, VDD 40,8%, AAI 3,1%, VVI 36,9%. Nº de trombosis venosa profunda: 4 pacientes (3,1%). VDD (1 pac) VVI- AAI (2 pac) y DDD (1 pac) Diagnosticados por ecografía y Doppler, presentando sólo dos de ellos clínica local.
Conclusiones: La incidencia de trombosis venosa profunda en nuestra serie (3,1%), es inferior a la publicada en la literatura (5% - 45%). El 50% de los pacientes no presentaron clínica. La trombosis venosa profunda se presentó entre 5-6 mes postimplante. No se encontraron diferencias significativas entre los portadores de marcapasos unicameral o bicameral, ni tampoco entre los diferentes grosores de electrodo.
Beca FISS 99/0403. Ministerio de Sanidad y consumo.
300 ESTIMULACIÓN CARDÍACA DEFINITIVA EN ANCIANOS
F.J. Tejada Ruiz, M. Pérez Arriaga, M.L. Moro Sánchez, J.M. Narváez Bermejo, B. Jimeno Torres y J.M. Aguado Borruey
Unidad de Cuidados Intensivos. Hospital General de Badajoz.
Objetivo: Conocer la población anciana mayor de 80 años, a la que hemos implantado un marcapasos definitivo (MPD), tipo de estimulación y mortalidad posterior.
Material y método: Estudio durante un período de 3 años, de la subpoblación mayor de 80 años a los que se ha implantado un MPD en nuestra Unidad de Cuidados Intensivos (UCI). Seguimiento en consulta de marcapasos al mes, tres meses, seis meses, un año y dos años desde el implante. Parámetros estudiados: datos demográficos, antecedentes cardiológicos, tipo de indicación de estimulación cardíaca, tipo de MPD implantado, vía de acceso, complicaciones y supervivencia al año y dos años del implante.
Resultados: Se implantaron en el período estudiado un total de 210 MPD, de los cuales 55 (26%) fueron a pacientes mayores de 80 años. Mujeres 64% y edad media de 84,6 ± 4,54 años. Antecedentes: HTA 30%, síncope 21%, cardiopatía isquémica 17%, fibrilación auricular 13%, MPD previo 10% y presíncope 9%. Indicación: BAV completo 51%, enfermedad del seno 20%, FA lenta 16%, agotamiento generador 8%, Fallo electrodo 3%, BAV 2º grado sintomático 2%. Tipo estimulación: VVIR 42 (76%), VDD 9 (17%), DDDR 3 (5%), AAIR 1 (2%). Vía por subclavia izquierda 53 (95%) y derecha 3 (5%). Complicaciones 16%: Hematoma de la bolsa 3, desplazamiento electrodo ventricular 2 y auricular 1, taquicardia ventricular 1, anomalía vascular 1 e imposibilidad de canalizar la vena subclavia izquierda 1. Supervivencia al año del implante 96% y a los 2 años 89%.
Conclusiones:1) La población anciana se beneficia aceptablemente de la estimulación cardíaca con una buena supervivencia al año y dos años del implante. 2) Las complicaciones son mínimas y en la mayoría de los casos menores. 3) El bloqueo AV completo es la principal indicación, seguido de la enfermedad del seno y la FA lenta. 4) El modo VVIR es el más utilizado, destacando, cada vez más la utilización del modo VDD.
301 ESTIMULACIÓN CARDÍACA EN LA UNIDAD DE CUIDADOS INTENSIVOS
F.J. Tejada Ruiz, M. Pérez Arriaga, M.L. Moro Sánchez, J.M. Narváez Bermejo, M.A. Cortes Bayarri y J.M. Aguado Borruey
Unidad de Cuidados Intensivos. Hospital General de Mérida. Badajoz.
Objetivo: Analizar la implantación de marcapasos definitivos (MPD) en la Unidad de Cuidados Intensivos (UCI) por Intensivistas, de Hospital de II nivel.
Material y métodos: Estudio retrospectivo durante un período de 36 meses (1998 a 2000), de los implantes realizados en nuestra UCI polivalente de Hospital de II nivel, en sala independiente habilitada dentro de la Unidad. Se estudian datos demográficos, antecedentes cardiológicos, causa de la indicación de estimulación, tipo de marcapasos implantado, via venosa de implante, complicaciones, mortalidad y tiempo de fluoroscopia.
Resultados: Implantes 210 MPD, 51% mujeres y edad media 73,3 ± 10,2 años. Antecedentes: HTA 24,7%, FA 18,6%, Cardiopatía Isquémica 14,8%, Síncope 13,3%, MPD 7,6%, Presíncope 6,2%, Miocardiopatía diltada 2%, Valvulopatías 0,5%, BAV familiar 0,5%, Otros 12%. Etiología: BAV completo 35,2%, FA lenta 28,6%, Enfermedad del seno 12,9%, BAV 2º grado sintomático 10,9%, Agotamiento generador 6,2%, Bloqueo trifascicular 1,9%, FA paroxística más BAV 1,4%, Fallo generador más electrodo 0,9%, Fallo electrodo 0,5%, Otros 1,5%. Vía de acceso: vena subclavia izquierda en 197 casos (94%) y vena subclavia derecha en 12 casos (6%). Tipo de MPD: VVIR 139 (66,2%), AAIR 1 (0,50%), VDD 49 (23,3%), DDDR 17 (8%) y DDDRP 4 (2%). Complicaciones en el implante 39 casos (18,5%). Reintervenciones 9 casos (4,2%). Tiempo medio de fluoroscopia 6 ± 9,5 minutos. Mortalidad relacionada con el implante 0%.
Conclusiones:1) La implantación de MPD en la UCI es un técnica adecuada y segura, con utilización de todos los recursos actuales de electroestimulación. 2) El BAV completo y la FA lenta son las indicaciones más frecuentes de electroestimulación y el modo VVIR el más utilizado. 3) Destaca un número mínimo de complicaciones y de reintervenciones, así como mortalidad cero. 4) Debe plantearse una mayor estimulación con modos AAIR y DDDR.
302 POLARIZACIÓN Y AUTOCAPTURA. ANÁLISIS DE DOS TIPOS DE SONDAS DE ESTIMULACIÓN
J.A. Lapuerta, M. Martínez, R. García, M. Gutiérrez, M Sádaba
y S. Gutiérrez
Servicio de Medicina Intensiva. Hospital de Cabueñes. Gijón.
Introducción: El automatismo Autocaptura® esta basado en la obtención de la respuesta evocada ventricular inducida por el estimulo del marcapasos; esto permite confirmar la captura miocárdica y ajustar el voltaje de estimulación con eficacia, seguridad y economía de batería. Por otra parte es imprescindible el empleo de sondas de estimulación con baja polarización. En este estudio analizamos 2 tipos diferentes de sondas: fijación pasiva (1450) y fijación activa (1488), ambas manufacturadas por Pacesetter.
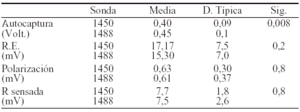
Metodología: Inmediatamente post implante, se determinan, onda R sensada, Impedancia, Respuesta evocada, Polarización y umbral ventricular con Autocaptura® utilizando un programador de marcapasos.
Resultados: Se implantan 46 sondas 1450 y 41 sondas 1488.
Conclusión: Ambos tipos de sonda son adecuadas por su baja polarización, sin apreciarse diferencias entre ambas en cuanto a polarización, respuesta evocada y onda R sensada. El umbral de captura es significativamente menor con la sonda 1450.
303 BLOQUEO CARDÍACO E INTOXICACIÓN POR CLOROQUINA
I. Gómez de Argila, M. Álvarez, J. Martínez Pérez, E. Fernández Villalba*, I. Cherta y J.M. Nava
Unidad de Cuidados Intensivos y *Laboratorio de Farmacocinética. Hospital Mutua de Terrassa y *Hospital General de Valencia.
Introducción: La cloroquina (CQ) se usa para tratar la artritis reumatoide. Su efecto tóxico más grave es la cardiopatía restrictiva y las alteraciones de la conducción por depósitos intramiocíticos de diversas sustancias, reversibles a largo plazo tras retirar el fármaco. Presentamos el caso de una paciente con una sobredosificación crónica de CQ.
Caso clínico: Mujer de 68 años con artritis reumatoide tratada desde 1992 con CQ e indometacina, y depresión tratada con fluoxetina desde 2000. Ingresa en UCI por síncope debido a BAVC a 25 min, que revierte espontáneamente a RS con BCRDHH. Se sospecha sobredosificación por CQ, que se suspende, y se determina su concentración en plasma, que es de 1,01 µg/ml (valores normales 0,2-0,4). A los 7 días repite el BAVC y precisa una perfusión de isoproterenol durante 2-3 días. A los 14 días sigue en RS con BCRDHH y la CQ plasmática es 0,45 µg/ml (vida media 11,5 días). Un ecocardiograma muestra una FE de 56%. La paciente es dada de alta asintomática. A los 6 meses sigue asintomática y en RS con BCRDHH.
Comentario: La CQ se metaboliza en el hígado por el citocromo P450IID6 (CYP2D6). La fluoxetina es un inhibidor del P450IID6 y puede provocar una acumulación de CQ. En nuestro caso, ésta pudo ser la causa de la toxicidad, ya que la enferma llevaba 9 años de tratamiento. La alta sospecha clínica y la rápida retirada del fármaco contribuyeron a la buena evolución. Destaca la vida media de 11,5 días, inferior a la referida en la literatura (41-50 d).
Conclusión: La sobredosificación crónica de CQ provoca alteraciones de la conducción cardíaca graves, pero reversibles tras la retirada del fármaco y normalización de los niveles plasmáticos. Estos efectos pueden ser mayores por inhibición del P450IID6 por fármacos como la fluoxetina. La alta sospecha clínica y la retirada del fármaco son fundamentales para la buena evolución, por lo que la CQ se debe incorporar a la lista de causas de bloqueo cardíaco.
304 CARDIOVERSIÓN INTERNA CON CATÉTER ÚNICO
R. Coma Sanmartín, J. Rodríguez García, J. García Tejada y M. Catalán González
Servicio de Medicina Intensiva. Hospital 12 de Octubre. Madrid.
Objetivo: Valorar la eficacia y seguridad de la cardioversión endocavitaria (CVI), en pacientes con Fibrilación auricular (FA) tras fracaso de la cardioversión externa convencional (CVE).
Material y método: Se han incluido 11 pacientes con episodios de FA, 9 hombres y 2 mujeres, con una edad media de 54 años, (4 miocardiopatías hipertróficas, 4 dilatadas, 2 isquémicas y 1 sin cardiopatía estructural). Técnica: Tras anticoagulación durante al menos un período de 4 semanas, se insertó por vena femoral o cefálica un catéter con balón y electrodos múltiples de desfibrilación (Alert), que se situó con los electrodos distales en arteria pulmonar izquierda, y los proximales en aurícula derecha. Por medio de la consola (Alert Companion) se administró, en todos los casos, un choque sincronizado bifásico de baja energía (15 julios), bajo sedación con bajas dosis de midazolan y etomidato iv.
Resultados: La eficacia de la CVI fue del 100%, con una incidencia de recidivas en las primeras 24 horas del 27%. En estos casos tras un segundo procedimiento con choque único, tras asociar fármacos antiarrítmicos, obtuvo la CV en el 100% de los pacientes. Tras un período de seguimiento medio de 2,2 meses, se han producido un 18% de recidivas. Dos pacientes eran portadores de marcapasos DDD, sin que se produjeran en el procedimiento complicaciones relacionadas con el generador o los cables. No se produjeron complicaciones relacionadas con el procedimiento. Un paciente presentó embolismo cerebral a las 24 horas del mismo, en relación con anticoagulación insuficiente.
Conclusiones: La CVI es una técnica muy eficaz y segura en pacientes en los que ha fracasado la CVE incluso con apoyo farmacológico y es posible realizarla en pacientes con marcapasos previamente implantados.
305 ELECTROCARDIOGRAMAS SIMULANDO UN SÍNDROME DE BRUGADA
J. Ortega Carnicer, F. Ruiz Lorenzo, J. Benezet, J. Bertos y S. Astilleros Mora
Servicio de Medicina Intensiva. Hospital Alarcos. Ciudad Real.
Introducción: El síndrome de Brugada (SBR) muestra en las derivaciones precordiales derechas del ECG una onda J y un ascenso descendente del segmento ST que termina en una onda T negativa en las. Se presentan 3 pacientes (P) con un ECG similar al SBR (pseudo-BRS) y test de flecainida negativo (TFN).
Observaciones clínicas: P 1: Varón de 37 años que tras ingerir cocaína desarrolló agitación, convulsiones y asistolia ventricular. Hubo acidosis metabólica (pH 6,65). El ECG mostró ritmo de la unión acelerado, QRS de 0,16 seg y patrón pseudo-SBR. La administración de CO3HNa- normalizó el ECG. TFN. P 2: Varón oligofrénico de 68 años que ingresa por dolor abdominal y ascitis. Hubo hiperpotasemia (5,9 mEq/l) y creatinina de 9 mg/dl. El ECG mostró ausencia de ondas P, QRS de 0,16 seg y patrón pseudo-SBR junto a ondas T altas y picudas en V2-5. Luego presentó taquicardias con QRS ancho. La administración de CO3HNa- normalizó el ECG. Una laparotomía exploradora reveló una peritonitis urinosa por rotura de la vejiga. TFN. P 3: Varón epiléptico de 34 años, en hemodiálisis crónica, que ingresa por convulsiones mientras recibía tratamiento con carbamazepina, fenitoína y risperidona. Hubo hiperpotasemia (6,6 mEq/L). El ECG mostró un patrón pseudo-SBR y ondas T altas y picudas en V4-5. La administración de CO3HNa- y la hemodiálisis normalizaron el ECG. TFN.
Conclusiones: La cocaína y la hiperpotasemia pueden simular un SBR al causar un enlentecimiento de las corrientes del sodio en la pared anteroseptal del corazón. La administración de bicarbonato permite la normalización del ECG.
306 RELACIÓN ENTRE LA DISMINUCIÓN DEL UMBRAL DE DETECCIÓN VENTRICULAR Y EL DIAGNÓSTICO DE NEOPLASIAS
M. Méndez, F. Maimir y E. Selva
Hospital Militar Central Universitario Gómez Ulla. Madrid.
Objetivos: Valorar al subgrupo de pacientes portadores de marcapasos que presentan una disminución del umbral de detección ventricular entre controles. Se ha estudiado la prevalencia de las patologías y tratamientos habituales en su rango de edad.
Método: Estudio observacional, analítico, de casos y controles. El grupo de casos (13 pacientes) son pacientes portadores de marcapasos que hayan tenido entre controles una caída del sensado igual o superior al 50%. Se ha apareado a cada caso con un control por sexo, año de nacimiento y período de colocación del marcapasos. Se han recogido los datos de los controles de los pacientes portadores de marcapasos y la presencia o no de patologías y tratamientos asociados durante dicho período.
Resultados: No existe relación significativamente estadística (p < 0,05) entre la caída del umbral de detección ventricular y la hipertensión, obstrucción crónica al flujo aéreo, diabetes mellitus, insuficiencia renal en hemodiálisis, tratamiento con digoxina y/o anticoagulantes orales. La frecuencia de neoplasias es significativamente mayor en el grupo de casos (OR = 14, con intervalo de confianza del 95% de 1,15 < OR < 383,34, Chi-cuadrado igual 6,5, p = 0,011).
Conclusiones: Los pacientes portadores de marcapasos que sufrieron una caída del umbral de detección ventricular igual o superior al 50%, presentaron una incidencia de neoplasias significativamente mayor que aquellos pacientes que no manifestaron tal caída, lo que debería ser motivo de nuevos estudios.
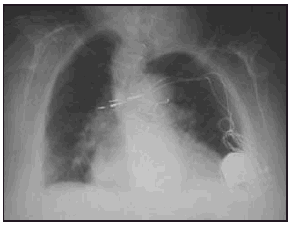
307 DOS CASOS DE SÍNDROME DE TWIDDLER
H.G. Fornieles Pérez, S. Martínez Escobar, F. Barredo Acedo, F.J. Guerrero Gómez y M. Montoya García
Servicio de CC y Urgencias del Hospital Torrecárdenas, Almería.
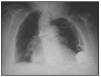
Introducción: una rara complicación de los pacientes portadores de marcapasos es el síndrome de Twiddler, que fue descrito en 1964 por Bayliss y cols como "spontaneous, subconcious, inadvertent, or deliberate rotation of de pulse generator by the patient resulting in lead dislogment and pacemacker malfunction". El generador es rotado en el eje vertical u horizontal y esto lleva a un enrollamiento de los electrodos que pierden el contacto con el endocardio.
Casos: presentamos dos casos clínicos de dos pacientes con este síndrome. Una paciente era una anciana con una demencia senil que un mes tras la implantación de un marcapasos acudió a nuestra consulta por estimulación en el hombro izquierdo y bajo gasto como consecuencia de la pérdida de captura del marcapasos. Se presentan las radiografías y fotografías intraoperatorias de los dos electrodos totalmente trenzados. El otro caso es el de una joven con un déficit intelectual moderado que presentó bajo gasto por la pérdida de captura del marcapasos implantado unos días antes. Se presentan radiografías del trenzado de los electrodos. En el primer caso la rotación del marcapasos fue en el eje vertical y en el segundo en el eje horizontal, en ambos casos se resolvió el caso reoperando a las pacientes y advirtiendo a las pacientes y a la familia sobre los riesgos de la manipulación del generador.