Sr. Director:
Presentamos el caso de un varón de 47 años con antecedentes de hipertensión arterial y de etilismo crónico. Ingresó en planta por pancreatitis aguda, a los dos días de ingreso presenta un episodio de deprivación alcohólica iniciándose tratamiento con neurolépticos y benzodiacepinas. Veinticuatro horas después muestra un cuadro de hipertermia de 41 °C, deterioro del nivel de conciencia e hipertonía muscular. Se realizaron tomografía axial computarizada (TC) cerebral y punción lumbar sin alteraciones, diagnosticándose de síndrome neuroléptico maligno (SNM). Ingresó en la Unidad de Cuidados Intensivos (UCI) para tratamiento.
Presentaba un hemograma normal: creatinina 2,3 mg/dl, Na 150 mEq/l, CK 11711 U/l, CKmb 179 U/l, pH 7,31, pCO2 33,8 mmHg, pO2 181 mmHg, Bic 17,78 mEq/l, EB -8,6 mEq/l, radiografía de tórax y electrocardiograma sin alteraciones.
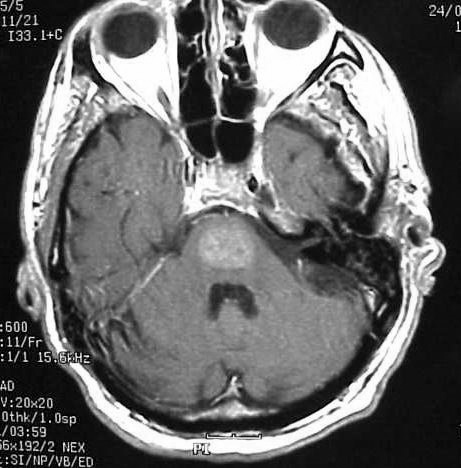
Precisó intubación y ventilación mecánica y se inició tratamiento con dantroleno y diacepam. Al retirar la sedación se apreció monoparesia de extremidad superior izquierda, sin otras alteraciones neurológicas. Una nueva TC cerebral fue normal, sin embargo el cuadro neurológico progresó hasta un síndrome de cautiverio. Se realizó una resonancia magnética nuclear (RMN) (fig. 1) en la que se apreció una mielinolisis central pontina (MCP) con afectación de los ganglios basales.
Figura 1. Corte FSE-T2 sagital con imagen hiperintensa localizada en la protuberancia y ganglios de la base que confirma el diagnóstico de MCP.
Posteriormente el paciente se mantuvo consciente, tetrapléjico y comunicándose por parpadeo. La evolución fue lenta pero favorable y en el segundo mes de ingreso presentó una mejoría lenta de la exploración neurológica con la recuperación de la movilidad en músculos faciales y miembros superiores, llegando hasta la movilización activa de las 4 extremidades. Fue trasladado al Servicio de Neurología a los 5 meses del ingreso, consciente y con movilidad espontánea de las 4 extremidades con hemiparesia izquierda. Al sexto mes fue dado de alta hospitalaria. Un año después el paciente realiza vida autónoma y como única secuela presenta monoparesia proximal en miembros inferiores.
El SNM1 se caracteriza por hipertermia, rigidez muscular y alteración de la conciencia en pacientes tratados con neurolépticos. Su patogenia se relaciona con el bloqueo de los receptores dopaminérgicos. La incidencia de este síndrome es escasa1,2. Su tratamiento2 se basa en la retirada del neuroléptico, medidas de soporte vital y tratamiento médico con dantroleno, bromocriptina, diacepam y amantadina.
La MCP se relaciona con cambios de la osmolaridad sérica por una corrección rápida de una hiponatremia3, que provoca un estado de deshidratación cerebral. Como factores de riesgo se han descrito: alcoholismo, malnutrición, tumores hipotalámicos, transplante hepático4, pancreatitis y sepsis. El cuadro típico es el cautiverio, que suele aparecer entre 2 y 7 días después de la corrección del trastorno electrolítico. Se diagnostica mediante RMN con lesiones hiperintensas en T2 e hipointensas en T1, que pueden no aparecer hasta una o dos semanas desde el inicio de los síntomas5. El pronóstico es malo por las complicaciones asociadas, sin embargo con la mejoría de los cuidados de enfermería, el tratamiento precoz de complicaciones asociadas ha permitido conseguir supervivencias de hasta el 10%. El tratamiento es puramente sintomático, aunque se han descrito5 otras modalidades terapéuticas con resultados variables: TSH, plasmaféresis, corticoides o administración de inmunoglobulinas intravenosas.
Recientemente se ha publicado el primer caso con la asociación de las dos entidades en un paciente en que tras el primer diagnóstico de SNM se confirmó la existencia de MCP6. Los antipsicóticos en pacientes de riesgo con hiponatremia y lesiones de los ganglios de la base, pueden provocar síntomas extrapiramidales, incluido SMN, como primera manifestación de mielinolisis en este caso extrapontina, por lo tanto en pacientes con hiponatremia y SNM se debe plantear el diagnóstico diferencial de MCP, siendo difícil en ocasiones el mismo. Como en nuestro paciente, diagnosticado de SNM y con la evolución posterior, se observó un incremento brusco de la natremia mientras estaba ingresado en planta. Es difícil valorar de manera retrospectiva si los síntomas de SNM pudieron ser los iniciales de MCP en nuestro paciente.