En ventilación mecánica (VM), la configuración de los parámetros ventilatorios es clave para la protección pulmonar. Se utiliza el término potencia mecánica (MP, del inglés mechanical power) para definir la cantidad de energía que se transmite desde el ventilador al parénquima pulmonar en cada ciclo respiratorio1. La bibliografía más reciente evidencia que en pacientes con VM por insuficiencia respiratoria secundaria a infección por SARS-CoV-2, un umbral de MP de 17J/min podría asociarse a un aumento del riesgo de muerte2.
En este contexto, hemos querido analizar la asociación de MP con la supervivencia a corto plazo (28 días) de los enfermos ingresados en una unidad de cuidados intensivos (UCI) por SARS-CoV-2. Para ello, utilizando los datos de nuestro registro de enfermos COVID desarrollado con la aceptación del Comité de Ética de Investigación local y la concesión del consentimiento de los pacientes/representantes (escrito y/o telefónico), realizamos un análisis retrospectivo de todos los casos ingresados en nuestra UCI entre marzo de 2020 y julio de 2021, y ventilados mecánicamente por SDRA debido a infección por SARS-CoV-2. El muestreo fue consecutivo y la muestra se dividió en 2 cohortes atendiendo al valor de MP dentro de las primeras 24h después de la intubación endotraqueal: MP≤17J/min y MP>17J/min. La medición del MP se llevó a cabo con la fórmula simplificada propuesta por Gattinoni et al.3.
Se realizó inicialmente un análisis descriptivo de la muestra y posteriormente un análisis de supervivencia a 28 días con el método de Kaplan-Meier para la variable de tiempo de muerte (Log-rank test). Para evitar los factores de confusión, el análisis multivariable de la supervivencia se realizó ajustando un modelo de Cox (método: forward; introducción de variables al modelo si p<0,2 y exclusión de variables si p>0,5; estado: fallecimiento en UCI a los 28 días; se utilizan como covariables: la edad, la PaO2/FiO2 previa a la intubación y el valor de la compliancia pulmonar). Para todos los análisis, la significación estadística se estableció en p<0,05.
De los 565 pacientes que ingresaron en la UCI-COVID en el periodo de estudio, se analizaron finalmente aquellos con infección por SARS-CoV-2 probada, que recibieron VM controlada y se les midieron las variables necesarias para el cálculo del MP en posición supina, después de sedación y parálisis muscular, dentro de las 24h de iniciada la VM.
En la tabla 1 se muestran las principales diferencias entre los 79 pacientes analizados, categorizados según su MP.
Descripción de las principales diferencias de las variables entre los enfermos que recibieron un MP≤17J/min y los que recibieron un MP>17J/min
| Variables | Pacientes con MP≤17J/minn=41 | Pacientes con MP>17J/minn=38 | p |
|---|---|---|---|
| Edad (años), media (DE) | 63 (38) | 65 (42) | 0,35 |
| Sexo, n (%) | |||
| Hombres | 26 (63) | 32 (84) | 0,96 |
| Principales comorbilidades, n (%) | |||
| HTA | 20 (49) | 23 (71) | 0,75 |
| DM | 4 (10) | 10 (26) | 0,10 |
| Obesidad | 6 (15) | 11 (29) | 0,24 |
| Dislipidemia | 18 (44) | 16 (42) | 0,23 |
| Fumador | 16 (39) | 12 (31) | 0,23 |
| SOFA score, media (DE) | 3 (3) | 4 (3) | 0,45 |
| PaO2/FiO2ingreso en UCI, media (DE) | 127 (40) | 131 (39) | 0,82 |
| PaO2/FiO2previo VM, media (DE) | 99 (39) | 105 (39) | 0,93 |
| PaO2/FiO2>170 previo VM, n (%) | 3 (7) | 1 (3) | 0,27 |
| Datos de laboratorio, media (DE) | |||
| Creatina cinasa, media (DE) | 88 (29) | 181 (40) | 0,33 |
| Dímero D (ng/mL), media (DE) | 1.052 (400) | 1.346 (410) | 0,03 |
| Tratamiento empleado durante estancia en UCI, n (%) | |||
| Tratamiento combinado inmunomodulador tocilizumab-corticoide | 11 (27) | 5 (13) | 0,13 |
| Decúbito prono | 25 (61) | 25 (65) | 0,66 |
| Empleo de HFNO al ingreso en UCI | 20 (49) | 18 (47) | 0,29 |
| Necesidad de vasopresores | 21 (51) | 25 (66) | 0,60 |
| Empleo de terapia con iNO | 3 (7) | 1 (16) | 0,27 |
| Necesidad de TRR | 0 (0) | 2 (5) | - |
| Terapias antivirales, n (%) | |||
| Plasma | 12 (29) | 12 (31) | 0,82 |
| Remdesivir | 2 (5) | 5 (13) | 0,28 |
| Principales parámetros ventilatorios (primer día de VM), media (DE) | |||
| Volumen tidal | 465 (36) | 480 (48) | 0,13 |
| Frecuencia respiratoria inicial | 16 (4) | 18 (5) | <0,01 |
| PEEP (cmH2O) | 10 (3) | 12 (4) | 0,05 |
| Ppico (cmH2O) | 27 (3) | 32 (6) | <0,01 |
| Compliancia (mL/cmH2O) | 42 (13) | 40 (18) | 0,22 |
| Estancia en UCI (días), media (DE) | 11 (9) | 16 (15) | <0,01 |
DE: desviación estándar; DM: diabetes mellitus; HFNO: oxígeno nasal de alto flujo; HTA: hipertensión arterial; iNO: óxido nítrico inhalado; MP: potencia mecánica; SOFA: Sequential Organ Failure Assessment score; PEEP: presión positiva al final de la espiración; TRR: técnicas de reemplazo renal; UCI: Unidad de Cuidados Intensivos; VM: ventilación mecánica.
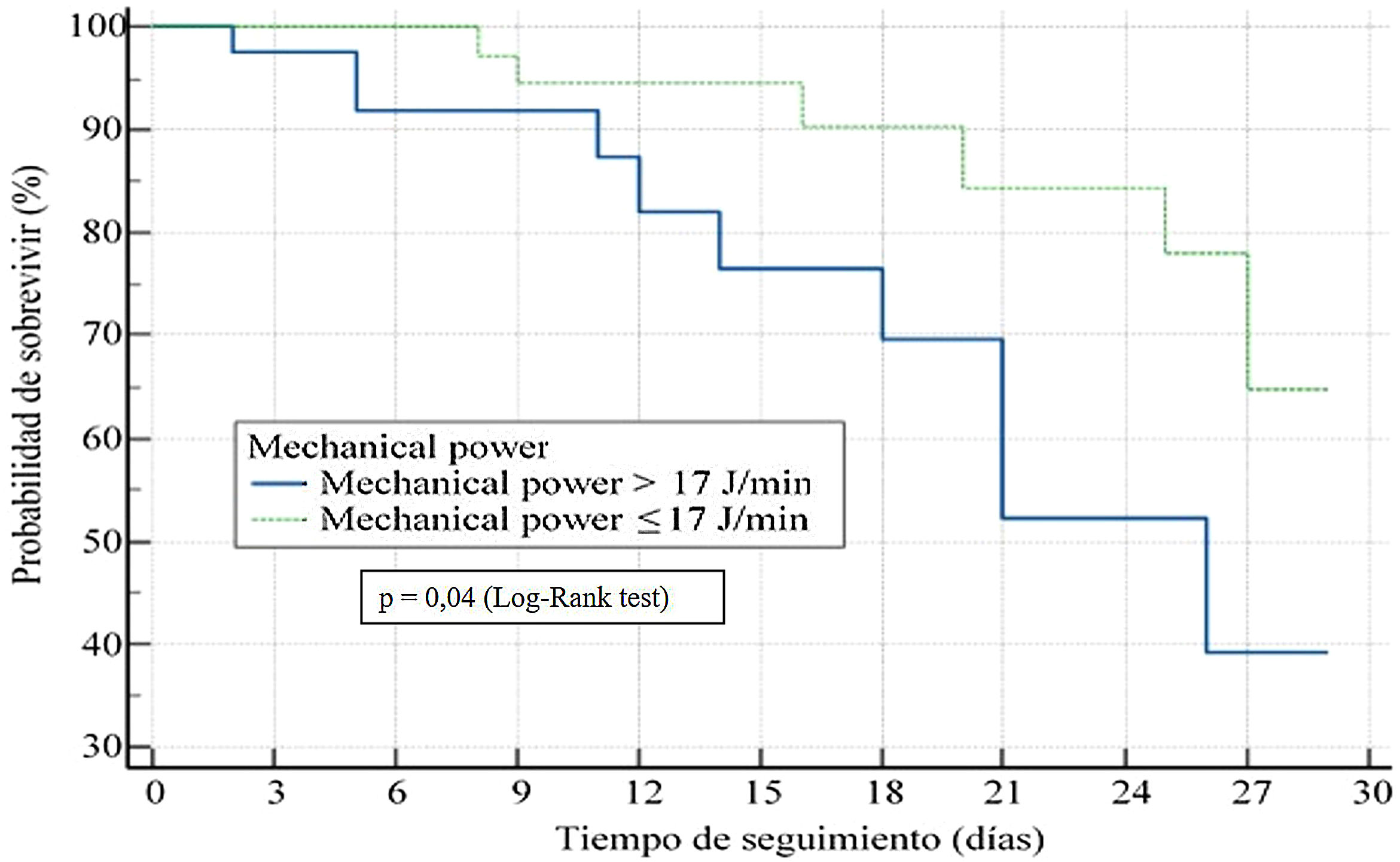
Las medianas de los tiempos de supervivencia de ambas cohortes fueron de 16 días (p25-75: 3-27) para la cohorte de enfermos con MP≤17J/min, frente a 11 días (p25-75: 2-18) en la cohorte de enfermos con MP>17J/min (p=0,02). El grupo de pacientes con un valor de MP>17J/min se asoció de manera significativa con una mayor probabilidad de fallecer a los 28 días (OR: 2,91; IC95% 1,04-8,09; p=0,04) (fig. 1).
En el análisis de regresión de Cox, valores>17J/min de MP en las primeras 24h de inicio de la VM se asociaron de manera independiente con la mortalidad (HR: 2,70; IC95% 1,31-6,47; p=0,02).
Nuestros resultados están en consonancia con estudios recientes que demostraron el efecto adverso de la exposición a valores de MP más elevados en pacientes críticos que recibieron VM por insuficiencia respiratoria por infección por SARS-CoV-2 o un motivo diferente2,4.
Estos hallazgos pueden calificarse como esperables si entendemos que la MP es una variable que incluye todos los componentes que clásicamente se han relacionado con la producción de VILI: presiones, volumen, flujo, frecuencia respiratoria. Además, es importante recordar que la teoría reológica prevé que densidades de energía superiores a la resiliencia de un material son las que serían responsables de la producción de VILI. Esta densidad de energía (energía por unidad de superficie) nos invita, en la práctica clínica, a valorar en todo momento la relación entre la MP y el área alveolar expuesta a la energía suministrada5,6.
Por otro lado, la aparición de alteraciones en el pulmón (stress raisers) que podrían desencadenar finalmente VILI, causadas por la aplicación de MP, parece un fenómeno con efecto umbral. En animales de experimentación (módulo de Young o elastancia pulmonar específica7 5,4±2,2cmH2O) se ha establecido en 12J/min este umbral de potencia energética1. En humanos8 (módulo de Young 13,4±4,1cmH2O), estudios clínicos recientes parecen indicar que niveles de MP superiores a los 18-20J/min se asocian a un aumento del riesgo de muerte en pacientes sometidos a VM9,10.
Reconocer que la MP puede reflejar una conjunción de parámetros que pueden predisponer a VILI es un paso importante hacia la optimización de la VM en pacientes críticos.