P019 EL REGISTRO DEL INICIO DEL EPISODIO Y DE LAS MARCAS MEJORA EL VALOR DIAGNÓSTICO DE LOS ELECTROGRAMAS
J. Lapuerta Irigoyen, M. Rodríguez, C. Moro, F. Cañizares, C. Ruiz, I. García Bolao, F. González Camino, F. García Urra y I. Wandelmer
UCI. H. Cabueñes, Gijón. UCI. H. Virgen de la Salud, Toledo. Cardiología. H. Ramón y Cajal, Madrid. UCI. H. del Bierzo. Fuentes Nuevas. Cardiología. Clínica Universitaria Navarra, Pamplona. Cardiología. H. Central de Asturias, Oviedo. UCI. H. Donostia, San Sebastián. Especialista Producto. Guidant, S.A. Alcobendas.
Objetivo: Estudio multicéntrico para evaluar la capacidad diagnóstica de los electrogramas (EGM) almacenados con registro del inicio del episodio y del canal de marcas.
Método: 351 pacientes (71 ± 10 años, 197 varones) con implantación de marcapasos DDDR (PulsarMaxII 1280 y Discovery II 1284; Guidant). En el seguimiento a los 3 meses se recuperan 1003 EGM almacenados. Se analiza cada EGM, una vez con el inicio del episodio y las marcas ocultas, y otra con el inicio y las marcas visibles. Cada EGM se clasifica en función del motivo de almacenamiento como: confirmado (C), no-confirmado (NC) o falso-positivo (FP).
Resultados: El 50% de los episodios no pudo clasificarse (NC) en el primer análisis. Al utilizar el registro del inicio del EGM y el canal de marcas se clasificaron el 100% de los episodios: 313/498 (63%) episodios se clasificaron como C y 185/498 (37%) como FP. El EGM se clasificaba como FP por las marcas en 112/498 (22%), y con el registro del inicio en 48/498 (10%) y con una combinación de ambos en 25/498 (5%). Los motivos de almacenamiento de los EGMs fueron diversos: 640 episodios de detección de taquicardia auricular (TA), 178 de taquicardia mediada por marcapasos (TMM), 105 de respuesta a bradicardia súbita (RBS), 76 de taquicardia ventricular (TV) y 3 episodios por aplicación del imán. Sin el registro del inicio y sin las marcas no pudo clasificarse el 28% de las TA, el 42% de las TV y ningún episodio de TMM ni de RBS.
Conclusiones: El registro del inicio del episodio y del canal de marcas es esencial para el diagnóstico basado en el EGM en el 50% de todos los registros. El EGM con registro del inicio y con el canal de marcas mejora la capacidad diagnóstica del dispositivo y proporciona datos clínicos importantes para el tratamiento del paciente.
P020 VALORACIÓN DE LA EVOLUCIÓN ELÉCTRICA DE UN ELECTRODO DE FIJACIÓN ACTIVA. RESULTADOS PRELIMINARES
J. Manzano Alonso, E. Cabrera, J. Bolaños, F. Álvarez, L. González y J. Ferrer
UMI. Htal. de Gran Canaria Dr. Negrín, Las Palmas.
Introducción: Está justificado el uso de catéteres de fijación activa, hay más pacientes (p), y a mayor número de p. no se puede estimular con electrodo pasivo. La fijación activa permite mejor lugar de estimulación, hemodinámica y extracción. Estudiamos la evolución eléctrica a corto/medio/plazo del electrodo CapsureFix Novus Mod. 5076 ® (Medtronic Inc.)
Método: Se implantan 21 electrodo (28% aurícula derecha y 72% ventrículo derecho) en 15 pacientes, edad media 73,13 ± 7,5 (52-83 años) conectados a Marcapasos Kappa: SR®401, DR®401, DR®R731 y SR®701 (Medtronic Inc). Se implantaron en: orejuela o pared lateral de AD y en Apex VD ó en Tracto de salida VD. Se recogen medidas de umbral de estimulación, impedancia y detección al implante, alta 1, 3 y 6 meses. Electrodo bipolar IS-1: 6F. Espiral activa de 1,8 mm de longitud y 4,2 mm2. Anillo de 20 mm2. Anillo de 20 mm2. Espacio punta-anillo 10 mm. Dilución de esteroides. Aislante: silicona.
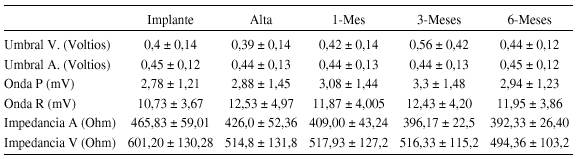
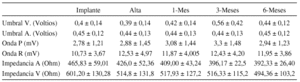
Resultados: Los exponemos en la tabla:
Conclusiones: La evolución de los umbrales obtenidos desde el implante a los 6 meses es inferior a 0,5 V, estable en ambas cámaras. La amplitud de las ondas P y R no varían, y las impedancias se estabilizan y bajan. Lo que seguiremos evaluando a más largo plazo.
P021 COMPARACIÓN DE LA ESTIMULACIÓN EN EL APEX Y TRACTO DE SALIDA DEL VENTRÍCULO DERECHO. DATOS PREVIOS
J. Manzano, E. Cabrera, J. Bolaños, F. Álvarez y M. Galante
UMI. Htal. de G.C. Dr. Negrín, Las Palmas de G.C.
Introducción: La estimulación cardiaca debe satisfacer las necesidades hemodinámicas. Son importantes la sincronía aurículo-ventricular (A-V) y el lugar estimulado, en pacientes (p) con fibrilación auricular (FA). El microacelerómetro en la punta del electrodo ventricular (Best), mide el pico de aceleración endocardica (PEA) y mejora la valoración del lugar de estimulación dinámica y en reposo.
Método: Se implantan a 11 pacientes de edad media 76 ± 6,1años, con BAV y FA un marcapasos Miniliving D: salida auricular conectada a un electrodo Capsurefix colocado en tracto de salida de ventrículo derecho (TSVD) y la ventricular a un electrodo BEST en apex VD. Se activa el sensor al final del implante y se estimulan los p. en TSVD (en DDD con A-V de 90-130 ms) durante tres meses, en este momento se hace fracción eyección (FE) por ECO y se programa en VVI. La frecuencia de estimulación se programa a 70 min-1., ajustándola el sensor de PEA automáticamente. Se obtiene la PEA en cada control y se recogieron gráficos con la relación PEA/frecuencia cardiaca ( FC), también PEA, media y su variación (D).Se aplicó el test de Student para el análisis estadístico.
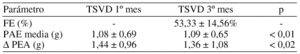
Resultados: En la tabla (9 p.) <
Los valores de PEA se mantienen estables durante los seguimientos, en el TSVD que relacionaremos con el apex de VD a los 6 meses
Conclusiones: Las variaciones de la PEA sugieren una buena respuesta cuando se estimula el TSVD, a pesar de los pocos datos, tanto en reposo como en actividad, que valoraremos a más largo plazo.
P022 TRATAMIENTO PREVENTIVO DE LA FIBRILACIÓN AURICULAR PAROXÍSTICA MEDIANTE ESTIMULACIÓN CARDIACA
J. Manzano, J. Bolaños, O. Pérez, E. Cabrera y J. Ferrer
UMI. Htal de Gran Canaria Dr. Negrin, Las Palmas.
Introducción: La fibrilación auricular (FA) es la arritmia cardiaca sostenida más frecuente. Se buscan tratamientos no farmacológicos, por lo que a los Marcapasos (MP) se incorporan algoritmos preventivos específicos para evitar la aparición de episodios de FAP, adaptando la frecuencia de estimulación al detectar algún mecanismo de inicio de la arritmia auricular.
El grupo de pacientes seleccionados en nuestro Htal pretende aportar nuestra experiencia en la eficacia del uso de estos algoritmos en los p. con Enfermedad Nódulo Sinusal (ENS)
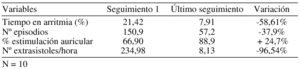
Método: Desde agosto 2000 a septiembre 2002, incluimos 14 pacientes (p) (9 varones y 5 mujeres). Edad media 75 ± 8 años. Indicación de MP: ENS, 12, FA Paroxistica (FAP) 9, BAV 2, y FAP Bradisintomática 2. Se implantó un Prevent 920 (Vitatron Medical). Los algoritmos se programaron individualmente dependiendo del inicio de la FA, con la ayuda de la capacidad diagnostica del generador.
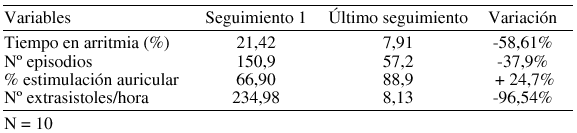
Resultados: Se analizaron las variables de la tabla, en 10 p, con 67 seguimientos, 5 por p:
Algoritmos programados: Post PAC Response (50%), PAC Suppression (28%), Pace Conditioning (21%) y Post Exercise Responde (28%). En el 35% de los pacientes todavía no se ha activado ninguno de ellos.
Conclusiones: Los algoritmos de prevención de FAP disponibles en los dispositivos utilizados, reducen la carga arrítmica auricular, proporcionando un beneficio clínico a los pacientes, y una valiosa información para definir la estrategia terapéutica, ya sea farmacológica y/o eléctrica.
P023 MARCAPASOS ENDOCAVITARIOS TRANSITORIOS EN UCI E INDICACIÓN DE MARCAPASOS DEFINITIVO
R. Bustamante Rodríguez, B. Zalba Etayo, R. Ridruejo Sáez, B. Obón Azuara y C. León Cinto
Medicina Intensiva. Hospital Clínico Universitario "Lozano Blesa". Zaragoza.
Objetivo: Análisis de la implantación de marcapasos endocavitarios transitorios (MET) en UCI, indicaciones, complicaciones y relación entre etiología y necesidad de marcapasos definitivo.
Material y métodos: Estudio retrospectivo sobre los pacientes que precisaron implantación de MET en una UCI polivalente y coronaria en los últimos 18 meses, analizando: edad, sexo, indicaciones, complicaciones, estancia media en UCI, implantación de marcapasos definit e influencia de la toma de antiarrítmicos previa y la existencia de infarto agudo de miocardio (IAM) en la indicación de marcapasos definitivo, mediante Chi-cuadrado.
Resultados: Se implantaron MET vía femoral con radioscopia en 54 pacientes. Edad: 76,52 (DE 7,4). Varones 59,3%. Indicaciones: BAV III 81,4%, enfermedad del seno 7,4%, BAV II 5,6%, FA lenta 5,6%. Estancia en UCI: 3,87 (1,94) días. Complicaciones: Disfunción 5 pacientes (9,3%), taponamiento 2 (3,7%), hematoma inguinal 1 (1,9%). Precisaron marcapasos definitivo 43 pacientes (79,3%). Existía toma de antiarrítmicos previa en 10 pacientes (18,5%), sin diferencias significativas en cuanto a la necesidad de marcapasos definitivo (p > 0,05), e IAM en 12 pacientes (22,2%), de los que un 58,3% no precisaron marcapasos definitivo, siendo esta diferencia significativa (p < 0,05).
Conclusiones:1) Existe bajo índice de complicaciones. 2) La gran mayoría de pacientes precisan marcapasos definitivo. 3) La existencia de IAM influye en la necesidad de marcapasos definitivo, pero no la toma de antiarrítmicos previa. 4) Los bloqueos en el contexto de IAM, con mayor frecuencia no precisarán marcapasos definitivo.
P024 IMPLANTE AMBULATORIO DE MARCAPASOS DEFINITIVO
J. Lapuerta Irigoyen
Medicina Intensiva. Hospital de Cabueñes. Gijón.
El Programa de Implante de Marcapasos Ambulatorio, iniciado en nuestro hospital en el año 2000, incluye información del proceso al paciente en la consulta de marcapasos, admisión el día del implante en la Unidad de Cirugía sin Ingreso (USCI), seguido del implante, alta a domicilio tras unas horas de observación y revisión del marcapasos, seguida de una revisión a las 48h en la Consulta de Marcapasos.
Objetivo: Revisamos la viabilidad del programa y datos preliminares de las incidencias presentadas.
Resultados: 63 pacientes reciben un marcapasos (46 primoimplantes, 17 recambios). En primoimplantes se utilizaron 28 sondas auriculares (8 fijación activa, 20 pasivas) y 41 sondas ventriculares (todas fijación activa). Se observó desplazamiento de 1 sonda auricular pasiva y 2 sondas ventriculares. 2 pacientes no pudieron ser dados de alta en las primeras horas: 1 por hematoma importante y otro por causas sociales. Un paciente presentó infección de bolsa al mes.
Conclusiones: El principal problema observado es el desplazamiento de sonda, que afectan a marcapasos bicamerales y pacientes hiperactivos. Pensamos que nuestro programa de implante ambulatorio es perfectamente viable con una valoración muy satisfactoria por parte de nuestros pacientes.
P025 ANÁLISIS DE LA DONACIÓN CARDÍACA EN LA DONACIÓN MULTIORGÁNICA
C. Chamorro Jambrina, J. Silva Obregón, M. Romera Ortega, J. Márquez Zamarrón y C. Pardo Rey
Medicina Intensiva. Hospital Puerta de Hierro, Madrid.
Objetivo: Valorar la capacidad de donación cardíaca en la donación multiorgánica y analizar las causas de su exclusión.
Material y métodos: Estudio prospectivo y descriptivo incluyendo todos los donantes del Hospital entre 1996-2002. Protocolo de mantenimiento del donante cardíaco: PVC entre 3-10 mmHg; reposición de líquidos de acuerdo a pérdidas urinarias horarias; desmopresina para diabetes insípida y uso de dopamina y/o noradrenalina, sin restricción de dosis, para mantener PAM entre 70-100 mmHg. Requisitos específicos de donación cardíaca: 1) Edad: varones < 50 años, mujeres < 55; 2) No antecedentes de cardiopatía; 3) Ecocardiograma (ECO) normal; 4) Inspección perioperatoria sin anormalidades.
Resultados: 101 donantes, edad 49 ± 18 años (16-78), fallecidos por traumatismo craneoencefálico (TCE) (29), hemorragia subaracnoidea (HSA) (18), hemorragia cerebral intraparenquimatosa (36), infarto cerebral (13), otras causas (5). Se valoraron por criterios de edad 52 donantes, siendo excluidos 6 por antecedentes de cardiopatía. De los 46 evaluados, edad 33 ± 12 años (15-55), 12 (26 %) se descartaron: 2 por falta de receptores, 6 por mala contracción ventricular (4 detectados por ECO y 2 en quirófano) y 4 durante la extracción (2 por parada cardíaca durante la misma, 1 por donante séptico y otro por ateromatosis coronaria). Cuatro de los 6 excluidos, por disminución de la contractilidad, fallecieron por TCE (2 con trauma torácico asociado grave) y 2 por HSA. Se realizaron 34 trasplantes cardíacos, en 2 de los cuales hubo fracaso primario del injerto.
Conclusiones: Uno de cada 3 donantes multiorgánico fué donante cardíaco. Sólo 6 (13 %) de los potenciales donantes se rechazaron por disfunción ventricular; 4 (9%) de probable etiología neurogénica.
P026 TROPONINA I ELEVADA COMO INDICADOR DE RESERVA MIOCÁRDICA DISMINUIDA. RESULTADOS PRELIMINARES
A. Ochagavía Calvo, F. Baigorri González, P. Saura Agel, G. Gomà Fernández y A. Artigas Raventós
Centro de Críticos. Hospital de Sabadell, Sabadell.
Objetivos: Determinar si la presencia de Troponina I (Tn I) elevada (> 2 ng/ml) en pacientes críticos no cardíacos traduce una reserva miocárdica disminuida.
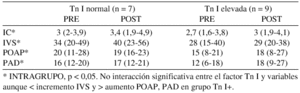
Métodos: Se han incluido 16 pacientes críticos no cardiológicos sin insuficiencia cardíaca clínica y/o ecocardiográfica que precisaron catéter de arteria pulmonar en las 1ª 24 horas de ingreso. Se determinaron niveles de Tn I (ingreso-24 h) y se administraron 500 ml de coloide. Se determinó antes y 30 min. después: tensión arterial media (TAM), presión aurícula derecha (PAD), presión oclusión arteria pulmonar (POAP), gasto e índice cardíaco e índice de volumen sistólico (GC,IC,IVS). Análisis diferencias de variables basales entre pacientes con Tn I normal o elevada (Mann-Whitney) y del comportamiento de variables tras carga de volumen en función nivel Tn I (ANOVA 2 factores para medidas repetidas). Resultados: media e IC 95%.
Resultados: Tn I normal: 7 pacientes, Tn I (+): 9 pacientes. No se encontraron diferencias significativas en parámetros basales entre ambos grupos.
Conclusiones: Los datos preliminares indican que en el grupo de Tn I elevada, el aporte de volumen produce aumento de presiones de llenado, lo que sugiere alteración de contractilidad y/o distensibilidad, aunque no alcanza significación estadística. En base a estos resultados, es necesario completar el estudio para verificar esta observación.
P027 MORBIMORTALIDAD ASOCIADA A TROMBOEMBOLISMO PULMONAR MASIVO
J. Gómez García, A. de Pablo Hermida, E. Domínguez Pardo, B. Bueno García, J. Sotillo Díaz y J. Peral Gutiérrez de Ceballos
Medicina Intensiva. Gregorio Marañón, Madrid.
Objetivo: Estudio sobre morbimortalidad asociada a TEP masivo.
Método: Análisis descriptivo de todos los pacientes que ingresan con TEP masivo entre enero 2002 y diciembre 2002.
Resultados: 13 casos. 61,5% mujeres, edad 68,46 ± 16,54; APACHE 11,31 ± 4,42; días UCI: 3,9 ± 2,06; días hospital: 21,5 ± 7,78. Factores de riesgo: 54% HTA; 38% TVP previa; 23% encamamiento; 15% DM; 15% obesidad; 12,5% toma de anticonceptivos; 7,7% TEP previo. Clínica: disnea 100%; dolor torácico 77%; repercusión hemodinámica 46,2%. Pruebas complementarias: ECG: 69,2% patrón de sobrecarga derecha (S1Q3T3); 69,2% BRDHH. Ecocardiograma: 69,2% disfunción VD; 38,5% HTP. Dímero-D elevado 46,2%. GAB: 92,3% hipoxemia; 76,9% hipocapnia; 46,2% alcalosis respiratoria. Tratamiento: heparinización 38,5%; fibrinolisis (rtpa) 61,5%. Tratamiento soporte: 23,1% DVA; 7,7% VM. Complicaciones: 30,8% hemorragias; 0% exitus. Seguimiento: 38,5% mejoría función VD. El grupo tratado con fibrinolisis se objetivó mejoría en función sistólica VD (Chi cuadrado, p = 0,014), con mayor índice de complicaciones hemorrágicas (Chi cuadrado, p = NS), sin impacto en la mortalidad. El grupo tratado con fibrinolisis presenta una gravedad y edad similar al grupo tratado con heparina.
Conclusiones: El tratamiento fibrinolítico se demuestra efectivo con respecto a la mejora en la función sistólica del VD, con buen perfil de seguridad a pesar de una mayor tasa de complicaciones hemorrágicas pero sin repercusión en la mortalidad.
P028 ESTIMULACIÓN BIVENTRICULAR. SELECCIÓN DEL ELECTRODO DE VI Y RENDIMIENTO ELÉCTRICO A MEDIO PLAZO
J. Leal del Ojo González, R. Pon, P. Jiménez Vilches, R. Vicho Pereira, M. Guerrero de Mier, D. García Medina, D. Miranda, C. Rodríguez y A. Lesmes Serrano
UCI. Hospital Universitario de Valme, Sevilla.
La estimulación biventricular (BIV) mejora la función ventricular sistólica de pacientes con Miocardiopatía Dilatada (MCD) asociada a bloqueo de Rama Izquierda (BRI) y, el éxito de la implantación transvenosa va ligada a la canulación del seno coronario (SC)y venas cardiacas subsidiarias (VC).
Objetivo: Analizar la experiencia en la implantación transvenosa de la estimulación basada en el VI y resultados eléctricos a medio plazo.
Método: Desde el mes de octubre 1999 hasta octubre de 2002, se han sometido a estimulación biventricular a 76 pacientes con una edad media de 70 ± 13 años (31-80), sin indicación electrofiológica de estimulación cardiaca y MCD de cualquier origen: isquémica (27), idiopática (48) y otras (1), FE < 35%, clase NYHA III-IV, BRI, ritmo sinusal (26) y FA (3). Se utilizan distintos electrodos: Aesculá (St Jude Medical); 2.187, 2.188, 4.189 y 4.193, (Medtronic), Easytrak (Guidant). Seguimiento eléctrico al alta, 1, 3, 6, 12 meses.
Resultados: Éxito implantación 68 pacientes (89%). Implantación fallida 8 (SC inaccesible 3, inestabilidad del electrodo 2, alto umbral 2 estimulación frénica 1). Sitios de implantación del electrodo de Ventrículo Izquierdo: VC posterolateral (32), VC lateral (22), VC anterolateral (8) y Vc media (6). Complicaciones: No.
Conclusiones:1) El porcentaje de éxito (89%) es aceptable. 2) El umbral de estimulación del VI permanece estable después de la subida inicial.
P029 IMPLANTACIÓN DE ACCESOS VASCULARES DE LARGA PERMANENCIA EN UNA UCI
J. Sánchez Román, M. Casado Méndez, R. Vicho Pereira, H. Sancho Fernández, P. Jiménez Vilches y A. Lesmes Serrano
UCI. Hospital Universitario de Valme, Sevilla.
Objetivo: Analizar la experiencia en la implantación de catéteres de Hickman (CH) y reservorios subcutáneos (RS) en una UCI, en un periodo de 3 años.
Material y Método: Estudio descriptivo y consecutivo de los CH y RS implantados entre 2000 y 2002 a través de una base de datos, donde se incluyeron diferentes variables relacionadas con la implantación y el seguimiento. La implantación se lleva a cabo en una sala de instrumentación especial, dentro del área de UCI, por intensivistas, por punción percutánea con control radioscópico y anestesia local.
Resultados: Se implantaron un total de 129 dispositivos: 25 CH, 58 RS de una cámara y 46 RS de dos cámaras. 71 mujeres y 58 hombres, con una edad media de 47,6 años. El 97% de los accesos fueron implantados para administración crónica de quimioterapia. 71 pacientes oncológicos y 53 oncohematológigicos, 3 para nutrición parenteral, 1 para hemodiálisis y 1 para tratamiento de Leishmaniasis. En el momento de la inserción, 4 pacientes estaban neutropénicos (< 500/mm3),10 trombopénicos (< 50.000/mm3). Obtuvimos un 2,3% de complicaciones: hematoma de la zona de punción.
Conclusiones: Dada la experiencia de los intensivistas en la colocación de los dispositivos intravasculares, la escasa morbilidad de esta técnica y la disponibilidad de radioscopia, esta actividad podría ser asumida por la UCI en hospitales de segundo nivel.
P030 EFECTO DE LOS CAMBIOS DE DOSIS DE DROGAS VASOPRESORAS SOBRE LOS INDICADORES DE FUNCIÓN SISTÓLICA
S. Más, E. Bisbal, R. Abizanda, A. Belenguer, C. Aguña y F. Sánchez
Medicina intensiva. Hospital General Castelló, Castelló.
Introducción y objetivo: La monitorización mediante sistema PICCO permite la evaluación contínua de los parámetros hemodinámico. Este trabajo analiza, mediante PICCO, el efecto, sobre estos parámetros, de los cambios de dosis de drogas vasopresora.
Pacientes y método: En 15 pacientes, con monitorización hemodinámica por PICCO, se han obtenido 103 pares de mediciones de distintas variables de función sistólica (TAs, IC, vol sist, y dp max) tras modificaciones de las dosis de infusión de vasopresores (únicos o combinados) mantenidas para soporte de estos pacientes. De las 103 mediciones, 36 lo fueron tras aumentar las dosis, 29 tras su disminución y 38 mantenerlas estables. Los resultados se analizaron por SPSS 11,0.
Resultados: Sólo TAs cambió globalmente y de forma significativa tras el cambio de dosis de vasopresores. Los coeficientes de correlación (R) entre dp max e IC y vol sist fueron, tras aumentar dosis: 0,267 y 0,115 y de 0,755 para la correlación dp max - TAs. Al disminuir las dosis, los valores de R fueron: 0,204, 0,093 y 0,797; y de 0,026, 0,237 y 0,538 al mantenerlas estables.
Conclusión: Pese a los cambios globales de los indicadores de función sistólica registrados por PICCO, TAs es el indicador más fiable del efecto hemodinámico logrado con los cambios de dosis de vasopresoras.
P031 ACCESO DE PACIENTES A UNA UNIDAD DE MARCAPASOS (MP)
M. Taberna Izquierdo, N. Albalá Martínez, M. Rey García, A. Gabán Díez y P. Cañizares Ortiz
M. Intensiva. Hospital General de Segovia, Segovia.
Objetivo: Constatar el camino que lleva a los pacientes a la unidad implantadora y sus repercusiones en la utilización de MP, elección del modo de estimulación y otros parámetros en la provincia de Segovia.
Métodos: Se recogen los datos de nuevos implantes en los años 2000-2001: edad, sexo, procedencia, síntomas, diagnóstico y elección de modo. Se clasifican en bloqueo AV, enfermedad del seno y fibrilación auricular lenta. Se realizó entrevista personal en 2002 y se dan resultados en porcentajes.
Resultados: Hubo 109 implantes con edad media de 75 a. (72V y 32M). El síntoma dominante fue síncope-presíncope (72%), seguido de fatiga (27%). Diagnóstico: BlqAV 67%, EnfSeno 16% y FA 17%. El modo predominante fue VDD (50%) seguido de SSI (38%) y DDD (12%). En el BlqAV predomina el VDD (73%) y en la EnfSeno el DDD (56%). 99 pacientes acudieron por urgencias (64 pasaron directamente a la unidad y 35 tras estudio en hospitalización). 22 acudieron a urgencias tras consulta en atención primaria y sólo 10 llegaron a la unidad implantadora tras estudio ambulatorio. Cronológica- mente apareció antes el BlqAV seguido de la EnfSeno y, más tarde, de la FA lenta.
Discusión: La tasa anual de implantes es baja (0,35%) y la población portadora de MP también (2,1x1.000). La mayoría acude a urgencias con síntomas extremos. La incidencia de EnfSeno es baja, lo que condiciona la elección del modo. Planteamos la conveniencia de una campaña de información y detección de casos subsidiarios de beneficiarse con la implantación de MP.
P032 ARRITMIAS AURICULARES EN PACIENTES CON BLOQUEO AV Y MARCAPASOS QUE ALMACENAN EL ELECTROGRAMA
R. Amaya Villar, A. Pacheco, A. Herruzo Avilés, J. Sánchez Olmedo, F. Pérez-Vico Pozo y D. Gascón López
Servicio Cuidados Críticos y Urgencias. Hospital Virgen del Rocío, Sevilla. Vascor. Cirugía Cardiovascular.
Introducción: La fibrilación auricular (FA) se ha relacionado con un aumento en la incidencia de embolias, disfunciones ventriculares izquierdas y a un aumento de la mortalidad (de 1,3 a 1,9 veces mayor de lo esperado en la población general). Sin embargo, la prevalencia real de las arritmias auriculares (AA) es aún desconocida. El uso de marcapasos con capacidad de almacenar electrogramas (EG) permite: 1) conocer la incidencia real de AA en la población estimulada, 2) como se inician y/o acaban en la población susceptible y 3) cómo actúan los mecanismos preventivos y su eficacia.
Material y métodos: En 123 pacientes con Bloqueo AV, sin historia previa de AA, se implantaron marcapasos con capacidad de almacenamiento de los electrogramas intracavitarios. Se obtuvieron los EG al mes y cada 3 meses durante un seguimiento mínimo de 1 año, revisando la presencia o no de AA y los datos clínicos/síntomas.
Resultados: En 47 pacientes (38%) existió algún episodio de AA: extrasístoles auriculares aisladas (menos de 3) en 65 ocasiones y en 25 en rachas; taquicardias auriculares en 19 y FA paroxística en 13. Tras analizar los factores de riesgo presentes se observó que los pacientes con AA eran de mayor edad (69 + 11 vs 63 + 9) y más frecuentemente hipertensos (18% vs 10%). Solo 25 pacientes refirieron síntomas y en 19 existieron crisis hipertensivas atendidas en fechas próximas a los registros del EG.
Conclusiones: Las AA pueden aparecer en pacientes sin clínica previa, siendo más frecuentes en mayores de 65 años e hipertensos, lo que correlacionamos con un aumento de la tensión parietal auricular y un mayor grado de fibrosis auricular. Esto debe llevar a que al indicar marcapasos DDD se elijan unidades con algoritmos preventivos de las AA y se estimule la aurícula en lugares con potencial antiarrítmico.
P033 EXPERIENCIA CON LA ESTIMULACIÓN SEPTAL ALTA (HAZ DE BACHMANN)
A. Pacheco, R. Amaya Villar, J. Sánchez Olmedo, A. Herruzo Avilés, F. Pérez-Vico Pozo y D. Gascón López
Cirugía Cardiovascular. H. Vascor, Sevilla. Cuidados Críticos y Urgencias. Virgen del Rocío.
Introducción: La prevalencia de las arritmias auriculares (AA) aumenta con la edad. El 70% de la población con fibrilación auricular (FA) se encuentra entre los 65 y 85 años. Las AA frecuentes son la antesala de la FA. La ausencia de clínica previa en muchos pacientes sugiere que la estimulación auricular deba realizarse siempre en lugares con potencial antiarrítmico (ostium del seno coronario o septo alto).
Material y métodos: En los últimos 3 años (1999-2002) hemos realizado estimulación septal alta en 459 pacientes (246 mujeres) con una edad media de 66±14 años. La indicación de estimulación fue enfermedad del nódulo sinusal en el 47%, Bloqueo AV en el 42% y ENS + BAV en el 11%. El 48% de los casos se intervinieron en el último año. En todos los casos se emplearon marcapasos con algorismos preventivos.
Resultados: Tras el implante observamos la modificación en la morfología y duración de la onda P estimulada, siendo estables. Todos los umbrales fueron adecuados (< de 1 V en el seguimiento; y < 0,7 V en los implantes realizados en el último año). Se comprobó buena discriminación de campo lejano con la programación bipolar. Al estudiar 46 pacientes con FA paroxística a los que se les realizó estimulación auricular solo en la aurícula derecha, observamos que la estimulación septal alta disminuyó su recurrencia en un seguimiento de 18 meses.
Conclusiones: La estimulación septal alta constituye una técnica fácil, reproducible, de rápido aprendizaje, eficaz y con índice muy bajo de complicaciones. Siendo, actualmente, para nosotros, el lugar de elección en la estimulación auricular aislada o multifocal, siempre asociando marcapasos con algoritmos preventivos/terapéuticos contra las AA.
P034 HEMATOMA RETROPERITONEAL Y DISPOSITIVOS HEMOSTÁTICOS DE COLÁGENO FEMORALES
D. Cabestrero Alonso, C. Martín Parra, S. Sáez Noguero, M. Rodríguez Blanco, A. Canabal Berlanga y M. Baquero Alonso
Medicina Intensiva. Hospital Provincial de Toledo, Toledo. Cardiología. Hospital Provincial de Toledo, Toledo.
Introducción: Los dispositivos hemostáticos de colágeno femorales se emplean en los últimos años en procedimientos invasivos vasculares. En nuestro medio se emplean sistemáticamente estos dispositivos desde enero de 2001 en algunas coronariografías y la mayoría de las angioplastias.
Objetivo: Describir una complicación poco frecuente de la utilización de estos dispositivos.
Material y métodos: Desde enero 2001 se realizaron en enfermos de Nuestro Servicio 168 cornariografías de las cuales en 90 se realizó angioplastia, utilizándose dispositivos hemostáticos de colágeno en 70 pacientes. Durante ese periodo de tiempo tres enfermos presentaron shock hemorragico secundario a hematoma retroperitoneal.
Resultados: De los tres pacientes 2 eran varones y 1 mujer. Las edades de los mismos era 76, 74 y 77 años respectivamente. Todos los pacientes estaban tratados con inhibidores de la glicoproteína 2B-3A (1 paciente con Abciximab y 2 con Tirofibán). El inicio de la sintomatología se dio entre una y cuatro horas postprocedimiento. Todos requirieron politransfusión con una media de 4,3 concentrados de hematíes, 600 cc de Plasma Fresco Congelado y 7 unidades de plaquetas (estas últimas sólo en un paciente). Únicamente un paciente requirió cirugía vascular urgente, el resto pudieron manejarse de manera conservadora. Todos los pacientes sobrevivieron y fueron dados de alta a domicilio, sin secuelas.
Conclusión: El hematoma retroperitoneal es una complicación rara aunque potencialmente muy grave y debe ser tenida en cuenta en caso de shock hemorrágico de causa no explicada en pacientes portadores de dispositivos hemostáticos femorales durante las primeras horas del postprocedimiento. Esta patología requiere politransfusión no sólo por la gravedad de la misma en si sino por la medicación acompañante. Aunque Nuestra Serie es pequeña ninguno de los pacientes con hematoma retroperitoneal y dispositivo hemostático de colágeno, falleció ni tuvo secuelas secundarias.