Los pacientes sometidos a un trasplante cardiaco (TC) presentan muchas complicaciones y fallo multiorgánico (FMO) lo que aumenta la morbimortalidad1,2. No hay estudios que hayan analizado el FMO tras el TC en niños. Algunos estudios han mostrado el valor predictivo del índice inotrópico (II) en la cirugía cardiaca3,4 y en el TC en niños5. El objetivo de este estudio fue analizar la utilidad pronóstica de las puntuaciones de FMO y del II en el TC en niños en relación a la mortalidad, la duración de ingreso en la unidad de cuidados intensivos pediátricos (UCIP) y la de ventilación mecánica (VM).
Se realizó un estudio observacional retrospectivo unicéntrico, aprobado por el Comité de Ética local, en el que se incluyeron 65 niños (edad mediana de 57 meses) que ingresaron en la UCIP tras un TC entre 2003 y 2014. Se calcularon las peores puntuaciones de gravedad clínica y FMO, Pediatric Logistic Organ Dysfunction (PELOD)6 y Pediatric Multiple Organ Dysfunction Score (PMODS)7, Pediatric Risk of Mortality III (PRISM III)8, Pediatric Index of Mortality 2 (PIM2)9 en las primeras 48h postrasplante. Se calculó el valor del II=dopamina+dobutamina+100×adrenalina+100×noradrenalina+10×milrinona (todas en μg/kg/min)+10.000×vasopresina (mU/kg/min)3,4. Se analizó la relación de las puntuaciones con la mortalidad en la UCIP y la duración de ingreso en la UCIP y la de VM. Para el estudio estadístico se utilizaron el test del χ2 o el test de Fisher, la U de Mann-Whitney y la rho de Spearman. Se consideró significativa una p<0,05.
El 50,8% presentaban una cardiopatía congénita, el 47,7% una miocardiopatía y el 4,6% un tumor miocárdico. La puntuación PRISM III fue del 12,6% (P25-P75: 3,5-25,9), PIM 2 19% (P25-P75: 3,4-27,8), PELOD 11 (P25-P75: 2-13) y PMODS 5 (P25-P75: 3-8). El II fue de 22 (P25-P75: 15-36). Existió una correlación moderada entre el II y las puntuaciones de PRISM III (r=0,260; p=0,036), PELOD (r=0,370; p=0,003), PMODS (r=0,300; p=0,002) pero no con el PIM2 (r=0,300; p=0,120).
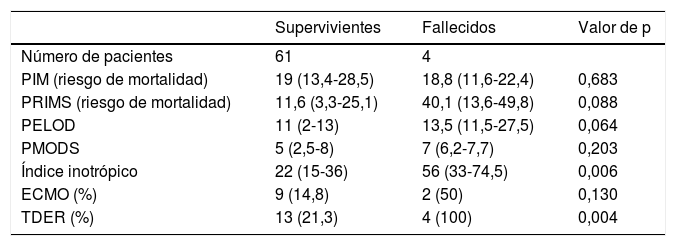
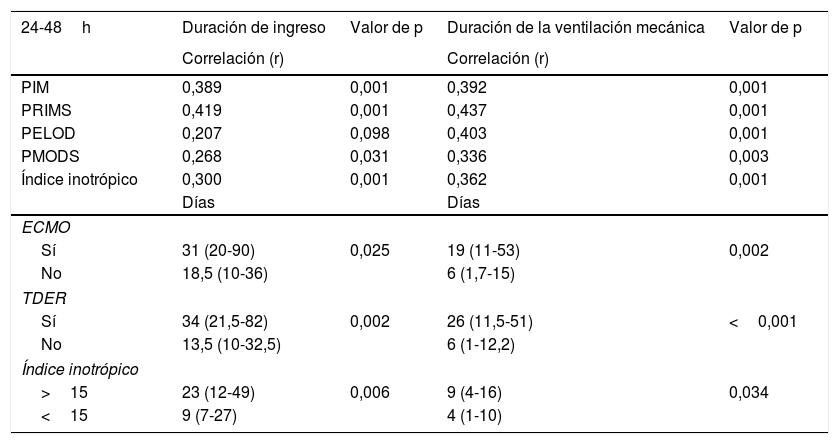
Fallecieron 4 pacientes (6,2%) durante el ingreso en la UCIP, solo uno por FMO. No existió relación entre las puntuaciones de FMO y de gravedad clínicas con la mortalidad (tabla 1). El II fue significativamente más elevado en los niños fallecidos (tabla 1). Las diferencias de mortalidad entre los niños con II>15 (8,1%) y<15 (0%) no fueron significativas (p=0,565). Los niños que fallecieron precisaron con mayor frecuencia ECMO y técnica de depuración extrarrenal (TDER) que los supervivientes, pero las diferencias solo fueron estadísticamente significativas con la TDER (tabla 1). Existió una correlación moderada entre el II, y las puntuaciones de gravedad y FMO (excepto el PELOD) con la duración del ingreso en la UCIP y de VM (tabla 2). Los pacientes con un II mayor de 15 tras el TC presentaron una mayor duración de ingreso en la UCIP.
Relación de la mortalidad con las puntuaciones de gravedad y de fallo multiorgánico, el índice inotrópico y la necesidad de ECMO y TDER en las primeras 48h tras el trasplante cardiaco
| Supervivientes | Fallecidos | Valor de p | |
|---|---|---|---|
| Número de pacientes | 61 | 4 | |
| PIM (riesgo de mortalidad) | 19 (13,4-28,5) | 18,8 (11,6-22,4) | 0,683 |
| PRIMS (riesgo de mortalidad) | 11,6 (3,3-25,1) | 40,1 (13,6-49,8) | 0,088 |
| PELOD | 11 (2-13) | 13,5 (11,5-27,5) | 0,064 |
| PMODS | 5 (2,5-8) | 7 (6,2-7,7) | 0,203 |
| Índice inotrópico | 22 (15-36) | 56 (33-74,5) | 0,006 |
| ECMO (%) | 9 (14,8) | 2 (50) | 0,130 |
| TDER (%) | 13 (21,3) | 4 (100) | 0,004 |
Los valores se presentan como medianas y P25-P75 o como valor absoluto y porcentaje.
ECMO: oxigenación por membrana extracorpórea; PELOD: Pediatric Logistic Organ Dysfunction; PIM2: Pediatric Index of Mortality 2; PMODS: Pediatric Multiple Organ Dysfunction Score; PRISM III: Pediatric Risk of Mortality III; TDER: técnica de depuración extrarrenal continua.
Relación entre la duración de ingreso y de ventilación mecánica con las puntuaciones de gravedad y de fallo multiorgánico, la necesidad de ECMO y TDER
| 24-48h | Duración de ingreso | Valor de p | Duración de la ventilación mecánica | Valor de p |
|---|---|---|---|---|
| Correlación (r) | Correlación (r) | |||
| PIM | 0,389 | 0,001 | 0,392 | 0,001 |
| PRIMS | 0,419 | 0,001 | 0,437 | 0,001 |
| PELOD | 0,207 | 0,098 | 0,403 | 0,001 |
| PMODS | 0,268 | 0,031 | 0,336 | 0,003 |
| Índice inotrópico | 0,300 | 0,001 | 0,362 | 0,001 |
| Días | Días | |||
| ECMO | ||||
| Sí | 31 (20-90) | 0,025 | 19 (11-53) | 0,002 |
| No | 18,5 (10-36) | 6 (1,7-15) | ||
| TDER | ||||
| Sí | 34 (21,5-82) | 0,002 | 26 (11,5-51) | <0,001 |
| No | 13,5 (10-32,5) | 6 (1-12,2) | ||
| Índice inotrópico | ||||
| >15 | 23 (12-49) | 0,006 | 9 (4-16) | 0,034 |
| <15 | 9 (7-27) | 4 (1-10) | ||
Los valores se presentan en medianas y P25-P75.
ECMO: oxigenación por membrana extracorpórea; PELOD: Pediatric Logistic Organ Dysfunction; PIM2: Pediatric Index of Mortality 2; PMODS: Pediatric Multiple Organ Dysfunction Score; PRISM III: Pediatric Risk of Mortality III; TDER: técnica de depuración extrarrenal continua.
Nuestro estudio es el primero que ha estudiado el FMO en el TC en niños. En nuestro estudio las puntuaciones de FMO fueron elevadas, aunque la mortalidad fue baja (6,1%) similar a la referida previamente2,4,5. No hemos encontrado una relación significativa entre el FMO y la mortalidad, aunque el hecho de que solo fallecieron 4 pacientes limita la comparación estadística.
En niños tras cirugía cardiaca se ha encontrado relación entre los valores elevados de II y una mayor mortalidad3,4. Sanil y Aggarwal encontraron que un II>15 se asoció con mayor mortalidad en 51 niños tras TC5. En nuestro estudio los pacientes que fallecieron tenían un II significativamente más elevado que los supervivientes, y todos los fallecidos presentaban un II>15, apoyando el valor pronóstico del II tras el TC en niños. Sin embargo, el valor del II fue significativamente mayor que el encontrado por Sanil y Aggarwal5. Por otra parte, hay que tener en cuenta que en los niños con ECMO el II puede no valorar adecuadamente la gravedad clínica ya que pueden requerir menor dosis de fármacos vasoactivos.
Los niños sometidos a TC con un II mayor de 15 presentaron una mayor duración del ingreso en la UCIP coincidiendo con lo referido por Sanil y Aggarwal5. La correlación entre el II y la duración de ingreso en la UCIP fue moderada. También existió una correlación moderada entre las puntuaciones de gravedad y FMO con la duración de ingreso. Sin embargo, no parece que las puntuaciones de gravedad clínica y las de FMO en las primeras 48h tras el TC puedan tener un importante valor de predicción de la duración de ingreso en la UCIP y de VM en los niños con TC, aunque son necesarios estudios más amplios que lo analicen.
Por el contrario, nuestros datos, al igual que otros trabajos, muestran que la necesidad de ECMO y TDER tras el trasplante se relaciona claramente con una significativa mayor duración del tiempo de ingreso en la UCIP3,4,10, lo que sugiere que la necesidad de estas técnicas es un importante marcador pronóstico.
La principal limitación de nuestro estudio es su carácter retrospectivo, unicéntrico y de larga duración, y aunque es una serie amplia, el número de fallecidos es demasiado bajo para analizar adecuadamente la mortalidad con un estudio multivariante. Además, las puntuaciones de gravedad clínica y de FMO pueden verse artefactadas en los pacientes tratados con ECMO y TDER, ya que dan valores falsamente bajos.
Concluimos que los niños presentan en el periodo postoperatorio del TC valores elevados en las puntuaciones de FMO y un elevado número de complicaciones, pero una mortalidad relativamente baja. El II puede ser un indicador pronóstico de mortalidad y de ingreso en la UCIP. Las puntuaciones de FMO se correlacionan moderadamente con la duración de ingreso y de VM, pero no con la mortalidad. Son necesarios estudios amplios multicéntricos que analicen la repercusión del FMO en la evolución del TC en los niños con TC.
AutoríasDiseño del estudio, análisis estadístico, interpretación de los datos y redacción del manuscrito: Jorge López.
Recogida de datos, interpretación de los datos y redacción del manuscrito: María Slöcker, Elena Heras, Daniela Ríos, Laura Barrio, Rosalía Cebrián y Débora Gómez.
Diseño del estudio, interpretación de los datos, redacción del manuscrito y supervisión del estudio: Jesús López-Herce.
A la plantilla de médicos y personal de enfermería del Servicio de Cuidados Intensivos Pediátricos del Hospital General Universitario Gregorio Marañón por su colaboración en este estudio.