Comparar la tolerancia, la duración de la ventilación mecánica (VM) y los desenlaces clínicos durante la retirada de la VM en 2 modalidades ventilatorias: la ventilación con presión de soporte (PSV) frente a la ventilación proporcional asistida (VPA).
DiseñoEstudio observacional y prospectivo.
ÁmbitoServicio de Medicina Intensiva.
PacientesInclusión consecutiva de 20 pacientes en PSV y 20 pacientes en VPA cuando cumplieron los criterios de inicio de retirada de VM y su médico responsable decidió iniciar este proceso. La modalidad ventilatoria escogida y los parámetros ventilatorios durante el estudio fueron realizados por su médico responsable.
IntervencionesNinguna.
Variables de interésVariables demográficas, de mecánica respiratoria, parámetros ventilatorios, duración de VM y desenlaces clínicos (reintubación, traqueostomía, mortalidad).
ResultadosLos 2 grupos fueron similares en sus características basales. No existieron diferencias en la duración total de VM (10 [5-18] días en PSV frente a 9 [7-19] días en VPA; p=0,85). Tampoco existieron diferencias en términos de reintubación (5 [31%] en PSV frente a 3 [19%] en VPA; p=0,69) ni de mortalidad (4 [20%] en PSV frente a 5 [25%] en VPA; p=1). Ocho pacientes (40%) en PSV y 6 en VPA (30%) (p=0,74) presentaron deterioro clínico y requirieron regresar a la modalidad asistida controlada por volumen.
ConclusionesLa PSV y la VPA presentan similar tolerancia, duración de la VM y desenlaces clínicos durante la retirada de esta.
To compare tolerance, duration of mechanical ventilation (MV) and clinical outcomes during weaning from MV in patients subjected to either pressure support ventilation (PSV) or proportional assist ventilation (PAV).
DesignA prospective, observational study was carried out.
SettingIntensive Care Unit.
PatientsA total of 40 consecutive subjects were allocated to either the PSV or the PAV group until each group contained 20 patients. Patients were included in the study when they met the criteria to begin weaning and the attending physician decided to initiate the weaning process. The physician selected the modality and set the ventilatory parameters.
InterventionsNone.
Variables of interestDemographic data, respiratory mechanics, ventilatory parameters, duration of MV, and clinical outcomes (reintubation, tracheostomy, mortality).
ResultsBaseline characteristics were similar in both groups. No significant differences were observed between the PSV and PAV groups in terms of the total duration of MV (10 [5-18] vs. 9 [7-19] days; P=.85), reintubation (5 [31%] vs. 3 [19%]; P=.69), or mortality (4 [20%] vs. 5 [25%] deaths; P=1). Eight patients (40%) in the PSV group and 6 patients (30%) in the PAV group (P=.74) required a return to volume assist-control ventilation due to clinical deterioration.
ConclusionsTolerance, duration of MV and clinical outcomes during weaning from mechanical ventilation were similar in PSV and PAV.
Un porcentaje elevado de los pacientes ingresados en los servicios de Medicina Intensiva (SMI) requieren de ventilación mecánica (VM)1,2. La finalidad de esta es ayudar a restaurar el intercambio gaseoso y reducir el trabajo respiratorio, lo que se obtiene con una adecuada interacción paciente-ventilador3,4. Es fundamental que el uso de la VM se limite al tiempo mínimo necesario y que los pacientes que están listos para la extubación sean identificados lo antes posible5,6.
El uso temprano de modalidades asistidas-controladas, como la ventilación asistida controlada por volumen (VAC-V) o la ventilación por presión de soporte (PSV), en las que el paciente realiza respiraciones espontáneas, facilita el proceso de retirada de la VM7–10. Estas modalidades, según los últimos datos disponibles, son usadas en el 90% de los pacientes en los SMI11.
En la actualidad, la PSV es el método más utilizado durante la retirada de la VM12. La PSV es una modalidad asistida y limitada por presión, en la que el ventilador proporciona soporte constante durante la inspiración. La PSV ha demostrado disminuir el trabajo respiratorio, evitar la fatiga diafragmática13 y, a niveles bajos-moderados de soporte, disminuir el porcentaje de asincronías14,15.
La ventilación proporcional asistida (VPA) aporta un soporte en proporción al esfuerzo inspiratorio del paciente y tiene algunas ventajas sobre otras modalidades asistidas16. La VPA se adapta instantáneamente a los cambios en la demanda ventilatoria y mejora la interacción paciente-ventilador16. La VPA se fundamenta en la ecuación del movimiento y suministra la presión en las vías aéreas según el porcentaje de soporte pautado. La asistencia se genera en proporción a la presión total necesaria para vencer la presión del retroceso elástico del sistema respiratorio y la caída resistiva de presión en las vías aéreas.
Estudios previos han comparado la PSV frente a la VPA, evidenciado una mejoría en los resultados a favor de la VPA en términos de adaptabilidad al cambio de demanda respiratoria17,18, mejoría de la sincronía paciente-ventilador19,20 y mejoría de la calidad del sueño21. A pesar de las ventajas de la VPA frente a la PSV demostradas en varios estudios fisiológicos17,18,20,21 y en un estudio clínico monocéntrico19, la PSV sigue siendo la modalidad de referencia en la retirada de la VM12. Los estudios citados17–21 han sido realizados durante un período corto de la retirada de la VM; en la actualidad, no existe ningún estudio que compare ambas modalidades durante todo el período de retirada de la VM.
Por esta razón, hemos realizado un estudio observacional y prospectivo con el objeto de comparar estas 2 modalidades durante el período de retirada de la VM en términos de tolerancia, duración de esta y desenlaces clínicos. Nuestra hipótesis fue que estas 2 modalidades son clínicamente similares.
Pacientes y métodosEl estudio fue realizado en el SMI del Hospital de la Santa Creu i Sant Pau, en Barcelona, España, entre enero y octubre de 2011. El estudio fue aprobado por el Comité de Ética del Hospital. Los pacientes o sus familiares fueron informados de la naturaleza observacional del estudio y firmaron el consentimiento informado.
PacientesEl estudio se realizó en pacientes adultos que cumplieron los siguientes criterios de inclusión: 1) haber iniciado la VM en modalidad VAC-V y haber permanecido en esta modalidad durante más de 24h; 2) cumplir los criterios de inicio de retirada de VM (presión positiva al final de la espiración [PEEP]<10cmH2O, con PaO2>60mmHg o SpO2>90% con FiO2≤50%); 3) recuperación parcial o total del proceso que causó la necesidad de VM; 4) estabilidad hemodinámica y neurológica, y 5) sedación moderada (Richmond Agitation and Sedation Scale≥−3)22. Los pacientes fueron incluidos en el estudio al cumplir los criterios de inclusión y en el momento en que su médico responsable decidió pasar de VAC-V a modalidad PSV o VPA para iniciar la retirada de la VM. Los criterios de exclusión incluyeron la presencia de traqueostomía, de tubo de tórax y enfermedades neuromusculares con afectación motora difusa (miastenia gravis, Guillain-Barré).
ProtocoloSe trata de un estudio observacional y prospectivo en el que los pacientes se incluyeron de forma consecutiva dependiendo únicamente de la modalidad escogida por su médico responsable y hasta completar el número de pacientes requeridos. El médico a cargo del paciente fue quien decidió el momento de iniciar el período de retirada de la VM, según su práctica habitual y experiencia.
Tal como se ha descrito en estudios previos23,24, el período de retirada de la VM empieza con el cambio de la modalidad VAC-V a la modalidad PSV o VPA, y finaliza en el momento de regreso a VAC-V (en los pacientes que no toleren la modalidad) o con la extubación o traqueostomía exitosas o con el fallecimiento.
La duración del estudio comprende desde el inicio del período de retirada de la VM hasta la extubación exitosa (no necesidad de reintubación en las siguientes 48h a la extubación), traqueostomía (con pausa ventilatoria tolerada durante más de 48h) o fallecimiento. Se consideró como continuación del mismo episodio de VM aquellos pacientes que se reintubaron en un tiempo inferior a 48h.
El soporte de asistencia en la modalidad VPA se ajustó para mantener un esfuerzo de los músculos respiratorios dentro de rangos fisiológicos25. En nuestro estudio, para la estimación del esfuerzo inspiratorio, el médico responsable utilizó la presión muscular (Pmus). La Pmus se calculó a pie de cama y en cada inspiración, como ha sido descrito24. Tal como se consideró en el citado estudio24, los rangos fisiológicos de Pmus están entre 5-10cmH2O. La Pmus se calculó con la ecuación: Pmus=(presión pico de vías aéreas−PEEP)×(100−% asistencia)/% asistencia. Esta ecuación se basa en el principio de funcionamiento de la VPA, en el que: presión de vías aéreas+Pmus=presión total.
Los parámetros de la modalidad PSV fueron ajustados para mantener al paciente con una frecuencia respiratoria entre 25-30rpm y un volumen corriente de al menos 300ml23. Durante la ventilación en modalidad PSV, el soporte fue disminuido paulatinamente manteniendo al paciente dentro de los parámetros detallados previamente.
En las 2 modalidades se realizó una prueba de respiración espontánea cuando el médico responsable sospechó que podía retirarse la VM. El tipo de prueba de respiración espontánea (tubo en T o presión de soporte baja con 7cmH2O sin PEEP) se realizó según el criterio y la práctica habitual del servicio (con tolerancia clínica entre 30-120min). La decisión de extubación, el uso de VM no invasiva en el período postextubación y la reintubación, en caso de ser necesaria, fueron también decisión de su médico responsable.
En todos los pacientes se utilizó el ventilador 840 de Puritan Bennett™ (Tyco Healthcare, Mansfield, MA, EE. UU.) con el Software Proportional Assist™ Ventilation Plus™.
Se recogieron las características basales de cada paciente: variables demográficas (edad, sexo, peso, talla), índice de severidad al ingreso (Simplified Acute Physiology Score II)26, antecedentes cardiorrespiratorios (enfermedad pulmonar obstructiva crónica y/o insuficiencia cardíaca), fecha de intubación, motivo de inicio de la VM y diámetro de tubo endotraqueal. Las siguientes variables fueron recogidas en la modalidad VAC-V 5min antes de pasar a PSV o VPA: Richmond Agitation and Sedation Scale, parámetros ventilatorios (FiO2, frecuencia respiratoria, volumen corriente, PEEP, presión meseta, compliancia, presión de oclusión) y datos gasométricos (pH, PaCO2, PaO2). Desenlaces clínicos: reintubación, traqueostomía, uso de VM no invasiva y mortalidad.
Análisis estadísticoUna muestra de 20 pacientes en cada grupo fue calculada para obtener una potencia del 80% que permitiera detectar diferencias en el contraste de la hipótesis de no inferioridad. Para su cálculo, se consideró que la media de duración de la retirada de VM en PSV en la práctica habitual de nuestro servicio es de 3,5±1,8 días, datos similares a los descritos previamente23. Se estableció un nivel de significación del 0,05 y una diferencia en duración de la VM clínicamente irrelevante de la modalidad VPA respecto a la PSV de un día.
Los datos fueron analizados con el programa SPSS® 17.0 (SPSS Inc., Chicago, IL, EE. UU.) y están presentados en mediana, rango intercuartil, número y porcentaje, según corresponda. Las variables cuantitativas continuas fueron comparadas con el test no paramétrico de Mann-Whitney. El test exacto de Fisher fue utilizado para comparar las variables categóricas. El valor de significación considerado fue de 0,05.
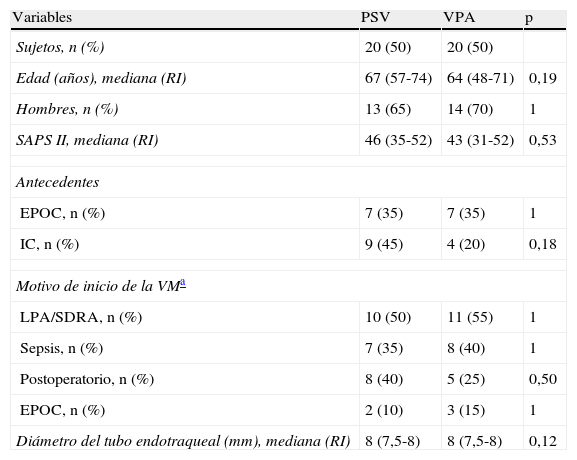
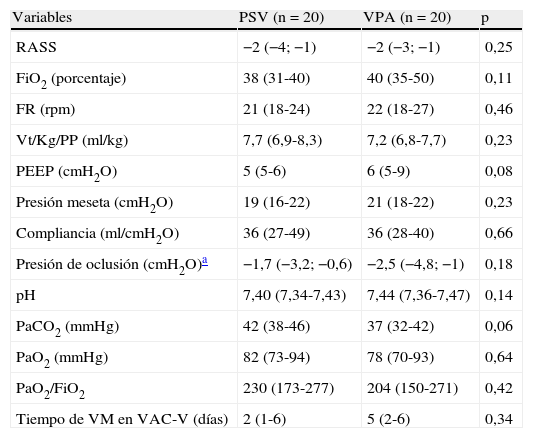
ResultadosSe incluyeron 40 pacientes de forma consecutiva, 20 en el grupo PSV y 20 en el grupo VPA, durante un período de 10 meses. Los 2 grupos fueron similares en sus características basales, criterios de gravedad, causa de ingreso en el SMI y enfermedades concomitantes (tabla 1). No existieron diferencias entre los grupos al comparar las variables de mecánica respiratoria, de intercambio gaseoso y el nivel de sedación antes de pasar de VAC-V a modalidad PSV o VPA (tabla 2). La mediana de soporte utilizado al iniciar la ventilación estudiada fue de 12 (12-14) cmH2O en PSV y 50 (50-50) % en VPA. La mediana de Pmus en los 5min iniciales de la ventilación en VPA fue de 11 (8-13) cmH2O.
Características basales de los pacientes incluidos al ingreso
| Variables | PSV | VPA | p |
| Sujetos, n (%) | 20 (50) | 20 (50) | |
| Edad (años), mediana (RI) | 67 (57-74) | 64 (48-71) | 0,19 |
| Hombres, n (%) | 13 (65) | 14 (70) | 1 |
| SAPS II, mediana (RI) | 46 (35-52) | 43 (31-52) | 0,53 |
| Antecedentes | |||
| EPOC, n (%) | 7 (35) | 7 (35) | 1 |
| IC, n (%) | 9 (45) | 4 (20) | 0,18 |
| Motivo de inicio de la VMa | |||
| LPA/SDRA, n (%) | 10 (50) | 11 (55) | 1 |
| Sepsis, n (%) | 7 (35) | 8 (40) | 1 |
| Postoperatorio, n (%) | 8 (40) | 5 (25) | 0,50 |
| EPOC, n (%) | 2 (10) | 3 (15) | 1 |
| Diámetro del tubo endotraqueal (mm), mediana (RI) | 8 (7,5-8) | 8 (7,5-8) | 0,12 |
EPOC: enfermedad pulmonar obstructiva crónica; IC: insuficiencia cardíaca; LPA/SDRA: lesión pulmonar aguda/síndrome de distrés respiratorio agudo; RI: rango intercuartil; SAPSII: Simplified Acute Physiology Score II; VM: ventilación mecánica.
Características de los pacientes incluidos antes de pasar a la modalidad ventilación por presión de soporte o ventilación proporcional asistida
| Variables | PSV (n=20) | VPA (n=20) | p |
| RASS | −2 (−4; −1) | −2 (−3; −1) | 0,25 |
| FiO2 (porcentaje) | 38 (31-40) | 40 (35-50) | 0,11 |
| FR (rpm) | 21 (18-24) | 22 (18-27) | 0,46 |
| Vt/Kg/PP (ml/kg) | 7,7 (6,9-8,3) | 7,2 (6,8-7,7) | 0,23 |
| PEEP (cmH2O) | 5 (5-6) | 6 (5-9) | 0,08 |
| Presión meseta (cmH2O) | 19 (16-22) | 21 (18-22) | 0,23 |
| Compliancia (ml/cmH2O) | 36 (27-49) | 36 (28-40) | 0,66 |
| Presión de oclusión (cmH2O)a | −1,7 (−3,2; −0,6) | −2,5 (−4,8; −1) | 0,18 |
| pH | 7,40 (7,34-7,43) | 7,44 (7,36-7,47) | 0,14 |
| PaCO2 (mmHg) | 42 (38-46) | 37 (32-42) | 0,06 |
| PaO2 (mmHg) | 82 (73-94) | 78 (70-93) | 0,64 |
| PaO2/FiO2 | 230 (173-277) | 204 (150-271) | 0,42 |
| Tiempo de VM en VAC-V (días) | 2 (1-6) | 5 (2-6) | 0,34 |
FR: frecuencia respiratoria; PEEP: presión positiva al final de la espiración; PSV: ventilación por presión de soporte; RASS: Richmond Agitation Sedation Scale; VAC-V: ventilación asistida controlada por volumen; VM: ventilación mecánica; VPA: ventilación proporcional asistida; Vt/Kg/PP: ratio de volumen corriente por kilogramo de peso predicho.
Los valores están expresados en mediana (rango intercuartil).
Las medidas fueron realizadas en modalidad asistida controlada por volumen justo antes de pasar a la modalidad PSV o VPA.
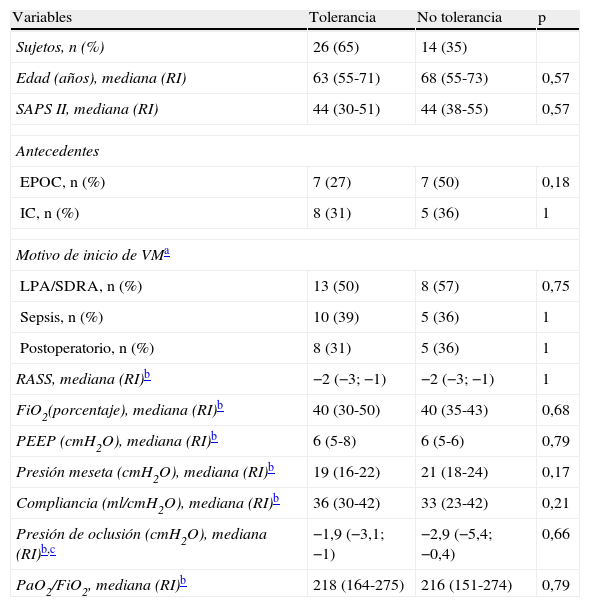
Ocho pacientes (40%) en el grupo PSV y 6 en el grupo VPA (30%) (p=0,74) presentaron deterioro clínico durante la ventilación en las modalidades estudiadas, y su médico responsable decidió volver a la modalidad VAC-V. No existieron diferencias en las características demográficas ni en los parámetros ventilatorios iniciales entre los pacientes que toleraron las modalidades frente a los que no las toleraron (tabla 3).
Características de los pacientes incluidos según la tolerancia a la modalidad ventilatoria
| Variables | Tolerancia | No tolerancia | p |
| Sujetos, n (%) | 26 (65) | 14 (35) | |
| Edad (años), mediana (RI) | 63 (55-71) | 68 (55-73) | 0,57 |
| SAPS II, mediana (RI) | 44 (30-51) | 44 (38-55) | 0,57 |
| Antecedentes | |||
| EPOC, n (%) | 7 (27) | 7 (50) | 0,18 |
| IC, n (%) | 8 (31) | 5 (36) | 1 |
| Motivo de inicio de VMa | |||
| LPA/SDRA, n (%) | 13 (50) | 8 (57) | 0,75 |
| Sepsis, n (%) | 10 (39) | 5 (36) | 1 |
| Postoperatorio, n (%) | 8 (31) | 5 (36) | 1 |
| RASS, mediana (RI)b | −2 (−3; −1) | −2 (−3; −1) | 1 |
| FiO2(porcentaje), mediana (RI)b | 40 (30-50) | 40 (35-43) | 0,68 |
| PEEP (cmH2O), mediana (RI)b | 6 (5-8) | 6 (5-6) | 0,79 |
| Presión meseta (cmH2O), mediana (RI)b | 19 (16-22) | 21 (18-24) | 0,17 |
| Compliancia (ml/cmH2O), mediana (RI)b | 36 (30-42) | 33 (23-42) | 0,21 |
| Presión de oclusión (cmH2O), mediana (RI)b,c | −1,9 (−3,1; −1) | −2,9 (−5,4; −0,4) | 0,66 |
| PaO2/FiO2, mediana (RI)b | 218 (164-275) | 216 (151-274) | 0,79 |
EPOC: enfermedad pulmonar obstructiva crónica; IC: insuficiencia cardíaca; LPA/SDRA: lesión pulmonar aguda/síndrome de distrés respiratorio agudo; PEEP: presión positiva al final de la espiración; RASS: Richmond Agitation Sedation Scale; SAPSII: Simplified Acute Physiology Score II; VM: ventilación mecánica.
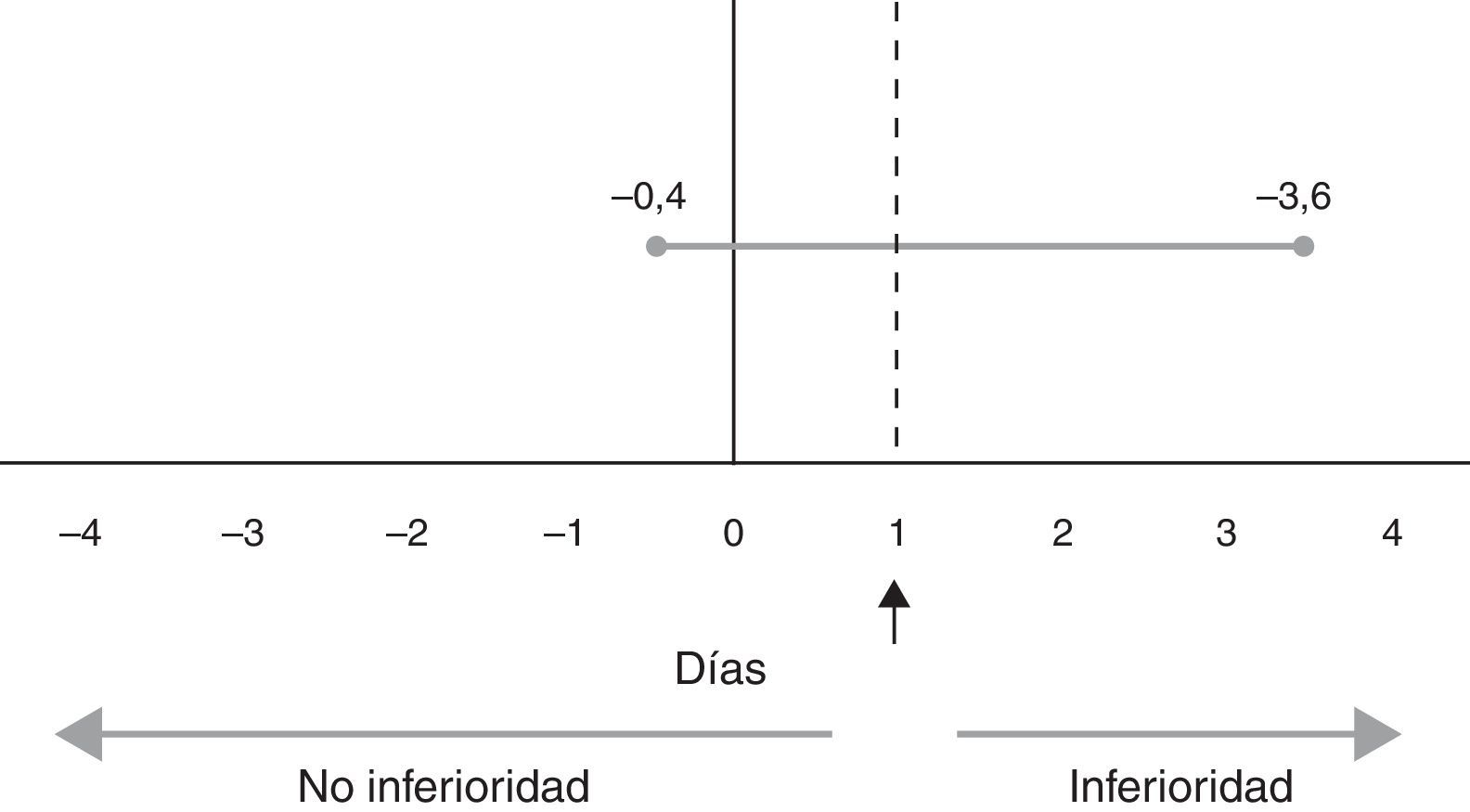
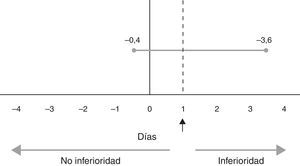
La duración total de VM en todos los pacientes (incluidos aquellos que no toleraron las modalidades estudiadas y volvieron a modalidad VAC-V) fue de 10 (5-18) días en PSV frente a 9 (7-19) días en VPA (p=0,85). La mediana de duración de la retirada de la VM fue de 2 (1-5) días en PSV frente a 4 (2-6) días en VPA (p=0,12), con un intervalo de confianza del 95% entre −0,4 y 3,6 días (fig. 1). No existieron diferencias en términos de reintubación, traqueostomía ni mortalidad (tabla 4). El porcentaje de uso de VM no invasiva postextubación fue similar en ambos grupos (4 [25%] en PSV frente a 3 [19%] en VPA; p=1).
Duración de la ventilación mecánica, tolerancia y desenlaces clínicos de los pacientes incluidos
| Variables | PSV (n=20) | VPA (n=20) | p |
| Tiempo de retirada de la VM (días), mediana (RI)a | 2 (1-5) | 4 (2-6) | 0,12 |
| Tiempo total de VM (días), mediana (RI)a | 10 (5-18) | 9 (7-19) | 0,85 |
| Tiempo de hospitalización en SMI (días), mediana (RI) | 14 (6-20) | 13 (10-22) | 0,44 |
| VNI postextubación, n (%)b | 4 (25) | 3 (19) | 1 |
| Reintubación, n (%)b | 5 (31) | 3 (19) | 0,69 |
| Traqueostomía, n (%) | 3 (15) | 2 (10) | 1 |
| Mortalidad en SMI, n (%) | 4 (20) | 5 (25) | 1 |
| Deterioro clínico y regreso a VAC-V, n (%) | 8 (40) | 6 (30) | 0,74 |
PSV: ventilación por presión de soporte; RI: rango intercuartil; SMI: Servicio de Medicina Intensiva; VAC-V: ventilación asistida controlada por volumen; VM: ventilación mecánica; VNI: ventilación mecánica no invasiva; VPA: ventilación proporcional asistida.
En el presente estudio observacional, los pacientes ventilados en modalidad PSV y VPA presentaron similar tolerancia a la modalidad, duración semejante de la VM y no presentaron diferencias significativas en los desenlaces clínicos en términos de reintubación, traqueostomía y mortalidad.
Tolerancia a la modalidadEn el estudio realizado por Xirouchaki et al.19 se evidenció una mayor intolerancia de la modalidad PSV frente a VPA (22 frente a 11%, respectivamente). En dicho estudio se definió como intolerancia de la modalidad ventilatoria la presencia de alteraciones hemodinámicas, respiratorias y gasométricas que hicieron que su médico responsable decidiera cambiar a modalidad VAC-V. Nuestro estudio contrasta con los resultados de Xirouchaki et al.19 ya que encontramos que la intolerancia es similar en ambas modalidades. Probablemente esto se deba a que los resultados del estudio de Xirouchaki et al. se refieren a un corto período de la VM (48h) y a que fue realizado por un grupo de profesionales expertos en el uso de VPA.
En nuestro estudio, un total de 14 (35%) pacientes (8 en PSV y 6 en VPA) no toleraron las modalidades estudiadas y su médico responsable decidió volver a VAC-V. El criterio clínico de este profesional fue la única razón considerada para regresar a VAC-V. Este fenómeno de intolerancia ha sido descrito en estudios previos con porcentajes similares23,24,27,28. Las causas específicas y las consecuencias de la intolerancia no han sido estudiadas. Sin embargo, el hecho de que no existan diferencias en las características demográficas y ventilatorias basales de los 2 grupos de pacientes (los que toleraron la modalidad frente a los que no la toleraron) ni en el porcentaje de tolerancia nos permite suponer que la intolerancia a las 2 modalidades no es un hallazgo relacionado con el tipo de ventilación utilizado. Este fenómeno debe ser objeto de futuros estudios diseñados específicamente con este fin.
Duración de la ventilación mecánicaLellouche et al.23 diseñaron un estudio multicéntrico para evaluar un sistema de disminución automática del soporte ventilatorio durante la retirada de la VM. En este estudio se evidenció una mediana de 5 días de duración en el proceso de retirada y una mediana de duración total de VM de 12 días en el grupo de control (el grupo control seguía la práctica habitual de los 5 SMI participantes). Xirouchaki et al.19, en el único estudio clínico que compara ambas modalidades, describieron una duración total de VM con una mediana de 8 días para PSV y 8 días también para VPA.
La duración de la VM en nuestro estudio es similar a la de los estudios de Lellouche et al.23 y Xirouchaki et al.19, y no existen diferencias entre el grupo PSV y VPA. La duración del período de retirada de VM evidenciada en nuestro estudio no presentó diferencias significativas entre ambos grupos. Sin embargo, al considerar el intervalo de confianza que incluye el límite fijado como clínicamente relevante (un día), podemos afirmar que se trata de un resultado estadísticamente no significativo, pero clínicamente no concluyente para ese límite. En consecuencia, la interpretación clínica de nuestros resultados debe ser realizada con cautela (fig. 1).
Reintubación, traqueostomía y mortalidadLa reintubación ocurre aproximadamente en un 15-20% de los pacientes en VM23,29,30. Factores como la edad avanzada, la mayor severidad de la afección y la presencia de enfermedades cardíacas o respiratorias crónicas se han relacionado con una mayor probabilidad de fallo de extubación y consecuente reintubación30,31. El índice de reintubación en el presente estudio es similar a los observados en los estudios amplios de pacientes críticos citados previamente, y demuestra que la modalidad de ventilación utilizada no es un factor que influya en su incidencia.
Al analizar los resultados en términos de incidencia de traqueostomía y mortalidad en el SMI de todos los pacientes incluidos, no encontramos diferencias significativas entre ambos grupos, y sus incidencias son similares a las de estudios multicéntricos alrededor del mundo2,12.
Soporte ventilatorio y esfuerzo inspiratorioEstudios previos han demostrado que el aumento progresivo de soporte en PSV disminuye el trabajo respiratorio32,33; sin embargo, niveles elevados de soporte aumentan el porcentaje de asincronías paciente-ventilador32,34. El aumento de la asistencia en VPA también ha demostrado disminuir el trabajo respiratorio manteniendo una variabilidad ciclo a ciclo, del esfuerzo respiratorio35–37; sin embargo, niveles altos de soporte pueden producir sobreasistencia y favorecer fenómenos como el runaway38. Ante un aumento similar del esfuerzo inspiratorio, la PSV ha demostrado requerir un mayor esfuerzo muscular y causar mayor incomodidad en el paciente frente a la VPA39,40. Ruiz-Ferrón et al.37 demostraron que el aumentar la asistencia ventilatoria en VPA disminuye el trabajo respiratorio, y que asistencias menores del 30% producen un excesivo trabajo respiratorio. Nuestros datos confirman indirectamente los resultados de estos autores.
En el presente estudio los ajustes ventilatorios fueron realizados por el médico responsable basándose en el cálculo simple del esfuerzo inspiratorio reflejado en la Pmus. La Pmus inicial estuvo en el límite superior del rango establecido. Este hallazgo se explica porque la Pmus es variable en cada ciclo inspiratorio y con el tiempo en VM. El médico responsable no consideró clínicamente necesario modificar la asistencia dada la buena tolerancia clínica. Esta estrategia se ha mostrado útil clínicamente, ya que la tolerancia de los pacientes a la PSV y a la VPA han sido prácticamente idénticas.
LimitacionesLa principal limitación del estudio es el ser observacional y no aleatorizado. Sin embargo, los pacientes de ambos grupos pueden ser considerados similares ya que no existen diferencias significativas en las principales características basales ni en las variables medidas antes de empezar las modalidades comparadas. Otra limitación es el ser realizado en un solo SMI con experiencia en el manejo de pacientes en VM y en el uso de la VPA. La disponibilidad limitada de las modalidades ventilatorias no convencionales, que requieren de una adecuada preparación y conocimiento del personal sanitario, determina que la generalización a otros servicios deba hacerse con precaución. Finalmente, algunas variables que pudieran haber tenido interés en un estudio comparativo (reducción de costes, facilidad de uso, etc.) no han sido incorporadas en el diseño.
ConclusionesLos resultados del presente estudio indican que los pacientes ventilados con modalidad PSV y VPA durante la retirada de la VM presentan similares desenlaces clínicos en términos de tolerancia a la modalidad, reintubación, traqueostomía y mortalidad. No existen diferencias estadísticamente significativas en la duración de la VM, pero su interpretación clínica debe ser realizada con cautela. Estos datos demuestran que estas 2 modalidades, de la manera en que se han utilizado, son clínicamente similares.
Conflicto de interesesEl presente estudio ha contado con el auspicio de COVIDIEN. La fuente de financiación no ha tenido participación en el diseño del estudio, la colección de datos, el análisis o la interpretación de estos, en la redacción del manuscrito o en la decisión de enviarlo para su publicación.