221 EFICACIA DE LA VENTILACIÓN NO INVASIVA EN EL ÁMBITO PREHOSPITALARIO (II)
A. Mas, G. Alonso, P. Saura, J.M. Alcoverro y M. Guirado
Centre Hospitalari i Cardiològic de Manresa. Barcelona.
Objetivos: Valorar la influencia de la VNI prehospitalaria en el pronóstico de los pacientes con dificultad respiratoria aguda.
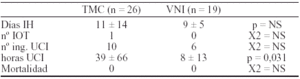
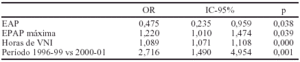
Métodos: Estudio prospectivo de 56 pacientes atendidos pre- hospitalariamente con frecuencia respiratoria > 28/min y/o SapO2 <92%. Aleatoriamente se administra tratamiento médico convencional (TMC) o TMC y VNI con máscara facial con párame-tros fijos. Se analiza el pronóstico de los pacientes con edema agudo de pulmón cardiogénico sin cardiopatía isquémica aguda (EAP) y Insuficiencia respiratoria crónica agudizada (IRCA). Se recogen el número de intubaciones (IOT), horas de VNI i de UCI, días de ingreso en el hospital (IH y mortalidad. Se comparan las medias mediante T-Student y las variables cualitativas mediante X2. Se expresan los resultados como media ± SD.
Resultados:
De los pacientes que ingresaron en UCI, los que habían recibido VNI prehospitalaria precisaron menos días de ingreso en UCI (1,3 ± 0,5 vs 4,3 ± 2,7; p = 0,007) y menos horas de VNI (1,5 ± 1,4 vs 10,1 ± 11,3) que el grupo TMC.
Conclusiones: En nuestro estudio, la aplicación de VNI precoz reduce los días de ingreso en UCI en los pacientes con EAP o IRCA.
Proyecto financiado por FIS 99/0415
222 COMPLICACIONES DE LA VENTILACIÓN NO INVASIVA EN UNA POBLACIÓN HETEROGÉNEA DE PACIENTES CON INSUFICIENCIA RESPIRATORIA AGUDA HIPOXÉMICA
A. Carrillo, A. Esquinas, A. Renedo, F. García, P. Jara y C. Picazos
Servicio de Medicina Intensiva. Hospital Morales Meseguer. Murcia.
Introducción: Pese a las ventajas de la ventilación no invasiva (VNI) con respecto a la forma invasiva, es una técnica no exenta de complicaciones, aunque en general poco severas. Nosotros hemos realizado un estudio de cohorte, prospectivo, para conocer las complicaciones, y factores de riesgo para su desarrollo, de la VNI.
Método: Hemos estudiado todos los pacientes, ingresados con diagnostico de insuficiencia respiratoria aguda hipoxémica (IRAH) y necesidad de VNI. Se definió el éxito de la VNI como la evitación de la intubación y la muerte durante la estancia en UCI. Las variables que en el análisis univariante mostraron una relación significativa con el desarrollo de complicaciones fueron introducidas en un modelo multivariante.
Resultados: Durante un período de 6 años, fueron estudiados 499 pacientes. La etiología de la IRAH era: neumonía: 112, SDRA: 70, edema agudo de pulmón (EAP): 169, fallo respiratorio post-extubación: 96 y otras etiologías: 52. La edad media de los pacientes era 67 años, y el 53,1% eran varones. Ciento sesenta pacientes (30,1%) presentaron al menos una complicación. Lesión cutánea nasofrontal se objetivó en 150 (30,1%), sequedad de mucosas en 96 (19,2%), distensión gástrica en 20 (4,0%), vómitos en 4 (0,8%), broncoaspiración en 1 (0,2%), impactación de tapón mucoso en hipofaringe en 3 (0,6%) y síndrome coronario agudo durante la VNI en 6 (1,2%). Las variables asociadas a fracaso de la VNI fueron:
Conclusión: La aplicación de VNI produce complicaciones en un porcentaje elevado de pacientes. Los factores asociados son la mayor duración de la VNI, la etiología de la IRAH, la necesidad de EPAP elevadas y la realización de la técnica durante los primeros años de aplicación.
223 VENTILACIÓN NO INVASIVA CON ASISTENCIA PROPORCIONAL EN PACIENTES CON INSUFICIENCIA RESPIRATORIA HIPERCÁPNICA
F. López, C. Ruipérez, M. Fernández Vivas, J.A. Acosta y J. Caturla
Servicio de Medicina Intensiva. Hospital General de Alicante. Alicante.
Objetivo: Evaluar la efectividad de la ventilación no invasiva (VMNI), modalidad asistencia proporcional, en pacientes con insuficiencia respiratoria hipercápnica.
Método: Estudio descriptivo-retrospectivo de 37 pacientes con insuficiencia respiratoria hipercápnica (pH < 7,35, PCO2 > 45 mmHg), a los que se trató con VMNI modalidad asistencia proporcional, mediante ventilador Vision. Las variables estudiadas son: edad, APACHE, FR al inicio, IO, PAO2 inicial, PCO2 inicial, pH al inicio, Saturación al inicio, FC y TA al inicio, y días de estancia en UCI. Se consideró éxito la mejoría clínica y gasométrica, considerando fracaso en caso de éxitus o intubación orotraqueal en las primeras 72 horas.
Resultados: La edad fue de 64,3 ± 13,6 años, APACHE de 19,8 ± 3,4 Los datos medios gasométricos y hemodinámicos de inicio son los siguientes: FR: 36,7 ± 6,6; IO: 151,5 ± 62; PaO2: 71,70 ± 33; PCO2: 63,4 ± 17,86; pH: 7,25 ± 0,1; Sat: 85,65 ± 10; FC: 107,8 ± 14; TAS: 142,8 ± 28.
Estancia media en UCI: 7,1 ± 6,1. Se apreció éxito en 26 pacientes (70,2%) y fracaso en 11 (29,7%). De los 37 pacientes registrados 4 (10,8%) fallecieron.
Conclusiones: La VNI, en modalidad proporcional asistida, es una alternativa efectiva en el tratamiento de la insuficiencia respiratoria hipercápnica.
224 ¿QUÉ NOS APORTA LA VENTILACIÓN NO INVASIVA EN LOS ENFERMOS CRÍTICOS?
R. Fernández del Campo, A. García Fernández, M.A. Mateo Garrido, I. Pujol Varela, J.B. Araujo Alcántara y F. Tejera Guda
UVI Médica. Hospital Ramón y Cajal. Madrid.
Objetivos: Realizar un análisis retrospectivo y descriptivo de la nuestra experiencia con la VNI en enfermos con insuficiencia respiratoria severa.
Material y métodos: Estudio desde ene/1998 hasta dic/2001 de todos los pacientes que ingresaron en la UCI. Se analizó patología pulmonar, tiempo de VNI, si llegaron a ser intubados, como influyó en la evolución de la enfermedad y utilidad real de su utilización.
Resultados: De toda la base de datos estudiada se encontraron 36 enfermos en los que se llegó a utilizar la VNI. De estos 17 eran EPOC reagudizados, 11 neumonías bacterianas (5 en inmunodeprimidos), 5 en pacientes con traqueotomía para acelerar el destete y 2 en EAP (con hipoventilación). De estos el 64% estuvieron con VNI menos de 24 h. El 48% llegó a ser intubado. La mortalidad global fue del 19%. Se observó mejoría (gasométrica y clínica) con la VNI en el 72%. El grupo más beneficiado fue el de EPOC en los que se evitó la intubación en el 50%, en este grupo se redujo la estancia en UCI y la mortalidad fue del 23%. En el grupo de neumonía bacteriana la intubación fue necesaria en el 64% y la mortalidad fue del 36%. En el grupo con traqueotomía tras ventilación mecánica prolongada se pudo acelerar el destete en el 80%. El grupo de EAP es demasiado pequeño para ser significativo pero se evitó la intubación en los 2 casos.
Conclusiones: Hemos encontrado que el mayor beneficio lo encontramos en hipoventiladores (EPOC y EAP), donde incluso podría disminuir la mortalidad, y en pacientes con traqueotomía como medida para acelerar el destete y el alta de la UCI. En neumonías agudas aunque puede jugar un papel, en los pacientes que necesitaron la VNI por tiempo prolongado (> 24 h), la mayoría necesitaron ser intubados y en situaciones mucho más críticas que al ingreso.
225 VENTILACIÓN MECÁNICA NO INVASIVA (VMNI). DIFERENCIAS DE RESULTADOS RESPECTO DE LA VENTILACIÓN CONVENCIONAL
A. Canabal Berlanga, C. Martín Parra, D. Cabestrero Alonso, S. Sáez Noguero y M. Rodríguez Blanco
Servicio de Medicina Intensiva. Hospital Provincial de la Misericordia. Toledo.
Introducción: La ventilación mecánica no invasiva se ha utilizado con éxito para el tratamiento de la insuficiencia respiratoria en los servicios de medicina intensiva, significando en algunos casos un tratamiento alternativo a la ventilación mecánica convencional.
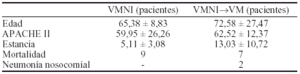
Método: Comparamos a los pacientes ingresados en nuestra Unidad en el año 2001 que recibieron ventilación mecánica diferenciando los que la recibieron por intubación endotraqueal y por VMNI. Se analizan datos de estancia media, APACHEII, diagnósticos principales, días durante los que estuvieron ventilados, complicaciones y procedimientos utilizados.
Resultados: Se incluyeron 78 pacientes de los cuales 14 fueron tratados con VMNI, 5 de los cuales precisaron posterior intubación orotraqueal. No existieron diferencias significativas en cuanto el APACHE II medio 12/12, edad (69/71VMNI)años, sin embargo el tiempo de ventilación mecánica fue bien distinto (7,5 vs 1,66VMNI)días, estancia media (11 vs 7VMNI) días, predominó en el grupo de la VMNI el diagnóstico de Insuficiencia cardíaca complicando la mayoría de las veces a patología coronaria por lo que el IAM fue más frecuente p < 0,05, siendo también más frecuentes los procedimientos propios de dicha patología como la Ecocardiografía o el cateterismo y Angioplastia. Analizando las complicaciones y técnicas habituales observadas en la Unidad no observamos diferencias significativas entre ambos grupos.
Conclusiones: La VMNI se aplicó a un grupo de enfermos con unos índices de gravedad similares al resto de enfermos ventilados, predominó la insuficiencia cardíaca y coronaria como patología de base, consiguiendo la retirada del apoyo ventilatorio antes que el grupo general de enfermos intubados y una estancia media más corta. El no encontrar ninguna diferencia respecto a las complicaciones o gravedad y si en los resultados globales puede ser influido por que se aplique a un grupo de enfermos que se espera una evolución más favorable o reversible a corto plazo.
227 VENTILACIÓN NO INVASIVA EN EL TRATAMIENTO DE LA INSUFICIENCIA RESPIRATORIA CRÓNICA TIPO EPOC
J. Peinado, A. Cárdenas, J. Fierro, J.A. Ramos, M. Ruiz y M.A. Díaz Castellanos
Unidad Cuidados Críticos y Urgencias. Hospital de Poniente. Aguadulce. Almería.
Objetivo: Valorar los datos demográficos, características clínicas y evolutivas de pacientes con insuficiencia respiratoria crónica (IRC) tipo EPOC, refractaria a tratamiento convencional a los que se les aplicó ventilación mecánica no invasiva (VMNI).
Pacientes y método: Se analizaron 74 con IRC tipo EPOC a los que se les aplicó VMNI facial con sistema BIPAP para alcanzar reducción de disnea y normalización gasométrica (julio/1997-septiembre/20001). La información prospectiva de una base de datos, permitió analizar el perfil clínico y evolutivo de este grupo de pacientes. Los datos quedan definidos por la expresión de media ± desviación estándar.
Resultados: Las características demográficas son: 63 (85,13%) varones Y 11 (14,86%) mujeres. De los 74 pacientes incluidos en el estudio, requirieron Ventilación mecánica (VM) 29 pacientes, en relación con fracaso de la VMNI (disnea extrema, hipercapnia refractaria...) siendo sus características las siguientes:
La complicación más frecuente en este grupo fue la aparición de arritmias supraventriculares.
Conclusiones: A la luz de estos resultados podemos concluir que la VMNI puede ser una alternativa eficaz a la VM en IRC tipo EPOC, si bien serán necesario estudios más amplios para poder sacar conclusiones respecto a su repercusión sobre la morbimortalidad de estos pacientes.
228 VENTILACIÓN NO INVASIVA EN EL TRATAMIENTO DE LA INSUFICIENCIA RESPIRATORIA HIPOXÉMICA
J. Peinado, J. Fierro, J. A. Ramos, A. Cárdenas, M. Ruiz y M.A. Díaz Castellanos
Unidad Cuidados Críticos y Urgencias. Hospital de Ponente. Aguadulce. Almería.
Objetivo: Valorar los datos demográficos, características clínicas y evolutivas de pacientes con insuficiencia respiratoria aguda (IRA) hipoxémica, refractaria a tratamiento convencional a los que se les aplicó ventilación mecánica no invasiva (VMNI)
Pacientes y método: Se analizaron 155 pacientes con IRA hipoxémica a los que se les aplicó VMNI facial con sistema BIPAP para alcanzar reducción de disnea y normalización gasométrica (julio/1997-septiembre/2001). La información prospectiva de una base de datos, permitió analizar el perfil clínico y evolutivo de este grupo de pacientes. Los datos quedan definidos por la expresión de media ± desviación estándar.
Resultados: Las características demográficas son: 85 (54,84%) varones Y 70 (45,16%) mujeres. De los 155 pacientes incluidos en el estudio, requirieron Ventilación mecánica (VM) ± 73 pacientes, en relación con fracaso de la VMNI (hipoxemia refractaria, disnea extrema) siendo sus características las siguientes:
Conclusiones: A la luz de estos resultados podemos concluir que la VMNI puede ser una alternativa eficaz a la VM en IRA, siendo necesario la realización de estudios mas amplios.
229 POTENCIALES EVOCADOS AUDITIVOS DE LATENCIA MEDIA EN PACIENTES CRÍTICOS
F.J. Gil Sánchez, J. Jiménez Martínez, J.A. Álvarez Gómez, R. Sobrino Torrens, J.A. Melgarejo Moreno, J. Roca Dorda, J.M. Allegue Gallego y J.C. Gil Sánchez
S. Medicina Intensiva, S. Anestesia y S. Neurofisiología. Hospital Santa María del Rosell. Cartagena. Dpto de Tecnología Electrónica. Universidad Politécnica de Cartagena. Laboratorios Quest Pharma Contract Research. Fuente Álamo. Murcia.
Objetivo: Registrar potenciales evocados auditivos de latencia media (PEALM) con un sistema de fácil manejo y fiable en pacientes críticos.
Métodos: Aprobado por el comité ético hospitalario. Se eligieron 15 pacientes ingresados en UCI por patología coronaria sin sedación. A todos ellos se les aplicó el sistema de registro (PEALM). El sistema desarrollado se compone de: 1. PC portátil 2. Polígrafo digital BIOPAC MP100WSW® con módulo ERS100B®. 3. Electrodos Ag-ClAg colocados en mastoides derecha (+) y sien derecha (-), línea media de la frente (referencia). 4. Auriculares que transmiten al paciente los estímulos auditivos (clicks) de 0,4 milisegundos de duración a 4 Hz y nivel de 70 dB superior al umbral auditivo 5. Programa de recogida de señales de diseño propio desarrollado en entorno LabView®.
Resultados: Se eliminaron las posibles causas de interferencias con aislamiento eléctrico de todos componentes. Los parámetros de adquisición con los que se han conseguido los mejores registros del potencial evocado auditivo de latencia media son: Ancho de banda HW de 1-3000 Hz, Ganancia de amplificador 50.000, frecuencia de muestreo 6000 Hz, ventana temporal 100 miliseg, ancho de banda SW 5-300 Hz, filtro Notch SW situado en 50 Hz, numero de promedios 256 ciclos. Los registros obtenidos fueron validados por neurofisiólogos de nuestro centro.
Conclusiones: El sistema de adquisición junto con el programa realizado para la obtención de los potenciales evocados de latencia media es de fácil manejo, modificable de forma sencilla al estar programado en LabView y perfectamente comparable a los registros obtenidos con sistemas comerciales. La calidad y sensibilidad de estos registros nos permite aplicar este sistema en posteriores investigaciones del grupo.
Financiado, en parte, FISS 01/1342.
230 MODIFICACIONES DE LOS POTENCIALES EVOCADOS AUDITIVOS DE LATENCIA MEDIA EN PACIENTES SEDADOS CON PROPOFOL
F.J. Gil Sánchez1, J. Jiménez Martínez2, J.A. Álvarez Gómez3, J.M. Allegue Gallego1, J. Roca Dorda2, A. González Sánchez1 y J.C. Gil Sánchez4
S. Medicina Intensiva1 y S. Anestesia3. Hospital Santa María del Rosell. 2Dpto de Tecnología Electrónica. Universidad Politécnica de Cartagena. 4Laboratorios Quest Pharma Contract Research. Fuente Álamo. Murcia.
Objetivo: Determinar los cambios en la morfología de los potenciales evocados auditivos de latencia media (PEALM) con la sedación profunda.
Métodos: Aprobado por el comité ético hospital se incluyeron 15 pacientes adultos ASA I-II. Premedicación con 0,35 mg/kg de midazolam y 2 µg/kg de fentanilo. Inducción: propofol TCI (DIPRIFUSOR®) con objeto de alcanzar 4,5 µg/ml 2 min, fentanilo 5 µg/kg, rocuronio 0,6 mg/kg. Mantenimiento anestésico con mezcla O2/Aire 50% y propofol en perfusión. Relajación muscular (> 90%) con rocuronio en perfusión, control acelerométrico. Sistema de Registro de PEALM: 1. PC portátil 2. Polígrafo digital BIOPAC MP100WSW® con módulo ERS100B®. 3. Electrodos Ag-ClAg colocados en mastoides derecha (+) y sien derecha (-), línea media de la frente como referencia. 4. Auriculares que transmiten al paciente estímulos auditivos (clicks) de 0,4 milisegundos de duración a 4 Hz y nivel de 70 dB superior al umbral auditivo. 5. Programa de recogida de señales de diseño propio desarrollado en entorno LabView®.
Resultados: Los datos obtenidos muestran una modificación significativa de las características del electroencefalograma y de los PEALM relacionados con diferentes grados de profundidad anestésica. En las figuras 1 y 2 se muestran las curvas en un paciente despierto (Fig 1) y el mismo con sedación a nivel de anestesia profunda (Fig 2).
Fig. 1.
Fig. 2.
Conclusiones: Los potenciales evocados auditivos de latencia media se modifican de forma significativa según la profundidad de la sedación obtenida con propofol.
Financiado, en parte, FISS 01/1342.
231 DETERMINACIÓN DE UN ÍNDICE DE SEDACIÓN CON POTENCIALES EVOCADOS AUDITIVOS (PEALM). RESULTADOS PRELIMINARES.
F.J. Gil Sánchez1, J.M. Jiménez Martínez2, J. Roca2, J.A. Álvarez Gómez3, J.A. Melgarejo Moreno1 y J.C. Gil Sánchez4
S. Medicina Intensiva1 y S. Anestesia3. H. Santa María del Rosell, Cartagena. 2Dpto de Tecnología Electrónica. Universidad Politécnica de Cartagena. 4Laboratorios Quest Pharma Contract Research. Fuente Álamo. Murcia.
Objetivo: Obtener un índice de sedación que sea reproducible y relativamente sencillo e independiente de la valoración de un observador.
Métodos: Aprobado por el comité ético hospital se incluyeron 15 pacientes quirúrgicos adultos ASA I-II. Premedicación con 0,35 mg/kg de midazolam y 2 µg/kg de fentanilo. Inducción: propofol TCI (DIPRIFUSOR®) con objeto de alcanzar 4,5 µg/ml en 2 min, fentanilo 5 µg/kg, rocuronio 0,6 mg/kg. Mantenimiento anestésico con mezcla O2/Aire 50% y propofol en perfusión. Relajación muscular (> 90%) con perfusión de rocuronio, control acelerométrico. Sistema de Registro de PEALM: 1. PC portátil 2. Polígrafo digital BIOPAC MP100WSW® con módulo ERS100B®. 3. Electrodos Ag-ClAg colocados en mastoides derecha (+) y sien derecha (-), línea media de la frente (referencia). 4. Auriculares que transmiten al paciente estímulos auditivos (clicks) de 0,4 milisegundos de duración a 4 Hz y nivel de 70 dB superior al umbral auditivo. 5. Programa de recogida de señales de diseño propio desarrollado en entorno LabView®.
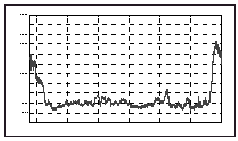
Resultados: Una vez registrados los datos y analizados off-line aplicando la técnica de media móvil, se obtiene la gráfica que muestra una representación del nivel de sedación (y) frente al tiempo (x), apreciándose disminución del nivel inicial, sedación profunda y fase de despertar rápida.
Conclusiones: El método propuesto, tomando como basal 100%, es válido para la determinación de un índice porcentual de profundidad de sedación.
232 ESTUDIO FARMACOCINÉTICO DE PROPOFOL EN ADULTOS. ADMINISTRACIÓN MEDIANTE SISTEMA TCI. BASE DE UN SISTEMA DE CONTROL AUTOMÁTICO DE LA SEDACIÓN
F.J. Gil Sánchez1, J.M. Jiménez Martínez2, J. Roca2 Jr, J.M. Allegue Gallego1, J.C. Gil Sánchez4, F.J. Jiménez Pagán1, J.A. Álvarez Gómez3 y A.J. Brugger Auban5
1Servicio Medicina Intensiva. 3Servicio de Anestesia y Reanimación Hospital Santa María del Rosell. 2Depart. Ingeniería Industrial y Médica. Universidad Politécnica. Cartagena. 4Laboratorios Quest Pharma Contract Research. Fuente Álamo. Murcia. 5Depart. Farmacología. Universidad Murcia.
Objetivo: Determinación de parámetros farmacocinéticos del propofol en población adulta sometida a intervención quirúrgica electiva.
Métodos: Aprobado por el comité ético del hospital, se incluyeron 15 pacientes adultos ASA I-II. Premedicación con 0,35 mg/kg de midazolam y 2 µg/kg de Fentanilo. Inducción: propofol TCI (DIPRIFUSOR®) con objeto de alcanzar 4,5 µg/ml en 2 min, fentanilo 5 µg/kg, rocuronio 0,6 mg/kg. Mantenimiento con mezcla O2/Aire 50% y propofol según el esquema: 4,5 µg/ml 15 minutos, 3,5 µg/ml del 15-45 min, 3 µg/ml desde el min 45 hasta fin de cirugía. Relajación muscular (> 90%) con perfusión de rocuronio, controlado con acelerometría. Se obtuvieron muestras de sangre venosa (5 ml) según el esquema: basal (previa al inicio de perfusión de propofol), a 1-2-3-4-7-10-15-17-30-45-47-60 minutos, fin perfusión y 2-4-5-10-15 min posteriores. Se determinaron los niveles plasmáticos de propofol con cromatografía de gases/masas. Las concentraciones plasmáticas vs. tiempo de cada paciente se ajustaron a ecuaciones tanto bi como triexponenciales usando el algoritmo Marquardt de minimización, mediante el programa específico de farmacocinética WIN NONLINE. Los datos se analizaron con la t-student y se expresan como medias y su desviación estándar (DS).
Resultados: Se estudiaron 15 pacientes (5 hombres/10 mujeres), de 49 (10) años, peso 72,3 (16) kg, duración de la perfusión 71,8 (22) min. Se obtuvieron los parámetros farmacocinéticos: V1: 534 (355) ml/kg, k10: 0,096 (0,092) min-1, k12: 0,133 (0,153) min-1, k21: 0,046 (0,047) min-1, Cl: 33,7 (38) ml/min/kg, t1/2α: 2,71 (2,76)min, t1/2β27,7 (25,6) min. El mejor ajuste fue a un modelo bicompartimental.
Conclusiones: Los datos obtenidos de la disposición del propofol en pacientes sanos son básicos para posteriores trabajos con modelos Fc/Fd de nuestro grupo.
Financiado, en parte, FISS 01/1342.
233 EFECTOS DE LA APLICACIÓN DE UN PROTOCOLO DE SEDO-ANALGESIA EN PACIENTES VENTILADOS MECÁNICAMENTE. RESULTADOS PRELIMINARES
J.M. Galván, F. Esteban, P. Garrido, P. Espinosa e I. Vallverdú
Servicio de Medicina Intensiva. Hospital Universitari Sant Joan de Reus. Reus. Tarragona.
Introducción: La sobredosificación de los fármacos sedantes en pacientes críticos puede prolongar de forma innecesaria los días de ventilación mecánica (VM), los días de ingreso en UCI y por tanto aumentar las complicaciones asociadas a la misma.
Objetivo: Comparar la aplicación de un protocolo de sedación durante la VM con la práctica clínica habitual.
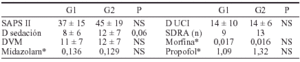
Metodología: Estudio prospectivo caso/control de una serie de pacientes sometidos a VM y que precisaban sedación e.v. continua durante al menos 24 h (G1) comparados con un control histórico (G2) en una UCI de 6 camas polivalentes. Criterios de exclusión: alergia a los fármacos utilizados, embarazo y enfermedad neurológica. La sedación se realizó con midazolam y/o propofol, siempre asociados a morfina, según protocolo establecido. La monitorización del nivel de sedación la escala de Ramsay (R). Variables estudiadas: Edad, SAPS II, días de sedación, días de estancia en UCI (D UCI) días de VM (DVM), motivo de ingreso, comorbilidad, dosificación media (mg/Kg/h), complicaciones y eventos adversos. Análisis entre grupos mediante la prueba de t-Student y comparación de variables categóricas con la prueba de χ2.
Resultados: Se estudiaron 47 pacientes, 24 pacientes en el G1 y 23 pacientes en G2 (grupo control). Valores medios ± DS. * mg/Kg/h.
El G2 presentó un mayor índice de infección nosocomial (p = 0,02) y de barotrauma (p = 0,03).
Conclusiones: La aplicación de un protocolo de sedo-analgesia es útil en el control de la administración de fármacos sedantes puesto que no aumentaron los requisitos de sedación ni los DVM pesar de aumentar la gravedad y complicaciones de los pacientes estudiados.
234 FLUMAZENILO COMO COMPLEMENTO DE LA VENTILACIÓN NO INVASIVA EN EL COMA HIPERCÁRBICO
J.A. Álvarez Fernández
Unidad de Vigilancia Intensiva. Hospital Universitario de Canarias. La Laguna. Tenerife.
Introducción: El coma hipercárbico puede interferir con la ventilación no invasiva en la agudización de la enfermedad pulmonar obstructiva crónica (EPOC).
Objetivo: Presentar una experiencia de empleo de flumazenilo como complemento de la ventilación no invasiva en situación de coma hipercárbico.
Pacientes y método: Desde enero de 1998 a diciembre de 2001 un único investigador trató en coma hipercárbico a 19 pacientes (67 ± 12 años; H/M = 3/1) con una dosis inicial de 0,5 mg de Flumazenilo intravenoso seguida de una segunda dosis de 0,5 mg a los 30-60 minutos y una perfusión continua a ritmo de 0,5 mg/h durante 24-48 h; tras la primera dosis se instauró soporte ventilatorio no invasivo mediante asistencia inspiratoria y CPAP; la acidosis metabólica fue corregida mediante administración parenteral de 1 mEq/kg de bicarbonato sódico. Ninguno de los pacientes tratados presentó niveles detectables de benzodiacepinas en orina previos al inicio del protocolo. En el intervalo de estudio otros 48 pacientes (69 ± 14 años; H/M = 3,2/1) fueron tratados en el mismo hospital por EPOC agudizado en coma hipercárbico mediante empleo exclusivo del soporte ventilatorio no invasivo.
Resultados: Un paciente fue excluido del estudio al suspenderse precozmente la administración del fármaco por un cuadro de agitación psicomotriz, siendo intubado tras la administración de una dosis única de Propofol; ninguno de los 18 pacientes que completaron el tratamiento requirió intubación endotraqueal y ventilación invasiva frente a 40 (83,3%) de los no tratados (p < 0,001). Los 18 pacientes alcanzaron el alta de la UVI entre 3 y 8 días (5 ± 2) frente a los 14 a 59 días (26 ± 15) de los 31 pacientes (64,6%) que sobrevivieron entre los no tratados (p < 0,001). No se registraron complicaciones relacionables con el tratamiento.
Conclusiones: El flumazenilo parece servir de complemento a la ventilación no invasiva del EPOC agudizado en situación de coma hipercárbico, pudiendo especularse con un posible efecto antagonista de las elevadas cifras de endozepinas descritas en estos pacientes.
235 SUPERVIVENCIA DE PACIENTES CON EPOC TRAS EL PRIMER INGRESO EN UCI POR EXACERBACIÓN AGUDA
Br. de la Calle Reviriego, J.A. Peral Gutiérrez-Ceballos, I. Cremades Navalón, G. Andrade Vivero y M. Villanova Martínez
Servicio de Medicina Intensiva. H.G.U. Gregorio Marañón. Madrid.
Objetivo: Análisis de la supervivencia a largo plazo de pacientes con EPOC tras el primer ingreso en UCI por exacerbación aguda. Identificación de grupos de edad con pronóstico diferente.
Métodos: Estudio observacional, de cohortes, histórico, de 259 pacientes EPOC de un área sanitaria, seguidos desde el primer ingreso en UCI por exacerbación. Análisis de la supervivencia con curvas de Kaplan-Meier y modelo de regresión de riesgo proporcional de Cox.
Resultados: El 80% fueron varones (IC 75-84). Desarrollaron el evento (éxitus) el 48%. El seguimiento máximo fue de 175 meses; la mediana de seguimiento de los casos censurados fue 20 meses. La mortalidad en UCI fue de 15% (IC 11-19), y la hospitalaria de 25% (IC 20-31). Con la aplicación de la regresión de Cox a las categorías en cuartiles y deciles de la distribución por edad, se identificaron los puntos de corte que mejor discriminan los grupos de edad por su pronóstico: 1) Menores de 61 años (grupo referencia). 2) De 61 a 69 años, con razón de tasas de riesgo ("hazard ratio" HR) de 2,8 (IC 1,5-5,4) respecto a los menores de 61. 3) Mayores de 69 años con HR 5,3 (IC 2,8 10,1) respecto al grupo de referencia.
236 MANEJO DE LAS COMPLICACIONES SEVERAS DE LA VÍA AÉREA EN EL TRASPLANTE DE PULMÓN
M.D. Bautista, J.C. Robles, R. Pérez, J.M. Jiménez, F. Santos y J.L. Aranda
Servicio de Medicina Intensiva. Hospital Universitario Reina Sofía. Córdoba.
Objetivos: Mostrar la evolución en la unidad de cuidados intensivos (UCI) de pacientes adultos trasplantados de pulmón que presentan complicaciones graves de la vía aérea (CVA).
Material y métodos: De los 103 trasplantes de pulmón realizados en los últimos 4 años se recogen seis casos (1 mujer y 5 hombres) que sufrieron CVA. Se analiza edad, tipo de trasplante (uni o bipulmonar), clase de complicación (estenosis: grupo A o dehiscencia: grupo B), número de ingresos y motivo de los mismos, complicaciones, tratamiento aplicado y evolución.
Resultados: La edad media fue de 34 años. Fueron 5 transplantes bipulmonares secuenciales (dos de ellos retrasplantes) y 1 unipulmonar. Cuatro pacientes pertenecen al grupo A y dos al grupo B. Tres pacientes del grupo A presentaron estenosis significativa en al menos uno de los bronquios principales y la media de tiempo transcurrido entre el transplante y el ingreso en UCI fue de 2,6 meses. El motivo de ingreso fue la insuficiencia respiratoria aguda asociada a infección respiratoria (con necesidad de ventilación mecánica que en dos casos precisó traqueotomía). Se les realizaron broncoscopias repetidas, dilataciones con balón, tratamiento con láser y colocación de prótesis. Dos fallecieron por fracaso multiorgánico y uno es dado de alta a los 7 días. El cuarto paciente ingresó al año por estenosis del bronquio intermediario que se trató mediante bilobectomía derecha. Los dos casos del grupo B eran varones y presentaron edema de reperfusión. Uno de ellos fue unipulmonar y el otro bipulmonar, y fallecieron a los 11 y 5 días tras la intervención.
Discusión: Las CVA son factores determinantes en la evolución del trasplante pulmonar. Ocurren en el 15% de los pacientes. Ocasionan una alta incidencia de infecciones respiratorias y un deterioro de la función pulmonar.
Conclusión: Las CVA condicionan el pronóstico de estos pacientes y requieren cuidados en una unidad de intensivos. Las nuevas terapias endoscópicas pueden mejorar su manejo.
237 FiO2 MÁXIMA EN EL MÍNIMO TIEMPO EN FUNCIÓN DEL TIPO DE BOLSA DE RESUCITACIÓN Y DEL FLUJO DE O2 ADMINISTRADO
S. Quintana, J. Martínez Pérez, M. Álvarez, F. Jara y J.M. Nava
UCI. Hospital Mútua de Terrassa. Terrassa. Barcelona.
Introducción: Al iniciar maniobras de reanimación cardiopulmonar se ha de administrar O2 a la máxima concentración y con la mayor celeridad posible.
Objetivos: Conocer cómo conseguir la máxima FiO2 en el mínimo tiempo con tres tipos de bolsas de resucitación con flujos crecientes de O2.
Método: Se utilizó: un analizador rápido de gases (Ohmeda); volumen y frecuencia respiratoria fijos (volumen corriente de 400 ml y frecuencia respiratoria de 12 min, que son los aconsejados por el 'European Ressuscitation Council' con aporte de O2); tres diferentes tipos de bolsa de resucitación: A: Clásica, con entrada de O2 directo a la bolsa y sin reservorio (B) Actual sin reservorio, con entrada de O2 a través de pieza de interfaz bolsa-reservorio, y (C) Actual con reservorio. Se inició con flujo de 2 l min de O2 y se incrementó el flujo de 2 l en 2 l hasta la estabilización de la FiO2 o hasta el máximo del caudalímetro. Estadística: Análisis de diseño experimental bifactorial (flujo de O2 y tipo de bolsa) y correlación de Spearman.
Resultados: Con la bolsa A se consigue una FiO2 máxima de 73% , se tarda 70 seg en alcanzarla y es necesario un flujo de 20 l /m. Con la B se consigue una FiO2 máxima de 65%, se tarda 90 seg en alcanzarla y es necesario un flujo de 20 l /m. La mayor FiO2 (99%)se consigue con la bolsa C, tarda 55 seg, y se consigue con un flujo de 12 l/m. Cuando se comparan medias por grupo se hallan diferencias entre la bolsa C y las otras dos (ANOVA p < 0,05), tanto para la FiO2 como para el tiempo. Hay diferencias significativas en la FiO2 máxima (p < 0,001) para los dos factores estudiados (tipo de bolsa y flujo de O2). Las correlaciones entre FiO2 y flujo son altas (> 0,8) para los tres tipos de bolsa.
Conclusiones: Se ha de administrar el máximo flujo de O2 (o por lo menos igual o superior a 12 l/m) y preferentemente usar la tipo C para conseguir la máxima FiO2 con el mínimo tiempo. Las bolsas diseñadas para tener reservorio pierden mucha eficacia cuando no lo tienen montado.
238 CORRELACIÓN ENTRE GASOMETRÍA ARTERIAL Y VENOSA
A. Simón, L. Peñas, J.M. Torres, I. Macías y M. Quintana
Medicina Intensiva. Hospital Ntra. Sra. del Prado. Talavera de la Reina Cuidados Críticos y Urgencias. Hospital Universitario San Cecilio. Granada.
Objetivo: Valorar la relación entre la monitorización de la saturación de oxígeno por pulsioximetría (SpO2), valores de gases venosos e índice de oxigenación, PaO2/FiO2, para obtener una guía en la monitorización de pacientes con IR que permita de forma fiable estimar valores de gases arteriales a partir de los anteriores, disminuyendo la necesidad de extracciones de muestras arteriales.
Material, métodos y principales resultados: Se obtuvieron muestras arteriales y venosas, diferenciando su procedencia, de 80 pacientes ingresados en una Unidad de Cuidados Intensivos con el diagnostico de IR, y simultáneamente se recogió la saturación de O2 por pulsioximetría (SpO2) de dichos pacientes. Los datos recogidos se analizaron por ecuación de regresión lineal y múltiple y coeficiente de regresión de Spearman. Obtuvimos que para la estimación del pH arterial (pHa) a partir del pH venoso (pHv) [pHa = 0,22138 + 0,97436 xpHv] una r y r2 de respectivamente 0,92339 y 0,85264. En estimación de la PaCO2 a partir de la PvCO2 [PaCO2 = 2,2631 + 0,81661 xPvCO2] la r y r2 fueron 0,88773 Y 0,78806. Para la estimación del índice PaO2/FiO2 la r y r2 fueron 0,82076 0,67364. Todas la correlaciones anteriores mejoraban cuando se analizaban las muestras según su procedencia, encontrando que para la estimación de tales variables, de muestras procedentes de arteria pulmonar y aurícula, la r y r2 para la estimación del pHa fueron 0,95608 y 0,9141 con una asociación estadísticamente significativa (p < 0,001); y para la estimación de PaCO2 fueron r = 0,89196 y r2 = 0,7956 (p < 0,001). En el caso del cociente PaO2/FiO2 la asociación también fue significativa con r = 0,86336 y r2=0,74539.
Conclusiones: La estimación del pHa, PaCO2 e índice de oxigenación PaO2/FiO2 a partir de muestras venosas junto a la pulsioximetría puede ser un método fiable para ampliar la monitorización de pacientes con IR disminuyendo el riesgo de morbilidad derivado de la extracción de muestras arteriales.
239 USO DE REMIFENTANILO PARA SEDACIÓN-ANALGESIA DEL PACIENTE CRITICO VENTILADO. EXPERIENCIA INICIAL
J. Márquez, C. Chamorro, M.A. Romera, C. Pardo, J.A. Silva y A. Ortega
Unidad de Cuidados Intensivos. Clínica Puerta de Hierro. Madrid.
Objetivo: Mostrar nuestra experiencia con el empleo de remifentanilo (REM) como fármaco para la analgesia y sedación de pacientes críticos (p) en ventilación mecánica. (VM)..
Métodos: Estudio descriptivo. Siete pacientes. Edad 53(11, 4 varones, Apache II 17 ± 8. En VM por: 1) Postoperatorio cirugía: cardiovascular (3 p), traumatológica (1 p), hemorragia subaracnoidea (HSA) grado V (2 p). 2) Politraumatismo (1 p). Se decidió el uso de REM para mantener nivel de sedación 4-5 de Ramsay y: 1) necesidad de sedoanalgesia y evaluaciones frecuentes del nivel de conciencia (3 p), 2) continuación de la técnica anestésica usada (2 p), 3) Fracaso de la pauta anterior: mala calidad de sedación (propofol > 5 mg/Kg/h y opiáceos) (1 p), e imposibilidad de retirada sedación y analgesia por agitación (1 p). Se analiza: utilidad, dosis, tiempo de infusión y de despertar al retirar o disminuir las dosis y complicaciones.
Resultados. El REM fue útil para conseguir nuestros objetivos. Tres pacientes se mantuvieron sedados hasta la disminución o retirada del fármaco, con un despertar en 4 min y extubación posterior inmediata. En uno de estos pacientes se necesitó asociar propofol a 1 mg/Kg/h. En los 2 pacientes con HSA grado V, la disminución periódica de la dosis permitió la comprobación inmediata del nivel de conciencia, en un paciente se cambió a pautas convencionales debido a su mala evolución, el otro se extubó inmediatamente tras la suspensión del REM. En los 2 pacientes que se usó por fracaso de las pautas habituales, en uno se pudo retirar esta pauta y permitió su extubación, y en el otro la dosis de propofol se disminuyó un 50%. Dos pacientes fueron extubados con pauta descendente de REM, en los otros 4 se pautaron analgésicos 30 min antes de la suspensión del REM. Dosis de REM 8,3 ± 2,7 µg/kg/h. Tiempo de infusión 17 ± 12 h. No observamos complicaciones relacionadas con su empleo.
Conclusión: El REM es una alternativa útil a otras estrategias de sedo-analgesia de los pacientes críticos en ventilación mecánica.