Analizar las características de los pacientes menores de 14 años atendidos en una UCI de adultos (UCIA), determinar los procedimientos y técnicas que precisan y evaluar el uso del Paediatric Index of Mortality (PIM) para estratificar la gravedad.
DiseñoEstudio observacional retrospectivo.
ÁmbitoUnidad de Cuidados Intensivos polivalente de un hospital de segundo nivel.
PacientesSe estudiaron 130 pacientes con edad entre 1 mes y 14 años (edad media 6,1±4 años) atendidos en UCIA desde enero de 1997 a diciembre de 2010.
Variables de interésclínico-demográficas, diagnóstico, procedimientos, puntuación PIM, estancia, traslado a UCI pediátrica (UCIP) y mortalidad. Clasificación según el destino (UCIA, UCIP) y el resultado (VIVO, MUERTO). PIM y valoración de la curva de rendimiento diagnóstico (ROC) para la mortalidad.
ResultadosEdad media de 6,1±4 años. Los diagnósticos más frecuentes fueron: traumatismo (26,9%) y sepsis (22,3%). Los principales procedimientos fueron: ventilación mecánica (58,5%), vía venosa central (74,6%) y fármacos vasoactivos (20%). Traslado a UCIP en un 64,6% y mortalidad global de 13%. Los pacientes que permanecieron en la UCIA eran de mayor edad (8,2±4 vs. 5,5±4 años, p<0,001), con poca comorbilidad y estancia corta (44,5±38 horas). Índice PIM significativamente más alto en fallecidos (UCIA 60±20, UCIP 38±30) que en supervivientes (UCIA 4±1, UCIP 9±1) (p<0,001). Curva ROC con excelente capacidad discriminativa con área bajo la curva=0,91, (intervalo de confianza del 95%, 0,85-0,98).
ConclusionesEl índice PIM permite estratificar la gravedad e identificar los pacientes con mayor riesgo de muerte. La atención ocasional del niño crítico obliga a que exista una adecuación tanto en material como en la formación del personal de las UCIA para proporcionar una adecuada asistencia.
An analysis is made of the characteristics of patients younger than 14 years treated in an adult ICU (AICU), to determine the procedures and techniques required by such patients, and to evaluate the use of the Pediatric Index of Mortality (PIM) in stratifying severity.
DesignA retrospective observational study was carried out.
SettingAn AICU of a second level hospital.
PatientsWe studied 130 patients aged from 1 month to 14 years (average age 6.1±4 years) treated in the AICU from January 1997 to December 2010.
Variables of interestClinical-demographic parameters, diagnosis, clinical procedures, PIM score, length of stay, transfer to pediatric ICU (PICU), and mortality. Classification by destination (AICU, PICU) and outcome (alive, dead). PIM and assessment of the diagnostic performance curve (ROC) for mortality.
ResultsThe average age of the patients was 6.1±4 years. Most common diagnoses: trauma (26.9%) and sepsis (22.3%). Main procedures: mechanical ventilation (58.5%), central venous line (74.6%) and vasoactive drugs (20%). A total of 64.6% were transferred to PICU, and the overall mortality was 13%. Patients who stayed in the AICU were older (8.2±4 vs 5.5±4 years, p<0.001), had low morbidity, and their stay was short (44.5±38hours). The PIM score was significantly higher in the patients who died (60±20 AICU, 38±30 PICU) than in those who survived (4±1 AICU, 9±1 PICU) (p<0.001). ROC curve with AUC=0.91 (95%CI: 0.85 to 0.98).
ConclusionsThe PIM score can stratify severity and identify patients at an increased risk of death. Critical child care in the AICU requires the presence of adequate materials and the continuous learning of procedures adapted to pediatric patients in order to ensure adequate care.
Las Unidades de Cuidados Intensivos (UCI) surgen en los década de los 60 ante la necesidad de ofrecer asistencia especializada no disponible en otras áreas de hospitalización y que se aplica a pacientes gravemente enfermos con patologías diversas1. Una situación particular es el niño críticamente enfermo donde la patología también puede ser diversa y su atención requiere de asistencia en una UCI. La enfermedad crítica en el paciente pediátrico incluye desde una patología aguda en un niño sano, una agudización de una enfermedad crónica, patología traumática o la necesidad de realizar un procedimiento invasivo programado. La progresiva estructuración y especialización de la medicina intensiva en el niño ha llevado a centralizar su atención en las UCI pediátricas (UCIP)2.
La medicina intensiva pediátrica podría considerarse una especialidad de reciente aparición con el desarrollo de técnicas específicas de asistencia y adopción de nuevas metodologías. Los niños, se caracterizan por ser anatómica y fisiológicamente diferentes de los adultos y no deben ser considerados adultos pequeños. Todo ello condiciona en el personal sanitario la necesidad de tener unos conocimientos pediátricos profundos, dominar tecnologías para los procedimientos específicos pediátricos y por tanto priorizar su atención en UCIP3. La distribución regional de los recursos para la asistencia del paciente pediátrico crítico rentabiliza la utilización de recursos y favorece la excelencia de los profesionales sanitarios encargados de su atención4. Sin embargo, la centralización de las UCIP en las áreas geográficas con mayor densidad de población obliga a la atención de un número significativo de niños en las UCI de adultos (UCIA) en aquellas zonas menos pobladas.
Algunas zonas geográficas, alejadas del centro terciario con UCIP, precisan de un área adecuada para la valoración, monitorización, observación o estabilización del niño enfermo y este suele ser la UCIA. Estos pacientes, en ocasiones, van a requerir una atención especializada en el centro terciario y su ingreso en la UCIA va dirigido a la estabilización previa a su traslado. En otros casos, no presentan una patología de riesgo vital pero precisan de una monitorización y soporte asistencial que puede ofrecerse en la UCIA de su área asistencial5.
Entre los sistemas de predicción más utilizados en cuidados intensivos pediátricos están el Pediatric Risk of Mortality Score (PRISM) con sus versiones renovadas, el Pediatric Logistic Organ Dysfunction (PELOD) y el Paediatric Index of Mortality (PIM)6–9. Uno de los más sencillos y que puede utilizarse al ingreso del niño en UCI, es el PIM que se calcula utilizando 8 variables recogidas en el momento de la admisión en UCI aplicando una ecuación matemática de regresión logística para el cálculo del riesgo de muerte9. El PIM ha demostrado su utilidad para la estratificación de riesgo y se ha utilizado ampliamente en el paciente crítico pediátrico10,11. Los modelos de predicción pueden ser útiles para evaluar la calidad asistencial y comparar con otras unidades pero también permite clasificar a los pacientes y puede ayudar a definir el nivel de atención que precisan12.
Los objetivos de este estudio son conocer las características de los pacientes menores de 14 años atendidos en una UCI de adultos, determinar los procedimientos y técnicas que precisan y evaluar el uso del índice PIM para evaluar su pronóstico.
Pacientes y métodosEstudio observacional retrospectivo de los pacientes con edades entre 1 mes y 14 años que ingresaron en nuestra UCI de adultos (UCIA, Hospital Universitario Arnau de Vilanova de Lleida) desde enero de 1997 a diciembre de 2010.
El Comité Ético de Investigación Clínica fue informado de la realización del trabajo y dadas las características del estudio, no consideró necesario la obtención del consentimiento informado. Se garantizó el anonimato de los pacientes durante todo el periodo del estudio.
Se recogieron datos demográficos, diagnóstico al ingreso, presencia de comorbilidades definidas como la coexistencia de un estado patológico presente previo al ingreso a UCI (respiratorio, cardiovascular, gastrointestinal y neoplasias), motivo de ingreso, realización de procedimientos de uso común en UCI (intubación, ventilación mecánica, cateterización arterial o venosa central, administración de fármacos vasoactivos, sedación, etc.), traslado a UCIP de un hospital terciario, estancia (en horas) y mortalidad hospitalaria (tanto en centro propio como en el hospital donde se trasladó).
Se calculó el índice PIM en la primera hora del ingreso según la ecuación descrita por Shann9.
Los pacientes se clasificaron en 6 grupos diagnósticos: TRAUMA (patología traumática grave), RESPIR (patología respiratoria aguda o crónica descompensada), NEURO (patología del sistema nervioso central no traumática), SEPSIS (patología infecciosa grave de cualquier etiología) y OTROS (patologías no incluidas en grupos previos).
Los criterios que marcaban la decisión de traslado a UCIP de referencia eran la necesidad de soporte ventilatorio invasivo, previsión de estancia prolongada, necesidad de soporte pediátrico especializado no disponible en nuestro centro, patología crónica controlada en centro de referencia y edad inferior a 1 año o peso inferior a 5 kg.
Los pacientes se clasificaron según la evolución y destino en 4 grupos: el subgrupo que realiza su proceso asistencial en el hospital de origen (UCIA-VIVOS), el subgrupo que fallece en el hospital de origen (UCIA-MUERTOS), el que se traslada y completa su asistencia en el hospital de referencia (UCIP-VIVOS) y por último el que fallece en el hospital de referencia (UCIP-MUERTOS).
Análisis estadísticoLas variables continuas se muestran como media±desviación estándar o como porcentaje. Para la comparación de las variables categóricas se utilizó el test de chi cuadrado (χ2) y el test no paramétrico de Kruskal-Wallis para las variables continuas.
La capacidad discriminativa de las probabilidades individuales, obtenidas con el PIM, se midió mediante la construcción de la curva ROC (receiver operating characteristic) y el cálculo del área bajo la curva (ABC) con su intervalo de confianza (IC). Se consideró como aceptable un ABC superior a 0,7. Para comparar la mortalidad observada frente la esperada se calculó la razón de mortalidad estandarizada (RME) con su intervalo de confianza del 95%. La RME que es el cociente entre la mortalidad observada en la muestra y la mortalidad esperada según el índice PIM.
Para el análisis estadístico se utilizó el programa estadístico SPSS (versión 16.0). Se consideró la diferencia como significativa con p<0,05.
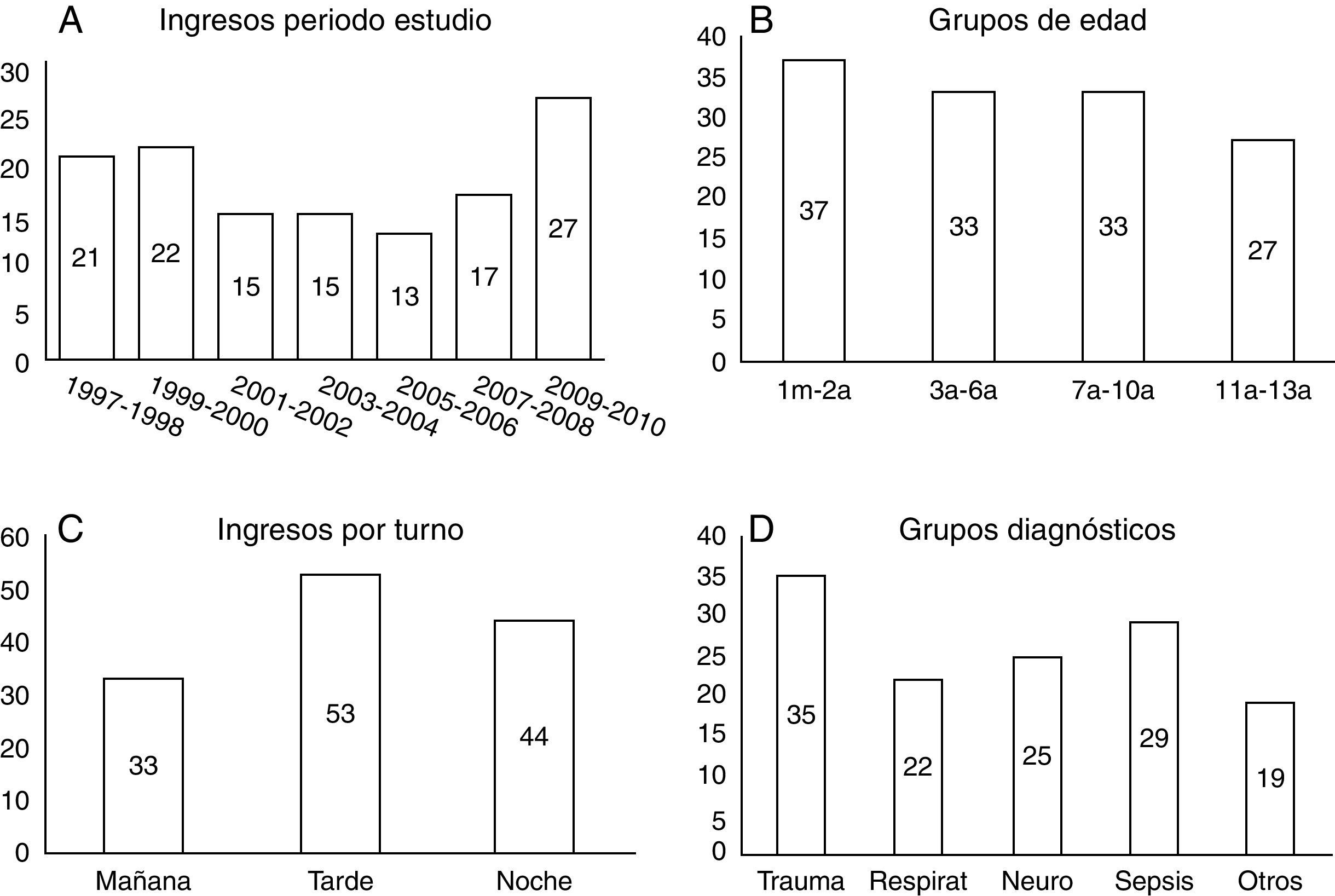
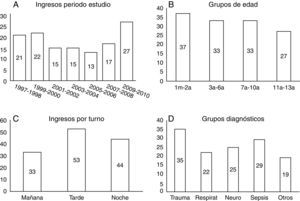
ResultadosDurante el periodo de estudio, ingresaron 134 pacientes menores de 14 años lo que representa un 2,7% de los pacientes atendidos con una media de 10 ingresos al año observándose un incremento en los 2 últimos años (ver fig. 1). Se excluyeron 3 pacientes por no disponer los datos de evolución en hospital de referencia y otro por historia clínica incompleta. En total el grupo de estudio lo forman 130 pacientes.
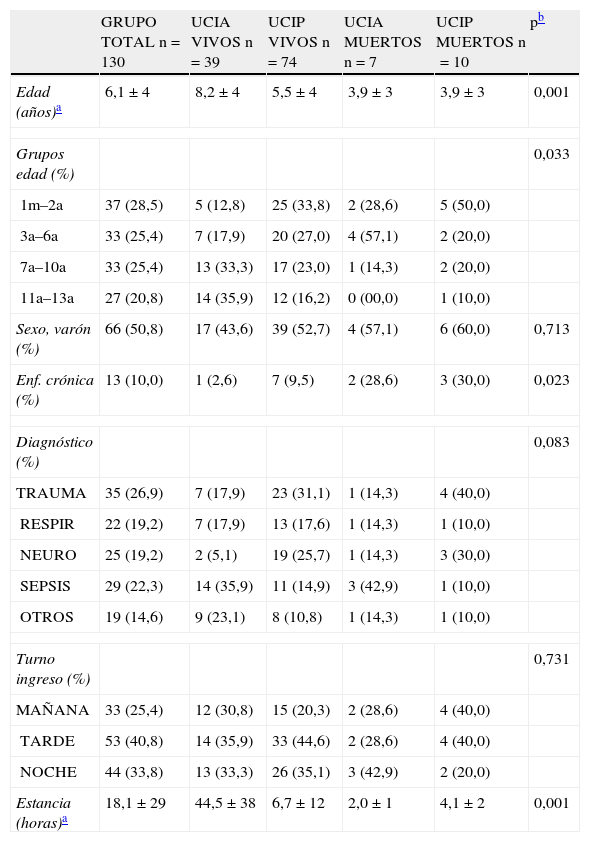
En la tabla 1 se describen las características clínico-demográficas de los pacientes. La edad media fue de 6,1±4 años, siendo un tercio de los pacientes menores de 2 años, con una distribución homogénea en los grupos de edad (grupos de edad seleccionados según los cuartiles de nuestra serie).
Características demográficas según grupos de estudio (n=130)
| GRUPO TOTAL n=130 | UCIA VIVOS n=39 | UCIP VIVOS n=74 | UCIA MUERTOS n=7 | UCIP MUERTOS n=10 | pb | |
| Edad (años)a | 6,1±4 | 8,2±4 | 5,5±4 | 3,9±3 | 3,9±3 | 0,001 |
| Grupos edad (%) | 0,033 | |||||
| 1m–2a | 37 (28,5) | 5 (12,8) | 25 (33,8) | 2 (28,6) | 5 (50,0) | |
| 3a–6a | 33 (25,4) | 7 (17,9) | 20 (27,0) | 4 (57,1) | 2 (20,0) | |
| 7a–10a | 33 (25,4) | 13 (33,3) | 17 (23,0) | 1 (14,3) | 2 (20,0) | |
| 11a–13a | 27 (20,8) | 14 (35,9) | 12 (16,2) | 0 (00,0) | 1 (10,0) | |
| Sexo, varón (%) | 66 (50,8) | 17 (43,6) | 39 (52,7) | 4 (57,1) | 6 (60,0) | 0,713 |
| Enf. crónica (%) | 13 (10,0) | 1 (2,6) | 7 (9,5) | 2 (28,6) | 3 (30,0) | 0,023 |
| Diagnóstico (%) | 0,083 | |||||
| TRAUMA | 35 (26,9) | 7 (17,9) | 23 (31,1) | 1 (14,3) | 4 (40,0) | |
| RESPIR | 22 (19,2) | 7 (17,9) | 13 (17,6) | 1 (14,3) | 1 (10,0) | |
| NEURO | 25 (19,2) | 2 (5,1) | 19 (25,7) | 1 (14,3) | 3 (30,0) | |
| SEPSIS | 29 (22,3) | 14 (35,9) | 11 (14,9) | 3 (42,9) | 1 (10,0) | |
| OTROS | 19 (14,6) | 9 (23,1) | 8 (10,8) | 1 (14,3) | 1 (10,0) | |
| Turno ingreso (%) | 0,731 | |||||
| MAÑANA | 33 (25,4) | 12 (30,8) | 15 (20,3) | 2 (28,6) | 4 (40,0) | |
| TARDE | 53 (40,8) | 14 (35,9) | 33 (44,6) | 2 (28,6) | 4 (40,0) | |
| NOCHE | 44 (33,8) | 13 (33,3) | 26 (35,1) | 3 (42,9) | 2 (20,0) | |
| Estancia (horas)a | 18,1±29 | 44,5±38 | 6,7±12 | 2,0±1 | 4,1±2 | 0,001 |
a: años; m: meses; MUERTOS: pacientes fallecidos; NEURO: pacientes neurológicos; OTROS: otros diagnósticos; RESPIR: pacientes respiratorios; SEPSIS: pacientes con diagnóstico de sepsis; TRAUMA: pacientes traumáticos; UCIA: pacientes atendidos en UCI de adultos sin traslado a UCI pediátrica; UCIP: pacientes trasladados a UCI pediátrica; VIVOS: pacientes supervivientes.
El ingreso se realizó prioritariamente en los turnos de tarde y noche y los diagnósticos más frecuentes fueron el traumatismo y la sepsis (fig. 1). Se trasladaron a una UCIP pediátrica 84 pacientes (64,6%). Fallecieron 17 pacientes (13%), un 15,2% de los tratados en la UCIA y un 11,9% de los trasladados a una UCIP. Observamos diferencias significativas en edad, comorbilidad y estancia media entre los 4 grupos (ver tabla 1).
En general, los pacientes que fallecieron (n=17) tenían menos edad que los que sobrevivieron (n=113) (3,9±4 vs. 6,4±4, p=0,023).
Con respecto a los pacientes trasladados a UCIP (n=84), los niños que permanecieron ingresados en la UCIA (n=46), fueron más mayores (7,5±4 vs. 5,3±4, p=0,004) y con menos comorbilidad previa (11,9 vs. 6,5%, p=0,328) aunque sin llegar a ser una diferencia significativa. La estancia media de los pacientes no trasladados fue de 41,8±38 horas.
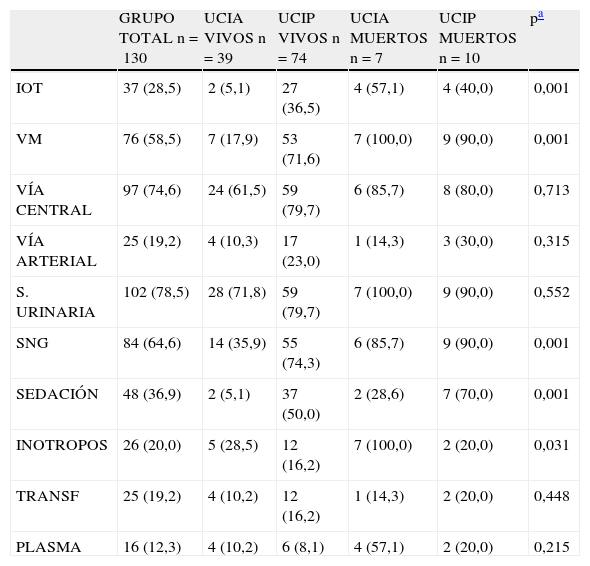
Encontramos también diferencias en la necesidad de procedimientos invasivos, siendo menos frecuentes en los que permanecieron en la UCIA (tabla 2).
Procedimientos y tratamientos específicos según grupos de estudio. Valores como n (porcentaje)
| GRUPO TOTAL n=130 | UCIA VIVOS n=39 | UCIP VIVOS n=74 | UCIA MUERTOS n=7 | UCIP MUERTOS n=10 | pa | |
| IOT | 37 (28,5) | 2 (5,1) | 27 (36,5) | 4 (57,1) | 4 (40,0) | 0,001 |
| VM | 76 (58,5) | 7 (17,9) | 53 (71,6) | 7 (100,0) | 9 (90,0) | 0,001 |
| VÍA CENTRAL | 97 (74,6) | 24 (61,5) | 59 (79,7) | 6 (85,7) | 8 (80,0) | 0,713 |
| VÍA ARTERIAL | 25 (19,2) | 4 (10,3) | 17 (23,0) | 1 (14,3) | 3 (30,0) | 0,315 |
| S. URINARIA | 102 (78,5) | 28 (71,8) | 59 (79,7) | 7 (100,0) | 9 (90,0) | 0,552 |
| SNG | 84 (64,6) | 14 (35,9) | 55 (74,3) | 6 (85,7) | 9 (90,0) | 0,001 |
| SEDACIÓN | 48 (36,9) | 2 (5,1) | 37 (50,0) | 2 (28,6) | 7 (70,0) | 0,001 |
| INOTROPOS | 26 (20,0) | 5 (28,5) | 12 (16,2) | 7 (100,0) | 2 (20,0) | 0,031 |
| TRANSF | 25 (19,2) | 4 (10,2) | 12 (16,2) | 1 (14,3) | 2 (20,0) | 0,448 |
| PLASMA | 16 (12,3) | 4 (10,2) | 6 (8,1) | 4 (57,1) | 2 (20,0) | 0,215 |
IOT: intubación oro-traqueal; INOTROPOS: inotropos en perfusión continua; MUERTOS: pacientes fallecidos; SEDACIÓN: sedación continua; SNG: sonda nasogástrica; UCIA: pacientes atendidos en UCI de adultos sin traslado a UCI pediátrica; TRANSF: transfusión de concentrados de hematíes; UCIP: pacientes trasladados a UCI pediátrica; VIVOS: pacientes supervivientes; VM: ventilación mecánica.
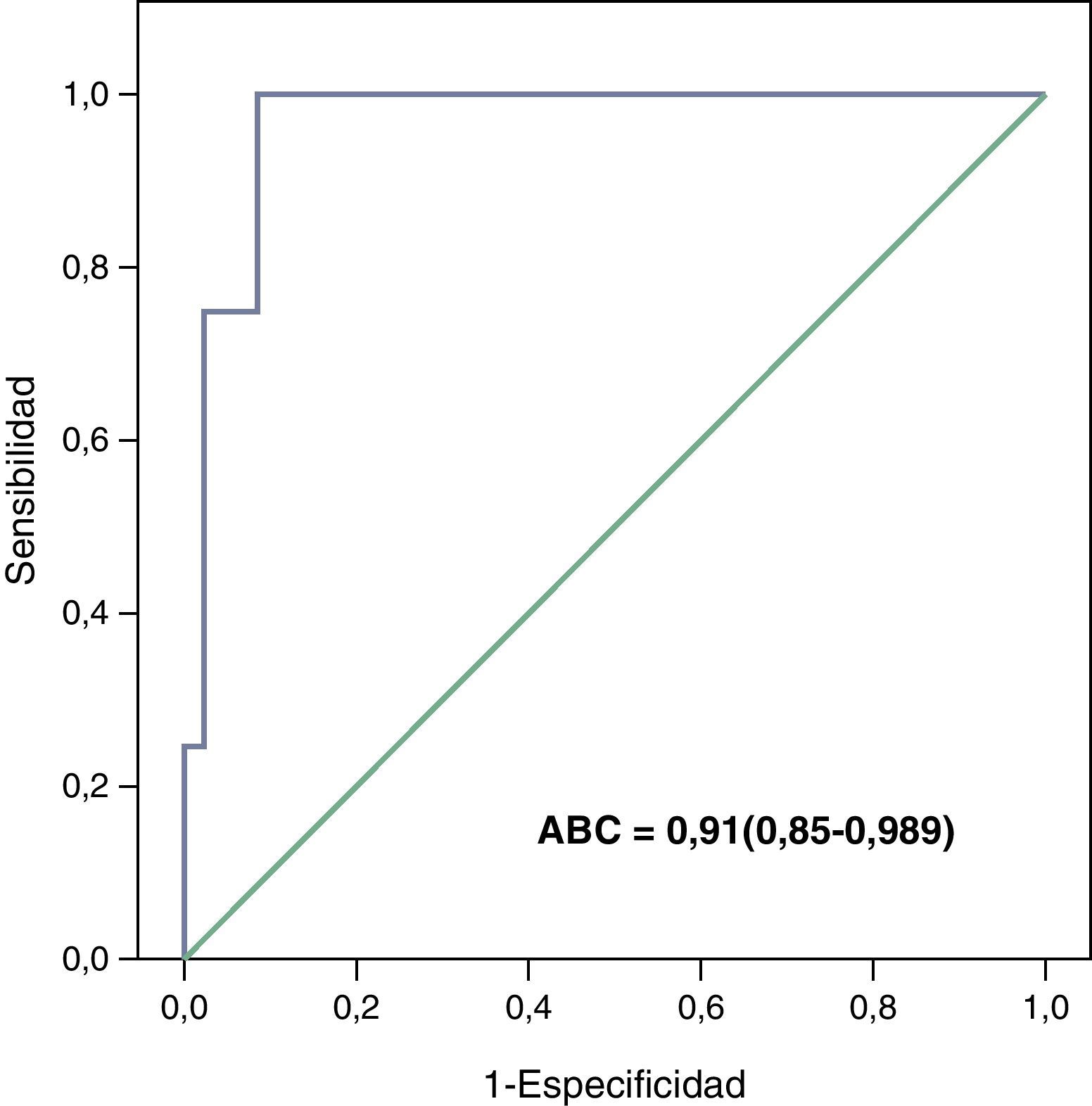
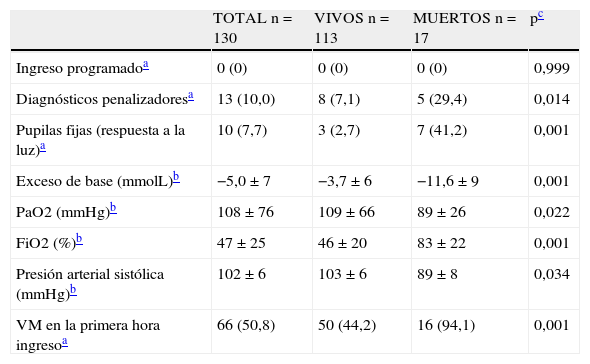
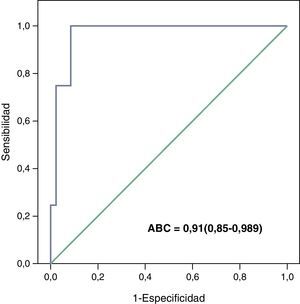
En la tabla 3 se recogen los valores de las principales variables fisiológicas y de laboratorio y se incluye el valor del índice PIM. Los pacientes que fallecieron presentaron una puntuación significativamente superior que los pacientes supervivientes tanto en la UCIA como en la UCIP. Al analizar las variables que componen el índice PIM existieron diferencias significativas entre los vivos y muertos en todas las variables excepto en el ingreso no programado (tabla 4). La curva ROC obtenida mostró una excelente capacidad discriminativa del PIM con respecto a la mortalidad con un ABC=0,91 (IC del 95%, 0,85-0,98) (fig. 2). La mortalidad esperada por el índice PIM fue del 16% y la observada del 17% y se obtuvo una RME de 1,04 (1,02-1,08).
Valores de variables fisiológicas y probabilidad según Índice Pediátrico de Mortalidad (PIM). Según grupos de estudio. Valores como media±desviación estándar
| GRUPO TOTAL n=130 | UCIA VIVOS n=39 | UCIP VIVOS n=74 | UCIA MUERTOS n=7 | UCIP MUERTOS n=10 | pb | |
| GLASGOW | 11±4 | 13±2 | 11±4 | 7±4 | 8±4 | 0,001 |
| TAM (mmHg) | 68±18 | 65±10 | 68±20 | 55±22 | 62±22 | 0,500 |
| FC (x′) | 131±33 | 130±30 | 134±35 | 113±40 | 127±30 | 0,474 |
| FR (x′) | 25±11 | 27±11 | 24±11 | 24±12 | 27±15 | 0,395 |
| FiO2 (%) | 47±25 | 30±10 | 50±20 | 80±30 | 70±30 | 0,001 |
| PaO2 (mmHg) | 108±76 | 101±38 | 115±81 | 84±60 | 110±90 | 0,448 |
| PCO2 (mmHg) | 44±16 | 36±10 | 48±16 | 27±18 | 50±20 | 0,005 |
| CO3H2 (mEq/L) | 21±6 | 19±6 | 22±5 | 20±9 | 21±6 | 0,335 |
| pH | 7,3±0,1 | 7,3±0,1 | 7,3±0,1 | 7,4±0,2 | 7,2±0,2 | 0,494 |
| EB (mmol/L) | −5,0±7 | −4,9±8 | −3,0±5 | −19,7±3 | −5,9±7 | 0,001 |
| Urea (mg/dL) | 32±17 | 33±18 | 32±16 | 28±12 | 26±12 | 0,281 |
| Creatinina (mg/dL) | 0,7±0,4 | 0,8±0,4 | 0,6±0,3 | 0,4±0,4 | 0,6±0,2 | 0,882 |
| Sodio (mEq/L) | 138±5 | 137±6 | 137±6 | 137±5 | 141±8 | 0,250 |
| Potasio (mEq/L) | 3,8±0,8 | 3,7±0,8 | 3,9±1,0 | 3,2±1,0 | 3,8±0,7 | 0,725 |
| Glucosa (mg/dL) | 165±116 | 203±135 | 140±104 | 95±134 | 192±96 | 0,093 |
| Hto (%) | 34±7 | 35±6 | 34±7 | 37±5 | 32±4 | 0,439 |
| Leucocitos (x109) | 17±10 | 19±10 | 15±9 | 19±10 | 19±13 | 0,327 |
| Plaquetas (x109) | 277±138 | 266±118 | 277±142 | 236±150 | 324±200 | 0,820 |
| PIM (probabilidad) | 12±2 | 4±1 | 9±1 | 60±20 | 38±30 | 0,001 |
EB: exceso de base. PIM: índice pediátrico de mortalidad; FC: frecuencia cardiaca; FR: frecuencia respiratoria; MUERTOS: pacientes fallecidos; TAM: tensión arterial media; UCIP: pacientes trasladados a UCI pediátrica; UCIA: pacientes atendidos en UCI de adultos sin traslado a UCI pediátrica; VIVOS: pacientes supervivientes.aComparación entre los diferentes grupos con p determinada por test de Kruskal-Wallis.
Valores de los ítems del índice PIM. Según pacientes muertos y supervivientes
| TOTAL n=130 | VIVOS n=113 | MUERTOS n=17 | pc | |
| Ingreso programadoa | 0 (0) | 0 (0) | 0 (0) | 0,999 |
| Diagnósticos penalizadoresa | 13 (10,0) | 8 (7,1) | 5 (29,4) | 0,014 |
| Pupilas fijas (respuesta a la luz)a | 10 (7,7) | 3 (2,7) | 7 (41,2) | 0,001 |
| Exceso de base (mmolL)b | −5,0±7 | −3,7±6 | −11,6±9 | 0,001 |
| PaO2 (mmHg)b | 108±76 | 109±66 | 89±26 | 0,022 |
| FiO2 (%)b | 47±25 | 46±20 | 83±22 | 0,001 |
| Presión arterial sistólica (mmHg)b | 102±6 | 103±6 | 89±8 | 0,034 |
| VM en la primera hora ingresoa | 66 (50,8) | 50 (44,2) | 16 (94,1) | 0,001 |
MUERTOS: pacientes fallecidos; VIVOS: pacientes supervivientes;. VM: ventilación mecánica.
Las recomendaciones actuales van dirigidas al cuidado y tratamiento de los pacientes críticos pediátricos en las UCIP pero la centralización y regionalización de estas unidades exige que las UCIA de ciertas áreas geográficas deban estar preparadas para la atención del paciente crítico pediátrico de forma ocasional. En nuestro caso, la distancia a la UCIP de referencia está situada a más de 150 km lo que obliga a la atención y estabilización del niño crítico con estrategias de actuación diferentes a las del paciente adulto13.
Diversos estudios ponen de manifiesto que un porcentaje significativo de pacientes pediátricos son atendidos en las UCIA durante todo su proceso asistencial como muestra el estudio italiano y su traslado a UCIP viene condicionado a la necesidad de tratamiento especializado14,15. En nuestro caso, no todos los pacientes pediátricos fueron trasladados a la UCIP de referencia, algunos pacientes requieren una observación estrecha, con un nivel de cuidados que no se pueden ofrecer en una planta convencional pero asumible para una UCI general sin necesidad de someter al paciente y su familia a un transporte innecesario16. Para el tratamiento de estos pacientes es fundamental garantizar el conocimiento, competencias y habilidades de los profesionales sanitarios implicados disponiendo de protocolos de actuación actualizados, programas de formación continuada y soporte del hospital de referencia ante aparición de complicaciones17.
Estudios como los de Fraser et al.18 y Henderson et al.19 compararon el riesgo ajustado a mortalidad de los niños atendidos en UCIP con aquellos atendidos en UCIA y observaron que los pacientes con alto riesgo de muerte medido con los índices PIM y PRISM presentaron una supervivencia más alta en las UCIP. En cambio, no hubo diferencias en los pacientes de bajo riesgo. Debemos destacar que, al igual que en nuestro estudio, los pacientes pediátricos atendidos en las UCIA eran más mayores y con menor gravedad.
Una de las principales características de nuestros ingresos es que ninguno de ellos fue programado, su atención se realizó principalmente fuera de la jornada ordinaria laboral y precisaron de la realización de múltiples procedimientos tanto para su atención inicial como para su traslado. Todo ello dificulta la especialización de un personal reducido y obliga a generalizar el aprendizaje para poder ofrecer los cuidados adecuados de forma continuada en el tiempo. Para ello es fundamental la colaboración con el servicio de pediatría que aporta una formación específica en el manejo asistencial del niño enfermo y que debemos complementar con una formación en competencias y habilidades del personal de la UCIA17.
Durante el periodo de estudio, 2 tercios de los pacientes fueron trasladados a la UCIP de referencia. Los pacientes que fallecieron en UCIA presentaron una estancia media de 2 horas, sin tiempo a que llegue la unidad de transporte medicalizado y por tanto no pudo intentarse su traslado al centro de referencia. Debemos destacar el alto porcentaje de procedimientos invasivos que se realizaron previos al traslado a UCIP atribuible a la necesidad de estabilización del paciente antes de someterlo, en nuestro caso, a un viaje no inferior a 2 horas20. El transporte del niño crítico conlleva un riesgo elevado y debemos asegurar una calidad de cuidados durante el mismo. Para ello es fundamental una buena coordinación entre el hospital emisor, Servicio de Emergencias Médicas (SEM) y hospital receptor valorando el momento más adecuado. Un traslado precipitado o por personal no entrenado puede comportar la aparición de problemas de riesgo vital durante el trayecto21,22.
Los índices pronósticos han sido diseñados para predecir la mortalidad de los pacientes críticos pero también permiten evaluar la calidad de los cuidados y permiten estratificar a los pacientes según su gravedad23. En el niño crítico los índices pronósticos más utilizados son el PRISM y PIM, ambos han demostrado su capacidad predictora de mortalidad24–26. Aunque tradicionalmente el índice PRISM ha sido el más utilizado en las UCIP su principal limitación es que se elabora a partir de las variables de las primeras 24 horas y que puede verse influenciado por la calidad de cuidados recibidos27,28. Por este motivo, en nuestro estudio, hemos aplicado el índice PIM que obtiene sus variables a partir de la primera hora del ingreso en UCI y permite medirlo en todos los pacientes atendidos incluso en aquellos ingresados por pocas horas. Tiene la ventaja de ser un modelo muy sencillo de recoger y estima la mortalidad de forma precoz sin influenciarse por la calidad del tratamiento instaurado tras su ingreso. La capacidad predictiva del PIM al aplicarlo en nuestro grupo de estudio obtuvo valores superponibles a la descrita en el trabajo original. Prieto et al.12 demostró una buena discriminación y calibración del PIM y PIM2, en cambio, el PRISM sobreestimó ligeramente la mortalidad observada. En nuestra serie el PIM consigue una discriminación buena y la comparación entre la mortalidad observada y la esperada es adecuada. Otros estudios también obtuvieron una buena capacidad predictora del PIM23,28 y cuando se compara entre UCIP y UCIA, algunos estudios demuestran mejor capacidad predictiva del índice PIM en las unidades de adultos18. Una justificación a este hecho sería que en la UCIA la recogida de datos se realiza de forma precoz en la atención del niño y en la UCIP puede verse influido por un traslado previo o por el manejo del equipo asistencial en Urgencias, como apunta el estudio de Tahori et al.29.
La escala PIM, además de predecir la mortalidad, resulta útil para la estratificación de los pacientes según su gravedad. La evidencia sugiere que los pacientes pediátricos críticos con alto riesgo de muerte son mejor atendidos en las UCIP. El índice PIM nos puede ayudar en la identificación de estos pacientes para optimizar su tratamiento y priorizar su traslado a un centro terciario. Los pacientes con un bajo riesgo de muerte podrían ser tratados en la UCIA evitando un traslado innecesario y paralelamente reduciendo la demanda de los recursos de una UCIP5.
Nuestro estudio tiene varias limitaciones. La primera limitación viene condicionada por el análisis retrospectivo de los datos, el tamaño limitado de la muestra y haberse realizado en una sola UCI con sus características socio-demográficas específicas. Otra limitación se debe al periodo prolongado del estudio que puede implicar variaciones en los cuidados y técnicas realizadas pero el índice PIM al calcularse con variables del momento del ingreso no se ve influenciado por posibles cambios en la práctica clínica. No se utilizó la nueva versión PIM2 ya que su creación y validación fue posterior al inicio del estudio30. En este estudio no se recogen los niños que fueron atendidos en otras áreas fuera de UCI y de los cuales no tenemos registro (por ejemplo, nuestro personal ha colaborado en la atención de niños en Urgencias o en planta de Pediatría).
Nuestros resultados muestran que algunas unidades de intensivos de adultos siguen y seguirán atendiendo pacientes pediátricos aunque sea de forma esporádica. Estos niños necesitaran de técnicas y procedimientos derivados de su condición de pacientes críticos. La necesidad de atender al niño crítico pone en evidencia que debemos poseer unos conocimientos, habilidades y actitudes que permitan darle una asistencia adecuada31. Debemos asegurar una formación continuada en todo nuestro personal, desde el auxiliar, enfermería, residentes y adjuntos. Es imprescindible una colaboración estrecha con el personal de pediatría experto en la atención del paciente pediátrico y de sus características fisiopatológicas32.
La principal función de la UCIA será tratar de estabilizar al niño para su traslado a una UCIP, si no se consigue esta estabilización, el niño morirá sin poder trasladarse (debemos asegurar que ha tenido la mejor atención posible). Si se consigue la estabilización del niño, la decisión de traslado deberá tomarse con toda la información disponible que incluye el nivel de gravedad, la necesidad de tratamiento especializado, y la colaboración del servicio de Pediatría del centro emisor y UCIP del centro receptor.
Concluimos que el índice PIM puede ser una herramienta útil para estratificar la gravedad de los niños atendidos y puede ayudarnos a detectar los casos que deben ser tratados en los centros especializados y priorizar su traslado y diferenciarlos de aquellos que van a requerir un nivel de cuidados menor.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.