INTRODUCCIÓN
El Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal (GERCPN) es un grupo de trabajo multidisciplinario creado en el año 1992, miembro del Grupo pediátrico del Consejo Europeo de Resucitación desde 1995. Sus objetivos fundamentales son difundir las normas internacionales de reanimación cardiopulmonar (RCP) pediátrica y neonatal, coordinar toda la formación en RCP pediátrica en España y estimular la investigación sobre la parada cardiorrespiratoria (PCR) y la reanimación pediátrica1-4. Como existían muy pocos estudios prospectivos que analizaran las causas, factores de riesgo y evolución de la PCR en niños5, el GERCPPN propuso un estudio multicéntrico prospectivo abierto siguiendo las recomendaciones de registro internacionales6,7. El estudio español sobre la PCR en la infancia es el trabajo más amplio publicado hasta el momento que haya analizado las características y la evolución de la PCR en niños8,9. Aunque la supervivencia en este estudio ha sido más elevada que la referida en la mayoría de los estudios previos5,10-14, la mortalidad de los niños que sufren PCR sigue siendo todavía muy elevada. Por otra parte, en España, a pesar de existir un sistema de salud nacional y universal, existen diferencias en cuanto a la geografía, distribución poblacional, organización y medios de la asistencia sanitaria entre las diversas Comunidades Autónomas (CA). Estas diferencias pueden ser más marcadas en el campo de la medicina de emergencia y la asistencia intensiva. El objetivo de este análisis secundario del estudio previamente publicado8,9 ha sido evaluar si existían diferencias en las características de la PCR, la RCP y la supervivencia de los niños entre diferentes CA de España.
PACIENTES Y MÉTODOS
Se realizó una invitación a todas las Unidades de Cuidados Intensivos pediátricos, Servicios de Pediatría y Servicios de Emergencias extrahospitalarios de España para participar en el estudio6. Se elaboró un protocolo de acuerdo a las recomendaciones del estilo Utstein7, en el que se incluyeron los niños entre los 7 días y los 18 años que presentaron una parada respiratoria (PR), definida como la ausencia de respiraciones que precisó ventilación asistida o PCR, definida como la ausencia de pulso central, o en lactantes la falta de respuesta a estímulos, apnea y bradicardia menor de 60 latidos por minuto, con mala perfusión, que precisó masaje cardíaco y ventilación asistida7. Se excluyeron los neonatos ingresados en Unidades de Cuidados Intensivos neonatales. Se recogieron variables relacionadas con el paciente (edad, sexo, peso, causa de la parada, existencia de una parada previa, antecedentes personales y familiares); variables relacionadas con las características de la parada y la reanimación cardiopulmonar (tipo de parada, lugar de la parada, monitorización, ventilación asistida y/o fármacos vasoactivos previos a la parada, tiempo de la parada antes de iniciarse la RCP, maniobras de RCP realizadas, ritmo electrocardiográfico inicial y tiempo total de reanimación cardiopulmonar); variables relacionadas con la evolución (recuperación de la circulación espontánea [RCE], intermitente o mantenida más de 20 minutos, definida como supervivencia inicial), estado neurológico, presión arterial, gasometría y radiografía de tórax al final de la reanimación cardiopulmonar; complicaciones posteriores en la Unidad de Cuidados Intensivos pediátricos (UCIP); respiratorias (necesidad de ventilación asistida mayor de 48 horas después de la parada por causa respiratoria), shock (definido como una presión arterial sistólica menor de 3 desviaciones estándar para su edad y/o la necesidad de expansión de volumen mayor de 20 ml/kg y/o la administración de fármacos vasoactivos; dopamina > 15 mcg/kg/min y/o adrenalina o noradrenalina > 0,2 mcg/ kg/min), insuficiencia renal (creatinina mayor de 2 veces el límite superior para su edad y/o la necesidad de técnicas de depuración extrarrenal), infección nosocomial (según los criterios del Centro para el Control de Enfermedades), hipertensión intracraneal (presión intracraneal mayor de 20 mmHg o presencia de hipertensión arterial, bradicardia y anisocoria), causa y momento del fallecimiento. Los supervivientes fueron evaluados al alta de Cuidados Intensivos, al alta del hospital y al año de evolución valorando el estado cerebral mediante la escala de Glasgow-Pittsburg (PCPC), y el estado general mediante la escala Overall Performance Categories (POPC)1,7,15.
Los pacientes se distribuyeron en 4 grupos de acuerdo a la CA en la que ocurrió la PCR: Cataluña, Andalucía, Madrid y el resto de las CA, que se analizaron conjuntamente ya que no tenían un número suficiente de casos que permitiera un adecuado análisis estadístico, y que además sirvieron de grupo control. El estudio estadístico se realizó mediante el programa SPSS, versión 12. Se empleó la prueba de la Chi-cuadrado de Pearson para el análisis de variables cualitativas, y la prueba exacta de Fisher cuando n < 20 o cuando cualquier valor teórico fue < 5. Se utilizó la "t" de Student para la comparación de variables cuantitativas entre grupos independientes y la U de Mann-Whitney cuando los grupos fueron pequeños o cuando las variables no siguieron una distribución normal.
RESULTADOS
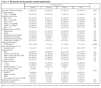
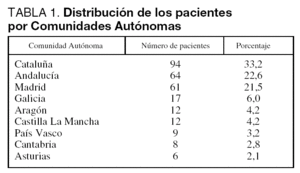
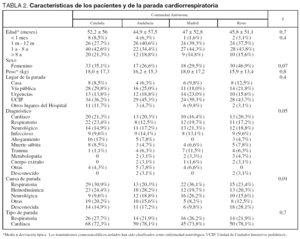
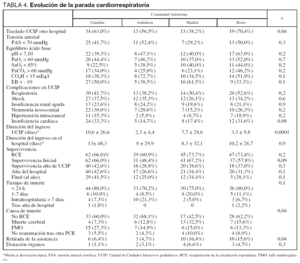
Del 1 de abril de 1998 al 30 de septiembre de 1999, 283 niños con una edad media de 48 ± 54,4 meses (rango de 7 días a 17 años) y un peso de 17,1 ± 16 kg (2,3 a 80 kg) presentaron una PR o PCR . Diecisiete niños tuvieron más de un episodio de PCR (rango 2 a 6). La tabla 1 recoge la distribución de pacientes por CA. Un tercio de los pacientes correspondían a Cataluña. La tabla 2 resume las características de los pacientes y la PCR. No existieron diferencias significativas en el sexo, edad y peso entre los pacientes de las diferentes CA. En el 24,4% de los pacientes el diagnóstico de la PCR se realizó en la vía pública, en el 9,2% en el domicilio, en el 17,7% en el Servicio de Urgencias hospitalario, en el 41% en UCIP y en el 8% en otras áreas del hospital, sin existir diferencias significativas entre las CA (tabla 2). En el momento del diagnóstico el 24,7% de los pacientes presentaban una PR y el 75,3% una PCR. No existieron diferencias en el porcentaje de tipo de parada entre las CA. Por el contrario, sí existieron diferencias en los diagnósticos, con mayor porcentaje de ahogamientos en Cataluña (tabla 2). La muerte súbita fue responsable del 7,1% de las PCR. En cuanto a las causas de la PCR, la PR fue la causa más frecuente en Madrid, y la neurológica menos frecuente en Cataluña (p < 0,01).
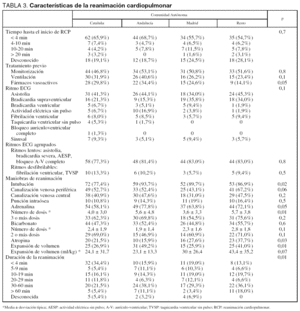
La tabla 3 recoge las características de la RCP y la evolución de los pacientes. En un 63,2% de los casos la RCP se realizó en los primeros 4 minutos tras la PCR. No hubo diferencias entre las CA en el tiempo transcurrido entre la PCR y el inicio de la RCP, ni en el porcentaje de pacientes que estaban monitorizados o con ventilación mecánica. El grupo de CA agrupadas tenía un menor porcentaje de pacientes que recibían fármacos vasoactivos en el momento de la PCR. Un 10% de los pacientes presentaba ritmos desfibrilables (fibrilación ventricular o taquicardia ventricular sin pulso) como ritmo electrocardiográfico inicial. Aunque no existieron diferencias significativas entre las CA, Andalucía tuvo un porcentaje más elevado de niños con actividad eléctrica sin pulso, y Madrid un menor porcentaje de ritmos desfibrilables (tabla 3). En cuanto a las maniobras de RCP realizadas, los pacientes de Cataluña requirieron menos frecuentemente intubación y administración de adrenalina que los del resto de las CA. Los pacientes de Andalucía y el grupo de CA agrupadas requirieron un mayor número de dosis de adrenalina que los pacientes de Cataluña y Madrid. Un 14,5% de los pacientes requirió canalización intraósea, sin diferencias entre las CA. Los pacientes de Andalucía recibieron menos frecuentemente atropina, mientras que los del grupo de CA agrupadas la recibieron con mayor frecuencia (tabla 3). Los pacientes de Andalucía y el grupo de CA agrupadas recibieron con mayor frecuencia expansión de volumen. Al analizar la duración de la reanimación cardiopulmonar se encontró que un mayor porcentaje de los pacientes de Cataluña requirieron menos de 10 minutos de RCP para recuperar la circulación espontánea que los del resto de CA (p = 0,01). Las Comunidades de Cataluña y Madrid tuvieron significativamente menos pacientes que requirieron menos de 30 minutos de RCP (tabla 3).
La tabla 4 resume la evolución de los pacientes tras la reanimación y la mortalidad. Los pacientes de Cataluña y del grupo de CA agrupadas fueron más frecuentemente traslados a una UCIP de otro hospital que los niños de Andalucía y Madrid. No existieron diferencias estadísticamente significativas en la incidencia de hipotensión ni alteraciones en el equilibrio ácido-base tras la recuperación de la circulación espontánea, aunque los niños del grupo de CA agrupadas presentaron con mayor frecuencia acidosis, hipoxemia e hipercapnia (tabla 4). Tampoco existieron diferencias significativas en la incidencia de complicaciones posteriores en la UCIP, aunque los pacientes del grupo de CA agrupadas presentaron con mayor frecuencia alguna alteración respiratoria e insuficiencia cardíaca. La duración del ingreso en UCIP fue significativamente menor en Andalucía y en el Grupo de CA agrupadas que en Madrid y Cataluña (p = 0,00001).
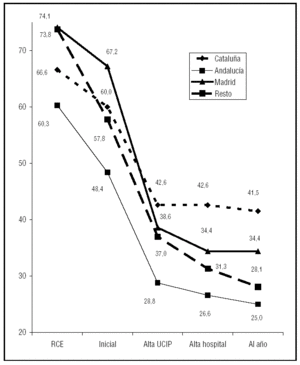
Un 60% de los pacientes sobrevivieron inicialmente al episodio de PCR. Un 37,5% fueron dados de alta vivos de la UCIP, un 34,6% fueron dados de alta del hospital y un 33% estaban vivos al año de evolución. Al analizar la supervivencia, aunque no se encontraron diferencias significativas, los pacientes de Andalucía presentaron una menor supervivencia que los del resto de CA en todos los momentos analizados (recuperación de la circulación espontánea, supervivencia inicial, al alta de UCIP, al alta del hospital y al año). La supervivencia al alta del hospital y al cabo de un año de los pacientes de Cataluña fue ligeramente superior a la del resto de CA, aunque las diferencias no alcanzaron significación estadística (fig. 1). En cuanto a la causa de la muerte, los pacientes de Madrid presentaron muerte cerebral con mayor frecuencia que los del resto de CA y los de Cataluña mayor incidencia de fallo multiorgánico (tabla 4). Diez pacientes (3,5%) fueron donantes de órganos, sin existir diferencias entre las CA.
Figura 1. Evolución de la supervivencia en porcentaje (distribución por Comunidades Autónomas). RCE: recuperación de la circulación espontánea; inicial: recuperación mantenida de la circulación espontánea; UCIP: Unidad de Cuidados Intensivos pediátricos.
En 95 pacientes (un 97% de los que fueron dados de alta) se registraron los datos de su estado neurológico y funcional al alta del hospital (tabla 5). Más de un 80% de los supervivientes tenían un estado neurológico y funcional normal o con ligeras alteraciones (estadios 1 y 2). Al comparar el estado neurológico entre CA no se encontraron diferencias estadísticamente significativas, aunque el grupo de CA agrupadas tenía un mayor porcentaje de pacientes en estado vegetativo persistente (estadio 5). Al año de evolución se obtuvieron datos de 65 pacientes (un 69% de los supervivientes). Un 86% de los niños analizados tenía un buen estado neurológico y funcional, sin existir diferencias entre las diferentes CA. De los 16 pacientes con déficits importantes (puntuaciones 3, 4 y 5) al alta del hospital, 8 tenían una encefalopatía previa y su estado neurológico no empeoró tras la PCR. Tres de estos pacientes fallecieron en el primer año de evolución, 8 se mantuvieron en el mismo estado neurológico, dos mejoraron ligeramente y no se pudieron obtener datos de los otros tres pacientes.
DISCUSIÓN
Este estudio es el primero que analiza las características generales de la PCR intra y extrahospitalaria y la reanimación cardiopulmonar en el niño, siguiendo las recomendaciones internacionales del estilo Utstein8,9. Aunque nuestro trabajo no es un estudio epidemiológico, el hecho de que hayan participado un gran número de centros de muchas de las CA de España, desde Servicios de Emergencia extrahospitalarios de zonas rurales a UCIP de hospitales de grandes ciudades, ha permitido analizar las características generales de la PCR en el niño y hacer comparaciones entre CA. Nuestros resultados muestran que casi no existen diferencias en las características de la PCR en el niño entre las CA españolas. El mayor porcentaje de ahogamientos en Cataluña podría estar justificado por las características geográficas, aunque en los niños, una gran parte de los ahogamientos se producen en piscinas16. Es importante destacar que, a pesar de las campañas de prevención de la muerte súbita del lactante17, ésta sigue siendo responsable del 7,1% de PCR en la infancia en nuestro país.
Al analizar las características de la RCP, destaca que ésta se inició en los primeros 4 minutos tras la PCR solamente en un 63% de los pacientes y en menos de 10 minutos en un 70%, sin diferencias significativas entre las CA. En el estudio de la población general se encontró que el tiempo de PCR es un importante factor de mortalidad, y que una duración mayor de 10 minutos se asocia con una mortalidad significativamente más elevada8. En cuanto a las maniobras de RCP, los pacientes de Cataluña requirieron con menor frecuencia intubación y adrenalina que el resto de CA. En el estudio de la población general se observó que la mortalidad inicial y final fue mayor en los pacientes que requirieron intubación y administración de adrenalina11,13,18,19. La recuperación de la PCR con menor necesidad de estas maniobras podría explicar una mayor supervivencia en Cataluña. Sin embargo, tal como se observa en la figura 1, la recuperación de la circulación espontánea y la supervivencia inicial en Cataluña no fueron superiores a las del resto de CA. Probablemente otros factores como la duración de la RCP, que es uno de los principales indicadores pronósticos de la supervivencia5,8,11-14,19, y que fue significativamente menor en Cataluña (en un 40% de los pacientes fue menor de 10 minutos) que en el resto de las CA, pueden explicar en parte la mayor supervivencia final en esta Comunidad. El hecho de que las dos CA con mayor supervivencia final, Cataluña y Madrid, fueran las que tuvieron un porcentaje mayor de pacientes con una RCP menor de 30 minutos apoya esta hipótesis, aunque las diferencias de supervivencia no alcanzaron significación estadística. En cuanto a la causa de muerte el mayor porcentaje de muerte cerebral en Madrid probablemente esté relacionado con que en esta Comunidad la etiología neurológica fue más frecuente que en el resto. Por el contrario, en Cataluña existió un mayor porcentaje de pacientes que tras recuperarse de la PCR no presentaron muerte cerebral, pero sufrieron una mayor incidencia de daño de otros órganos (insuficiencia respiratoria, shock, insuficiencia cardíaca, neumonía nosocomial e insuficiencia renal), lo que explica una mayor duración del tiempo de ingreso en la UCIP, falleciendo en fallo multiorgánico (tabla 4).
Al analizar la evolución de los pacientes tras la RCP inicial (tabla 4) no se encontraron diferencias en la gasometría inicial ni en la incidencia de complicaciones, que también son indicadores pronósticos de mortalidad8,11,12,18. Los niños de Cataluña y del grupo de CA agrupadas fueron trasladados con mayor frecuencia que los de las otras dos CA, probablemente debido a la diferente organización de los cuidados intensivos pediátricos en cada una de ellas. Esta mayor frecuencia de traslado no supuso un aumento de mortalidad. En cuanto a la evolución posterior, sólo existieron diferencias significativas en la duración de la estancia en la UCIP, que fue significativamente menor en Andalucía y en el grupo de CA agrupadas, resultado que no se debe a una mayor mortalidad precoz en la UCIP en estas CA (tabla 4). Por otro lado, sería necesario analizar los criterios de alta de la UCIP en cada una de las CA para valorar si factores de organización hospitalaria pudieran ser, al menos en parte, responsables de estas diferencias.
La supervivencia final global fue de un 33% (21% en la PCR y 70% en la PR). La supervivencia final fue algo superior en Cataluña, aunque las diferencias no fueron significativas. Aunque, como hemos comentado anteriormente algunas características de la PCR y RCP puedan haber influido en este hecho, son necesarios otros estudios prospectivos que confirmen o descarten estos resultados y analicen la influencia del tipo de organización sanitaria y la formación en RCP sobre la supervivencia final de la PCR en niños.
En el seguimiento de los supervivientes hay que destacar que la mayoría de los pacientes que son dados de alta del hospital sobreviven al año, y que un gran porcentaje de ellos presentan un estado neurológico y funcional normal9,20-22, sin existir diferencias entre las CA.
Concluimos que en España la PCR en la infancia tiene una elevada mortalidad, aunque la mayoría de los supervivientes al año tiene un buen estado neurológico y funcional. Si bien no existen grandes diferencias en las características de la PCR (la RCP y la supervivencia a la PCR en el niño entre las diferentes CA de España), serían necesarios estudios adicionales para analizar de modo específico las posibles repercusiones de los diferentes modos de organización sanitaria y el nivel de formación en RCP pediátrica del personal sanitario sobre la supervivencia de los niños víctimas de una PCR.
ANEXO: LISTA DE COLABORADORES EN EL TRABAJO
J. López-Herce, C. García y A. Carrillo. Hospital Gregorio Marañón. Madrid; P. Domínguez. Hospital Valle de Hebrón. Barcelona; M. A. García Teresa. Hospital del Niño Jesús. Madrid; C. Calvo. Hospital Materno Infantil. Málaga; M. A. Delgado. Hospital Infantil La Paz. Madrid; A. Rodríguez. Hospital Clínico Universitario. Santiago; J. A. Alonso. Hospital Virgen de la Salud. Toledo; J. Melendo. Hospital Miguel Servet. Zaragoza; C. Rey. Hospital Central de Asturias. Oviedo; T. Hermana. Hospital de Cruces. Baracaldo; J. Cano. Hospital Virgen del Rocío. Sevilla; F. Romero. Servicio de Urgencias 061. Jaén; S. Pantoja. Hospital Puerta del Mar. Cádiz; C. Lucena. 061 de Almería; P. Plaja. Hospital de Palamós. Gerona; A. Concheiro. Hospital San Juan de Dios. Barcelona; A. Díaz. Hospital de Tarrasa. Barcelona; R. Martino. Hospital Príncipe de Asturias. Alcalá de Henares; M. V. Esteban. Hospital Princesa de España. Jaén; N. de Lucas. SAMUR. Madrid; E. Ocete. Hospital Clínico de Granada. Granada; J. I. Muñoz. Hospital Reina Sofía. Córdoba; M. A. Rodríguez. Hospital Comarcal de Barbanza. La Coruña; S. Simó. Servicio de Urgencias 061. Barcelona; E. Solé. Hospital Arnaú de Villanova. Lérida; E. Jiménez. Hospital del Mar. Barcelona; R. Álvarez. Hospital de Jarrio. Asturias; V. Canduela. Hospital de Laredo. Cantabria; A. Fernández. Hospital San Agustín. Linares; A. Sánchez-Galindo. Hospital Juan Canalejo. La Coruña; R.Closa. Hospital Juan XXIII. Barcelona; P. Villalobos. Hospital de Figueras. Gerona; O. Urraca. Hospital Nens. Barcelona; F. Pérez. Hospital Josep Trueta. Gerona; A. Torres. Hospital San Juan de Dios. Úbeda; M. Labay. Hospital Obispo Polanco. Teruel; M. L. Masiques. Hospital de Mollet. Barcelona; F. Aborto. Hospital Juan Ramón Jiménez. Huelva; N. Palomino. Hospital Ciudad de Jaén. Jaén; Abadía. Hospital de la Selva. Gerona; M. Miquel. Hospital San Celoni. Barcelona; A. Gómez Calzado. Hospital Virgen Macarena. Sevilla; J. M Bellón. Hospital Gregorio Marañón. Madrid.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses
**El estudio ha sido realizado con una Beca del Fondo de Investigaciones Sanitarias 00/0288.
Nota: los resultados generales del estudio han sido previamente publicados (referencias bibliográficas número 8 y 9)
Correspondencia: Dr. J. López-Herce Cid.
C/ Arzobispo Morcillo, 52. 9º C.
28029 Madrid. España.
Correo electrónico: pielvi@ya.com
Manuscrito aceptado el 21-XI-2005.