Conocer la tolerancia, la intensidad del dolor, el porcentaje de pruebas completadas con éxito y las complicaciones de la sedación profunda, controlada por médicos intensivistas, para realizar procedimientos endoscópicos gastrointestinales.
DiseñoEstudio observacional prospectivo durante un periodo de un año.
ÁmbitoRealizado por el Servicio de Medicina Intensiva en la Unidad de Endoscopias del Hospital Universitario del Tajo.
PacientesMayores de 15 años a los que se realizó algún procedimiento endoscópico bajo sedación profunda.
ResultadosDurante el periodo de estudio fueron sedados 868 pacientes. Se les realizaron 1.010 procedimientos endoscópicos. El grado de tolerancia se consideró adecuado («Muy Bueno»/«Bueno») en el 96,9% (IC 95%: 95,7-98,1%) de los pacientes, con una mediana de dolor de 0 en la escala visual analógica. Un total de 988 procedimientos endoscópicos (97,8%; IC 95%: 96,9-98,8%) fueron completados con éxito, 675 colonoscopias (97,1%) y 305 gastroscopias (99,7%). Presentaron complicaciones 106 pacientes (12,2%; IC 95%: 10,0-14,5%). Las más frecuentes fueron la desaturación (6,1%), las alteraciones del ritmo (5,1%) y la hipotensión (2,4%).
ConclusiónLa realización de procesos endoscópicos gastrointestinales bajo sedación profunda controlada por médicos intensivistas es bien tolerada, satisfactoria para el paciente y con un excelente porcentaje de pruebas completadas. Esta intervención se acompaña de frecuentes complicaciones, siendo todas de orden menor y resueltas con éxito.
To determine tolerance, pain intensity, percentage of tests completed successfully and complications of deep sedation controlled by intensivists during gastrointestinal endoscopic procedures.
DesignA one-year, prospective observational study was carried out.
SettingDepartment of Intensive Care intervention in the Endoscopy Unit of Hospital Universitario del Tajo (Spain).
PatientsSubjects over 15 years of age subjected to endoscopic procedures under deep sedation.
ResultsA total of 868 patients were sedated during the study period, with the conduction of 1010 endoscopic procedures. The degree of tolerance was considered adequate («Very good»/«Good») in 96.9% of the patients (95%CI: 95.7-98.1%), with a median score of 0 on the pain visual analog scale. A total of 988 endoscopic procedures were successfully completed (97.8%; 95%CI: 96.9-98.8%): 675 colonoscopies (97.1%) and 305 endoscopies (99.7%). Complications were recorded in 106 patients (12.2%; 95%CI: 10.0-14.5%). The most frequent being desaturation (6.1%), rhythm disturbances (5.1%) and hypotension (2.4%).
ConclusionGastrointestinal endoscopic procedures under sedation controlled by intensivists are well tolerated and satisfactory for the patient, and are successfully completed in a very large percentage of cases. The procedures are associated with frequent minor complications that are resolved successfully.
En los últimos años ha aumentado muy significativamente la indicación y realización de colonoscopias y gastroscopias, debido fundamentalmente a su utilización como pruebas de screening y al aumento de la esperanza de vida de la población. Entre las características principales de cualquier prueba diagnóstica se encuentra el que se realice con las menores molestias y el mayor rendimiento posible para el paciente. La sedación durante estos procedimientos ha demostrado disminuir la ansiedad y el dolor, mejorando la tolerancia y satisfacción de los pacientes, así como aumentando las exploraciones completadas con éxito1–6. Además, la realización de este procedimiento con sedación es la opción preferida por los pacientes7.
La sedación no es una actuación exenta de complicaciones (depresión respiratoria, hipotensión, arritmias, naúseas, vómitos, etc.) que aumentan el tiempo de recuperación tras el procedimiento2,4,8,9. Las posibles complicaciones hacen necesaria la presencia de material y personal responsable de la administración y control de la misma. Este debe tener formación y experiencia en el diagnóstico y tratamiento de todas las posibles complicaciones10,11.
Los niveles de sedación reconocidos por la American Society of Anesthesiologists (ASA) son 4, desde la sedación leve hasta la anestesia general12. La sedación profunda implica una disminución del nivel de conciencia tal, que al paciente le es difícil despertar pero responde adecuadamente a estímulos repetidos o dolorosos, pudiendo verse afectada la capacidad de ventilar de manera independiente. Los procedimientos realizados bajo sedación profunda presentan ventajas frente a la sedación leve/moderada: un mayor porcentaje de colonoscopias finalizadas con éxito y un aumento de tumoraciones colónicas avanzadas detectadas13. Si bien este tipo de sedación precisa una monitorización más estrecha y un personal cualificado, e implica una mayor aparición de complicaciones14–16.
En España, en los últimos años, los médicos intensivistas realizan diariamente una mayor actividad fuera de las Unidades de Cuidados Intensivos. La formación y experiencia en la sedación, tanto de pacientes críticos como de pacientes sanos, y el diagnóstico y tratamiento de las enfermedades críticas como práctica habitual, les cualifica para la sedación de los procedimientos endoscópicos digestivos, asegurando la mejor atención posible del paciente al que se realiza esta prueba.
El objetivo de este estudio es describir la tolerancia, el dolor, el porcentaje de pruebas realizadas con éxito y las complicaciones de la sedación controlada por un médico intensivista durante los procesos endoscópicos gastrointestinales aplicados a pacientes, permitiendo valorar su práctica. Como objetivo secundario se analizan la duración del procedimiento y el tiempo de recuperación, así como las dosis de los diferentes fármacos administrados.
Pacientes y métodoSe realizó un estudio prospectivo en el Hospital Universitario del Tajo en Aranjuez, entre el 1 de julio de 2010 y el 30 de junio de 2011. Un equipo de médicos intensivistas sedó a 868 pacientes, mayores de 15 años, para aplicarles uno o 2 procedimientos endoscópicos gastrointestinales bajo sedación profunda.
El Comité Ético aprobó la realización del estudio. Una vez se indicó el procedimiento por el Servicio de Medicina de Aparato Digestivo se les informó, en el mismo momento por el médico que indicó la prueba, de la posibilidad de realizarla bajo sedación. Los pacientes mayores de 15 años que optaron por realizarla bajo sedación fueron derivados a la «consulta de Presedación» y se incluyeron en el estudio.
Se llevó a cabo un protocolo en el que los pacientes fueron valorados en consulta, previamente a la realización del procedimiento, por un médico intensivista. Los pacientes que presentaron enfermedad respiratoria, cardiológica, hematológica o endocrinológica significativa no estabilizada, dificultad para la intubación en cirugías previas, relación riesgo/beneficio elevada y los que rechazaron firmar el consentimiento informado fueron desestimados para ser sedados por parte del Servicio de Cuidados Intensivos, excluyéndose del estudio. Entre toda la información solicitada al paciente en la consulta se recopilaron para el estudio las siguientes variables: el tipo de procedimiento endoscópico (colonoscopia, gastroscopia, gastroscopia seguida de colonoscopia, colocación de bandas gástricas, dilatación esofágica y cromatografía gástrica); la procedencia del paciente (ambulatoria u hospitalización); edad; sexo; peso; talla; reacciones alérgicas; presión arterial (PA); frecuencia cardíaca (Fc); escala de Mallampati y clasificación de riesgo quirúrgico de la ASA. Una vez se evaluó a los pacientes y se descartaron posibles causas de exclusión, se les informó de los riesgos y beneficios de la sedación profunda, y se entregó un consentimiento informado para que autorizaran la sedación y participación en el estudio. Todos los pacientes incluidos en el estudio lo firmaron.
Antes de iniciar el procedimiento, se canalizó una vía periférica y se administró oxígeno al paciente con gafas nasales o mascarilla tipo Venturi. Se monitorizó la Fc y la saturación de oxígeno (SatO2) continuas, y la PA cada 2,5min. El médico intensivista decidía los fármacos, dosis y combinaciones de los mismos que iba a administrar según las características del paciente y el protocolo de sedación. El nivel objetivo era una sedación profunda, con respuesta solo a estímulos repetidos o dolorosos, manteniendo la ventilación espontánea. En la hoja de recogida de datos se anotaron las constantes al inicio, cada 10min y tras finalizar el procedimiento, así como las dosis de los fármacos, sus complicaciones y medidas adoptadas por el clínico. Posteriormente el paciente se trasladaba a una sala bajo supervisión de enfermería, desde donde era dado de alta a su domicilio o trasladado a la planta, previa valoración por un médico intensivista, tras haber recuperado el nivel de conciencia previo a la sedación, probado tolerancia oral, ausencia de dolor y presentado un valor ≥ 9 en la escala de Aldrete modificada17.
La tolerancia del paciente durante el procedimiento fue valorada por el endoscopista, tras su realización en una escala de «Muy mala» a «Muy buena». Los criterios eran: «Muy mala» si el procedimiento debía ser finalizado en relación con la sedación; «Mala» si el paciente refería dolor y dificultaba la realización del procedimiento; «Regular» si el paciente refería dolor o molestias sin dificultar la realización del procedimiento; «Buena» si el paciente no refería dolor ni molestias pero se movilizaba puntualmente; «Muy buena» si el paciente no refería dolor ni molestias ni se movilizaba. Se utilizó una escala analógica visual (0 a 10), con la que el paciente indicó el nivel de dolor padecido durante el procedimiento previamente al alta. Si el paciente refería no recordar nada del procedimiento, en lugar de un valor se clasificaba como amnesia.
Las complicaciones recogidas fueron las siguientes: desaturación (SatO2 ≤ 90% durante, al menos, 30 s), necesidad de ventilación con mascarilla ambú®, necesidad de intubación orotraqueal, broncoaspiración, reacción alérgica (cutánea, respiratoria o hemodinámica), hipotensión (PA sistólica<90 o PA diastólica<50mmHg), shock, parada cardiorrespiratoria, alteraciones del ritmo cardíaco (incluida bradicardia<50 lpm), evento coronario, naúseas y vómitos, alucinación, agitación y perforación.
Análisis estadísticoLos sujetos de observación fueron los pacientes sedados, salvo en el estudio de los procedimientos completados. En dicho caso, para el análisis el objeto de estudio fueron los procedimientos endoscópicos. Para describir las variables cuantitativas se utilizaron la media y la desviación estándar, así como los intervalos de confianza del 95%, salvo para el grado de dolor, que se describe con mediana e intercuartiles. En el caso de variables binarias o categóricas se utilizaron la proporción y los intervalos de confianza del 95%. Se construyeron modelos de regresión logística binaria para valorar los posibles factores predictores de presentar desaturación e hipotensión durante la colonoscopia y la gastroscopia. La selección de las variables a introducir en el modelo se realizó para una p ≤ 0,25. Estas eran: procedencia, edad, sexo, índice de masa corporal (IMC), ASA, dosis de fármacos administrados (propofol, fentanilo, midazolam, quetamina y meperidina) y duración del procedimiento. Para seleccionar el mejor modelo se usó el criterio de información de Akaike. Para el análisis y descripción de los datos se ha utilizado el programa SPSS Statistics v. 20.0.
ResultadosSe valoró a 875 pacientes. En 3 pacientes se desestimó la realización del procedimiento bajo sedación tras valorar la relación riesgo/beneficio, y en otros 4 pacientes se indicó la realización en quirófano bajo la supervisión del Servicio de Anestesiología. En estos las causas fueron: obesidad mórbida tipo IV (IMC>50) en 2 pacientes, intubación difícil en una intervención previa en un paciente, y coagulopatía y trombocitopenia en el último.
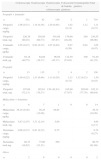
Finalmente, 868 pacientes fueron sedados, 848 (97,2%) ambulatorios y 20 (2,8%) ingresados. En su mayoría ASA I (35,0%) y ASA II (44,7%), a los que se realizaron 1.010 procedimientos endoscópicos (tabla 1). El más frecuente fue la colonoscopia. En 142 sedaciones se realizó gastroscopia seguida de colonoscopia. Los fármacos administrados, principalmente, fueron: propofol y fentanilo combinados en colonoscopia; propofol y fentanilo combinados en gastroscopia seguida de colonoscopia; y propofol solo para la gastroscopia (tabla 2). La duración media del total de los procedimientos fue de 24,4 min. En el caso de la colonoscopia de 25,5 min y en el de la gastroscopia de 12,0 min. El tiempo medio de recuperación hasta el alta fue 59,61 min. Todos los pacientes ambulatorios fueron dados de alta al domicilio y todos los pacientes hospitalizados, a la planta, sin detectarse complicaciones diferidas. Todos presentaron al alta un valor en la escala de Aldrete modificada mayor o igual a 9, un nivel de conciencia igual al previo a la sedación, tolerancia por vía oral y ausencia de dolor.
Características generales
| Pacientes | 868 |
| Sexo, mujer (%) | 456 (52,53) |
| Edad, años (DE) | 54,54 (16,05) |
| Talla, cm (DE) | 164,36 (9,30) |
| Peso, kg (DE) | 73,24 (15,32) |
| Índice de masa corporal, kg/m2(DE) | 27,06 (4,98) |
| Ambulatorios (%) | 848 (97,23) |
| ASA (%) | |
| I | 304 (35,02) |
| II | 388 (44,70) |
| III | 167 (19,24) |
| IV | 9 (1,04) |
| Procedimientos endoscópicos (%)a | 1010 |
| Colonoscopia | 695 (68,81) |
| Gastroscopia | 306 (30,29) |
| Colocación de bandas gástricas | 6 (0,59) |
| Cromatografía gástrica | 3 (0,29) |
| Cromatografía de colon | 0 (0) |
Dosis de fármacos por protocolo de sedación
| Colonoscopia | Gastroscopia | Gastroscopia+colonoscopia | Colocación de bandas gástricas | Cromatografía gástrica | Total | |
| Propofol+fentanilo | ||||||
| n | 532 | 42 | 139 | 2 | 1 | 716 |
| Propofol carga, mg/kg | 1,06 (0,31) | 1,14 (0,36) | 1,29 (0,48) | 1,02 (0,13) | 1,12 | 1,11 (0,37) |
| Propofol total, mg | 226,38 (90,16) | 158,88 (60,73) | 301,08 (97,87) | 170,00 (28,28) | 240 | 236,55 (96,90) |
| Fentanilo carga, μg/kg | 1,05 (0,47) | 0,92 (0,32) | 1,07 (0,49) | 0,97 (0,59) | 0,94 | 1,05 (0,47) |
| Fentanilo total, μg | 92,18 (40,75) | 64,88 (19,17) | 96,04 (45,17) | 112,50 (53,03) | 100 | 91,40 (41,22) |
| Propofol | ||||||
| n | 13 | 115 | 2 | 4 | 2 | 136 |
| Propofol carga, mg/kg | 1,09 (0,22) | 1,33 (0,46) | 1,13 (0,29) | 1,23 (0,31) | 1,32 (0,21) | 1,30 (0,43) |
| Propofol total, mg | 197,69 (72,13) | 192,61 (70,17) | 130 (42,43) | 185,00 (77,67) | 205,00 (77,78) | 192,13 (69,84) |
| Midazolam+ketamina | ||||||
| n | 6 | 7 | 1 | 0 | 0 | 14 |
| Midazolam carga, μg/kg | 38,18 (9,30) | 36,45 (12,08) | 29,85 | 36,72 (10,26) | ||
| Midazolam total, mg | 5,67 (2,07) | 3,71 (2,14) | 5,00 | 4,64 (2,17) | ||
| Ketamina carga, mg/kg | 0,66 (0,23) | 0,81 (0,32) | 0,75 | 0,74 (0,27) | ||
| Ketamina total mg | 88,33 (18,62) | 75,00 (21,21) | 300 | 96,79 (61,69) | ||
| Otros | ||||||
| n | 2 | 0 | 0 | 0 | 0 | 2 |
Valores entre paréntesis (desviación estándar).
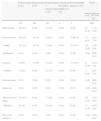
El grado de tolerancia se consideró adecuado («Buena»/«Muy buena») por el Servicio de Medicina de Aparato Digestivo en el 96,9% de los pacientes (IC 95%: 95,7-98,1%) (tabla 3). El 55% fue valorada como «Muy buena». A la pregunta sobre el grado de dolor, 411 pacientes (47,4%) presentaron amnesia de todo el procedimiento endoscópico. De los 457 que sí pudieron valorarlo, el resultado fue una mediana de 0 (cuartiles 25-75%: 0-0).
Duración del procedimiento y tolerancia
| Colonoscopia | Gastroscopia | Gastroscopia+Colonoscopia | Colocación de bandas gástricas | Cromatografía gástrica | Total | |
| 553 | 164 | 142 | 6 | 3 | 868 | |
| Duración procedimiento, min (DE) | 25,47 (10,93) | 12,04 (11,87) | 35,01 (13,68) | 14,17 (5,85) | 25,67 (12,90) | 24,42 (13,50) |
| Tiempo de recuperación, min (DE) | 60,54 (25,09) | 52,47 (22,25) | 65,32 (32,49) | 43,00 (13,51) | 42,67 (2,52) | 59,61 (26,16) |
| Tolerancia (%) | ||||||
| Muy mala | 0 (0) | 1 (0,6) | 0 (0) | 0 (0) | 1 (33,3) | 2 (0,2) |
| Mala | 2 (0,4) | 4 (2,4) | 2 (1,4) | 0 (0) | 0 (0) | 8 (0,9) |
| Regular | 7 (1,3) | 8 (4,9) | 2 (1,4) | 0 (0) | 0 (0) | 17 (2,0) |
| Buena | 221 (40,0) | 78 (47,6) | 62 (43,7) | 2 (33,3) | 1 (33,3) | 364 (41,9) |
| Muy buena | 323 (58,4) | 73 (44,5) | 76 (53,5) | 4 (66,7) | 1 (33,3) | 477 (55,0) |
Se completaron con éxito 988 procedimientos endoscópicos (97,8%; IC 95%: 96,9-98,8%). No fueron completadas 20 colonoscopias (2,9%; IC 95%: 1,6-4,2%); una gastroscopia (0,3%; IC 95%: 0,0-1,8%) y una cromatografía gástrica (33,3%; IC 95%: 0,8-90,6%). De los 22 (2,2%; IC 95%: 1,2-3,1%) procedimientos no completados, 2 fueron por estenosis de colon, 4 por mala preparación, 2 por sedación insuficiente o inadecuada y el resto por motivos técnicos.
De los 868 pacientes, 106 presentaron una complicación o más, lo que supone un 12,2% (IC 95%: 10,0-14,5%). Las más frecuentes fueron la desaturación (6,1%), las alteraciones del ritmo cardíaco (5,1%) y la hipotensión (2,4%) (tabla 4). De los 53 episodios de desaturación que se presentaron, el 45,3% precisaron ventilación con mascarilla ambú® y ninguno intubación. El 95,5% de las alteraciones del ritmo fueron episodios de bradicardia, 11 de las cuales (26,2%) precisaron la administración de atropina. No se presentó ninguna complicación grave (necesidad de intubación, arritmia grave, reacción alérgica, shock o parada cardiorrespiratoria) en relación con la sedación, ni tampoco episodios de perforación.
Complicaciones
| Colonoscopia n (%) | Gastroscopia n (%) | Gastroscopia+colonoscopia n (%) | Colocación de bandas gástricas n (%) | Cromatografía gástrica n (%) | Total | ||
| n (%) | IC 95% (%) | ||||||
| 553 | 164 | 142 | 6 | 3 | 868 | ||
| Hipotensión | 15 (2,7) | 0 (0) | 6 (4,2) | 0 (0) | 0 (0) | 21 (2,4) | 1,34-3,50 |
| Desaturación | 38 (6,9) | 4 (2,4) | 9 (6,3) | 0 (0) | 2 (66,7) | 53 (6,1) | 4,45-7,76 |
| Ambú | 12 (2,2) | 4 (2,4) | 7 (4,9) | 0 (0) | 1 (33,3) | 24 (2,8) | 1,62-3,91 |
| Intubación | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0,00-0,42 |
| Naúseas | 2 (0,4) | 1 (0,6) | 4 (2,8) | 0 (0) | 1 (33,3) | 8 (0,9) | 0,23-1,61 |
| Vómitos | 1 (0,2) | 0 (0) | 2 (1,4) | 0 (0) | 0 (0) | 3 (0,3) | 0,07-1,01 |
| Alucinaciones | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0,00-0,42 |
| Agitación | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0,00-0,42 |
| Alteración del ritmo | 37 (6,7) | 0 (0) | 7 (4,9) | 0 (0) | 0 (0) | 44 (5,1) | 3,55-6,59 |
| Atropina | 9 (1,6) | 0 (0) | 2 (1,4) | 0 (0) | 0 (0) | 11 (1,3) | 0,47-2,07 |
| Reacción alérgica | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0 (0) | 0,00-0,42 |
IC: intervalo de confianza.
Según el modelo de regresión logística binaria construido, las variables asociadas a la aparición de desaturación durante las colonoscopias realizadas bajo sedación fueron el IMC, la dosis total de propofol, la dosis total de fentanilo y la duración del procedimiento (tabla 5). En el modelo predictivo que analizó la desaturación en las gastroscopias sedadas la única variable fue la edad (tabla 5). Solo se pudo evaluar la hipotensión durante las colonoscopias (tabla 5), ya que las gastroscopias no presentaron episodios de hipotensión.
Variables asociadas a la aparición de desaturación o hipotensión durante la sedación de colonoscopias y gastroscopias
| B | ES | Sig. | OR | OR (IC 95%) | ||
| Lím inf. | Lím sup. | |||||
| Colonoscopia | ||||||
| Desaturación | ||||||
| IMC | 0,13 | 0,03 | 0,00 | 1,14 | 1,06 | 1,21 |
| Propofol total | −0,01 | 0,00 | 0,01 | 0,99 | 0,99 | 1,00 |
| Fentanilo total | 0,02 | 0,00 | 0,00 | 1,02 | 1,01 | 1,02 |
| Duración del procedimiento | 0,04 | 0,02 | 0,01 | 1,04 | 1,01 | 1,08 |
| Hipotensión | ||||||
| Procedenciaa | 2,05 | 1,13 | 0,07 | 7,77 | 0,85 | 71,36 |
| ASA Ib | ||||||
| ASA II | −0,20 | 0,61 | 0,74 | 0,82 | 0,25 | 2,68 |
| ASA III | −1,37 | 1,17 | 0,24 | 0,25 | 0,03 | 2,51 |
| ASA IV | 2,48 | 1,27 | 0,05 | 11,93 | 0,98 | 144,68 |
| Fentanilo total | 0,01 | 0,00 | 0,11 | 1,01 | 1,00 | 1,02 |
| Propofol carga | −0,02 | 0,01 | 0,19 | 0,98 | 0,95 | 1,01 |
| Gastroscopia | ||||||
| Desaturación | ||||||
| Edad | 0,06 | 0,03 | 0,08 | 1,06 | 0,99 | 1,13 |
B: parámetro estimado; ES: error estándar; IC: intervalo de confianza; Lím inf.: límite inferior del intervalo de confianza; Lím sup.: límite superior del intervalo de confianza; OR: odds ratio; Sig: significación estadística.
Los avances en el diagnóstico precoz del cáncer colorrectal y esofágico, y el intento continuo de mejorar la atención sanitaria, han hecho que aumente el número de pacientes a los que se realiza el procedimiento endoscópico gastrointestinal bajo sedación18. Esto ha llevado a estudiar opciones diversas sobre el personal que lo debe administrar y controlar, así como los fármacos y el nivel de sedación objetivo. Los protocolos descritos con más frecuencia incluyen la sedación dirigida por el endoscopista9,14, por una enfermera19–21, bajo el control del paciente22,23 o administrada bajo la supervisión de un anestesista15,24. Los niveles de sedación varían desde una sedación ligera/moderada hasta una sedación profunda, siendo la primera la más descrita. Dentro de esta diversidad lo que es común en todos los estudios, que comparan grupos sedados con grupos no sedados, es un nivel mayor de satisfacción del paciente y la aparición de complicaciones como consecuencia de la sedación, si bien estas últimas, salvo excepciones, son de carácter menor2,4,7.
La ansiedad y el dolor son las principales molestias que perciben los pacientes, al disminuir su satisfacción, dificultar el procedimiento y hacer que rechacen posteriores pruebas de seguimiento2,6,20. La ausencia de escalas que relacionen la tolerancia del paciente sedado profundamente y la facilidad o dificultad para realizar el procedimiento nos llevó a crear una escala que, si bien es cierto que no ha sido validada previamente, objetiva la tolerancia. En estas variables la sedación profunda presenta unos resultados excelentes con una tolerancia considerada adecuada por el endoscopista en el 96,9% de los pacientes. Cuando se valoró el dolor, en una escala del 0 al 10, la mediana fue de 0 en aquellos que podían recordar algún momento del procedimiento, incluido el inmediatamente anterior o posterior. Casi la mitad de los pacientes no recordaron nada, lo que disminuye la situación de ansiedad del paciente antes de realizarse otra prueba de seguimiento, algo frecuente en la enfermedad digestiva20.
Para valorar de forma objetiva el alta, todos los pacientes precisaban al menos 9 puntos en la escala de Aldrete modificada. Esta escala solo está validada para el alta a planta, ya que no valora adecuadamente el nivel de conciencia, las naúseas y vómitos, ni el dolor, si bien es sencilla y útil para valorar el despertar inmediato. Aplicada a pacientes ambulatorios y hospitalizados, y completada con la valoración de las carencias descritas previamente, permite dar de alta a los pacientes con seguridad sin que ninguno presentara complicaciones diferidas en su domicilio o en el hospital, secundarias a la sedación.
Otro de los objetivos fundamentales de la sedación es facilitar la realización exitosa del procedimiento. Este es un punto especialmente importante en las colonoscopias, en las que la necesidad de más tiempo de preparación, mayor duración del procedimiento y dolor implican que solo el 76,1% de los procedimientos realizados sin sedación se completen3. Recientemente se han publicado 2 trabajos que analizan esta variable en colonoscopias realizadas bajo sedación profunda. El primero, de Cardin et al.25, describe un 93,3% de procedimientos completados con éxito, extrapolando que el 85% de los procedimientos no completados con éxito sin sedación podrían completarse. En el segundo, Hsu et al.26, en un grupo más seleccionado de pacientes a los que se realiza colonoscopia como método de screening, reportaron un 98,3% de procedimientos completados. Ambos trabajos incluyen las estenosis como completadas. En nuestro trabajo fue el 97,1% de las colonoscopias, no siendo todas de screening y considerando las estenosis como no completadas. De las 306 gastroscopias solo una no pudo ser completada.
La relación entre el coste-efectividad y la seguridad del paciente condiciona la posibilidad de generalizar la realización de estos procedimientos con sedación. Este debate se ha centrado en la profundidad requerida de sedación y sus complicaciones, así como en el personal necesario14,19,20.
Existen numerosos estudios que evalúan las complicaciones bajo sedación moderada y son escasos los que lo hacen bajo sedación profunda. Tohda et al.20 describen una cohorte de 27.500 pacientes a los que se les realiza gastroscopia o colonoscopia con sedación moderada (consciente) con propofol bajo la supervisión de una enfermera. El 6,70% de los pacientes presentaron saturaciones menores del 90%, el 2,43% precisaron fluidoterapia por hipotensión y el 1,7% bradicardia (Fc<50 lpm), sin reportar ninguna complicación grave en relación con la sedación. La escasez de trabajos con sedación profunda solo nos permite comparar nuestros datos con un estudio descriptivo reciente. Agostoni et al.16 analizan las complicaciones en 17.542 procedimientos endoscópicos gastrointestinales en pacientes adultos, 3.155 colonoscopias y 2.091 gastroscopias, sedados con un dispositivo para la infusión controlada por ordenador del propofol bajo la supervisión de un anestesista para conseguir una sedación profunda. El diagnóstico de las complicaciones se realizó por el anestesista sin definir previamente los criterios. El 4,09% de todas las colonoscopias presentó alguna complicación relacionada con la sedación, siendo la bradicardia (1,96%), la desaturación (1,36%) y la hipotensión (1,47%) en los procedimientos, las más frecuentes. Entre las gastroscopias, el total de las complicaciones fue 2,73%, siendo la desaturación (1,24%) la más frecuente. En nuestro estudio el 12,2% de los pacientes presentaron complicaciones, siendo las más frecuentes la desaturación (6,1%), las alteraciones del ritmo (5,1%) y la hipotensión (2,4%). El uso, en la mayoría de los casos de nuestra serie, de propofol, solo o acompañado de fentanilo, a dosis más elevadas de las descritas en otros estudios de sedación en procedimientos endoscópicos gastrointestinales, así como unos criterios y una monitorización estricta, implica la detección de un elevado número de episodios de desaturación, hipotensión y bradicardia. La mayoría de los estudios que analizan las complicaciones no describen claramente los criterios aplicados, dejando el diagnóstico en manos del clínico y en consecuencia dificultando la posibilidad de compararlos. A su vez, el control de la sedación realizada por médicos intensivistas hace que este elevado número de complicaciones no sean en ningún caso graves, justificando la necesidad de que el manejo y control de la sedación se realice por personal formado y experimentado.
El estudio presenta limitaciones. Dentro de los procedimientos endoscópicos se presentan diferentes tipos, los protocolos de sedación son variados, la decisión de cuál utilizar corresponde al intensivista y se realiza en un único centro. Pero se establecen claramente criterios de complicaciones, definición de los niveles de tolerancia y «procedimiento completado», presentando los datos de la manera lo más clara posible. Esto permite describir adecuadamente la actividad diaria de los médicos intensivistas en una Unidad de Endoscopias y comparar los resultados con los obtenidos por otros servicios u hospitales.
La administración de la sedación en los procedimientos endoscópicos gastrointestinales es un importante indicador de calidad3. En el mapa europeo realizado por Froehlich et al., entre los años 2000 y 2002, se muestra que el 52,7% de los pacientes recibieron sedación moderada, el 29,9% profunda y el 17,4% ninguna18. En el caso particular de España estos datos fueron peores. Baudet et al.27 describieron, en un estudio en 197 hospitales con Unidades de Endoscopia Gastrointestinal, el porcentaje de procedimientos realizados con sedación por hospital. Solo el 27% de las unidades realizaron bajo sedación el 50% o más de las gastroscopias. Con respecto a las colonoscopias los datos mejoraban, ya que el 57% de las unidades realizaron bajo sedación el 50% o más, a pesar de lo cual, son peores que los resultados de los países europeos. Este estudio incluía inicialmente 300 hospitales españoles, de las cuales solo participaron 197, con un posible sesgo de selección y su consiguiente efecto sobre los resultados.
El déficit de anestesistas, la dificultad del procedimiento y la necesidad de experiencia previa explican estas carencias en la sedación profunda. El médico intensivista en dos de sus vertientes, como especialista que conoce y administra la sedación y como el responsable del manejo de sus complicaciones, puede realizar adecuadamente esta actividad. Los datos de este estudio, a nuestro modo de ver, confirman estas afirmaciones ya que describen todas las variables que evalúan la sedación de estos pacientes, ampliando el campo de actuación fuera de la Unidad de Cuidados Intensivos. Esto permite asumir esta actividad colaborando con el hospital para mejorar la satisfacción de los pacientes y la eficacia de estas pruebas a través del aumento de nuestra cartera de servicios.
ConclusionesLa realización de procesos endoscópicos gastrointestinales bajo sedación profunda controlada por médicos intensivistas es bien tolerada, satisfactoria para el paciente y con un excelente porcentaje de pruebas completadas. Esta intervención se acompaña de frecuentes complicaciones, siendo todas de orden menor y resueltas con éxito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.