Analizar las características y variables asociadas con la ventilación no invasiva realizada completamente en los servicios de urgencias hospitalarios (VNI-SUH) de manera prolongada y su influencia en la eficacia de la técnica.
DiseñoEstudio multicéntrico observacional prospectivo de cohorte multipropósito.
ÁmbitoRegistro VNICat.
ParticipantesPacientes en los que se realiza VNI-SUH en 11 hospitales catalanes en los meses de febrero o marzo de 2015.
IntervenciónNinguna.
VariablesLa variable de estudio fue la VNI-SUH, que en función del tiempo se definió como prolongada o no prolongada. La variable de eficacia fue el éxito de la técnica por mejoría.
ResultadosSe incluyeron 125 pacientes con una mediana de tiempo de VNI-SUH de 12h, que fue el punto de corte para los 2 grupos comparados. En 60 (48%) la VNI-SUH fue no prolongada (<12h) y en 65 (52%) prolongada (≥12h). La VNI-SUH no prolongada se asoció con la indicación de insuficiencia cardiaca aguda y la prolongada con la presencia de diabetes. Entre la VNI-SUH no prolongada y la prolongada no hubo diferencias en la eficacia, éxito por mejoría del 68,3% y del 76,9%, respectivamente, con un odds ratio ajustado de 1,49 (intervalo de confianza del 95% de 0,61-3,60).
ConclusionesLa VNI-SUH prolongada es una situación frecuente, pero las variables estudiadas que se asocian a ella son escasas. Su presencia no influyo en el éxito de la VNI.
To analyze the characteristics and variables associated with prolonged noninvasive ventilation performed completely in Emergency Departments (NIV-ED) and its influence upon effectiveness.
DesignA prospective, multicenter, observational multipurpose cohort study was carried out.
SettingVNICat Registry.
SubjectsPatients in which NIV-ED was performed in 11 Catalan hospitals in the months of February or March 2015.
InterventionNo.
VariablesThe study variable was NIV-ED, which as a function of time was defined as prolonged or not prolonged. The efficacy variable was the success of the technique in terms of patient improvement.
ResultsA total of 125 patients were included, with a median NIV-ED duration of 12hours, which was the cut-off point for the comparator groups. In 60 cases (48%) NIV-ED was not prolonged (<12hours), while in 65 cases (52%) ventilation was prolonged (≥12hours). Non-prolonged NIV-ED was associated to the indication of acute heart failure and prolonged ventilation to the presence of diabetes. There were no differences between non-prolonged and prolonged NIV-ED in terms of efficacy, and the success rate in terms of improvement was 68.3% and 76.9%, respectively, with an adjusted odds ratio of 1.49 (95%CI 0.61-3.60).
ConclusionsProlonged NIV-ED is a frequent situation, but few variables associated to it have been studied. The presence of prolonged ventilation did not influence the success rate of NIV.
La ventilación no invasiva (VNI) forma parte del manejo de la insuficiencia respiratoria aguda (IRA), siendo sus objetivos disminuir la necesidad de la intubación orotraqueal y la incidencia de complicaciones generales e infecciones asociadas a las técnicas de ventilación invasivas 1. La IRA es una motivo de consulta frecuente en los servicios de urgencias hospitalarios (SUH), y la VNI es una técnica que se puede emplear en este ámbito2–4, especialmente en 2 patologías crónicas y prevalentes como son la insuficiencia cardiaca aguda (ICA) y la agudización de la enfermedad pulmonar obstructiva crónica (AEPOC), donde la evidencia en cuanto a la mejora de la evolución y el pronóstico al añadir la VNI al tratamiento médico convencional está ampliamente demostrada5,6. En la actualidad la VNI se utiliza también en los SUH en otros escenarios clínicos emergentes, como la neumonía o la agudización del asma, aunque con escasos ensayos clínicos que demuestren claramente su beneficio7–9. El éxito de la VNI se relaciona directamente con la precocidad de su inicio según la clínica del paciente10, siendo necesaria una monitorización continua de la técnica y del paciente, pero también son necesarias unas buenas condiciones formativas de su uso y un entorno adecuado que permita asegurar unas condiciones de aplicación seguras1. Si tenemos en cuenta que el uso de la VNI en los SUH está cada vez más instaurado, nos encontramos de manera frecuente que se realiza en un entorno asistencial sobrecargado y con dificultades de drenaje que, pese a los cambios que se han realizado en los SUH en cuestiones como la formación y la especialización, ha de ser un punto de asistencia inicial y transitorio a la decisión de destino final del paciente11. En este sentido el Ministerio de Sanidad y Política Social define que la estancia media global en los SUH ha de ser inferior a las 4h, con un tiempo entre la admisión y el ingreso también inferior a las 4h12. En el estudio VNICat se describió que en el 83% de los pacientes la VNI se hizo de manera completa, desde su inicio hasta su retirada por mejoría clínica o por fracaso, en los propios SUH4. Como consecuencia, se producen casos de VNI prolongadas que generan una sobrecarga asistencial y que podrían impactar negativamente en la eficacia de la técnica en urgencias13. Con lo anteriormente expuesto, el objetivo de nuestro trabajo fue analizar las características y variables asociadas con un tiempo de VNI realizada completamente en los SUH (VNI-SUH) prolongado y estudiar su influencia en la eficacia de la técnica.
MétodoEl presente estudio se planteó como un análisis secundario de los datos recogidos en el registro VNICat, en el cual se incluyó a los pacientes en los que se había iniciado y retirado la VNI en los SUH. El registro VNICat fue un estudio de cohortes multicéntrico, analítico, prospectivo con inclusión consecutiva de pacientes en los que se realizó VNI en 11 SUH y en el Sistema d’Emergencies Mèdiques (SEM) a nivel prehospitalario, durante un periodo de un mes, entre febrero y marzo del 2015. El criterio de inclusión fue todo paciente mayor de 18 años en el que se realiza VNI y que firmó el consentimiento informado. Los criterios de exclusión fueron la negativa del paciente a participar en el registro o la imposibilidad de firmar el consentimiento informado. La decisión de iniciar la VNI dependía del médico responsable del paciente. La respuesta del paciente a la VNI se realizó siguiendo los criterios de valoración clínica y gasométrica recomendados en las guías1. La VNI se llevó a cabo por personal formado y entrenado para llevar a cabo la técnica en los SUH. Para su realización se utilizaron ventiladores de turbina específicos para VNI y las interfaces adecuadas. El investigador principal de cada centro realizó una revisión posterior de los todos los episodios reclutados. Se excluyeron todos los episodios duplicados.
Se recogieron y analizaron un total de 23 variables. Dos variables demográficas, la edad y el género. Nueve variables de antecedentes personales: tabaquismo, hipertensión arterial, diabetes, insuficiencia renal crónica, accidente vascular cerebral, EPOC, insuficiencia cardiaca previa, neoplasia activa y el índice de Charlson. Siete variables relacionadas con las características propias de la VNI: su indicación (ICA, AEPOC, neumonía y otros escenarios no incluidos en los previos), la modalidad presión de soporte, valor de presión positiva en vía aérea en espiración o de presión positiva continua en vía aérea, valor de presión de soporte tituladas, el tiempo de VNI recogido en horas, la limitación de tratamiento de soporte vital (LTSV) establecida por el médico tratante y la eficacia de la VNI. Para valorar la eficacia se consideró que la VNI fue un éxito cuando se pudo retirar por mejoría, y fracaso cuando se tuvo que retirar por intolerancia a la técnica, necesidad de intubación orotraqueal o muerte. La variable tipo de insuficiencia respiratoria se valoró por los datos de la gasometría arterial en el momento del ingreso en el SUH y se definieron 3 escenarios: presencia de IRA con hipercapnia con una PaCO2>45mmHg, IRA con hipoxemia con una PaO2<60mmHg y acidosis respiratoria con una PaCO2>45mmHg y pH<7,35). Finalmente se recogieron 4 variables evolutivas: necesidad de ingreso hospitalario, estancia hospitalaria, mortalidad en urgencias y hospitalaria. Se calculó la mediana de la duración de la VNI-SUH en horas y se definieron 2 grupos en función de este valor, por debajo de la mediana e igual o mayor que la mediana de duración de la VNI-SUH. La variable de resultado objeto del estudio fue la eficacia de la VNI.
Para la descripción de las variables cualitativas se utilizaron frecuencias absolutas y relativas. Para las cuantitativas, la media y la desviación estándar, si seguían una distribución normal, que se comprobó con la prueba de Kolmogorov-Smirnov, o con la mediana y el rango intercuartílico, en caso contrario. Para la comparación entre variables cualitativas, se utilizó el test de la ji al cuadrado o el test exacto de Fisher, cuando era necesario. Para la comparación de las variables cuantitativas, se utilizó el test de la t de Student para datos independientes si la distribución era normal, y el test no paramétrico de la U de Mann-Whitney cuando se vulneraba el principio de normalidad. Se calcularon las odds ratio (OR) ajustadas, con su intervalo de confianza del 95% (IC 95%), mediante un modelo de regresión logística con método entrar, en el que se incluyeron todas las variables que en el análisis univariable tuvieron un valor de p<0,10. En este modelo se incluyó la eficacia de la VNI, concretamente retirada por mejoría, para estudiar la influencia de las diferencias entre grupos en esta variable. Se consideró que las diferencias eran estadísticamente significativas cuando el valor de la p era inferior a 0,05 o cuando el IC 95% de la OR excluía el valor 1. El programa estadístico utilizado fue el SPSS 24.0 (Inc, Chicago, Il, EE. UU.).
El estudio fue llevado a cabo de acuerdo a la Declaración de Helsinki y aprobado por el Comité Ético de Investigación Clínica del Hospital Universitari de Bellvitge y los comités locales de los centros participantes.
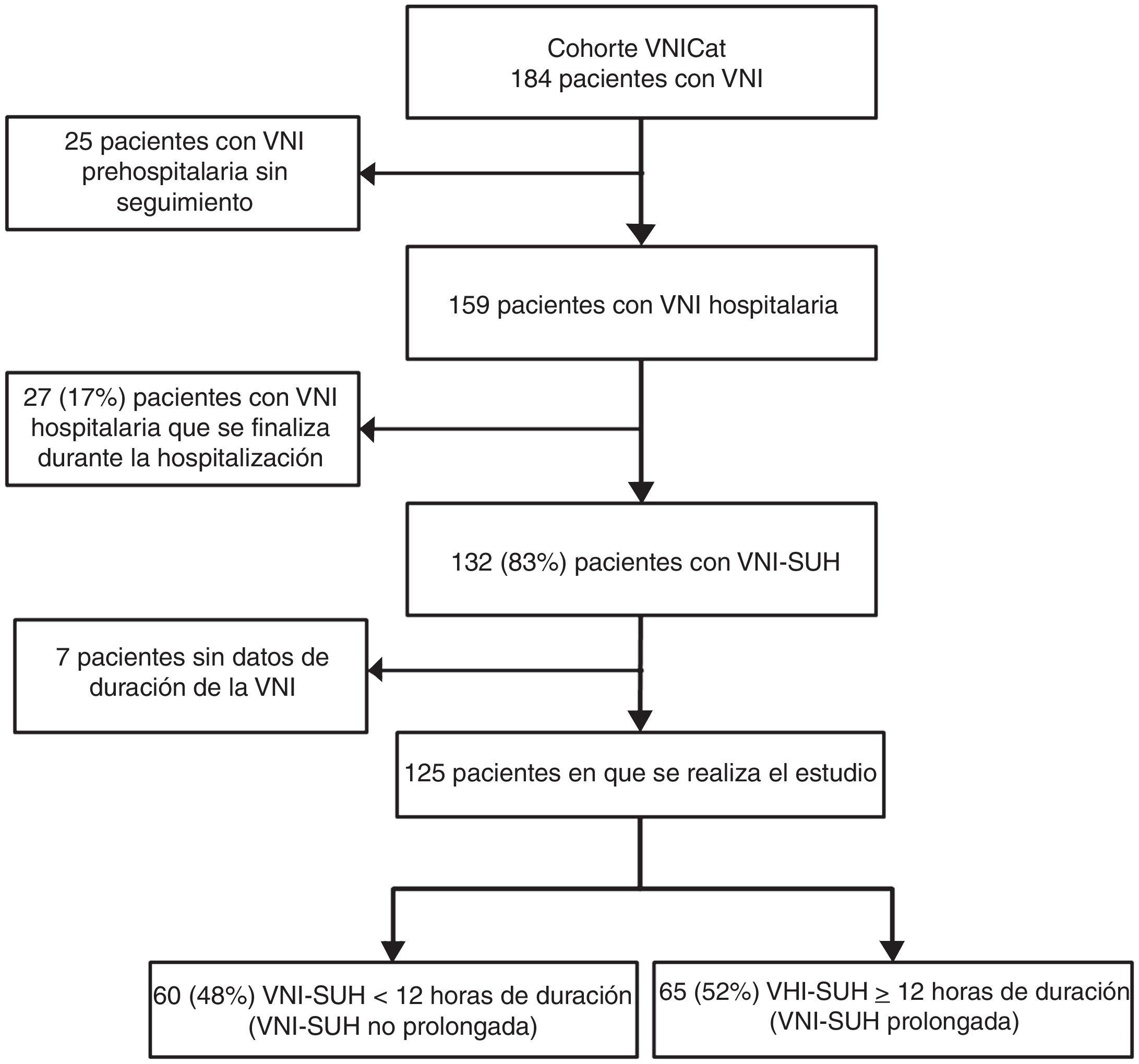
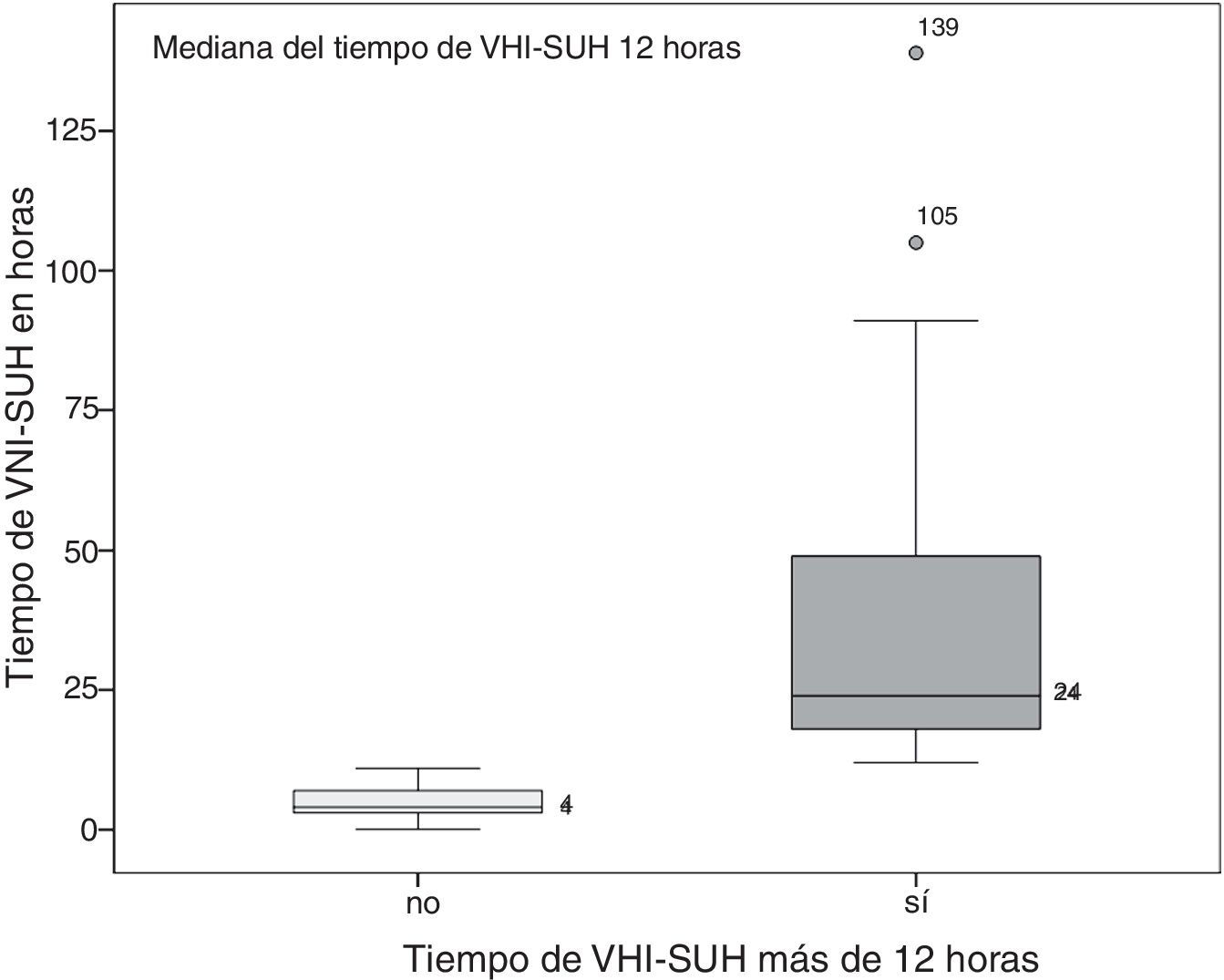
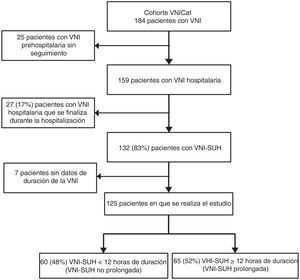
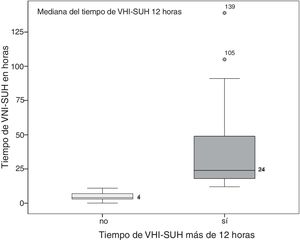
ResultadosEl estudio VNICat recogió datos de 184 pacientes que recibieron VNI reclutados en 11 hospitales de Cataluña y a nivel prehospitalario por el SEM. En la figura 1 se puede ver el diagrama de flujo del estudio. Fueron excluidos 25 pacientes reclutados por el SEM a nivel prehospitalario. De los 159, en 132 (83%) la VNI se inició y se finalizó en los SUH. En 7 pacientes se desconocía la duración de la VNI por lo que se excluyeron para el análisis final. La cohorte final a estudio fue de 125 pacientes, siendo la mediana de tiempo de VNI-SUH de 12h, por lo que se hicieron 2 grupos con este punto de corte (fig. 2). Un grupo con 60 (48%) pacientes de VNI-SUH no prolongada (duración total VNI-SUH<12h) y uno con 65 (52%) de VNI-SUH prolongada (duración total VNI-SUH≥12h).
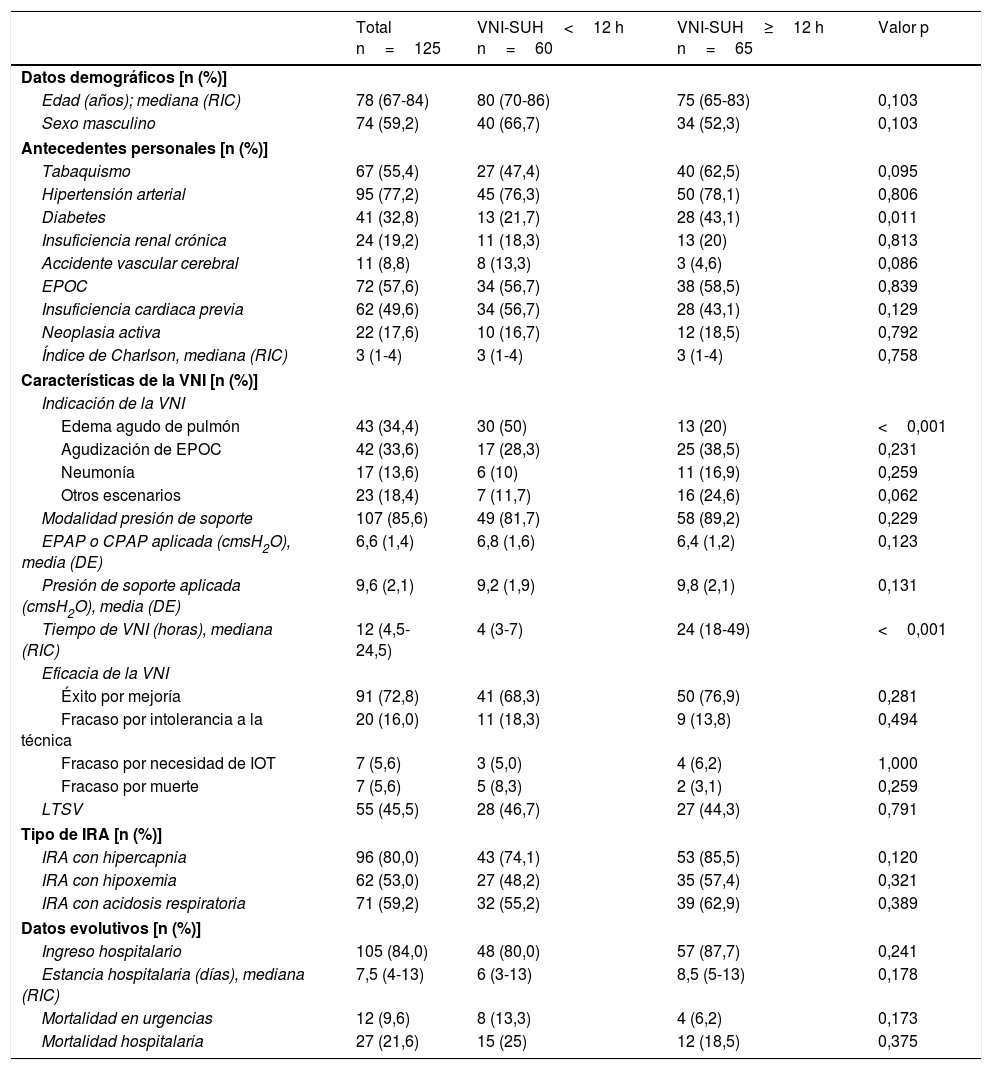
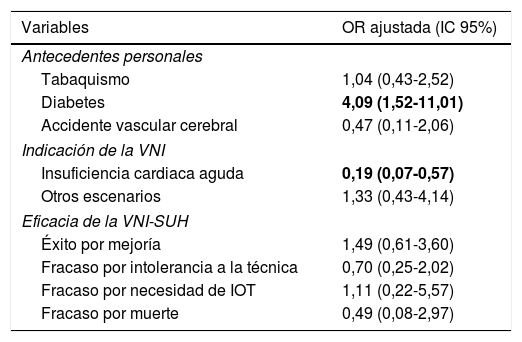
En la tabla 1 se muestran los resultados globales y el estudio comparativo en función de la duración de la VNI-SUH. En la población total destaca la edad avanzada y una elevada presencia de comorbilidades. Las 2 principales indicaciones de la VNI-SUH fueron la ICA y la AEPOC, que sumaron un 68%. En un 72,8% de los casos la VNI-SUH fue exitosa y se puedo retirar por mejoría clínica. La mortalidad hospitalaria fue del 21,6%. Las diferencias estadísticamente significativas entre los grupos de VNI-SUH no prolongada y prolongada fueron escasas. En los pacientes con VNI-SUH prolongada fue más frecuente la presencia de diabetes y hubo menor indicación por ICA. No hubo diferencias en la eficacia, éxito por mejoría clínica del 68,3% y del 76,9%, respectivamente; ni en la mortalidad hospitalaria, del 25% y del 18,5%, respectivamente. En la tabla 2 se muestran los resultados del análisis multivariante ajustado por las variables que presentaron diferencias significativas en el modelo univariante. En cuanto a la eficacia de la VNI-SUH, no se observó ninguna influencia de la variable VNI-SUH prolongada, cuando se ajustó por las diferencias entre los 2 grupos, ni en el éxito por mejoría ni en los diferentes escenarios de fracaso.
Análisis univariable de la población global en la que se retira la VNI en el servicio de urgencias y bivariable en función de la duración de la VNI≥12h
| Total n=125 | VNI-SUH<12 h n=60 | VNI-SUH≥12 h n=65 | Valor p | |
|---|---|---|---|---|
| Datos demográficos [n (%)] | ||||
| Edad (años); mediana (RIC) | 78 (67-84) | 80 (70-86) | 75 (65-83) | 0,103 |
| Sexo masculino | 74 (59,2) | 40 (66,7) | 34 (52,3) | 0,103 |
| Antecedentes personales [n (%)] | ||||
| Tabaquismo | 67 (55,4) | 27 (47,4) | 40 (62,5) | 0,095 |
| Hipertensión arterial | 95 (77,2) | 45 (76,3) | 50 (78,1) | 0,806 |
| Diabetes | 41 (32,8) | 13 (21,7) | 28 (43,1) | 0,011 |
| Insuficiencia renal crónica | 24 (19,2) | 11 (18,3) | 13 (20) | 0,813 |
| Accidente vascular cerebral | 11 (8,8) | 8 (13,3) | 3 (4,6) | 0,086 |
| EPOC | 72 (57,6) | 34 (56,7) | 38 (58,5) | 0,839 |
| Insuficiencia cardiaca previa | 62 (49,6) | 34 (56,7) | 28 (43,1) | 0,129 |
| Neoplasia activa | 22 (17,6) | 10 (16,7) | 12 (18,5) | 0,792 |
| Índice de Charlson, mediana (RIC) | 3 (1-4) | 3 (1-4) | 3 (1-4) | 0,758 |
| Características de la VNI [n (%)] | ||||
| Indicación de la VNI | ||||
| Edema agudo de pulmón | 43 (34,4) | 30 (50) | 13 (20) | <0,001 |
| Agudización de EPOC | 42 (33,6) | 17 (28,3) | 25 (38,5) | 0,231 |
| Neumonía | 17 (13,6) | 6 (10) | 11 (16,9) | 0,259 |
| Otros escenarios | 23 (18,4) | 7 (11,7) | 16 (24,6) | 0,062 |
| Modalidad presión de soporte | 107 (85,6) | 49 (81,7) | 58 (89,2) | 0,229 |
| EPAP o CPAP aplicada (cmsH2O), media (DE) | 6,6 (1,4) | 6,8 (1,6) | 6,4 (1,2) | 0,123 |
| Presión de soporte aplicada (cmsH2O), media (DE) | 9,6 (2,1) | 9,2 (1,9) | 9,8 (2,1) | 0,131 |
| Tiempo de VNI (horas), mediana (RIC) | 12 (4,5-24,5) | 4 (3-7) | 24 (18-49) | <0,001 |
| Eficacia de la VNI | ||||
| Éxito por mejoría | 91 (72,8) | 41 (68,3) | 50 (76,9) | 0,281 |
| Fracaso por intolerancia a la técnica | 20 (16,0) | 11 (18,3) | 9 (13,8) | 0,494 |
| Fracaso por necesidad de IOT | 7 (5,6) | 3 (5,0) | 4 (6,2) | 1,000 |
| Fracaso por muerte | 7 (5,6) | 5 (8,3) | 2 (3,1) | 0,259 |
| LTSV | 55 (45,5) | 28 (46,7) | 27 (44,3) | 0,791 |
| Tipo de IRA [n (%)] | ||||
| IRA con hipercapnia | 96 (80,0) | 43 (74,1) | 53 (85,5) | 0,120 |
| IRA con hipoxemia | 62 (53,0) | 27 (48,2) | 35 (57,4) | 0,321 |
| IRA con acidosis respiratoria | 71 (59,2) | 32 (55,2) | 39 (62,9) | 0,389 |
| Datos evolutivos [n (%)] | ||||
| Ingreso hospitalario | 105 (84,0) | 48 (80,0) | 57 (87,7) | 0,241 |
| Estancia hospitalaria (días), mediana (RIC) | 7,5 (4-13) | 6 (3-13) | 8,5 (5-13) | 0,178 |
| Mortalidad en urgencias | 12 (9,6) | 8 (13,3) | 4 (6,2) | 0,173 |
| Mortalidad hospitalaria | 27 (21,6) | 15 (25) | 12 (18,5) | 0,375 |
VNI: ventilación no invasiva; VNI-SUH: ventilación no invasiva realizada completamente en los servicios de urgencias hospitalarios; RIC: rango intercuartílico; EPOC: enfermedad pulmonar obstructiva crónica; EPAP: presión positiva en vía aérea en espiración; CPAP: presión positiva continua en vía aérea; DE: desviación estándar; IOT: intubación orotraqueal; LTSV: limitación del tratamiento de soporte vital; IRA: insuficiencia respiratoria aguda.
Odds ratio ajustadas de las variables asociadas a la VNI-SUH prolongada, incluida la eficacia de la técnica
| Variables | OR ajustada (IC 95%) |
|---|---|
| Antecedentes personales | |
| Tabaquismo | 1,04 (0,43-2,52) |
| Diabetes | 4,09 (1,52-11,01) |
| Accidente vascular cerebral | 0,47 (0,11-2,06) |
| Indicación de la VNI | |
| Insuficiencia cardiaca aguda | 0,19 (0,07-0,57) |
| Otros escenarios | 1,33 (0,43-4,14) |
| Eficacia de la VNI-SUH | |
| Éxito por mejoría | 1,49 (0,61-3,60) |
| Fracaso por intolerancia a la técnica | 0,70 (0,25-2,02) |
| Fracaso por necesidad de IOT | 1,11 (0,22-5,57) |
| Fracaso por muerte | 0,49 (0,08-2,97) |
IC 95%: intervalo de confianza del 95%; IOT: intubación orotraqueal; OR: odds ratio; VNI: ventilación no invasiva; VNI-SUH: ventilación no invasiva realizada completamente en los servicios de urgencias.
Las variables destacadas en negrita fueron estadísticamente significativas.
En la mitad de los casos recogidos de nuestro estudio la VNI-SUH fue prolongada, con un tiempo superior a las 12h. Este hecho no se relacionó con peores resultados de eficacia, ya que no se asoció con un descenso del éxito de la VNI por mejoría. Aunque no hemos encontrado diferencias significativas en las comorbilidades, excepto para la diabetes, hay que comentar que sí que estuvo más presente en la VNI-SUH no prolongada la presencia de pacientes con el antecedente de insuficiencia cardiaca previa y en la VNI-SUH prolongada la presencia del antecedente de EPOC. Esto resulta coherente con los resultados obtenidos en las indicaciones de la VNI, ICA y AEPOC respectivamente1. Es de destacar que en nuestro estudio la ICA se asoció a tiempos de VNI-SUH no prolongados. En este escenario clínico tenemos principalmente un problema de oxigenación por congestión pulmonar, y mediante la aplicación de presión continua en la vía aérea o presión positiva al final de la espiración se consigue realizar un reclutamiento alveolar que mejora rápidamente la saturación de oxígeno; a este mecanismo tenemos que añadir el efecto hemodinámico que produce la presión positiva en la vía aérea, disminución del retorno venoso y de la precarga del ventrículo derecho, junto con una reducción de la poscarga del ventrículo izquierdo, mejorando el gasto cardiaco y la contractilidad miocárdica14,15. Además concomitantemente a la VNI se administra tratamiento médico, generalmente vasodilatador y diurético, que son eficaces en la resolución del episodio de ICA, por lo que en pocas horas el paciente presenta una mejoría clínica que permite la retirada la VNI de manera bastante precoz16. El porcentaje de pacientes con AEPOC es más elevado en el grupo de VNI-SUH prolongada, pero llama la atención que no se encuentre una asociación estadísticamente significativa, dado que estos pacientes lo que presentan es un fracaso ventilatorio y por lo tanto requieren un tiempo de VNI más prolongado. La causa la podemos encontrar en el elevado porcentaje de pacientes con AEPOC que hay en el grupo de VNI-SUH no prolongada. Los pacientes con AEPOC descompensados de este grupo presentaron menos IRA con hipoxemia, hipercapnia y acidosis. Esto nos hace pensar que los pacientes con AEPOC de este grupo presentan unos criterios gasométricos de menor gravedad y por lo tanto una respuesta más rápida, que permite su retirada de manera precoz.
La mayor asociación del antecedente de diabetes en los pacientes con VNI-SUH prolongada parece poco relevante, pero la hiperglucemia se asocia de manera independiente con peores resultados en los pacientes críticos, con un fracaso tardío de la VNI y con peores resultados en pacientes con IRA con hipercapnia17–19. Incluso en pacientes con agudización de EPOC que no precisan de VNI la presencia de hiperglucemia se ha asociado con estancias hospitalarias más prolongadas y una mayor mortalidad hospitalaria, que podría estar relacionada con un aumento de las infecciones respiratorias20. Sin embargo no se han encontrado todas estas relaciones con el antecedente de diabetes. Lamentablemente, en nuestro registro no tenemos recogida la glucemia al ingreso, por lo que no podemos acabar de aclarar esta asociación, pero es lógico suponer que los pacientes diabéticos probablemente presentaran hiperglucemia al ingreso.
La LTSV no se relacionó con una VNI-SUH prolongada, y este aspecto llama la atención en el sentido de que en este grupo de pacientes el uso de la VNI de forma paliativa, y por lo tanto prolongada, debería haberse utilizado más3. El manejo de la VNI en los pacientes con LTSV depende de la experiencia de los médicos tratantes y de cómo se plantean el uso de la VNI. Si el paciente no responde adecuadamente a la VNI y se decide continuar la técnica para el control de la disnea, esta puede prolongarse. En sentido contrario, si el paciente no presenta una mejoría en las primeras horas y no nos planteamos la técnica como paliativa es de esperar su retirada precoz, previa sedación.
El elevado porcentaje de pacientes con VNI-SUH prolongada genera importantes retos. En los SUH existe una elevada rotación de personal con una formación heterogénea que obliga a una formación continuada que incremente de manera significativa los recursos humanos entrenados para realizar esta técnica y hacer frente a esta demanda prolongada en el tiempo21. También se crea la necesidad de disponer de un número de ventiladores suficiente para realizar VNI de manera simultánea en diferentes pacientes, y especialmente en las épocas invernales y epidémicas de gripe. La VNI supone una sobrecarga de los equipos asistenciales médicos y de enfermería con ratios en muchas ocasiones inadecuadas o insuficientes. Es fácil que se produzcan deficiencias de información sobre la enfermedad, la evolución, el pronóstico y se genere confusión en la información proporcionada. En estas condiciones se hace difícil evitar la incertidumbre en el paciente y sus familiares22. Ante todo lo expuesto, podemos pensar que la VNI-SUH prolongada se puede asociar a una falta de eficacia de la técnica y un impacto en el pronóstico final, pero en nuestro estudio no hemos encontrado esta asociación. Parece que los SUH que han participado en este estudio han hecho un esfuerzo organizativo y formativo para que esto sea así.
No tenemos información de los motivos por los cuales hay este elevado porcentaje de VNI-SUH prolongada. Se sugiere que uno de los factores determinantes puede ser la falta de drenaje de estos pacientes desde el servicio de urgencias a otros servicios hospitalarios3. En algunos casos estos pacientes pueden ser candidatos a ingresar en unidades de cuidados intensivos (UCI), siendo los problemas respiratorios y la presencia de la EPOC como comorbilidad asociada frecuentes en los pacientes ingresados en UCI23,24. En la actualidad, estas unidades están sometidas a una elevada presión de ocupación y no pueden dar siempre respuesta a la demanda existente25. También hay que destacar el elevado porcentaje de pacientes en el que el médico tratante identificó la presencia de LTSV, situación que hace que ingresen menos los pacientes en UCI26. Los hospitales pueden plantear diferentes soluciones para hacer frente a este problema. Se puede utilizar parte de la estructura de los SUH como unidades de cuidados intermedios, crear nueva estructura de unidades de cuidados intermedios, o dar soporte a través de recursos como la UCI extendida27,28. El uso de unidades de cuidados intermedios está ampliamente estudiado y en ellas se puede realizar una monitorización continua, administrar fármacos vasoactivos y aplicar VNI con seguridad29. Existen unidades más especializadas como las unidades de cuidados respiratorios intermedios, en las que la necesidad de VNI es la principal justificación de su existencia, y que son capaces no solo de evitar ingresos en UCI, sino que también favorecen el drenaje de estas unidades, siendo una alternativa eficiente30–32. Una de las finalidades de la UCI extendida es la de detectar pacientes en riesgo de empeorar, inicialmente en las plantas de hospitalización, pero pensamos que puede ser un recurso interesante para implementar en los SUH ya que facilita la toma de decisiones compartidas, consensuadas y nos permite hacer una transición más reglada en caso de que finalmente el paciente necesite ingresar en la UCI. Los SUH tienen que tener la capacidad de iniciar la VNI de manera precoz y adecuada, y los hospitales tienen que facilitar el drenaje y transición de estos pacientes fuera del SUH. El modelo ideal ha de ser integrador entre los diferentes actores que participan en la VNI.
Nuestro trabajo tiene limitaciones. Se trata de una muestra pequeña y de un grupo de hospitales con diferente estructura y recursos disponibles, sin embargo esta heterogeneidad refleja la situación real de los SUH, donde la asistencia de pacientes con IRA que requieren de VNI se puede hacer en hospitales de diferentes características e independientemente de su complejidad y recursos. Esta variabilidad también se puede encontrar en el drenaje desde los SUH a la planta de hospitalización dado que no todos los hospitales presentan la misma presión de urgencias. No existe una estandarización en los circuitos de derivación o drenaje de los pacientes desde los SUH a las unidades de hospitalización, por lo que en determinados hospitales puede haber más facilidad de ingresar los pacientes en UCI o cuidados intermedios, si existe disponibilidad, sin embargo, el elevado porcentaje de pacientes que finalizan su VNI en el SUH parece que responde a una conducta generalizada y homogénea, independientemente del hospital. Una importante limitación de nuestro estudio es que no fueron recogidos datos evolutivos clínicos ni gasométricos. Estos datos podrían identificar a un grupo de pacientes con una mala evolución, que presentaran mayor fracaso de la técnica o mayor presencia de VNI-SUH prolongada. El hecho de que la eficacia haya sido similar en ambos grupos no indica que los datos evolutivos fueran muy diferentes entre ambos grupos, dado que estos datos son los que mejor identifican el fracaso de la técnica.
Como conclusión de nuestro estudio podemos decir que la VNI-SUH prolongada es habitual, pero que no se asocia a menor eficacia de la técnica. Se hace necesario estandarizar los flujos de estos pacientes, en función de los recursos, para asegurar una correcta transición desde los SUH.
Contribución de los autoresLa contribución de los autores ha sido la siguiente:
María Arranz: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Javier Jacob: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis estadístico de datos, análisis de resultados y preparación del artículo.
Mariona Sancho-Ramoneda: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Àngels Lopez: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
M. Carmen Navarro-Sáez: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Jose Ramon Cousiño-Chaoa: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Xavier López-Altimiras: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Francesc López i Vengut: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Olivia García-Trallero: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Antonio German: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Jaume Farré-Cerdà: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Jose Zorrilla: diseño del trabajo de investigación, recogida de datos a nivel de centro, análisis de resultados y preparación del artículo.
Conflicto de interesesLos autores declaran no tener conflictos de intereses.