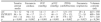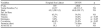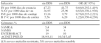Metabolismo, hemoderivadosy control del medio interno
040 ANEMIA EN EL PACIENTE CRÍTICO. SU VALOR PRONÓSTICO
S. Martínez Cuellar, M. Sánchez Palacios, L. Santana Cabrera, J.C. Martin González, C. Pérez Ortiz, I. García Oliva, C. Díaz Mendoza, M. García Martul, J.J. Cáceres Agra, M. Galante Milicua, A. Ramírez Rodríguez, G. O´Shanahan Navarro, P. Eugenio Robaina, A. Casamitjana Ortega y J. Fuentes Esteban
UMI Complejo H. Materno-Insular. Las Palmas de Gran Canaria.
Introducción: La anemia es un problema frecuente en los pacientes Críticos, que para mantener un adecuado transporte de oxígeno, en ocasiones, requieren transfusiones de concentrado de hematíes.
Objetivos: Valorar la influencia del nivel de hemoglobina al ingreso (Hb. Basal) sobre la mortalidad, y la estancia en UMI. y la influencia del hecho de precisar transfusión de concentrado de hematíes en algún momento de su estancia con la mortalidad y la estancia
Diseño: Se clasifican a los pacientes en dos grupos según Hb. Basal menor o no de 9 g/dl. Se establece el nivel de transfusión en menos de 7 g/dl.
Ámbito: UMI de 20 camas Polivalente en un Hospital de nivel III.
Pacientes: 201 ingresados consecutivamente, se estudian hasta su alta de UMI, o exitus.
Intervención: Buscar una correlación entre las cifras de Hb. Basal, la estancia, APACHE II, mortalidad y la necesidad de transfusión de concentrado de hematíes. Se aplica la correlación de Spearman para el 95%, dando la significación en p < 0,05
Resultados: La correlación entre la Hb. Basal, la estancia, la mortalidad y el APACHEII es significativa. La correlación entre la necesidad de transfusión, la mortalidad y APACHE II es significativa. La Hb. Basal entre hombres y mujeres tienen diferencia significativa.
Conclusión: Los pacientes que tienen al ingreso una hemoglobina menor de 9 g/dl, tienen mayor estancia, y mayor mortalidad. Los pacientes trasfundidos, no tienen mayor estancia pero si mayor mortalidad.
041 DISFUNCIÓN HEPÁTICA ASOCIADA A LA NUTRICIÓN ARTIFICIAL EN EL PACIENTE CRÍTICO
M. Rubio*, A. Bonet** y T. Grau***, Grupo de Trabajo de Metabolismo y Nutrición de la SEMICYUC.
*UCI Hospital Universitario 12 de Octubre. Madrid, **UCI Hospital Josep Trueta. Girona, ***UCI H.U. de Getafe. Getafe.
Introducción: La disfunción hepática (DH) es una complicación ampliamente reconocida y asociada al empleo de nutrición artificial (NA), especialmente cuando se trata de nutrición parenteral total (NPT). El desarrollo de DH asociada a la NPT en el paciente crítico constituye un factor determinante en la morbilidad y mortalidad de estos pacientes.
Objetivos: Determinar la incidencia de DH asociada a la NA, factores de riesgo asociados y su influencia sobre el pronóstico en el paciente crítico.
Métodos: Estudio de cohortes, prospectivo y multicéntrico, realizado en 41 UCI sobre 725 pacientes que recibieron NA (parenteral o enteral). Se analizan las siguientes variables: edad, sexo, peso, diagnóstico principal y tipo de paciente (médico, quirúrgico o traumatológico), APACHE II, Multiple Organ Dysfunction Score (MODS), presencia de sepsis / shock séptico al ingreso, necesidad de ventilación mecánica (VM), días de VM, estancia en UCI y hospitalaria, mortalidad a 28 días, estado nutricional, requerimientos energéticos y aporte calórico prescrito y administrado durante los días 1, 3 y 7 de seguimiento. Se establecen diferencias según patrón de afectación hepática (colostasis, hepatonecrosis, patrón mixto o colecistitis alitiásica), realizando así mismo estudio comparativo sobre pacientes sépticos y no sépticos.
Resultados: 41,8% de los pacientes recibieron NPT frente al 58,2% que recibieron nutrición enteral (NE). La incidencia de DH sobre la totalidad de pacientes fue del 23% (30% de los pacientes que recibieron NPT). El análisis univariado confirma asociación estadísticamente significativa entre la DH y la edad (p = 0,01), MODS (p = 0,001), tipo de pacientes (p = 0,03), sepsis (p = 0,001) o shock séptico (p = 0,02) al ingreso, necesidad de VM (p = 0,02), días de VM (p = 0,001), días de UCI (p = 0,001) y de ingreso hospitalario (p = 0,01), empleo de NPT (p = 0,001), días de NA (p = 0,001), malnutrición (p = 0,01) y calorías administradas en día 1 (p = 0,05). El análisis multivariante confirma como variables asociadas a DH el empleo de NPT (p = 0,001), MODS (p = 0,001) y el diagnóstico de sepsis al ingreso (p = 0,02).
Conclusiones: El empleo de NPT, el MODS y el diagnóstico de sepsis al ingreso se configuran como variables independientes para el desarrollo de DH. El conocimiento de los factores de riesgo asociados a esta complicación es fundamental a la hora de establecer maniobras de seguimiento más estrictas y actividades preventivas al respecto.
042 ELIMINACIÓN DE ENOXAPARINA MEDIANTE TÉCNICAS DE DEPURACIÓN EXTRACORPÓREA
E. Corral*, A. Rodríguez Gascón**, J. Maynar*, A. Isla**, A. Martin*, A. Arzuaga**, JA. Urturi*, R. Hernandez**, F. Fonseca*, J.L. Pedraz** y F. Labaien*
*Medicina Intensiva H. Santiago. Vitoria, **Facultad de Farmacia Universidad País Vasco. Vitoria.
Introducción: Las heparinas de bajo peso molecular están cada vez más presentes en el tratamiento de los pacientes críticos (PC). Su farmacocinética aplicada a las técnicas continuas de depuración extracorpórea (TCDE) está poco evaluada y con resultados contradictorios en la fracción filtrada (s), que es determinante de cambios en su dosificación.
Objetivo: Conocer el s de enoxaparina (Clexane) en diferentes modelos de TCDE in vitro y en PC tratados con hemofiltración (HF) y calcular el aclaramiento extracorpóreo.
Material y métodos: Para los modelos de TCDE in vitro se ceban circuitos de TCDE y se conectan a reservorio con las diferentes soluciones a estudio: Ringer lactato® (RL), RL con 2 g/100 mL de albúmina (RLa), plasma humano (PFC). Se añadió enoxaparina para obtener una concentración inicial de 1,5 UI/mL. En estos modelos se realizó HF y hemodiálisis (HD) siendo el flujo de sangre (solución a estudio) de 150 mL/min y los flujos de hemodiálisis y de hemofiltración de 1500 mL/min. La toma de muestras se prolongó hasta los 60 minutos. En los pacientes con HF se monitorizó enoxaparina sin cambios en la dosis pautada en su tratamiento (40 mg sc cada 24). Calculamos el s de enoxaparina mediante el cociente: actividad antiXa en el efluente dividida por la actividad antiXa prefiltro. Membrana AN69® (HOSPAL). Variables expresadas con Medias e IC del 95%.
Resultados: Realizamos 3 experimentos en cada modalidad de TCDE con cada solución. Monitorizamos 2 pacientes con HF y tratamiento con enoxaparina. Los diferentes s se expresan en la tabla adjunta:
Estos s implican un aclaramiento extracorpóreo de enoxaparina en sistemas con plasma y efluente a 1,5 L/h de 8,6 ± 0,3 mL/min. Asumiendo el aclaramiento total de enoxaparina de la literatura: 20 mL/min (50% no renal) el aclaramiento extracorpóreo en pacientes con anuria sería cercano al 50% del total e implicaría aumentar la dosis de enoxaparina a la de función renal normal.
Conclusiones: El s de enoxparina en HF y HD es reproducible en circuitos de TCDE con plasma humano y superior en todos los modelos al publicado. La fracción de aclaramiento resultante podría implicar cambios en la dosificación.
043 FRACASO TERAPÉUTICO CON MIDAZOLAM EN LA SEDACIÓN DE PACIENTES CRÍTICOS. PROPUESTA DE DEFINICIÓN E INCIDENCIA
C. Chamorro, M. Romera, J. Márquez, C. Pardo y A. Ortega
UCI Clínica Puerta de Hierro. Madrid.
Objetivos: Definir y describir la incidencia de "fracaso terapéutico" con midazolam (Miz) durante la sedación de pacientes críticos en ventilación mecánica.
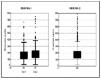
Material y métodos: Estudio descriptivo y prospectivo, en 290 pacientes consecutivos, en el que se analizaron las necesidades diarias (mg) de midazolam, para conseguir un grado de sedación Ramsay 2-5. Todos los enfermos estaban analgesiados con opiáceos. Se definió, como "fracaso terapéutico", la necesidad de dosis diarias de Miz por encima del percentil 75 + 2 desviaciones estándar (percentil 75-percentil 25), durante los tres primeros días de sedación. Cada día se consideró como un dato independiente. Datos representados mediante Box-plot.
Resultados: En la figura 1 se muestran las necesidades de Miz (mg/día) durante los días 1º (290 pacientes) y 2º (214 pacientes). La figura 2 muestra las necesidades durante los tres primeros días (672 días de sedación). En nuestra serie, la incidencia de "fracaso terapéutico" con Miz osciló entre el 14% (día 3º), 22% (día 6º) y el 41% (día 10º).
Conclusiones: Necesidades de midazolam por encima de 400 mg/día, o 17 mg/h, se deberían considerar como fracaso terapéutico. La incidencia de este fracaso aumenta a lo largo del tiempo, lo que indica la aparición de tolerancia. En estas situaciones, debería plantearse el cambio a otro sedante o la asociación de otro fármaco.
044 RELACIÓN DE LA DURACIÓN DE LOS FILTROS USADOS EN HEMOFILTRACIÓN CONTÍNUA CON SU CAPACIDAD DE ELIMINACIÓN DE MOLÉCULAS DE TAMAÑO MEDIO
M.E. Herrera Gutiérrez, G. Seller Pérez, M. Lebrón Gallardo, M. Delgado Amaya, J. Mora Ordóñez y G. Quesada García
UCI Hospital Carlos Haya. Málaga.
Objetivo: Se ha indicado la conveniencia de cambiar de forma precoz los filtros de hemofiltración contínua (HFC) para optimizar la eliminación por adsorción de las moléculas de tamaño medio (pro-inflamatorios) en pacientes sépticos. Pretendemos valorar el efecto de la duración del filtro sobre su capacidad de eliminación de moléculas medias mediante la determinación de beta2microglobulina (B2).
Material: Estudio prospectivo experimental en 14 pacientes tratados con HFC. Se determinó la B2 en sangre de entrada y salida del filtro y en el ultrafiltrado al inicio, 4, 8, 16, 24 horas y posteriormente cada 24h hasta su retirada. Durante el estudio se usó exclusivamente convección y previamente a cada determinación se ajustaba el balance horario a 0. Se registraron los datos habituales de parámetros de funcionamiento del monitor. Se realizaron mediciones dobles en muestras de 6 pacientes para determinar la variabilidad de nuestro laboratorio. Hemos analizado un total de 29 filtros, de los cuales aún se mantenían 20 a las 16 h y 15 a las 24 horas. Análisis estadístico: t de Student (ANOVA para comparaciones múltiples) y correlación de Pearson para variables contínuas, chi cuadrado para categóricas.
Resultados: Los porcentajes de desviación de B2 detectados en los controles fueron del 4 ± 2,6% para las muestras de sangre y 7,9 ± 5,6% en el UF lo que impidió realizar el cálculo de pérdidas por adsorción en la membrana.
Las diferencias solo fueron significativas para el Sieving de las 3 primeras determinaciones respecto del tiempo.
Aunque la tendencia de la B2 fue a la elevación progresiva en sangre, no se alcanzó significación estadística.
Conclusión:1) La eliminación de beta2microglobulina se mantiene de forma estable las primeras 16 horas de uso pero cae posteriormente de forma significativa, observándose una elevación paralela de los niveles séricos. 2) Aunque no podemos definir el papel de la saturación de la membrana en este fenómeno, existe una pérdida de rendimiento en la eliminación de moléculas de tamaño medio que aconseja la sustitución precoz del filtro si se busca su eliminación.
045 TIEMPO DE ALMACENAMIENTO DE LOS HEMATÍES Y MORBILIDAD EN CIRUGÍA CARDÍACA
S.R. Leal Noval*, A. Ordoñez**, R. Hinojosa*, R. Amaya*, P. Camacho* y A. Herruzo*
*Cuidados Críticos, **Cirugía Cardiaca H.U. Virgen del Rocío. Sevilla.
Objetivo: La transfusión de concentrados de hematíes almacenados durante un período prolongado puede producir isquemia visceral y favorecer la adquisición de infecciones postquirúrgicas.
Objetivo: Determinar la influencia del tiempo de almacenamiento de los RBCs sobre la morbilidad en Cirugía cardíaca.
Método: Estudio consecutivo, retrospectivo, cohorte. Fueron incluidos todos los pacientes (n: 850) sometidos a cirugía cardíaca desde Enero 1998 a Diciembre del 2000. Fueron evaluables 795 pacientes. Medida objetivo principal. Morbilidad, evaluada por 4 marcadores surrogados: estancia en UCI > 4 días (ESTANCIA-UCI > 4 d.), tiempo de ventilación mecánica mayor de 1 día (TVM > 1 d.), tasa de infarto perioperatorio (IPO) y tasa de infecciones severas.
Resultados: Fueron transfundidos el 72,8% de los pacientes (n:545). Tras considerar múltiples variables de confusión relacionadas con la gravedad del paciente y la dificultad de la cirugía, cada bolsa transfundida incrementó, en promedio, un 10,2% el riesgo de ESTANCIA-UCI > 4 días (95% CI, 5,8 14,7%), un 17,6% el riesgo de VM > 1 d (95% CI, 11,7 23,9) y un 11,7% el riesgo de neumonía nosocomial (95% CI, 7-16,5). El promedio, en días, de todas las unidades transfundidas a cada paciente no incrementó la morbilidad. Cada día de antigüedad de la bolsa más vieja incrementó el riesgo de neumonía en un 6% (CI 95%, 1-11%;p =.018). El punto de corte de máxima sensibilidad y especificidad (54,8 y 66,9%) que se asoció a un mayor riesgo de neumonía, correspondió a 28 días de almacenamiento de la bolsa más vieja (OR 2,74 CI 95% 1,18 - 6,36; p = 0,019).
Conclusiones: El almacenamiento prolongado de los concentrado de hematíes no incrementa la morbilidad en cirugía cardíaca, valorada como ESTANCIA-UCI > 4d, TVM > 1 d y tasa de IPO. El almacenamiento de más de 28 días podría ser un factor de riesgo para la adquisición de neumonía nosocomial.
Publicado en Anesthesiology2003;98:815-822
Desconexión, ventilación mecánicay ventilación no invasiva
046 EFECTIVIDAD DE LA VENTILACIÓN NO INVASIVA EN EL TRATAMIENTO DEL EDEMA AGUDO DE PULMÓN
L. Rodríguez Mulero*, A. Carrillo Alcaraz*, A. Melgarejo Moreno**, M.J. Millan Carrasco*, P. Jara Perez*, M. Párraga*, S. Botias* y G. González Díaz*
*UCI HGU JM Morales Meseguer. Murcia, **UCI Hospital del Rosell. Cartagena.
Objetivo: La utilización de la ventilación no invasiva (VNI) en pacientes afectos de edema agudo de pulmón (EAP) ha demostrado una disminución de la necesidad de intubación endotraqueal. Nuestro objetivo fue determinar los factores relacionados con el éxito de la técnica.
Método: Estudiamos de forma prospectiva durante 77 meses todos los pacientes (n = 199) con diagnóstico de EAP que necesitaron VNI. Se definió el éxito de la VNI como la evitación de la intubación y muerte durante la estancia en UCI y tras 24 horas en planta. Se recogieron datos epidemiológicos, clínicos y gasométricos al ingreso y tras una hora de aplicación de la técnica. Las variables que en el análisis univariante mostraron una relación significativa con el éxito de la VNI fueron introducidas en un modelo de regresión logística.
Resultados: La edad media de los pacientes era 73 ± 9,5 años, el SAPS II de 45 y 43,2% eran varones. El 62,8% procedían de urgencias. Entre sus antecedentes: el 27,6% eran EPOC, un 56,1% hipertensos, un 53,3% presentaban cardiopatía isquémica previa, y en 74 (36,7%) la etiología del EAP fue un infarto agudo de miocardio (IAM). El 74,4% de los pacientes fueron tratados con éxito. Los predictores independientes relacionados con el éxito de la VNI fueron: SAPS II (OR 0,95; IC 0,91-0,99), frecuencia respiratoria 1ª hora (OR 0,91; IC 0,81-0,99), IAM (OR 0,05; IC 0,15-0,22), PaO2/FiO2 1ª hora (OR 1,03; IC 1,01-1,06), horas de VNI (OR 0,17; IC 0,04-0,65), PCO2 < 50 mmHg al ingreso (OR 1,05; IC 1,01-1,09), presencia de complicaciones (OR 0,17; IC 0,47-0,65), Score de fallo orgánico (OR 0,62; IC 0,49-0,78), procedencia (6,78; IC 1,85-24,79).
Conclusiones: La utilización de la VNI en el EAP presenta una tasa de éxito elevada. Los factores asociados con el éxito de la técnica fueron, un menor SAPS II, etiología no isquémica, una menor duración con VNI y secundariamente menos complicaciones, mejoría de la frecuencia respiratoria y del índice PaO2/FiO2 en la primera hora, una PaCO2 elevada al ingreso, y la procedencia del ingreso.
047 INSUFICIENCIA CARDIACA DURANTE LA RETIRADA DE LA VENTILACIÓN MECÁNICA
B. Cabello, O. Rubio, M. Delgado, P. Vera, M. Caló y J. Mancebo
Medicina Intensiva Hospital de Sant Pau. Barcelona.
Introducción: La liberación de la ventilación mecánica (VM) puede estar interferida por el desarrollo de insuficiencia cardiaca. Esta patología como causa de intolerancia a la liberación de la VM ha sido poco estudiada. Hemos diseñado un estudio clínico-fisiológico para analizar la magnitud del problema y sus características fisiológicas.
Métodos: Durante un periodo de dos meses se realizó un screening diario a todos los pacientes con VM seleccionando aquellos que reunieran criterios de weaning. A estos pacientes se les realizó una prueba de respiración espontánea (RE) con tubo en T durante 30 minutos. Los pacientes que mostraron intolerancia a la RE fueron estudiados con un balón esófago-gástrico y un catéter de Swan-Ganz. Se recogieron datos hemodinámicos y de mecánica pulmonar en tres modalidades respiratorias diferentes: asistida Controlada (AC), presión de soporte (PS) de 7 cm H20 con PEEP de 5 y respiración espontánea (RE). Definimos la existencia de insuficiencia cardiaca cuando una presión capilar pulmonar (PCP) normal en AC se eleva por encima de 18 mmHg durante la RE.
Resultados: De un total de 39 pacientes 12 mostraron intolerancia a la respiración espontánea. La media de la PCP en AC fue de 14,2+2,91 mm Hg., una PCP mayor de 18mmHg fue observada en 7 de los 12 pacientes durante la respiración espontánea.
Variables hemodinámicas y respiratorias
Conclusión: La insuficiencia cardiaca durante la liberación de la ventilación mecánica ocurre en un número considerable de pacientes complicando este proceso. Niveles bajos de presión soporte y la respiración espontánea muestran diferentes respuestas fisiológicas.
048 VARIABLES ASOCIADAS CON LA REINTUBACIÓN DE LOS ENFERMOS VENTILADOS MECÁNICAMENTE
F. Frutos Vivara, A. Estebana, N. Fergusonb, C. Apezteguíac, A. Anzuetod, M. Gonzáleze y Y. Arabif
aUCI H. U. de Getafe. Madrid, bInterdepartmental division of Critical Care Medicine Universidad de Toronto. Toronto, cUCI Hospital Profesor Posadas. Buenos Aires, dHealth Science Center University of San Antonio. San Antonio, eUCI Hospital General de Medellín. Medellín, fICU King Fahad National Guard Hospital. Riyadh.
Introducción: La reintubación tras una extubación programada en enfermos con ventilación mecánica prolongada es un hecho frecuente que se asocia con un aumento en la mortalidad. El objetivo de nuestro estudio fue identificar las variables que se asocian a un aumento en el riesgo de reintubación.
Material y métodos: Analizamos prospectivamente a 775 enfermos ventilados mecánicamente durante más de 48 horas y que fueron extubados de forma programada. Se recogieron las siguientes variables: datos demográficos y de gravedad, índices de desconexión de la ventilación mecánica (frecuencia respiratoria, volumen tidal, PiMax, índice de respiración rápida y superficial), características y cantidad de secreciones traqueobronquiales, colaboración del paciente y capacidad de toser, datos de infección (leucocitosis, fiebre, cultivo de aspirado bronquial antes de extubación), balance hídrico en las 48 horas previas a la extubación y administración de fármacos sedantes en las 48 horas previas a la extubación. Para identificar las variables independientemente asociadas con la reintubación se realizó un análisis de regresión logística backward stepwise introduciendo en el modelo las variables que en al análisis univariante tuvieron una P < 0,10.
Resultados: La tasa de reintubación en esta cohorte de enfermos fue del 13%. El resultado del análisis multivariante se muestra en la tabla:
Conclusiones: Nuestra tasa de reintubación fue similar a los estudios previamente publicados. Las variables asociadas con la reintubación fueron un índice de respiración rápida y superficial > 100 resp/m/ml, una tos ineficaz y un balance hídrico positivo en las 48 horas previas a la reintubación.
049 VENTILACIÓN MECÁNICA NO INVASIVA EN NEUMONÍA: ASISTENCIA PROPORCIONAL VS PRESIÓN DE SOPORTE
J. Vayá Moscardó, M. Fernández Vivas, B. Álvarez Sánchez, J.A. Acosta Escribano y J. Caturla Such
UCI Hospital general universitario de Alicante. Alicante.
Objetivos: Comparar la eficacia de la VMNI en PS vs PAV en pacientes con insuficiencia respiratoria aguda por neumonía. Objetivos primarios: Comparar la necesitad de intubación endotraqueal y mortalidad. Objetivos secundarios: Comparar la evolución de los parámetros fisiológicos respiratorios y hemodinámicos, la disnea y el confort del paciente.
Material y métodos: Estudio prospectivo en 50 pacientes adultos con insuficiencia respiratoria aguda por neumonía ingresados en una unidad de cuidados intensivos. Criterios de inclusión: Neumonía, disnea, frecuencia respiratoria mayor de 30 por minuto, relación PaO2/FiO2 menor de 200. Se utilizó el ventilador Vision de Respironics y mascarilla oronasal en todos los casos. Se recogieron variables fisiológicas respiratorias y hemodinámicas. Los índices subjetivos disnea y confort fueron medidos usando una escala analógica visual (mínimo 1 punto, máximo 10 puntos). Los datos fueron recogidos sistemáticamente al inicio de la ventilación, a la hora, 8 horas y 24 horas. Análisis estadístico: Se utilizó la t de Student y el ANOVA para variables cuantitativas y el test Chi cuadrado para variables cualitativas. La intubación evitada y supervivencia se estudiaron mediante curvas de Kaplan-Meier y log-rank test.
Resultados: Los grupos fueron comparables. Detectamos mejoría en las variables fisiológicas con ambos métodos ventilatorios. El índice de oxigenación fue mayor a la 8ª hora en el grupo PAV (204 ± 78 vs 140 ± 55) sin alcanzar significación estadística (p = 0,08). La saturación de O2 fue superior en el grupo PAV a la hora (95 ± 3 vs 91 ± 8, p = 0,02) y a la 8ª hora (97 ± 2 vs 94 ± 5, p = 0,04). El confort fue superior en el grupo PAV en todo momento: al inicio (6,3 ± 2 vs 5,3 ± 1,5, p = 0,048), a la hora (6,9 ± 2 vs 4,4 ± 1,7, p < 0,001), a la 8ª hora (6,2 ± 1,8 vs 3,9 ± 1,5, p < 0,001) y a las 24 horas (6,6 ± 2 vs 3 ± 1,3, p < 0,001). No hubo diferencias significativas en la estancia en UCI (11,52 ± 11,3 vs 8,3 ± 7,3, p = 0,28), intubación endotraqueal (43% vs 50%, p = 0,62) ni en mortalidad (36% vs 41%, p = 0,71). Las curvas de Kaplan-Meier para intubación evitada y supervivencia fueron superponibles con Log-rank test no significativo (p = 0,45 y p = 0,65 respectivamente).
Conclusiones: La VMNI es un método factible para evitar la intubación endotraqueal en pacientes seleccionados con neumonía. Tanto la PS como la PAV mejoran la disnea y las variables fisiológicas respiratorias y hemodinámicas. En términos pronósticos no hay evidencia de diferencias entre ambos métodos. La PAV tiene la ventaja sobre la PS de ser más confortable.
050 VENTILACIÓN NO INVASIVA CON GAS HELIOX (VNI-HEO2) EN ENFERMEDAD PULMONAR OBSTRUCTIVA CRÓNICA AGUDIZADA (EPOC). EFECTO SOBRE ESFUERZO Y TRABAJO RESPIRATORIO
M. Rodríguez, R. León, M. Luque, M. Cid, J.C. Llamas, J.M. Dueñas, E. Espejo y J.M. Serrano
Medicina Intensiva, HU. Reina Sofía. Córdoba.
Objetivo: Evaluar el efecto de VNI-HeO2 sobre el esfuerzo y trabajo respiratorio en pacientes EPOC.
Métodos: Estudiamos 9 pacientes EPOC con insuficiencia respiratoria agudizada hipercápnica (PaCO2 > 45 mmHg; pH < 7,38; FR > 25/min.) durante VNI en modo BiPAP®-Vision Respironics®. Se aplican dos mezclas de gas: VNI-AireO2 y VNI-HeO2 con fuente de gas Helio 99,99% y caudalímetro específico (Carburos Metálicos SP®). FiO2 ajustada para SaO2 > 90%. Usando monitor pulmonar Bicore CP-100® se registra mecánica respiratoria; almacenando índices de esfuerzo (P0,1; Delta Presión esofágica, DPes; Producto Presión x Tiempo, PTP); y trabajo respiratorio de paciente (WOBp) en ambas condiciones consecutivamente, durante 5 min. y tras 30 min. de estabilización mediante software apropiado. Siendo cada paciente su propio control. Los datos se expresan como medias ± SD, y se comparan mediante test no paramétrico.
Resultados:
Conclusiones: Encontramos mayor reducción en trabajo y esfuerzo respiratorio aplicando VNI-HeO2 vs VNI-AireO2. VNI-HeO2 podría mejorar la tolerancia clínica a VNI y potencialmente disminuir la necesidad de intubación orotraqueal en pacientes con EPOC seleccionados.
051 VENTILACIÓN NO INVASIVA EN LA PREVENCIÓN DEL FRACASO DE LA EXTUBACIÓN. ESTUDIO CLÍNICO ALEATORIZADO
M. Valencia*, M. Ferrer*, O. Bernadich*, J.R. Badia*, J.M. Nicolas**, A. Alarcón* y A. Torres*
*Instituto Clínic de Pneumología y Cirugía Torácica, **Área de Vigilancia Intensiva Hospital Clínic. Barcelona.
Introducción: El fracaso de extubación y la reintubación (re-IT) se asocian a mal pronóstico en pacientes ventilados mecánicamente. Hemos estudiado la eficacia de la ventilación no invasiva (VNI) en la prevención del fracaso de extubación en pacientes de riesgo.
Métodos: Se han estudiado 133 pacientes ventilados (edad 71 ± 11 a, 95 H, 38 M) que toleraron una prueba de respiración espontánea con O2 en T después de recuperarse del episodio agudo pero que tenían riesgo aumentado de fracaso de extubación: edad > 65 a, insuficiencia cardíaca, o APACHE-II ≥ 12 el día de la extubación. Los pacientes se distribuyeron aleatoriamente en recibir VNI durante 24 h (n = 67) o manejo convencional (grupo control, n = 66). Los criterios de fracaso de extubación y re-IT fueron pre-definidos. Para evitar la re-IT, se permitió la VNI como terapia de rescate en pacientes de ambos grupos con criterios de fracaso de extubación pero no de re-IT inmediata. Ambos grupos eran similares al inicio del estudio.
Resultados: El fracaso de extubación fue menos frecuente (11, 16% vs 22, 33%, p = 0,040) y retardado (42 ± 20 vs 22 ± 21 h después de extubar, p = 0,016) en el grupo VNI. Se evitó la re-IT en 2/2 pacientes del grupo VNI y 6/15 pacientes del grupo control que recibieron VNI como terapia de rescate; por tanto, la tasa de re-IT no cambió significativamente (9, 13% en el grupo VNI vs 16, 24% en el grupo control). La VNI disminuyó significativamente la mortalidad en UCI (3, 4% vs 11, 17%, p = 0,045), pero no en el hospital (10, 15% vs 17, 27%, p = 0,094), comparado con el grupo control.
Conclusión: La VNI disminuyó el fracaso de extubación y la mortalidad en UCI en pacientes de riesgo elevado. Se observaron beneficios adicionales de la VNI como terapia de rescate al prevenir la re-IT en pacientes que presentaron fracaso de extubación.
Financiado por: FIS 01/1505, SEPAR 2000, 1999SGR00228, ERS Fellowship, IDIBAPS
052 WEANING CON PRESIÓN DE SOPORTE AUTOMATIZADA
B. Cabello, O. Rubio, M. Delgado, P. Vera y J. Mancebo
Medicina Intensiva Hospital de Sant Pau. Barcelona.
Introducción: La duración del weaning es dependiente de la estrategia clínica utilizada. Hemos utilizado un sistema de weaning automático (SWA) con presión de soporte (PS) que permite una monitorización y adaptación continua a los cambios fisiológicos del paciente con objeto de valorar el funcionamiento del SWA en la práctica clínica habitual.
Métodos: Incluimos los pacientes con criterios de weaning (presión de plateau por debajo de 30 cm H2O con un volumen corriente 8ml/Kg de peso en ventilación asistida controlada, nivel de PEEP ≤ 8 cm H2O, PaO2/FiO2 > 150 o Sat O2 ≥ 90% con FiO2 ≤ 50; no precisar de altas dosis de vasopresores, temperatura > 36ºC y < 39ºC y sedación suspendida o reducida con estado neurológico estable, puntuación en la Escala de Glasgow > 4 sin sedación) que fueron ventilados con el respirador SWA (Dräger, Evita 4). El SWA adapta de forma continua la PS según la frecuencia respiratoria (FR), volumen corriente (VC) y endtidal de C02 (ET). Estos parámetros son analizados por SWA y mantienen al paciente en una zona de confort: FR mínima 15 rpm y máxima 30 (35 si el paciente presenta patología neurológica central), VC mínimo de 300 ml y ET máximo de 55 mmHg (65 si EPOC) y mínimo 25. SWA indicaba que el paciente podía ser desconectado tras un período observacional (una hora en PS de 12 cmH2O en pacientes con intubación orotraqueal o 7 cmH2O en traqueostomizados con PEEP ≤ 5). Si el paciente cumplía los criterios de extubación se procedía a la misma. Se consideró éxito cuando el paciente no precisaba reintubación en las primeras 48 horas postextubación (GE), fracaso cuando se reintubaba en este período (GF) y sin mensaje (GSM) cuando no aparecía la orden de desconexión.
Resultados: Se incluyeron 31 pacientes (4 traqueostomizados) con una edad media de 64,2 ± 14,6 años y un SAPS de 33,1 ± 12,1. La duración media de ventilación mecánica previo al SWA fue de 9,9 ± 7,2 días y de 8,4 ± 10,4 días durante el weaning. El porcentaje por grupos fue: GE 48%, GF 16% y GNM 36%. Entre los tres grupos no se observaron diferencias significativas en la edad, SAPS y días previos de ventilación mecánica. Se observaron diferencias significativas (p < 0,05) en cuanto al tiempo en la zona de confort de cada grupo: GE: 85,36%, GF: 94,25% y GSM: 65,14%; y en los días totales de duración de la ventilación mecánica: GE 11,34, GF 21,60 Y GSM 26,18 (p < 0,05).
Conclusión: El SWA es un método seguro de weaning. La ventaja potencial de SWA es la monitorización y adaptación continua del paciente a la ventilación mecánica permitiendo un elevado grado de confort.
Infección nosocomial
053COMPARACIÓN DE PRINCIPALES CARACTERÍSTICAS Y ESTANDARES ENTRE EL ENVIN Y EL PRIMER AÑO DE APERTURA DE UNA UCI
M. Borges Sá, C. Rubert, P. Ibañez, R. Poyo-Fernandez, C. Forteza y S. Trabanco. Grupo ENVIN-UCI
UCI H. Son Llàtzer. Palma de Mallorca.
Introducción: Conocer nuestra "realidad infecciosa" desde la apertura de la UCI fue considerado prioritario para poder aplicar medidas de control, pero también es fundamental tener referencias, y por ello el ENVIN es una herramienta vital.
Objetivo: Comparar diferentes datos obtenidos en los primeros meses de apertura de una UCI/Hospital nuevos con los del ENVIN.
Material/métodos: Estudio prospectivo, observacional con variables y estandares obtenidos en una UCI General de 10 camas de un nuevo Hospital público de 2º nivel comparados con los del ENVIN del 2002.
Resultados: Analizamos nuestra UCI entre abril-diciembre y el ENVIN entre mayo-junio del 2002 en que participaron 85 UCIs españolas. La Tabla I valora las principales características generales:
La Tabla II nos compara las diferencias de los intervalos de APACHE II:
La Tabla III refleja los principales estandares de NAV y Bacteriemias 1º-2ª a catéter (BSC):
Conclusiones:1) similares características demográficas. 2) Tipo de pts distintos, tenemos menos quirúrgicos y traumáticos. 3) Gravedad por intervalos similar en los dos grupos. 4) No diferencias significativas en estandares de NAV ni bacteriemias 1ª o BSC, lo que significa un buen labor de control y vigilancia por los problemas que conlleva "abrir" una Unidad.
054EXCESO DE MORTALIDAD ATRIBUIBLE A LA NEUMONÍA ASOCIADA A VENTILACION MECÁNICA
A. Pobo Peris*, O. Garcia-Esquirol Soriano*, J. Vallés Daunis*, D. Mariscal Merlo**, R. Fernández Fernández* y J. Real Gatius***
*Medicina Intensiva, **Microbiología, ***Epidemiología, Hospital Sabadell. Sabadell.
Objetivos: Determinar el exceso de mortalidad atribuible a la neumonía asociada a ventilación mecánica (NAV).
Diseño: Estudio prospectivo caso-control.
Entorno: UCI médico-quirúrgica de 16 camas de un hospital docente.
Pacientes: Pacientes admitidos en UCI y ventilados mecánicamente > 72 h desde el 1 de Enero del 2001 al 31 de Diciembre del 2002. Los pacientes que desarrollaron una NAV fueron definidos como casos (n:40) y los controles (n:61) seleccionados según la edad, el sexo, nivel de gravedad al ingreso según el SAPS II, y el riesgo de mortalidad según el MPM II y el SAPS II al ingreso.
Métodos: El diagnóstico microbiológico de la NAV se realizó mediante catéter telescopado, lavado broncoalveolar o aspirado traqueal cuantitativo. Se analizó la mortalidad cruda y la ratio entre mortalidad cruda y la prevista según el SAPS II en ambos grupos y la mortalidad atribuible y exceso de estancia en el grupo de casos, diferenciando entre NAV precoces y tardías, si la infección la desarrollaba antes o después del 4º día de VM. Se utilizó el test de la t de Student y el test de Mann-Whitney para compara las medias y el test de chi cuadrado y el de Fisher para comparar proporciones.
Resultados: La mortalidad cruda en el grupo con NAV fue del 45% y la prevista por el SAPS II fue del 26,5% (p < 0,001), siendo la mortalidad atribuible del 18,5%. La ratio entre la mortalidad cruda y la prevista por el SAPS II fue de 1,7 (p < 0,001) en el grupo con NAV y en el grupo control fue de 1,01 (p:NS). La ratio entre la mortalidad cruda y la prevista en el grupo con NAV precoz fue de 1,05 (p:NS) mientras que la del grupo con NAV tardía fue de 1,9 (p < 0,001). El tratamiento antibiótico empírico fue adecuado en el 77,5% de los casos y la ratio entre mortalidad cruda y prevista en este grupo fue de 1,64 (p < 0,01). La estancia media en UCI en el grupo con NAV y el control fue de 33,3 ± 23 días y de 14,3 ± 12 días respectivamente y los días de VM de 25,5 ± 20 días y 10,5 ± 11 días respectivamente.
Conclusiones: La NAV en nuestra UCI médico-quirúrgica tiene un exceso de mortalidad del 18,5%, debido exclusivamente a las neumonías tardías a pesar de que el tratamiento antibiótico empírico sea adecuado. Asimismo, la NAV se asocia a un mayor tiempo de VM y de estancia en la UCI.
055 IMPACTO DE LA INVESTIGACIÓN MICROBIOLÓGICA EN EL TRATAMIENTO DE NEUMONÍA ASOCIADA A VENTILACIÓN MECÁNICA
B. Gualis, L. Vidaur, A. Rodríguez, A. Sandiumenge, E. Díaz y J. Rello
Medicina Intensiva H. U. Joan XXIII. Tarragona.
Objetivo: Evaluar la frecuencia de de-escalación (DE) antibiótica en Neumonía Asociada a VM (NAV).
Métodos: Estudio prospectivo observacional durante 43 meses. Inclusión: Pacientes intubados con al menos un episodio de NAV. Se realizó fibrobroncoscopia con catéter telescopado (CT) o Aspirado traqueal (AT) con cultivo cuantitativo en las primeras 12 h del inicio de la NAV. Todos los episodios de NAV recibieron tratamiento antibiótico inicial de amplio espectro siendo reevaluado en base a la clínica y resultado microbiológico.
Resultados: Se diagnosticaron 121 episodios de NAV (5% de segundos episodios), con una edad mediana de 60a, APACHE II: 15 y 8 días de comienzo de VM. La investigación microbiológica se basó en CT en el 47,9% de los casos, AT cuantitativo en un 47,9%, BAL en 2,4% y hemocultivos en 1,8%. El patógeno aislado con más frecuencia fue H influenzae (23%), MSSA (21,5%) y Ps aeruginosa (15%), S. pneumoniae (8,6%), A. baumannii (8,6%). Mortalidad global: 32,2%, con un exceso de mortalidad del 14% en los pacientes que recibieron tratamiento inicial inadecuado (45% vs 31%). La tasa de mortalidad fue similar en los pacientes diagnosticados por AT o CT (29,5% vs 32%) la rentabilidad diagnóstica fue similar (93% vs 90%). La información microbiológica permitió cambios en la pauta antibiótica en el 43,8% de los episodios. La DE total fue posible en un 31,4 incrementándose a 34,2% y 38% cuando se excluyeron los pacientes que presentaron tratamiento inicial inadecuado y etiología desconocida respectivamente. La DE fue realizada en un 2,7% de los episodios con patógenos potencialmente multirresistentes (ej. BGN no fermentadores y MRSA) comparado con el 49,3% en los restantes patógenos (p < 0,05).
Conclusiones: Nuestros hallazgos confirman la importancia de la investigación microbiológica inmediata en pacientes con VAP. La técnica diagnostica utilizada, fue comparable en términos de mortalidad. La DE fue la causa más importante de cambio de tratamiento antibiótico. La presencia de patógenos potencialmente multirresistentes disminuye la tasa de DE.
Financiado en parte por CIRIT SGR 2001/414, Distinció Recerca Universitaria (JR) y RED Respira (RTIC C03/11).
056 IMPACTO DE LAS CARACTERÍSTICAS DEL TRATAMIENTO ANTIBIÓTICO EN LA NEUMONÍA ASOCIADA A VENTILACIÓN
M. Palomara, F. Alvarez Lermab, A. Martínez Pellúsc, B. Bermejod, M. Roblese, D. Castanderf, G. Friedmang y E. Díazf
aMedicina Intensiva H.U. Vall d'Hebron. Barcelona, bMedicina Intensiva H Mar. Barcelona, cMedicina Intensiva Arrixaca. Murcia, dMedicina Preventiva V Camino. Pamplona, eMedicina Intensiva Hosipital Infanta Cristina. Badajoz, fMedicina Intensiva H. U. Joan XXIII. Tarragona, gMedicina Intensiva Clinicas. Porto Alegre
Diferentes estudios han demostrado el impacto de la adecuación del tº antibiótico (ATB) empírico en diferentes infecciones en el paciente crítico, incluyendo la neumonía asociada a ventilación mecánica (NAV).
Objetivo: Estudiar la repercusión de la adecuación del tº empírico y otras características del tº ATB en una amplia serie de pacientes con NAV.
Métodos: Estudio multicéntrico (17 UCIs) de cohortes de 1704 pacientes con VM > 12h. Se analizó el tº ATB que recibieron los 353 pacientes que desarrollaron NAV, para el tratamiento de 400 episodios; se estudió si se administró en monoterapia o en combinación, el momento de la administración desde el inicio de la clínica, si el tº empírico fue adecuado y su impacto en la curación y recidiva de la NAV, así como la mortalidad global y la asociada a NAV. Estudio estadístico: T de Fisher y Chi cuadrado.
Resultados: Se prescribieron 713 ATB, empíricos el 63%, en monoterapia el 32%, siendo el momento de la administración < 24h: 51,2%, entre 24-48: 27,8% y > 48h: 20,9%. El tº empírico fue adecuado en el 73,4%. La monoterapia se asoció a mayor curación de la NAV, 81,5% vs 68,7% (p = 0,02), a menor recidiva 6,7% vs 22,4% (p = 0,003), igual mortalidad global 45,5% vs 46,5%, pero menor mortalidad relacionada 16,1% vs 26,7% (p = 0,04). El momento de administración no mostró diferencias en la curación pero si en la recidiva de la NAV: 3% vs 22% vs 27,8% (p < 0,001). Tampoco se diferenció la mortalidad global 46,5% vs 38,9% vs 53,3%, pero la mortalidad asociada fue menor en los pacientes que recibieron los ATB en las primeras 48h: 18,1% vs 31,8% (p = 0,01). El tratamiento empírico correcto mostró una tendencia no significativa a incrementar la curación: 78% vs 66,7% (p = 0,09), menor tasa de recidiva de la NAV, 10,9% vs 27,3% (p = 0,01), similar mortalidad global 43,3% vs 46,7% (NS), y menor mortalidad relacionada 16,9% vs 25,4% (p = 0,04).
Conclusiones: Las características del tº ATB de la NAV influyeron en la evolución de la infección y algo menos en el pronóstico del paciente. El tº empírico adecuado, precoz y en monoterapia se mostraron como factores determinantes en la curación y disminución de las recidivas. Estos mismos factores redujeron la mortalidad relacionada con la NAV, aunque no la mortalidad global.
057 INFECCIÓN INTRA-UCI Y MEDIDAS DE AISLAMIENTO. IMPACTO SOBRE LA ACTIVIDAD Y LOS COSTES DE UN SERVICIO DE MEDICINA INTENSIVA
R. Reig, A. Belenguer, F. Sánchez, L. Mateu, B. Vidal y R. Abizanda
Servei de Medicina Intensiva Hosp. Universitario Asociado General de Castelló. Castelló.
Introducción: Las infecciones nosocomiales incrementan de forma notable la gravedad, las estancias hospitalarias de nuestros pacientes, el gasto farmacéutico y la mortalidad global. Nuestro objetivo es conocer la influencia de este problema sobre estos aspectos de la actividad de nuestra UCI.
Pacientes y método: Análisis retrospectivo de los datos del Servicio en el periodo Enero2002-Septiembre2003. Identificación de pacientes infectados intraUCI y pacientes sometidos a medidas de aislamiento. Análisis de estancias, cargas de trabajo, gasto hospitalario y mortalidad, referenciadas frente al global de pacientes atendidos durante este mismo periodo. Se descartaron los pacientes ingresados por patología coronaria y alteraciones del ritmo cardíaco por su baja prevalencia infecciosa.
Resultados: Pacientes incluidos 1286. Edad media 61 años; SAPS 2: 30,5 ± 15,9; riesgo de muerte estimado (IP SAPS 2) 40 ± 25, una mortalidad global de 12,3%, con SMR del 0,67. Presentaron infecciones nosocomiales intraUCI 176 pacientes (17,6%), con niveles de gravedad mayores al ingreso (SAPS 2: 30 ± 16 frente a 45 ± 15), estancias en UCI mucho mas prolongadas (5 ± 10 días frente a 27 ± 23), cargas de trabajo totales medidas mediante NEMS mayores (147 ± 250 puntos frente a 712 ± 460) y mortalidad mas elevada (12,3% frente a 31,3%). Destaca igualmente la diferencia porcentual de procedencias, con mayor repercusión de los pacientes que ingresaron desde planta y otros hospitales. El coste por paciente difirió significativamente (5199 €frente a 40496 €). Los pacientes que requirieron aislamiento (61 casos) presentaron igualmente mayor gravedad, estancia preUCI e intraUCI, mayores cargas de trabajo y una mortalidad muy elevada respecto al global de la muestra. La distribución estacional de la muestra revela un acúmulo significativo de aislamientos durante la época estival, coincidente con fases de mayor presión asistencial y personal de enfermería inexperto.
Conclusiones: Concluimos que nuestra tasa de infección nosocomial intraUCI es discretamente más baja que la referida en estudios nacionales, que la presencia de la misma (y la exigencia de aislamiento preventivo) se asocia (respecto al global de la población atendida en nuestra UCI) a niveles de gravedad al ingreso más elevados, estancias más prolongadas, cargas de trabajo de enfermería marcadamente más altas importantes y elevada mortalidad. Los elevados costos hospitalarios de los pacientes infectados intraUCI, quintuplican los costos por paciente y que repercuten de forma notable en la gestión, tanto a nivel económico como en cargas de trabajo, enfatizando la importancia de la labor continuada de lucha preventiva contra las infecciones intraUCI.
058 INFLUENCIA DE LA ETIOLOGÍA EN LA MORTALIDAD GLOBAL DE LAS BACTERIEMIAS EN UCI
R. Zaragoza Crespo*, S. Sancho Chinesta*, A. Artero Mora**, J.J. Camarena Miñana***, J.M. Nogueira Coito*** y C. Tormo Calandín*
*Medicina Intensiva, **Medicina Interna, ***Microbiología, H.U. Dr. Peset. Valencia.
Objetivos: Conocer los factores de riesgo asociados a la mortalidad global de los pacientes con bacteriemias en UCI analizando especialmente el papel que juega la etiología de las mismas.
Material y métodos: Estudio prospectivo y descriptivo de las bacteriemias clínicamente significativas en una UCI polivalente (BUCI) durante 6 años y medio (1996-2002). Se analizaron variables epidemiológicas, clínicas y etiológicas incluyendo las cinco etiologías más frecuentes de BUCI (S. aureus, A. baumannii, ECN, Enterococcus spp, P. aeruginosa). Se realizó un análisis uni y multivariante para identificar los factores asociados a mortalidad global (MG) utilizando el paquete estadístico SPSS 9.0. (IC95%)
Resultados: De un total de 263 casos de BUCI, la MG fue del 53,2%. Mediante análisis univariante (p < 0,05) se identificaron como factores clínicos asociados con MG la edad, antecedentes de OCFA, alcoholismo o fracaso renal crónico, disfunción de 2 o más órganos al inicio de la bacteriemia, la forma de presentación como sepsis severa o shock séptico, fracaso renal agudo, el uso de ventilación mecánica, así como el origen nosocomial y los focos respiratorio o abdominal de la BUCIs y únicamente como factores etiológicos la bacteriemia por Enterococcus spp. y la recuperación de microorganismo multiresistente mostraron una asociación con MG. El análisis multivariante permitió confirmar como factores asociados a MG la edad (p = 0,01; OR = 1,06; IC95%: 1,011,12), el uso de ventilación mecánica (p = 0,03; OR = 4,52; IC95%: 1,1-18,6), la disfunción de 2 o más órganos al inicio de la bacteriemia (p = 0,01; OR = 9,92; IC95%: 1,6-61) y el alcoholismo (p = 0,005; OR = 84,1; IC95%: 3,6-1952)
nes: La etiología no se comporta como factor asociado a la MG de las BUCI, en cambio, el alcoholismo, la edad, el uso de Ventilación mecánica y la disfunción multiorgánica sí deben considerarse como factores de riesgo independientes asociados a MG de las BUCI.
059 UTILIZACIÓN DE MEDIDAS PREVENTIVAS Y DIAGNÓSTICAS DE LAS NEUMONÍAS ASOCIADAS A LA VENTILACIÓN MECÁNICA
R. Sierra Camerino y S. Pedraza López, Grupo de estudio de Infecciones y Sepsis (GISMI). Sociedad Andaluza de Medicina Intensiva, Urgencias y Coronarias
UCI Hospital Universitario Puerta del Mar. Cádiz.
Objetivos: Valorar la aplicación de medidas destinadas a prevenir la aparición de neumonías asociadas a la ventilación mecánica (NAV) en las UCIs de parte de España (18% de su población). Conocer también cómo se diagnostican las NAV.
Métodos:Diseño: Estudio descriptivo multicéntrico mediante encuesta. Ámbito: las 32 UCIs del sistema sanitario público del sur de España (30 de Andalucía, una Ceuta y una Melilla). Pacientes: todos los ingresados en esas UCIs. Período: Septiembre de 2004. Variables: medidas de prevención de NAV recomendadas en base a evidencias científicas; medios diagnósticos de NAV clínicos y microbiológicos. Protocolo: Cuestionario enviado a los jefes de las UCIs tras su consentimiento, reclamando 2 veces los no contestados. Análisis central. Datos en proporciones.
Resultados: Contestaron el 91% (29 UCIs), cumplimentando todos todo el cuestionario. Un 50% de las 441 camas (c) eran de hospitales con < 500 c, 32% con < 750 c, y 18% con 500-750 c. Las relaciones nº habitaciones individuales / nº camas y nº lavamanos / nº camas fue de 0,51 y 0,48, respectivamente. El grado de utilización de las medidas preventivas de NAV fue: Cambio de tubuladuras de los respiradores cada 72 h. o más, en el 71% de las UCIs. Humidificación con "narices artificiales": 96%. Sistemas abiertos de aspiración endotraqueal: 93% (nadie usaba aspiración continua subglótica). Comprobación de la presión de neumotaponamiento del tubo traqueal al menos cada 24 h.: 57%. Posición semiincorporada: 93%. Nutrición preferiblemente enteral: 79%. Descontaminación oral con antisépticos: 93% (digestiva selectiva: 4%). Fármacos procinéticos y antiulcerosos: 39% y 93%, respectivamente (sucralfato: 7%). Un 64% empleaban ventilación no invasora con frecuencia, 71% tenían un protocolo de antibioterapia y 11% rotaban los antibióticos. Un 11% interrumpía diariamente la sedación. Un 36% hacían un diagnóstico clínico de NAV sin datos microbiológicos. Las muestras diagnósticas más usadas eran de aspirado traqueobronquial (75%), usando cultivo cuantitativo sólo el 36%.
Conclusiones: En el entorno estudiado se observan oportunidades de mejora tanto estructurales como de la práctica de la ventilación mecánica que podrían repercutir en la frecuencia de aparición de NAV.
Descontaminación digestiva selectiva
060¿AUMENTA LA INCIDENCIA DE INFECCIONES POR GÉRMENES GRAM POSITIVOS LA DESCONTAMINACIÓN DIGESTIVA SELECTIVA ESTÁNDAR?
R.M. Vicho Pereira*, J.A. Sánchez Román*, H. Sancho Fernández*, C. Castro Fernández** y C. León Gil*
*Cuidados Críticos y Urgencias, **Microbiología H.U. Virgen de Valme. Sevilla
Objetivo: Analizar si el empleo de descontaminación digestiva selectiva (DDS) influye en la incidencia de infecciones por gérmenes gram positivos (GG+) en nuestro medio.
Métodos: Base de datos ENVIN-UCI, aplicada en una UCI polivalente de adultos de 14 camas siendo los pacientes tratados con DDS estándar y según protocolo. Se analizan las siguientes características de los pacientes infectados por GG+, un año antes y un año después del inicio de la DDS (edad, sexo, motivo de ingreso, APACHE II al ingreso, tipo de infección nosocomial y GG+ aislado). Se calcula la media de las variables cuantitativas y la moda de las variables cualitativas
Resultados:
Conclusiones: En nuestro medio, con la aplicación de la DDS no hemos objetivado un incremento en el número de infecciones por gérmenes gram positivos.
061 CAMBIOS EN LOS PATRONES DE COLONIZACIÓN E INFECCIÓN EN RELACIÓN A LA DDS
A.M. Olmos Linares, I. González Pérez, M. Llorente Herranz, N. Barcenilla Román y D. Fontaneda López
UCI Hospital de León. León.
Objetivo: Estudiar la presión de colonización y el número de infecciones nosocomiales causadas por Acinetobacter baumanii (Ab) y Estafilococo aureus meticilin resistente (SAMR) en una UCI polivalente en relación al uso de descontaminacion digestiva selectiva (DDS).
Material y métodos: Tras la introducción de DDS (tobramicina y polimixina E tópica y cefotaxima sistémica 72 horas) en nuestra unidad comenzamos a obtener muestras de vigilancia en orofaringe, recto y axila al ingreso de los pacientes y 2 veces por semana durante la estancia en la unidad. Definimos como estado de portador al aislamiento de la misma bacteria en al menos 2 muestras de vigilancia en un periodo de 1 semana. Las infecciones las monitorizamos utilizando en programa ENVIN. Comparamos la presión de colonización (nº de enfermos colonizados/ nº de enfermos de estancia > de 48 h) para Ab y SAMR durante el periodo de uso de la DDS y tras dejar la misma, asi mismo observamos la cantidad de infecciones producidas por Ab y SAMR antes de la introducción de la DDS, durante su uso y al dejar de utilizarla.
Resultados:
Conclusiones: La DDS disminuye la colonización y las infecciones causadas por Ab y aumenta espectacularmente la colonización e infecciones producidas por SAMR.
064 COLONIZACIÓN POR MICRO-ORGANISMOS RESISTENTES ADQUIRIDA EN UNA UCI QUE EMPLEA DESCONTAMINACIÓN DIGESTIVA SELECTIVA (DDS)
I. Alía Robledo*, M.A. de la Cal López*, E. Cerdá Cerdá*, P. García Hierro**, A. Abella Álvarez*, I. Colomer Ureña* y A. Aranguren***
*UCI, **Microbiología, ***Farmacia H.U. de Getafe. Getafe.
Introducción: El uso de la descontaminación digestiva selectiva (DDS) continua siendo controvertido debido, fundamentalmente, al potencial efecto sobre la aparición de resistencia a los antimicrobianos empleados.
Objetivo: Analizar la frecuencia de colonización adquirida (muestras de vigilancia y clínicas) por microorganismos resistentes (MR) en una UCI que usa DDS en pacientes con duración esperada de ventilación mecánica > 48 h.
Método: Estudio prospectivo de pacientes consecutivamente ingresados entre 1-03-01 y 30-11-02 tratados con DDS tras la intubación traqueal y hasta 48 horas tras la extubación. Los antimicrobianos no absorbibles en pasta oral y solución digestiva fueron polimixina E, tobramicina, anfotericina B y vancomicina. Se empleó cefotaxima sistémica durante los primeros 3 días. Tras intubación y semanalmente se obtuvo frotis nasal, faríngeo y rectal para cultivo semicuantitativo.
Resultados: 376 pacientes tratados con DDS: edad (mediana y rango intercuartil) 68 (57-78), hombres 66%, SAPS II 42 (32-52), tipo de ingreso (médico 70%, cirugía programada 7%, cirugía urgente 18%, traumatizado 4,5%), estancia UCI 11 días (7-19), murieron 98 (26%). 83 pacientes (22%, 14,72 por 1000 días de estancia) presentaron colonización adquirida por: SAMR (8 pacientes; 2,13%;1,24 por 1000 días), enterococo resistente a vancomicina (0), Pseudomonas sp.(49; 13,03%,;8,69 por 1000), Acinetobacter sp.(1; 0,26%; 0,18 por 1000), Burkholderia cepacea (9; 2,39%; 1,59 por 1000), otros bacilos entéricos gramnegativos (38; 10,10%; 6,74 por 1000). 14 pacientes desarrollaron 15 infecciones endógenas secundarias por alguno de los MR (13 Pseudonomas sp. y 2 Burkholderia cepacea).
Conclusiones: La frecuencia de adquisición de MR es similar a la reportada en UCIs con DDS durante periodos prolongados. Existe muy bajo nivel de adquisición de SAMR con el empleo de vancomicina enteral sin aparición de ERV ni GISA, bajo nivel de adquisición de Enterobacteriacea resistente, sin repercusión clínica, y nivel intermedio de adquisición de Pseudomonaceae resistentes, que son responsables de las infecciones por flora adquirida en nuestra UCI.
063 CONTROL DE UN BROTE DE STAPHYLOCOCCUS AUERUS METICILIN RESISTENTE (MRSA) CON DESCONTAMINACIÓN DIGESTIVA SELECTIVA (DDS)
R. Jiménez Gómez, D. Pérez Martínez, C. Llamas Lázaro, A. García Campoy, C. Albacete Moreno, E. Andreu Soler, A. Fernández Martínez y A. Martínez Pellus
UCI H. Virgen de la Arrixaca. El Palmar, Murcia.
Nuestra Unidad de Cuidados Intensivos es un Servicio polivalente, en un Hospital de referencia de tercer nivel con 1.000 camas y una media de 30.000 ingresos/año. Dispone de 32 camas que atienden: cirugía programada (cardiaca y trasplantes), unidad coronaria, politraumatizados, neurocríticos y cuidados intensivos generales. Desde 1998 se administra descontaminación digestiva selectiva (DDS) con una mezcla al 2% de polimixina y tobramicina tópicas (PT) a todos los pacientes con ventilación mecánica (VM) esperada > 48h. En 2000 y 2001 se detectó un incremento de aislamientos de Staphylococcus aureus (0,37% de los ingresos en 1999 vs 3,8% en 2000 y 10% en 2001), a expensas de MRSA (11% de todos los S. aureus en 1999 vs 55% en 2000 y 83% en 2001; p < 0,0001). Esta situación nos llevó a plantear una modificación en la pauta de DDS añadiendo vancomicina a la polimixina y tobramicina previas (PTV). En el curso de los 2 años siguientes tanto la incidencia global de aislamientos de S. aureus como la relativa de MRSA se redujo de forma significativa (1,5% de los ingresos en 2002 y 1,4% en 2003 con 26% y 30% de MRSA respectivamente; p < 0,0001). El empleo tópico de vancomicina no se ha acompañado hasta el momento de aumento de resistencias a la misma por parte de los MRSA, ni aparición de otros patógenos resistentes como enterococcus faecium. Asimismo el control del brote de MRSA ha permitido la recuperación en el uso d b-lactámicos y otros grupos antibióticos para tratar infecciones por S. auresus. En base a estos datos consideramos que la aplicación de DDS con vancomicina puede ser útil en el control de brotes por patógenos multirresistentes, junto a las medidas de higiene general y de barrera, evitando la colonizacion "de novo" en aquellos pacientes que se consideren de riesgo.
064 IMPACTO DE LA SDD EN LA INFECCIÓN NOSOSCOMIAL Y LA FLORA EN UNA UCI
I. González Pérez, A.M. Linares Olmos, M. Llorente Herranz, J. Díaz Domínguez y D. Fontaneda López
UCI Hospital de León. León.
Objetivo: Comparar la densidad de incidencia de las infecciones nososcomiales y el impacto en la flora, en una uci, tras la introducción de descontaminación digestiva selectiva (DDS), con el objetivo de disminuir la incidencia de las mismas. Se utilizó el programa ENVIN.
Material y métodos: Comparamos la densidad de incidencia de la infección nososcomial (IN), neumonía asociada a ventilación mecánica (NAV), infección urinaria en relación a sondaje uretral (ISU) y bacteriemias primarias y secundarias a catéter (B 1ª-c), así como la flora responsable de las mismas, antes y después de introducir la DDS a todos aquellos pacientes que iban a recibir ventilación mecánica durante mas de 48 horas. El protocolo de DDS incluía la administración orofaríngea y digestiva de tobramicina y polimixina E, y la administración sistémica de cefotaxima durante las primeras 72 horas del ingreso.
Resultados: Durante los periodos de análisis el APACHE II al ingreso (17) y los ratio de utilización de los factores de riesgo (0,85 vm, 0,95 su, 1,5 cat) fueron los mismos. En el periodo con DDS la patología quirúrgica disminuyó (20,3/6,9%)
Conclusiones: Apreciamos una disminución de la NAV y de la ISU, con un aumento notable en las infecciones producidas por SAMR y disminución de las infecciones por Enterobacterias, Acinetobacter y Pseudomonas.
065 INFLUENCIA DE LA DESCONTAMINACIÓN DIGESTIVA SELECTIVA (DDS) EN LA INCIDENCIA DE LA NEUMONÍA ASOCIADA A LA VENTILACIÓN MECÁNICA
M.A. Taberna Izquierdo, M.S. Rey García, N. Albalá Martínez, A. Gabán Díez y J.A. Gallardo Álvarez
UCI Hospital General. Segovia.
Objetivo: Comprobar que el empleo de la DDS es eficaz como medida preventiva de la NAVM.
Material y métodos: Revisión de las tasas de NAVM en relación al total de estancias y al total de días de ventilación mecánica, empleando las tasas de incidencia y la tabla mensual de factores, extraídos de la base de datos ENVIN UCI referentes a nuestro hospital, durante los años 2001, 2002 y 2003. La aplicación de la DDS comenzó a partir de 2002 y se incluyó Vancomicina, como componente de la misma, en el 2003 debido a un brote de SAMR. Se revisa variabilidad etiológica durante este periodo de tres años.
Resultados:
Conclusiones: La DDS ha demostrado ser un instrumento eficaz en la prevención de la NAVM disminuyendo la incidencia, a pesar del incremento en el número de días de utilización de la ventilación mecánica, tal como muestran las últimas recomendaciones. (A. Heininger; W. A. Krueger; and K. E. Unertl. A Reappraisal of Selective Decontamination of the Digestive Tract. Yearbook of Intensive Care and Emergency Medicine 2003; 199 208; Ed Springer). Se aprecia aumento en la incidencia de aislamientos de SAMR, sobretodo en las neumonías precoces (< 7 días). Aunque desde la introducción de Vancomicina, como componente de la DDS, ha disminuido el número de aislamientos, controlando el brote que motivó su introducción.
Cirugía cardíaca
066 APLICACIÓN DE LA ESCALA POST-OPERATORIA DE CLEVELAND EN LA CIRUGÍA DE REVASCULARIZACIÓN CORONARIA
M. García Delgado*, M. Colmenero Ruiz*, E. Aguayo de Hoyos*, M.M. Jiménez Quintana*, J. Lara Torrano** y A. Reina Toral*
*Unidad de Cuidados Intensivos, **Servicio de Cirugía Cardiaca H. U. Virgen de las Nieves. Granada.
Objetivo: Analizar los resultados de la cirugía coronaria en nuestro hospital utilizando la escala postoperatoria de Cleveland, que permite valorar el proceso asistencial en la Unidad de Cuidados Intensivos.
Material y métodos: Estudio observacional y prospectivo, realizado en los pacientes sometidos a cirugía de revascularización coronaria en el año 2003 en nuestro hospital. Se registraron variables demográficas, antecedentes, factores intra-operatorios, complicaciones, causas de mortalidad e índices pronósticos: APACHE III, Parsonnet, Euroscore y Cleveland. Éste último consta de dos escalas: prequirúrgica (PreQ) y a la admisión en UCI (PostQ), que permite clasificar a los enfermos en cuatro grupos: Grupo 1 (PreQ ≤ 6 y PostQ ≤ 14), grupo 2 (PreQ ≤ 6 y PostQ > 14), grupo 3 (PreQ > 6 y PostQ ≤ 14) y grupo 4 (PreQ > 6 y PostQ > 14). Las variables cuantitativas se expresan como media y desviación estándar y las cualitativas como casos y porcentajes.
Resultados: Se intervinieron 139 pacientes, el 77,7% varones, con una edad de 63,3 ± 9,2 años. El 73,4% fue cirugía programada. Las puntuaciones en APACHE III, Parsonnet y Euroscore fueron de 54,2 ± 16,7, 3,5 ± 3,1 y 3,5 ± 3,4, respectivamente. La distribución por grupos según las escalas de Cleveland fue: grupo 1 (99 p, 71,2%); grupo 2 (9 p, 6,5%); grupo 3 (28 p, 20,1%); grupo 4 (3 p, 2,1%). La mortalidad global fue del 13,7%. De los pacientes con alta puntuación PostQ (grupos 2 y 4), fallecieron el 58%, la mayoría (71,4%) de causa cardiovascular precoz. De aquellos con baja puntuación a la admisión en UCI (grupos 1 y 3), fueron exitus el 9,4%, pero el 83,4% por complicaciones quirúrgicas no cardiovasculares inmediatas (2 neurológicas, 2 infecciosas, 1 respiratoria, 2 FMO, 2 otras cardiovasculares tardías).
Conclusiones: En nuestra serie existe una mortalidad elevada con respecto a la predicha por la escala de Cleveland. A nuestro juicio, uno de los factores es que no valora adecuadamente las complicaciones quirúrgicas no cardiovasculares a la admisión en la UCI.
Proyecto de Investigación SAS Exp.173/02
067 COMPARACIÓN DEL USO DE DOS FILTROS (DESLEUCOCITARIO VS CONVENCIONAL) EN CIRUGÍA CARDÍACA
R. Amaya Villar, S. Leal Noval, P. Camacho Laraña, M.D. Rincón Ferrari, J. Flores Cordero, S. García Gómez y F. Murillo Cabezas
Servicio de Cuidados Críticos y Urgencias H.U. Virgen del Rocío. Sevilla.
Objetivo: Demostrar que el uso de filtro desleucocitario (FDCEC) en pacientes sometidos a cirugía cardiaca con circulación extracórporea (CEC) disminuye la morbilidad, valorada por diferentes parámetros clínicos.
Método: Estudio aleatorizado, controlado, simple ciego y unicéntrico de 159 pacientes sometidos a cirugía cardíaca. Los pacientes fueron estratificados en 3 niveles, según su escala de Parsonnet al ingreso en el hospital: riesgo ligero (< 4), moderado (5-7), y alto (8-10). Una vez estratificados fueron aleatorizados por cada nivel de riesgo para pertenecer al grupo de pacientes con filtro convencional o con FDCEC. Se consideró que un paciente tenía elevada morbilidad, si presentaba algunas de las siguientes situaciones clínicas: síndrome de respuesta inflamatoria sistémica (SIRS), disfunción cardiológica, disfunción pulmonar, disfunción hematológica e infecciones perioperatorias. Se realizó el análisis univariante y multivariante (SPSS version 11.0).
Resultados: En 52 pacientes se utilizaron el FDCEC y en 107 pacientes el filtro convencional. El uso de FDCEC conllevó un menor desarrollo de disfunción pulmonar: 1,9% vs. 4,6%; p = 0,393; menor disfunción cardiaca: 17,3% vs. 19,6%, p = 0,726; menor disfunción hematológica: 11,5% vs. 13,1%, p = 0,783; menor desarrollo de SIRS: 17,3% vs. 19,6% p = 0,831; y a un menor número de infecciones: 5,7% vs. 10,2%, p = 0,346; También se observó con el uso de FDCEC una menor estancia en UCI (días): [4,28(2,7) vs. 5,03(4,8); p = 0,299] y menor estancia hospitalaria [27,8(10,3) vs. 29,6 (16,6); p = 0,463] aunque no de forma significativa.
Conclusiones: La utilización de FDCEC en pacientes sometidos a cirugía cardiaca bajo CEC se asocia, aunque de forma no significativa, a una menor morbilidad.
068 CONCORDANCIA DEL ÍNDICE CARDIACO CONTINUO POR TERMODILUCIÓN ESTANDAR CON EL ÍNDICE POR TERMODILUCIÓN AÓRTICA TRANSPULMONAR
J.L. Pérez Vela, E. Renes Carreño, A. Escribá Bárcena, M. Rubio Regidor, M.A. Corres Peiretti y N. Perales Rodríguez de Viguri
UCP. Medicina Intensiva Hospital Universitario 12 de Octubre. Madrid.
Introducción: La monitorización continua de parámetros vitales es una práctica común en el manejo de los pacientes críticos. El índice cardiaco (IC) es uno de los parámetros de perfusión más usados. El sistema PiCCO es un dispositivo que permite el cálculo del IC intermitente mediante la termodilución transpulmonar (ICTP) y de forma continua mediante el análisis del contorno de la curva de pulso.
Objetivo: Comparar el sistema de medición de IC por termodilución estándar con el sistema de termodilución aórtica transpulmonar (ICTP). Así mismo se analizan las complicaciones atribuibles al sistema de monitorización.
Método: Estudio prospectivo, en pacientes que precisan catéter de arteria pulmonar, en el período postoperatorio inmediato de cirugía cardiaca tras bypass cardiopulmonar. Para la medición del IC se utilizan catéteres de arteria pulmonar Abott OptiQ SvO2/CCO. El ICTP se mide por inyección de 15 ml de suero fisiológico por una vía central, y analizando la termodilución en el termistor colocado en un catéter arterial femoral (pulsiocath) usando el sistema PiCCO de PulsionMS. Se calculó el IC en el momento de colocación del sistema PiCCO, a la hora siguiente y posteriormente cada 2 horas, así como cuando se sospechó descalibración o para valorar los resultados de una actitud terapéutica. Los resultados son comparados mediante un análisis de regresión lineal y el método de Bland y Altman.
Resultados: Se analizan un total de 87 pares de datos obtenidos de 13 pacientes, 5 varones y 8 mujeres, en el postoperatorio inmediato de 5 sustituciones valvulares (4 mitrales, 2 aórticas y 1 mixto); 2 interposiciones aórticas, 3 revascularizaciones miocárdicas, 1 mixoma y 1 pericardiectomía. Edad media: 67 ± 8,4 años. IC medio fue 2,73 ± 0,68 y ICTP de 2,76 ± 0,66 l/m. El rango de los IC medidos osciló de 1,4 a 4 l/m/m2. En la comparación se obtiene una r2 = 0,88 y un bias de 0,02 ± 0,33. No se produjeron complicaciones atribuibles al sistema de monitorización.
Conclusiones: Ambos métodos de medición del IC son comparables, mostrando buena concordancia entre sistemas, lo que indica que el cálculo de ICTP es tan fiable y preciso como el de termodilución estándar. Esto sugiere que es un sistema de monitorización aplicable a la rutina clínica en los pacientes críticos. No se observaron complicaciones que puedan atribuirse al sistema.
069 INFLUENCIA DEL ETOMIDATO UTILIZADO EN LA INDUCCIÓN DE LA CIRUGÍA CARDIACA SOBRE LOS NIVELES DE CORTISOL
J. Barado Hualde, A. Ansotegui Hernández, I. Osés Munárriz, J. Roldán Ramírez, A. Díaz Villar, J.M. García Garayoa, J.M. Elizalde Fernández y L. Esparza Artanga
Medicina Intensiva Hospital de Navarra. Pamplona.
Objetivo: Evaluar el papel del uso del etomidato en la inducción anestésica de los pacientes sometidos cirugía cardiaca sobre los valores de cortisol basal y tras estimulación con tetracosactida (Synacthen®).
Material y métodos: Estudio de cohortes prospectivo. Durante 23 meses se realiza a todos los pacientes sometidos a cirugía cardiaca de forma electiva a las 6 horas de su ingreso en UCI determinaciones de cortisol basal y a los 30 y 60 minutos tras la inyección de 250 µg de tetracosactide. Se comparan los resultados obtenidos entre los pacientes que han recibido etomidato en la inducción anestésica y aquellos que no. Se consideran las variables edad, sexo, fracción de eyección, tipo de cirugía (coronario, valvular, coronario-valvular), tiempo de la cirugía (preferente, programada), antecedente de EPOC, APACHE II el día de ingreso como probables variables de confusión que pueden interferir en los resultados. Los resultados se estudian de forma uni y multivariante.
Resultados: Se recogen datos de 291 pacientes, 179 en los que se ha utilizado etomidato y 112 en los que no. El estudio univariante, respecto a las variables de confusión, muestra diferencias con significación estadística entre los dos grupos en el APACHE II y en el tiempo de la cirugía; existen diferencias significativas entre las 3 mediciones de cortisol así como entre el incremento del cortisol respecto al basal a los 30 y a los 60 minutos tras la estimulación. El estudio multivariante confirma estas diferencias.
(Los valores de cortisol se expresan como Media (DE), en µg/dL. La diferencia es el coeficiente b de la variable etomidato obtenida mediante regresión múltiple.
Conclusiones: La inducción anestésica con etomidato implica niveles de cortisol basal y tras estimulación con tetracosactide significativamente menores. El incremento del cortisol a los 30 y 60 minutos de la estimulación es bajo para todos los pacientes y significativamente menor en los pacientes en los que se ha utilizado etomidato. El conocimiento de este efecto debe tenerse en cuenta en caso de inestabilidad hemodinámica de origen incierto en el postoperatorio de cirugía cardíaca.
070 REEXPLORACIÓN QUIRÚRGICA PARA EL CONTROL DEL SANGRADO MEDIASTÍNICO EXCESIVO. EFICACIA Y EFECTOS SOBRE LA MORBI-MORTALIDAD
A. Campanario García, D.R. Bellido Sánchez, L. Regalado Piñero, A. Herruzo Avilés, P. Camacho Laraña, S.R. Leal Noval y F. Murillo Cabezas
Cuidados Críticos y Urgencias H.U. Virgen del Rocío. Sevilla.
Objetivo: Valorar la eficacia de la reexploración quirúrgica en el control del sangrado mediastínico excesivo y evaluar los efectos sobre la morbimortalidad.
Método: Estudio observacional prospectivo realizado entre 1999 y 2002, que incluye a todos los pacientes con sangrado mediastínico excesivo (> 300 ml/h en las 3 primeras horas) tras cirugía cardiaca. Los pacientes con sangrado mediastínico excesivo controlado de forma conservadora se incluyeron en el Grupo no reexplorado (n = 36), y los pacientes reintervenidos por sangrado incontrolable en el Grupo reexplorado (n = 33). Se analizó el tiempo trascurrido hasta la reexploración y la velocidad de sangrado pre y postreexploración, así como las variables intraoperatorias tipo de intervención, tiempo de circulación extracorpórea y tiempo de anoxia, y las variable preoperatorias edad, sexo, peso, comorbilidad y Parsonnet. La mortalidad intraUCI y la morbilidad postoperatoria fueron evaluadas en ambos grupos.
Resultados: Ambos grupos fueron homogéneos, sin diferencias en las variables preoperatorias (Parsonnet Grupo reexplorado 7,78 contra 7,19 Grupo no reexplorado, p = 0,492) ni en las variables intraoperatorias. El tiempo medio transcurrido hasta la reexploración fue de 8,79 ± 5 h. El sangrado mediastínico fue mayor en el Grupo reexplorado (4404,31 ± 1900,22 contra 2962,52 ± 755,69 ml en las primeras 24 h, p = 0,000), precisando más transfusión de hematíes que el Grupo no reexplorado (2926,36 ± 1444,29 vs. 1968,57 ± 870,03 ml de concentrado de hematíes, p = 0,002). La reexploración quirúrgica produce un descenso en la velocidad de sangrado en todos los casos, siendo del 81,3% en pacientes con defectos de hemostasia quirúrgicamente corregibles, y del 66,47% en aquellos pacientes en los que no se evidencia punto sangrante. A pesar de que la gravedad al ingreso en UCI es mayor en Grupo reexplorado, no se han encontrado diferencias estadísticamente significativas en mortalidad ni en morbilidad (estancia en UCI, tiempo de ventilación mecánica, infarto de miocardio, insuficiencia renal aguda, distres respiratorio y complicaciones infecciosas)
Conclusiones: La reexploración quirúrgica es un método efectivo para el control del sangrado mediastínico excesivo que no modifica de forma significativa la morbimortalidad.
071 VALIDACIÓN DEL EUROSCORE EN CIRUGÍA CORONARIA Y EN CIRUGIA VALVULAR CARDIACA
J. Martínez Alario, R. Galván, C. García, J. Villegas y M.L. Mora
Medicina Intensiva Hospital Universitario de Canarias. La Laguna.
Objetivos: El objetivo de este trabajo fue evaluar y validar la capacidad del European System for Cardiac Operative Risk Evaluation o Euroscore para predecir la mortalidad global, coronaria y valvular en cirugía cardiaca.
Métodos: Estudio prospectivo observacional de 1241 pacientes sometidos consecutivamente a cirugía cardiaca. Las variables del modelo fueron recogidas aplicando los criterios descritos por los autores. El análisis estadístico se realizó con el programa SPSS (SPSS 11.0 inc. Chicago IL). La mortalidad hospitalaria predicha fue calculada y comparada con la mortalidad real. La capacidad predictiva fue valorada evaluando la calibración mediante el test de bondad de ajuste global de Lemeshow-Hosmer, y la discriminación mediante el área bajo la curva ROC (receiver operating characteristic).
Resultados: Operaciones realizadas: 51,1% cirugía coronaria, 42,8% cirugía valvular y 5,9% cirugía mixta (coronaria y valvular). Mortalidad hospitalaria global 5,4%; mortalidad en cirugía coronaria 3,6%; mortalidad en cirugía valvular 6,7%; mortalidad en cirugía mixta 10,8%. Calibración: Lemeshow-Hosmer chi-square: 5,60 en cirugía cardiaca global, 5,11 en cirugía coronaria y 5,94 en cirugía valvular. Discriminación: Area bajo la curva ROC: 0,817 (IC 95%: 0,765-0,869) en cirugía cardiaca global, 0,834 (CI 95%: 0,755-0,913) en cirugía coronaria, y 0,801 (CI 95%: 0,733-0,869) en cirugía valvular.
Conclusiones: En nuestra experiencia el modelo Euroscore predice bien la mortalidad cardioquirúrgica con buena calibración y discriminación. Igualmente predice mejor la mortalidad en cirugía coronaria que en la cirugía valvular, con mejor calibración y discriminación.