Pósters
Síndrome coronario agudo P173-P187
Sepsis - Fracaso multiorgánico P188-P207
Neurointensivismo P208-P228
Metabolismo - Emergencias - Miscelánea P229-P245
Cirugía cardíaca P246-P260
Comunicaciones orales
11:30 h - Sala Eutyches
Politrauma y neurointensivismo 072-077
11:30 h - Sala Genius
Investigación básica en sepsis 078-082
11:30 h - Sala Stand
Cardiología 083-088
Síndrome coronario agudo
P173 ANÁLISIS PRELIMINAR SOBRE LA OPORTUNIDAD DE UN PLAN DE EDUCACIÓN SANITARIA PARA PACIENTES INCLUÍDOS EN EL PROCESO ASISTENCIAL AL DOLOR TORÁCICO
A. Varela López, A. Vázquez Vicente, M. Zaheri Beryanaki, N. Recio Recio, A. Escalante, M.L. Recio Recio y J. Blasco Morilla
Cuidados Críticos y Urgencias Hospital de Antequera. Antequera.
Introducción: Una de las líneas que hemos diseñado desde el grupo para la implementación y desarrollo del proceso asistencial dolor torácico en el hospital de Antequera y el Distrito La Vega de Antequera, es la realización de un plan de Educación Sanitaria sistemática para estos pacientes.
Material y métodos: En el área de Críticos del hospital, tanto en observación de urgencias como en UCI, una vez los pacientes ingresados por dolor torácico agudo se encuentran en adecuada situación clínica, estables y asintomáticos, habitualmente poco antes de su paso a planta o alta a domicilio, los incluimos en nuestro plan de educación. La enfermera que atiende al paciente le hace entrega de una encuesta simple para valoración de sus conocimientos previos respecto a factores de riesgo, estilo de vida y actuación ante las crisis de dolor. Posteriormente hace pasar al cuidador principal y les hace entrega de un tríptico explicativo que hemos desarrollado sobre estos aspectos, comentando durante unos 15 minutos todas las dudas. En el mismo momento hacemos entrega de un documento desarrollado por EPES para la captación de pacientes para el Plan Corazón. Una enfermera coordina el proceso educativo dentro del hospital. El plan educativo se complementa con sesiones educativas grupales para pacientes y cuidadores realizadas mensualmente en Atención Primaria.
Resultados: De los 23 pacientes encuestados hasta el momento, 9 habían ingresado previamente en un hospital por dolor torácico. 5 de ellos manifestaban no saber que son los factores de riesgo cardiovasculares. Estos mismos pacientes manifestaban también no saber qué hacer cuando tienen dolor torácico, no llevar habitualmente su medicación consigo y no saber cual es el número de emergencias sanitarias. De los 14 que tenían por primera vez dolor torácico, 9 manifestaban saber qué son los factores de riesgo y sólo 1 decía saber qué hacer en presencia de una crisis de dolor torácico.
Conclusiones: La necesidad de desarrollar una actividad de educación sanitaria complementaria a nuestra actividad asistencial es evidente, y se manifiesta por los pobres conocimientos higiénico sanitarios de incluso los pacientes que ya se encuentran incluidos en el proceso asistencial. El inicio de esta actividad parece óptimo en la fase aguda, una vez controlada, momento en el que el paciente y sus familiares muestran una máxima receptividad.
P174 ATENCIÓN INICIAL DEL INFARTO EN UN HOSPITAL DE PRIMER NIVEL O DE REFERENCIA. ¿EXISTEN DIFERENCIAS?
E. Andreu, J. Galcerá Tomás, D. Martínez, A. Garcia, M. Alcazar, C. Llamas, A. Fernández y M. Royo-Villanova
Medicina Intensiva Hospital Universitario Arrixaca. El Palmar, Murcia.
Objetivo: Posibles diferencias de los pacientes con infarto agudo de miocardio (IAM) ingresados directamente en un Hospital de referencia (HR) y los trasladados desde otros centros de primer nivel. De octubre de 1997 a diciembre de 2003, todos los pacientes ingresados en la Unidad Coronaria de nuestro hospital por IAM, se clasificaron según su ingreso directo (grupo A) o tras atención en un centro de 1er nivel (grupo B). Se analizaron antecedentes, complicaciones, mortalidad hospitalaria, tratamiento (tto), procedimientos y estancia hospitalaria (EH).
Resultados: Respecto al grupo A (n 979), los pacientes del grupo B (n 384) fueron de mayor edad (65 ± 12 vs 64 ± 12 años), en menor proporción diabéticos (37 vs 41%), e ingresaron con un menor retraso (medianas 90 vs 105 min),en menor proporción en Shock cardiogénico (3,46 vs 4,46%),sin diferencias estadísticamente. En el grupo A había más mujeres (27,4 vs 21,6%, p < 0,05), era menor la localización anterior del IAM (41 vs 46%, p < 0,05) y el tto de reperfusión (67 vs 72%,p < 0,05). En el grupo A se efectuaron menos estudios de viabilidad (15 vs 23%, p < 0,02) y más coronariografía (68 vs 62%, p < 0,05) con menor retraso desde el ingreso (2,6 ± 3 vs 4 ± 7 días, p < 0,01). Las complicaciones fueron similares en los ambos grupos, incluida la mortalidad en las 1as 24 hs.,y durante la hospitalización,4,0 vs 2,4% (ns) y 10,7 vs 11% (ns),respectivamente. La EH fue menor en el grupo A (11 ± 9 vs 13 ± 10 días, p < 0,05). El ingreso directo o desde otro centro no tuvo afectó a la mortalidad. El 30% de nuestros pacientes con IAM proceden de un hospital de 1er nivel tras recibir un alto porcentaje de tto trombolítico. Se sugiere una selección de los pacientes remitidos. Pese a las diferentes estrategias de revascularización no parece existir una desventaja en la atención inicial en estos centros respecto al HR.
P175 CORONARIOGRAFÍA EN EL PACIENTE CRÍTICO OCTOGENARIO
C. Guia Rambla*, A. Navas Perez*, A. Ochagavia Calvo* y E. Guillaumet**
*Centro de Críticos, **Cardiología Hospital de Sabadell. Sabadell.
Objetivos: Evaluar si la realización de coronariografía urgente en el paciente crítico octogenario aporta beneficios en la mortalidad y en la estancia en UCI y hospitalaria.
Diseño: Estudio retrospectivo caso-control.
Entorno: Área de Patología Crítica de 26 camas (16 camas de UCI + 10 camas de Semicríticos) de un hospital de 2º nivel sin laboratorio de hemodinámica cardíaca.
Material y métodos: Pacientes ≥ 80 años con calidad de vida conservada y pronóstico vital superior a 6 meses, ingresados en el Área de Patología Crítica con indicación de coronariografía urgente (angioplastia primaria por contraindicación de fibrinolisis, shock cardiogénico, arritmias malignas secundarias a isquemia y SCA sin elevación del ST de alto riesgo) desde Enero-2002 hasta Octubre-2003. Se excluyeron aquellos casos con imposibilidad de traslado para la realización del cateterismo. Se definieron como caso (n: 15) aquellos pacientes con coronariografía indicada y realizada y como control (n: 12) aquellos pacientes con coronariografía indicada y no realizada por decisión médica (edad avanzada o estabilidad clínica) o por decisión del propio paciente. Los controles fueron seleccionados según la edad, sexo, calidad de vida, motivo de ingreso y nivel de gravedad que fue valorado por la existencia de insuficiencia ventricular izquierda y por los requerimientos de drogas vasoactivas y/o soporte ventilatorio.
Resultados: La mortalidad hospitalaria en el grupo con coronariografía realizada fue del 8% y en el grupo control del 7%. La mediana de la estancia en UCI en el grupo con coronariografía fue de 3´5 días y de 5 días en el grupo control. La mediana de la estancia hospitalaria en el grupo con coronariografía fue de 10 días y de 11 días en el grupo control.
Conclusiones: La realización de coronariografía urgente en el paciente crítico octogenario no disminuye la mortalidad ni la estancia en UCI ni hospitalaria.
P176 DIFERENCIA DE LOS NIVELES DE INTERLEUCINA-10 SEGÚN EL SUBGRUPO HEMODINÁMICO EN PACIENTES CON INFARTO AGUDO DE MIOCARDIO TRATADOS CON ANGIOPLASTIA PRIMARIA
A. Domínguez Rodríguez*, P. Abreu González**, J. Ferrer Hita*, M. Vargas Torres*, A. de La Rosa Hernández*, M. Bethencourt Muñoz* y MJ. García González*
*Unidad Cuidados Intensivos Cardiológicos "Prof. Dr. Diego de Armas Trujillo" Hospital Universitario de Canarias. La Laguna, **Departamento de Fisiología Universidad de La Laguna. La Laguna.
Introducción: Hoy día se acepta de manera generalizada que la inflamación desempeña un papel fundamental en el desarrollo y la progresión de las lesiones ateroscleróticas, condicionando a largo-corto plazo la aparición de manifestaciones clínicas. Desde este punto de vista, los diversos estudios realizados para conocer la relevancia de la interleucina (IL)-10 en la aterosclerosis sugieren que ésta desempeña un papel protector limitando la respuesta inflamatoria local, que favorece la progresión e inestabilidad de la placa aterosclerótica, lo cual condiciona en última instancia el desarrollo de acontecimientos coronarios agudos. El objetivo del presente estudio fue determinar las concentraciones en suero de la IL-10 en pacientes con infarto agudo de miocardio (IAM) tratados con ACTP primaria, para analizar su relación con el estado hemodinámico del paciente.
Método: Se incluyeron 50 pacientes diagnosticados de IAM, tratados con ACTP primaria. Las muestras de sangre se extrajeron a los 90 ± 35 minutos después de haber obtenido un flujo TIMI III. El parámetro analítico estudiado fue la IL-10, mediante inmunoensayo enzimático. Los pacientes a su llegada a la Unidad Coronaria se les evaluó el grado de insuficiencia cardíaca, según la clasificación de Killip. El grupo A, sin insuficiencia cardíaca congestiva (Killip I); el grupo B, con insuficiencia cardíaca congestiva (Killip II, III o IV).
Resultados: Fueron incluidos en el estudio 29 pacientes en el grupo A y 21 en el grupo B. Ambos grupos fueron similares en edad, sexo y factores de riesgo coronario. Las concentraciones de IL-10 fueron mayores en el grupo A con respecto al B (30,43 ± 1,47 vs 19,8 ± 1,7 pg/ml; p = 0,01).
Conclusiones: Estos hallazgos proporcionan evidencia de que la producción endógena de IL-10 está disminuida en los pacientes con IAM complicados hemodinámicamente. Esto nos permitiría plantear la posibilidad de investigar sobre el papel potencial de la IL-10 como agente terapéutico, para mejorar la evolución clínica de estos pacientes.
P177 EMPLEO CONJUNTO DE TIROFIBAN Y CLOPIDOGREL EN EL SÍNDROME CORONARIO AGUDO SIN ELEVACIÓN PERSISTENTE DEL SEGMENTO ST (SCASEST) DE ALTO RIESGO, EN UN HOSPITAL SIN LABORATORIO DE HEMODINÁMICA
R. Blancas Gómez-Casero, E. Nevado Losada, B. López Matamala, J. Serrano Castañeda, E. Yáñez Parareda, C. Martínez Díaz y J.L. González Manzanares
Unidad de Cuidados Intensivos H.G. La Mancha-Centro. Alcázar de San Juan.
Introducción: Existen recientes y rápidas modificaciones en el tratamiento del SCASEST de alto riesgo. Referimos nuestra experiencia en el tratamiento de esta entidad mediante el empleo conjunto de tirofiban y clopidogrel en un centro sin Laboratorio de Hemodinámica.
Método: Se incluyeron pacientes consecutivos a lo largo de un año, con SCASEST con troponina T elevada. Los pacientes fueron tratados con tirofiban, clopidogrel, heparina sódica, aspirina, nitroglicerina iv y betabloqueantes. Se obtuvieron medidas periódicas de CPK, CPK mb y troponina T. Los pacientes en situación estable fueron enviados a planta a partir del momento en que se terminaba el tratamiento con tirofiban (al menos 48 horas). Se evaluó la evolución en UCI y en la planta de hospitalización convencional, así como la aparición de trombopenia o hemorragia relevante.
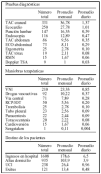
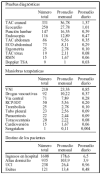
Resultados: 38 pacientes fueron incluidos, siendo 27 hombres (71%). Ascenso transitorio de ST se presentó en 11 pacientes (29%), descenso de ST en 15 (39,4%) y cambios en la onda T en 21 (55%). La CPK se elevó en 23 pacientes (60,5%), constituyendo el grupo de pacientes con diagnóstico de IAM no Q frente a 15 pacientes con diagnóstico de angina inestable. La estancia media de los pacientes en UCI fue 65 horas. Se produjo hemorragia grave en 2 pacientes (5%). Un paciente falleció durante su estancia en UCI. La tabla 1 refleja la evolución de los pacientes:
Conclusiones: Los hallazgos eléctricos más frecuentes fueron los cambios dinámicos de la onda T. Los pacientes dados de alta tras el tratamiento con tirofiban y clopidogrel permanecieron estables en planta de hospitalización. La realización de cateterismo a los pacientes ingresados en UCI no se realizó como indican las recomendaciones en vigor.
P178 EPIDEMIOLOGÍA DEL INFARTO AGUDO DE MIOCARDIO EN UCI
B. Daga Calejero*, B. Obón Azuara**, M.C. Ferrer Gracia*, B. Villanueva Anadón**, R. Ortas Nadal* y E. Civeira Murillo**
*Cardiología, **Medicina Intensiva H. Clínico Universitario. Zaragoza.
Objetivos: Análisis epidemiológico del infarto agudo de miocardio (IAM) en UCI. Desarrollo de complicaciones. Mortalidad. Manejo del mismo.
Material y métodos: Estudio descriptivo de pacientes ingresados en UCI Médica de 3er nivel, bajo el diagnóstico IAM durante 2 meses. Análisis de variables epidemiológicas, síntoma de ingreso, antecedentes, tipo y localización del IAM, complicaciones en evolución y derivadas de procedimientos, manejo y tratamiento del mismo. Estudio de mortalidad, factores que influyen en ella, en desarrollo de complicaciones, en tipo de terapia suministrada. Análisis descriptivo de las variables; posteriormente comparación de proporciones: Chi cuadrado. Significación estadística p < 0,05.
Resultados: 54 pacientes con IAM ingresados, que corresponde al 34% de los pacientes ingresados con enfermedades cardíacas, y al 24% del total de los ingresos en UCI. Con medias de: edad 63,14 a. y 3,18 días de estancia. 19% mujeres y 81% varones. Procedencia: Urgencias 92,5%, otros 7,3%. Síntomas de ingreso: dolor torácico 79,6%, disnea 7,4%, otros 12,5%.
Antecedentes: hábito tabáquico 57,4%, HTA 44,4%, dislipemia 42,5%, DM 31,48%, ca. isquémica previa 29,62%; media de 2,03 antecedentes/paciente. Localización IAM: anterior 35,18%, NO Q 33,33%, posterior 14,81%, inferior 12,96%, lateral y septal con sendos 1,8%. Complicaciones en 51,8%; las más frecuentes: A) durante evolución arritmias 31,48% (TV 12%), shock: 11,1%, EAP 11%, i. Cardíaca III-IV 7,4%; B) derivadas de procedimientos: disección-trombosis vascular 5,5%, hematomas 5,5%. Coronariografía intraUCI 14,8% (9,2% urgentes, 1,8% primaria; con patología en IVA y CD en 7,4% respectivamente). Mortalidad 9,2%. Diferencias significativas (p < 0,05): A) Éxitus con media edad 80,8 a., 80% varones, 20% sin ca. isquémica previa, todos con factores riesgo; en evolución, arritmias y shock en 80%. B) Coronariografía intraUCI 60%, en IAM anteriores, media estancia 5,4 días, complicaciones vasculares en el 40%.
Conclusiones: El IAM representa el 24% de los ingresos en UCI, predominio en varones < 65 años, genera breves estancias. En el 70% de ocasiones se trata de 1er episodio, aunque coexisten varios factores de riesgo cardiovascular asociados. El 51, 8% desarrolla complicaciones, a expensas fundamentalmente de arritmias. Baja mortalidad, asociada a mayor media de edad, siendo en el 20% durante el primer episodio. Reducido porcentaje de coronariografías intra UCI, más escaso todavía las primarias, generando mayores estancias y complicaciones derivadas del procedimiento, sin diferencias en cuanto a la mortalidad.
P179 HIPERCOAGULABILIDAD, CARDIOPATÍA ISQUÉMICA Y RECURRENCIAS CLÍNICAS
A.C. Nebra Puertas, B. Virgós Señor, C. García Laborda, N. Fernández Abad, F. Olmos Pérez y R. Garisa Rocha
Medicina Intensiva H. Universitario Miguel Servet. Zaragoza.
Introducción-objetivos: La existencia de un estado de hipercoagulabilidad subclínico (HS), se ha implicado en el desarrollo de la cardiopatía isquémica (CI), relacionándose con su expresividad clínica. Este estado de HS solo es cuantificable con estudios específicos de coagulación. Estudiamos si los HS guardan relación con la CI, y sus recurrencias clínicas.
Pacientes y métodos: Estudio observacional, realizado con 30 enfermos, sometidos a coronariografía e intervencionismo cardíaco por CI (Grupo-I), en los que estudiamos los niveles del Fragmento 1+2 de la protrombina (F1+2) y del complejo trombina-antitrombina (TAT), como marcadores de HS, antes del intervencionismo y a los tres meses del mismo. Relacionamos sus niveles con las recurrencias clínicas. Tomamos a 10 sujetos sanos como grupo control, (Grupo-II) para medir sus niveles de F1+2 y TAT. En ambos grupos realizamos un estudio convencional de coagulación. Utilizamos el test de Wilcoxon, y la t de Student; intervalo de confianza 95%.
Resultados: Edad media del grupo-I: 62,1 ± 9,1 años, con 28 varones (93%). Edad media del grupo-II: 63,7 ± 10 años con 9 varones (90%). Todos los pacientes del grupo-I tuvieron factores de riesgo cardiovascular: Diabetes en el 33%(n = 10), dislipemia en el 60% (n = 18), HTA en el 30% (n = 9), y tabaquismo en el 47% (n = 14); en el 66% (n = 20) hubo varios factores de riesgo. El tratamiento recibido en el grupo-I, fue AAS en el 100%, con un aTTP 34,4 ± 13,1 seg. Ningún sujeto del grupo-II tomaba tratamiento, demostrando un aTTP de 33,5 ± 6,7 seg. Los niveles basales de F1+2 y TAT del Grupo-I fueron de 3,3 ± 3,1 nmol/dl y de 28,4 ± 25,6 mcrg/dl respectivamente. En el grupo-II hubo un F1+2 de 1,1 ± 0,3 nmol/dl, y un TAT de 3,1 ± 1,6 mcrg/dl. A los tres meses, 12 pacientes (40%), tuvieron recurrencias anginosas con niveles de F1+2 de 3,6 ± 3,9 nmol/dl y de TAT de 19,3 ± 18,6 mcrg/dl; los asintomáticos tuvieron unos niveles de F1+2 de 1,3 ± 0,6 nmol/dl, y de TAT de 12,1 ± 17,3 mcrg/dl. No hubo diferencias entre ambos grupos ni entre las edades medias, ni en la proporción de sexos, ni en los tiempos de aTTP. Hubo diferencias significativas entre los niveles de ambos marcadores entre ambos grupos (Wilcoxon: F1+2-p0,01; TAT-p0,0001). Los pacientes con recurrencias clínicas tuvieron unos niveles de F1+2 significativamente más elevados que los asintomáticos (t de Student: p0,01), no demostrándose significación para el TAT (Wilcoxon p0,1). Los niveles de TAT y F1+2, de los pacientes asintomáticos a tres meses, no fueron significativamente más elevados que los del grupo-II (Wilcoxon TAT; t de Student F1+2).
Conclusiones: Los enfermos con CI presentan un estado de HS subyacente, no presente en sujetos sanos. Dicho HS guarda relación con la existencia de recurrencias clínicas tras la realización de intervencionismo cardíaco, demostrando la íntima relación entre la expresividad clínica y la hemostasia sanguínea.
P180 HIPERFIBRINOLISIS TRAS LA ADMINISTRACIÓN DE R-TPA Y SIGNIFICACIÓN A LOS TRES MESES
A.C. Nebra Puertas*, B. Virgós Señor*, M.A. Suárez Pinilla*, R. Cornudella Lacasa**, A. Peleato Peleato*** y P. Portero Pérez***
*Medicina Intensiva, **Hematología, ***Hemodinámica H. Clínico Universitario. Zaragoza.
Introducción: La administración de r-TPA en la Cardiopatía Isquémica (CI), provoca una elevación en los niveles de D-dímero (D-D), como reflejo de la fibrinolisis desencadenada. No está totalmente aclarada la expresividad clínica, ni la duración de este hecho, a medio plazo.
Material y métodos: Estudio prospectivo y descriptivo de cohortes. Grupo I: 20 pacientes sometidos a intervencionismo coronario (IC) por CI, tratados con r-TPA en los 10 días previos. Grupo II: 20 pacientes sometidos a IC por CI que no recibieron tratamiento con r-TPA. Analizamos los niveles de D-D, antes del CI (Toma-A), y a los 3 meses (Toma-B) en ambos grupos. Estudiamos la relación de los niveles de D-D con la expresividad clínica a los 3 meses (clasificación funcional de la CCS). Empleamos la t de Student/test de Wilcoxon, y el coeficiente de correlación como herramientas estadísticas (95% intervalo confianza).
Resultados: La edad media del Grupo I fue de 61 ± 10,3 años, siendo 19 pacientes (95%) varones; el Grupo II tuvo una edad media de 61 ± 10,4 años años, con 18 varones (90%). La indicación del IC en el Grupo I fue angor post-IAM en el 100% de los casos, y en el Grupo-II por SCASEST. En ambos grupos, 15 pacientes (75%) fueron tratados con "stenting", y 5 (25%) con ACTP. En ambas tomas, el 100% de pacientes estuvieron anitagregados; recibieron Heparina Sódica en la Toma-A, 15 pacientes (75%) del Grupo-I, y 2 pacientes (10%) del II, con un aTTP de 54,1 ± 11,2 y 33,2 ± 21,1seg. respectivamente; ningún enfermo recibió Heparina en la Toma-B. Los niveles de D-D basales fueron de 600 ± 513 ng/dl en el Grupo-I, y de 281 ± 189ng/dl en el Grupo-II. A los tres meses los niveles fueron de 335 ± 282 y de 264 ± 226 respectivamente. Las diferencias en el aTTP y los niveles de D-D entre las Tomas-A, fueron significativas entre ambos grupos. El coeficiente de correlación clasificación funcional-nivel de D-D, no fue significativo.
Conclusiones: El tratamiento fibrinolítico provoca una elevación en los niveles de D-D, como reflejo de un estado de hiperfibrinolisis, estado no controlado con Heparina Sódica. A los tres meses, si bien los pacientes tratados con r-TPA tienen tendencia a mayores niveles de D-D, no se comprueba estadísticamente que sean superiores que en los pacientes con CI, no tratados con r-TPA. No demostramos relación clínica/niveles de D-D a los tres meses.
P181 INDICACIONES DE CORONARIOGRAFÍA EN UNA UCI SIN HEMODINÁMICA
M.S. Rey Garcia, MA. Taberna Izquierdo, N. Albala Martínez, A. Gaban Diez y JA. Gallardo Álvarez
UCI Hospital de Segovia. Segovia.
Objetivo: Analizar las indicaciones de coronariografía en la fase inicial del síndrome coronario agudo desde la UCI de nuestro hospital. Estudio retrospectivo de las indicaciones, resultados del estudio y la evolución a los 6 meses contrastada con la población a quién no se indicó coronariografía. Comparación de datos de los años 2002-2003 con los de los años 2000-2001.
Material y métodos: Se estudiaron los SCA ingresados en la unidad durante los años 2002-2003. Se comparan las poblaciones que se enviaron a coronariografía con las que no. Se recogen datos epidemiológicos, clínicos, electrocardiográficos, tipo de SCA, tratamientos (fibrinolíticos, anti IIb-IIIa). Se analizan criterios de envío a coronariografía en esta fase aguda del SCA y resultados y evolución a 6 meses en cuanto a muerte y complicaciones. Se revisan historias clínicas y entrevista telefónica. Se aplicarán criterios estadísticos sencillos con el programa SPSS calculando RR con intervalo de confianza del 95% y Chi cuadrado.
Resultados: De 310 casos, se enviaron a coronariografía urgente 113 (36%), frente al 29% de los dos años previos. De todas las enviadas el 28% fueron AI, es decir, 87 casos, el 95% de los ingresos por AI. Las características de los grupos se describirán en una tabla. El 38,3% del total, 119 casos, presentaron angor previo al epidosio que originó el ingreso. De estos el 55,4% fueron IAM con ST elevado, y el 44,5% fueron AI/IAM no Q. De los IAM con ST elevado el 48,7% fueron Anteriores. Fueron Exitus durante su ingreso en UCI el 8,3%, 26 casos. En cuanto al resultado de las coronariografías, evolución a los 6 meses, comparación con los datos previos y análisis estadístico, queda pendiente de finalización.
Conclusiones: A la vista de los datos que ya obran en nuestro poder podemos afirmar que ha aumentado el número de envíos a coronariografía en nuestra unidad. Así mismo observamos aumento en el envío a coronario en pacientes con AI. Llama la atención el alto número de casos que presentaron angor previo al episodio que origina el ingreso.
P182 INFARTO AGUDO DE MIOCARDIO. PREDICTORES DE INGRESO EN UCI
A. Melgarejo Moreno*, J. Galcerá Tomás**, N. Alonso Fernández*, L. Ortín Katnich*, J. Martínez Hernández*, J. Gíl Sánchez* y M.J. Tormo***
*Medicina Intensiva Hospital V Rosell. Cartagena, **Medicina Intensiva Hospital V. Arrixaca. Murcia, ***Epidemiología Consejería de Sanidad. Murcia.
A. Melgarejo Moreno en representación de "Investigadores del estudio IBERICA en la Región de Murcia.
Objetivo: El estudio IBERICA se diseño para monitorizar tasas de incidencia y mortalidad a los 28 días de los pacientes menores de 75 años con infarto agudo de miocardio (IAM). En nuestra Región no limitamos la edad de los pacientes y nos propusimos analizar las características clínicas y los factores predictores de ingreso en UCI de los pacientes con IAM.
Métodos: En 2.740 pacientes ingresados consecutivamente por IAM en todos los hospitales (n = 10) de la Región de Murcia. Se analizaron las características clínicas y los factores predictores de ingreso en UCI. Se realizó un análisis de regresión logística con los antecedentes, características de los síntomas, y situación al ingreso.
Resultados: El ingreso exclusivo en planta (n = 262), se asoció a mayor edad (68 ± 12 vs 65 ± 12 años, p < 0,001), sexo femenino (37% vs 27%, p < 0,001), antecedentes de insuficiencia cardiaca (27% vs 16%, p < 0,001), y menos tabaquismo activo (14% vs 33%, p < 0,001). A su ingreso los pacientes ingresados en planta se presentaron con mayor retraso, en mayor proporción con síntomas atípicos (24% vs 13%, p < 0,001) y fueron más frecuentemente IAM sin elevación del ST (24% vs 16%, p < 0,001). Durante la evolución se les realizó con menos frecuencia ecocardiografía (54% vs 75%, p < 0,001), ergometría (22% vs 43%, p < 0,001) y presentaron mayor mortalidad a los 28 días (22,9% vs 15,5%, p < 0,001. Los predictores independientes del ingreso en UCI fueron: edad (OR 0,95; IC 0,93-0,95), insuficiencia cardiaca previa (OR 0,55; IC 0,25-0,85), presentación con síntomas típicos (OR 1,84; 1,17-3,21) y retraso al ingreso (OR 0,99; IC 0,994-0,998).
Conclusiones: El ingreso exclusivo en planta de los pacientes con IAM se asocia a peores características basales, mayor retraso al ingreso, realización de menos procedimientos y mayor mortalidad. Los predictores independientes del ingreso en UCI fueron la edad, presencia de insuficiencia cardiaca previa, síntomas atípicos y retraso en el ingreso.
P183 NIVELES DE FVW EN IAM CON ELEVACIÓN DE ST VS SCASEST. ¿HAY DIFERENCIAS?
B. Virgós Señora, AC. Nebra Puertasa, MA. Suárez Pinillab, R. Cornudella Lacasac y C. Sánchez Polod
aMedicina Intensiva H. Universitario Miguel Servet. Zaragoza, bMedicina Intensiva H. Clínico Universitario. Zaragoza, cHematología H. Clínico Universitario. Zaragoza, dMedicina Intensiva H. Obispo Polanco. Teruel.
Introducción-objetivos: En los pacientes con IAM transmural, y síndrome coronario agudo sin elevación de ST (SCASEST), existe una lesión endotelial (LE). El Factor de von Willebrand (FvW) es una molécula utilizada como marcador de LE, por lo que analizamos si sus niveles son distintos en pacientes con IAM vs SCASEST, y en un grupo de sujetos sanos.
Material y métodos: Estudio descriptivo de cohortes, con tres grupos. Grupo I: 30 pacientes con IAM. Grupo II: 30 pacientes con SCASEST. Describimos las características de ambos grupos, y analizamos y comparamos sus niveles de actividad del FvW antigénico, entre ellos y con un Grupo-III (control) de 15 sujetos sanos, sin antecedentes de riesgo cardiovascular. Empleamos ANOVA y t de Student, como herramientas estadísticas (95% intervalo confianza).
Resultados: La edad media del Grupo I fue de 62,4 ± 9,9 años, siendo 28 pacientes (93%) varones; el Grupo II tuvo una edad media de 62 ± 9,2años, con 28 varones (93%). Los antecedentes médicos del Grupo I fueron: HTA 23% (n = 7), Diabetes 33% (n = 10), Dislipemia 33% (n = 10), Tabaquismo 80% (n = 24); solo el 10% (n = 3) no tuvieron antecedentes. En el Grupo II fueron: HTA 30% (n = 9), Diabetes 27% (n = 8), Dislipemia 53% (n = 16), Tabaquismo 47% (n = 14); el 20% (n = 6) no tuvieron antecedentes. El 100% de pacientes estuvieron anitagregados; recibieron Heparina Sódica 19 pacientes (63%) del Grupo-I, y 2 pacientes (7%) del II, con un aTTP de 54 ± 14,2 y 33 ± 11,1seg. respectivamente; ningún enfermo recibió Heparina fraccionada. Veintitrés pacientes (75%) del Grupo-I recibieron tratamiento con r-TPA los días previos. El Grupo III tuvo una edad media 57 ± 9,1 años, con 14 varones (93%) y un aTTP de 29 ± 3,1 seg. Los niveles de FvW fueron de 207 ± 88,4% en el Grupo-I, de 176 ± 102% en el Grupo-II, y de 89 ± 24% en el Grupo-III. No hubo diferencias en la edad, ni en la proporción de sexos entre los distintos grupos. Las diferencias en el aTTP y en FvW fueron significativas entre todos los grupos, al igual que el aTTP entre el Grupo-I, y los otros dos Grupos.
Conclusiones: Los pacientes con cardiopatía isquémica tienen niveles más elevados de FvW que los sujetos sanos. Dentro de los enfermos con Cardiopatía isquémica, los sujetos con IAM con elevación de ST demuestran niveles mayores de FvW que los pacientes con SCASEST, como reflejo de una LE más severa, pese a estar bajo efecto heparínico.
P184 NUEVA DEFINICIÓN DE INFARTO AGUDO DE MIOCARDIO. IMPLICACIONES EN EL CASO DE LA PRESENTACIÓN SIN ELEVACIÓN DEL ST
A. Melgarejo Moreno*, J. Galcerá Tomás**, L. Ortín Katnich*, J. Gíl Sánchez*, J. Lozano Martínez*, L. Camacho Pardo*, J. Murcia Paya* y N. Alonso Fernández*
*Medicina Intensiva Hospital V Rosell. Cartagena, **Medicina Intensiva Hospital V. Arrixaca. Murcia.
A. Melgarejo Moreno en representación de Medicina Intensiva Rosell
Objetivo: Conocer entre los pacientes con infarto agudo de miocardio sin elevación del ST (IAMSEST) la prevalencia y características clínicas asociadas a la nueva definición atendiendo a los criterios de las Sociedades de Cardiología Europea (ESC) y Americana (AHA/ACC).
Métodos: De forma prospectiva y durante un periodo de seis años, todos los pacientes ingresados en la Unidad de Cuidados Intensivos con el diagnóstico de IAMSEST fueron considerados atendiendo a los criterios clásicos de la Organización Mundial de la Salud (OMS) (Grupo A), y atendiendo a la nueva definición (ESC/AHA/ACC) (grupo B). Se analizaron antecedentes, complicaciones, mortalidad hospitalaria, tratamientos, procedimientos y estancia hospitalaria.
Resultados: Entre 495 pacientes con IAMSEST, 371 se incluyeron en el grupo A y 124 (25%) lo fueron en el grupo B. Los pacientes del grupo B fueron de mayor edad (71 ± 10 vs 69 ± 10 años, p < 0,05), en mayor proporción mujeres e hipertensos, y presentaron con menor frecuencia insuficiencia cardiaca previa (19% vs 27%, p < 0,05). Los pacientes del grupo B presentaron menor incidencia de complicaciones hospitalarias (45% vs 52%, p < 0,05), incluyendo mortalidad hospitalaria (2,4% vs 8,3%, p < 0,05). No existieron diferencias entre ambos grupos respecto a: tratamiento antiagregante (AAS, 84% vs 89%; clopidogrel, 35% vs 30%; inhibidores de los receptores plaquetarios IIb/IIIa, 21% vs 24%), procedimientos (ecocardiografía, 86% vs 89%; ergometría, 45% vs 37%; cateterismo, 29% vs 27%), y estancia hospitalaria (11 ± 5 vs 10 ± 6 días).
Conclusiones: El 25% de los pacientes diagnosticados de IAMSEST lo son en base a los nuevos criterios. Este grupo se caracteriza por presentar mayor edad, mayor proporción de mujeres e hipertensión y menor mortalidad hospitalaria.
P185 PREDICTORES DE MORTALIDAD EN PACIENTES DIABÉTICOS CON INFARTO AGUDO DE MIOCARDO SIN ELEVACIÓN DEL ST
A. Melgarejo Moreno*, J. Galcerá Tomás**, L. Ortín Katnich*, J. Gíl Sánchez*, J. Martínez Hernández*, M. Gambin Martínez*, L. Camacho Pardo*, N. Alonso Fernández* y A. Rey Carrión*
*Medicina Intensiva Hospital V Rosell. Cartagena, **Medicina Intensiva Hospital V. Arrixaca. Murcia
Objetivo: Conocer la incidencia, características clínicas, y predictores de mortalidad hospitalaria de los pacientes con diabetes mellitus (DM) e infarto agudo de miocardio sin ST elevado (IAMSEST).
Métodos: Estudio prospectivo de todos los pacientes ingresados con IAMSEST en UCI durante seis años (n = 495). Los pacientes fueron considerados atendiendo a la presencia o no diabetes. Se analizaron, presencia de metadiabetes, factores de riesgo, antecedentes isquémicos, y situación al ingreso. Realizamos un análisis univariado y un análisis de regresión logística con las variables anteriores para conocer los predictores independientes de mortalidad hospitalaria.
Resultados: Los pacientes con DM (n = 265), presentaron metadiabetes en el 44,8% (17% retinopatía, 7,5% nefropatía, 3,3% neuropatía, 17% arteriopatía), mayor edad (70 ± 8 vs 68 ± 12 años, p < 0,05), fueron con más frecuencia de sexo femenino (46,7% vs 26,9%, p < 0,001) y con más antecedentes de infarto (24% vs 35%, p < 0,01), insuficiencia cardíaca (14% vs 35%, p < 0,001), hipertensión (60% vs 72%, p < 0,01), accidentes cerebrovasculares (16,2% vs 6,5%, p < 0,01) y otras comorbilidades (39,6 vs 26,9%, p < 0,01). La DM se asoció en mayor proporción a insuficiencia cardíaca al ingreso (40% vs 13,4%, p < 0,001) y mortalidad hospitalaria (9% vs 4,3%, p < 0,05). Los predictores independientes de mortalidad hospitalaria fueron: sexo femenino (OR 5,20; IC 1,98-5,20), tensión arterial sistólica al ingreso (OR 0,97; IC 0,91-0,99) y fracción de eyección (OR 0,85; IC 0,80-0,91).
Conclusiones: En nuestro medio, la mitad de los pacientes con IAMSEST tienen DM. Los predictores de mortalidad hospitalaria fueron el sexo femenino, la tensión arterial sistólica al ingreso y la fracción de eyección.
P186 REALIZACIÓN DE CATETERISMO EN PACIENTES CON INFARTO AGUDO DE MIOCARDIO SIN ELEVACIÓN DEL ST EN UN HOSPITAL SIN LABORATORIO DE HEMODINÁMICA
A. Melgarejo Moreno*, J. Galcerá Tomás**, L. Ortín Katnich*, N. Alonso Fernández*, J. Martínez Hernández*, J. Lozano Martínez*, A. Rey Carrión* y L. Camacho Pardo*
*Medicina Intensiva Hospital V Rosell. Cartagena, **Medicina Intensiva Hospital V. Arrixaca. Murcia.
Objetivo: Conocer la tasa y los predictores de realización de cateterismo entre los pacientes con infarto agudo de miocardio sin elevación del ST (IAMSEST) en un hospital sin laboratorio de hemodinámica.
Métodos: Prospectivamente y durante un periodo de seis años, todos los pacientes ingresados en la Unidad de Cuidados Intensivos con el diagnóstico de IAMSEST fueron considerados mediante análisis univariado y de regresión logística para conocer las variables asociadas a la realización de cateterismo y aquellas con valor independiente.
Resultados: En 495 pacientes con IAMSEST, se realizó cateterismo a 140 (28%), en 28 casos dentro los primeros tres días de su ingreso. La realización de cateterismo se asoció a: menor edad (67 ± 10 vs 70 ± 10 años, p < 0,001), sexo femenino (24% vs 34%, p < 0,05), antecedentes de angor (24% vs 35%, p < 0,01), insuficiencia cardiaca (34% vs 21%, p < 0,01), hipertensión (38% vs 26%, p < 0,01), tabaquismo activo (28% vs 37%, p < 0,05), síntomas atípicos, comorbilidad, frecuencia cardíaca e insuficiencia cardíaca al ingreso (34% vs 18%, p < 0,001), y mayor estancia hospitalaria (14 ± 7 vs 9 ± 4 días, p < 0,001). Los predictores independientes de la realización de cateterismo fueron: edad (OR 0,97; IC 0,95-0,99), antecedentes de angina (OR 1,88; IC 1,21-2,94) y presencia de insuficiencia cardiaca al ingreso (OR 0,52; IC 0,31-0,90).
Conclusiones: En nuestro caso se realizó cateterismo a menos de un tercio de los pacientes con IAMSEST, y sólo el 20% de los mismos de forma precoz. Los predictores independientes de la realización de cateterismo fueron la edad, presencia de angina previa, y de insuficiencia cardiaca al ingreso.
P187 UTILIDAD DE UN DOCUMENTO DE VALORACIÓN PREHOSPITALARIA ESPECÍFICO PARA EL CONTROL DE CALIDAD DEL PROCESO ASISTENCIAL AL DOLOR TORÁCICO
A. Varela López*, M. Zaheri Beryanaki*, A. Vázquez Vicente*, E. Díaz**, M. Nieto**, M. Enrile de Rojas*, J. Beltrán*** y J. Blasco Morilla*
*Cuidados Críticos y Urgencias Hospital de Antequera. Antequera, **MAP C.S. Archidona. Archidona, ***EAP C.S. Archidona. Archidona.
Introducción: Recientemente, como producto derivado de las reuniones de trabajo del grupo para la implementación y desarrollo del proceso dolor torácico, hemos desarrollado un Modelo de Formulario de Traslado y registro para los pacientes con dolor torácico agudo, para utilizar en la valoración clínica y el traslado al hospital por parte del profesional de los DCCU.
Material y métodos: El Documento contiene básicamente apartados para un breve resumen de historia y exploración, descripción del ECG, medidas terapéuticas y medicación administrada, identificación del equipo que llega con el paciente y del que lo recibe, una breve guía de actuación con recordatorio de prioridades ARIAM, y un último apartado de consignación de datos necesarios para el cálculo de los indicacadores de calidad definidos en el proceso asistencia a este nivel. A partir de julio de 2003 hemos iniciado su uso, distribuyéndolo por los diferentes puntos de urgencias del distrito sanitario tras haber realizado varias sesiones para presentar el documento, discutir su modo de cumplimentación y acordarse la obligatoriedad de cumplimentación para todos los pacientes traslados por dolor torácico agudo al hospital.
Resultados: Durante los meses de julio y agosto hemos registrado un total de 49 pacientes ingresados en observación de urgencias del hospital con el diagnóstico a su ingreso de dolor torácico agudo. 31 de estos pacientes llegaron al hospital a través del sistema sanitario. En 19 de los 31 pacientes registrados se aportó el documento de traslado. En todos los casos se cumplimentaron los apartados de historia clínica, exploración y medicación administrada. En 17 pacientes se registraron los tiempos. En 15 pacientes se cumplimentó el apartado de descripción del ECG. En todos los casos que aportaron el documento específico de traslado se registró la realización de ECG, el uso de AAS, la administración de nitrato sublingual, la monitorización durante el traslado y la realización del traslado medicalizado. Sólo en uno de estos 19 casos con documento de traslado no se consignó la canalización de vía venosa. Utilizando el sistema de puntuación de la actuación prehospitalaria desarrollado por el grupo ARIAM se registró una puntuación media de 5´26 puntos, frente a la media de 3,73 registrada en los pacientes atendidos por dolor torácico agudo hospital por los DCCU-AP que finalmente o similares en los años 2001, 2002 y primer semestre de 2003.
Conclusiones: Solo el hecho de disponer de un documento de traslado específico supone una importante ayuda para la recogida de información. La mejora de la puntuación ARIAM para valoración de la atención prehospitalaria que se objetiva en los pacientes que aportan el documento probablemente solo refleja una mejora en el sistema de información.
Sepsis - Fracaso multiorgánico
P188AISLAMIENTOS CLÍNICOS DE BETALACTAMASAS DE ESPECTRO EXTENDIDO (BLEE) EN UNA UMI DE INSTITUCION PRIVADA
R. Jordà Marcos*, J. Bergada García*, M. Ruiz**, A. Salas*, M. Vaquer* y R. Ramos*
*Medicina Intensiva, **Microbiología Clínica Rotger. Palma de Mallorca.
Introducción: El aislamiento de enterobacterias con resistencia extendida a cefalosporinas, es un fenómeno en expansión, descrito preferentemente en las UCIs de hospitales universitarios.
Objetivo: Conocer la epidemiología de enterobacterias con BLEE (E_BLEE) en muestras clínicas de una UMI polivalente de 10 camas, de un centro privado.
Material y métodos: Revisión retrospectiva de las muestras clínicas obtenidas en UCI en un período de 5 años (1998-2002). Se consideró la presencia de BLEE cuando el microorganismo presentaba resistencias a amoxicilina, y cefalosporinas de 3ª.
Resultados: Se procesaron un total de 1.850 muestras clínicas, correspondientes a 501 (27,2%) hemocultivos, 481 (26,1%) BAS, 458 (24,8%) orina, 105 (5,7%) catéteres, 98 (5,2%) herida quirúrgica y 197 (10,7%) de otras muestras. Se han aislado un total de 145 enterobacterias, de las que 11 (7,5%) fueron E_BLEE, 5 (45%) E. cloacae, 3 (27,2%) K. pneumonia, 2 (18,1%) E. coli, y 1 (9%) M. morganii. Por especies las BLEE representaron el 14,6% de los E. cloacae aislados, el 14,2% de K. pneumonia, el 14,2% de M. Morganii, y el 3,8% de E. coli. Aunque hasta el año 1999 no se aislaron las primeras E_BLEE, la distribución en el tiempo y por familias ha sido diversa, sin caracteristicas de brote epidémico.
Conclusiones: En nuestro servicio las E_BLEE representan el 7,5% de las enterobacterias aisladas en muestras clínicas. E. cloacae, M. morganii y K. pneumoniae presentan BLEE en mas del 14% de sus aislados. Se observa una distribución aleatoria durante el período de estudio y de los gérmenes aislados.
P189 MÁS DE 12 HORAS: ESTUDIO MULTICÉNTRICO INTERNACIONAL
M. Borges Sáa, E. Diazb, F. Alvarez-Lermac, M. Palomard y R. Jordáe, Grupo del Estudio de Factores de Riesgo de NAV.
aUCI H. Son Llàtzer. Palma de Mallorca, bUCI H. U. Joan XXIII. Tarragona, cUCI H. del Mar. Barcelona, dUCI H.U. Vall d'Hebron. Barcelona, eUCI C. Rodger. Palma de Mallorca.
Objetivo: Analizar las principales características referentes a la mortalidad de pts ventilados durante > 12 horas.
Método: Estudio cohorte multicéntrico internacional (España y Brasil) prospectivo realizado en 17 UCIs con 1704 pts ventilados > 12 horas durante el período de 12 meses. Análisis estadístico utilizando: test chi cuadrado.
Resultados: Ingresamos 66,5% de varones, la edad media fue de 57,3 años (DE 18). La categoría diagnóstica fue: médica 57,1%, quirúrgica 30% y traumática 12,9%. La estancia media fue de 17,7 días (DE 17,7). El APACHE II medio fue de 18,2 (DE 7,6), pero era > 21 en 36%. Objetivamos 403 episodios de NAV en 353 pts. De ellos 263 pts han tenido sólo un episodio de NAV. La tasa de incidencia fue de 23,6 NAV por cada 100 pts y de 22 NAV cada 1.000 días de VM. La mortalidad global fue del 38,2% (sin NAV del 36% y con NAV del 46,6%: p < 0,05). La mortalidad global de los 1704 pts a los 28 y 60 días fue del 43,5% y 7,65%, respectivamente. Al dividir en dos subgrupos: SIN/CON NAV fue de 44,2%/40,7% (NS) y 6,2%/12,5% (p < 0,05). Se pautó tratamiento empírico para NAV en 63,3% y dirigido 36,7%; se realizó monoterapia en 31,8% y combinada en 68,2%. La mortalidad relacionada con NAV fue del 46,1%. Hemos identificado 185 NAV monomicrobianas y hubo mayor mortalidad global y relacionada con BGN versus CGP (NS). Los BGN más frecuentes fueron la Pseudomonas aeruginosa (26,5%) y el Acinetobacter spp (9,2%). Ya los CGP más frecuentes fueron SAOS (14,1%) y SAOR (10,8%). Tampoco hubo diferencias en la mortalidad cruda y relacionada entre SAOS y SAOR. (50%/40% y 19,2%/15%, respectivamnte). 70 pts tuvieron NAV polimicrobianas siendo la Pseudomonas aeruginosa (14,3%), SAOS (12,3%), H. Influenza (10,4%) y Acinetobacter baumannii (8,4%) los patógenos aislados más frecuentemente. En este grupo la mortalidad cruda fue del 41,4% y la relacionada del 44,8%. De los 1704 pts 89,5% fallecieron en la UCI y 10,5% en la planta. La principales causas de exitus de los 1704 pts fueron: SDMO 49%, shock 20,4%, muerte cerebral 19,6% e hipoxemia 10,9%. Al dividir en dos subgrupos SIN y Con NAV: SDMO 44,4%/62,3% (p < 0,05), shock 22,3%/15,1% (p < 0,05), muerte cerebral 22,3%/11,9% (p < 0,05) e hipoxemia 10,9%/10,7% (NS).
Conclusiones:1) Elevada mortalidad global y relacionada con NAV. 2) Mayor mortalidad en los 28 días de ingreso. 3) Hubo mayor mortalidad tardía en pts con NAV. 4) El patógeno más frecuentemente aislado y relacionado con mortalidad tanto de NAV mono como polimicrobianas ha sido la Pseudomonas aeruginosa. 5) Causa global más frecuente de exitus es el SDMO. 6) Pts CON NAV fue significativamente más frecuente el SDMO, mientras que los pts SIN NAV hubo mayor frecuencia de forma significativa de shock y muerte cerebral.
P190BACTERIEMIAS EN EL PACIENTE CRÍTICO
I. Martínez Arroyo, F. Clau Terré, A. Utande Vázquez, G. Tirado Anglés, J. Casalduero Viu, P. Garcia Mangas y B. Virgós Señor
Medicina Intensiva H. Universitario Miguel Servet. Zaragoza.
Introducción-objetivos: Las bacteriemias (BC) constituyen una de las primeras causas de infección nosocomial en las Unidades de Cuidados Intensivos (UCI). Su presencia conlleva el desarrollo de una serie de mecanismos fisiopatológicos que desencadenan una inestabilización clínica. Estudiamos la relación entre la presencia de BC en pacientes críticos, y la incidencia de determinadas complicaciones, y/o su influencia en el curso clínico.
Material y métodos: Estudio retrospectivo sobre 24 BC en 20 pacientes críticos, confirmadas mediante hemocultivos, sobre un total de 598 pacientes de una UCI polivalente en un período de doce meses. Analizamos las características del grupo, y la relación existente entre las BC y: mortalidad, gravedad de los enfermos (APACHE II), necesidad de inotropos, días de Ventilación Mecánica (VM) y de estancia en UCI, Distress Respiratorio (SDRA), fracaso renal agudo (FRA), y Fracaso Multiorgánico (SDMO). Empleamos la "t" de Student/ test de Wilcoxon, y Chi cuadrado, con un intervalo de confianza de 95%.
Resultados: La incidencia de bacteriemia fue de 4,02%, con una tasa de 5,87. La edad media fue de 59,5 ± 3,51 años, con 13 varones (65%). La mortalidad fue de 8 pacientes (40%). El APACHE fue de 20,5 ± 2,01 días, precisando VM durante 11,9 ± 3,7 días. El promedio de días con vía central fue de 22,7 ± 3,4 con un total de vías por enfermo de 1,45 ± 0,28. Los gérmenes hallados fueron Gram (+) en 14 episodios (58, 5%), Gram (-) en 8 (33,3%) y Hongos en dos (8,2%). Tras dividir a los pacientes en Exitus vs Supervivientes, comprobamos como la diferencia de necesidad de días de VM entre los enfermos con BC que fallecieron y los supervivientes fue significativa (test de Wilcoxon, p < 0,01), con una media de 6,6 ± 16,7 días en los supervivientes, y de 19,8 ± 14,1días en los Exitus. Los supervivientes tuvieron un APACHE II al ingreso de 15,3 ± 5,3, frente a una puntuación de 28,3 ± 7,5 en los Exitus, siendo significativa la diferencia (p = 0,0003; "t" de Student). No hubo diferencias entre la estancia media de los Exitus y los supervivientes ("t" de Student, p = 0,91), con una media de 21 ± 13,8 y de 21,7 ± 16 días respectivamente. Analizando la necesidad de inotropos, el desarrollo de SDRA, FRA, o SDMO, observamos como existieron diferencias significativas entre el desarrollo de las tres últimas complicaciones en pacientes con BC y el resultado de Exitus (Chi Cuadrado, p < 0,05).
Conclusiones: Los enfermos con BC que presentan una evolución que culmina en el fallecimiento de los mismos, presentan datos claramente indicativos de un mayor grado de disfunción orgánica. La existencia de una mayor puntuación del APACHEII en los pacientes con BC y Exitus podría tener una doble interpretación; por una parte podríamos deducir que son los pacientes más graves los que más riesgo presentan para el desarrollo de una BC, y por otra que la asociación de mayor severidad orgánica y BC, favorecen la mala evolución de los pacientes.
P191 BACTERIEMIAS NOSOCOMIALES PRECOCES VERSUS TARDÍAS EN PACIENTES CRÍTICOS ¿IGUALES O DIFERENTES?
R. Zaragoza Crespo*, A. Artero Mora**, J.J. Camarena Miñana***, S. Sancho Chinesta*, R. González*** y J.M. Nogueira Coito***
*Medicina Intensiva, **Medicina Interna, ***Microbiología, H.U. Dr. Peset. Valencia.
Objetivos:1) Comparar las bacteriemias de presentación tardía (BT) con respecto a las de aparición precoz (BP) en una unidad de cuidados intensivos analizando sus características clínicas y epidemiológicas, etiología y foco de origen; 2) Determinar su influencia en la mortalidad atribuible.
Material y métodos: Estudio prospectivo de las bacteriemias significativas nosocomiales de la UCI de un hospital universitario, desde 1996 al 2002. Se consideraron BT aquellas que se desarrollaron a partir del octavo día de ingreso hospitalario. Se realizó análisis univariante para determinar las diferencias entre ambos grupos y análisis multivariante para determinar la influencia del tiempo de ingreso hospitalario en la mortalidad directamente atribuible a la bacteriemia (IC95%)
Resultados: De 202 bacteriemias nosocomiales en UCI la relación BT/BP fue 1,4. La edad media en el grupo de BP fue 64 ± 15,5 años y la relación hombre/mujer de 1,5. La enfermedad de base según la clasificación de MacCabe no difirió entre los grupos así como el índice APACHE II. El porcentaje de shock séptico en las BT fue del 25,45% y la mortalidad global y relacionada 57,6% y 25,4% respectivamente sin diferencia de nuevo entre ambos grupos. Acinetobacter baumannii (35,5% vs 20,2%; p = 0,01) fue significativamente más frecuente en el grupo de BT así como el catéter como foco de bacteriemia (21,6% vs 10,2%; p = 0,04). Las BT presentaron mayor porcentaje de tratamiento antibiótico previo (84,7% vs 57,1%; p = 0,0001) y de tratamiento antibiótico empírico inadecuado (38,1% vs 25%; p = 0,05) El análisis multivariante no corroboró a las BT como factor asociado a la mortalidad atribuible de las bacteriemias nosocomiales (OR = 1,06; IC95% 0,49-2,32; p = 0,86)
Conclusiones: Las BT son frecuentes en las UCI y difieren de las BP en su etiología, foco de origen, tratamiento antibiótico previo y empírico inadecuado a pesar de lo cual no conllevan mayor mortalidad atribuible. Aunque Acinetobacter baumannii fue su etiología más frecuente debe ser considerado también como agente etiológico de BP en nuestra unidad.
P192 BACTERIEMIAS POLIMICROBIANAS EN UCI
S. Sancho Chinesta*, R. Zaragoza Crespo*, A. Artero Mora**, J.M. Simón Machí*, J.J. Camarena Miñana*** y J.M. Nogueira Coito***
*Medicina Intensiva, **Medicina Interna, ***Microbiología, H.U. Dr. Peset. Valencia.
Objetivos:1) Conocer la prevalencia de bacteriemias polimicrobianas (BP) en una Unidad de Cuidados Intensivos; 2) Describir sus principales características clínico-epidemiológicas y etiología; 3) Definir su influencia tanto en la mortalidad global como atribuible a la infección; 4. Analizar las posibles diferencias con las bacteriemias monomicrobianas en UCI.
Material y métodos: Se evaluaron de forma prospectiva todos los pacientes con bacteriemias polimicrobianas ingresados en una UCI polivalente desde 1996 al 2002. Las bacteriemias fueron consideradas polimicrobianas tras la recuperación de dos o más microorganismos en la misma serie de hemocultivos. Las variables clínicas y microbiológicas fueron obtenidas de la historia clínica. Se realizó un análisis univariado para analizar las posibles diferencias entre las BP y las monomicrobianas en pacientes críticos.
Resultados: De un total de 263 bacteriemias 41 (15,6%) fueron BP. La edad media de éstos pacientes fue 61,7años ± 15. Presentaron enfermedad de base rápidamente fatal o últimamente fatal el 30%(McCabe) El 24,3% cursaron con shock séptico. El tiempo de ventilación mecánica fue de 19,2 días ± 5,3. Los focos de origen más frecuentes fueron: respiratorio 37,1%, catéter 22,8% urinario 14,6% y abdominal 17,1%. Acinetobacter baumannii se recuperó en el 36,5%(n = 15) y Enterococcus spp y Pseudomonas aeruginosa en el 24,3% cada uno (n = 10). El tratamiento antibiótico empírico fue inadecuado en el 26,8% de los casos. La mortalidad global intra-hospitalaria fue del 56% y la asociada con la infección del 21,9%. Los días de ventilación mecánica, el origen nosocomial, el foco respiratorio o abdominal y las etiologías por Acinetobacter baumannii, Enterococcus spp y Pseudomonas aeruginosa fueron significativamente más frecuentes en el grupo de BP.
Conclusiones: Las BP presentan una alta prevalencia en UCI, son de adquisición nosocomial, su origen es fundamentalmente abdominal o respiratorio, y los microorganismos más frecuentemente involucrados son Acinetobacter baumannii, Enterococcus spp y Pseudomonas aeruginosa a pesar de lo cual no presentan mayor incidencia de tratamiento empírico inadecuado ni conllevan una mayor mortalidad en pacientes críticos.
P193BALANCE ENTRE CITOCINAS PRO Y ANTIINFLAMATORIAS EN LA EVOLUCION DE LA SEPSIS GRAVE
R.D. Pablo Sánchez*, J. Monserrat Sanz**, A. Prieto Martín**, J.M. Milicua Muñoz*, C. Marian Crespo* y M. Álvarez de Mon Soto**
*UCI H. U. Príncipe de Asturias. Alcalá de Henares, **Departamento de Medicina Universidad de Alcalá. Alcalá de Henares.
La mayoría de las nuevas terapias contra la sepsis se han basado en frenar una supuesta masiva y descontrolada inflamación. Ninguna de estas estrategias ha demostrado una reducción de la mortalidad.
Objetivo: Estudiar el balance de las moléculas pro y antiinflamatorias en los primeros 28 días de evolución de enfermos con shock séptico.
Pacientes: Se incluyeron los pacientes que presentaban sepsis grave, siguiendo los criterios de la Conferencia de Consenso "ACCP/SCCM". Se excluyeron todos los pacientes con alteraciones inmunológicas previas. Se eligió un grupo control (GC) de 36 voluntarios sanos.
Métodos: De forma prospectiva, se tomaron muestras de sangre arterial en las primeras 36 horas (t = 0), a los 3 (t = 3), 7 (t = 7), 14 (t = 14) y 28 (t = 28) días. Se realizo medicioón mediante enzimoinmunoanalisis. Para el cálculo de los ratio, las citocinas participantes se pasaron previamente a moles para poder extraer el cociente molecular en cada caso. Se utilizo el test estadístico de Mann-Whitney. Los datos se expresan como la media ± error estandar. El valor de p considerado como significativo fue de p < 0,05.
Resultados: De los 92 enfermos que sufrieron una sepsis grave y que ingresaron en la UCI, se estudiaron 52. La mortalidad global del grupo fue del 34,6%. Las puntuaciones APACHE II, "Multiple Organ Dysfunction Score" (MODS) y SOFA fueron de 24,2 ± 1,41, 7,5 ± 0,6 y 8,8 ± 0,7, respectivamente. Se encontraron diferencias significativas con respecto a los controles en el ratio IL-1ra/IL-1beta en la basal y a las 48 horas (GC: 4546 ± 1637; t = 0: 8338 ± 1536 y t = 3: 9130 ± 2184, p = 0,032 y p = 0,043 respectivamente) y en el ratio IL-10/TNF-alfa en todos los tiempos (GC: 9,2E-12 ± 2,5E-12; t = 0: 16,0E-12 ± 7,3E-12 (p = 0,042); t = 3: 4,5E-12 ± 1,7E-12 (p = 0,002); t = 7: 4,5E-12 ± 2,4E-12 (p = 0,002); t = 14: 0,6E-12 ± 1,6E-12 (p < 0,0001) y t = 28 0,4E-12 ± 0,1E-12 (p < 0,0001)). No hubo diferencias significativas en el ratio (sTNF-RI+sTNFRII)/TNF-alfa, ni en ninguno de estos tres cocientes con respecto a las mortalidad.
Conclusiones: El balance global entre las moléculas pro y antiinflamatorias estudiadas apuntan hacia un incremento de estas ultimas en las fases mas precoces de la enfermedad. El TNF-alfa y la IL-1beta en la sepsis se encuentran bien controladas y reguladas por sus antagonistas fisiológicos. Esto justificaría el fracaso de la actuación terapéutica a este nivel encontrado previamente.
P194EMPIEMA SUBDURAL INTRACRANEAL: REVISIÓN DE 6 CASOS
M.A. Ballesteros Sanz, M.A. Hernández Hernández, F.J. Burón Mediavilla, V. Arnáiz Arnáiz, M.S. Holanda Peña y E. Miñambres García
Medicina Intensiva Hospital Universitario Marqués de Valdecilla. Santander.
Objetivo: Revisar los casos de empiema subdural intracraneal y sus características asociadas: factores predisponentes, etiología, clínica, método diagnóstico, localización, microbiología, tratamiento y evolución.
Material y métodos: Estudio retrospectivo, descriptivo de los casos de empiema subdural diagnosticados en nuestro hospital entre 1992 y 2003.
Resultados: Hallamos 6 casos de empiema subdural intracraneal. Todos fueron varones con edades comprendidas entre 18 meses y 81 años. APACHE II medio al ingreso 11,3. Estancia media hospitalaria 48,1 días (rango 7-91). Cinco pacientes ingresaron en UCI permaneciendo entre 1 y 45 días. La etiología del empiema se relacionó con TCE en 2 casos, infección ORL en 2 casos, postoperatorio neuroquirúrgico en 1 caso y meningitis en 1 caso. El diagnóstico se retrasó una media de 6,8 días desde el primer síntoma, siendo la fiebre (100%), alteración del nivel de conciencia (83%), hemiparesia contralateral (50%), afectación de pares craneales (50%), cefalea (33%) y crisis convulsivas (33%) las manifestaciones más frecuentes. La TAC craneal se realizó en todos los casos predominando la localización fronto-parietal y fronto-temporal derechas (66%). Otras pruebas complementarias realizadas fueron: RMN en un caso y punción lumbar en tres casos, presentando celularidad discreta (25-120 células). El material del empiema cultivado mostró resultados positivos en sólo dos enfermos con crecimiento de Bacteroides oralis, Streptococcus constellatus, Peptostreptococcus y Prevotella. El tratamiento adoptado fue: antibioterapia en el 100% (b-lactámicos y metronidazol los más empleados), anticomiciales (86%) y drenaje quirúrgico (86%). La cirugía consistió en craneotomía en 4 casos y trepano en un caso, con un retraso medio de 7 días desde el diagnóstico (rango 1-22). La mortalidad global fue del 50% y los tres pacientes que sobrevivieron al alta no presentaron secuelas neurológicas.
Conclusiones: El empiema subdural constituye una entidad poco frecuente en nuestro hospital y con una alta mortalidad, probablemente relacionada con el retraso en el diagnóstico y tratamiento. Sin embargo, en los pacientes que sobrevivieron las secuelas neurológicas fueron escasas en contraposición con otras series.
P195ENCEFALITIS HERPÉTICA EN ADULTOS
F.J. Burón Mediavilla, J.C. Rodríguez Borregán, E. Miñambres García, C. González Fernández, C. Álvarez Antoñán y M. López Sánchez
Medicina Intensiva, Hospital Universitario Marqués de Valdecilla. Santander.
Introducción: La encefalitis herpética es la encefalitis aguda viral más frecuente en el mundo occidental. En adultos el principal agente causal es el virus herpes tipo I. La morbimortalidad de esta enfermedad es elevada.
Material y métodos: Estudio retrospectivo de pacientes mayores de 15 años que ingresaron en nuestro hospital y fueron diagnosticados de encefalitis herpética entre enero de 1992 y diciembre de 2001.
Resultados: Se incluyeron 19 pacientes, 12 varones y 7 mujeres. La edad media era de 52,94 ± 20,44 años (rango 18-84). Entre los antecedentes destacaron: alcoholismo (21,05%), VIH (10,53%), diabetes (10,53%), cáncer (5,26%) y transplante (5,26%). 3 pacientes presentaron herpes zoster días antes de su ingreso. La estancia media en el hospital fue de 25,89 ± 16,77 días (rango 5-64). Ingresaron en UCI 7 pacientes, necesitando todos ventilación mecánica durante 10 ± 4,51días de media (rango 2-14). La forma de presentación clínica más habitual es la fiebre (63,16%) y la alteración del nivel de conciencia (57,89%). Desde el comienzo de los síntomas hasta el ingreso transcurrieron 4,82 ± 4,72 días de media (rango 1-20), 2 de los pacientes la desarrollaron estando ingresados en el hospital. Al ingreso, la alteración del nivel de conciencia (68,42%), la fiebre (52,63%), los signos meníngeos (42,11%), la focalidad motora (36,84%) y la afasia (26,32%) fueron los hallazgos clínicos más frecuentes. Se realizó punción lumbar en 17 pacientes, siendo la pleocitosis linfocitaria con hiperproteinorraquia el hallazgo más usual. La serología Ig G positiva para virus del grupo herpes en sangre fue de un 47,06% y en LCR 35,29%. La reacción en cadena de la polimerasa se llevó a cabo en 1 enfermo, siendo negativa. Únicamente 1 presentó cultivo positivo débil para virus herpes. Los hallazgos tomográficos fueron inespecíficos en el 47,37%, encontrándose lesiones en áreas temporales en otro 42,11%. El EEG presentaba complejos periódicos o pseudoperiódicos en el 47,37% de los pacientes. El tratamiento con aciclovir se realizó en todos, salvo un caso de presentación atípica que se diagnosticó en la necropsia, con una media de 12,88 ± 4,93 días (rango 5-20). Recibieron corticoides el 42,11% y anticomiciales el 57,89%. Fallecieron 4 pacientes (21,05%). Se fueron de alta asintomáticos o con mínimas secuelas 6 (31,58%) y 9 (47,37%) presentaban secuelas incapacitantes: déficit motor con afasia (33,33%), alteraciones de memoria y del comportamiento (22,22%), afasia (22,22%), y alteraciones motoras con afectaciones de memoria y del comportamiento (22,22%).
Conclusiones: La encefalitis herpética es una enfermedad poco frecuente. La sospecha clínica elevada es suficiente para iniciar el tratamiento, siendo el aciclovir el fármaco de elección. El uso de corticoides es controvertido. El retraso en el comienzo del tratamiento parece influir negativamente en el pronóstico. En menos de 1/3 de los pacientes se consigue la independencia funcional al alta.
P196EVOLUCIÓN DE LA MORTALIDAD Y DEL FALLO MULTIORGÁNICO EN LA SEPSIS SEVERA. RESULTADOS DE UN ESTUDIO MULTICÉNTRICO ESPAÑOL
A. Muriel1, J. Blanco1, J.C. Ballesteros2, L.A. Dominguez1, G. Muñiz3, F. Bobillo4, L. Tamayo5, A. Garcia6, D. Carriedo7, M. Valledor8, J.J. Cortina9, T. Álvarez10, M. de Frutos11, J. Guerra12, C. Martinez13 y A.I. Martin1, Grupo de Estudio y Análisis en Cuidados Intensivos (GRECIA)
1Medicina Intensiva Hospital Río Hortega. Valladolid, 2Medicina Intensiva H.C.U. de Salamanca. Salamanca, 3Medicina Intensiva H.U. Central de Asturias. Oviedo, 4Medicina Intensiva H.C.U. de Valladolid. Valladolid, 5Medicina Intensiva Hospital Río Carrión. Palencia, 6Medicina Intensiva H. General de Soria. Soria, 7Medicina Intensiva Complejo Hospitalario de León. León, 8Medicina Intensiva H. San Agustin. Avilés, 9Medicina Intensiva H. General de Segovia. Segovia, 10Medicina Intensiva H. Virgen de la Concha. Zamora, 11Medicina Intensiva Hospital General Yagüe. Burgos, 12Medicina Intensiva H. de Cabueñes. Gijón, 13Medicina Intensiva H. del Bierzo. Ponferrada.
Introducción: Modelos de predicción de mortalidad (APACHE II y III, SAPS) y sistemas de evaluación fisiológica (SOFA) se emplean en la evaluación de los pacientes afectos de sepsis severa. No existen datos relativos a las características del fallo orgánico y a la evolución temporal de la mortalidad en este tipo de pacientes en UCIs españolas.
Objetivos:1) Describir las características del fallo orgánico en el momento el diagnóstico de sepsis severa. 2) Conocer la evolución del fallo de órganos mediante el cálculo secuencial del valor del SOFA. 3) Conocer la mortalidad temprana (48 horas) y la evolución temporal de la misma.
Métodos. Estudio observacional de cohortes prospectivo, multicéntrico en 14 UCIs de 13 hospitales durante 6 meses de 2002; se incluyeron 311 pacientes en los que se diagnosticaron 324 episodios de sepsis severa; 7 pacientes presentaron 2 episodios y 3 pacientes 3 episodios de sepsis severa durante su estancia en la UCI. En las primeras 24 horas de ingreso en UCI se calculó el índice APACHE II. Se evaluó la progresión del fallo multiorgánico mediante el cálculo secuencial del SOFA en supervivientes y fallecidos los días 1, 3, 7, 11 y 15 desde el diagnóstico y se compararon ambas tendencias mediante la comparación del valor estandarizado del área bajo cada una de las curvas (valor absoluto del área dividido entre el nº de días de observación, en este caso 15). La sepsis severa se definió de acuerdo al consenso ACCP de 1992 (1); se registraron los órganos y sistemas que presentaban fallo en el momento del diagnóstico según los criterios establecidos en el protocolo del estudio PROWESS (2). Se registró la fecha de muerte si se produjo y la ubicación del paciente en ese momento. Los resultados se expresan en números absolutos o en porcentaje.
Resultados: La puntuación media APACHE II fue 25,53. El 21,9% presentaba un fallo orgánico y el 78,1% fallo de dos o más órganos en el momento del diagnóstico. El fallo respiratorio fue el más frecuente (74,9%). La mortalidad intraUCI fue 48,2% y la mortalidad global 54,3%. De los pacientes que fallecen, el 7,7% muere el día del diagnóstico (día 0), el día 2 lo ha hecho el 27,2% y el día 15 el 70,4%. La puntuación media SOFA fue 9,6 en el día 1 y 6,64 el día 15; el valor estandarizado del área bajo la curva de la tendencia temporal del SOFA en los supervivientes fue 5,33 y en los fallecidos 9,23.
Conclusiones:1) En el momento del diagnóstico tres de cada cuatro pacientes presentan ya fallo de dos o más órganos. 2) Mediante la comparación del área bajo la curva de la tendencia temporal del valor del SOFA, se observa que la progresión del fallo orgánico en los muertos es diferente de la de los supervivientes. 3) La mortalidad temprana fue elevada: más de la cuarta parte de los pacientes que fallecen lo hacen en las primeras 48 horas.
1. Bone RC et al, Chest 1992; 101:1644-55.
2. PROWESS Study Group, N Engl J Med 2001; 344:699-709.
P197 HEMORRAGIA DIGESTIVA ALTA E HIPERTENSIÓN PORTAL
B. Villanueva Anadón*, C. León Cinto*, C. López Núñez*, R. Bustamante Rodríguez* y I. Gutiérrez Cía**
*Medicina Intensiva Hospital Clínico Universitario. Zaragoza, **Medicina Intensiva H. Obispo Polanco. Teruel.
Material y métodos: Estudio descriptivo retrospectivo de los pacientes ingresados en un servicio de Medicina Intensiva médica y quirúrgica de 34 camas durante los años 2001 y 2002 con el diagnóstico de HDA por varices esófago-gástricas secundarias a hipertensión portal.
Objetivos: Analizar las características de los pacientes con esta patología, los tratamientos empleados, la efectividad de los mismos y la mortalidad durante el período de estancia en UCI.
Resultados: Ingresamos un total de 23 pacientes lo que supone un 1% aprox de la totalidad de ingresos. 16 varones y 7 mujeres. Todos ellos padecían HTP sinusoidal; por cirrosis enólica el 52%, por VHC el 22%, idiopática el 13%, CBP el 9% y hepatopatía sin filiar el 4%. En el 60% de los casos ya habían presentado episodios previos de sangrado. Se realizó esclerosis de las varices en el 69% de los casos siendo efectiva en el 43,75% de los mismos. Precisaron balón de Sengstaken 7 casos (30,5%) todos ellos tras esclerosis previa no eficaz siendo insuficiente para cohibir la hemorragia en 2 casos de los cuales 1 falleció y al otro se le implantó TIPS con buen resultado. Llevaban TIPS previamente 4 pacientes de los que 2 fueron revisados de urgencia encontrándose trombosados. Por hemorragia persistente o recidivante se implantó el primer TIPS a 5 pacientes. De los 7 pacientes tratados en la sala de radiología intervensionista en 3 el TIPS no fue eficaz y fallecieron (1 por shock hemorrágico y 2 por FMO tras politransfusión por sangrado persistente). En los 4 casos restantes el TIPS (o su repermeabilización) fue eficaz y fueron dados de alta una vez estabilizados. La mortalidad global fue del 30;5%, la mayoría por FMO. De los 23 pacientes ingresados 12 se encontraban en Child A y la mortalidad fue del 8,3%. En Child B, 7 pacientes de los que fallecieron el 57% (la mitad por FMO y la mitad por shock hemorrágico). Los pacientes Child C (4) fallecieron en el 50% de los casos y en su totalidad por FMO.
Conclusiones: La mayoría de los pacientes que ingresan en UCI por HDA por varices gastro-esofágicas son varones con cirrosis de origen enólico y buena función hepatocelular. La mayoría de los casos se controlan con esclerosis endoscópica. La mortalidad más elevada la presentan los pacientes con peor función hepatocelular y en su mayoría por FMO con insuficiencia hepática grave.
P198 INCIDENCIA Y DESENLACE DEL SÍNDROME SÉPTICO EN UN ÁREA SANITARIA DE MADRID
A. Bustosa, O. Peñuelasa, I. Rodríguezb, G. Garciac, F. Frutos Vivara, F. Gordod, A. Algorad y A. Estebana
aUCI, bGeriatría, H. U. de Getafe. Madrid, cUCI Hospital de Móstoles. Madrid, dUCI Fundación Hospital Alcorcón. Madrid.
Objetivo: Valorar la incidencia y desenlace del síndrome séptico en un área de 580000 habitantes mayores de 18 años.
Método: Estudio prospectivo de cohortes de pacientes con síndrome séptico admitidos desde el 1 de Marzo hasta el 30 de Junio del 2003. Se calculó la tasa de incidencia de sepsis por 100.000 habitantes/año. Los datos se expresan en proporción, media (DE) o mediana (P25, P75) según corresponda.
Resultados: Se identificaron 646 pacientes con síndrome séptico lo que indica una incidencia de 333 casos/ 100000 habitantes/ año. Las características de los pacientes fueron: edad media 68 años (19), mujeres (54%) y SAPS II en el momento de la sepsis de 27 (12). El origen de la infección fue: pulmonar 50%, urinario o ginecológico 19%, gastrointestinal 16%, piel y tejidos blandos 7%, sistema nervioso central 1%, infección por catéter 1%, y de otro origen 5%. Ciento noventa pacientes (29%) desarrollaron sepsis grave y 58 pacientes (9%) shock séptico. Setenta y nueve pacientes (12%) precisaron ingreso en la UCI con una mediana de estancia de 3 días (P25:7, P75:24), y 47 pacientes (7%) necesitaron ventilación mecánica con una mediana de 10 días (4,22). La mediana de estancia en el hospital fue 9 días (6,16). Hubo diferencias significativas (p < 0,001) en la estancia en el hospital entre los pacientes admitidos en la UCI o no: mediana 21 días (10,39) vs 8 días (5,14). La mortalidad observada fue de un 46% en los pacientes con shock séptico, 42% en los ventilados mecánicamente, 30% en los ingresados en la UCI, 28% en la sepsis grave y 13% en la población con síndrome séptico.
Conclusiones: La incidencia de sepsis fue de 333 casos/100.000 habitantes/año. La mortalidad de esta patología es mayor que la descrita para otras enfermedades como la cardiopatía isquémica.
P199 INCIDENCIA Y MORTALIDAD DE SEPSIS SEVERA EN UCI. RESULTADOS DE UN ESTUDIO MULTICÉNTRICO ESPAÑOL
A. Muriel1, J. Blanco1, V. Sagredo2, L.A. Domínguez1, F. Taboada3, F. Gandia4, L. Tamayo5, A.G. Labattut6, J. Collado7, M.T. Antuña8, M.J. López9, M.T. Saldaña10, M. de Frutos11, J. Guerra12, B. Álvarez13 y A.I. Martin1, Grupo de Estudio y Análisis en Cuidados Intensivos (GRECIA)
1Medicina Intensiva Hospital Río Hortega. Valladolid, 2Medicina Intensiva H.C.U. de Salamanca. Salamanca, 3Medicina Intensiva H.U. Central de Asturias. Oviedo, 4Medicina Intensiva H.C.U. de Valladolid. Valladolid, 5Medicina Intensiva Hospital Río Carrión. Palencia, 6Medicina Intensiva H. General de Soria. Soria, 7Medicina Intensiva Complejo Hospitalario de León. León, 8Medicina Intensiva H. San Agustin. Avilés, 9Medicina Intensiva H. General de Segovia. Segovia, 10Medicina Intensiva H. Virgen de la Concha. Zamora, 11Medicina Intensiva Hospital General Yagüe. Burgos, 12Medicina Intensiva H. de Cabueñes. Gijón, 13Medicina Intensiva H. del Bierzo. Ponferrada.
Introducción: La sepsis es una importante causa de admisión en UCI, con alta incidencia poblacional. Se considera la segunda causa de muerte en UCIs no cardiológicas. No existen datos publicados sobre la incidencia y mortalidad de la sepsis severa en UCIs españolas.
Objetivos:1) Conocer la incidencia de la sepsis severa en una cohorte de pacientes no cardiológicos ingresados en UCI durante un período de 6 meses. 2) Conocer la mortalidad intraUCI y hospitalaria de estos pacientes.
Métodos: Estudio observacional de cohortes prospectivo y multicéntrico. Durante 6 meses de 2002 se registraron consecutivamente los episodios de sepsis severa, tanto cuando fueron motivo de ingreso en UCI como los diagnosticados en pacientes ya ingresados, en 14 UCIs de 13 hospitales de Castilla y León y Asturias. Se realizó screening para sepsis severa de todos los pacientes, a su ingreso en la Unidad y diariamente durante su permanencia. Se registró la fecha de ingreso en el hospital y en la UCI, la fecha y hora de la inclusión y la fecha de alta de UCI, de alta hospitalaria y del fallecimiento, si se producía. Criterios de inclusión: Pacientes admitidos por sepsis severa durante el período de estudio. Pacientes ingresados en UCI en los que se diagnostica sepsis severa durante el período de estudio. Criterios de exclusión: Pacientes ingresados en UCI por cardiopatía isquémica, arritmia o bloqueo cardiaco. Pacientes menores de 18 años. Infección, SRIS, sepsis y sepsis severa se definieron según el consenso del ACCP de 1992 (1). Los resultados se expresan como números absolutos o en porcentaje.
Resultados: Durante el período de estudio ingresaron 4317 pacientes. Fueron excluidos 1698 pacientes (39,33%): 1658 (38,4%) cardiológicos y 40 (0,93%) menores de 18 años. 208 fueron varones (66,9%); la mediana de la edad fue 68 años. De los 2619 pacientes restantes, 311 (11,87%) presentaron al menos un episodio de sepsis severa; en total se registraron 324 episodios de sepsis severa (12,37%), el 80,9% se diagnosticó en el momento del ingreso, y el 19,1% restante en pacientes ya ingresados. 7 pacientes presentaron 2 episodios de sepsis severa y 3 pacientes presentaron 3 episodios de sepsis severa durante su estancia en UCI en el período de estudio. De los 311 pacientes, 150 fallecieron durante su estancia en UCI (48,2%) y 19 lo hicieron en planta de hospitalización una vez dados de alta de UCI (6,1%). La mortalidad hospitalaria global fue del 54,3%.
Conclusiones:1) La incidencia de sepsis severa en UCI fue del 12,37%, semejante a los datos ofrecidos por estudios realizados en otros países. 2) Se registró una alta mortalidad (fallecen uno de cada dos pacientes diagnosticados de sepsis severa), superior a la publicada en trabajos multicéntricos internacionales recientes (2).
1. Bone RC et al, Chest 1992; 101:1644-55.
2. PROWESS Study Group, N Engl J Med 2001; 344:699-709.
P200INFECCIÓN RELACIONADA CON CATÉTER ARTERIAL EN CUIDADOS CRÍTICOS
L. Lorente Ramos, R. Galván García, M.D.M. Martín Velasco, M.J. Villegas del Ojo y M.L. Mora Quintero
Unidad de Cuidados Intensivos Hospital Universitario de Canarias. La Laguna.
Objetivo: Analizar la incidencia de infección local (IL) y de bacteriemia (B) relacionadas con catéter arterial (CA).
Métodos: Estudio prospectivo de los pacientes ingresados en UCI desde 1-5-2000 hasta 31-10-2001. Se realizó una comparación múltiple de proporciones de la densidad de incidencia de IL-CA y B-CA entre los diferentes CA con el test exacto de Fisher-Freeman-Halton. Se tomaron valores p < 0,05 para considerar una diferencia significativa.
Resultados: Se estudiaron 988 pacientes (60,12% varones), con edad media 55,63 ± 18,49 años, APACHE-II medio 13,65 ± 5,83 y mortalidad 14,37%. Los diagnósticos de los pacientes fueron: 49,69% cirugía cardíaca, 8,60% cardiológico, 12,14% neurológico, 11,84% traumatológico, 7,29% respiratorio, 6,58% digestivo, 2,93% intoxicación. El número de pacientes con CA, el número de CA y el número de días de CA fueron: global 817, 1231 y 7171; radial 753, 1057 y 5763; femoral 111, 125 y 1091; pedía 27, 30 y 226; humeral 16, 19 y 91. El número de IL-CA y de B-CA por 1000 días de CA fueron: general 0,97 y 0,41; radial 0,86 y 0,34; femoral 1,83 y 0,91; pedía 0; humeral 0. El acceso femoral tuvo mayor densidad de incidencia de IL-CA (1,83/1,000 días CA, p = 0,001) y B-CA (0,91/1,000 días CA, p = 0,001) que el acceso radial.
Conclusiones: Las guidelines CDC para la prevención de infección relacionada con catéter arterial no establecen ninguna recomendación sobre el acceso preferible. Nuestros datos sugieren que cualquier acceso es preferible al femoral.
P201 INSUFICIENCIA SUPRARRENAL OCULTA EN PACIENTES CRÍTICOS
J.A. Urturi Matos, E. Corral, J. Maynar, A. Martin, F. Fonseca, I. Saralegui, C. Pérez, A. Manzano y F. Labaien
Medicina Intensiva, H. Santiago. Vitoria.
Introducción: La insuficiencia suprarrenal oculta o relativa (ISRO) es un término acuñado en los últimos años, que identifica a pacientes con shock séptico que presentan un peor pronóstico y que pueden ser subsidiarios de tratamiento sustituivo con dosis "fisiológicas" de hidrocortisona.
Objetivo: Valorar la incidencia de ISRO y su pronóstico en pacientes críticos, sépticos (S) y no sépticos (NOS).
Material y métodos: De Septiembre de 2001 hasta Octubre de 2003 desarrollamos un estudio prospectivo observacional en una UMI polivalente de 13 camas. Incluimos a todos los pacientes críticos en los que se indicó el test de estimulación corto de la glándula suprarrenal mediante la administración intravenosa de 250 µg de ACTH sintética por tener el diagnóstico de shock no hemorrágico y síndrome de disfunción multiórgano (SDMO). Se determinó en suero el cortisol basal y a los 30 y 60 minutos de la administración de ACTH. Se consideró como ISRO un incremento del cortisol basal (Δ) igual o inferior a 9 µg/dl a los 30 minutos. Todos los pacientes recibieron tratamiento con hidrocortisona (300 mgr/día) independientemente del resultado del test. Registramos etología del shock dividiendo a los pacientes en S y NOS, presencia de ISRO y evolución hasta el alta hospitalaria. Variables presentadas con media e intervalos de confianza del 95% (IC95%) y correlación estudiada con R2.
Resultados: Incluimos 75 pacientes consecutivos Edad 63,1 (IC95% ± 3,8), 56% varones, APACHEII 22,5 (IC95% ± 1,7), SAPS 52,7 (IC95% ± 4,4), SOFA max 11,4 (IC95% ± 0,6), incidencia de ISRO 53%, mortalidad hospitalaria 62%. Incluimos en el grupo S 48 pacientes (64%) y 27 en el grupo NOS. La incidencia de ISRO fue del 48% y 63% respectivamente (p > 0,05). No se encontraron diferencias estadísticamante significativas en cuanto a edad, sexo, APACHE II, SAPS II y SOFA máximo entre ambos grupos, S y NOS. No hubo relación significativa entre los índices de gravedad y el valor basal de cortisol ni el incremento de cortisol tras estimulación con ACTH en ninguno de los grupos con o sin ISRO (R2 < 0,1). Tampoco se encontró relación entre el valor basal de cortisol y el incremento tras estimulación (R2 < 0,01) en S y NOS. Existió diferencia entre la mortalidad de los pacientes del grupo S y los del grupo NOS con ISRO. Mortalidad de ISRO en NOS 88% vs 53% de S (RR 0,25 IC95% 0,06 0,97; p < 0,05) sin existir diferencias de gravedad entre ambos grupos. No hallamos diferencias en la mortalidad hospitalaria entre pacientes S y NOS ni entre pacientes sin ISRO de los grupos S y NOS.
Conclusiones: La incidencia de ISRO en nuestros pacientes críticos es alta, no sólo en pacientes sépticos, sino también en pacientes con shock de otra etiología. Los pacientes con ISRO secundaria a shock de etiología no séptica presentan peor pronóstico que los sépticos.
P202MODOS DE ADQUISICIÓN, LOCALIZACIÓN, CARACTERÍSTICAS MICROBIOLÓGICAS Y TRATAMIENTO DE LA INFECCIÓN RESPONSABLE DE 324 EPISODIOS DE SEPSIS SEVERA EN UCI. RESULTADOS DE UN ESTUDIO MULTICÉNTRICO ESPAÑOL
A. Muriel1, J. Blanco1, J.C. Ballesteros2, L.A. Dominguez1, D. Parra3, I. Martinez4, L. Tamayo5, F. Tena6, M. Valledor7, J. Collado8, A. Caballero9, J.J. Cortina10, M. de Frutos11, R. Garcia12, Z. Ferreras13 y M.L. Fernández1, Grupo de Estudio y Análisis en Cuidados Intensivos (GRECIA)
1Medicina Intensiva Hospital Río Hortega. Valladolid, 2Medicina Intensiva H.C.U. de Salamanca. Salamanca, 3Medicina Intensiva H.U. Central de Asturias. Oviedo, 4Medicina Intensiva H.C.U. de Valladolid. Valladolid, 5Medicina Intensiva Hospital Río Carrión. Palencia, 6Medicina Intensiva H. General de Soria. Soria, 7Medicina Intensiva H. San Agustin. Avilés, 8Medicina Intensiva Complejo Hospitalario de León. León, 9Medicina Intensiva H. Virgen de la Concha. Zamora, 10Medicina Intensiva H. General de Segovia. Segovia, 11Medicina Intensiva Hospital General Yagüe. Burgos, 12Medicina Intensiva H. de Cabueñes. Gijón, 13Medicina Intensiva H. del Bierzo. Ponferrada.
Introducción: No hay datos publicados sobre las características de la infección responsable de sepsis severa en UCIs españolas.
Objetivos:1) Conocer las características epidemiológicas y microbiológicas de la infección responsable del episodio de sepsis severa. 2) Conocer la frecuencia con la que el tratamiento antibiótico inicial fue considerado como correcto según el antibiograma.
Métodos: Estudio observacional de cohortes prospectivo y multicéntrico en 14 UCIs de 13 hospitales durante 6 meses de 2002; fueron incluidos 311 pacientes en los que se diagnosticaron 324 episodios de sepsis severa; 7 pacientes presentaron 2 episodios y 3 pacientes 3 episodios de sepsis severa durante su estancia en UCI durante el período de estudio. La infección se caracterizó de la siguiente forma: historia, síntomas, exploración y analítica sugestivas de la presencia de una infección que justifica el uso de antibióticos; Sospechada: Evidencia suficiente para comenzar tratamiento antibiótico; Documentada clínicamente: Presencia de un cuadro clínico compatible y visualización de pus (aspiración, punción o cirugía) ó diagnostico por imagen sin documentación microbiológica; Confirmada: Infección demostrada microbiológicamente; Adquirida en la comunidad: Infección presente al ingreso o que se desarrolla en la primeras 48 horas tras la admisión; Nosocomial: Infección ausente al ingreso que se desarrolla más de 48 horas después de la admisión. SRIS, sepsis y sepsis severa se definieron según el consenso del ACCP de 1992 (1). Los resultados se expresan como números absolutos o en porcentaje.
Resultados: En 209 episodios (64,5%), se logró un diagnóstico microbiológico; en 82 episodios (25,3%), el diagnóstico fue clínico y en 33 episodios (10,2%), de sospecha. El 51,5% de las infecciones fueron adquiridas en la comunidad; el 29,3% intrahospitalarias extraUCI y el 19,1% intraUCI. La localización predominante fue el pulmón (45%) y el diagnóstico más frecuente fue la neumonía (42,8%). Se consiguieron 258 identificaciones: 50% bacilos gram negativos (E. coli 37,2%); 40,31% cocos gram positivos (S. aureus 32,7%) y 5,81% hongos (C. albicans 66,7%). De los episodios documentados microbiológicamente, en 165 (78,9%) el tratamiento inicial se consideró correcto; en 39 episodios (18,7%), como no correcto y en 5 episodios (2,4%) la pregunta no fue respondida.
Conclusiones:1) Más del 50% de los episodios fueron causados por infecciones adquiridas en la comunidad; el pulmón fue la localización más frecuente. 2) Se logró un diagnóstico microbiológico en un porcentaje de episodios superior al 50%. 3) El porcentaje de bacilos Gram-negativos, cocos Gram-positivos y hongos son comparables a los datos publicados en los últimos años. 4) El tratamiento antibiótico inicial fue considerado correcto en más del 50% de los episodios, y en más de dos tercios de los documentados microbiológicamente.
1. Bone RC et al, Chest 1992; 101:1644-55.
P203PANCREATITIS AGUDA SEVERA ¿CUÁNDO Y POR QUÉ OPERAMOS?
F. Zubia Olaskoaga*, M. Zabarte Martinez de Aguirre*, M. Iriarte Ibarraran*, I. Ruiz Montesinos**, R. Sebastian Alda* y F. Alberdi Odriozola*
*Medicina Intensiva, **Cirugía General, Hospital Donostia. San Sebastián.
Objetivo: La decisión de operar, el momento y el tipo de intervención constituyen una de la toma de decisiones fundamental en el tratamiento de la pancreatitis aguda severa. Aportamos nuestra casuística en una serie prospectiva con actuación protocolizada.
Métodos:Muestra: todas las pancreatitis ingresadas consecutivamente entre 1.3.2001 y 31.12.2003. Diseño: estudio observacional prospectivo. Variables: incidencia, demográficas, índices de gravedad, mortalidad, estancia, realización de cirugía, indicación, tipo de cirugía. Análisis: descriptivo (media, Ds, Md), comparativo: χ2, t de Student, SPSS 10.
Resultados: N: 40. Sexo: 67,5% varones. Edad: 59,6 ± 15. Apache II: 13,2 ± 5,8. Balthazar: C, 10%; D 27,5%; E 62,5%. PCR: 229,8 ± 88,6. Mortalidad: 14 (35%). Días preUCI: 2, días en UCI: 14,8 ± 12 (Md 12). Operados: 16(40%) en 25 ocasiones. Con una intervención: 11(2 fallecidos). Reintervenidos: 5 (4 fallecidos). 3 en 2 ocasiones, 1 en 3, 1 en 5.
Fecha Cirugía: media: 35,29 días postingreso. Precoz (< 14 días): 4 ocasiones. Tardía(> 14 días): 21.
Conclusiones: Pacientes intervenidos: 40%. La realización de cirugía es tardía (> de un mes). Reintervenidos:33%, con una alta mortalidad. La causa principal de 1ªcirugía es infecciosa: Las reintervenciones son por sangrado, abscesos y perforaciones. La mortalidad y estancia en UCI de los intervenidos es similar a la de los no intervenidos. El mejor predictor de la necesidad de cirugía en nuestra serie es el Balthazar.
P204PANCREATITITS AGUDA GRAVE EN LOS SERVICIOS DE MEDICINA INTENSIVA
B. Obón Azuara, I. Gutiérrez Cía, B. Villanueva Anadón, R. Bustamante Rodríguez, R. Ridruejo Sáez y J. González Cortijo
Servicio de Medicina Intensiva Hospital Clínico Universitario. Zaragoza.
Objetivos: Análisis de pacientes con pancreatitis aguda (PA) ingresados en UCI. Mortalidad y complicaciones; factores que sobre ellas influyen.
Material y métodos: Estudio descriptivo de PA en UCI Quirúrgica de tercer nivel con 34 camas en un año (2002-2003). Se recogen variables epidemiológicas, antecedentes, tipo de pancreatitis y etiología, complicaciones, tratamiento quirúrgico, utilización drogas vasoactivas, sustitución renal, ventilación mecánica (VM) y duración. Análisis de la mortalidad. Análisis descriptivo. Comparación de proporciones: Chi cuadrado. Comparación de medias: t Student. Nivel significación: p < 0,05.
Resultados: 31 personas con PA en UCI durante un año; 45,16% mujeres y 54,83% hombres. Medias: edad 61,64 años, estancia 7,90 días; 25 personas bajo VM durante 6,04 días. Procedencias: 41,93% s. de digestivo, el 19,3% del s. de cirugía; destinos: éxitus 61,29%, s. de cirugía 16,12%.
Antecedentes: HTA, cardiopatía isquémica o DM en el 61,29%, patología biliar 35,39%, enolismo 19,3%, media de 2,06 antecedentes/paciente. Tipo PA: D 41,93%, E 38,70%. Origen: criptogénico 38,7%, biliar 32,25%. Complicaciones: i. renal 45,16%, fracaso multiorgánico (FMO) 38,70%, shock 25,95%; media de 1,93 complicaciones/paciente. No son intervenidos el 64,51%, distintos tipos de intervención en 35,48% en 2,27 días. Precisan VM 80,6% durante 6,76 días. El 67,74% requiere drogas vasoactivas, el 32,25% depuración extrarrenal. Principales diferencias significativas (p < 0,05): A) pacientes fallecidos y no fallecidos: éxitus 61,29% con media de edad de 65,36 años (frente a 55,75), PA tipo E en el 57,89% (frente a 33,33%), complicación FMO en 73,68% (en los no fallecidos, la hemorragia digestiva 33%), son intervenidos el 21% (frente a un 41,6%), reciben VM el 100% (frente al 50%), así como drogas vasoactivas (frente al 16,66%). B) Pacientes no intervenidos: fallecen el 70% (frente al 45,5%), tipo de PA E (con el 66,66% frente al 18,8% en los intervenidos), desarrollando con mayor frecuencia FMO (50% frente a 36%) y shock (40% frente a 27%). Los intervenidos reciben VM en el 91% (frente al 75% de no intervenidos). C) Los > 65 a. presentan PA tipo D con mayor frecuencia (50% frente a un 33%), origen criptogénico, con tratamiento quirúrgico el 25% (frente al 33%), drogas vasoactivas en el 65% (frente a 53%), y depuración renal el 10% (frente al 54%).
Conclusiones: La PA en UCI es una entidad grave que tiene lugar en edades medias de la vida y no muestra predilección por sexo; de origen incierto, con gran morbilidad previa,genera elevada mortalidad, precisando con frecuencia VM, y presentando graves complicaciones subsidiarias de terapias agresivas. La mortalidad tiene lugar en pacientes de mayor edad, tipo más grave de PA, desarrollo de complicaciones y tratamiento conservador.
P205PATOLOGÍA INFECCIOSA NOSOCOMIAL EN PACIENTES CON PATOLOGÍA NEUROQUIRÚRGICA NO TRAUMÁTICA EN UCI
A. Ansotegui Hernández, J. Barado Uhalde, I. Insausti Ordeñana, A. Diaz Villar, J.M. Garcia Garayoa, L. Esparza Artanga, J. Roldan Ramírez y I. Osés Munarriz
UCI Hospital de Navarra. Pamplona.
Objetivos: Estudio descriptivo-prospectivo de la incidencia de infección nosocomial, focos de infección y agentes causales más frecuentes en el paciente neuroquirúrgico no traumático que ingresa en UCI. Se analizan variables relacionadas con presencia de infección en estos pacientes
Material y métodos: Estudio de ingresos en UCI de Hospital de Navarra durante el período 1998-2003 por patología neuroquirúrgica no traumática (postop. cirugia programada, postoperatorio de cirugía urgente, enfermos no intervenidos quirúrgicamente (enfermo no IQ). Tipo de infecciones estudiadas en base a criterios CDC modificados: 1. Neumonia asociada a VM (NAV) 2. Traqueobronquitis (TB) 3. Infección urinaria relacionada a sonda uretral (IU-SU) 4. Infección asociada a SNC (ISNC) 5. Bacteriemia primaria (BP) 6. Bacteriemia asociada a infección de catéter (BRC). Se analizan las siguientes variables: edad, días de VM, APACHE II, estancia media, sexo y tipo de patología en relación a tasa de infección. Análisis uni y multivariante.
Resultados: Nº total de ingresos 1998-2003: 4142. Nº de pacientes neuroquirúrgicos no traumáticos 575 (13,8%). Tipo de patología: 46% (266) cirugía programada, cirugía urgente 26% (151) y el enfermo no IQ 158 (28%). Edad media 54,4 (± 17,04); APACHE 13,24 (± 8,5); Estancia media 6,27 (± 8,8); Días VM 2,62 (± 5,26); Sexo Hombres (53%) y Mujeres (47%); Mortalidad global 18,7%. Incidencia de infección por subtipos: Cirugía programada: 1,9% - Cirugía urgente: 40,4% - Enfermo no IQ: 28,5%. Focos de infección: 1. TB (31,5%) 2. IU-SU (22,2%) 3. NAV 10,5% 4. ISNC (8,6%) 5. BP (6,2%) 6. BRC (2,5%). Patógenos causales (global): 1. S. aureus (20,1%) 2. E. coli (17,6%) 3. P. aeruginosa (11,5%). Microorganismo predominantes por focos: 1. TB: S. aureus (20,1%) 2. IU-SU: E. coli (50%) 3. NAV: H. influenzae (37,5%) 4. ISNC: E. cloacae (25%) 5 BP: E. cloacae (18,2%) 6 BRC: S. aureus (50%). En el análisis univariante/multivariante alcanzan significación estadística (p < 0,05) la estancia Exp(B) 1,19 IC 1,13-1,26 y tipo de patología: cirugía urgente vs cirugía programada Exp (B) 21,82 IC 4.78-99-63 y enfermos no IQ vs cirugía programada Exp (B) 26,16 IC 5.54-123.397.
Conclusiones:1) Baja incidencia de infección nosocomial en postoperatorio de cirugía programada, 2) Importancia de S. aureus como germen causal más frecuente en este tipo de enfermos. Escasa incidencia de gérmenes multiresistentes tipo S. aureus meticilin-resistente (SAMR)/Acinetobacter, 3) El riesgo de infección parece relacionarse con tipo de enfermedad y días de estancia.
P206PERFIL CLÍNICO Y ETIOLÓGICO DE PACIENTES CON MENINGITIS AGUDA INGRESADOS EN UCI
L. Lorente Ramos, M.S. Huidobro Amaro, M.D.M. Martín Velasco, C. Henry y M.L. Mora Quintero
Unidad de Cuidados Intensivos Hospital Universitario de Canarias. La Laguna.
Objetivo: Analizar el perfil clínico y etiológico de los pacientes con meningitis aguda ingresados en UCI.
Métodos: Estudio prospectivo durante 2 años de los pacientes ingresados en la UCI médico-quirúrgica de 24 camas, de un hospital universitario de 650 camas, con meningitis aguda. El análisis estadístico fue realizado con SPSS (version 11.0). Las variables cuantitativas se presentan como media ± desviación estándar y las variables cualitativas como porcentajes. La comparación de proporciones se realizó con el test exacto de Fisher y se tomaron valores p < 0,05 para considerar una diferencia significativa.
Resultados: Fueron incluidos 17 pacientes, 11 mujeres (64,70%). Edad media 42,64 ± 14,73 años, APACHE-II medio 15,54 ± 8,42. Falleció 1 paciente (5,88%). El agente etiológico no se identificó en 9 casos (52,94%) y los 8 microorganismos aislados fueron: 3 Neisseria meningitidis, 2 Streptococcus pneumoniae, 1 Staphylococcus aureus, 1 Herpes simplex virus y 1 Aspergillus. La necesidad de ventilación mecánica (VM) fue: 7 no precisaron VM, 9 requirieron VM invasiva desde el principio y en ninguno se utilizó la VM no invasiva. No hubo diferencias en la mortalidad según el microorganismo responsable.
Conclusiones: En nuestra serie, el 6% de los pacientes con meningitis aguda falleció. La mortalidad no varió según el microorganismo responsable.
P207VALOR PRONÓSTICO DE LA TC INICIAL EN LOS PACIENTES CON PANCREATITIS AGUDA
. Sánchez Morcillo*, J. Gener Raxach*, J. Dario Casas**, P. Marcos Neira*, F. Armestar Rodríguez* y M. Fabra Radua*
*Medicina Intensiva, **Radiodiagnóstico, H.U. Germans Trias i Pujol. Badalona.
Entre un 15 y 20% de pancreatitis aguda (PA) desarrollarán una forma grave con evolución a sepsis, shock y/o disfunción multiorgánica, con elevada mortalidad.
Objetivos: Valorar la relación entre el grado TC inicial y la presencia de necrosis pancreática (NP) con la evolución clínica, complicaciones y mortalidad de la PA.
Material y métodos: Se estudian retrospectivamente 148 pacientes diagnosticados de PA entre 1999 y 2002. Se valora el grado y la NP de la TC inicial con contraste, practicada en las primeras 48 h de ingreso del enfermo en el hospital, y la evolución en relación a las complicaciones locales y a la mortalidad. Estadístisticamente se valora mediante la odds ratio y los intervalos de confianza (IC) 95%. Se utiliza el método Chi2 o el test de Fisher, dependiendo del tamaño de la muestra.
Resultados De los 82 enfermos con grados A, B, C, ninguno presentaba NP y todos evolucionaron sin complicaciones graves y sin mortalidad. Se diagnosticaron 66 pacientes de PA grados D y E. De ellos, 13 presentaron NP y el 61,5% (8/13) complicaciones severas, mientras que de las PA que no presentaron NP (53/66) sólo el 13,2% (7/53) se complicaron (p < 0,001). Se observa que en el grupo de pacientes con grado D y E la posibilidad de desarrollar complicaciones es 10 veces superior en los que presentan NP (IC 95% 2,7-41,4). La detección de NP en la TC inicial tiene una sensibilidad del 53,3%, y una especifidad del 90,2% como predictor de la aparición de complicaciones. En relación a la mortalidad, en los grados D y E con NP (13/66) 3 fueron éxitus (23,1%), mientras que sin NP (53/66) fueron éxitus el 1,9% (1/53) (p < 0,02) La posibilidad de éxitus es 15 veces mayor en aquellos pacientes con NP (IC 95% 1,5-165,6), con una sensibilidad del grado TC del 75% para predecir la mortalidad y una especificidad del 83,3%
Conclusiones El grado y la presencia de necrosis pancreática en la TC de las primeras 48 h predice la aparición posterior de complicaciones severas y la mortalidad. Los enfermos con grados de TC inicial D con necrosis y E se benefician de un ingreso precoz en Intensivos, para prevenir y tratar adecuadamente las complicaciones.
Neurointensivismo
P208 ANÁLISIS DE LA EVOLUCIÓN EN LOS PACIENTES CON HEMORRAGIA SUBARACNOIDEA (HSA) ESPONTÁNEA EN FUNCIÓN DEL TRATAMIENTO
J.I. Martín Lópeza, F. Guerrero Lópeza, P.P. Alcazar Romerob, MJ. Katatic, A. Estivilld, F. Pino Sáncheza, R. Domínguez Jimeneza y R. de La Chica Ruanoa
aCuidados Críticos y Urgencias, bRadiología Intervencionista, cNeurocirugía, H. U. Virgen de las Nieves. Granada, dCuidados Críticos y Urgencias H.U.San Cecilio. Granada.
Objetivos: Comparar los resultados de los pacientes con HSA espontanea ingresados en UCI, según el tipo de tratamiento recibido: Endovascular vs Quirúrgico.
Material y métodos: Estudio de cohortes en sujetos ingresados durante un período de 8 años (1996-2003). Variables dependientes: Mortalidad y GOS (Glasgow outcomes scale) al alta hospitalaria; V. Independientes: Edad, sexo, localización del aneurisma y variables de gravedad al ingreso (Hunt-Hess, FMNQ, Fisher y Apache III). Estadística: χ2, t-student y regresión logística.
Resultados: 301 pacientes ingresados en UCI por HSA espontanea durante 8 años de estudio. La mortalidad hospitalaria global fue del 36%, un 53% tuvieron malos resultados (GOS 1-3). Se encontró aneurisma responsable en 239 pacientes (79,4%) de los cuales 215 (90%) fueron de la circulación anterior, no se realizó arteriografía a 27 (9%) teniendo una mala evolución un 96% de los mismos. De los pacientes con aneurisma un 30,4% no se trataron. Un 42% de los pacientes sin aneurisma tuvieron mal resultado frente a un 50% en los que si lo tenían (p < 0,001). De los pacientes tratados, un 46,8% recibieron tratamiento quirúrgico y 53,2% endovascular. Los tratados por vía endovascular la edad fue mayor (p < 0,05), tuvieron menor estancia hospitalaria (p < 0,05) y mayor gravedad al ingreso medido por FMNQ, H. H., Fisher y Apache III (p < 0,05).
Conclusiones: Los pacientes tratados por vía endovascular eran mas graves, con mayor edad y tuvieron menor estancia hospitalaria. No existió diferencia significativa en la mortalidad.
P209ANÁLISIS DE MORTALIDAD DE PACIENTES CON HEMORRAGIA CEREBRAL EN UCI
A. Estivill Torrús, F. Guerrero, R. Lara, R. de la Chica, J. Martín, R. Domínguez y F. Pino
Cuidados Críticos y Urgencias H. U. Virgen de las Nieves. Granada.
Objetivo: Analizar la mortalidad de pacientes con hemorragia cerebral intraparenquimatosa espontánea.
Material y métodos: Estudio de cohortes. Se incluyen los pacientes con hemorragia intraparenquimatosa cerebral espontánea (se excluyen HSA) ingresados en UCI desde 1-1-1996 a 31-12-2003. Variables dependientes: mortalidad intrauci. Variables independientes: variables demográficas, APACHE III, GCS al ingreso (el peor del primer día), estancia UCI, glucemia, uso de corticoides, tratamiento quirúrgico, localización y tamaño del hematoma.
Método estadístico: estadística descriptiva, c 2, t de Student, regresión logística.
Resultados: Incluimos 445 pacientes, 284 varones. La edad fue 56,5 ± 14,7años. La estancia media en UCI, 8,0 ± 10,6 días. El APACHE III, 65,6 ± 29,9. La glucemia, 176,7 ± 77,5. Del total se operaron 90 (20,2%), falleciendo 29 de ellos (32,2%). Los no intervenidos fallecen 55,5%. 39,7% son de ganglios basales, de los que mueren el 51,5%. Lobar, 38,5%, falleciendo el 44,4%. Cerebelosa, 10,1%, fallecen 52,4%. Tronco, 7,5%, fallecen 58,1%, HIV primaria, 4,3%, fallecen 22,2%. La mortalidad en UCI fue 50,8%. La estancia media de los fallecidos, 4,43 ± 7,96 días. Los fallecidos tenían mayor APACHE (87,3 ± 20,8), mayor edad (59,8 ± 14,0) menor GCS (4,22 ± 2,00) y mayor cifra de glucemia (199,8 ± 89,8), con valores de p < 0,001 para cada una de las variables. En el análisis de regresión logística, quedan estadísticamente significativos: el APACHE III (O. R., 1,05; IC 95 (1,04-1,07); p < 0,001); el GCS (O. R., 0,77; IC 95 (0,67- 0,88); p < 0,001); el tratamiento quirúrgico (O. R., 0,45; IC 95 (0,22-0,92); p < 0,02).
Conclusiones: Los pacientes que ingresan por hemorragia cerebral espontánea con peor nivel de conciencia, y en peor estado general tienen mayor mortalidad. Los operados, tienen mayor supervivencia.
P210CARACTÉRISTICAS Y ANÁLISIS DE LA MORTALIDAD EN LAS HEMORRAGIAS INTRAPARENQUIMATOSAS SEGÚN ETIOLOGÍA
N. Hidalgo Andrés, P. Ucio Mingo, E. Bustamante Munguira, F.J. Pérez González y D. Andaluz Ojeda
Medicina Intensiva Hospital Clínico Universitario. Valladolid.
Objetivo: Estudiar las características y valorar la evolución de las hemorragias intraparenquimatosas ingresadas en nuestro servicio en los últimos dos años, señalando su etiología predominante, HTA o Coagulopatía, determinada por la historia clínica y el tratamiento establecido.
Material y método: Estudio observacional prospectivo durante el período comprendido entre el 1 de enero de 2002 hasta el 31 de diciembre de 2003. Se incluyeron todas las hemorragias intraparenquimatosas ingresadas durante este período, excluyendo el TCE, H. Ventriculares u otras causas de hemorragia como malformación arteriovenosa... 30 pacientes, 18 varones (60%) y 12 mujeres (40%) con una edad media de 58,93 años. La etiología más frecuente entre las hemorragias fue HTA mal controlada (con o sin tratamiento antiagregante) en 19 pacientes (63,33%) seguido de coagulopatía (principalmente tratamiento con dicumarínicos o tras fibrinolisis) 11 pacientes (36,67%). Se valoró el tratamiento: Drenaje quirúrgico o tratamiento conservador y la mortalidad en UCI en ambos grupos
Resultados:
Conclusiones:1) La mortalidad de esta patología ingresada en nuestro servicio es muy elevada excepto en las hipertensivas intervenidas. 2) La decisión quirúrgica fue adoptada, en mayor número de casos en los pacientes con hemorragia hipertensiva. 3) En el caso de intervención según la causa, debido a la diferencia de tamaño muestral, no se puede comparar mortalidades.
P211 DETERIORO NEUROLÓGICO PRECOZ EN LA HEMORRAGIA SUBARACNOIDEA
S. Yus, E. Herrero, R. Herrero, R. Moreno, E. Perales y M. Soriano
Medicina Intensiva H.U. La Paz. Madrid.
Objetivos: Determinar la incidencia de deterioro neurológico precoz (DNP) en pacientes con hemorragia subaracnoidea (HSA).
Pacientes y métodos: Pacientes con HSA ingresados en nuestro servicio entre Enero de 2001 y Noviembre de 2003. Consideramos como DNP la aparición de una caída en la escala de Glasgow ≥ 2 puntos en los días 0 1 y 2 desde el comienzo del cuadro clínico. Variables estudiadas: población, causas del deterioro (intracraneales y extracraneales), lugar y tiempo de aparición, Glasgow inicial en el momento del deterioro. Anomalías pupilares. Evolución final con la Glasgow Outcome Scale.
Resultados: Pacientes con HSA: 101, pacientes con DNP: 29 (28%), hombres 27%, mujeres 72%, edad media 49 años. Causas intracraneales: hidrocefalia: 12 (41%), hematoma: 6 (20%) todos ellos temporo-parietales, resangrado: 5 (17%), edema: 1, ACVA isquémico precoz: 1. Causas extracraneales (4): sedación, SIADH, hipotensión y Síndrome de Respuesta Inflamatoria Sistémica. El 75% de los pacientes presentaban Glasgow ≥ 13 en el momento del primer contacto médico. En las primeras cinco horas desde el comienzo de la HSA se deterioraron el 85% de los pacientes con hematoma, frente al 60% de los pacientes con resangrado y el 33% de aquellos con hidrocefalia. El DNP se produjo en el traslado o sala de urgencias en 14/29 (48%), el 33% de las hidrocefalias, 66% con hematoma y un 60% con resangrado, con un descenso del Glasgow de 5, 5 y 4 puntos respectivamente. Incidencia de de herniacion transtentorial con anisocoria: Hematoma 4 (66%), Hidrocefalia 2 (16%), Resangrado: 0. En 27 pacientes se realizó tecnica diagnóstica demostrando aneurisma en 23. Se excluyó el aneurisma en el 98% de los 29 pacientes. Evolución final fue buena (GOS 4-5) en un 48% de los enfermos (14/29).
Conclusiones:1) la elevada incidencia de complicaciones en la HSA obliga a vigilancia neurológica estricta independientemente del nivel neurológico inicial. 2) La precocidad de algunas complicaciones implica la imposibilidad actual de evitarlas por completo.
P212EPIDEMIOLOGÍA DE MUERTE ENCEFÁLICA EN UCI
D. Escudero, D. Parra, B. Quindós, E. Tenza, G. Muñiz, A. Martínez y J. Otero
Medicina Intensiva H.U. Central de Asturias. Oviedo.
Objetivo:1) Conocer la incidencia y características epidemiológicas de la muerte encefálica (ME) en una UCI de referencia neuroquirúrgica, 2) Conocer las pruebas instrumentales utilizadas en el diagnóstico de ME
Método:Ámbito: UCI polivalente de Hospital Universitario con programas de trasplante renal, hepático y cardiaco. Centro de Referencia de Neurocirugía. Estudio retrospectivo de todos los pacientes fallecidos en situación de ME en la UCI durante los años 2000-2003 ambos incluidos.
Resultados: La ME representa el 2,6% de los éxitus hospitalarios y el 33% de los éxitus de la UCI. De 166 pacientes estudiados, 102 eran varones y 64 mujeres, con una edad media de 52 años (15-81). La etiología de la ME fue: ictus isquémico 9 (5%), ictus hemorrágico 60 (36%), de los cuales 29 tenían etiología hipertensiva; hemorragia subaracnoidea 31 (19%), TCE 52 (32%), siendo la primera causa del TCE el accidente de tráfico; encefalopatía anóxica 5 (3%), tumores del SNC 4 (2%), y otras causas 3 (2%). La localización de la lesión fue supratentorial en la mayoría de los casos 158 (98%). La evolución a ME ocurrió en < de 24 horas en 65 pacientes (39%), entre 24 y 48 horas en 38 (23%), entre 48-72 horas en 17 (10%) y 46 (28%) > de 72 horas. El 86% de los pacientes presentaban al ingreso en UCI una Escala de Glasgow < a 8, teniendo niveles de máxima gravedad con E. de Glasgow 3-4 el 64%. Los métodos diagnósticos instrumentales mas utilizados fueron el electroencefalograma (EEG) 162 (98%), seguido del Doppler Transcraneal (DTC) 67 (40%) y la angiogammagrafía cerebral con Tc99-HMPAO 21 (13%). Fueron donantes de órganos 135 (81%); de los 31 no donantes, 8 presentaban alguna contraindicación para la donación y en 23 casos no se realizó extracción de órganos por negativa familiar.
Conclusiones:1) La ME representa el 2,6% de los éxitus hospitalarios y el 33% de los pacientes que fallecen en nuestra UCI. 2) El ictus hemorrágico hipertensivo es la primera causa de ME seguida de los TCE por accidente de tráfico. 3) El método diagnóstico instrumental mas utilizado en el diagnóstico de ME, es el EEG seguido del DTC y la gammagrafía cerebral con Tc99-HMPAO.
P213EVOLUCIÓN DE LAS HEMORRAGIAS INTRAPARENQUIMATOSAS CEREBRALES DADAS DE ALTA DE UCI
B. Azkarate Ayerdi, F. Zubia, R. Sebastian, P. Morrondo, M. Iriarte y A. Mendia
UCI Hospital Donostia. San Sebastián.
Objetivos: Valorar la evolución en planta de las hemorragias intraparenquimatosas cerebrales dadas de alta de UCI, y la relación con su situación neurológica al ingreso y al alta de UCI determinada mediante la escala de Glasgow (GCS).
Material y métodos: Estudio observacional prospectivo. Período: 1-4-1997 al 1-9-2003. Muestra: Todas las hemorragias intraparenquimatosas ingresadas consecutivamente en este período. Variables: Mortalidad, causa de muerte, GCS medio al ingreso y al alta de UCI, traslado a un hospital para pacientes crónicos y alta a domicilio.
Resultados: Total: 189. Traslados a planta 100 (53%). GCS al ingreso en UCI 9,01 (DS 3,54). GCS al alta de UCI 12,10 (DS 3,26). Fallecidos en planta: 15 (15%). GCS al ingreso en UCI 6,53 (DS 3,2). GCS al alta de UCI 9,20 (DS 5,1). Causas de muerte: 7, insuficiencia respiratoria por infección respiratoria y tapones mucosos; 3, deterioro neurológico progresivo y muerte encefálica; 2, muerte súbita inesperada de causa no aclarada; 1, broncoaspiración; 1, tromboembolismo pulmonar y 1, ventriculitis. Supervivientes: 85 (85%). Traslado a un hospital de crónicos 44 (51%). Alta a domicilio 41 (49%).
Conclusiones: Los pacientes fallecidos en planta presentaban peor situación neurológica en el momento del ingreso y al alta de UCI respecto del global de los pacientes trasladados a planta. Prácticamente la mitad de los supervivientes tuvo que ser trasladado a un hospital de crónicos.
P214EVOLUCIÓN DE LAS HEMORRAGIAS SUBARACNOIDEAS DADAS DE ALTA DE UCI
B. Azkarate, R. Sebastian, M. Iriarte, F. Zubia, I. Azkarate y A. Mendia
UCI Hospital Donostia. San Sebastián.
Objetivos: Valorar la evolución en planta de las hemorragias subaracnoideas dadas de alta de UCI, y la relación con su situación neurológica al ingreso y al alta de UCI determinada mediante la escala de Glasgow (GCS).
Material y métodos: Estudio observacional prospectivo. Período: 1-4-1997 al 1-9-2003. Muestra: Todas las hemorragias subaracnoideas ingresadas consecutivamente en este período. Variables: Mortalidad, causa de muerte, GCS medio al ingreso y al alta de UCI, traslado a un hospital para pacientes crónicos y alta a domicilio.
Resultados:Total: 126. Traslados a planta 83 (67%). GCS al ingreso en UCI 10,73 (DS 3,78). GCS al alta de UCI 13,30 (DS 2,83). Fallecidos en planta: 7 (8,4%). GCS al ingreso en UCI 8,6 (DS 5,3). GCS al alta de UCI 11,3 (DS 3,7). Causas de muerte: 3, muerte súbita inesperada de causa no aclarada; 2, insuficiencia respiratoria por infección respiratoria y tapones mucosos; 1, ventriculitis y 1, muerte encefálica por deterioro neurológico progresivo. Supervivientes: 76 (91,6%). Traslado a un hospital de crónicos 15 (19,7%). Alta a domicilio 61 (80,3%).
Conclusiones: Los pacientes fallecidos en planta presentaban peor situación neurológica en el momento del ingreso y al alta de UCI respecto del global de los pacientes trasladados a planta. La mayoría de los supervivientes pudo ser dada de alta a su domicilio.
P215EVOLUCIÓN SEGÚN EL TAMAÑO Y LA ACTITUD QUIRÚRGICA DE LOS HEMATOMAS INTRAPARENQUIMATOSOS
E. Bustamante Munguira, N. Hidalgo Andrés, P. Ucio Mingo, S. Arenas López e I. Martínez Gil
Medicina Intensiva, Hospital Clínico Universitario de Valladolid. Valladolid.
Objetivo: Analizar la evolución de los hematomas intraparemquimatosos ingresados en nuestra UCI polivalente durante los dos últimos años, en relación al tamaño de la hemorragia y la actitud quirúrgica tomada.
Material y método: Estudio observacional prospectivo de 39 pacientes; excluyendo como causa de la hemorragia los TCE o intraventriculares. Durante el período comprendido entre el 1.1.02 al 31.12.03. La población predominante eran varones con 61,54% frente a un 38,86% de mujeres con una edad media de 57,87 años. Se estudio: Edad, sexo, apache II, etiología, Glasgow al ingreso, tamaño de la hemorragia medido por TAC (< 50 ml/> 50 ml) y la actitud terapéutica tomada (intervención quirúrgica o tratamiento conservador) así como la mortalidad de ambos grupos en UCI.
Resultados: El 89,74% de los pacientes (35) presentó una hemorragia intraparenquimatosa con un volumen inferior a 50 ml, mientras que un 10,26% de los pacientes (4) presento una hemorragia superior a 50 ml.
> 50 ml:IQ: 25%GCS:8Mortalidad: 100%.
No IQ: 75%GCS: 4,5Mortalidad: 100%.
< 50 ml:IQ: 28,57%GCS:11,40Mortalidad: 20%.
No IQ: 71,43%GCS:7,39Mortalidad:56%.
Conclusiones:a) En nuestra serie hemos observado una mayor mortalidad en el grupo en el que no se realizó tratamiento quirúrgico, sobre todo si el tamaño de la hemorragia es < 50 ml ya que la diferencia de tamaño muestral no nos permite sacar datos concluyentes. B) Se observa un Glasgow mayor en los pacientes intervenidos. C) Es mayor la tendencia al tratamiento conservador, y la intervención de urgencia sobretodo según el tamaño de la hemorragia y Glasgow al ingreso.
P216EXPLORACIÓN CLÍNICA DIAGNÓSTICA DE MUERTE ENCEFÁLICA. COMPARACIÓN CON LOS RESULTADOS DE LA GAMMAGRAFÍA DE PERFUSIÓN ENCEFÁLICA
B. Virgós Señor*, A.C. Nebra Puertas*, I. Elorriaga*, J. Paúl**, J.J. Araiz Burdío***, J. Larraga Sabaté*** y J.I. Sánchez Miret***
*Medicina Intensiva, **Nefrología, ***Medicina Intensiva, H. Clínico Universitario. Zaragoza.
Introducción-Objetivos: La aprobación del Real Decreto 2070/1999 supuso el marco legal e indicó las condiciones necesarias para aceptar el Diagnóstico Clínico de Muerte Encefálica (DCME), apoyado en determinadas circunstancias, por pruebas complementarias. Analizamos la fiabilidad de la exploración clínica (EC) en el diagnóstico de ME, comprobando dicho diagnóstico mediante una Gammagrafía de Perfusión Encefálica con HMPAO-Tc99m (GPE).
Material y métodos: Estudio prospectivo, realizado con 35 pacientes diagnosticados de DCME mediante EC, siguiendo los requisitos clínicos del RD 2070/1999. Posteriormente comprobamos en todos los pacientes la ausencia de perfusión encefálica mediante GPE. Describimos el grupo a estudio y comparamos los resultados obtenidos con la EC con los de la GPE, con Ji cuadrado (intervalo confianza 95%), y calculando la sensibilidad/especificidad.
Resultados: La edad media de los pacientes fue de 44,7,4 ± 19 años, siendo 26 pacientes (74%) varones. La causa desencadenante de la situación de DCME fue en 17 casos (48%) la producción de un TCE, y en los restantes un accidente cerebro vascular agudo. En 9 pacientes (26%), se produjo la DCME en menos de 24 horas de evolución. Siete pacientes (20%) fueron hipertensos conocidos, 2 (6%) diabéticos y 1 (2,8%) dislipémico. En el momento de realizar la EC, ningún paciente había recibido fármacos depresores del SNC desde al menos 8 horas, y todos los pacientes, salvo 2 (6%), tuvieron una tensión arterial media (TAm)> 80 Torr. Los resultados de la EC fueron compatibles con DCME en el 100% de los casos. El intervalo de realización de la GPE fue de 2,9 ± 3,5 horas (rango 45 minutos-18 horas). La GPE confirmó la ausencia de perfusión encefálica en todos los casos salvo en un paciente con un TCE, portador de un sensor de PIC con una fractura compleja de frontal, y con una TAm inferior a 70 Torr, en el que se observó débil captación del isótopo en fosa posterior. El análisis estadístico demostró que la fiabilidad de la EC fue elevadísima, pero no del 100%, con una sensibilidad del 97% y una especificidad del 100%.
Conclusiones: En nuestra serie, la EC por sí sola y ante determinados casos (pacientes inestables, fracturas complejas) no es fiable al 100%, y por tanto puede no ser suficiente para confirmar el DCME. Por otra parte, en pacientes con fracturas abiertas y/o portadores de sensores de presión intracraneal, está descrita la captación de isótopos en la GPE, por débil flujo residual.
P217 HEMORRAGIA SUBARACNOIDEA PRIMARIA: NUESTRA EXPERIENCIA DE CINCO AÑOS
M.B. Estébanez Montiel, M.A. Alonso Fernández, P. Rico Cepeda, M. Catalán González y J.C. Montejo González
Medicina Intensiva Hospital Universitario 12 de Octubre. Madrid.
Objetivo: Presentar nuestra experiencia en el manejo de la hemorragia subaracnoidea (HSA) primaria en una Unidad de Cuidados Intensivos (UCI) Polivalente.
Material y métodos: Se ha realizado un estudio prospectivo y descriptivo en una UCI polivalente de un Hospital terciario. El período de estudio fue desde enero de 1999 hasta diciembre de 2003. Se incluyeron todos los pacientes (pac) mayores de 18 años que presentaron HSA primaria. Se analizaron edad, género, antecedentes personales APACHE II al ingreso, presentación clínica, escalas de gravedad (World Federation of Neurological Surgery (WFNS), Hunt - Hess y de Fisher), técnicas diagnósticas de imagen y hallazgos, tratamiento definitivo, complicaciones precoces y secuelas al alta de UCI. Se valoró el tiempo de estancia y la mortalidad en UCI.
Resultados: Se incluyeron en el estudio 73 pac.; 58% mujeres, con una edad media de 55 ± 14 años y un APACHE II al ingreso de 15,8 ± 6,7. Los antecedentes personales más frecuentes fueron: hipertensión arterial (38,35%), diabetes mellitus (13,69%), tabaquismo (17,8%), enolismo (8,2%), coagulopatía (5,5%), consumo de drogas (4,1%), historia familiar de HSA (2,7%) y episodios previos de HSA (4,1%). Un 63% de los pac presentaron pródromos (60% vómitos y/o cefalea). Al ingreso el 63,02% presentaron grado IV/V de la WFNS; el 61,65% grado IV/V de Hunt-Hess y el 74,01% grado III/IV de la escala Fisher. Se realizó arteriografía en 75,34%, angioTC cerebral en 9,58% y angioRM cerebral en 6,85% de los pac. En el 9,58% se efectuó arteriografía + angioTC o angioRM. Los hallazgos radiológicos fueron: aneurisma 57,53%, malformación arteriovenosa 6,85% y fístula arterio-venosa 1,37%. La localización más frecuente de los aneurismas fue en territorio carotídeo 66,67% seguido de vertebral 16,67% y múltiples (16,67%). El tratamiento definitivo mediante embolización con coils se realizó en 19 pac. (26%) y clipaje quirúrgico en 18 pac. (25%). Las complicaciones que aparecieron fueron 27,4% vasoespasmo (80% presentaron infarto cerebral), 21,92% hidrocefalia y 10,96% resangrado. La mortalidad global en UCI fue del 46,58% no existiendo diferencias entre los diferentes años. La estancia media en UCI fue de 12 ± 10 días. El GCS medio al alta de UCI fue de 10,4 ± 4,4. Un 66,7% presentaron secuelas, siendo severas en 16 pac.
Conclusiones: Los resultados obtenidos en nuestra serie son similares a los referidos en la bibliografía. La HSA obliga al empleo de técnicas de imagen y a la toma de decisiones consensuadas con otras especialidades.
P218HEMORRAGIAS CEREBELOSAS. FACTORES ASOCIADOS A SU MORTALIDAD
B. Virgós Señor*, A.C. Nebra Puertas*, A. Morón Giménez*, J. Van-Popta** y J. Villagrasa**
*Medicina Intensiva, **Neurocirugía, H. Clínico Universitario. Zaragoza.
Introducción-Objetivos: Las hemorragias cerebelosas espontáneas (HC) son un 5-10% de las hemorragias intracraneales, suponiendo un compromiso vital en numerosas ocasiones. Analizamos posibles factores que influyan en su mortalidad.
Material y métodos: Estudio descriptivo, realizado sobre 40 enfermos diagnosticados de HC, en los que estudiamos la mortalidad en función de la demora diagnóstica, la escala de coma de Glasgow inicial (GCS), el tamaño del hematoma y la afectación vermiana, y el tratamiento adoptado (quirúgico-TQ o médico-TM). Aplicamos como herramienta estadística análisis de regresión múltiple y Ji cuadrado, con intervalo de confianza de 95%.
Resultados: La edad media de nuestra serie fue de 67 ± 13 años, siendo 30 varones (75%). Veintiún (52%) pacientes fallecieron, siendo sometidos a TQ un total de 20 enfermos (48%). Entre los exitus observamos como en 4 pacientes (19%) la demora diagnóstica fue mayor de 12 h, frente a 5 (26%) entre los supervivientes. El tamaño de la HC fue superior a 3 cm en 20 (95%) de los exitus, frente a 11 (58%) entre los demás, afectándose el vermix en 18 (86%) de los exitus y frente a 9 (47%) en supervivientes. El GCS fue < 8 en 19 (90%) exitus, frente a 7 (37%) de los supervivientes, presentándose un tamaño del HC ≥ a 3 cm en 20 (95%) de los exitus y en 8 (42%) de los supervivientes, y siendo sometidos a TQ 7 (33%) de los exitus, frente a 13 (68%) de los restantes enfermos. Aplicando Ji cuadrado, observamos como fue significativa la diferencia existente en el tamaño del HC y su localización, el GCS, y el porcentaje de TQ entre los supervivientes y los exitus. El estudio de regresión múltiple demostró (exitus = variable dependiente), que hubo relación significativa con el tamaño del HC, su localización, y la adopción de TM, con unos coeficientes de correlación de 0,5, 0,4 y 0,35 respectivamente.
Conclusiones: En los pacientes con HC la adopción de un TQ se asocia a una menor mortalidad, estando además la misma en relación con el tamaño y localización del HC. En nuestra serie la mortalidad es elevada, siendo ésta mucho mayor en los enfermos con TM.
P219HIPONATREMIA EN LA HEMORRAGIA SUBARACNOIDEA
E. Domínguez Pardo, J.M. Gómez García, J.C. Sotillo Díaz, B. Bueno García, M. Vilanova García, J. Peral Gutiérrez de Ceballos y G. Andrade Vivero
Cuidados Intensivos H.G.U. Gregorio Marañón. Madrid.
Objetivo: Identificar la causa de hiponatremia con diuresis osmótica por natriuresis en pacientes con hemorragia subaracnoidea (HSA) con vasoespasmo establecido, mediante las determinaciones de: a) Vasopresina (ADH); b) Péptido natriurético atrial (PNA); c) Péptido natriurético cerebral (PNC).
Material y métodos: Se estudian 3 casos de HSA aneurismática con vasoespasmo entre el 7º-12º día de evolución, que desarrollan una hiponatremia moderada, precedida de poliuria osmótica con natriuresis. Se excluye enfermedad cardiaca, renal o endocrinológica previa.
Resultados: 3 casos. Edad media: 63 ± 12 años. Sexo: 66% varones; 33% mujeres. APACHE II: 7,33 ± 3,8. Estancia media (UCI): 9,4 ± 4,7. Escala de Hunt y Hess: 66% grado III; 33% grado II. Escala de Fisher: 66% clase 3; 33% clase 4. GCS al ingreso: 66% (12-14 puntos); 33% (8-12 puntos). Localización aneurisma: 66% ACoA; 33% ACM. GOS (90 días): 66% (Discapacidad severa, EVP, muerte), 33% (Discapacidad moderada, buena recuperación). En el 100% se realizó: Arteriografía diagnóstica con tratamiento endovascular precoz (< 72 h), triple H y nimodipino iv (2 mgr/min).
Hiponatremia moderada: (123 meq/l > Na < 135 meq/l). [ADH] plasma: 2 ± 1,2 pgr/ml (valores normales: 4 ± 2,1 pgr/ml). [PNA] plasma: 51,2 ± 15,4 pgr/ml (valores normales: 38 ± 13,6 pgr/ml). [PNC] plasma: 9,45 ± 5,9 pgr/ml (valores normales: 5,9 ± 1,9 pgr/ml).
Discusión: La presencia de vasoespasmo tras HSA se asocia a hiponatremia precedida de natriuresis y diuresis osmótica. El patrón hormonal en los tres casos analizados descarta SIADH y sugiere un Síndrome Cerebral pierde Sal, causado por incremento significativo en la liberación de los péptidos natriuréticos atrial y cerebral. Se postula que la natriuresis produce una reducción del volumen intravascular y de la perfusión cerebral en regiones con vasoespasmo, predisponiendo a déficits neurológicos isquémicos.
P220HSA ESPONTÁNEA: DESCRIPCIÓN Y ANÁLISIS
R. Álvarez Lata, M. Mourelo Fariña, P. Rascado Sedes, J.R. Cortés Cañones y G.R. Añel Fuentes
UCI Hospital Juan Canalejo. A Coruña.
Objetivos: Descripción de los casos de HSA espontánea y analisis de complicaciones con morbimortalidad.
Material y métodos: Estudio descriptivo retrospectivo de la HSA espontánea durante el período de I/03 al XII/03. La selección de los paciente se realizó de nuestra base de datos con la recogida de variables de las historias clínicas. Las variables cuantitativas se presentan como media y desviación estándar, las cualitativas mediante porcentajes. El análisis estadístico se realizó mediante la prueba t para comparar variables cuantitativas y chi cuadrado para las cualitativas.
Resultados: Se estudiaron 60 pacientes (50% mujeres). Edad 57,4 años (SD 13,46). Los antecedentes más frecuentes fueron HTA (35%) y tabaco (43,3%). Estancia media 10,73 días. Debut clínico más habitual cefalea (76,7%) y naúseas/vómitos (46,7%). Al ingreso el APACHE era 10,8 (SD 6,63) y GCS 12 (SD 3,98). Las escalas de gravedad se representan en la tabla I. Todos los pacientes fueron tratados con nimodipino oral y fenitoina iv (salvo 3 con ácido valproico). En el 86,7% se realizó arteriografía (el 90% en las primeras 24 h) siendo negativa 36,5% y positiva 63,5 en los cuales el aneurisma más frecuente es A. Comunicante anterior (25%). Se realizó embolización completa 66,7%. Las complicaciones fueron: resangrado (10%) con día medio 19,67, vasoespasmo (23,3%) día medio 3,57 e hidrocefalia (23,3%) día medio 0,82. La mortalidad fue 21,7% y al alta el 43,7% estaban sin secuelas o mínimas. Se encontró asociación estadísticamente significativa entre escala de Fisher al ingreso y vasoespasmo; y mortalidad con APACHE Y GCS.
Conclusiones: La causa más importante de HSA espontánea fue la rotura de aneurisma cerebral, localizándose más frecuentemente a nivel de la A. Comunicante anterior. El debut clínico más común fue la cefalea. La complicación más frecuente fue el vasoespasmo, encontrándose relación significativa con la escala de Fisher al ingreso. También se encontró relación entre el APACHE y el GCS al ingreso con la mortalidad.
P221 MONITORIZACIÓN BIS (ÍNDICE BIESPECTRAL) Y DIAGNÓSTICO DE MUERTE ENCEFÁLICA
D. Escudero, J. Otero, G. Muñiz, B. Quindós, D. Parra, E. Tenza, C. Calleja y F. Taboada
Medicina Intensiva ,H.U. Central de Asturias. Oviedo.
Introducción: El Índice biespectral (BIS) es un parámetro que surge del análisis matemático (análisis biespectral y análisis multivariante) de datos extraídos del EEG.
Objetivo: Valorar el monitor BIS como método de detección de muerte encefálica (ME).
Método:Ámbito: Unidad de Cuidados Intensivos Polivalente, de Hospital Universitario. Estudio prospectivo sobre 6 pacientes ingresados por patología neurológica y evolución a ME. Se registraron de forma continua los valores de BIS, Tasa de Supresión (TS) - que es el porcentaje de tiempo en el último minuto en el que el EEG se considera isoeléctrico-, e índice de calidad de señal (ICS). Se utilizó un monitor BIS, modelo XP (Aspect Medical Systems. Newton, MA, USA), colocando al paciente el sensor "BIS Quatro" según técnica habitual.
Resultados: Se estudiaron 6 pacientes (2 varones y 4 mujeres) con edad media 57,6 años (34-73). La etiología de ME, fue TCE en dos casos, tres con hemorragia cerebral intraparenquimatosa y un paciente con hemorragia subaracnoidea. La Escala de Glasgow de ingreso en UCI oscilo entre 3 y 7. El diagnóstico de ME se realizó mediante exploración clínica neurológica, electroencefalograma (EEG) y Doppler Transcraneal (DTC). En todos los pacientes estudiados, en los cuales se confirmó el diagnóstico de ME, el monitor BIS mostró valores de 00 y Tasas de supresión de 100, mostrando una perfecta correlación con los otros métodos diagnósticos utilizados y detectando de forma precoz, el momento del enclavamiento cerebral. Tras la confirmación de ME, todos los sujetos fueron donantes multiorgánicos.
Conclusiones:1) El BIS es un método no invasivo, muy sencillo y de fácil interpretación. La monitorización continua mediante el sistema BIS, permite detectar precozmente situaciones de ME, con lo que se optimiza el tiempo dedicado a realizar dicho diagnóstico. 2) A pesar de sus limitaciones -estudio regional de la corteza cerebral-, los resultados obtenidos con el BIS (valores de 00 y Tasa de supresión de 100), puede ser una herramienta muy práctica, utilizada como "señal de alarma" del enclavamiento cerebral. Dado el tamaño de la muestra,será necesario realizar estudios más amplios para confirmar estos hallazgos.
P222MUERTE ENCEFÁLICA EN EL TRAUMATISMO CRANEOENCEFÁLICO GRAVE: ¿EXISTEN DIFERENCIAS ENTRE HOMBRES Y MUJERES?
A. Campanario García, I. Herrera Melero, M.D. Rincón Ferrari, S. García Gómez, M.A. Muñoz Sánchez, J.M. Flores Cordero y F. Murillo Cabezas
Cuidados Críticos y Urgencias, H.U. Virgen del Rocío. Sevilla.
Objetivo: Conocer si la muerte encefálica (ME) en el traumatismo craneoencefálico (TCE) grave es similar en hombres y en mujeres.
Método: Estudio observacional prospectivo realizado desde enero de 1998 hasta junio de 2003 en una UCI neurotraumatológica de 22 camas. Se incluyeron todos los pacientes adultos (edad ≥18 años) con TCE grave (Glasgow Coma Scale GCS ≤ 8) excluyéndose aquellos que fallecieron por causas extracraneales. Se dividió la muestra en hombres y mujeres, analizándose en cada grupo la mortalidad encefálica así como diferentes escalas de gravedad (TSR, Apache II, GCS e ISS). Posteriormente se subdividió la muestra en dos subgrupos, según la edad, tomándose como punto de corte los 40 años (edad fértil de la mujer). Consideramos Grupo 1 el constituido por pacientes con ≤ 40 años y Grupo 2 pacientes con más de 40 años. En cada subgrupo de edades se comparó la proporción de muerte encefálica entre hombres y mujeres. Se aplicaron las pruebas de Chi cuadrado y t de Student considerando significación estadística p < 0,05.
Resultados: Del total de 434 TCE graves adultos incluidos en el estudio, 369 son hombres (85,03%) y 65 mujeres (14,97%). La mortalidad encefálica global es de 16,13%, siendo 14,09% en hombres y 27,69% en mujeres (p = 0,01). Analizando la ME en los subgrupos de edad, en el grupo 1 (jóvenes) encontramos diferencias significativas entre hombres y mujeres (7,63% vs 19,44%, p = 0,03), sin embargo, esto no ocurre en el grupo 2 (29,9% vs 37,93%, p = 0,41). No hubo diferencia significativa en la gravedad de los diferentes grupos analizados, valorada por GCS, Apache II, TSR e ISS.
Conclusiones: Los resultados del presente estudio muestran que existe mayor mortalidad encefálica en mujeres que en hombres, registrándose principalmente en mujeres jóvenes.
P223OXIGENACIÓN TISULAR EN LA DETERMINACIÓN DEL UMBRAL DE PRESIÓN DE PERFUSIÓN CEREBRAL PARA LA AUTOREGULACIÓN
A.J. Marín Caballos*, F. Murillo Cabezas*, J.M. Flores Cordero*, M.D. Rincón Ferrari*, J. Valencia Anguita** y M.A. Muñoz Sánchez*
*Servicio de Cuidados Críticos y Urgencias, **Servicio de Neurocirugía, H.U. Virgen del Rocío. Sevilla.
Objetivo: Analizar la relación entre la oxigenación tisular cerebral (PtiO2) y la presión de perfusión cerebral (PPC) en pacientes con traumatismo craneoencefálico grave.
Diseño: Estudio observacional prospectivo.
Institución: Unidad de Cuidados Intensivos Neurocríticos de un centro de tercer nivel.
Pacientes: 21 pacientes con traumatismo craneoencefálico grave.
Medidas y resultados principales: Medimos la PtiO2 en áreas no lesionadas, según la tomografía computarizada. Aunque se pretendió que la PPC estuviese bajo control como parte del protocolo de manejo asistencial, no se pudieron evitar oscilaciones importantes de la misma. Los valores de PtiO2 fueron recogidos de forma simultánea a los de PPC, representados gráficamente y ajustados a una curva obtenida mediante regresión lineal local de la que se estimó su pendiente (ΔPtiO2 /ΔCPP). Nuestros resultados indican que la oxigenación tisular cerebral es baja para una baja PPC y que aquella mejora con el incremento de la PPC, estabilizándose en una meseta al superar un umbral de PPC en torno a 65 mmHg. La oxigenación cerebral tiende a aumentar de nuevo para valores de PPC por encima de 85 mmHg, aunque con una menor pendiente de lo que ocurre para valores de PPC menores.
Conclusión: La oxigenación cerebral se modifica con cambios en la CPP en una manera similar a como lo hace el flujo sanguíneo cerebral. Una PPC por encima de 65 mm Hg es precisa para obtener una PtiO2 estable, que no se modifica dentro de un rango de autoregulación. No obstante, el incremento de la PPC por encima de valores considerados normales puede mejorar la oxigenación cerebral, aunque en un grado menor de lo que ocurre para valores de CPP comprometidos.
P224RELACIÓN ENTRE MORTALIDAD Y TAMAÑO DE LA LESIÓN INTRACEREBRAL EN PACIENTES INGRESADOS EN UCI CON TRAUMATISMO CRANEOENCEFÁLICO Y ACCIDENTE CEREBROVASCULAR AGUDO
M.J. Chavero Magro*, R. Rivera Fernandez*, F. Pino Sánchez*, R. Domínguez*, H. Busquier** y F. Guerrero*
*SCCYU, **Radiodiagnóstico, H. U. Virgen de las Nieves. Granada.
Introducción: Los pacientes que ingresan en UCI por TCE (traumatismo craneoencefálico) y ACV (accidente cerebrovascular agudo); son un grupo numeroso que presentan elevada gravedad y mortalidad y la afectación neurológica constituye la alteración principal. En estos pacientes es habitual y rutinario evaluar el grado de lesión cerebral a su ingreso con TAC cerebral. El objetivo de esta comunicación es el análisis de relación entre la mortalidad y el tamaño de la lesión intracerebral de los pacientes de UCI que ingresan con afectación neurológica por TCE o ACV.
Material, métodos y resultados: Se evaluaron todos los pacientes que ingresaron en la UCI con TCE y ACV desde enero hasta Junio de 2003. La muestra está compuesta por 82 pacientes; la edad fue 46,55 + 20,4 años, la gravedad medida según SAPS II 42,70 + 17,6 puntos y la mortalidad en UCI fue del 25,9% y la mortalidad hospitalaria fue del 29,4%. La afectación neurológica evaluada con la puntuación de Glasgow fue de 7+ 3,81 puntos. En todos se realizó TAC craneal al ingreso. Por accidente cerebrovacular ingresaron 33 pacientes de ellos 15 pacientes con Hemorragia subaracnoidea, 12 pacientes con hemorragia intracerebral, y 6 presentaron ACV isquémico. Los pacientes con TCE fueron 49 y de ellos 10 presentaban Hematoma extracerebral operados. En 36 pacientes se visualizó una lesión intracerebral, el volúmen fue de 26,5 + 37,74 cc, de ellos fallecieron 17 pacientes y su volumen fue de 38,51 + 40,58 cc vs 13,94 + 31,09 cc en los 19 pacientes que sobrevivieron (p < 0,.05). También hubo relación entre la mortalidad y la desviación de la línea media, así los 25 pacientes que fallecieron presentaron una desviación de la línea media de 3,72 + 4,31 mm y los 57 pacientes que sobrevivieron fue 1,46 + 2,76 mm (p < 0,01). Los pacientes que fallecieron presentaron mayor puntuación APACHE III 76,68 + 27,18 vs 41,52 + 22,05 (p < 0,001) y mayor puntuación SAPS II 56,92 + 11 vs 36,47 + 16,35 (p < 0,001). Así mismo se analizó conjuntamente el tamaño de la lesión y la desviación de la línea media junto al SAPS II y el APACHE III mediante regresión logística, entrando a formar parte del modelo el APACHE III y el volumen de la lesión y no existiendo relación e. s. con la desviación de la línea media.
Conclusiones: En los pacientes afectos de TCE o ACV, la desviación de la línea media y el tamaño de la lesión intracerebral son predictores de la mortalidad, complementando este último la capacidad pronostica del APACHE III.
Beca FISS PI021571
P225RESONANCIA MAGNÉTICA PONDERADA EN DIFUSIÓN EN EL TRAUMATISMO CRANEOENCEFÁLICO SEVERO
F. Prieto Valderrey*, J. Villegas del Ojo*, R. Galván García*,
J. López García** y J.R. Muñiz Montes**
*Medicina Intensiva, **Resonancia Magnética (IMETISA) Hospital Universitario de Canarias. Santa Cruz de Tenerife.
Introducción: En el traumatismo craneoencefálico severo (TCE) el edema cerebral es un factor determinante de la mortalidad; identificar sus componentes intracelular y vasogénico podría modificar el tratamiento. La Resonancia Magnética Ponderada en Difusión (DWMR) ofrece una imagen cuya intensidad es proporcional a la difusión de las moléculas de agua; cuando procesamos ésta imagen para eliminar otros componentes, el resultado es una mapa de coeficientes de difusión aparente (ADC) de las moléculas de agua en el tejido. En función de que la difusión (ADCs) esté restringida o aumentada, es posible establecer si el incremento del agua tisular es de origen intra o extracelular.
Objetivo: Medir los ADC en las lesiones traumáticas.
Métodos: En pacientes con TCE severo se realizó una DWMR precoz tras el traumatismo. En cada lesión traumática visible en la imagen de T2 y/o difusión, se seleccionó una región de interés en la que se midió el ADC medio, y se comparó con valores normales.
Resultados: 19 pacientes con GCS < 9. Edad 37,4 ± 20,5 (excluyendo un paciente de 6 años). APACHE II 16,4 ± 5,6. TAC inicial 42% lesiones masa evacuadas, 16% no evacuadas y no hubo lesiones difusas bilaterales (según la clasificación de Marshall). El tiempo traumatismo-DWMR fue 87,9 ± 90,5 horas; < 24 h en dos pacientes, y < 48 h en 9. Se seleccionaron 28 regiones de interés y se midió el ADC en el corte que mostraba mayor alteración en la intensidad de la señal.
ADCm: ADC medio en s/mm2 * 10-3. ADCmp: ADC medio perilesión. Cociente: ADCm en la lesion/ADCm normal. L. parenquimatosas focales: Contusiones, hematomas y lesiones difusas unilaterales con o sin hematoma extraxial. Otras lesiones: Hematomas extraxiales puros (1) (se midió el ADC en el parénquima adyacente), Lesiones axonales difusas (8), Lesiones hipodensas que aparecen en el transcurso de la evolución (2).
En relación a las horas tras el impacto en las lesiones focales:
Conclusiones: Las lesiones focales presentan un valor de ADC inferior cuando se comparan con otras lesiones y con valores normales, lo que podría sugerir que el edema es de predominio intracelular y de origen isquémico y/o neurotóxico, aunque futuros estudios deberán confirmar esta hipótesis.
P226 RESULTADO DEL TRATAMIENTO DE LA HEMORRAGIA SUBARACNOIDEA DEBIDA A ROTURA DE ANEURISMAS CEREBRALES. EXPERIENCIA DE LA UCI DEL HOSPITAL DE LEÓN
M.I. González Pérez, A.M. Olmos Linares, M. Llorente Herranz, F.J. Díaz Domínguez y D. Fontaneda López
UCI Hospital de León. León.
Objetivo: Evaluar el resultado del manejo de los pacientes con hemorragia subaracnoidea (HSA) secundaria a rotura de aneurismas cerebrales.
Método: Estudio retrospectivo observacional para estudiar a los pacientes con HSA aneurismática confirmada, en el Hospital de León, durante los años 2001 al 2003. El protocolo de tratamiento incluye: traslado rápido al Centro de Referencia, control de la tensión arterial e infusión de nimodipino, arteriografía y tratamiento endovascular en las primeras 72 horas del ingreso, manejo agresivo anti-isquemia y utilización de doppler transcraneal para el diagnóstico y seguimiento del vasoespasmo. Los pacientes se clasificaron según escala de Hunt-Hess (H-H) al ingreso. El seguimiento se hizo hasta el alta de Hospital analizando la morbilidad (presencia de un déficit neurológico al alta de cualquier grado, diferente a la parálisis de un nervio craneal) y la mortalidad. Se consideró estadísticamente significativa una p < 0,05.
Resultados: Durante el período de estudio, 70 pacientes fueron diagnósticados de aneurisma cerebral; 16 tenían aneurisma no roto y 54 presentaban HSA al ingreso, de estos 86% ingresaron en la UCI en las 24 horas siguientes al sangrado. Cinco pacientes (9,25%) no fueron tratados por presentar HSA masiva con H-H de V, de los que fallecieron 4. En los 49 (90,74%) restantes la embolización se llevó a cabo con éxito en 28 (54%) y en 21 (38%) no se pudo realizar por las características del aneurisma siendo operados en las siguientes 72 horas.
La relación entre el H-H y las secuelas neurológicas se observa en la tabla:
χ2 = 8,91; p < 0,005
Seis (16,8%) pacientes embolizados y 3 (14,2%) operados tuvieron secuelas neurológicas (p > 0,05); fallecieron 3 (14,2%) enfermos con tratamiento endovascular y 4 (19%) quirúrgicos (p > 0,05).
Conclusión: El tratamiento endovascular se puede realizar con éxito en más de la mitad de los pacientes. Hay una relación importante entre el nivel de conciencia al ingreso y el pronóstico. No encontramos diferencias en la morbi-mortalidad entre los pacientes embolizados y los intervenidos quirúrgicamente.
P227TCE Y DOPPLER TRANSCRANEAL: ¿EXISTEN DIFERENCIAS ENTRE SUPERVIVIENTES Y EXITUS?
M.J. Domínguez Rivas y A. Sánchez Rodríguez
CCYU H U Puerta del Mar. Cádiz.
Objetivos: Estudiar las características diferenciales en un grupo de pacientes ingresados en UCI por TCE severo (GCS < 8), según sean éxitus o no.
Material y métodos: Población de 43 pacientes ingresados de forma consecutiva, sedoanalgesiados y en VM. Con monitorización invasiva de la TA y de la PIC (catéter Camino). Se dividieron en dos grupos según fueran éxitus o no, y se estudiaron variables como: edad, sexo, APACHE II, GCS de ingreso, tipo de lesión en la TAC (según la TCDB), cirugía, y valores de DTC con sonda de 2 Mhz insonizando ambas ACMs a través de la ventana transtemporal. Todas las variables se recogieron a las 24h-48h-72h y 5 días del ingreso. El estudio estadístico utilizado fue el de comparación de medias para muestras independientes.
Resultados:Grupo Éxitus: 7 pacientes (16,27% del total), edad media 37,57 años (DS 17,9); sexo hombres el 100%; GCS 5,57 (DS 2,5); APACHE II 21,57 (DS 7,39); 3 pacientes (42,8%) presentaron lesión tipo III en la TAC, 2 (28,5%) LOE-E, 1 (14,2%) tipo II y 1 (14,2%) tipo IV; precisaron cirugía 3 pacientes (42,8%) y 2 pacientes fallecieron al 4º día y el resto después del 5º día. Grupo superviviente: 36 pacientes (83,7%); edad media 36,75 (DS 16), sexo hombres 31 (86,1%) y mujeres 4 (11,1%); GCS 5,74 (DS 2,13); APACHE II 17,49 (DS 5,31); 18 (50%) lesión tipo II, 3 (8,3%) tipo III, 2 (5,5%) tipo IV, 8 (22,2%) LOE-E y 5 (13,8%) LOE-NE; sometidos a cirugía 9 pacientes (25%). No existen diferencias estadísticamente significativas entre los dos grupos con respecto a las siguientes variables: TAM, PPC, Vm en ACM-D, IP en ACM-D, Vm en ACM-I, IP en ACM-I, PPCe (según formula de Czosnyka) en ambas ACMs, a las 24h-48h-72h y 5 días del ingreso. Las diferencias entre los valores de PIC en los dos grupos rozan la significación estadística sobre todo al 5º día.
Conclusiones: En los pacientes estudiados no existió diferencias estadísticamente significativas (probablemente por el tamaño de la muestra), entre el grupo de pacientes que fallecen y en el de supervivientes.
P228VALOR DE LA RESONANCIA MAGNÉTICA CEREBRAL EN EL DIAGNÓSTICO Y PRONÓSTICO DEL TRAUMATISMO CRANEOENCEFÁLICO GRAVE CON LESIÓN AXONAL DIFUSA
R. Iglesias Rodríguez, M. Misis del Campo, J.A. Moreno Molina, J. Gener Raxach, L. Bordejé Laguna y C. Rovira Anglés
Medicina Intensiva H.U.Germans Trias i Pujol. Badalona.
Objetivos: Estimar el valor diagnóstico y pronóstico de la resonancia magnética cerebral (RMC), en pacientes con traumatismo craneoencefálico grave (TCEG), evolución clínica desfavorable y tomografía computeriza (TC) craneal tipo I y II de Marshall
Material y métodos: Se estudiaron de forma retrospectiva 15 pacientes con TCEG, evolución clínica desfavorable y (TC) craneal I-II (según clasificación de Marshall). Se valoró edad, sexo, GCS inicial, TC craneal inicial, RMC durante su ingreso en UCI y evolución (GOS) al alta de UCI. Se definió RMC grado I cuando existe afectación de la sustancia blanca subcortical. Grado II: el grado I más afectación de cuerpo calloso. Grado III: el grado II más afectación de pedúnculos cerebelosos y tronco cerebral. Se valoró el GOS definiendo como buena evolución el GOS I-II y mala evolución el GOS III- IV y V.
Resultados: La edad media de los 15 pacientes estudiados era de 24,8 años, 9 (60%) eran varones y 6 (40%) eran mujeres. El GCS medio al ingreso fue de 5,53. Cinco pacientes tenían TC inicial con lesión difusa tipo I (33,3%) y 10 tenían TC inicial tipo II (66,6%). Dos pacientes tenían RM grado I (13,3%), 5 pacientes tenían RM grado II (33,3%) y 8 pacientes tenían RM grado III (53,3%). En los pacientes con RM grado I el GCS inicial era 6,5 y evolucionaron favorablemente al alta de UCI (100%). Los enfermos con RM grado II, el GCS inicial era 6, de éstos 3 evolucionan mal (60%). Los pacientes con RM grado III, el GCS inicial era 5,2, 7 evolucionan mal al alta de UCI (82,5%).
Conclusiones: La resonancia nuclear cerebral se correlaciona con la gravedad clínica del traumatismo craneal y tiene un alto valor diagnóstico y pronóstico en los enfermos con lesión axonal difusa.
Metabolismo - Emergencias -
Miscelánea
P229 ANÁLISIS DE PARADAS CARDIORESPIRATORIAS EN UN HOSPITAL COMARCAL SIN SERVICIO DE EMERGENCIAS SANITARIAS-061
M. Zaheri Beryanaki*, A. Vazquez Vicente*, A. Varela López*, A. Vallejo Baez**, J. Blasco Morilla* y G. Quesada García**
*UCI, **SCCU-UCI Hospital de Antequera. Antequera.
Objetivos: Análisis de las diferentes características clínico-epidemiológicas de las paradas cardiorespiratorias (PCR) que acontecen dentro y fuera del hospital, haciendo especial énfasis en los diferentes factores que pueden influir en el pronóstico de los pacientes que son sometidos a reanimación cardiopulmonar (RCP).
Material y métodos: Estudio prospectivo durante un período de 3 años (2001-2003), de todas las PCR intra (PCR-H) y extrahospitalaria (PCR-EH), atendidos en un hospital comarcal sin Servicios de Emergencias Sanitarias-061, aunque sí de Dispositivos de Atención Primaria (DAP). Recogida de datos según estilo Utstein. Los resultados se expresan en medias ó porcentajes, según el tipo de variable.
Resultados: Se recogieron 78 episodios de PCR, 62 fueron (PCR-H) y 16 (PCR-EH). De los PCR-H (24 fueron en Urgencias, 21 en UCI, 15 en plantas y 2 en resto). La edad media de 67 años y un 74% fueron varones. Origen cardiológico fue 41 (53%), de los cuales 23 (56%) fueron isquémicos. El 30% se presentó como FV (ritmo eléctrico en 13 (73%) de los supervivientes), y hasta las maniobras de RCP transcurrieron una media de 3 minutos, con una duración media de RCP de 17,47 minutos. De los 16 casos de PCR-EH, tuvieron un tiempo de retraso de llegada al hospital de 4,8 minutos (rango entre 1-20 minutos), recuperaron pulso 6, de los cuales sólo 2 sobrevivieron. De los 78 casos totales, 41 (53%) recuperaron pulso, aunque viven al alta 18 (23%), con 83% en CPC/OPC óptima (categoría 1) según las categorías de Glasgow-Pittsburgh.
Conclusiones: En nuestra corta serie existe una tasa de supervivencia de la PCR acorde con la literatura, en relación con el origen cardiológico, en ritmo de FV y con cortos tiempos de respuesta. Mediante una mayor presencia de equipos de emergencias sanitarias podría mejorarse los resultados de los PCR-EH, ya que forman parte importante del resto de la "Cadena de Supervivencia" (identificación, llamada precoz, RCP Básica y desfibrilación).
P230ÁREA DE OBSERVACIÓN DE URGENCIAS: CARACTERÍSTICAS DE SU ACTIVIDAD ASISTENCIAL
A. Álvarez Escamilla, C. Marchante Tejada, A. Álvarez Márquez, C. Pereira Delgado, ML. Perez Gamero, I. Florido Mancheño y A. Sánchez Jimenez
SCCYU H.U. Virgen de Valme. Sevilla.
Introducción: Las salas de observación de los servicios de cuidados críticos y urgencias son áreas con características muy diversas según las necesidades de cada hospital.
Objetivos: Registrar las maniobras diagnostico- terapéuticas más relevantes desarrolladas, durante un período de tiempo concreto, para la asignación de los recursos y medios necesarios para el correcto desarrollo de la misma.
Método: Estudio prospectivo, descriptivo en la sala de observación de nuestro Centro con 18 camas, durante 246 días comprendidos entre marzo y noviembre de 2003. Se confeccionó una ficha, cumplimentada diariamente por el médico responsable de observación, donde se registran las actividades diagnósticas-terapéuticas practicadas cada día.
Resultados: Los resultados obtenidos se reflejan en los cuadros siguientes:
Conclusiones:1) La VNI y el uso de drogas vasoactivas fueron las maniobras terapéuticas más frecuentes, así como la practica de TAC craneal y de Ecocardiograma fueron los procedimientos mas utilizados. 2) En este período se ingresaron en UCI procedente del área de Observación una media de 0,96 pacientes/día, y se dieron una media de 3,9 altas diarias
P231 CARACTERÍSTICAS DE LA PATOLOGÍA OBSTÉTRICA EN MEDICINA INTENSIVA
B. Obón Azuara, B. Villanueva Anadón, I. Gutiérrez Cía, R. Bustamante Rodríguez, J. González Cortijo y R. Ridruejo Sáez
Servicio de Medicina Intensiva Hospital Clínico Universitario. Zaragoza.
Objetivos: Análisis epidemiológico de las pacientes gestantes que precisan ingreso en UCI: características, complicaciones y factores asociados.
Material y métodos: Estudio retrospectivo en UCI médico-quirúrgica de tercer nivel que cuenta con 34 camas. Período de tiempo estudiado: 5 años (1998-2003). Variables estudiadas: edad, procedencia, destino, estancia, antecedentes, motivo del ingreso, diagnóstico al alta, procedimientos. Análisis descriptivo. Comparación de medias: t Student. Comparación de proporciones: Chi cuadrado. Nivel de significación p < 0,05.
Resultados: Fueron ingresadas en el período de tiempo estudiado un total de 26 pacientes, con media de edad de 31,30 años (rango 22-47 años), generando una estancia de 2,15 días. Procedencia: quirófano en el 53,84%, servicio de obstetricia 30,76%, urgencias 11,53%, otros hospitales 3,8%. EL 100% es dado de alta al servicio de obstetricia. Antecedentes más frecuentes: HTA 11,53%, patología tiroidea 7,69%. Motivos de ingreso más frecuentes: crisis hipertensiva 30,7%, crisis convulsiva 15,38%, desprendimiento de placenta, preeclampsia y shock hemorrágico, cada uno de ellos con porcentaje del 11,53%. Diagnósticos más frecuentes al alta: eclampsia-preeclampsia 49,99%, CID 19,2%, peritonitis 7,6%, desprendimiento de placenta 7,6%. Se practicó cesárea urgente en el 30,7% de las pacientes, el 38,46% fueron politrasfundidas Un 7,6% presentó embarazo gemelar, en el mismo porcentaje embarazo extrauterino, un 11,53% feto muerto o SFA. Diferencias significativas (p < 0,05): las mayores estancias (4-8 días) fueron provocadas por patologías médico quirúrgicas (TEP, peritonitis aguda) (7,6%). De las pacientes con edades superiores a 35 años (26,92%), el 42,85% presentó shock hemorrágico, un 28,5% peritonitis aguda y un 28,5% embarazo ectópico (que tuvo lugar únicamente en este grupo de pacientes), no existiendo más diferencias significativas entre ambas poblaciones.
Conclusiones: La población gestante que requiere ingreso en UCI es relativamente joven, aunque con mayor media de edad que la descrita en otras series. No todas las pacientes presentan patología derivada de la gestación, y así las mayores estancias son originadas por el grupo de enfermedades médico-quirúrgicas. Las pacientes con mayor media de edad presentan embarazos ectópicos y patología hemorrágica con mayor frecuencia. La patología obstétrica en UCI es infrecuente, y si bien constituye una patología grave, urgente y potencialmente mortal, posee buen pronóstico y un eficaz tratamiento, ya que además de generar breves estancias, no hay fallecimientos.
P232COMPLICACIONES PERIPARTO EN UCI
C. González Iglesias, P. Garro, S. Armengol y P. Velasco
Medicina Intensiva Hospital General de Granollers. Granollers.
Objetivo: Análisis descriptivo de la morbimortalidad de las pacientes obstétricas ingresadas por alguna complicación periparto en la UCI de un hospital comarcal.
Métodos: Estudio descriptivo, observacional y retrospectivo de los ingresos con alguna complicación periparto desde noviembre de 1995 hasta noviembre de 2003. Revisión de historias clínicas y recogida de datos epidemiológicos, motivo y situación al ingreso, evolución, tratamiento administrado y mortalidad. Los valores se expresan como media, desviación estandar (DE), rango y/o mediana.
Resultados: En este período se produjeron un total de 14.055 partos, de los que 25 precisaron ingreso en UCI (0,18% del total de partos; 0,79% del total de ingresos en UCI). La edad media de estas pacientes fue de 30 años (DE:6,6; rango:14-39). El 72% eran primíparas y la edad gestacional fue de 34 semanas (DE:4,9; rango:25-40). Las causas de ingreso más frecuentes fueron los problemas hipertensivos relacionados con el embarazo: 64% (Preeclampsia: 20%; Eclapmsia: 16% y Sindrome de HELLP: 28%), seguidos por el shock hemorrágico (28%). De las pacientes que permanecieron ingresadas más de 24 horas (11) el APACHE II fue de 7 (DE:3,8) y el SAPS II de 14 (DE:8,9). La estancia media en UCI fue de 2 días (DE:1,7; rango:1-8; mediana:1). Las complicaciones más frecuentes fueron las alteraciones hemodinámicas en forma de hipertensión arterial (72%) seguidas de las alteraciones hematológicas (60%). En cuanto a los tratamientos administrados el 16% llevaron dopamina a dosis dopaminérgicas; el 72% fue tratada con antihipertensivos y el 60% llevó profilaxis anticonvulsionante con sulfato magnésico. La superviviencia global de las pacientes incluidas en el estudio fue del 100%. Se hizo un subanálisis de las pacientes que ingresaron por problemas hipertensivos, en especial las diagnosticadas de síndrome HELLP. Se estudió: forma de presentación (la más frecuente fue la cefalea con o sin crisis comicial), cifras de TA: 175 (DE:18)/103 (DE:12), tiempo hasta estabilización de la misma desde ingreso en UCI: 22 horas (DE:19,5) y alteraciones analíticas más significativas: enzimas hepáticos [ALT: 529,3 u/L (DE:577,1) y AST:687,9 u/L (DE: 759,5)], nº plaquetas: 43.200 (DE: 24.340) y coagulación [TP: 82% (DE: 27), TTPa: 36 seg. (DE: 3,4).
Conclusiones: El porcentaje de pacientes obstétricas que ingresan por complicaciones periparto es muy bajo y también suponen un número pequeño en relación al resto de patologías que se tratan en nuestra UCI. La supervivencia de nuestra serie fue del 100% y la estancia media muy corta, a pesar de que el 28% de las pacientes ingresaron con diagnóstico de síndrome HELLP, patología que puede conllevar complicaciones muy graves, incluso mortales.
P233EFECTO DE LA PROTOCOLIZACIÓN DE LA NUTRICION ENTERAL (NE) SOBRE LA EFICACIA DEL SOPORTE NUTRICIONAL EN UNA UCI
M.C. Gilavert Cuevas, M. Magret Iglesias, S. Fernández Olsina, E. Valero y A. Sandiumenge Camps
Medicina Intensiva, H. U. Joan XXIII. Tarragona.
Objetivo: Evaluar el impacto de la introducción de un nuevo protocolo de NE en la aparición de complicaciones gastrointestinales (CGI).
Material y métodos: Estudio de cohortes prospectivo antes-después en una UCI medico-quirúrgica de 14 camas. Se incluyeron 85 pacientes críticos nutridos enteralmente durante mas de 48 horas, 41 de ellos tras la utilización de un protocolo de NE. El nuevo protocolo se basa en la definición precisa de las complicaciones gastrointestinales mas frecuentes y establece un algoritmo de actuación ante estas. Se recogieron variables epidemiológicas (edad, genero, APACHE II, IMC y diagnostico de ingreso), nutricionales (horas de nutrición enteral) y de intervención (soporte inotropico, relajación muscular y administración de procinéticos) de los pacientes incluidos. Se registraron el número de interrupciones de la infusión de NE, el tiempo de interrupción y la causa de esta. Se incluyeron como CGI: residuos gástricos elevados, vómitos, diarrea, hemorragia digestiva alta (HDA) y distensión abdominal (DA).
Resultados: No hubo diferencias significativas en la edad (53,89 ± 20,1), APACHEII (16,25 ± 7,2) e IMC (27,37 ± 5,5) entre grupos. El 70,5% fueron varones. El 59% de los pacientes fueron médicos en el período pre-protocolo mientras que predominaron los traumáticos en el post-protocolo (56%). El numero de pacientes con soporte vasoactivo y relajación muscular fue menor durante el período pre-protocolo (43% y 36% vs 53% y 60%; p < 0,05). Sin embargo hubo un mayor numero de pacientes con procinéticos en el pre-protocolo (65,9% vs 56%; p < 0,05). Durante los 18,4 ± 15,7 días de NE se registraron un total de 351 interrupciones (201 en el período pre-protocolo y 150 en el período post-protocolo) lo que supuso un tiempo de interrupción mayor para el grupo pre-protocolo (16,3 vs 12,9%; p < 0,01). El 65,5% de las interrupciones se debió a CGI siendo estas mas frecuentes en el grupo pre-protocolo (16,7 vs 12,5% paciente/día de NE; p < 0,05). El numero de interrupciones de la NE debidas a la realización técnicas diagnosticas / terapéuticas fue similar entre grupos (7,8% paciente/dia de NE). La retención gástrica fue la CGI mas frecuente apareciendo en un 59,7% de los pacientes y seguida de la presencia de vómitos (24,7%), diarrea (18,4%), HDA (7%) y DA (3,5%).
Conclusiones: La introducción de un protocolo de NE disminuyo el número de complicaciones gastrointestinales permitiendo una mayor eficacia en la administración de nutrientes al paciente crítico.
P234GOLPE DE CALOR. NUESTRA EXPERIENCIA
P. Santa Teresa Zamarro*, J.C. Sotillo Díaz*, A. de Pablo Hermida**, A. Jaspe Codecido** y P. García Olivares*
*Servicio de Medicina Intensiva, **Cuidados Intensivos H.G.U. Gregorio Marañón. Madrid.
Objetivo: Descripción de la presentación clínica, complicaciones, tratamiento y morbimortalidad en pacientes ingresados en UCI con golpe de calor.
Método: Análisis retrospectivo de todos los pacientes ingresados en UCI durante el último año con diagnóstico de golpe de calor.
Resultados: 8 pacientes.75% varones. Edad 60,1 ± 18,5 años. Días de ingreso en UCI 9,5 ± 10,9. Escala de gravedad al ingreso APACHE II 25,5 ± 13,1. Causa: ambiental 87,5% y post-ejercicio 12,5%. Destaca como presentación clínica: GCS al ingreso 6,5 ± 4,9 (62,5% de los pacientes con GCS de 3 puntos, el 37,5% restante un GCS entre 11-14 puntos). Tª al ingreso 41,1 ± 0,8 (39,5-41ºC). Convulsiones TCG 25%. Hipotensión severa con necesidad de DVA 87,5%. Arritmias graves 50%. Coagulopatía 87,5%. Trombopenia 62,5% (cifra de plaquetas mediana 57 x 103, 10-160 x 103). Sangrado grave 25%. Citolisis 62,5% con fallo hepático agudo 25%. Rabdomiolisis con CPK 5914 ± 1980. Deterioro de la función renal con creatinina 2,5 ± 1,6. Acidosis metabólica 75%. Hiperglucemia 75%. Diarrea 50%. Tratamiento: todos los pacientes recibieron, además de las medidas de soporte habituales en UCI, medidas físicas e hidratación. Antitérmicos el 50%. Tiempo de control de la Tª 10,5 ± 6,5 horas. Necesitaron ventilación mecánica 75%. Complicaciones: neumonía aspirativa 37,5%. Encefalopatía metabólica 25%. FMO 50%. Mortalidad en UCI 50%, el 50% restante fue dado de alta sin secuelas. Los pacientes que murieron presentaron, respecto a los supervivientes, mayor APACHE II (39,7 ± 5,1 vs 19,25 ± 9,7, t-Student p 0,01), menor GCS (3 ± 0 vs 10 ± 4,8, t-Student p 0,02) y menor cifra de plaquetas (26 x 103 ± 21,1 vs 118 x 103 ± 49,1, t-Student p 0,02). Aquellos que desarrollaron fracaso multiorgánico presentaron una mortalidad del 100% (χ2, p 0,005). Los fallecidos también presentaron mayor edad, Tª inicial, tiempo de control de la Tª y mayores cifras de CPK y creatinina, sin ser ninguna de dichas variables significativa.
Conclusiones: el golpe de calor es una patología con una elevada morbimortalidad.
P235IMPACTO DE SIMULACROS DE EMERGENCIAS EN ESCENARIOS DE PLAYAS EN UNA CAPITAL DE PROVINCIA
M.V. de la Torre Prados*, A. García Alcántara*, F. Cota Delgado*, C. Barquero Moreno** y J. Merino Vega*
*Cuidados Críticos y Urgencias Hospital Universitario Virgen de la Victoria. Málaga, **061 Málaga. Málaga.
Introducción: Las playas reúnen en un mismo escenario grupos poblacionales, donde es posible la difusión de mensajes de prevención sobre emergencias y de aprendizaje sobre el mantenimiento de la cadena de la vida.
Objetivo: Difundir las causas más frecuente de emergencia, la forma de prevenirlas, conocimientos de Soporte Vital Básico (SVB), y ofrecer Cursos de SVB dirigido a familiares de pacientes de riesgo, desde la Asociación de Expacientes de la Unidad de Medicina Intensiva (EXPAUMI), y a la ciudadanía en general, en los distritos municipales.
Material y método: Un Acuerdo de Colaboración entre Usuarios (EXPAUMI), Sociedades Científicas (SAMIUC y SAMFYC) e Instituciones (Delegación Provincial de Salud y Ayuntamiento de Málaga) estableció una línea de actuación en tres escenarios de playas de Málaga Capital. Durante una hora con simulacros de ahogamientos, ataques del corazón y atragantamientos se difundieron mensajes de forma interactiva con la participación del publico asistente y de 30 profesionales (Monitores e Instructores de RCP, 061, Cruz Roja). Se evaluó el impacto de la experiencia a través de una entrevista directa.
Resultados: Asistieron 450 personas a los simulacros. Aleatoriamente se entrevistaron 121 asistentes. Se apuntaron 76 personas a recibir el curso de SVB, 56% a través de EXPAUMI, el 64% fueron mujeres.
Conclusiones: Los simulacros de emergencia en escenarios abiertos han tenido un impacto positivo favoreciendo la difusión de conocimientos sobre SVB, la participación interactiva y la implicación del público asistente.
P236¿INFLUYE LA FRANJA HORARIA EN LOS RESULTADOS DE LAS PARADAS CARDIORESPIRATORIAS INTRAHOSPITALARIAS?
M. Zaheri Beryanaki*, A. Varela López*, A. Vázquez Vicente*, A. Vallejo Baez**, J. Blasco Morilla* y G. Quesada García**
*UCI Hospital de Antequera. Antequera, **SCCU-UCI Hospital de Antequera. Antequera.
Objetivos: Detectar las características y resultados de las paradas cardiorrespiratorias intrahospitalarias (PCR-H) en función de la franja horaria.
Material y métodos: Estudio retrospectivo de 62 pacientes con PCR-H, que fueron atendidos en un hospital comarcal de 130 camas durante un período de 3 años (2001-2003). Se dividen 3 franjas horaria FH1 (8-15h), FH2 (16-24h) y FH3 (00-8h). Se recogieron según el estilo Utstein variables como: Lugar y hora de la PCR, Tiempo hasta el inicio de RCP (T-RCP), duración RCP y supervivientes.
Resultados: De los 62 PCR-H, 24 fueron en Urgencias, 21 en UCI, 15 en plantas y 2 en otras dependencias. Las PCR-H ocurrieron 23 (37%) en FH1, 23 (37%) en FH2 y 16 (26%) en FH3. Hasta las maniobras de RCP transcurrieron una media de 1,3 minutos (FH1: 1,2 min, FH2: 1,3 min. y FH3:1 min.) y la duración media de la RCP fue de 21,2 min. EL ritmo más frecuente en la FH1 fue la asistolia y la disociación electromecánica en FH3. Sin embargo la FV fue más frecuente durante la FH2 (40%). Entre los 62 PCR-H, 16 (26%) sobrevivieron, de los cuales 11 (70%) fue en Urgencias, y el 57% fue en la FH1 (horario de mañana) con un ritmo predominantemente de FV (60%).
Conclusiones: En nuestra serie destacamos que la mayoría de los supervivientes de las PCR-H, se producen en la sala de urgencias, en horario de mañana y con un ritmo basal de FV. No hubo diferencias significativas en cuanto al tiempo de respuesta hasta el inicio de RCP, en las distintas franjas horarias.
P237LA IMPORTANCIA DE UN BUEN CONTROL DEL APORTE DE NUTRICIÓN A LOS PACIENTES CRÍTICOS
J. Iturralde Yániz, A. Díaz Villar, A. Ansotegui Hernández,
J.M. García Garayoa, L. Esparza Artanga y N. Artesero García
UMI Hospital de Navarra. Pamplona.
Objetivos: En un paciente crítico, además de valorar el estado nutricional, es fundamental realizar una prescripción correcta de una alimentación adecuada y sobre todo controlar que esa nutrición sea administrada en su totalidad.
Métodos: Se realizó un estudio durante 47 días, recogiendo 33 pacientes (un 14,1 de los pacientes anuales con nutrición) y un total de 310 días-nutrición (un 9,6% del total) para ver si la prescripción era correctamente administrada y analizar las causas de su incorrecta administración. Se analizó si la nutrición enteral (NE) o parenteral (NPT) fue bien o mal completada con un margen de 100-150 ml. Se analizaron todas las causas de una mala cumplimentación.
Resultados: De los datos recogidos, el 80,3% estaban con NE y el 19,7% con NPT. La nutrición bien completada solo se realiza en el 60,3% de los casos, 88,5% la NPT y un 53,4% la NE. Las causas de no hacerlo no tienen una clara explicación en un 38,2%. En segundo lugar en un 10,5% son por atonía gástrica. En tercer lugar (un 8,1%) son por vómitos. Un 8,1% son por orden médica por intolerancia, un 7,3% por intervención (quirófano o traqueotomía), un 5,6% por paso a vía oral, un 4,8% por extubación, un 3,2% por diarreas, un 2,4% por ileo paralítico, un 1,6% por malfunción de bombas, un 1,6% por exitus, un 0,8% por intolerancia grave a la glucosa, un 0,8% por excesivo tiempo de tolerancia y un 8,1% son por otras causas.
Conclusiones: En contra de lo que pudiera pensarse, las diarreas y el ileo paralítico son porcentajes muy bajos en la no cumplimentación de la NE. También en contra de lo que pensábamos, los porcentajes de malfunción de bombas y excesivo tiempo de tolerancia son mínimos. Como axioma y objetivo de toda nutrición debería ser: "Que le pase siempre lo programado". Las únicas causas que justificarían no pasarla serían: el paso a vía oral, diarreas importantes, intolerancia grave a la glucosa, íleo paralítico e intervención quirúrgica. El médico que prescribe la nutrición debe preocuparse de ver al día siguiente si le ha pasado y si no lo ha hecho, cual ha sido la causa y resolverla.
P238 MANEJO DEL TRASPLANTE HEPÁTICO DE DONANTE VIVO VS DONANTE CADÁVER EN UNA UNIDAD DE CUIDADOS INTENSIVOS POLIVALENTE
P. Rico*, M. Estébanez*, M. Alonso*, J. Meneu*, C. Loinaz** y J. Montejo*
*Medicina Intensiva, **Cirugía General, H.U. 12 de Octubre. Madrid.
Objetivos: Presentar la experiencia en el manejo del trasplante hepático de donante vivo y donante cadáver desde diciembre del 2002 hasta octubre del 2003 en nuestra UCI polivalente.
Material y métodos: Estudio prospectivo y descriptivo de 11 meses que incluye 39 pacientes, 7 de ellos de donante vivo. Las variables analizadas fueron edad, género, tipo de hepatopatía, gravedad (Child-Pugh, APACHE II), complicaciones previas, parentesco, tiempo de isquemia fría, tiempo de intubación, complicaciones en UCI, bilirrubina al alta de UCI, tiempo de estancia en UCI, en el hospital y status al alta.
Resultados (donante vivo vs cadáver): edad 51,85 ± 9,65/51,6 ± 10 años, 71% /85% de varones. Cirrosis biliar primaria 14% vs 3,5%, vírica 57% vs 75%, enólica 0/21%, criptogenética 28% vs ninguna. Child Pugh: estadio A 0/1, estadio B 3/5, estadio C 4/12. APACHE II 11 ± 3,8/13 ± 8. Complicaciones previas: hipertensión portal 4/17, varices esofágicas 2/16, hemorragia digestiva 2/5, encefalopatía 3/9, descompensación hidrópica 3/18, hiperesplenismo 2/5, plaquetopenia 3/10. Parentesco: 5 cónyuges, 1 hermano, 1 hijo. Isquemia fría en minutos 218 ± 63/456 ± 237. Horas de intubación orotraqueal 18,8 ± 8,22/15,9 ± 13. En todos se instauró profilaxis antibiótica con ceftacidima y teicoplanina. Alteraciones hemodinámicas en UCI 2/6. Las complicaciones en receptor de donante vivo en la UCI fueron fibrilación auricular, neumonía, fuga biliar, encefalopatía, insuficiencia renal y hemoperitoneo; en receptores de donante cadáver fueron neumonía (4), insuficiencia renal (11), y descompensación (1). La bilirrubina al alta de UCI fue 4,2 ± 2,94/3,9 ± 5. La estancia en UCI fue 5,85 ± 4,67/5,6 ± 5 días y la hospitalaria 19,28 ± 7,99/26,5 ± 23 días. Éxitus 2/4.
Conclusiones: La experiencia en el trasplante hepático de donante vivo es escasa. No parecen existir cambios en el postoperatorio inmediato con respecto al donante cadáver. El postoperatorio es bien tolerado por los pacientes y la estancia en UCI es similar, mientras que la estancia hospitalaria es más corta.
P239POSTOPERATORIO INMEDIATO DEL TRASPLANTE INTESTINAL PEDIÁTRICO
E. Barrios Miras, L. Martín Jiménez, MA. Delgado Dominguez y F. Ruza Tarrío
Unidad Cuidados Intensivos Pediátricos Hospital Materno-Infantil La Paz.
En julio de 1997 el Hospital Infantil La Paz fue autorizado para la realización de trasplante intestinal en niños con fallo intestinal permanente. Presentamos una revisión de los trasplantes realizados desde entonces en nuestra unidad.
Métodos: Estudio retrospectivo de pacientes ingresados en la Unidad de Cuidados Intensivos Pediátricos (UCIP) para control y tratamiento postoperatorio tras trasplante intestinal desde julio de 2000 hasta diciembre de 2003. Se analizan datos del paciente previos al trasplante(edad, patología de base, intervenciones previas), del mismo acto quirúrgico (edad y serología del donante, tiempo de isquemia del órgano..) y complicaciones postoperatorias (hemodinámicas, respiratorias, infecciosas..).
Resultados: Se realizaron 11 trasplantes, 3 fueron de intestino aislado, 7 hepatointestinales y uno multivisceral. La edad media fue de 3,6 (d. s 4,23).. En el control postoperatorio todos los pacientes recibieron dopamina a dosis dopaminérgicas y en el 40% de los casos fue preciso apoyo inotrópico en algún momento de su estancia en UCIP. El tiempo medio de intubación fue de 9.1 días, (d. s 14,3), las complicaciones respiratorias (atelectasias, parálisis diafragmáticas, neumonía, derrame pleural, neumotorax) se presentaron en el 81,8% de los pacientes. Un 33% presentaron insuficiencia renal aguda secundaria a la administración de tóxicos (tacrolimus, aminoglucósidos). No hubo complicaciones neurológicas. Se inició nutrición enteral mínima en 10 pacientes, solo uno de ellos fue dado de alta con enteral exclusiva. El 90,9% presentaron cultivos positivos, principalmente a gérmenes gram negativos en líquido ascítico y heces. Todos ellos fueron tratados con tacrolimus, azatriopina, micofenolato, basiliximab y metilprednisolona. Tres pacientes presentaron rechazo agudo, uno de los cuales obligó a la retirada del injerto y se retransplantó un año mas tarde. Tres pacientes presentaron complicaciones quirúrgicas. Durante su estancia en CIP dos pacientes fallecieron por hemorragia hepática masiva el primero y por sepsis el segundo
Conclusiones: El trasplante intestinal es una alternativa viable en casos de fallo intestinal permanente con complicaciones derivadas de la nutrición parenteral. La supervivencia inmediata es del 81,8% de los casos. El tipo de trasplante realizado con mas frecuencia fue el hepatointestinal. Dentro de las complicaciones postoperatorias las más frecuentes son de tipo infeccioso (90,9%) seguidas de complicaciones respiratorias (81,8%),e insuficiencia renal aguda (33%). Aunque el inicio de la nutrición enteral es precoz sólo uno de nuestros pacientes fue dado de alta con enteral exclusiva. La incidencia de rechazo agudo es del 25%.
P240PREECLAMPSIA EN LA UNIDAD DE CUIDADOS INTENSIVOS. NUESTRA EXPERIENCIA
D. Granado Martinez, L.A. López Sánchez, O. Rua Galisteo, I. Keituqwa Yañez, M. Antona Diaz y R. Bayo Poleo
Medicina Intensiva, Hospital Infanta Cristina. Badajoz.
Introducción: La preeclampsia en una enfermedad de etiopatogenia poco conocida, con una incidencia que ronda el 2-8% de todos los embarazos y que representa una fuente importante de morbimortalidad materno-fetal.
Objetivo: Conocer las características y evolución de aquellas preeclampsias graves / eclampsias que precisaron ingreso en nuestra unidad.
Método: Estudio retrospectivo, observacional de pacientes (24) ingresadas en nuestra unidad (10 camas) con el diagnostico de preeclampsia grave (16)/eclampsia (8) durante los años 1998-2003. Registramos antecedentes personales, momento de presentación, realización de cesárea (previa o no a su ingreso); así como la afectación de los distintos órganos diana (cerebro, pulmón, riñón, hígado), el estado final del feto y la madre y el tratamiento administrado.
Resultado: Solo 2 (8,3%) de las pacientes presentó antedecentes de preeclampsia, y 4 (16,6%) abortos de repetición. Los fetos (3 gestaciones gemelares) sobrevivieron todos, 3 (12,5%) con CIR y 12 (50%) prematuros (< 34 sem.). La cesárea fue previa al ingreso en 15 (62,5%), 5 de ellas urgentes (33%). El Sd, de HELLP se encontró en 8 casos (33%). La complicación más frecuente fue la oliguria con 11 pacientes (45%) y de ellas 1 diálisis; tras ella el fallo respiratorio con 7 (29%), 5 de ellas (20,8%) por SDRA y las otras 2 (8,3%) por EAP, precisando IOT 6 (25%); finalmente, 2 (8,3%) casos de HTA resistente a tratamiento y 2 (8,3%) estatus convulsivo (en dos eclampsias). El tratamiento usado en casi todos los casos (87,5%) fue el sulfato de Mg., acompañado de hidralazina (37,5%) y labetalol (33%), con un 16% de otros antihipertensivos; otro fármaco muy usado (41,6%) fue la dopamina. Finalmente, solo registramos 1 exitus, de la paciente con eclampsia, por FMO.
Conclusiones:1) La preeclampsia grave /eclampsia requieren ingreso en UCI, con buena evolución en muchos casos. 2) Casi la mitad de estas pacientes sufren algún tipo de afectación renal leve. 3) Más de un cuarto sufren insuficiencia respiratoria, precisando ventilación mecánica una de cada cinco mujeres. 4) Representa una causa importante de cesáreas y CIR. 5) Provoca, además, un aumento en el número de cesáreas y en el de prematuridad. 6) El Sulfato de MG es el fármaco más usado, unido la mayoría de las veces a un hipotensor (hidralazina o labetalol). 7) Con el tratamiento administrado, ninguna preeclampsia evoluciono a eclampsia.
P241 ¿RESPETAN LA PRIVACIDAD LAS WEBS MÉDICAS?
E. Palencia Herrejóna, B. Sánchez Artolab, G. Andrade Viveroa, A. de Pablo Hermidaa, R. Díaz-Alersi Rosetic, N. de Lucas Garcíad y V. Gómez Telloe, Grupo de trabajo de Internet
aMedicina Intensiva, H.G.U. Gregorio Marañón. Madrid, bUrgencias, Hospital Central de la Defensa. Madrid, cMedicina Intensiva, Hospital Puerto Real. Cádiz, dSAMUR SAMUR. Madrid, eMedicina Intensiva, Clínica Moncloa. Madrid.
Objetivos: Evaluar en qué medida las páginas web dirigidas a los médicos invaden la privacidad de sus visitantes, qué factores influyen en ello, y cómo puede el usuario evitarlo modificando la configuración de su explorador de Internet.
Material y métodos: Se estudiaron 150 webs médicas clasificadas en siete categorías y 100 webs no médicas. Las médicas fueron seleccionadas de la guía de recursos del grupo de trabajo de Internet de la SEMICYUC, y las no médicas se eligieron arbitrariamente entre las consideradas de interés general. Se consideraron "positivas" las que instalaban sin autorización una "cookie" en el ordenador del usuario, y enviaban los datos obtenidos a través de ellas a un servidor remoto; estas características se estudiaron por medio de un software independiente. Se evaluó la positividad de las webs configurando el explorador de Internet de Microsoft (versión 6) en niveles mínimo, medio y máximo de privacidad. Se analizaron mediante análisis uni y multivariante las siguientes variables con posible influencia en la privacidad: idioma y país del sitio web, categoría, acceso anónimo, gratuidad del acceso, exhibición de un sello de calidad.
Resultados: Hubo aceptable concordancia entre observadores (83%; p < 0,0001; kappa 0,55); los desacuerdos se concentraron en las webs positivas (homogeneidad marginal de Maxwell: p = 0,0003; simetría de McNemar: p = 0,0003). Fueron positivas el 19% de las webs médicas y el 38% de las no médicas (chi cuadrado: p = 0,0006). La configuración del explorador de Internet en un nivel de privacidad intermedio solo eliminó la positividad en el 4% de los casos. En el nivel de privacidad máximo (cookies deshabilitadas) se eliminó la positividad en el 46%. La existencia de un sello de calidad o de conducta ética, el idioma, el país y la gratuidad de la web no tuvieron influencia en su positividad. En análisis univariante, la categoría (Fisher: p = 0,02) y el acceso anónimo (chi-cuadrado: p = 0,04) influyeron en la positividad de las webs. En análisis multivariante mediante regresión logística, solo persistió como variable con influencia en la positividad la categoría de los sitios web: los de organizaciones médicas oficiales y gestores de búsquedas bibliográficas no presentaron positividades, mientras que los portales temáticos fueron positivos en el 37% de los casos; las revistas científicas y los portales patrocinados por la industria mostraron un comportamiento intermedio.
Conclusiones: Un porcentaje inaceptable de webs médicas, en especial las pertenecientes a determinadas categorías, no respetan la privacidad de sus visitantes, hecho que el usuario no puede impedir incluso configurando el explorador de Internet en niveles elevados de privacidad. La presentación por parte de las webs de sellos de calidad o de adherencia a normas de conducta ética no garantiza el respeto a la privacidad.
P242RESULTADOS TRAS COLOCACIÓN DE SONDA TRANSPILÓRICA POR TÉCNICA A CIEGAS
M.E. Valerón Lemaur*, L. Urquía Martí*, J.A. Marcos Ramos**, J.M. López Álvarez*, E. Consuegra Llapur*, A.M. Morón Saen de Casas*, A. Jiménez Bravo de Laguna* y R. González Jorge*
*UMI H. Materno Infantil. Las Palmas de Gran Canaria, **UMI H. de Gran Canaria Dr. Negrín. Las Palmas de Gran Canaria.
Introducción: Nuestra unidad es pediátrica (edad: 28 días-14 años), polivalente y está dotada de 8 camas; con unos 325 ingresos anuales. La alimentación por sonda transpilórical (ST) es una alternativa de alimentación enteral, utilizada cuando el paciente no tolera la alimentación gástrica. En nuestra unidad era colocada por el Servicio de Radiología bajo control ecográfico, teniéndonos que limitar a su disponibilidad para su colocación.
Método: Inicialmente se realizan las medidas nariz-estómago y nariz- 4ª porción del duodeno. Se utilizaron sondas de poliuretano lastradas de 8 y 10 Fr (dependiendo de la edad del paciente), una jeringa de 50 mL y una llave de tres pasos. Para su colocación, estando el paciente en decúbito supino, se introduce la sonda hasta el estómago insuflando inicialmente 10 mL de aire para la comprobación de su ubicación; posteriormente se inyectan 10 mL/K de aire (máximo 500 mL); avanzamos la sonda hasta la mitad que resta para llegar a la 4ª porción del duodeno y se insufla nuevamente 10 mL/K de aire, introduciendola hasta la medida final. A los 45 mtos. se realiza una Rx abdomen de control.
Resultados: A partir de noviembre´03 se colocaron 15 sondas (casos) en 8 pacientes (4 niños y 4 niñas). En tres pacientes se colocaron dos o más sondas por obstrucción de la misma o retirada tras la extubación. La edad media fue de 7,3 ± 12,3 meses; rango [2 - 38 m] y mediana: 3 m. Peso: 5,95 ± 5,7 k. El motivo de ingreso fue en 5 insuficiencia respiratoria, un TCE y dos postoperados cardiaco. El 86% de los casos estaban intubados; 13% relajados y 100% sedados. La indicación de la misma fue la no tolerancia de la alimentación por sonda nasogástrica o riesgo de aspiración. En el 85% se administró metoclopramida a 0,15 mg/k treinta minutos antes del intento. El éxito fue del 100%. En 9 casos se consiguió tras el primer intento, en 4 tras el segundo y 2 tras el tercero. No se presentó morbilidad. Se consiguió alcanzar una nutrición enteral total en el 100%; sólo mencionar que se tuvo que suspender la alimentación y/o disminuir la concentración de la leche en dos casos (menos de 24h) por diarrea.
Conclusiones: La colocación de la ST a ciegas con insuflación gástrica, realizada por el personal de intensivos sin ayuda de ecografista ni de radioscopia es una técnica fácil, rápida, segura y de bajo coste.
P243TENDENCIA DEL CONOCIMIENTO TRAS ENTRENAMIENTO EN SOPORTE VITAL BÁSICO EN FAMILIARES DE PACIENTES CARDIOVASCULARES INGRESADOS EN MEDICINA INTENSIVA EN SEIS AÑOS
M.V. de La Torre Prados*, A. Garcia Alcántara*, J. Merino Vega*, M.D. Briones López* y C. Barquero Moreno**
*Cuidados Críticos y Urgencias Hospital Universitario Virgen de la Victoria. Málaga, **061 Málaga. Málaga.
Objetivo: Analizar la tendencia de conocimientos tras entrenamiento en Soporte Vital Básico, durante seis años, en familiares de pacientes con patología cardiovascular ingresados en Medicina Intensiva.
Material y método: Desde 1998 se oferta un curso de SVB de 5 horas de duración cada dos/tres meses, participando Monitores e Instructores del Plan Nacional de RCP. Se le asocia un módulo de actuación ante la Cardiopatía Isquémica incidiendo en dos mensajes: conocer los síntomas de alerta para activar el Sistema Sanitario y la importancia del autocuidado.
Resultados: Un total de 466 alumnos han recibido el curso desde 1998, el 68,5% han sido mujeres, la mayoría amas de casa en un 35%. La edad media fue de 37,8 (15,4) años.
Conclusiones: La mejora de resultados puede estar relacionada con la metodología utilizada. La estabilidad inicial indica el reto pendiente de avanzar en estos contenidos en ámbitos de enseñanza oficial, para beneficiar lo antes posible a la población en general.
P244TRANSTIRRETINA. RIESGO DE MUERTE EN EL PACIENTE CRÍTICO
J.C. Sotillo Díaz*, E. Bermejo López**, J.A. Peral Gutierrez**, E. Domínguez Pardo** y B. Bueno García**
*Sevicio de Cuidados Intensivos, **Servicio de Medicina Intensiva, H.G.U. Gregorio Marañón. Madrid.
Objetivo: Determinar la importancia de los niveles de transtiretina sérica (prealbúmina) al ingreso en UCI como predictor de muerte en enf. críticos.
Método: Estudio de cohorte de todos los pacientes ingresados en UCI durante el período de dos meses hasta el alta/exitus hospitalario.
Resultados: 80 pacientes. 56% varones. Edad 69,2 ± 13,7 años. Escalas de gravedad al ingreso: APACHE II 19,8 ± 7,3, SAPS II 33,8 ± 7,9. Índice de disfunción orgánica: 1,5 ± 0,8 (rango 0-3). Días de ingreso en UCI: 8,1 ± 4,7 rango 2 25 días). Prealbúmina al ingreso: 12,5 ± 6,2 (2,0 30,4). Exitus en UCI 26,2% (21 de 80), en hospital 31,2% (25 de 80). Los pacientes que fallecen presentan valores de prealbúmina menores que los supervivientes (8,2 ± 5,7 vs. 14,1 ± 5,7, t Student p.001). La mortalidad en pac. con prealbúmna baja es 44,7% frente a 9,7% con cifras normales (c2, p.002). Existe una buena correlación entre los niveles de prealbúmina y otros parámetros nutricionales (albúmina - ajustado por edad, sexo y gravedad- r = 0,45; p.000) así como con escalas de gravedad (APACHE II, r = -0,34; p.04) y fallo orgánico (r = - 0,37; p.004) Ajustado por edad, sexo, gravedad y fallo orgánico la prealbúmina es predictor de muerte tanto en la forma dicotómica (normal/baja) (OR 10,2, IC 1,9 70,0, p.01) o como variable contínua (OR 0,83, IC 07-0,99; p.03)
Conclusión: La prealbúmina es un buen indicador pronóstico y aporta información adicional a marcadores de gravedad y fallo orgánico.
P245VIVOS TRAS UNA PARADA CARDIORESPIRATORIA. CALIDAD DE VIDA
M. Zaheri Beryanaki*, A. Vázquez Vicente*, A. Varela López*, A. Vallejo Baez**, J. Blasco Morilla* y G. Quesada García**
*UCI, **SCCU-UCI, Hospital de Antequera. Antequera.
Objetivos: Analizar la supervivencia y la calidad de vida de pacientes que han sufrido parada cardiorrespiratoria (PCR).
Material y métodos: Estudio retrospectivo de pacientes que fueron atendidos en nuestro hospital por PCR, durante 3 años (2001-2003). Datos según el estilo Utstein: Edad, Sexo, Lugar de PCR, Tiempo hasta el inicio de RCP (T-RCP), duración RCP, origen de PCR, ritmo eléctrico, Glasgow Coma Score (GCS) a las 24 horas, estancia en UCI, supervivencia y calidad de vida según las categorías de Glasgow-Pittsburgh (CPC/OPC) al alta de UCI, a los 6 meses y al año. Para ello se entrevistan telefónicamente a los enfermos.
Resultados: Se recogieron 78 episodios de PCR, de los cuales 41 (53%) recuperaron pulso, aunque viven al alta 18 (23%), con 83% en CPC/OPC óptima (categoría 1) a los 6 y 12 meses. Los supervivientes tuvieron estos resultados: edad media: 82,9 años (para los fallecidos: 65,5 años), y 14 (80%) fueron varones. La mayoría ocurrieron en Urgencias (62%). Origen cardiológico fue 14 (81%) de los cuales 10 (73%) fueron por FV. Hasta las maniobras de RCP transcurrieron una media de 1,1 minuto, con una duración media de RCP de 6,4 min (para los fallecidos es de 23 min.). El GCS a las 24 horas del ingreso fue de una media de 13 puntos (para los pacientes que recuperaron pulso y fallecieron más tarde, fue de 6 puntos), con estancia media en la UCI de 5,28 días.
Conclusiones: La escasa supervivencia de las PCR atendidos es un fenómeno constatado, aunque la nuestra es acorde con la literatura. Una de las causas determinantes para un mejor resultado es el factor tiempo y el origen cardiológico (FV), no siendo así el factor edad. En nuestra serie destaca el mayor porcentaje de éxitos en las PCR ocurridas en Urgencias y ello debido probablemente a la rapidez en la actuación. Sin embargo en la UCI y en la planta tuvieron una rápida actuación, la supervivencia fue menor probablemente en relación a la enfermedad previa. El GCS a las 24 horas podría ser un buen predictor de la recuperabilidad posterior.
Cirugía cardíaca
P246 ANÁLISIS DE INCIDENCIA DEL ENDOCARDITIS NOSOCOMIAL EN UCI POLIVALENTE
M. Mourelo Fariña, J.R. Cortés Cañones, J. Pastor Benavent, R. Álvarez Lata y G.R. Añel Fuentes
UCI Hospital Juan Canalejo. A Coruña.
Objetivos: Análisis de la incidencia de endocarditis nosocomial en pacientes con bacteriemia.
Material y métodos: Estudio de cohortes restrospectivo en el que se analiza la inidencia de endocarditis nosocomial en un período de seguimiento de 180 días en 449 pacientes ingresados en nuestra unidad de 24 camas. Número pacientes: 449. Mujeres: 145 (33%). Edad: 54,9 (16-88). Apache: 13,76 (Sd = 9,022). Médicos: 268 (59,7%). Traumáticos: 102 (22,7%). Otros: 79 (27,6%). El diagnóstico de endocarditis se realizó en base a los criterios de Dukes (bacteriológicos, ecocardiográficos y clínicos). Los autores aportan clip de multimedia con imagen endocarditis.
Resultados: Quedan reflejados en la siguiente tabla:
Los dos casos de endocarditis se han producido en enfermos con comorbilidad, el primer paciente era un enfermo traumático con patología valvular mitral previa que desarrolló endocarditis por Stafilococo aureus MS sobre válvula mitral con aneurisma/absceso de la misma que requirió cirugía, el enfermo falleció. En el segundo caso se trataba de una enferma diabética severa que desarrolla endocarditis por Stafilococo aureus MS sobre tracto de salida VI con meningitis como complicación, fallece por muerte encefálica por sangrado previsiblemente secundario a rotura de aneurisma micótico.
Conclusiones: A pesar de no tener una incidencia demasiado alta de bacteriemias durante el semestre de nuestro seguimiento, hemos asistido al desarrollo de endocarditis en dos enfermos con comorbilidad importante, en consecuencia creemos que en este tipo de pacientes debemos estar alerta ante la posibilidad de que desarrollen esta complicación. Se trata de una grave complicación y a menudo fatal por lo que es preciso disponer de ecocardiografo para el precoz diagnóstico de la endocarditis, su seguimiento y sobre todo para vigilar la aparición de complicaciones destructivas de la misma.
P247CARACTERÍSTICAS CLÍNICAS DE LOS PACIENTES SOMETIDOS A CIRUGÍA CARDIACA
G. Alonso Muñoz, M. Luque, R. León López, J.M. Dueñas Jurado, J.C. Llamas Reyes y H. Sancho
Medicina Intensiva HU. Reina Sofía. Córdoba.
Objetivos: Analizar las características de los pacientes sometidos a cirugía cardiaca y evaluar complicaciones del postoperatorio.
Material y métodos: Estudio observacional y prospectivo de 300 pacientes que se intervinieron de cirugía cardiaca en un período de 14 meses consecutivos. El postoperatorio inmediato fue realizado en uci. Se analizan distintas variables como edad, sexo, fracción de eyección de ventriculo izquierdo, apache II, antecedentes, tipo de intervención, estancia media en uci, complicaciones postoperatorias y mortalidad. Usamos el programa SPSS.
Resultados: El 58% eran varones, la edad media fue de 62a (16-79). El apache II fue de 11. Fracción de eyección de ventrículo izquierdo de 57% (15-89). El 9,7% tenía enfermedad pulmonar crónica, 46% hipertensión arterial, 33% diabetes, 10% angor inestable, 13% cirugía previa, 6% arteriopatía periférica, 4,3% disfunción neurológica, 2,7% insuficiencia renal. El 31% fue cirugía de revascularización, 59% cirugía valvular y el 9,4% mixta. Estancia media en uci de 4 días. El 24% presenta shock cardiogénico y el 10% sepsis grave en postoperatorio. Mortalidad del 12%.
Conclusiones: Los pacientes que se intervienen en nuestro hospital son pacientes de muy alto riesgo y como consecuencia presenta una mortalidad considerable y un alto porcentaje de complicaciones.
P248CIRUGÍA CARDIOVASCULAR EN EDAD AVANZADA: ¿HACIA DÓNDE VAMOS?
M. Parias Angel, M. Bautista Rodríguez, M. Cid Cumplido, R. Guerrero Pabón, M. Castellano Hernández y H. Sancho Ruíz
Hospital Universitario Reina Sofía, Córdoba.
El elevado riesgo de la cirugía cardiovascular (CCV) en edad avanzada está ampliamente descrita. En nuestro hospital ha evolucionado de 25 pacientes intervenidos en 1992 a 150 en el 2002. Hay que destacar diferencias del tipo de CCV de nuestro país respecto a otros (Finlandia 78% y USA 76% de cirugía coronaria, respecto al 36% en España). Mostramos nuestros datos recogidos de forma retrospectiva en mayores de 70 años, en el período comprendido desde 2000 a septiembre del 2003. Se han intervenido 1404 pacientes, de los que 494 eran de edad superior a 70 años. Un 64% eran varones; Un 50,1% de cirugía valvular; Edad media de 73+-2,9 años, Apache II 14,2 ± 4,7; Estancia media pre-operatoria 14 ± 2,3 días. Mortalidad 13,1%, equiparable a la publicada por otros grupos internacionales (Ivanov 1982-1998, serie de 3300 pacientes, con mortalidad del 17,2-8,9; Poveda 2000, serie de 252 pacientes, con mortalidad del 15%). Fallecen más los intervenidos de válvula mitral (14/68) principalmente de causa infecciosa (neumonía en 18,4%, mediastinitis 15,3%, shock séptico 12,3%) aunque también shock cardiogénico 13,8%, coagulopatía 6,1%, fracaso multiorgánico 18,4%, e IAM perioperatorio 15,3%. Al grupo intervenido durante el año 2000 se le hizo un seguimiento durante un período de 5 a 17 meses; Como resultado presentaron una mejoría del grado funcional de la NYHA de 3,6 de media, a 1,4 tras la intervención. El 91% de los pacientes encuestados se "encuentran mejor que antes de la cirugía", y el 89% responde que sí a la pregunta "¿volvería a someterse a la misma intervención?". El objetivo de este análisis retrospectivo era evaluar hacia dónde vamos para optimizar recursos y mejorar las indicaciones terapéuticas en tales enfermos, así como conocer las complicaciones postoperatorias relacionadas con la edad, y poder prevenirlas.
P249COMPARACIÓN DE DOS PAUTAS PARA PROFILAXIS ANTIBIÓTICA EN CIRUGÍA CARDIACA: CEFAZOLINA VERSUS CEFAZOLINA + GENTAMICINA
J.C. Ballesteros Herráez, V. Sagredo Meneses, J.J. Marín Salazar, M.A. Garijo Catalina, T. Recio Gómez, A. Rodríguez Encinas y J. González Robledo
Servicio Medicina Intensiva, Hospital Universitario de Salamanca. Salamanca.
Introducción: La cirugía cardiaca es una cirugía limpia, pero con un riesgo elevado de infecciones postoperatorias y con graves consecuencias si estas ocurren. Tras la apertura de nuestro servicio la tasa de infección era elevada con profilaxis antibiótica habitual con cefazolina aislada y con una alta incidiencia de infección por enterobacterias. Modificamos la pauta de profilaxis asociando gentamicina en dosis única durante 48 horas. El objetivo de este estudio es comparar los resultados de ambas pautas profilácticas.
Material y métodos: Comparación de los resultados del régimen antibiótico inicial, cefazolina sola durante 48 horas (grupo A), con el nuevo régimen profiláctico utilizando con cefazolina + gentamicina durante 48 horas (grupo B). Comparando características demográficas, tipo e indicación de cirugía y la incidencia de infección, la mortalidad, estancia media y otras complicaciones postoperatorias. Análisis estadístico: Chi cuadrado para comparación de proporciones y t de Student para comparación de medias.
Resultados: Analizamos un total de 671 pacientes, de estos 339 recibieron cefazolina (grupo A) y 332 cefazolina + gentamicina (grupo B), la distribución de los pacientes por tipo e indicación de cirugía y EUROSCORE es similar en ambos grupos, sin diferencias significativas. Varones: 58,7% vs. 50% (p < 0,05). Edad media: 65,42 ± 12,53 vs. 67,12 ± 11,08 años (NS). Estancia media: 4,08 ± 6,52 vs. 3,66 ± 5,99 días (NS). Mortalidad: 5,89% vs. 5,42% (NS). 37 pacientes (10,91%) presentaron infección en el grupo A frente a 30 (9,03%) en el grupo B (NS). Se documentaron 47 infecciones en el primer grupo, tasa de infección 13,86% 1,27 infecciones por paciente infectado, frente a 37 infecciones en segundo grupo con una tasa de infección del 11,14%, 1,23 infecciones por paciente infectado (NS). Complicaciones cardiovasculares: 32,15% vs. 38,55% (NS). Complicaciones respiratorias 14,74% vs. 16,56% (NS). Reintervenciones 6,78% vs. 3,61% (NS). Insuficiencia renal: 13,86% vs. 15,36% (NS). Insuficiencia renal grave que precisa HDFVVC: 4,71% vs. 5,12% (NS).
Conclusiones: Ambos grupos de pacientes presentan características similares salvo mayor porcentaje de mujeres en el grupo B. No encontramos diferencias significativas en la incidencia de infección postoperatoria aunque se observa tendencia a su disminución. La asociación con gentamicina no aumenta significativamente la incidencia de fracaso renal grave que requiere depuración extrarrenal aunque aumente ligeramente la incidencia global de insuficiencia renal.
P250COMPLICACIONES NEUROLÓGICAS EN EL POSTOPERATORIO INMEDIATO DE CIRUGÍA CARDIACA. APORTACIÓN DE LA RESONANCIA MAGNÉTICA
J. Pérez Vela*, L. López**, E. Renes*, A. Ramos***, A. Escribá* y N. Perales*
*UCI, **C. Card, ***Rd Hospital Universitario 12 de Octubre. Madrid.
Introducción: Las complicaciones neurológicas (CN) provocan morbi-mortalidad en el postoperatorio de cirugía cardiaca (CC). Se analizan las aportaciones de la resonancia magnética (RM) en aquellos que presentan déficit motor focal o encefalopatía y CT craneal sin hallazgos.
Métodos: Estudio prospectivo, observacional, de pacientes que sufren CN tras CC, entre 1-05-2002 y 30-09-2003. Se recoge información de las historias clínicas y de la base de datos de la Unidad. Se realiza TAC craneal en primeras 48 horas y de control si persiste la clínica o el inicial no fue diagnóstico. Cuando el TAC no presenta hallazgos se realiza RM.
Resultados: 688 pacientes intervenidos, con 57 CN (incidencia 8,28%). Edad: 65,8 ± 11,3 años, 51% mujeres. Tpo VM: 106,8 ± 210,4 h, Estancia UCI: 10,4 ± 15,5 días, exitus 5 pacientes. Intervención: 39 sustituciones valvulares, 6 revascularizaciones, 7 procedimientos en aorta y 5 miscelánea. TCEC: 122,3 ± 54,2, TCAo: 92 ± 43,3. Presentación: 25 pacientes ACVA, 24 encefalopatías (E) de diverso grado; 3 de ellas severas, 20 crisis comiciales, Muerte cerebral en 2 casos, Hematoma de fosa posterior en 1 caso. TAC craneal inicial: Sólo 1 estudio mostró hemorragia cerebral. En 70% de los estudios no se encuentran hallazgos relevantes. Se realiza RM craneal en 18 pacientes: 11 con déficit motor focal y TAC (inicial y control) sin hallazgos patológicos; excepto en 1 estudio, en RM encontramos áreas de infarto agudo o subagudo (hiperintensas en la secuencia T2 y FLAIR) en diferentes localizaciones, (más en territorios frontera). También se realiza RM en 7 pacientes con E: 4 con E leve-moderada/TAC normal, mostrando en 3 lesiones similares a las previamente descritas en los ACVA. En los 3 con E severa se encontraron áreas múltiples de infarto a nivel cortical.
Conclusiones: Destaca la baja frecuencia de hemorragias cerebrales. El TAC puede no presentar hallazgos patológicos en un alto porcentaje. La RM puede aportar hallazgos claros, demostrando áreas isquémicas no detectadas en el TAC y que ayudan a comprender la fisiopatología, clínica y evolución de estas CN.
P251 ESTUDIO SOBRE SCORES DE MORTALIDAD EN CIRUGÍA CARDIACA
G. Alonso Muñoz, M. Luque, J.M. Dueñas Jurado, R. León López, M. Cid Cumplido, M.F. Porras Pantojo y R. Guerrero Pabón
Medicina Intensiva, HU. Reina Sofía. Córdoba.
Objetivo: Valorar la utilidad que tienen los scores de predicción de mortalidad en los pacientes sometidos a cirugía cardiaca en nuestro hospital.
Material y método: Estudio observacional y prospectivo de 300 pacientes adultos que se intervinieron de cirugía cardiaca en un período de 14 meses consecutivos. El postoperatorio inmediato fue realizado en UCI. Se analizan distintas variables pre-operatorias como edad, sexo, antecedentes personales de interés, tipo de intervención y puntuación de scores APACHE II, Parsonnet y Euroscore. Se analizan variables postoperatorias como complicaciones, días de estancia en UCI y mortalidad a los 30 días del postoperatorio. Usamos el programa SPSS.
Resultados: Se intervienen 300 pacientes de los cuales el 58% son varones, la edad media es de 62 ± 12 años, el 9,7% era EPOC, 13% eran reintervenciones de cirugía cardiaca, 10% tenía ángor inestable, 46% eran hipertensos, 33% eran diabéticos, 4,3% tenían disfunción neurológica y 2,7% con disfunción renal previa. Tipo de intervención: 31% son sometidos a revascularización coronaria, 59% sustitución valvular, 9,4% mixta. Complicaciones: 24% shock cardiogénico, 10% sepsis grave, 8% disfunción renal, 3% accidente vascular cerebral, 2% son reintervenido por sangrado. Estancia media: 4 ± 3 días. Mortalidad: 12%. Puntuación de los SCORES:
Conclusiones: Los pacientes intervenidos de Cirugía Cardiaca son pacientes de alto riesgo. Los Scores estudiados resultan ser buenos predictores de mortalidad a los 30 días de la intervención en la muestra analizada.
P252FACTORES DE RIESGO DE INFECCIÓN NOSOCOMIAL EN PACIENTES POSTOPERADOS DE CIRUGÍA CARDÍACA
L. Herrera Para, M. Colmenero, R. Díaz, E. Aguilar, M. Barranco y A. Reina
Unidad de Medicina Intensiva H.U. Virgen de las Nieves. Granada.
Objetivo: Describir la incidencia, el tipo, los factores de riesgo y el impacto de la infección nosocomial (IN) en pacientes post-operados de cirugía cardiaca.
Métodos: Estudio observacional prospectivo durante un período de 54 meses (Enero 1999 - Junio 2003). Se incluyeron en el estudio todos los pacientes intervenidos que sobrevivieron al menos 72 horas a la cirugía. Se registraron como variables predictoras las incluidas en el índice de riesgo prequirúrgico Parsonnet95: edad, género, tipo y carácter de la intervención, reintervención, etc.; así como los tiempos quirúrgicos (circulación extracorpórea). Como variable resultado se consideró la presencia de una o varias de las siguientes IN definidas según criterios del CDC: neumonía asociada a ventilación mecánica, relacionada con catéter y Bacteriemia primaria, infección relacionada con sondaje urinario, mediastinitis y endocarditis protésica precoz. Los resultados se expresan como porcentaje, media (± desviación típica) o mediana según el tipo de variable. Se realizó estudio univariante y multivariante mediante regresión logística de factores de riesgo, mostrándose la OR y el intervalo de confianza al 95%. Se consideró significativo un nivel de 0,05.
Resultados: Se incluyeron 1850 pacientes de un total de 1969 intervenciones. Presentaron IN 166 pacientes (9%) registrándose un total de 238 episodios infecciosos: Neumonía: 50%; Urinaria 8,4%; asociada a catéter y 1aria: 29,4%; Mediastinitis: 9,6%; Endocarditis protésica precoz: 2,5%. El germen mas prevalerte fue Staphylococcus epidermidis (17,6%). En el análisis multivariante resultaron significativos los siguientes factores: Disfunción renal previa: OR: 2,39 (1,50-3,80); Insuficiencia cardiaca: 1,77 (1,15-2,74); Sexo femenino: 1,56 (1,04-2,33); Edad (por año): 1,033 (1,014 -1,052); Tiempo de extracorpórea (por minuto): 1,011 (1,007-1,015) y el carácter no programado de la cirugía: 2,74 (1,80-4,19). La mediana de la estancia está significativamente elevada en el grupo de infectados (18 días vs. 2 días), así como la mortalidad (36,1% vs. 3,5%).
Conclusiones: Nuestra serie de pacientes presenta una incidencia de IN (9%) en el rango de lo publicado en la literatura, predominando la neumonía asociada a ventilación. El desarrollo de IN en el post-operatorio depende tanto de factores prequirúrgicos (Edad, sexo, disfunción renal, insuficiencia cardiaca) como del carácter de la cirugía y la duración de esta. Tanto la estancia como la mortalidad se ven aumentadas notablemente como consecuencia de la adquisición de IN.
P253INFECCIÓN NOSOCOMIAL EN POSTOPERADOS DE CIRUGÍA CARDÍACA
M.D. Carrasco González, X. Peris Cuello y A. García del Campo
UPCC, H.U. Vall d'Hebron. Barcelona.
Objetivos: La infección de la herida quirúrgica tras cirugía cardiaca retrasa el alta hospitalaria y puede devenir una complicación grave que influye negativamente en el pronóstico. Con la finalidad de determinar la incidencia y su evolución en nuestro servicio se diseñó este estudio.
Método: Estudio prospectivo, observacional de incidencia de la infección de la herida quirúrgica (esternotomia y safenectomia) en pacientes adultos. Criterios de inclusión: todos los pacientes que ingresaron en la UPCC tras cirugía cardiaca durante un año (Noviembre 2002 - Octubre 2003). Se definió la infección de la herida quirúrgica siguiendo los criterios del Center for Disease Control and Prevention (CDC).
Resultados: El número total de ingresos en nuestra unidad fue de 552 (29 reingresos). La edad media fue de 64,7 años (DE 11) con el 65% varones. La cirugía coronaria representó el 57% y la valvular el 41%. La incidencia de infección a nivel de la esternotomia fue de 12 casos (2,29%), considerándose superficial (IS) en 6 y profunda (IP) en los otros 6. El germen más frecuente fue el staphilococcus (epidermidis en 5 casos y aureus en otros 5). La incidencia de infección de la safenectomia fue del 0,36%, causada por gérmenes Gram-negativos y de carácter superficial. Las características de este subgrupo fueron: edad media de 65,3 años (DE 16,5) con el 67% varones. La cirugía coronaria representó el 67% y la valvular el 33%. Se realizó reintervención quirúrgica en tres pacientes (25%). El grupo con IS evolucionó favorablemente mientras que en el grupo con IP fallecieron tres pacientes, siendo la mortalidad global del 25%.
Conclusiones: La infección esternal profunda representa un porcentaje pequeño pero de muy alto riesgo.
P254INTRODUCCIÓN DE LA CIRUGÍA CARDÍACA MÍNIMAMENTE INVASIVA (HEART PORT) EN LA POLICLÍNICA GIPUZKOA
M. Loinaz Bordonabe*, K. Reviejo Jaka*, M. Zabalo Arrieta*, E. Laviñeta Romano* y E. Greco**
*UCI, **Cirugía Cardiovascular Policlínica Gipuzkoa. San Sebastián.
Objetivo: Conocer las características epidemiológicas de los pacientes sometidos a cirugía cardíaca mínimamente invasiva tras la introducción de dicha técnica.
Pacientes y método: Estudio observacional prospectivo de todos los pacientes intervenidos con la técnica "Heart Port" desde el 01/09/2003 al 31/12/2003. Variables: Sexo, edad, EuroSCORE, estancia media, tipo de intervención, complicaciones (IAM, Insuficiencia cardíaca, hemorragia mediastínica, fracaso renal agudo) y mortalidad. Análisis: SPSS 10.0.
Resultados: Durante el período de estudio 14 pacientes fueron intervenidos (9,3% del total en los 4 meses) de los cuales 9 eran mujeres (64%). La edad media fue de 54,94 años (32: 71) y la mortalidad esperada por EuroSCORE de 3,04% (DE: 10,51). La estancia media en UCI fue de 1,14 días (DE: 0,36). En cuanto al tipo de intervención quirúrgica: Recambio valvular mitral por prótesis mecánica en 7 casos (50%), cierre de CIA en 3 casos (21,5%), anuloplastia mitral en 2 casos (14,3%), recambio valvular mitral + cierre de CIA en 1 caso (7,1%) y recambio valvular mitral + anuloplastia tricuspídea en 1 caso (7,1%). Sólo hubo dos complicaciones: Una hemorragia mediastínica que requirió reintervención quirúrgica por la misma toracotomía derecha y un fracaso renal agudo que se resolvió espontáneamente. La mortalidad fue de 0%.
Conclusiones: La técnica Heart Port parece ser una técnica segura, si bien los casos son pocos y seleccionados.
P255MONITORIZACIÓN HEMODINÁMICA EN PACIENTES CRÍTICOS EN LOS QUE ESTÁ CONTRAINDICADA LA COLOCACIÓN DEL CATÉTER DE ARTERIA PULMONAR
J. Pérez Vela, E. Renes, A. Escribá, A. García, S. Bermejo y N. Perales
UCI Hospital Universitario 12 de Octubre. Madrid.
Introducción: El sistema PiCCO es un dispositivo validado en múltiples estudios que permite el cálculo del índice cardiaco (IC) y otros parámetros de contractilidad, precarga y agua pulmonar extravascular.
Objetivo: Valorar la utilidad de éste sistema en pacientes críticos con necesidad de monitorización hemodinámica en los que está contraindicado la colocación de un catéter de arteria pulmonar (CAP). También se analizan las complicaciones atribuibles al sistema.
Método: Estudio prospectivo, en pacientes en postoperatorio de cirugía cardiaca, con contraindicaciones para colocar un CAP. Se realiza termodilución transpulmonar a través de la inyección de 15 ml de suero fisiológico por una vía central, y analizando la termodilución en el termistor colocado en un catéter arterial femoral (pulsiocath) usando el sistema PiCCO de PulsionMS. A través de ésta, se obtuvieron el IC, el volumen sanguíneo intratorácico (VSIT), el volumen telediastólico global (VTDG) y el índice de función cardiaca (CFI). Por análisis del contorno de la curva de pulso se obtuvieron, las resistencias vasculares (RVS), la dp/dtmax y la variación del volumen sistólico (VVS). Se calcularon los parámetros en la colocación del sistema, a la hora siguiente y cada 2 horas; también para valorar los resultados de una actitud terapéutica.
Resultados: Se estudian 4 pacientes, mujeres: 3 postoperatorios de sustitución valvular tricuspídea y una extirpación de masa tumoral de arteria pulmonar. Se analizan una media de 9 perfiles hemodinámicos por paciente, incluyendo todos los parámetros. Edad: 60,75 ± 13 años. ICC medio fue 2,75 ± 0,67 y ICTP de 2,75 ± 0,69 l/m/m2. Rango IC medidos: 1,9 a 4,3 l/m/m2. En la Tabla se observa el análisis de las medias de los parámetros. El manejo de los fármacos vasoactivos se guió de acuerdo a los parámetros monitorizados, pudiendo retirarse en tiempos y forma similar al resto de enfermos. No se produjeron complicaciones atribuibles al sistema. Todos fueron dados de alta.
Conclusiones: El sistema PiCCO mostró ser útil en la medición de parámetros hemodinámicos en pacientes no susceptibles de CAP. El conocimiento de estos parámetros fue útil en el manejo de los pacientes. No se observaron complicaciones atribuibles al sistema.
P256MORBIMORTALIDAD DE LOS PACIENTES EN DIÁLISIS SOMETIDOS A CIRUGÍA CARDIACA
J. Álvarez Berceruelo, M. Nieto Cabrera, M.J. Jiménez Martín, A. Cuadrado García, A. Moneo González y F. Alba García
U. Críticos Cardiovascular Hospital Clínico San Carlos. Madrid.
Objetivos: La insuficiencia renal crónica (IRC) es un factor de riesgo importante en los pacientes sometidos a cirugía cardiaca. El objetivo de este estudio es evaluar la morbimortalidad post-cirugía cardiaca en UCI de este grupo.
Métodos: Estudio retrospectivo de los pacientes con insuficiencia renal en diálisis intervenidos de cirugía cardiaca en nuestro centro entre Enero de 1985 y Diciembre de 2003. Se analizaron las siguientes variables: A. Demográficas: Edad, sexo, antecedentes personales, clase funcional prequirúrgica (CF) y Euroscore (riesgo bajo, moderado y alto). B. Quirúrgicas: tipo de cirugía (electiva/urgente), procedimiento quirúrgico y tiempos de circulación extracorpórea (CEC) y de isquemia. C. Complicaciones: Sangrado, shock séptico, ventilación mecánica prolongada (VMP), reintubación, bajo gasto y mortalidad. Análisis estadístico: La asociación de variables cualitativas se estudió con el test de Fisher y las cuantitativas con el test de Mann-Whitney o test de la mediana, según la distribución de la variable. Se estableció significación estadística con p < 0,05.
Resultados: La serie comprende un total de 42 pacientes (32 hombres y 10 mujeres) con edad media de 60,6 ± 10,2 años. Clase funcional II 28,6%, CF III 54,8% y CF IV 16,7%. Euroscore: de riesgo bajo 10%, de riesgo moderado 42,5%, y de riesgo alto 47,5%. Tipo de cirugía: cirugía electiva 92,9% y cirugía urgente 7,1%. Procedimientos: Cirugía coronaria (con CEC) 38,1%, valvular 47,6%, mixta 9,5%, pericardiectomía 4,8%. Tiempos quirúrgicos (media ± DS): CEC 88,3' ± 43', isquemia 58,2' ± 33'. Complicaciones: Sangrado 26,2%, shock séptico 11,9%, VMP 9,5%, reintubación 21,4%, mortalidad 23,8%. Los factores asociados con la mortalidad fueron la cirugía valvular (p = 0,03), la clase funcional (p = 0,05) y el tiempo de isquemia (p = 0,04). Entre las complicaciones postoperatorias, se asociaron con la mortalidad: bajo gasto cardiaco (p = 0,001), shock séptico (p = 0,002) y reintubación (p = 0,002). Ni la hemorragia quirúrgica ni la ventilación mecánica prolongada fueron determinantes de una mayor mortalidad.
Conclusiones: Los pacientes con IRC en diálisis que se someten a cirugía cardiaca tienen una mortalidad muy elevada, especialmente los que precisan sustitución valvular y aquellos con peor clase funcional. Es necesario evaluar minuciosamente la relación riesgo/beneficio de la cirugía en estos pacientes para establecer la indicación de la misma.
P257POSTOPERATORIO DE CIRUGÍA CARDIACA. CARACTERÍSTICAS Y COMPLICACIONES: FIBRILACIÓN AURICULAR (FA)
I. Valiente, O. Lozano, R. Díaz, A. Ramírez, H.G. Delgado y A. Sánchez
UCI H.U. Puerta del Mar. Cádiz.
Objetivo: Describir las características epidemiológicas y clínicas de los enfermos sometidos a cirugía cardiaca, así como sus complicaciones, con mención especial a la fibrilación auricular por ser la más frecuente.
Método: Estudio observacional prospectivo, descriptivo, consecutivo de los pacientes intervenidos de cirugía cardiaca e ingresados en una UCI polivalente de 23 camas en el período comprendido entre el 1 de marzo de 2003 y el 31 de septiembre de 2003.
Resultados: Ingresaron un total de 177 pacientes, con una edad media de 64,17 ± 11,82 años (mínimo 26, máximo 84). El 60% eran varones; el 52% padecían HTA; el 33% eran diabéticos; el 10% padecían disfunción renal previa; el 8,5% presentaban FA crónica y el 4% ACVA previo. El 44% se intervino de patología valvular; el 45% de cirugía de revascularización miocárdica; el 8% ambas y el 3% otras. El tiempo de circulación extracorpórea (tCE) medio fue de 87 ± 27,17 minutos; el tiempo de isquemia (tIsq) medio 70 ± 23,36 minutos; el tiempo de intubación (tIOT) medio 17 ± 22 horas; el score de riesgo preoperatorio medio fue de 5,18 ± 3; la fracción de eyección (FE) media fue de 56% ± 12 (mínimo 25%, máximo 87%); la estancia media fue de 4 ± 3,8 días. Como complicaciones, el 28% presentaron FA post-quirúrgica (de ellos, el 30% presentaban FA crónica previa, y el 70% no la tenían o presentaban FA paroxística pero estaban en ritmo sinusal previo a la intervención), el 27% presentaron shock (hipotensión mantenida, precisando de 2 drogas vasoactivas), el 18,6% presentaron disfunción renal, el 6% se reintubaron, el 5% presentaron isquemia miocárdica, el 5% fueron éxitus, y el 2% se reintervinieron. En el grupo que desarrolló FA post-quirúrgica, sin presentar FA crónica previa, (n = 35; 19,7%) el tCE medio fue de 88 ± 24 minutos; el tIsq medio 73 ± 21,31 minutos; el tIOT medio 30 ± 43 horas; el score de riesgo preoperatorio medio fue de 5,18 ± 3; la FE media fue de 56% ± 12; la estancia media fue de 5,94 ± 4,8días; la edad media fue de 69,5 ± 10,5 años. En el grupo que no presentó FA (n = 127; 71,7%), el tCE medio fue de 86 ± 27,4 minutos; el tIsq medio 69 ± 23,36 minutos; el tIOT medio 13 ± 12,88 horas; el score de riesgo preoperatorio medio fue de 5 ± 3; la FE media fue de 56,5% ± 11,18; la estancia media fue de 3 ± 1,86 días; la edad media fue de 62,57 ± 10,5 años.
Conclusiones: Durante el período estudiado, se intervinieron en proporciones similares valvulares y coronarios. La complicación más frecuente en el postoperatorio, fue la aparición de FA, seguida de shock. La presencia de FA prolonga el tiempo de ventilación mecánica (p = 0,00) y la estancia media en UCI (p = 0,00). La toma de betabloqueantes previamente a la intervención, favorece el desarrollo de FA (p = 0,027).
P258REMIFENTANILO EN PACIENTES SOMETIDOS A CIRUGÍA CARDIOVASCULAR
A.M. Ferrete Araujo, A. Herruzo Avilés, J.R. López Aguilar, R. Hinojosa Pérez y P. Camacho Laraña
Cuidados Críticos y Urgencias H.U. Virgen del Rocío. Sevilla.
Objetivos: Analizar la efectividad, efectos hemodinámicos y necesidad de sedación adicional en pacientes sometidos a cirugía cardiovascular (CCV) en los que se administró Remifentanilo.
Material y métodos: Estudio prospectivos de 57 pacientes ingresados en UCI en el período de Dic.02-Dic.03, tras ser sometidos a CCV, en los que se siguió protocolo de sedoanalgesia establecido en nuestra UCI. Los pacientes fueron distribuidos en dos grupos. Grupo A: 23 pacientes, cirugía de revascularización coronaria. Grupo B: 34 pacientes, cirugía valvular. Se analizaron variables como nivel de sedación, grado de dolor, tiempo de inicio de destete, tiempo de extubación, necesidad de sedación adicional y efectos hemodinámicos. Se compararon estas variables en ambos grupos. Se utilizó el estadístico t de Student.
Resultados: Pacientes sometidos a CCV (n = 57). Grupo A (n = 23): cirugía de revascularización. Grupo B (n = 34): cirugía valvular. Al comparar ambos grupos no hubo diferencias significativas entre el nivel de sedación (grupo A puntuación 1,8, grupo B puntuación 2,2 sobre una escala con un máximo de 5); grado de dolor (grupo A 1,2, grupoB 1,1 sobre una escala con un máximo de 3), tiempo medio de inicio de destete (grupo A: 6,15 h, grupo B: 6,30 h) y tiempo medio de extubación (grupo A: 8h, grupo B:7,30 h). Si encontramos diferencias (p < 0,05) en cuanto a efectos hemodinámicos y necesidad de sedación adicional en el grupo de pacientes sometidos a cirugía de revascularización coronaria.
Conclusiones: Se demuestra la efectividad del Remifentanilo para mantener un adecuado grado de sedación y analgesia así como permitir una extubación precoz. Se observa un mayor requerimiento de uso adicional de otros sedantes así como efectos hemodinámicos adversos en pacientes sometidos a cirugía de revascularización coronaria respecto a pacientes sometidos a cirugía valvular.
P259UTILIZACIÓN DE REMIFENTANILO EN UN PROTOCOLO DE EXTUBACIÓN PRECOZ EN CIRUGÍA CARDIACA
C. Hermosa Gelbard*, A. Cuadrado**, R. Corpas Fernández*, L. Arnáiz* y M.J. Jiménez*
*Medicina Intensiva, **Anestesia Hospital Clínico San Carlos. Madrid.
Objetivos: En nuestro centro el tiempo medio de extubación en el posoperatorio de cirugía cardiaca era en 2001 de 14 horas (datos no publicados), por lo que se decidió diseñar un protocolo de extubación precoz utilizando remifentanilo. Los objetivos de este estudio son evaluar el tiempo de extubacion tras la aplicación de dicho protocolo y las causas de retraso.
Métodos: Estudio prospectivo, descriptivo, incluyendo 100 pacientes intervenidos de cirugía cardiaca de Febrero a mayo de 2003, a los que se les aplico el protocolo. Variables recogidas: demográficas, tipo de cirugía, parámetros hemodinámicosal ingreso y tras la extubación, necesidad de fármacos vasoactivos, sangrado, dosis total y tiempo de perfusión de sedantes, necesidad y tipo de analgesia de rescate, tiempo de extubación y causas de retraso en la extubación. Se aplico el programa estadístico SPSS 11.5. Las variables con distribución normal se expresan mediante media (desviación estándar) y las que no mediante mediana (percentil 25-percentil 75).
Resultados: Edad media 64,94 (10,75), mujeres 25%, hombres 75% años, tipo de cirugía: revascularizaciòn coronaria 54%, cirugía valvular 38%, otras 8%. Los parámetros hemodinámicos al ingreso y tras extubación permanecieron estables. En el 36% fue necesaria la utilización de fármacos vasoactivos, (dopamina 97,2%). Sangrado por tubos torácicos 57,4 ml/h (39,5). Dosis total de remifentanilo: 600 mg (120-1200) con un tiempo total de infusión de 180 min (120-210). Dosis total de propofol 585 mg (300-1000) con un tiempo total de infusión de 300 min (225-390). Hubo necesidad de analgesia de rescate en el 13% de los casos, siendo el cloruro morfico el fármaco más frecuentemente utilizado (69,2%). El tiempo de ventilación mecánica: 360 min (297-480) y el tiempo de extubación: 420 min (330-543). No hubo necesidad de reintubacion. En el 76% de los casos hubo retraso en la extubación siendo las causas mas frecuentes el sangrado (18,4%), la inestabilidad hemodinámica (14,5%), la hipotermia (14,5%) y la coincidencia con el horario de visitas/cambio de turno (23,7%). En un 15,8% no se identifico la causa.
Conclusiones: La utilización de un protocolo de extubación precoz usando remifentanilo ha permitido reducir el tiempo de extubación en nuestros pacientes a 7 horas. Más del 20% de las causas de retraso en la extubación son organizativas y potencialmente corregibles.
P260VARIABLES QUE INFLUYEN EN LA EXTUBACIÓN DE PACIENTES POSTOPERADOS DE CIRUGÍA CARDIACA
M. Cerezo*, M. Latorre*, S. Comellas*, V. Jérez**, M. Robles*, D. Pérez**, I. Barragán*, M.J. Rivera* y J.A. Juliá*
*Medicina Intensiva, **UCI Hosipital Infanta Cristina. Badajoz.
Introducción: El retraso en las extubación de pacientes de Cirugia Cardiaca aumenta la estancia y por tanto la morbimortalidad; existen varios metodos de destete, el más utilizado O2 en T. Existen una serie de variables que hacen fracasar la extubación en un tiempo óptimo (13h), éstas varían dependiendo del tipo de intervención (bypass, protesis, ambas).
Objetivo: Determinar que porcentaje de cada variable influye en el fracaso en la extubación de pacientes postoperados de Cirugía Cardiaca.
Material y método: Estudio descriptivo y retrospectivo. Comparación de porcentajes.40 pacientes post-operados de Cirugía Cardiaca con Circulación Extracorpórea (3 grupos: bypass, valvulares y bypass+valvular), ingresados en la Unidad de Cuidados Intensivos del Hospital Infanta Cristina de Badajoz, desde Oct-2000 hasta Feb-2001.
Variables: epoc, fumador, alto Parsonet, tiempo calentamiento, sdr bajo gasto, shock cardiogénico, IAM perioperatorio (IAMp), fallo respiratorio, fallo neurológico, sangrado excesivo, DMO (disfunción multiorgánica), Exitus.
Resultados: 24 pacientes (60%), no se extubaron a las 13h, de los cuáles el 8% son bypass+valvular, el 75% bypass y 17% valvular. En bypass, las complicaciones más frecuentes fueron: fallo respiratorio (77%) y sdr bajo gasto (61%) e IAMp (66%); en valvulares: sdr bajo gasto (75%), fallo respiratorio (75%); en bypass+valvular: shock cardiogénico (100%), sdr bajo gasto (100%) o y fallo neurológico (100%).
Conclusión: Los pacientes valvulares tienen menor morbimortalidad, tienen el mayor porcentaje de extubados en 13h. Las complicaciones más frecuentes son hemodinámicas, respiratorias y neurologicas.