Durante los meses de marzo y junio del año 2020, muchos hospitales españoles se convirtieron en centros monográficos de pacientes infectados por coronavirus SARS-CoV-2 causante de la enfermedad COVID-19. Todo paciente con insuficiencia respiratoria se convertía en sospechoso de COVID-19 y más si presentaba niveles plasmáticos elevados de dímero D. Sin embargo, la misma clínica pueden corresponderse con un tromboembolismo pulmonar (TEP)1. Para crear más confusión, la COVID-19 se asocia con mayor incidencia de TEP2. Por otro lado, la inmovilidad es uno de los principales factores de riesgo para desarrollar un TEP. Podemos suponer que durante el confinamiento secundario al estado de alarma decretado por el gobierno español (14 de marzo), los ciudadanos realizaron más reposo del habitual.
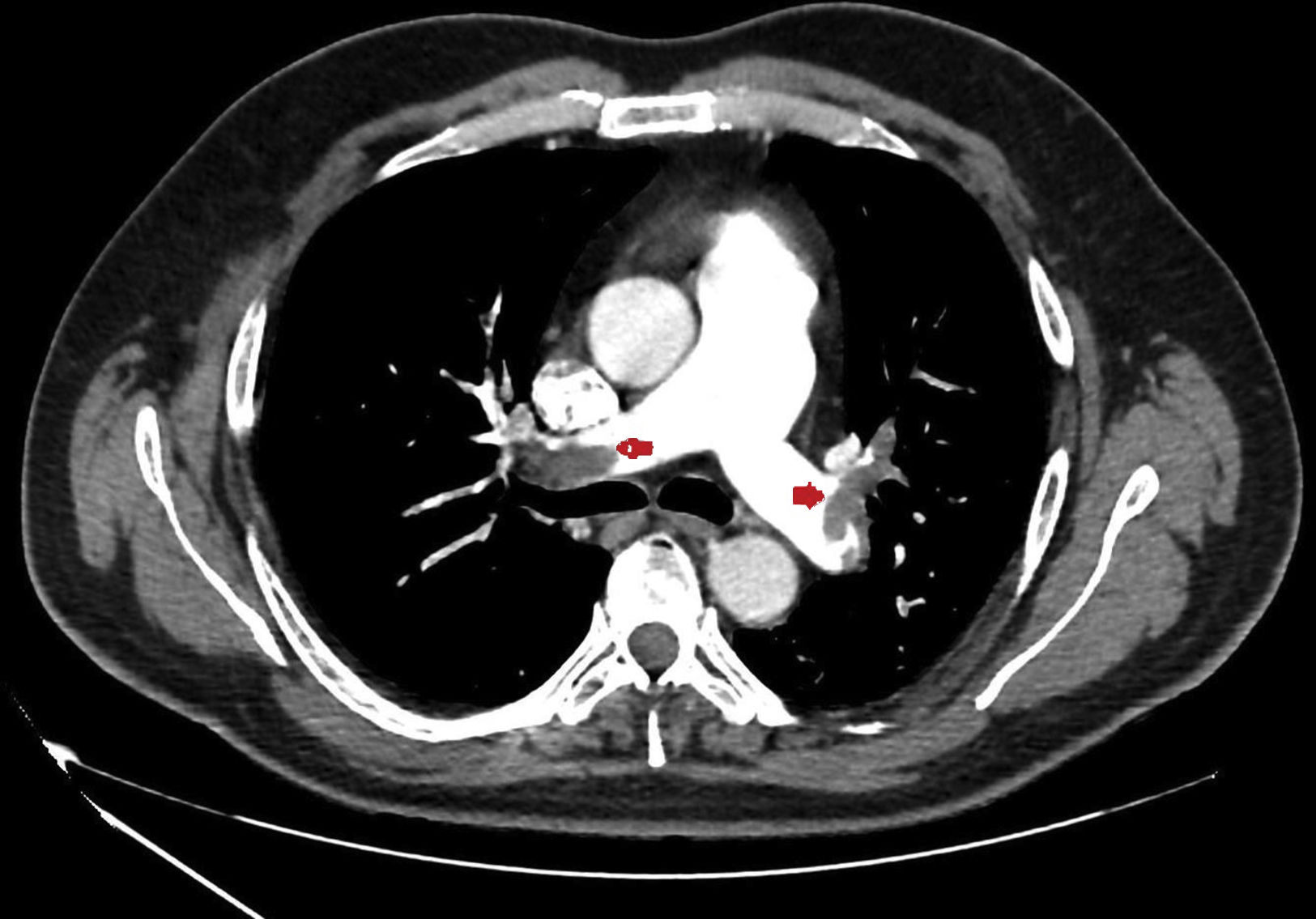
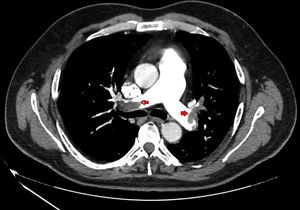
Presentamos una serie de cuatro pacientes jóvenes (menores de 50 años) ingresados en un Servicio de Medicina Intensiva (UCI) por TEP graves (fig. 1) en un periodo de 10 días (del 22 al 30 de abril) después de un mes de confinamiento (iniciado el 15 de marzo y prolongado hasta el 11 de mayo). Los pacientes fueron tratados con heparina de bajo molecular y la evolución fue satisfactoria. Rápidamente nos llamó la atención el elevado número de casos en tan poco tiempo. En los últimos tres años, en nuestra UCI hemos ingresado una media de siete TEP al año sin una especial mayor incidencia durante el mes de abril.
Por aquel entonces, la teoría vascular de los pacientes COVID-19 ya había cobrado fuerza3, por lo que inicialmente sospechamos que podían ser TEP secundarios a la propia enfermedad. Sin embargo, las cuatro pruebas de PCR (Seegene®), una por paciente, fueron negativas. Entonces sospechamos que podían haber pasado la enfermedad de manera asintomática pero que la afectación vascular había progresado hacia TEP. Sin embargo, los anticuerpos IgM e IgG (Inmunoensayo electroquimioluminiscente, Roche®) solicitados posteriormente, fueron negativos. Aunque no podemos descartar falsos negativos, lo cierto es que tanto las PCR realizadas como las serologías fueron negativas.
Descartada la opción COVID-19, nos seguía llamando la atención que personas jóvenes sólo por el hecho de estar recluidos en casa, sufrieran TEP graves.
Sabemos que hasta en la mitad de los eventos tromboembólicos venosos (el término agrupa la trombosis venosa profunda y el embolismo pulmonar) puede no identificarse un factor causal. El 50% restante están causados por factores clínicos o ambientales, transitorios o prolongados que aditivamente inducen estados de estasis venosa, hipercoagulabilidad y daño endotelial. Los principales factores de riesgo incluyen la cirugía, la inmovilización y el cáncer. Otros factores asociados serían la obesidad, los antecedentes de eventos tromboembólicos venosos, las enfermedades inflamatorias y los factores genéticos4.
La asociación entre inmovilidad y TEP es conocida. Todos tenemos interiorizado el riesgo de sufrir un TEP tras una cirugía, aunque este riesgo ha disminuido con los tratamientos anticoagulantes preventivos. Sólo uno de estos pacientes había sido intervenido de una cirugía menor dos meses antes. Sin embargo, existen otros tipos de inmovilidad que tenemos menos interiorizados.
A principios de los años 2000 se publicó un estudio que observaba mayor incidencia de TEP en pasajeros que habían realizado vuelos transoceánicos5. A raíz del tema de los aviones y con el auge del uso recreativo o laboral del ordenador, han surgido investigaciones focalizadas en estudiar la asociación entre inmovilidad en casa o en el trabajo y riesgo de sufrir enfermedad tromboembólica venosa y para describir este fenómeno se ha acuñado el término «e-Thrombosis»6. La inmovilidad se ha definido de manera arbitraria como estar sentado al menos ocho horas al día, de las cuales, al menos tres horas seguidas sin levantarse de la silla en las últimas cuatro semanas. La inmovilidad prolongada favorece la estasis venosa en las venas de las extremidades inferiores al disminuir el efecto compresor de la contracción muscular sobre las venas. También hay datos que sugieren un aumento de la hipercoagulabilidad y de disfunción endotelial7. Estos trombos pueden desprenderse y desplazarse hasta impactar en el sistema venoso pulmonar provocando el TEP. Se ha sugerido que entre un 15-30% de toda la enfermedad tromboembólica venosa puede estar asociada a la inmovilidad por motivos recreativos o laborales8–10.
Nos planteamos entonces, si la inmovilidad secundaria al confinamiento derivado de la COVID-19 podía justificar este pico de incidencia de TEP en nuestra UCI. En las encuestas que realizamos a posteriori, tres de los cuatro pacientes referían haber estado sentados más de ocho horas al día de media en las últimas semanas, aunque ninguno de ellos refería haber permanecido más de dos horas seguidas sin levantarse (tabla 1). Estos tres pacientes presentaban al menos sobrepeso y uno de ellos tenía antecedente de trombosis venosa profunda y una cirugía menor reciente. El otro paciente refería haber estado unas seis horas de media sentado al día y fue el único de los cuatro que presentó un estudio de coagulación anómalo que se tradujo en un anticuerpo lúpico positivo, causante de estados de hipercoagulabilidad.
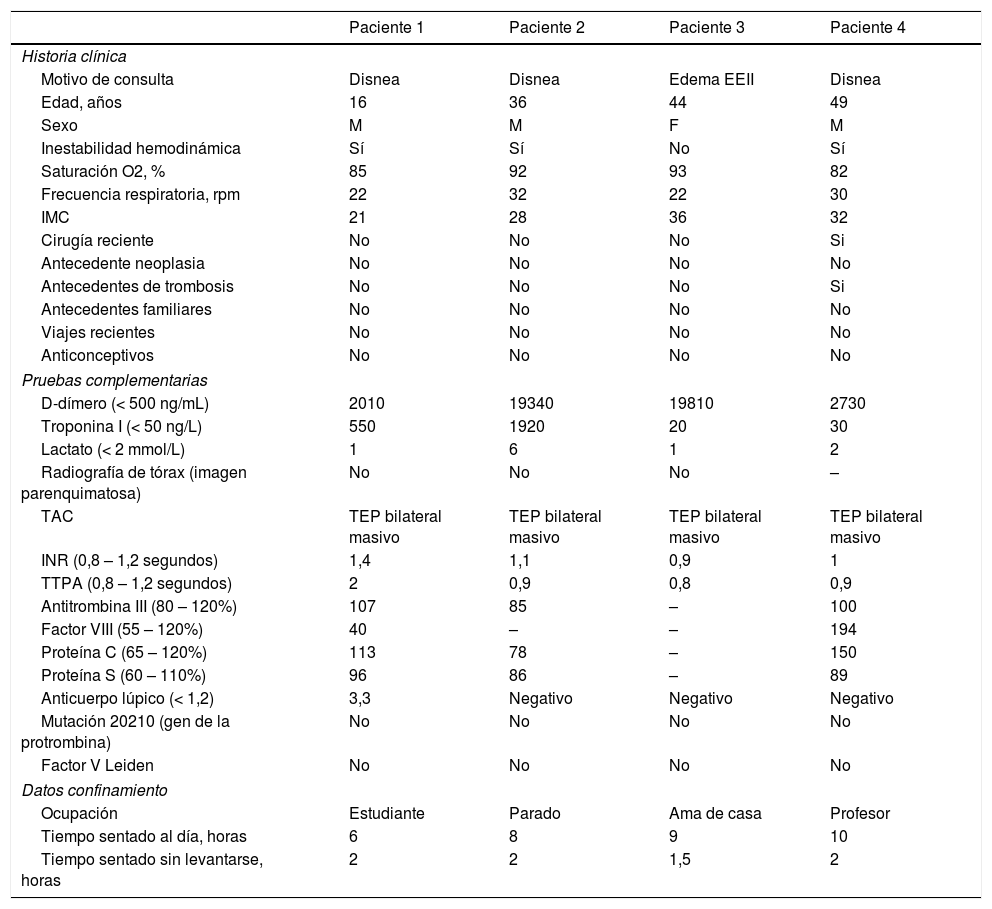
Características principales de los pacientes
| Paciente 1 | Paciente 2 | Paciente 3 | Paciente 4 | |
|---|---|---|---|---|
| Historia clínica | ||||
| Motivo de consulta | Disnea | Disnea | Edema EEII | Disnea |
| Edad, años | 16 | 36 | 44 | 49 |
| Sexo | M | M | F | M |
| Inestabilidad hemodinámica | Sí | Sí | No | Sí |
| Saturación O2, % | 85 | 92 | 93 | 82 |
| Frecuencia respiratoria, rpm | 22 | 32 | 22 | 30 |
| IMC | 21 | 28 | 36 | 32 |
| Cirugía reciente | No | No | No | Si |
| Antecedente neoplasia | No | No | No | No |
| Antecedentes de trombosis | No | No | No | Si |
| Antecedentes familiares | No | No | No | No |
| Viajes recientes | No | No | No | No |
| Anticonceptivos | No | No | No | No |
| Pruebas complementarias | ||||
| D-dímero (< 500 ng/mL) | 2010 | 19340 | 19810 | 2730 |
| Troponina I (< 50 ng/L) | 550 | 1920 | 20 | 30 |
| Lactato (< 2 mmol/L) | 1 | 6 | 1 | 2 |
| Radiografía de tórax (imagen parenquimatosa) | No | No | No | – |
| TAC | TEP bilateral masivo | TEP bilateral masivo | TEP bilateral masivo | TEP bilateral masivo |
| INR (0,8 – 1,2 segundos) | 1,4 | 1,1 | 0,9 | 1 |
| TTPA (0,8 – 1,2 segundos) | 2 | 0,9 | 0,8 | 0,9 |
| Antitrombina III (80 – 120%) | 107 | 85 | – | 100 |
| Factor VIII (55 – 120%) | 40 | – | – | 194 |
| Proteína C (65 – 120%) | 113 | 78 | – | 150 |
| Proteína S (60 – 110%) | 96 | 86 | – | 89 |
| Anticuerpo lúpico (< 1,2) | 3,3 | Negativo | Negativo | Negativo |
| Mutación 20210 (gen de la protrombina) | No | No | No | No |
| Factor V Leiden | No | No | No | No |
| Datos confinamiento | ||||
| Ocupación | Estudiante | Parado | Ama de casa | Profesor |
| Tiempo sentado al día, horas | 6 | 8 | 9 | 10 |
| Tiempo sentado sin levantarse, horas | 2 | 2 | 1,5 | 2 |
Abreviaciones: EEII: Extremidades inferiores, rpm: respiraciones por minuto, IMC: Índice masa corporal (sobrepeso > 27; obesidad > 30), TC: Tomografía computarizada, TEP: Tromboembolismo pulmonar, INR: International Normalized Ratio, TTPA: Tiempo parcial de tromboplastina activado.
Para terminar, realizamos el estudio de factores genéticos a pesar de que su relevancia clínica no está clara y de que menos del 15% de los pacientes con enfermedad tromboembólica venosa presentan alteraciones4. Ninguno de los tres pacientes, a uno no pudimos realizárselo, presentó alguna de las alteraciones más frecuentes.
Estos datos sugieren que la inmovilidad prolongada en casa junto a otros factores de riesgo (en nuestro caso, sobrepeso, antecedentes de enfermedad tromboembólica venosa y trombofilia), puede asociarse a mayor incidencia de TEP. Nos basamos en una simple observación clínica, aunque creemos que plausible y no hablamos de causalidad sino de asociación.
Concluimos que, en pacientes jóvenes, la inmovilidad en casa derivada del periodo de confinamiento secundario a la COVID-19, puede asociarse con mayor riesgo de presentar un TEP. En caso de nuevo rebrote de la pandemia, deberemos estar atentos a esta posibilidad y los Servicios de Salud Pública deberán plantearse recomendar el ejercicio en casa. En un futuro y si el teletrabajo se asienta como opción laboral, deberemos tener presente esta grave enfermedad y su prevención.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.