El foco más frecuente de infección en niños oncológicos inmunocomprometidos es el pulmonar1. La dificultad en el diagnóstico precoz radica en su presentación atípica. La neutropenia va a reducir los fenómenos de inflamación por lo que la expresividad tanto clínica como radiológica será menor2. Por tanto, algunos de estos pacientes como el caso que nos ocupa, pueden empeorar coincidiendo con la recuperación de la neutropenia.
La presentación radiológica de los infiltrados pulmonares puede ayudar al diagnóstico diferencial1–3. Los agentes bacterianos más frecuentes comprenden Streptococcus pneumoniae, Staphylococcus y Haemophlilus influenzae, pero en estos pacientes hay que tener en cuenta bacterias oportunistas como Pseudomonas spp. y agentes víricos siendo los más frecuentes los virus respiratorios1 y en neutropenias permanentes, las infecciones fúngicas, siendo Candida la especie más frecuente2 sin poder olvidarnos del Aspergillus.
Presentamos el caso de un niño de 4 años y 15 kg de peso diagnosticado el 29/01/2020 de leucemia linfoblástica aguda B sin otros antecedentes, administrándose ese mismo día prednisona 60mg/m2/día y posteriormente quimioterapia, siendo la última dosis recibida el 19 de marzo.
Cuatro días después, acude a consulta de Hospital de Día presentando fiebre de 38°C y pancitopenia destacando 420 leucocitos/μL y 40 neutrófilos/μL. En domicilio se había encontrado asténico, aunque afebril. Ingresa en planta de Oncología infantil pautándose cefepime 150mg/kg/día además de cotrimoxazol profiláctico.
Ante persistencia de fiebre, a los 2 días se inicia teicoplanina 10mg/kg/día y anfotericina B 5mg/kg/día. Los hemocultivos, urocultivo, PCR de virus influenza y de virus respiratorio sincitial fueron negativos.
El paciente evoluciona presentando insuficiencia respiratoria precisando gafas nasales. Se realiza radiografía de tórax en la que se observan opacidades en hemitórax izquierdo compatible con proceso inflamatorio-infeccioso.
Por tanto, se plantea una neumonía en paciente aplásico, pero con un contexto epidemiológico de infección por el nuevo coronavirus confirmada en su abuelo ingresado en planta de hospitalización, y en su madre y abuela mediante reacción en cadena de la polimerasa (PCR) en aspirado nasofaríngeo analizado en Cobas 6800 (Roche). Se realizó PCR de dicho virus al ingreso que fue negativa, se repite tras diagnóstico en madre y abuela y nuevamente tras la radiografía de tórax siendo repetidamente negativa.
Pese a ello, ante el empeoramiento clínico y el antecedente epidemiológico, se decide iniciar azitromicina 10mg/kg/día, hidroxicloroquina 100mg cada 12h el primer día y 50mg cada 12h a partir del segundo día y lopinavir/ritonavir 2,25ml cada 12h.
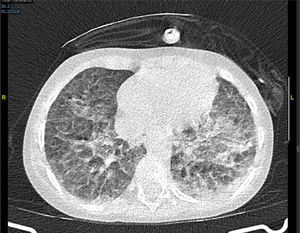
Al día siguiente, presenta progresión de la insuficiencia respiratoria a pesar de la recuperación de la aplasia medular y se realiza TAC torácica en la que se observan opacidades en vidrio deslustrado pseudonodulares y opacidades periféricas bilaterales (fig. 1).
Se inicia oxigenoterapia de alto flujo con 12 lpm y Fi02 del 35%. El paciente persiste febril, con taquipnea, tiraje subcostal y decaimiento, decidiéndose ingreso en UCI Pediátrica.
Inicialmente, se mantiene con oxigenoterapia de alto flujo incrementando parámetros con buena tolerancia. Sin embargo, a la mañana siguiente presenta trabajo respiratorio con tiraje universal y desaturación, procediéndose a intubación orotraqueal y conexión a ventilación mecánica invasiva. Se solicita PCR de SARS-CoV-2 en broncoaspirado que resulta de nuevo negativa, se suspende tratamiento con lopinavir/ritonavir, azitromicina y cefepime, y se inicia meropenem 60mg/kg/día.
La serología de panel respiratorio (IgM e IgG de Legionella pneumophila, Mycoplasma pneumoniae y Chlamydophila pneumoniae), el galactomanano en sangre y la carga viral de citomegalovirus también fueron negativos; no se realizó nueva serología de dicho panel de control.
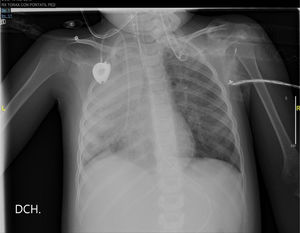
En la radiografía de tórax del día siguiente, presenta una opacificación prácticamente completa del pulmón derecho con infiltrados paracardiacos izquierdos (fig. 2).
En la analítica de ingreso en UCI se observó: proteína C reactiva (PCR) 11,9mg/dl, procalcitonina (PCT) 2,63 ng/ml, triglicéridos 250mg/dl, lactato deshidrogenasa 780 U/l, ferritina 1734μL/l, interleuquina 6 105 pg/dl, linfopenia 750/μL, plaquetas 70000/μL y dímero D 2,72μg/ml. La PCR, PCT, triglicéridos y lactato deshidrogenasa descendieron progresivamente, la ferritina llegó a 2016μL/l al segundo día y la IL-6 hasta 141 pg/dl al tercer día sin determinaciones posteriores, la linfopenia y la trombocitopenia se recuperaron en cuatro días y el dímero D se mantuvo estable.
Debido a estos hallazgos, el antecedente epidemiológico, la progresión de la insuficiencia respiratoria y las imágenes radiológicas, se comenta el caso con la Unidad de Enfermedades Infecciosas y se decide administrar tocilizumab 8mg/kg en dosis única y solicitar anticuerpos totales, IgM, IgG e IgA de SARS-CoV-2 (estudio realizado en dos fases utilizando quimioluminiscencia, Elecsys anti-SARS-CoV-2, Roche) y nueva PCR en plasma (se mezcla 500ml de plasma con la misma cantidad de solución de lisis) y en heces (suspensión de heces en 500ml de suero fisiológico con el mismo procedimiento que en plasma procesadas en Cobas 6800) que fueron negativos.
Al día siguiente, se observó resultado positivo de PCR de Pneumocystis jirovecii en broncoaspirado por lo que se aumenta cotrimoxazol a dosis terapéuticas.
La evolución respiratoria fue favorable, con extubación posterior al octavo día. Fue dado de alta a planta de Oncología Infantil eupneico, en aire ambiente y tolerando la vía oral con cotrimoxazol en monoterapia sin haber recibido corticoides en UCI.
Un mes después, se repitió la determinación de anticuerpos del nuevo coronavirus sin observar positivización.
Ante las dos posibilidades diagnósticas que plantea nuestro caso, tenemos un ambiente epidemiológico con gran exposición a SARS-CoV-2, radiología y analítica compatible, pero con muestras negativas sin llegar a realizarse PCR en lavado broncoalveolar que tiene mayor rentabilidad ni en frotis rectal4. No debemos olvidar que los parámetros inflamatorios no son específicos de esta infección, aunque niveles altos de IL-6 y de PCR se consideran factores de riesgo independientes para su severidad5,6. La procalcitonina alta se considera indicativo de sobreinfección bacteriana7, en este caso su discreta elevación se consideró como un reactante de fase aguda más. Respecto a Pneumocystis, se trata de un hongo ambiental con posibilidad de falsos positivos8, pero no se puede excluir su diagnóstico ya que observamos en el paciente infiltrados refractarios que no responden a tratamiento empírico en las primeras 24-72 h, aunque la respuesta al tratamiento fuese más rápida de la esperada.