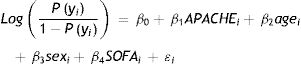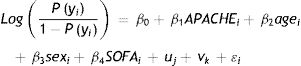Analizar las variables asociadas a las decisiones de rechazo al ingreso en una Unidad de Cuidados Intensivos (UCI) como medida de limitación de tratamiento de soporte vital.
DiseñoProspectivo, multicéntrico.
ÁmbitoSesenta y dos UCI de España entre febrero de 2018 y marzo de 2019.
PacientesMayores de 18 años a los que se les negó el ingreso a una UCI como medida de limitación de tratamiento de soporte vital.
IntervencionesNinguna.
Variables de interés principalsComorbilidades de los pacientes, situación funcional previa medida por la escala KNAUS y Karnosfky; escalas pronósticas de Lee y Charlson; gravedad del enfermo medida por las escalas APACHE II y SOFA, motivo que justifica la toma de la decisión, persona a la cual es trasmitida la información; fecha de alta o fallecimiento intrahospitalario, destino al alta hospitalaria.
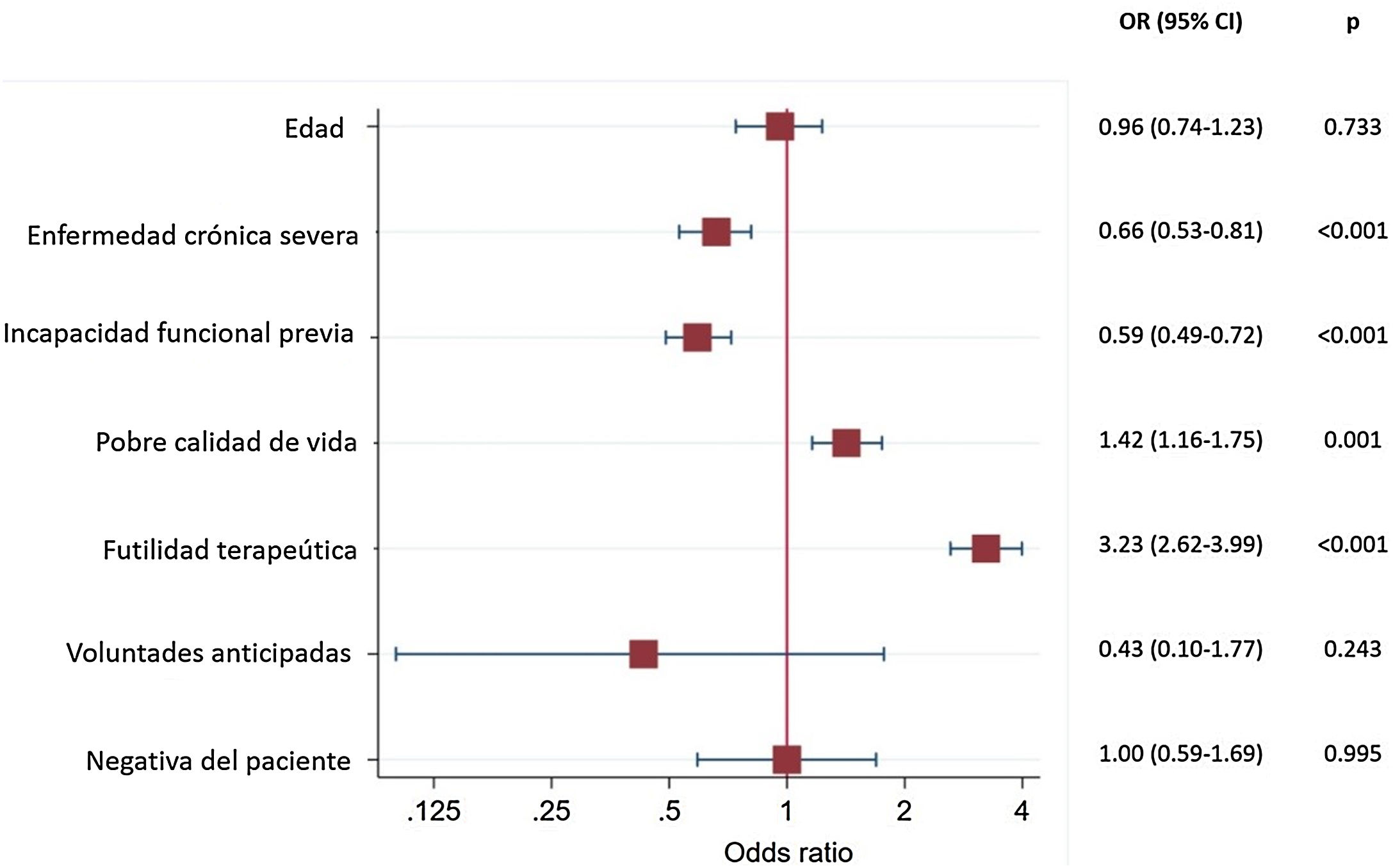
ResultadosSe registraron un total de 2.312 decisiones de no ingreso como medida de limitación del tratamiento de soporte vital (LTSV), de las cuales se analizaron 2.284. El principal motivo de consulta fue la insuficiencia respiratoria (1.080 [47,29%]). La pobre calidad de vida estimada de los enfermos (1.417 [62,04%]), la presencia de una enfermedad crónica grave (1.367 [59,85%]) y la limitación funcional previa de los pacientes (1.270 [55,60%]) fueron los principales motivos esgrimidos para denegar el ingreso. La tasa de mortalidad intrahospitalaria fue del 60,33%. La futilidad del tratamiento se constató como factor de riesgo asociado a mortalidad (OR: 3,23; IC 95%: 2,62-3,99).
ConclusionesLas decisiones para limitar el ingreso en UCI como medida de LTSV se basan en los mismos motivos que las decisiones tomadas dentro de la UCI. La futilidad valorada por el intensivista se relaciona adecuadamente con el resultado final de muerte.
To analyze the variables associated with ICU refusal decisions as a life support treatment limitation measure.
DesignProspective, multicentrico
Scope62 ICU from Spain between February 2018 and March 2019.
PatientsOver 18 years of age who were denied entry into ICU as a life support treatment limitation measure.
InterventionsNone.
Main interest variablesPatient comorities, functional situation as measured by the KNAUS and Karnosfky scale; predicted scales of Lee and Charlson; severity of the sick person measured by the APACHE II and SOFA scales, which justifies the decision-making, a person to whom the information is transmitted; date of discharge or in-hospital death, destination for hospital discharge.
ResultsA total of 2312 non-income decisions were recorded as an LTSV measure of which 2284 were analyzed. The main reason for consultation was respiratory failure (1080 [47.29%]). The poor estimated quality of life of the sick (1417 [62.04%]), the presence of a severe chronic disease (1367 [59.85%]) and the prior functional limitation of patients (1270 [55.60%]) were the main reasons for denying admission. The in-hospital mortality rate was 60.33%. The futility of treatment was found as a risk factor associated with mortality (OR: 3.23; IC95%: 2.62-3.99).
ConclusionsDecisions to limit ICU entry as an LTSV measure are based on the same reasons as decisions made within the ICU. The futility valued by the intensivist is adequately related to the final result of death.
La limitación del tratamiento de soporte vital (LTSV) ocurre cada vez con más frecuencia en los países de nuestro entorno1. Está considerada como una buena práctica médica puesto que la obstinación terapéutica y el mantenimiento de tratamientos fútiles no tiene justificación ética ni científica2,3.
En ocasiones las decisiones de no ingreso en unidades de cuidados intensivos (UCI) son consideradas una forma de LTSV, que pueden obedecer a múltiples consideraciones2,4. Sin embargo, a pesar del trabajo en desarrollar documentos de consenso y de guías clínicas con el objetivo de unificar criterios, en cuanto a la admisión de los pacientes en la UCI5, algunos autores han lamentado la falta de datos sobre los procesos de aceptación y negación de ingreso en UCI6,7. Son pocos los trabajos que se centran en recoger cuáles son las principales variables que influyen en la mortalidad intrahospitalaria posterior de estos enfermos8,9.
El objetivo del presente estudio multicéntrico fue observar y describir las variables que intervienen en la decisión de rechazo de ingreso en una UCI como medida de LTSV, determinar la frecuencia y el tipo de dichas decisiones, así como analizar los factores asociados a la mortalidad hospitalaria de dichos pacientes, realizando el seguimiento de los enfermos hasta los 90 días de hospitalización, el momento del alta hospitalaria o el fallecimiento de este, aquello que ocurriese primero.
Material y métodoDiseño del estudioADENI-UCI es un estudio prospectivo, observacional y multicéntrico. El registro de enfermos se abrió en febrero de 2018; el primer paciente fue reclutado el 07 de febrero, el último lo hizo el 18 de marzo de 2019. El periodo de seguimiento concluyó el 12 de mayo de 2019. Los enfermos fueron reclutados de 62 servicios de medicina intensiva (SMI) de forma consecutiva durante un periodo de seis meses.
Con relación al cálculo de un tamaño muestral, la escasez de bibliografía previa respecto a la negación de ingreso en UCI como medida de LTSV, dificultó la realización de un cálculo de tamaño muestral previo. Extrapolando los resultados del estudio francés ADMISSIONREA20, que registra en 11 UCI francesas, durante un mes a 51 pacientes considerados «demasiado enfermos» para beneficiarse de un ingreso en UCI, podríamos estimar un cálculo aproximado de 1.700 pacientes.
Fueron criterios de inclusión ser mayor de 18 años y valorado por un médico intensivista siendo considerado no subsidiario de ingreso en UCI como medida de LTSV. Se entendió como medida de LTSV aquella decisión de no ingreso tomada por el intensivita que valoraba al paciente, apoyada en uno, o combinación de algunos, de las siguientes opciones: la edad avanzada del enfermo, la presencia de una enfermedad crónica grave, la limitación funcional previa del paciente, una pobre calidad de vida estimada, la futilidad de los tratamientos, la existencia de un testamento vial o unas voluntades anticipadas que así lo justificasen o la propia negativa del enfermo.
Asimismo, se reclutaron las paradas cardiacas intrahospitalarias en las que se decidió finalizar la reanimación como medida de LTSV.
Recogida de datos y variables de estudioPara la recogida de los datos se elaboró una hoja de registro en papel que incluía las variables del estudio. Dicho formulario posteriormente se transcribía a un formato electrónico para la elaboración de un registro único de todos los centros.
Las variables analizadas incluían datos clínico-demográficos de los pacientes valorados (edad, sexo, residencia habitual, comorbilidades asociadas [material electrónico suplementario], situación funcional previa medida por la escala KNAUS10 y Karnosfky11, motivo de ingreso hospitalario, ingresos hospitalarios previos e ingresos en UCI); variables relacionadas con la consulta efectuada (horario, ubicación del enfermo en el momento de realizar la consulta, consultor, motivo de consulta [material electrónico suplementario] y tiempo transcurrido desde el ingreso hasta el momento de la consulta, escalas pronosticas de Lee12 y Charlson13); variables relacionadas con la decisión de no ingreso adoptada (gravedad del enfermo medida por las escalas APACHE II14 y SOFA15, facultativo que toma la decisión y años de experiencia laboral, momento y motivo que justifica la toma de la decisión, persona a la cual es trasmitida la información [familiar o paciente], grado de acuerdo y registro de la misma en la historia clínica); y variables evolutivas (fecha de alta o fallecimiento intrahospitalario, destino al alta hospitalaria, si se produjo cambio en la decisión de no ingreso y motivo de este).
Seguimiento de los enfermosSe realizó el seguimiento de los enfermos hasta los 90 días de hospitalización, el momento del alta hospitalaria o el fallecimiento de este, aquello que ocurriese primero.
El estudio recibió la aprobación del Comité de Ético de Investigación Clínica (CEIC) del centro promotor. Posteriormente se facilitó la documentación necesaria para que cada centro participante hiciese lo propio en sus respectivos CEIC, garantizando que todos los centros participantes tuviesen la aprobación de los mismos antes de su iniciación en el estudio.
Se obtuvo el aval del Comité Científico de la Sociedad Española de Medicina Intensiva y Unidades Coronarias (SEMICYUC).
Estudio estadísticoSe realizó un análisis descriptivo de la muestra. Los resultados se presentan en forma de porcentaje para las variables categóricas, y como media y desviación estándar para las variables cuantitativas continuas.
Se efectuó un análisis de asociación de las diferentes variables recogidas y la mortalidad intrahospitaria con un máximo de seguimiento de 90 días.
Para llevar a cabo dicho análisis se realizó una regresión logística multinivel anidada en tres niveles. Como los pacientes ingresados en el mismo hospital y los hospitales de la misma provincia suelen compartir procedimientos y protocolos similares respectivamente, no pudimos asumir la independencia entre pacientes, por lo tanto, el análisis se realizó utilizando regresión logística multinivel con tres niveles anidados: provincia, hospital y paciente. En resumen, la regresión logística habitual modela la relación entre una exposición variable, por ejemplo, la puntuación APACHE y la probabilidad de morir como:
donde P(yi) es la probabilidad de morir por el paciente i; edad, sexo y SOFA toman valores para cada paciente y es un error aleatorio. En esta fórmula, el logaritmo natural de la relación de probabilidades de morir por cada punto adicional en la puntuación APACHE.
Sin embargo, la regresión logística requiere independencia entre observaciones. Como no se puede suponer en nuestro estudio, realizamos un análisis de regresión logística multinivel con tres niveles anidados: provincia, hospital y paciente. En este caso, la relación entre APACHE y la probabilidad de morir incluye tres errores aleatorios, uno para cada nivel de análisis:
donde uj es el error aleatorio para la interceptación debido a provincia y vk es el error aleatorio para la interceptación debido al hospital. La interpretación de β parámetros es la misma que antes.
Los resultados de dicho análisis de asociación se presentan como Odds Ratios con IC 95% ajustados por edad, sexo, APACHE II y escala SOFA.
El programa estadístico utilizado fue stata en su versión 15.1.
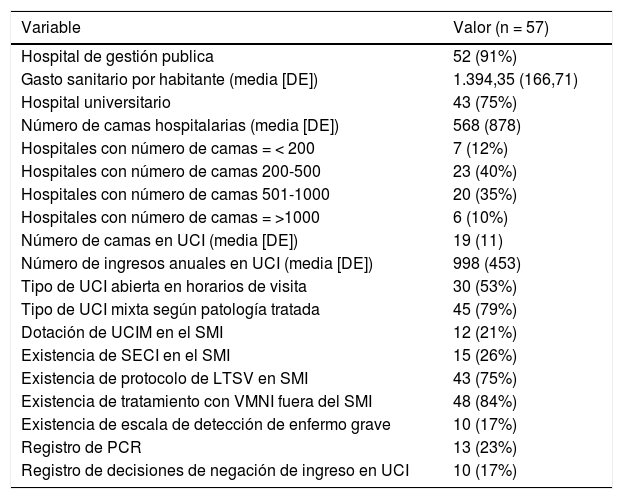
ResultadosDurante el mismo estudio fueron recogidas 2.312 decisiones de no ingreso en UCI como medida de LTSV, de 62 centros participantes. Las características de los centros y servicios participantes (cinco de ellos no facilitaron dichos datos) se muestran en la tabla 1. Después de la revisión de las mismas, fueron eliminadas 28 de ellas por errores en la recogida de datos. Finalmente se analizaron un total de 2.284 registros.
Características de 57 de los 62 hospitales y servicios de medicina intensiva participantes en el estudio
| Variable | Valor (n = 57) |
|---|---|
| Hospital de gestión publica | 52 (91%) |
| Gasto sanitario por habitante (media [DE]) | 1.394,35 (166,71) |
| Hospital universitario | 43 (75%) |
| Número de camas hospitalarias (media [DE]) | 568 (878) |
| Hospitales con número de camas = < 200 | 7 (12%) |
| Hospitales con número de camas 200-500 | 23 (40%) |
| Hospitales con número de camas 501-1000 | 20 (35%) |
| Hospitales con número de camas = >1000 | 6 (10%) |
| Número de camas en UCI (media [DE]) | 19 (11) |
| Número de ingresos anuales en UCI (media [DE]) | 998 (453) |
| Tipo de UCI abierta en horarios de visita | 30 (53%) |
| Tipo de UCI mixta según patología tratada | 45 (79%) |
| Dotación de UCIM en el SMI | 12 (21%) |
| Existencia de SECI en el SMI | 15 (26%) |
| Existencia de protocolo de LTSV en SMI | 43 (75%) |
| Existencia de tratamiento con VMNI fuera del SMI | 48 (84%) |
| Existencia de escala de detección de enfermo grave | 10 (17%) |
| Registro de PCR | 13 (23%) |
| Registro de decisiones de negación de ingreso en UCI | 10 (17%) |
DE: desviación estandar; UCI: unidad de cuidados intensivos; UCIM: unidad de cuidados intermedios; SECI: servicio extendido de cuidados intensivos; LTSV: limitación del tratamiento de soporte vital; SMI: sevicio de medicina intensiva; VMNI: ventilación mecánica no invasiva; PCR: paradas cardiorespiratoria.
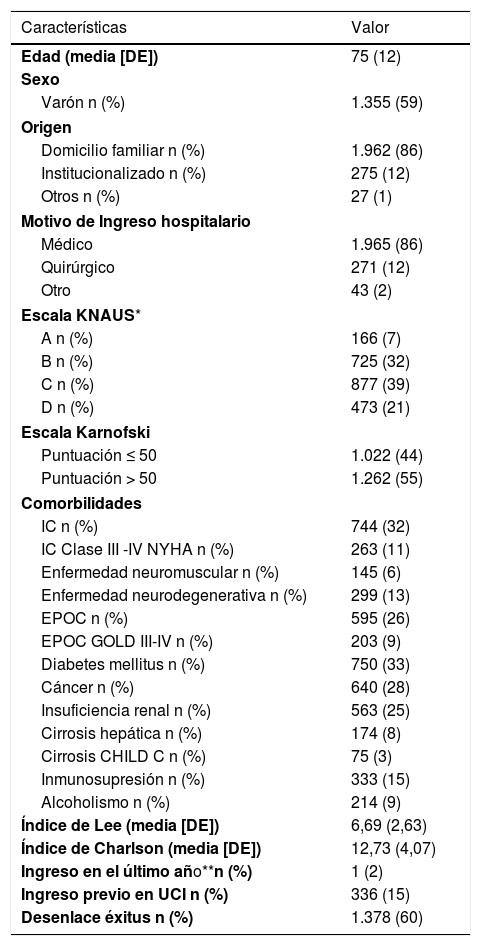
Las principales variables clínico-epidemiológicas de la muestra de pacientes analizados se muestran en la tabla 2.
Principales características clinicoepidemiológicas de los 2.284 enfermos analizados en el estudio
| Características | Valor |
|---|---|
| Edad (media [DE]) | 75 (12) |
| Sexo | |
| Varón n (%) | 1.355 (59) |
| Origen | |
| Domicilio familiar n (%) | 1.962 (86) |
| Institucionalizado n (%) | 275 (12) |
| Otros n (%) | 27 (1) |
| Motivo de Ingreso hospitalario | |
| Médico | 1.965 (86) |
| Quirúrgico | 271 (12) |
| Otro | 43 (2) |
| Escala KNAUS* | |
| A n (%) | 166 (7) |
| B n (%) | 725 (32) |
| C n (%) | 877 (39) |
| D n (%) | 473 (21) |
| Escala Karnofski | |
| Puntuación ≤ 50 | 1.022 (44) |
| Puntuación > 50 | 1.262 (55) |
| Comorbilidades | |
| IC n (%) | 744 (32) |
| IC Clase III -IV NYHA n (%) | 263 (11) |
| Enfermedad neuromuscular n (%) | 145 (6) |
| Enfermedad neurodegenerativa n (%) | 299 (13) |
| EPOC n (%) | 595 (26) |
| EPOC GOLD III-IV n (%) | 203 (9) |
| Diabetes mellitus n (%) | 750 (33) |
| Cáncer n (%) | 640 (28) |
| Insuficiencia renal n (%) | 563 (25) |
| Cirrosis hepática n (%) | 174 (8) |
| Cirrosis CHILD C n (%) | 75 (3) |
| Inmunosupresión n (%) | 333 (15) |
| Alcoholismo n (%) | 214 (9) |
| Índice de Lee (media [DE]) | 6,69 (2,63) |
| Índice de Charlson (media [DE]) | 12,73 (4,07) |
| Ingreso en el último año**n (%) | 1 (2) |
| Ingreso previo en UCI n (%) | 336 (15) |
| Desenlace éxitus n (%) | 1.378 (60) |
DE: desviación estándar; IC: insuficiencia cardiaca.
La consulta al SMI se realizó en 1.064 ocasiones en la franja horaria comprendida entre las 15:00 y las 23:59 horas (47%), realizándose 1.124 veces desde las urgencias hospitalarias (49%) por el médico de guardia en 1.117 (49%). El principal motivo de consulta fue la insuficiencia respiratoria (n = 1.080 [47%]), seguido de la alteración del nivel de conciencia (n = 911 [40%]) y la inestabilidad hemodinámica (n = 741 [32%]). La valoración por el servicio de medicina intensiva se realizó en la mayoría de las ocasiones por el médico de guardia (n = 1.825 [81%]), con una experiencia laboral entre los seis y los 15 años (n = 1.040 [46%]). En el momento de la valoración, el APACHE II medio fue de 20,38 (± 8,52) y el SOFA medio de 5,99 (± 3,97). El índice de Lee medio fue de 12,73 (± 4,07) y el índice de Charlson de 6,69 (± 2,63).
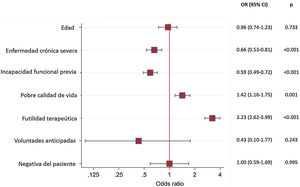
Motivos de decisión de no-ingreso en UCILa decisión de no ingreso en UCI se tomó en una primera valoración casi en la totalidad de las ocasiones (n = 2.127 [93%]). Fueron la pobre calidad de vida estimada de los enfermos (n = 1417 [62%]), la presencia de una enfermedad crónica grave (n = 1.367 [60%]) y la limitación funcional previa de los pacientes (n = 1.270 [56%]), los principales motivos empleados en la toma de la decisión de no ingreso como medida de LTSV.
Variables relacionadas con la evolución posterior a la negación de ingreso en UCI:
Se inició sedación terminal en 484 (21%) de las ocasiones una vez tomada la decisión de no ingresar en UCI.
El paciente fue informado de la decisión en 368 ocasiones (16%), mientras que la familia fue informada en 1.716 (75%). La decisión fue registrada en la historia clínica del enfermo en la mayoría de las ocasiones (n = 2.046 [90%]). De los pacientes que no fueron informados de la decisión de no ingreso en UCI como LTSV (n = 1.700 [81%]), tan solo en un 46% (n = 780) el motivo de consulta era la alteración del nivel de conciencia.
Se evidenció desacuerdo con la decisión adoptada por parte de la familia en 54 (2%) de las ocasiones y con el médico consultor en 138 (6%). Únicamente en 71 (3%) ocasiones se produjo un posterior ingreso en UCI una vez tomada la decisión. De estos, el 40% fueron pacientes con criterio de ingreso para cuidados orientados a la donación de órganos. Seguidos por aquellos ingresos motivados por presión de servicios externos, en un 18%.
El destino al alta hospitalaria fue al domicilio en un 65% de las ocasiones y en el 20% los pacientes fueron dados de alta a un hospital de crónicos.
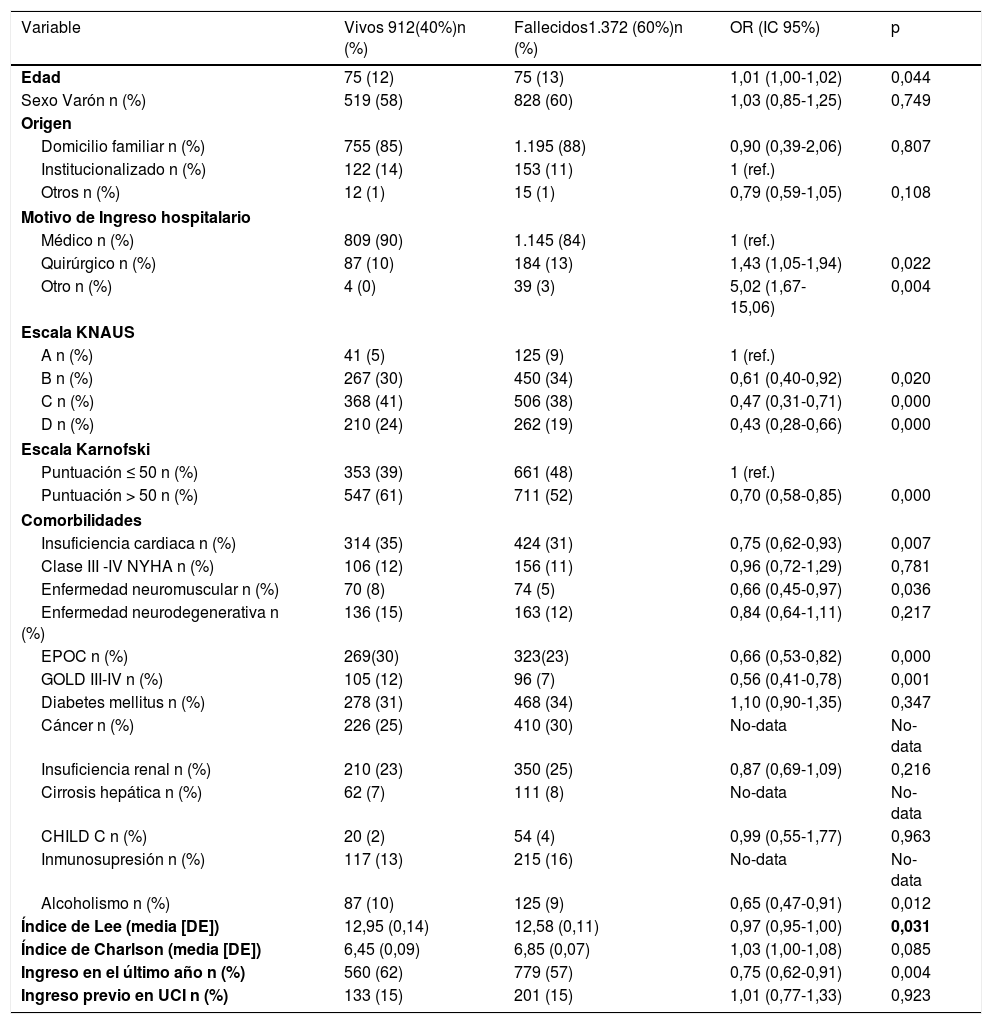
Análisis de mortalidadUna vez rechazado el ingreso en UCI como medida de LTSV, la mortalidad hospitalaria a los 90 días, de la población estudiada fue del 60,33%. La asociación a mortalidad de las principales variables clínico-epidemiológicas de los enfermos se muestran en la tabla 3.
Diferencias en las características de supervivientes y fallecidos en el estudio y su asociación a mortalidad mediante análisis de regresión logística multinivel anidado, ajustado por edad, sexo, APACHE II y SOFA
| Variable | Vivos 912(40%)n (%) | Fallecidos1.372 (60%)n (%) | OR (IC 95%) | p |
|---|---|---|---|---|
| Edad | 75 (12) | 75 (13) | 1,01 (1,00-1,02) | 0,044 |
| Sexo Varón n (%) | 519 (58) | 828 (60) | 1,03 (0,85-1,25) | 0,749 |
| Origen | ||||
| Domicilio familiar n (%) | 755 (85) | 1.195 (88) | 0,90 (0,39-2,06) | 0,807 |
| Institucionalizado n (%) | 122 (14) | 153 (11) | 1 (ref.) | |
| Otros n (%) | 12 (1) | 15 (1) | 0,79 (0,59-1,05) | 0,108 |
| Motivo de Ingreso hospitalario | ||||
| Médico n (%) | 809 (90) | 1.145 (84) | 1 (ref.) | |
| Quirúrgico n (%) | 87 (10) | 184 (13) | 1,43 (1,05-1,94) | 0,022 |
| Otro n (%) | 4 (0) | 39 (3) | 5,02 (1,67-15,06) | 0,004 |
| Escala KNAUS | ||||
| A n (%) | 41 (5) | 125 (9) | 1 (ref.) | |
| B n (%) | 267 (30) | 450 (34) | 0,61 (0,40-0,92) | 0,020 |
| C n (%) | 368 (41) | 506 (38) | 0,47 (0,31-0,71) | 0,000 |
| D n (%) | 210 (24) | 262 (19) | 0,43 (0,28-0,66) | 0,000 |
| Escala Karnofski | ||||
| Puntuación ≤ 50 n (%) | 353 (39) | 661 (48) | 1 (ref.) | |
| Puntuación > 50 n (%) | 547 (61) | 711 (52) | 0,70 (0,58-0,85) | 0,000 |
| Comorbilidades | ||||
| Insuficiencia cardiaca n (%) | 314 (35) | 424 (31) | 0,75 (0,62-0,93) | 0,007 |
| Clase III -IV NYHA n (%) | 106 (12) | 156 (11) | 0,96 (0,72-1,29) | 0,781 |
| Enfermedad neuromuscular n (%) | 70 (8) | 74 (5) | 0,66 (0,45-0,97) | 0,036 |
| Enfermedad neurodegenerativa n (%) | 136 (15) | 163 (12) | 0,84 (0,64-1,11) | 0,217 |
| EPOC n (%) | 269(30) | 323(23) | 0,66 (0,53-0,82) | 0,000 |
| GOLD III-IV n (%) | 105 (12) | 96 (7) | 0,56 (0,41-0,78) | 0,001 |
| Diabetes mellitus n (%) | 278 (31) | 468 (34) | 1,10 (0,90-1,35) | 0,347 |
| Cáncer n (%) | 226 (25) | 410 (30) | No-data | No-data |
| Insuficiencia renal n (%) | 210 (23) | 350 (25) | 0,87 (0,69-1,09) | 0,216 |
| Cirrosis hepática n (%) | 62 (7) | 111 (8) | No-data | No-data |
| CHILD C n (%) | 20 (2) | 54 (4) | 0,99 (0,55-1,77) | 0,963 |
| Inmunosupresión n (%) | 117 (13) | 215 (16) | No-data | No-data |
| Alcoholismo n (%) | 87 (10) | 125 (9) | 0,65 (0,47-0,91) | 0,012 |
| Índice de Lee (media [DE]) | 12,95 (0,14) | 12,58 (0,11) | 0,97 (0,95-1,00) | 0,031 |
| Índice de Charlson (media [DE]) | 6,45 (0,09) | 6,85 (0,07) | 1,03 (1,00-1,08) | 0,085 |
| Ingreso en el último año n (%) | 560 (62) | 779 (57) | 0,75 (0,62-0,91) | 0,004 |
| Ingreso previo en UCI n (%) | 133 (15) | 201 (15) | 1,01 (0,77-1,33) | 0,923 |
DE: desviación estándar.
*Escala de Knaus: Clase A: buena salud previa sin limitaciones funcionales; Clase B: limitación leve/moderada de las actividades por enfermedad crónica; Clase C: limitación severa pero no incapacitante por enfermedad crónica; Clase D: restricción severa de la actividad por enfermedad.
**Ingreso hospitalario previo en el año natural debido a la patología que motive la consulta actual al servicio de medicina intensiva.
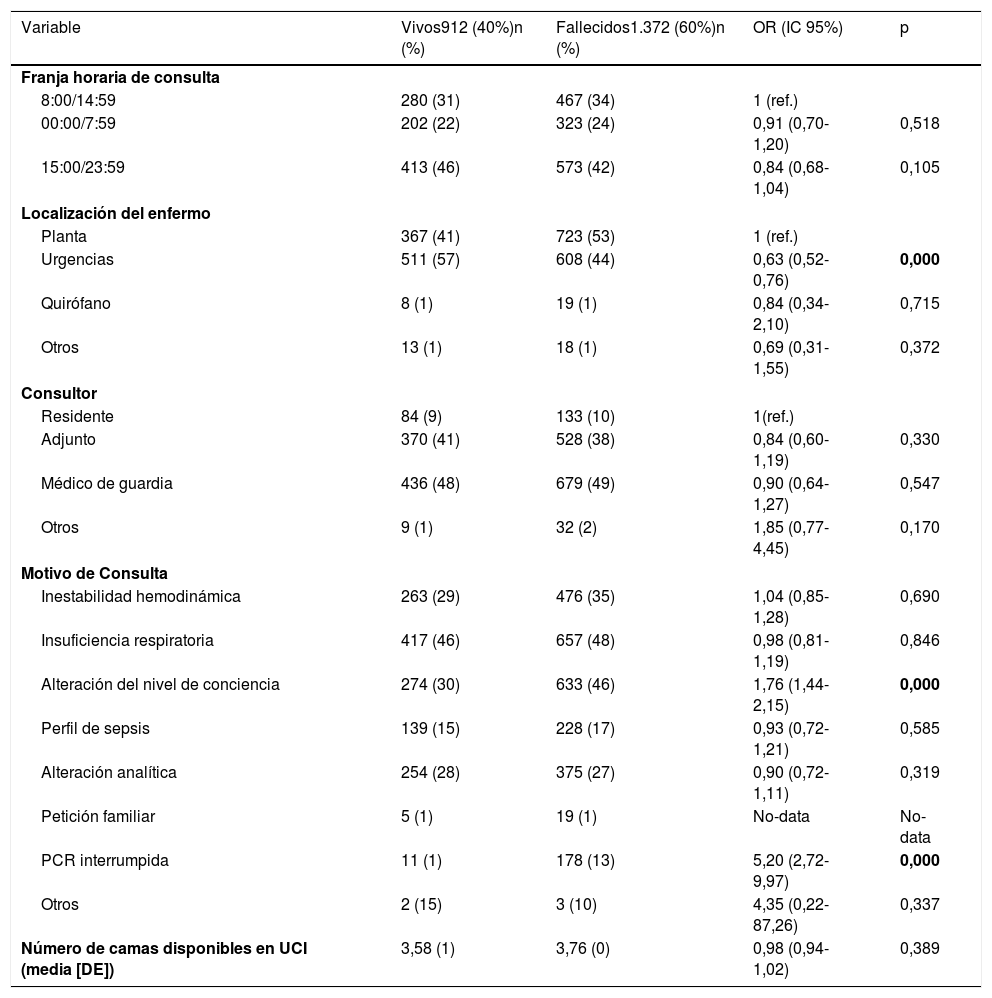
Las peticiones de valoración realizada desde los servicios de urgencias se asociaron a una menor mortalidad (OR: 0,63; IC 95%: 0,52-0,76), teniendo como referencia las consultas realizadas desde las plantas de hospitalización convencional. Al margen de las paradas cardiorespiratorias interrumpidas considerando el cese una maniobra de LTSV, la consulta por alteración del nivel de conciencia fue el motivo que presentó una mayor asociación a mortalidad (OR: 1,76; IC 95%: 1,44-2,15) (tabla 4).
Asociación a mortalidad mediante análisis de regresión logística multinivel anidado, ajustado por edad, sexo, APACHE II y SOFA de las variables relacionadas con la consulta al servicio de medicina intensiva
| Variable | Vivos912 (40%)n (%) | Fallecidos1.372 (60%)n (%) | OR (IC 95%) | p |
|---|---|---|---|---|
| Franja horaria de consulta | ||||
| 8:00/14:59 | 280 (31) | 467 (34) | 1 (ref.) | |
| 00:00/7:59 | 202 (22) | 323 (24) | 0,91 (0,70-1,20) | 0,518 |
| 15:00/23:59 | 413 (46) | 573 (42) | 0,84 (0,68-1,04) | 0,105 |
| Localización del enfermo | ||||
| Planta | 367 (41) | 723 (53) | 1 (ref.) | |
| Urgencias | 511 (57) | 608 (44) | 0,63 (0,52-0,76) | 0,000 |
| Quirófano | 8 (1) | 19 (1) | 0,84 (0,34-2,10) | 0,715 |
| Otros | 13 (1) | 18 (1) | 0,69 (0,31-1,55) | 0,372 |
| Consultor | ||||
| Residente | 84 (9) | 133 (10) | 1(ref.) | |
| Adjunto | 370 (41) | 528 (38) | 0,84 (0,60-1,19) | 0,330 |
| Médico de guardia | 436 (48) | 679 (49) | 0,90 (0,64-1,27) | 0,547 |
| Otros | 9 (1) | 32 (2) | 1,85 (0,77-4,45) | 0,170 |
| Motivo de Consulta | ||||
| Inestabilidad hemodinámica | 263 (29) | 476 (35) | 1,04 (0,85-1,28) | 0,690 |
| Insuficiencia respiratoria | 417 (46) | 657 (48) | 0,98 (0,81-1,19) | 0,846 |
| Alteración del nivel de conciencia | 274 (30) | 633 (46) | 1,76 (1,44-2,15) | 0,000 |
| Perfil de sepsis | 139 (15) | 228 (17) | 0,93 (0,72-1,21) | 0,585 |
| Alteración analítica | 254 (28) | 375 (27) | 0,90 (0,72-1,11) | 0,319 |
| Petición familiar | 5 (1) | 19 (1) | No-data | No-data |
| PCR interrumpida | 11 (1) | 178 (13) | 5,20 (2,72-9,97) | 0,000 |
| Otros | 2 (15) | 3 (10) | 4,35 (0,22-87,26) | 0,337 |
| Número de camas disponibles en UCI (media [DE]) | 3,58 (1) | 3,76 (0) | 0,98 (0,94-1,02) | 0,389 |
DE: desviación estándar.
La gravedad de los pacientes en el momento de la consulta, valorada por la escala APACHE II y SOFA, se asoció a mayor mortalidad (OR:1,07 [1,05-1,08] p 0,000 y OR: 1,28 [1,24-1,33] p 0,000, respectivamente) por cada punto de incremento. Como se muestra en la figura 1, la futilidad del tratamiento fue el motivo de no ingreso en UCI que presentó mayor fuerza de asociación a mortalidad intrahospitalaria (OR: 3,23; IC 95%: 2,62-3,99).
No se encontraron diferencias en supervivencia al analizar el facultativo que realizaba la valoración, atendiendo a la localización física del mismo (unidad de destino, Servicio Extendido de Cuidados Intensivos [SECI] o médico de guardia) ni atendiendo a los años de experiencia.
El tiempo transcurrido desde el ingreso hospitalario del enfermo hasta la valoración por parte del servicio de medicina intensiva fue significativamente mayor en los enfermos que posteriormente fallecieron (7,04 [0,54] frente a 3,58 [0,67] días p < 0,000; OR:1,02 [1,01-1,03] p < 0,001).
DiscusiónNuestro trabajo analiza las decisiones de rechazar el ingreso en UCI como medida de LTSV, a través de más de 2000 registros en 62 UCI de nuestro país. Se trata del primer trabajo en tener un enfoque sistemático y exclusivo en este campo.
En los resultados del trabajo destaca la baja tasa de mortalidad intrahospitalaria encontrada a 90 días, próxima al 60%, entre aquellos pacientes para quienes el ingreso en la UCI se denegaba como medida de LTSV. Resulta difícil la comparación con estudios previos que analizaron las decisiones de no ingreso en UCI en aquellos pacientes que se encontraban en una situación demasiado grave como para beneficiarse del mismo, pero en estos se hallaron tasas de mortalidad entre el 80% y el 100%16–19. No obstante, nuestra alta supervivencia no puede descartar que estos enfermos que sobreviven sean pacientes libres de discapacidad o que presenten una progresión de su limitación funcional. De hecho, hasta un 20% de los pacientes que fueron dados de alta hospitalaria, lo hicieron con destino a un hospital de crónicos.
Por otro lado, nuestra población presenta una edad media mayor que otros trabajos de similares características20–23 y sólo 7,4% no tenían limitación alguna por enfermedad.
En este sentido, los resultados obtenidos al estudiar el beneficio de ingresar o rechazar al paciente anciano críticamente enfermo en una UCI son discordantes24. Aunque, como reflejan nuestros datos, la edad es un factor asociado a mayor mortalidad intrahospitalaria después de rechazar el ingreso; se ha supuesto que la fragilidad puede resultar un predictor más robusto de vulnerabilidad y «recuperabilidad» que la edad cronológica por sí misma, sobre todo en el contexto de una enfermedad grave25,26.
El estudio FRAIL-ICU remarcó la asociación entre mortalidad y fragilidad en los pacientes críticos. Estos enfermos presentaron un mayor número de decisiones de LTSV dentro de la UCI27. Este dato podría sugerir que estos enfermos frágiles, menos expuestos que presentan menor riesgo de mortalidad, pudiera deberse simplemente, por evitar factores intrínsecos de la UCI que pudieran empeorar su pronóstico28.
Asimismo, y aunque no hay publicaciones que permitan comparar estos resultados, en el presente trabajo el porcentaje de pacientes propuestos desde urgencias para su ingreso en UCI y limitados, presenta una mortalidad significativamente menor que los propuestos para ingreso en UCI y limitados desde planta. Este porcentaje de pacientes de urgencias con posibilidad de mejoría clínica al ser la valoración inicial puede explicar, en parte, la baja mortalidad.
Atendiendo a nuestros resultados, los motivos adoptados por el intensivista para negar el ingreso en UCI como medida de LTSV, no difieren significativamente a las decisiones de LTSV descritas al ingreso en UCI en nuestro entorno, donde los más frecuentes son: la presencia de una enfermedad crónica severa previa, el respeto a las voluntades anticipadas del paciente, la limitación funcional previa y la futilidad cualitativa29. Del mismo modo, recientemente el estudio INSTINCT evidenció que la imposibilidad de recuperar la autonomía, la presencia de una enfermedad crónica en estado avanzado y la pobre calidad de vida, eran las principales razones esgrimidas para considerar un ingreso en UCI como no beneficioso30.
Únicamente el 16% de los enfermos reclutados fueron informados de la toma de dicha decisión. Es cierto que en el enfermo grave se dan con frecuencia situaciones que dificultan o impiden una participación completa del paciente en el proceso31. Pero hay que valorar que la calidad de vida percibida en los supervivientes añosos de un ingreso en UCI, como es el caso de nuestra cohorte de pacientes, no es diferente a la de los grupos de edad más jóvenes; y que esta aumenta con el tiempo a pesar de una disminución en las actividades de la vida diaria6.
En tres de cada cuatro ocasiones la decisión se consensuó con los familiares o representantes. Sin embargo, se han realizado estudios que demuestran que la opinión de los familiares no es un fiel reflejo de los deseos del paciente32, e incluso que aquéllos llegan a desconocer cómo desearía este que se tomara la decisión33. De hecho, el grado de concordancia entre la decisión del paciente y la de sus familiares en un caso hipotético es cercano al 70%34. Asimismo, el pronóstico que los familiares consideran no se basa solo en la información recibida del equipo médico, sino también en otros imponderables como la fortaleza del paciente, su historia de sobreponerse a las enfermedades, la impresión que les ocasiona el aspecto del paciente, etc.35.
Este estudio tiene varias limitaciones. En primer lugar, las UCI no fueron seleccionadas al azar, sino que eran voluntarias. En segundo lugar, existe una variabilidad de criterios entre los profesionales en cuanto a la decisión de admitir un paciente UCI. En tercer lugar, el período de estudio de seis meses puede no ser representativo de los procedimientos de triaje a lo largo de cada UCI, causando potencialmente sesgo derivado de la estacionalidad de ciertas patologías. Sin embargo, creemos que el gran número de centros participantes y la duración total del estudio reflejan adecuadamente la práctica diaria en las UCI españolas. En cuarto lugar, es posible que se haya producido alguna pérdida de registro de decisiones no recogidas como tales (fines de semana, periodos vacacionales…). Otros posibles sesgos del estudio como el registro variable de casos, la ausencia de protocolos homogéneos, la diferencia en el seguimiento proactivo o a demanda de los enfermos, así como el diferente nivel de implicación de los distintos hospitales, pueden considerarse parcial o totalmente resueltos con el análisis estadístico efectuado.
Podemos concluir que una de las mayores fortalezas del estudio actual es el gran número de decisiones que se han registrado. Esto permite destacar que las decisiones para limitar el ingreso en UCI como medida de LTSV se basan en los mismos criterios que las decisiones tomadas dentro de la UCI y que en la mayoría de los casos este rechazo no conduce a la muerte de los pacientes. Esto lleva a la hipótesis de que el factor decisivo para negar el ingreso no era la gravedad de la enfermedad por sí sola, sino que pudiese estar influenciado por el procedimiento y las comorbilidades en el momento de la valoración. Por otro lado, nos gustaría subrayar la viabilidad de las evaluaciones realizadas por los médicos de cuidados intensivos en términos de futilidad terapéutica y la asociación con la muerte posterior.
Contribución de los autoresConcepción y el diseño del estudio, la adquisición de datos: Patricia Escudero Acha, Alejandro Gonzalez Castro.
Análisis estadístico: Ines Gomez Acebo
Adquisición de datos: Patricia Escudero Acha, Oihana Leizaola, Noelia Lázaro, Mónica Cordero, Ana María Cossío, Daniel Ballesteros, Paula Recena, Ana Isabel Tizón, Manuel Palomo, Maite Misis del Campo, Santiago Freita, Jorge Duerto, Naia Mas Bilbao, Barbara Vidal, Domingo González Romero, Francisco Diaz Dominguez, Jaume Revuelto, Maria Luisa Blasco, Monica Domezain, Mª de la Concepción Pavía Pesquera, Olga Rubio, Angel Estella, Angel Pobo, Alejandro González-Castro; ADENI Study Group
Borrador del artículo o la revisión crítica del contenido intelectual y la aprobación definitiva de la versión que se presenta: Alejandro Gonzalez Castro, Patricia Escudero Acha, Angel Estela, Angel Pobo, Olga Rubio.
FinanciaciónEl presente manuscrito no ha recibido financiación alguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.