INTRODUCCIÓN
En los Servicios de Medicina Intensiva (UCI) se diagnostican entre la cuarta y quinta parte de todas las infecciones nosocomiales del hospital, en especial aquellas que tienen mayor impacto en la evolución de los pacientes como son las neumonías y las bacteriemias1-3. La mayoría de las infecciones detectadas en las UCI se han relacionado con la utilización de dispositivos que alteran las barreras defensivas naturales y facilitan la transmisión cruzada de los agentes patógenos4-6. Ocasionalmente las infecciones se presentan en forma de brotes epidémicos y se relacionan con la presencia de reservorios inanimados (ventiladores mecánicos, nebulizadores, sistemas de monitorización), portadores crónicos entre los trabajadores sanitarios o transmisión cruzada por mala praxis en las técnicas básicas de higiene y de manipulación de pacientes1,7,8. Paralelamente, en las UCI se observa la aparición de microorganismos patógenos con elevados patrones de resistencia, asociados con la presencia simultánea de numerosos factores de riesgo que facilitan la multirresistencia9,10.
La vigilancia de las infecciones nosocomiales constituye en estos servicios un objetivo esencial, tan importante como la obtención de otros indicadores asistenciales de impacto administrativo (estancias medias, índices de ocupación y mortalidad cruda). La información obtenida con los sistemas de vigilancia de infección, sea cual sea el método empleado, facilitará al personal del hospital, médicos, enfermeras y administradores, el conocimiento de la evolución de las tasas de estas infecciones, así como los cambios en los patrones de sensibilidad-resistencia de los agentes patógenos endémicos de cada UCI. La comparación secuencial de las tasas de infección nosocomial en cada UCI permite realizar una valoración de la calidad asistencial, introducir medidas de corrección y evaluar las medidas que se emplean para su control.
El Grupo de Trabajo de Enfermedades Infecciosas de la Sociedad Española de Medicina Intensiva y Unidades Coronarias (GTEI-SEMIUC) elaboró en 1994 un programa informatizado de vigilancia de infección nosocomial para que se aplique en las UCI españolas, con el objetivo de conocer las tasas de las infecciones nosocomiales más graves y frecuentes relacionadas con instrumentalización, así como conocer sus etiologías y la evolución de las resistencias de los microorganismos más prevalentes. Los resultados correspondientes al año 2000 se presentan en este estudio.
PACIENTES Y MÉTODOS
Pacientes de estudio
Se ha incluido de forma prospectiva a todos los pacientes ingresados durante más de 24 h en las UCI participantes, desde el 15 de abril al 15 de junio de 2000. Se han incluido, por primera vez, UCI pediátricas, unidades coronarias y unidades de reanimación.
Metodología de la vigilancia
Los pacientes ingresados antes del primer día del período de control y que permanecieron ingresados durante la fase de estudio no han sido objeto de seguimiento. La vigilancia de los pacientes incluidos ha sido continua y fueron seguidos hasta su alta de UCI o hasta un máximo de 30 días.
En todos los pacientes evaluados se han recogido variables demográficas, enfermedad de base, instrumentaciones realizadas (intubación y ventilación mecánica, sondaje uretral, catéteres venosos centrales y catéteres arteriales), estancia hospitalaria previa al ingreso en la UCI, estancia en la UCI y situación clínica en el momento del alta.
Los enfermos se clasificaron de acuerdo con la enfermedad de base en coronarios, quirúrgicos, traumáticos y médicos. Los pacientes coronarios fueron aquellos cuyo motivo de ingreso fue un síndrome isquémico agudo como angina o infarto de miocardio. Entre los pacientes traumáticos se incluía a aquellos cuyo motivo de ingreso eran lesiones agudas producidas por un traumatismo. Se incluyeron como pacientes quirúrgicos aquellos cuyo motivo de ingreso fue el control postoperatorio de una intervención programada. Los pacientes médicos eran aquellos que ingresaron por un motivo distinto de los anteriores, incluyéndose aquellos pacientes que ingresaron después de una intervención quirúrgica no programada.
La gravedad de los pacientes se ha valorado mediante la combinación de la puntuación del sistema APACHE II11, y opcionalmente con el sistema SAPS II12, la clasificación de riesgo al ingreso utilizada en el National Nosocomial Infection Surveillance System (NNIS) propugnada por el Centers for Disease Control (CDC)13 y la necesidad de cirugía urgente, definida como la necesidad de intervención quirúrgica no programada o electiva, antes o durante la estancia en UCI. La mortalidad cruda se definió como la que se produjo durante la estancia en UCI por cualquier motivo.
Infecciones estudiadas
Se han identificado las infecciones relacionadas de forma directa con factores de riesgo conocidos y que se asocian con mayor morbilidad y mortalidad entre los pacientes críticos: neumonías relacionadas con ventilación mecánica (N-VM), infecciones urinarias relacionadas con sonda uretral (IU-SU), bacteriemias primarias (BP) y relacionadas con catéteres vasculares (B-CV) y bacteriemias secundarias (BS). Los criterios utilizados para definir estas infecciones han sido los publicados por el CDC14. Se ha definido la bacteriemia primaria como la presencia de cultivos positivos en sangre sin foco conocido de infección, y en este estudio se han incluido en esta definición las bacteriemias relacionadas con catéteres vasculares. Además, se han registrado las bacteriemias secundarias.
Las infecciones nosocomiales se diagnosticaron por médicos intensivistas y fueron documentadas como tal en la historia clínica de los pacientes. Los médicos encargados de la vigilancia de infección nosocomial fueron médicos especialistas en medicina intensiva, con especial interés y formación en las enfermedades infecciosas. Estos médicos registraron de forma prospectiva las infecciones pero en la mayoría de los casos no intervinieron de forma directa en su diagnóstico.
Para el diagnóstico etiológico fueron aceptados los criterios utilizados por cada UCI participante, siguiendo la normativa propuesta por el CDC14. En el caso de las N-VM se han clasificado las técnicas empleadas en el diagnóstico etiológico en invasivas y no invasivas dependiendo de la utilización de fibrobroncoscopia (FBS) y/o de biopsias pulmonares. La susceptibilidad de los patógenos identificados como responsables de las infecciones a los distintos antibióticos se realizó siguiendo las especificaciones (método y valores) del National Comitee for Clinical Laboratory Standards (NCCLS, 1995) que se especifican en las respectivas fichas técnicas15.
Para el seguimiento de multirresistencia se han definido marcadores de resistencia para cada microorganismo. Para Pseudomonas aeruginosa: amicacina, ceftazidima, ciprofloxacino, piperacilina-tazobactam e imipenem-cilastatina; para Acinetobacter baumannii: imipenem-cilastatina; para Staphy- lococcus aureus, meticilina u oxacilina; para E. coli: amoxicilina, cefotaxima, gentamicina, ciprofloxacino, y para Staphylococcus: coagulasa negativa y Staphylococcus epidermidis: vancomicina y teicoplanina.
Factores de riesgo
Los factores de riesgo de cada infección se han calculado de forma global para todos los enfermos ingresados durante el período de vigilancia, según los criterios utilizados en el NNIS16. Para ello se han contabilizado diariamente los pacientes con ventilación mecánica, sonda uretral y catéter venoso central, así como el número de catéteres vasculares centrales, incluidos los catéteres de arteria pulmonar, nutrición parenteral y hemodiálisis, además de los que incorporan reservorios. Se ha calculado para cada uno de ellos el ratio de utilización, definido como el cociente entre el número de días de utilización de cada intrumentalización y los días de riesgo (días de estancia).
Medidas de incidencia
Para cada una de las infecciones estudiadas (neumonías o infecciones urinarias o bacteriemias) se han estimado la incidencia acumulada (IA) y la densidad de incidencia (DI). La incidencia acumulada se calcula dividiendo el número de infecciones por el total de pacientes de riesgo y se expresa en porcentajes. La densidad de incidencia se calcula dividiendo el número de infecciones por el total de estancias o por el total de días de exposición al factor de riesgo. Se expresa como el número de infecciones por 1.000 días de exposición.
Análisis estadístico
La recogida de datos se ha realizado utilizando la aplicación informática ENVIN-UCI desarrollada en la base de datos Access 97.
Las variables cualitativas se describen con el porcentaje de distribución de cada una de las categorías. Las variables cuantitativas se describen con la media y la desviación estándar cuando siguen una distribución normal, y con la mediana, valor mínimo y máximo en caso contrario.
RESULTADOS
Características de la población
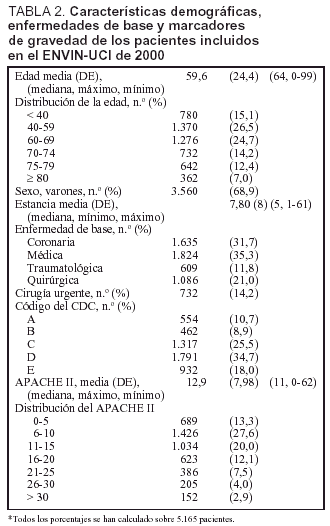
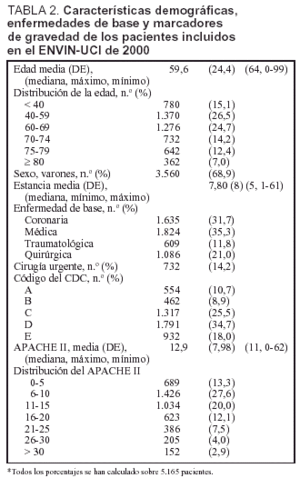
Se ha incluido a 5.165 pacientes ingresados en 69 UCI pertenecientes a 64 hospitales distintos cuya distribución se incluye en la tabla 1. Las características demográficas, la enfermedad de base, los marcadores de gravedad y la estancia media se incluyen en la tabla 2. La media (desviación estándar [DE]) de edades fue de 59,6 años (24,4), predominaban los varones (68,9%), con enfermedad de base médica (35,3%) y coronaria (31,7%). La mediana del nivel de gravedad, expresado mediante el APACHE II, fue de 11 (entre 0 y 62) y la mediana de la estancia fue de 5 días (entre 1 y 61 días).
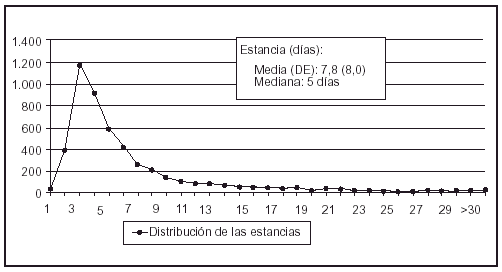
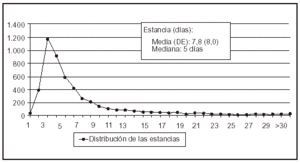
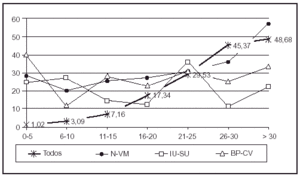
En la figura 1 se incluye la distribución de los enfermos según la estancia.
Fig. 1. Distribución de los pacientes según los días de estancia. ENVIN 2000.
Se han detectado 750 infecciones adquiridas en la UCI que se distribuyen en 347 neumonías (46,3%), 164 infecciones urinarias (21,9%), 81 bacteriemias primarias (10,8%), 90 bacteriemias relacionadas con catéter (12,0%) y 68 bacteriemias secundarias (9,1%).
Neumonías relacionadas con ventilación mecánica (N-VM)
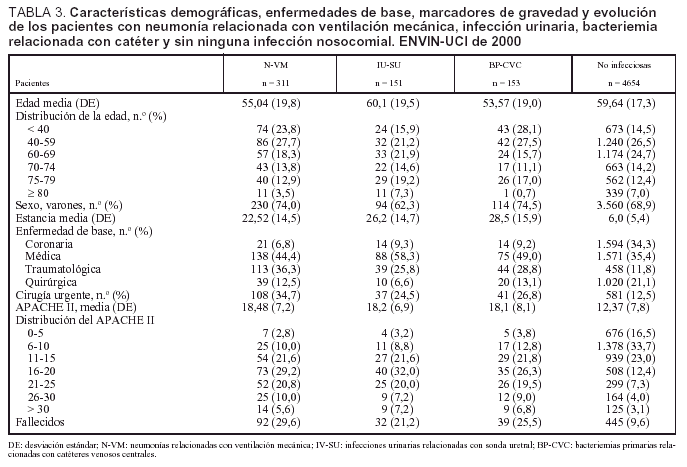
En 276 casos (79,5%) el diagnóstico de N-VM se ha basado en la presencia de clínica compatible con neumonía asociado a un nuevo y persistente infiltrado radiológico, mientras que en 59 episodios (17%) se basó en la extensión de un infiltrado previo y empeoramiento clínico (segunda neumonía). Sólo en un caso se diagnosticó por cavitación de un infiltrado pulmonar. La tasas de N-VM fueron de 6,72 casos por cada 100 pacientes, 16,6 casos por cada 100 pacientes ventilados, 8,6 casos por cada 1.000 días de estancia y 17,1 casos por cada 1.000 días de ventilación mecánica. En el período analizado se utilizó VM durante 20.322 días (ratio de utilización de VM, 0,50). Las principales características de los 311 pacientes en los que se han diagnosticado las 347 N-VM se incluyen en la tabla 3.
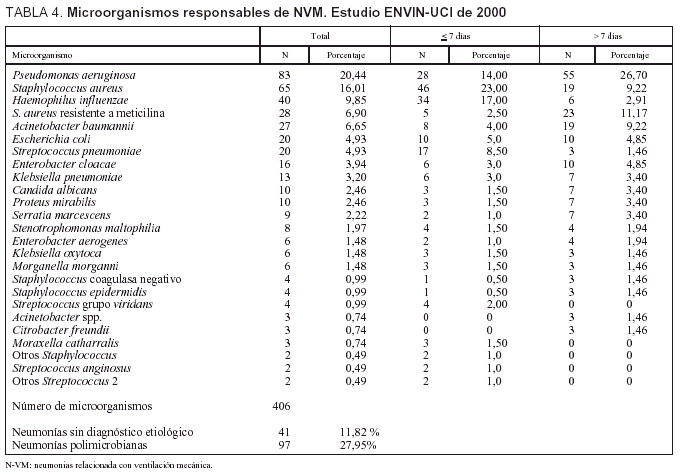
Se ha obtenido un diagnóstico etiológico en 306 casos (88,2%), y fueron polimicrobianas 97 neumonías (28%). Las técnicas empleadas en el diagnóstico etiológico fueron no invasivas en 250 casos (72%) e invasivas en 67 (19,3%), 42 casos por cepillo bronquial a través de catéter telecopado y 24 por lavado broncoalveolar. En dos ocasiones se llegó al diagnóstico etiológico por coincidencia del mismo patógeno en el hemocultivo y en muestras bronquiales no invasivas.
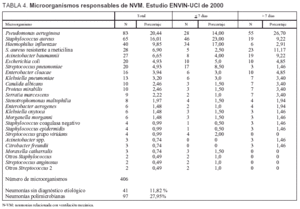
Los microorganismos responsables de las neumonías de incluyen en la tabla 4 diferenciándose en ella los responsables de las N-VM precoces (de 7 días o menos de ingreso en UCI) de las tardías (más de 7 días). Mientras que en las neumonías tardías ha predominado P. aeruginosa (26,7%), en las neumonías precoces han sido S. aureus sensible a meticilina (23%) y Haemophilus influenzae (17%).
Infección urinaria relacionada con sonda uretral
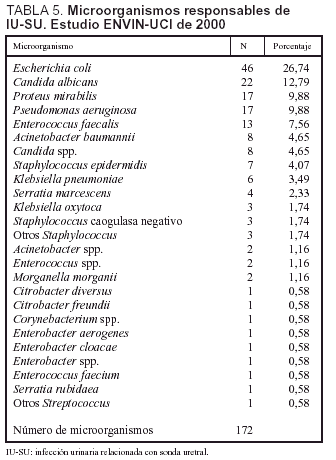
La tasas de IU-SU fueron de 3,18 infecciones por cada 100 pacientes, 4,77 infecciones por cada 100 pacientes con sonda uretral, 4,1 infecciones por cada 1.000 días de estancia y 5,5 infecciones por cada 1.000 días de sonda uretral. En el período analizado se utilizó SU durante 29.910 días (ratio de utilización de SU: 0,74). Las características de los 151 pacientes en los que se diagnosticaron las 164 infecciones urinarias se incluyen en la tabla 3. Los microorganismos responsables de esta infección se incluyen en la tabla 5, en donde se aprecia el predominio de E. coli (26,7%) seguido de Candida albicans (12,8%)
Bacteriemia primaria y relacionada con catéter
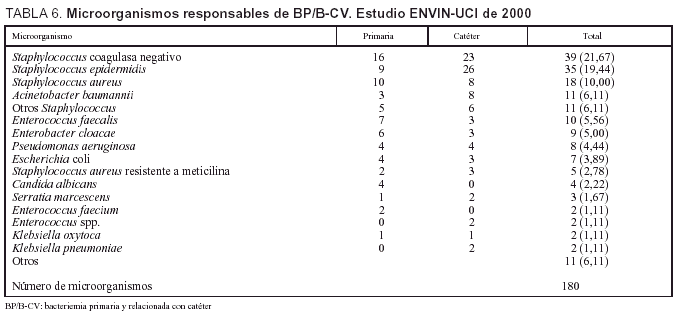
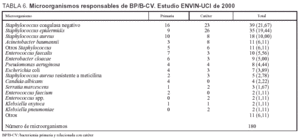
Las tasas de bacteriemia primaria (incluidas las relacionadas con catéteres) han sido 3.3 bacteriemias por cada 100 pacientes, 5,9 bacteriemias por cada 100 pacientes con catéter venoso central, 4,2 bacteriemias por cada 1.000 días de estancia y 6,8 bacteriemias por cada 1.000 días de catéter venoso central. En el período analizado se utilizó catéter venoso central durante 25.254 días y catéter arterial durante 17.350 días (ratio de utilización de catéter vascular, 1,06). Las características de los 153 pacientes con bacteriemia primaria y/o relacionada con catéter vascular se incluyen en la tabla 3 y los microorganismos responsables de estas infecciones se incluyen en la tabla 6, donde se diferencian la etiología de las bacteriemias asociadas con catéter y la etiología de las bacteriemias primarias.
Bacteriemias secundarias
Las tasas de bacteriemias secundarias han sido de 1,32 por cada 100 pacientes ingresados y 1,69 por 1.000 días de estancia. El foco origen de éstas ha sido respiratorio en 33 ocasiones (48,5%), seguido del abdomen, 16 casos (23,5%) y del foco urinario, 8 casos (11,8).
Densidad de incidencia estratificada por factores de riesgo
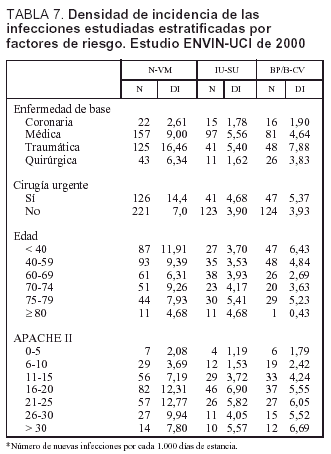
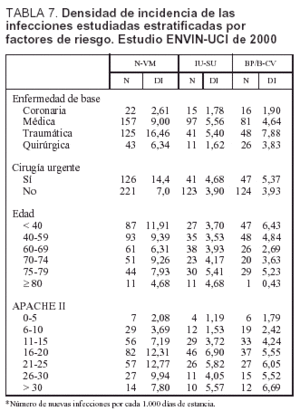
La densidad de incidencia (por 1.000 días de estancia) de todas las infecciones estudiadas y estratificada por enfermedad de base, cirugía urgente, edad y gravedad se incluye en la tabla 7. En general, existe un mayor número de todas las infecciones controladas en los pacientes traumáticos y médicos, en especial en el caso de N-VM y BP/B-CV. El aumento de estas infecciones es mayor en los pacientes de mayor gravedad, en aquellos que precisan de cirugía de urgencia, en los más jovenes y en los que fallecen.
Evolución de los marcadores de resistencia
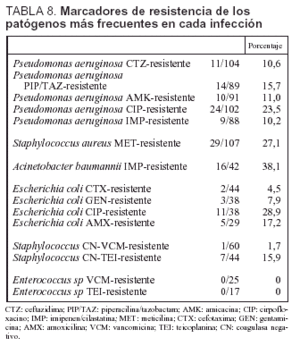
En la tabla 8 se incluyen los marcadores de resistencia de los principales patógenos identificados en las infeciones controladas. Destaca la existencia de un 23,5% de aislamientos de P. aeruginosa resistentes a ciprofloxacino, un 27,1% de S. aureus resistentes a meticilina, un 38,1% de A. baumannii resistentes a imipenem y un 28,9% de cepas de E. coli resistentes a ciprofloxacino. No se ha identificado ninguna cepa de Enterococcus spp. o Staphylococcus aureus resistentes a glucopéptidos.
Mortalidad
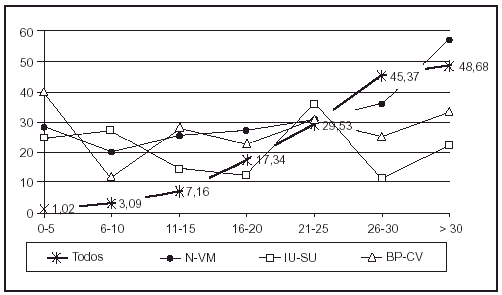
Durante el período de vigilancia en la UCI han fallecido 586 pacientes (11,35%). La mortalidad se ha modificado en función de enfermedad de base (el 4,3% de pacientes coronarios, el 19,9% de pacientes médicos, el 12,8% de pacientes traumatológicos y el 6,3% de pacientes con cirugía programada) y el nivel de gravedad de los pacientes estudiados (fig. 2). La mortalidad global de los pacientes con N-VM fue de 92/311 (29,6%); con IU-SU, de 32/151 (21,2%), y con BP/B-CV, de 39/153 (25,5%).
Fig. 2. Relación entre nivel de gravedad y mortalidad para cada una de las infecciones. ENVIN 2000. N-VM: neumonía relacionada con ventilación mecánica; IU-SU: infección urinaria relacionada con sonda uretral; BP-CV: bacteriemia primaria relacionada com catéter venoso.
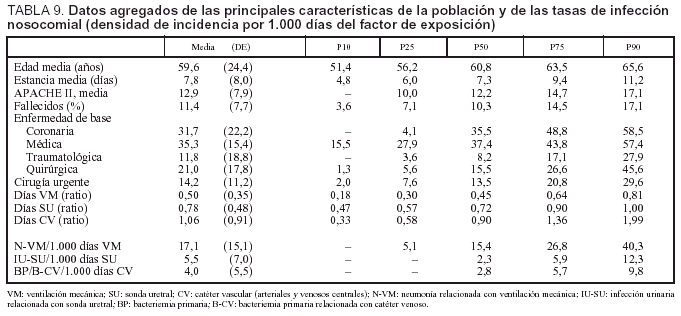
Datos agregados
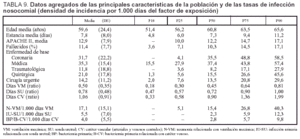
Con intención de establecer comparaciones entre diferentes UCI en la tabla 9 se exponen los datos agregados (expresados en percentiles) de las principales variables que definen las características de la población incluida y los factores de riesgo así como de las tasas de las infecciones controladas expresadas en densidad de incidencia por 1.000 días del factor de exposición.
DISCUSIÓN
La principal aportación de este estudio ha sido la presentación de las tasas nacionales de infecciones nosocomiales relacionadas con factores específicos de riesgo, en una muestra de la población asistida en UCI españolas en el año 2000. Además, se han identificado los microorganismos responsables de cada una de las infecciones estudiadas y las frecuencias de los distintos marcadores de multirresistencia.
Los estudios de vigilancia de infección nosocomial en UCI de ámbito nacional en Europa son escasos y están limitados a estudios de prevalencia. El estudio EPIC6 realizado en 1.493 UCI europeas y el estudio EPINE3 que se realiza desde 1990 en España han aportado datos generales de las tasas y características de las infecciones nosocomiales en los pacientes ingresados en UCI, aunque las tasas calculadas con estos estudios tienden a sobrestimar las infecciones nosocomiales, en especial las obtenidas en el estudio EPINE, que atribuye las infecciones nosocomiales a los servicios en los que se han diagnosticado, sin excluir, en el caso de pacientes críticos, las infecciones originadas en otros servicios del hospital pero diagnosticadas en UCI.
Aunque los sistemas de vigilancia basados en la incidencia son más costosos en tiempo y personal, permiten el seguimiento de los pacientes de forma continua, desde su ingreso hasta el momento del alta, e incluso hasta un período tras su alta del hospital o de un determinado servicio. Este sistema permite el reconocimiento de la mayor parte de las infecciones, así como de los factores de riesgo que pueden influir en su desarrollo. Por este motivo, el GTEI-SEMICYUC diseñó a principios de los años noventa el programa de vigilancia ENVIN-UCI como un sistema de incidencia, de seguimiento continuo; además, desde 1994 se han realizado siete estudios anuales de vigilancia. El nivel de participación ha ido en aumento hasta llegar a 69 UCI en el año 2000, donde por primera vez se han incluido unidades de reanimación (que atienden pacientes críticos) así como unidades coronarias.
Las tasas identificadas de cada una de las tres infecciones estudiadas se expresan de cuatro maneras diferentes, dos relacionadas con el número de pacientes (todos los incluidos en el estudio o los sometidos a instrumentalización) y otras dos con los días de exposición a los factores de riesgo (días de estancia global o días de ventilación mecánica, sonda uretral o catéter venoso central) que aunque, en principio, pueden incrementar la confusión permiten su comparación con indicadores de otros estudios. La tasa utilizada en el estudio NNIS17 es la densidad de incidencia en relación con el número de días de exposición a cada factor de riesgo; sin embargo, en este estudio los valores se han calculado para UCI de especialidades, mientras que en nuestro caso, las UCI han sido mayoritariamente polivalentes, y predominan los pacientes médicos y coronarios. Por este motivo, no existen valores de referencia con los que comparar nuestras tasas, excepto los obtenidos por nosotros mismos en los registros de años anteriores18-20. El análisis de la evolución de nuestros datos demuestra que mientras se mantienen e incluso descienden las tasas de N-VM y IU-SU existe un aumento de las tasas de bacteriemias primarias y relacionadas con CV20. Utilizando la misma metodología del NNIS se han publicado tasas en algunos estudios de diferentes áreas geográficas, con resultados muy dispares, debidos a diferencias entre las poblaciones asistidas21-23.
El análisis de la etiología de la NVM confirma, como ocurre en otros países22-24, el protagonismo de S. aureus como el primer agente patógeno responsable de esta infección, seguido de P. aeruginosa, aunque existen importantes variaciones dependiendo de la clasificación de las N-VM en precoces o tardías. Mientras que en las precoces predomina S. aureus sensible a meticilina y H. influenzae, en las tardías son más frecuentes P. aeruginosa y S. aureus resistente a meticilina25. En infecciones urinarias, es E. coli el principal responsable, seguido a distancia por Candida sp. Mientras, en bacteriemias primarias (incluidas las relacionadas con catéteres) son S. epidermidis y Staphylococcus coagulasa negativo los microorganismos más frecuentes. Esta distribución de etiologías por infecciones se ha mantenido a lo largo de los años, y se ha observado una tendencia decreciente de las infecciones, en especial respiratorias y urinarias, por A. baumannii26.
Entre los marcadores de multirresistencia que se han controlado destaca la presencia de P. aeruginosa resistente a ciprofloxacino (23,5%), mientras que el resto de marcadores de este agente patógeno se mantienen en una proporción muy aceptable. La proporción de cepas de S. aureus resistente a meticilina es inferior al 30%. Por el contrario, se ha observado un progresivo aumento de cepas de E. coli resistentes a ciprofloxacino (28,9%). También es elevado el número de cepas de A. baumannii resistente a imipenem (38,1%), mientras que no se han identificado, a diferencia de lo que ocurre en otros países, cepas de Enterococcus sp. o Staphylococcus aureus resistentes a vancomicina27,28.
Las principales limitaciones de los sistemas de vigilancia actuales, incluido el programa ENVIN-UCI, son la temporalidad de la vigilancia, la voluntariedad en la participación, el retraso en la distribución de la información y la dificultad para detectar brotes epidémicos en el momento de su aparición. Un sistema óptimo de vigilancia de infección nosocomial de pacientes críticos debe ser capaz de detectar el mayor número de infecciones con el menor esfuerzo, en tiempo real, así como la detección temprana de brotes epidémicos de una determinada infección o de un patógeno multirresistente. Con la intención de superar las limitaciones y aproximarnos hacia el sistema óptimo se han introducido en el programa ENVIN diferentes modificaciones desde su creación. En primer lugar, se han reducido al máximo las variables necesarias para obtener los datos imprescindibles en un sistema de vigilancia (tasas, etiologías y marcadores de multirresistencia), y se ha creado un programa denominado ENVIN simplificado, cuyo mantenimiento se realiza con un mínimo de cargas de trabajo. Asimismo, se ha excluido a los pacientes ingresados menos de 24 h, dado su escaso riesgo de desarrollar infecciones nosocomiales. De forma paralela, se ha desarrollado un sistema de autoanálisis que permite desde 1998 obtener la información de cada hospital en tiempo real y/o durante períodos de tiempo predefinidos. La combinación de estas mejoras permite la aplicación de un sistema de vigilancia continuada en cada UCI y la obtención de las principales tasas en tiempo real, así como la identificación de los patógenos responsables y de sus resistencias.
La comparación de los distintos indicadores (características de la población y tasas de infección nosocomial) de una UCI a lo largo de los años, consigo misma y con los datos de referencia nacional, permite responder a tres preguntas fundamentales: ¿son mis tasas similares a lo largo del tiempo o existen cambios: de tendencia, estacionales o en un determinado período de tiempo? ¿Son mis tasas similares o diferentes, mayores o menores, a las de las UCI con una población y un uso de dispositivos, ventilación mecánica, catéteres intravasculares, similares? ¿Se han producido cambios en la flora infectante: tipo de patógenos, patrón de sensibilidad antimicrobiana?29.
La aplicación de un sistema de vigilancia de infección nosocomial incorpora un valor añadido a la calidad asistencial en una UCI, al margen de las tasas obtenidas. Sin embargo, el objetivo de la vigilancia es disminuir las tasas de infección nosocomial, mediante la introducción de medidas de intervención destinadas a prevenir y a optimizar los tratamientos empíricos. En última instancia, los cambios introducidos deben tener impacto en la disminución de la mortalidad, de las estancias hospitalarias o de los costes del proceso, o bien en un incremento de la calidad de vida29.
En resumen, en nuestro estudio se han identificado en una muestra de pacientes críticos de España las tasas nacionales de las infecciones nosocomiales para 2000, relacionadas con ventilación mecánica, sonda uretral y catéter venoso central, así como los agentes patógenos que predominan en cada una de ellas y el estado de los marcadores de multirresistencia. Estas tasas son una referencia para cada UCI teniendo en cuenta que es necesario ajustar los valores esperados al riesgo de cada una de ellas.
Participantes en el Grupo de Trabajo de Vigilancia de la Infección Nosocomial en el Paciente Crítico. Año 2000
P. Olaechea, T. Ortega, A. de la Serna, R. de Celis, Hospital de Galdakao, Galdakao (Vizcaya); E. Cerdá, M.A. de la Cal, Hospital de Getafe, Getafe (Madrid); A. Sanz, Hospital de Motril, Motril (Granada); M. Sánchez Palacios, A. Vallejo, A. Ramírez, Hospital Insular de la Palma de Gran Canaria, Las Palmas de Gran Canaria; F. Álvarez-Lerma, Hospital del Mar, Barcelona; J.L. Romero, C. Sánchez, A. Padrón, Hospital Dr Negrín, Las Palmas de Gran Canaria; V. López, J.A. López, Hospital de Sagunto (Valencia); M. Palomar, E. Arnau, J. Serra, X. Nuvials, Hospital de la Vall d'Hebrón, Barcelona; L. Álvarez Rocha, P. Rascado, M.J. Castro, Hospital Juan Canalejo, A. Coruña; A. Tejada, F. Olmos, M.C. Valdovinos, Hospital Miguel Servet, Zaragoza; M.J. López Cambra, T.L. Álvarez, Hospital General de Segovia; M. Pujol, J.M. Galván, LL. Corral, T. Farré, Hospital de Bellvitge, Hospitalet de Llobregat (Barcelona); F. Castillo, A. Pupo, J.M. López, J.A. González, R. Marco, Hospital Duque del Infantado, Sevilla; C. Castillo, S. Iribarren, T. Muñoz, O. Saornil, A. Catañeda, Hospital de Txagorritxu, Vitoria; J. Luna, Hospital Verge de la Cinta, Tortosa (Tarragona); A. Mendia, C. Reviejo, I. Azcate, B. Azcarate, Hospital Ntra. Sra de Aránzazu, San Sebastian; A. Arenzana, Hospital Virgen de la Macarena, Sevilla; E. Maraví, F. Rodríguez, A. Tellería, J.M. Urtasun, Hospital Virgen del Camino, Pamplona; J. Sánchez Godoy, Hospital Ntra. Sra. de la Candelaria, Santa Cruz de Tenerife; A. Blanco, V. Español, F. Bueno, E. Fernández, G. Muñiz, J.A. Gonzalo, Hospital Central de Asturias, Oviedo; J. Insausti, M. Loinaz, J. Roldan, J.A. Tihista, M.I. Oses, O. Agudo, Hospital de Navarra, Pamplona; R. Jordà , J. Homar, Hospital de Son Dureta, Palma de Mallorca; B. Álvarez Sánchez, A. Espeleta, J. Acosta, C. Garcia-Romeu, J.M. Caturla, Hospital General de Alicante (Alicante); M. Baguena, A. Garnacho, Hospital de la Vall d'Hebrón (Trauma), Barcelona; R. Alonso, I. Fernández, Hospital General de Asturias, Oviedo; A. Martínez Pellús, Hospital de la Arrixaca, El Palmar (Murcia); M. Sa Borges, J.M. Rubio, Hospital 12 de Octubre, Madrid; J.M. Sirvent, S. González, Hospital Universitari Dr. Josep Trueta, Girona; M.A. Alcalá, A. Gamo, Fundación Jiménez Díaz, Madrid; O. Rodríguez, J.C. Sanchis, V. Plaza, Hospital Clínico Universitario, Valencia; L. Velasco, M. Rodríguez, A. García, J. Alfonso, Hospital Valle de Nalón. Langreo (Asturias); C. Fernández, J.C. Ballesteros, S. Gutiérrez, E. Rodríguez, E. Sevillano, S. Domínguez, Centro Hospitalario de León; A. Mateu, Hospital de Bellvitge (crónicos), Hospitalet de Llobregat (Barcelona); P. Ucio, F. Bobillo, Hospital Universitario de Valladolid; A. Moreno, C. Pavia, I. Saralegui, Hospital San Pedro y San Millán, Logroño; A. Rovira, Hospital de la Cruz Roja, Hospitalet de Llobregat (Barcelona); A. Ricard, M. Casanovas, Hospital de Igualada (Barcelona); F. Labayen, M. Ulibarrena, A. Manzano, J. Maynar, F. Fonseca, E. Corral, Hospital Santiago Apóstol, Vitoria; P. López, F. Arbol, Hospital Ntra. Sra. del Prado, Talavera de la Reina (Toledo); E. Ferrer, A. López, J.L. García, N. Piñeiro, Hospital Clínico Universitario, Santiago de Compostela (A Coruña); J. Fajardo, M. Pérez, Hospital Militar de Sevilla; E. del Campo, M.C. de la Fuente, R. Toro, Hospital Infanta Margarita, Cabra (Córdoba); A. Lloria, C. Mínguez, M.T. Sánchez, Hospital Provincial de Pontevedra; C. Vara, P. Posada, Hospital Xeral Cies de Vigo (Pondevedra); M. Valledor, J. Rengel, Hospital de San Agustín, Aviles (Asturias); C. Rey, A. Concha, Hospital Central (Pediatría), Oviedo; F. Fernández, Centro Médico Delfos (Barcelona); J. Lobo, M.P. Anguiano, C. Martínez, Hospital de Estella (Navarra); M.A. León, M.A. Martín, J. Ibáñez, M. Nolla, Hospital General de Calalunya, San Cugat del Vallés (Barcelona); T. Urtasun, C. Martínez, O. Agudo, F. Rodríguez, Clínica de San Miguel, Pamplona; T. Tomasa, M. Misis, Clínica Asepeyo, San Cugat del Valles (Barcelona); J. Blanco, M.A. Fernández, Hospital Xeral de Lugo; J. Fierro, J.A. Ramos, A. Cardenas, M. Ruiz, Hospital de Poniente, El Ejido (Almería); C. Pascual, B. Méndez, Hospital de Silicosis de Asturias, Oviedo; V. López, J.C. Villar, Hospital Provincial Santa María Madre, Ourense; A. Díaz, Hospital Compleixo Cristal-Piñol, Ourense; J. Fajardo, Clínica Santa Isabel, Sevilla; C. Touza, Hospital Policlínica Povisa, Vigo (Pontevedra); C.J. Fernández, J. González, Hospital Arquitecto Marcide, El Ferrol (A Coruña); B. Hernández, Hospital de Osuna, La Merced (Sevilla); E. Alemparte, J.L. Martínez, A. Barja, Hospital de Montecelo, Pontevedra; V. Ginesta, M.J. Rodríguez, M. Taboada, Hospital Clínico Universitario (reanimación), Santiago de Compostela (A Coruña); A. Varela, R.J. González, L. Pérez, Clínica Fátima, Vigo (Pontevedra); B. Almirante, C. Ferrer, Hospital Vall d'Hebrón (coronaria), Barcelona; F. García, V. Corcoles, Hospital General de Albacete.
Los nombres en cursiva corresponden a los responsables del programa ENVIN-UCI en cada unidad o servicio de pacientes críticos.