INTRODUCCIÓN
En 1996 alrededor de 16 millones de americanos padecían una enfermedad pulmonar obstructiva crónica (EPOC)1. La EPOC es la cuarta causa de mortalidad en EE.UU., 112.584 pacientes fallecieron por esta enfermedad en 19982. La prevalencia de la enfermedad en España es del 9% en la población entre 40 y 69 años (14,3% en hombres y el 3,9% en mujeres); los datos sobre mortalidad son poco conocidos en nuestro país, aunque podrían estar en torno a 10 muertes por 100.000 habitantes/año, siendo también la cuarta causa de muerte. El gasto que genera esta patología se calcula en torno a 475.000.000 €/año3. Muchos de estos pacientes requieren uno o varios ingresos a lo largo de su vida en una Unidad de Medicina Intensiva (UMI) debido a episodios de insuficiencia respiratoria. Uno de los problemas que tradicionalmente han preocupado a los profesionales de la Medicina Intensiva es el pronóstico de estos pacientes a medio plazo y los factores que lo condicionan, de tal modo que sea posible gestionar más eficientemente unos recursos especialmente escasos y costosos como son los propios de una medicina altamente tecnificada como es la Medicina Intensiva4. Son muchas las variables que se han mostrado asociadas a la mortalidad: la edad, gravedad de la enfermedad aguda, estado nutricional, deterioro previo de la función respiratoria, necesidad y duración de la ventilación mecánica, grado de disfunción multiorgánica, etc.5-9. También ha sido importante en los últimos años el esfuerzo por valorar los resultados no sólo en términos de mortalidad sino también en calidad de vida10-13; sin embargo, apenas se ha investigado el efecto que esta última pueda tener sobre la mortalidad de los pacientes con EPOC.
Por tanto los objetivos del presente estudio son dos: determinar la asociación entre calidad de vida previa y la mortalidad hospitalaria, a los 6 meses y al año de los pacientes con EPOC ingresados en una UMI, y conocer la evolución de la calidad de vida tras su alta hospitalaria.
PACIENTES Y MÉTODO
Se trata de un estudio prospectivo de una cohorte de pacientes ingresados en nuestra UMI durante los años 1999 y 2000 con los siguientes criterios de inclusión: a) diagnóstico de EPOC: antecedentes de tabaquismo y demostración de obstrucción al flujo aéreo, demostrada mediante espirometría con volumen espiratorio forzado en el primer segundo (FEV1) < 80% del valor teórico y FEV1/CVF (capacidad vital forzada) < 0,7 tras prueba broncodilatadora14; b) ingreso en nuestra UMI por insuficiencia respiratoria aguda (presión arterial de oxígeno menor de 60 mmHg respirando oxígeno al 21%), y c) consentimiento para el seguimiento durante un año tras el alta de la unidad y para la realización de una encuesta de calidad de vida validada para enfermos críticos (Proyecto para el Análisis Epidemiológico del Enfermo Crítico [PAEEC]) previa al ingreso y a los 6 meses del alta de la UMI15. La encuesta valora los siguientes tres aspectos: actividades fisiológicas básicas (0 a 9 puntos), actividades de la vida diaria (0 a 15 puntos) y estado emocional (0 a 5 puntos). Las puntuaciones más altas indican peor calidad de vida. La encuesta de calidad de vida se realizaba durante su estancia en la unidad, bien al paciente directamente, si su situación lo permitía, o a familiares convivientes en caso contrario. Si no existían familiares convivientes el paciente era excluido del estudio por falta de fiabilidad en las respuestas. La primera encuesta se refería a la situación previa al inicio del proceso agudo. Se repetía la misma encuesta a los 6 meses del alta de la unidad, bien de manera presencial o telefónica en el caso de que el paciente no pudiera acudir al hospital. Al año del alta se contactaba telefónicamente con el paciente o allegados para conocer su situación vital.
Durante el ingreso en la UMI se registraron las siguientes variables en todos los pacientes: edad, género, última determinación de FEV1 existente en la historia clínica (la distancia temporal hasta el ingreso actual fue de 13 meses como media con un rango de 1 a 36 meses), oxigenoterapia domiciliaria, número de ingresos hospitalarios durante el año previo al ingreso actual, estancia hospitalaria previa a su ingreso en la UMI, APACHE II (Acute Physiology and Chronic Health Evaluation)16, desarrollo de sepsis17 durante su estancia, SOFA (Sequential Organ Failure Assessment Score)18 máximo diario durante la evolución, duración de la estancia en la UMI y soporte ventilatorio (necesidad y duración de la ventilación mecánica invasiva). No se registró la utilización o no de ventilación mecánica no invasiva. Asimismo, se registró la mortalidad en la unidad y posteriormente, durante el ingreso hospitalario, a los 6 meses y al año del alta de la UMI.
El análisis estadístico se realizó mediante el paquete estadístico SPSS (Statistical Package for Social Sciences). La asociación entre la mortalidad y las variables continuas que cumplían criterios de normalidad se analizó mediante la prueba de la "t" de Student; con las variables continuas que no cumplían condiciones de normalidad estadística mediante la prueba no paramétrica de Man-Whitney y con las variables categóricas mediante la prueba del Chi cuadrado. Se realizó un análisis multivariante mediante regresión logística no condicional. Se construyeron sendos modelos incluyendo como variables dependientes la mortalidad al alta, a los 6 meses y al año del alta de la UMI. Como variables independientes se consideraron las que mostraron alguna asociación (p < 0,15) con la mortalidad en el análisis bivariante previo. Para mejorar la eficiencia estadística y cumplir los requisitos de estas pruebas, la calidad de vida previa, la edad y el índice APACHE II se incluyeron en estos modelos multivariantes como variables dicotomizadas a partir de la mediana de su distribución.
RESULTADOS
Durante el período de tiempo del estudio ingresaron en la UMI 99 pacientes que cumplían los criterios de inclusión. Se reclutaron en la cohorte 94 pacientes, por tanto las pérdidas fueron del 5,1%. Se descartaron otros tres pacientes por no poder realizarse la entrevista sobre calidad de vida ni al paciente ni a familiares convivientes. Finalmente componían la cohorte 91 pacientes, el 77% eran hombres y la edad media fue de 70 años. Los motivos de ingreso en la UMI vienen detallados en la tabla 1. Otras características que definen al grupo estudiado vienen expresadas en la tabla 2.
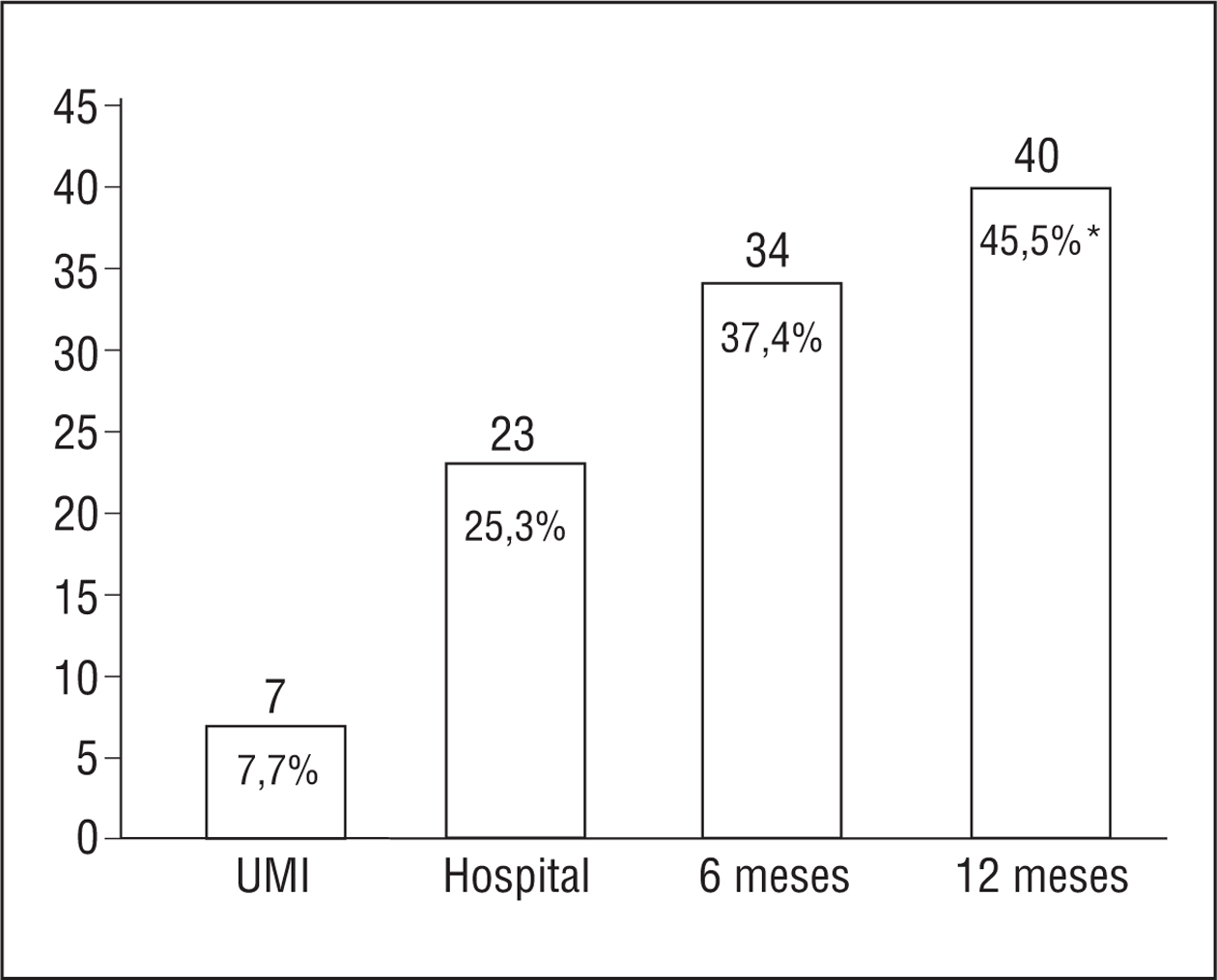
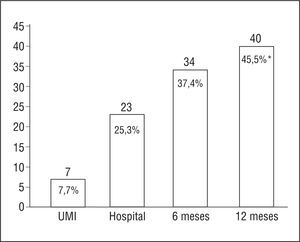
Las mortalidades acumuladas fueron en la UMI del 7,7%, la hospitalaria del 25,3%, a los 6 meses del alta de la UMI del 37,4 % y al año del 45,5%. Un 18% de los pacientes fallecieron en la planta de hospitalización después del alta de la UMI, una mortalidad muy superior a la de la UMI. Por otro lado, el 67,5% de todas las muertes acontecieron desde el alta de la UMI a los 6 meses (fig. 1).
Figura 1. Mortalidad acumulada en el tiempo de seguimiento de la cohorte. La gráfica muestra en ordenadas el número de pacientes fallecidos en cada uno de los momentos analizados, sobre la columna en números absolutos y dentro de la columna en porcentajes. Al año hubo tres pérdidas en el seguimiento por lo que *n = 88 al año; en el resto n = 91. UMI: Unidad de Medicina Intensiva.
La encuesta de calidad de vida se realizó al ingreso en el 47% de los casos al paciente directamente y en un 53% a un familiar conviviente. No se detectaron diferencias sistemáticas en las respuestas obtenidas por ambos métodos, ni en calidad de vida global (6,89 ± 4,03 frente a 7,78 ± 4,68, p = 0,3) ni en ninguna de las subescalas. La encuesta a los 6 meses se realizó en el 94,7% de los supervivientes y fue presencial en el 83,3% de los pacientes y telefónica en el resto. Tres pacientes no pudieron ser encuestados, sin embargo, sí pudimos conocer su situación vital a través de familiares. Por este motivo, el análisis sobre variaciones en la calidad de vida a los 6 meses se llevó a cabo en 54 de los 57 pacientes supervivientes a los 6 meses del alta de la UMI. Al año de seguimiento se perdieron tres pacientes, por lo que el análisis de mortalidad se realizó sobre 88 pacientes.
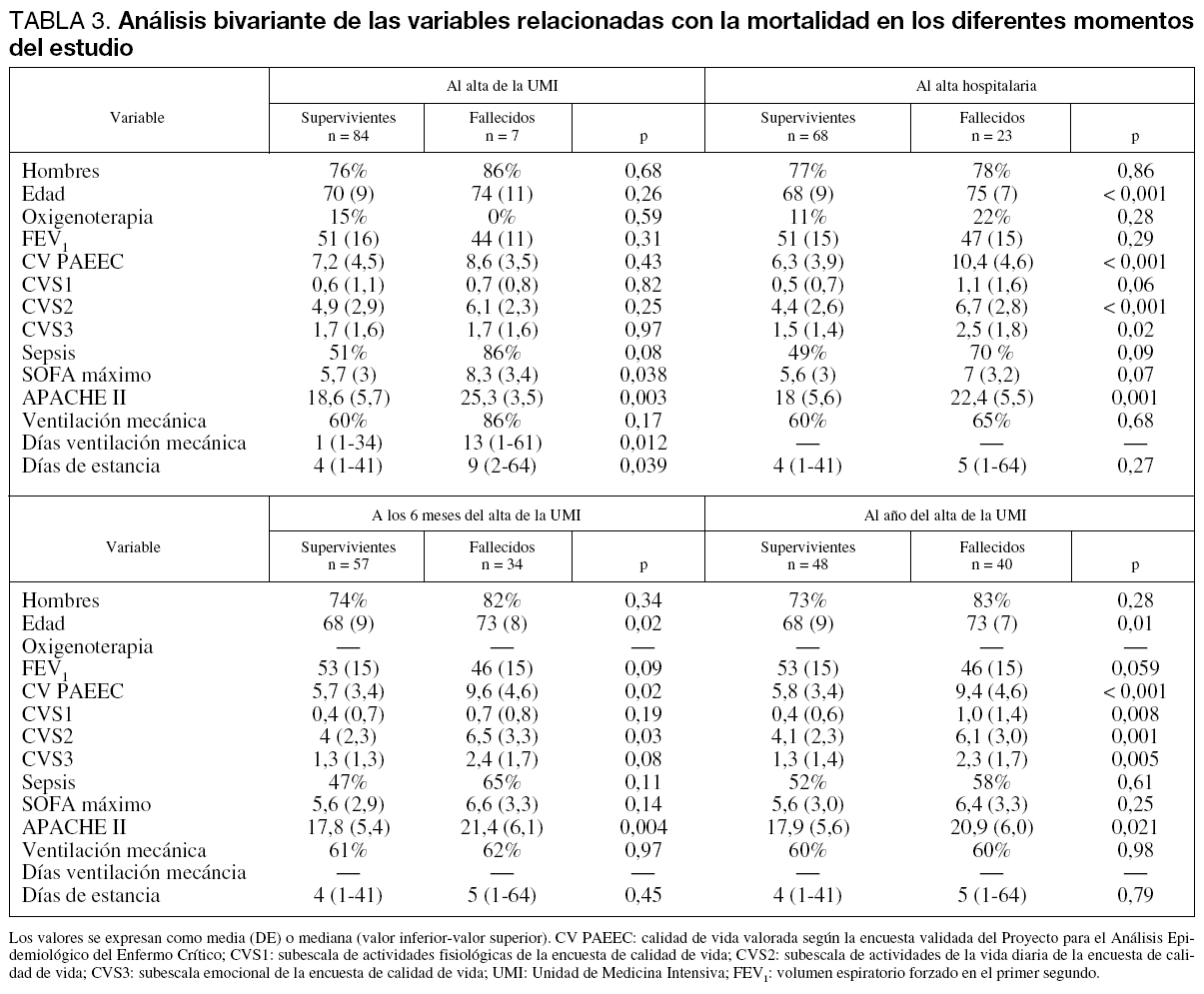
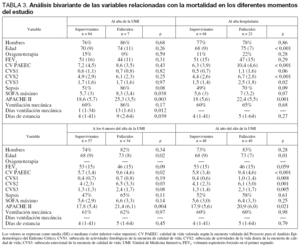
Con respecto a los supervivientes, los pacientes que fallecieron durante su estancia en la UMI tuvieron una mayor estancia en la misma (medianas: 9 [2-64] frente a 4 [1-41], p = 0,039), mayor duración de la ventilación mecánica (medianas: 13 [1-61] frente a 1 [1-34], p = 0,012) y presentaron mayor puntuación en los índices que definen la gravedad del proceso agudo como el SOFA (8,3 ± 3,4 frente a 5,7 ± 3, p = 0,038) y el APACHE II (25,3 ± 3,5 frente a 18,6 ± 5,7, p = 0,003). No se evidenciaron diferencias en el resto de los factores pronósticos estudiados (tabla 3).
Las variables asociadas con la mortalidad al alta hospitalaria en el análisis bivariante fueron las siguientes: edad (75 ± 7 frente a 68 ± 9, p < 0,001), APACHE II (22,4 ± 5,5 frente a 18 ± 5,6, p = 0,001) y la calidad de vida previa (10,4 ± 4,6 frente a 6,3 ± 3,9, p < 0,001). Desglosada la encuesta de calidad de vida en sus tres subescalas, se observaron diferencias tanto en actividades de la vida diaria (6,7 ± 2,8 frente a 4,4 ± 2,6, p < 0,001) como en el estado emocional (2,5 ± 1,8 frente a 1,5 ± 1,4, p < 0,018) (tabla 3).
A los 6 meses del alta de la UMI, los factores asociados a mortalidad fueron los mismos que en el período hospitalario: edad (73 ± 8 frente a 68 ± 9, p = 0,02), APACHE II (21,4 ± 6,1 frente a 17,8 ± 5,4, p = 0,004) y la calidad de vida previa al ingreso en la UMI (9,6 ± 4,6 frente a 5,7 ± 3,4, p < 0,001), tanto la global como la puntuación para las actividades de la vida diaria (6,5 ± 3,3 frente a 4 ± 2,3, p = 0,03) (tabla 3).
Al año siguen manteniéndose los mismos factores como asociados a la mortalidad: la edad (73 ± 7 frente a 68 ± 9, p = 0,01), la calidad de vida previa (9,4 ± 4,6 frente a 5,8 ± 3,4, p < 0,001) con sus tres subescalas (actividades fisiológicas 1,0 ± 1,4 frente a 0,4 ± 0,6, p = 0,008; actividades de la vida diaria 6,1 ± 3 frente a 4,1 ± 2,3, p = 0,001; estado emocional 2,3 ± 1,7 frente a 1,3 ± 1,4, p = 0,005), APACHE II (20,9 ± 6 frente a 17,9 ± 5,6, p = 0,02) (tabla 3). Respecto al FEV1 al año se observa una tendencia hacia una mayor mortalidad en aquellos pacientes con FEV1 más bajo, pero no alcanza significación estadística (46 ± 15 frente a 53 ± 15, p = 0,059). Categorizando la variable en leve (> 60%), moderada (45%-60%) y severa (< 45%), según la clasificación de la SEPAR, tampoco encontramos asociación con la mortalidad, al igual que dicotomizándola (< 45%/ ≥ 45%).
Tras ajustar el efecto de los distintos factores mediante modelos de regresión logística, las variables asociadas de manera independiente con la mortalidad fueron las siguientes: APACHE II mayor de 18 puntos (odds ratio 3,7; IC 95%: 1,1-12,2), edad mayor de 70 años (odds ratio 4,3; IC 95% 1,3-14,2), calidad de vida previa global mayor de 6 (odds ratio 7,1; IC 95% 2,1-24,1). A los 6 meses y al año, la única variable asociada de manera independiente con la mortalidad fue la calidad de vida previa al ingreso (6 meses: odds ratio: 4,7; intervalo de confianza al 95%: 1,8-12,2; un año: odds ratio 3,4; IC 95% 1,4-8,5). Otras variables como la presencia de sepsis (sí/no) o la FEV1 (leve/moderada/severa) no mostraron asociación independiente con la mortalidad en ninguno de los momentos estudiados.
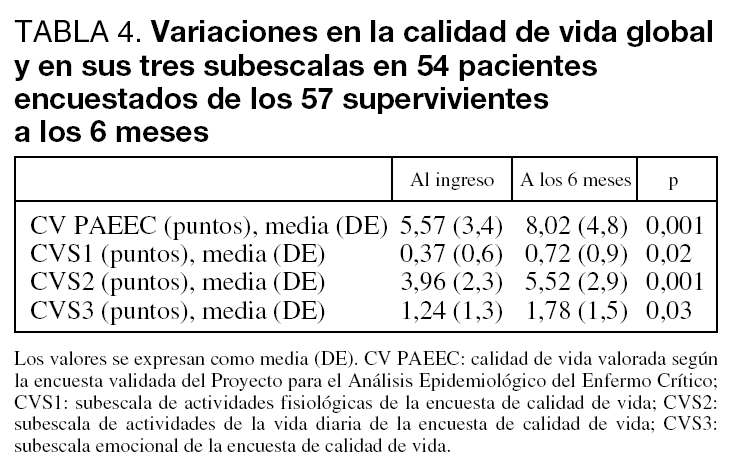
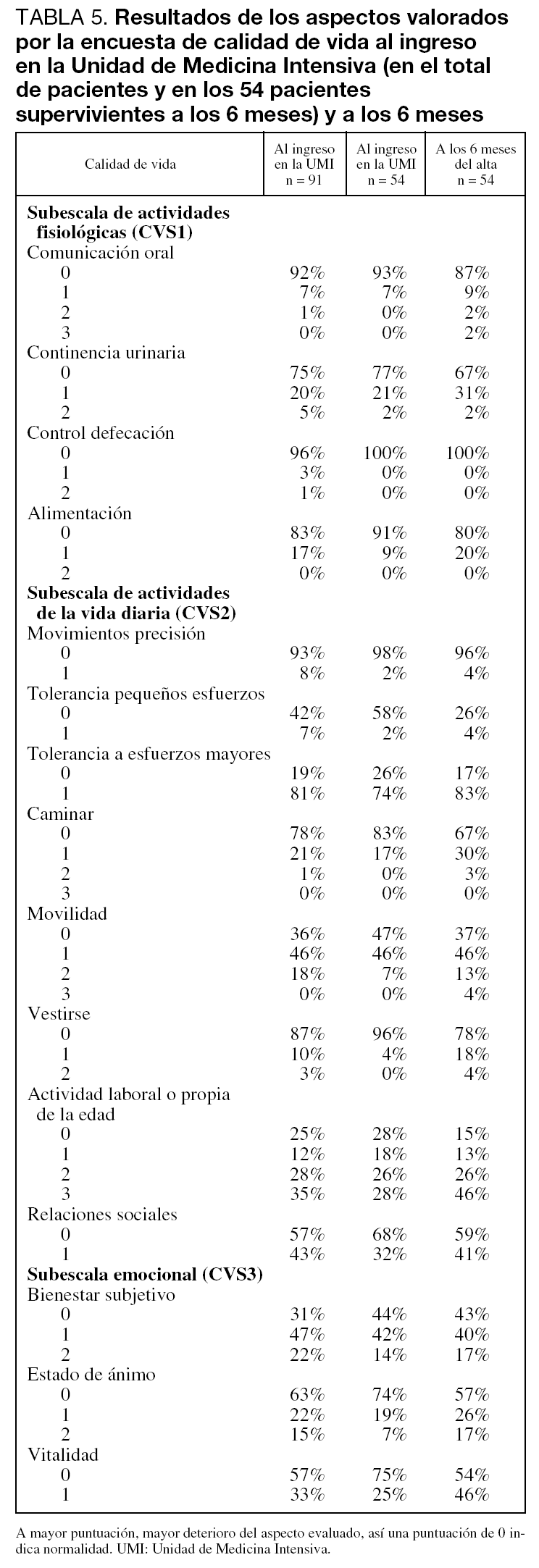
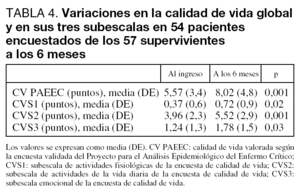
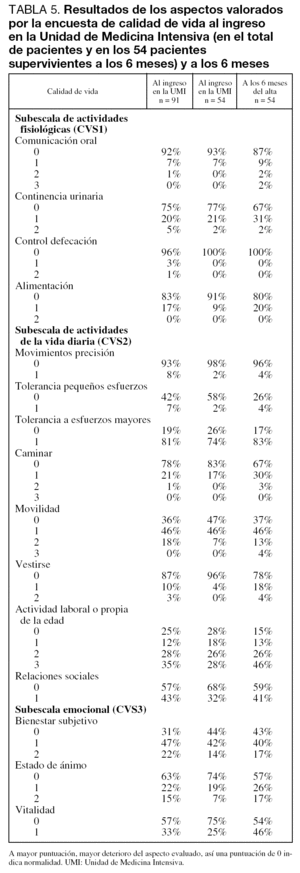
El segundo de los objetivos planteados era estudiar la evolución de la calidad de vida en estos pacientes tras su ingreso en la UMI. Comparando la calidad de vida al ingreso en la UMI y a los 6 meses, se observó un deterioro significativo tanto en la valoración global (CV) (5,57 ± 3,39 frente a 8,02 ± 4,85, p = 0,001) como en las tres subescalas de que consta la encuesta: actividades fisiológicas básicas (CVS1) (0,37 ± 0,65 frente a 0,72 ± 0,97, p = 0,02), actividades de la vida diaria (CVS2) (3,96 ± 2,34 frente a 5,52 ± 2,98, p = 0,001) y estado emocional (CVS3) (1,24 ± 1,3 frente a 1,78 ± 1,51, p = 0,03) (tabla 4). Se puede apreciar que para las actividades fisiológicas básicas, donde se observa mayor deterioro es en la continencia urinaria y en la alimentación, donde un 10% de los pacientes pasan a tener dificultades. En el estado emocional no se aprecian variaciones en el bienestar subjetivo, sin embargo, hay un deterioro llamativo en el estado de ánimo y en la vitalidad donde la normalidad disminuye desde los tres cuartos a poco más de la mitad de los pacientes. Pero donde mayores variaciones se observaron fue en las actividades de la vida diaria, principalmente en la tolerancia a pequeños esfuerzos donde un 32% de los pacientes presentan deterioro, en torno al 15% presentan mayores dificultades para caminar y en torno al 18% mayores dificultades para vestirse. Un 18% abandonan la actividad laboral o propia de la edad y por último un 11% sufren un deterioro de las relaciones sociales (tabla 5).
DISCUSIÓN
El presente estudio analiza la mortalidad y la calidad de vida de los pacientes con EPOC que ingresan en una UMI por insuficiencia respiratoria, encontrando como hechos mas reseñables que la calidad de vida previa a su ingreso se asocia de manera independiente con la mortalidad, tanto hospitalaria como al año, y que los pacientes supervivientes presentan un deterioro de la calidad de vida con respecto a la situación previa a su ingreso.
En nuestra cohorte la mortalidad en UMI fue baja (7,7%), pero se produjo un importante aumento tras el alta de la misma (mortalidad hospitalaria del 25,3%). No tenemos certeza de las causas de esta "mortalidad oculta" producida en las plantas de hospitalización. La hipótesis más plausible es la limitación del esfuerzo terapéutico decidida bien desde la UMI o bien por los médicos de las plantas. Revisando las historias clínicas hemos encontrado que 6 pacientes fueron dados de alta a planta con recomendación de limitación del esfuerzo terapéutico, de éstos, 5 fallecieron en planta de hospitalización. Este hecho podría explicar, además, a nuestro juicio, la baja mortalidad observada en la UMI.
La mortalidad hospitalaria está dentro de lo publicado por otros autores que oscilaría entre el 10%-28% según el case-mix5,19. Recientemente, un grupo español ha publicado tasas de hasta el 35% en la UMI que, en el seguimiento a 5 años, llegaba hasta el 85%6. En esta serie los pacientes presentaban mayor gravedad de la enfermedad pulmonar que nuestros pacientes, pues todos ellos tenían oxigenoterapia domiciliaria en el momento de entrar en el estudio y precisaron ventilación mecánica, mientras que en nuestro grupo sólo tenían oxigenoterapia domiciliaria el 18% y el 63% precisaron ventilación mecánica invasiva.
La mortalidad a los 6 meses fue del 37,4% y la mortalidad al año del 45,5%. Estas cifras se aproximan bastante a otras series publicadas7,20-22. Por otro lado, objetivamos que más del 60% de los pacientes que fallecen durante el seguimiento de un año lo hacen en el intervalo que transcurre desde el alta de la UMI hasta los 6 meses.
Del presente estudio podemos afirmar que aquellas variables que traducen una mayor gravedad del proceso que condiciona el ingreso son las que marcan la diferencia entre los pacientes supervivientes y los que fallecen en la UMI. Así, el APACHE II al ingreso es significativamente más alto en los pacientes que fallecen que en los que sobreviven en nuestro estudio, lo que concuerda con estudios previos20,23. También muestran mayor mortalidad aquellos pacientes que presentaron mayor grado de disfunción multiorgánica evaluada mediante la escala SOFA y mayor estancia en UMI. Estos datos son acordes con estudios previamente publicados24,25. Hay que mencionar el hecho de que el tratamiento con ventilación mecánica no marcara diferencias entre los fallecidos y los supervivientes, pero sin embargo sí se constató que la duración de la ventilación mecánica es significativamente mayor en los fallecidos que en los supervivientes (medianas de 13 y 1 días, respectivamente). En la presente serie no se registró la utilización o no de ventilación mecánica no invasiva.
Sin embargo, no parecen tener relevancia en nuestra cohorte la edad ni aquellas variables indicativas de la gravedad de la enfermedad crónica como pueden ser el FEV1 o los ingresos hospitalarios durante el año previo. La influencia de la edad en el pronóstico varía según los distintos estudios publicados, mientras que en algunos es un factor de riesgo independiente5,8,26, en otros publicados recientemente no se establece una clara asociación6,20,25. En nuestro caso es probable que la falta de influencia de la edad en la mortalidad en la UMI esté sesgada por el efecto de la limitación del esfuerzo terapéutico arriba mencionado, o bien que se trate de un error tipo II (no detectar un efecto que realmente existe) debido a la falta de potencia estadística, dada la baja mortalidad en la UMI. El efecto de la calidad de vida previa sobre la mortalidad en la UMI podría sufrir el mismo sesgo que la edad, ya que es probable que en aquéllos con peor calidad de vida previa se limite el esfuerzo terapéutico.
La influencia del FEV1 sobre la mortalidad, sobre todo a largo plazo, que han mostrado algunos estudios6,9,27, incluyendo uno nuestro en una serie más pequeña, en relación con la mortalidad a 6 meses10, no la encontramos ahora en ningún momento del seguimiento, aunque al año muestra una tendencia que no alcanza la significación estadística. Tampoco encontramos asociación tras categorizar la variable en leve, moderada e intensa, según los criterios de la SEPAR. Una explicación a esta variabilidad puede ser el hecho de que en muchas ocasiones no existían espirometrías próximas en el tiempo al momento del ingreso, de hecho en algunos pacientes la espirometría se remontaba a tres años atrás. Otro factor podría ser que en nuestra serie anterior sólo incluíamos pacientes con una limitación crónica al flujo aéreo clasificado como moderado o intenso según criterios de la SEPAR14, mientras que en el estudio actual los incluimos a todos.
Cuando analizamos la mortalidad hospitalaria se asocian de forma independiente con ésta la edad, la calidad de vida previa y el APACHE II. El APACHE II mayor de 18 casi cuadruplica el riesgo de fallecer en el hospital. Aunque acostumbramos a utilizar los distintos índices de gravedad (APACHE, SAPS, MPM-0, etc.) como predictores de mortalidad en la UMI, como bien nos recuerda Abizanda, estos índices han considerado la mortalidad hospitalaria como el hecho a predecir11. Ser mayor de setenta años multiplica el riesgo de muerte hospitalaria por 4 y tener una puntuación superior a 6 puntos en la encuesta de calidad de vida multiplica este riesgo por 7. A los 6 meses y al año, una puntuación en la calidad de vida mayor de 6 multiplica el riesgo de muerte por más de 4 y 3, respectivamente.
Entre los factores pronósticos a medio plazo en los pacientes con EPOC se han citado el FEV1, discutido anteriormente, la desnutrición, el grado de disnea, la hiponatremia, el cor pulmonale, comorbilidades, etc.3,6,7; sin embargo, no se han estudiado índices de calidad de vida como predictores de mortalidad en este grupo de pacientes. Pensamos que estos índices podrían reflejar de una manera más integral la presencia de comorbilidades que deterioren su calidad de vida, especialmente la actividad física, y por tanto su pronóstico vital a corto y medio plazo3. La imposibilidad de que el paciente responda a la encuesta en todos los casos puede ser un factor de confusión, aunque la encuesta ha sido validada para esta circunstancia, pero como ya hemos mencionado anteriormente no hemos encontrado diferencias estadísticamente significativas entre ambos grupos.
Si bien el fin de nuestro trabajo consiste en que los pacientes sobrevivan al proceso agudo que ha puesto en peligro su vida, no debemos de conformarnos con esto, sino que el fin último debería de ser restituirles a un estado de salud lo más similar posible al que disfrutaban antes de sufrir la enfermedad. Por este motivo, nos planteamos como otro objetivo del estudio analizar si se producían modificaciones en la calidad de vida de los pacientes supervivientes. A los 6 meses del alta de la UMI el grupo estudiado mostraba un significativo deterioro de su calidad de vida global, pasando de una media de 5,6 a 8 puntos (p < 0,001). Este deterioro se produjo en las tres subescalas analizadas de forma significativa. Si examinamos los distintos aspectos que analiza la encuesta podemos apreciar que prácticamente en todos ellos aumenta el número de pacientes que pasan a tener limitaciones donde no las tenían antes. Así, dentro del grupo de actividades fisiológicas, un 10% de pacientes pasan a tener problemas de continencia urinaria y para la alimentación. Dentro del estado emocional, en torno al 20% están tristes cuando antes no lo estaban o no muestran interés por actividades que antes les interesaban. Sin embargo, no se observaron diferencias en la sensación de bienestar. Pero es el apartado de actividades físicas el que más deterioro muestra al cabo de 6 meses porque un 30% ya están limitados para pequeños esfuerzos, como subir un piso de escaleras, cuando antes no lo estaban y en torno al 10%-20% padecen limitaciones nuevas como poder precisar ayuda para caminar, vestirse, desempeñar actividades propias de la edad, para las relaciones sociales, etc. Sin embargo, hay que tener presente que la mayoría de ellos seguían siendo autónomos para las actividades básicas como comunicarse, alimentarse, vestirse, caminar y para las relaciones sociales. Estudios previos en los que se analizan pacientes con EPOC, como el de Ambrosino et al28 que muestran un deterioro inicial para llegar a una recuperación al cabo de 3 meses del alta, son difícilmente comparables porque han utilizado otros instrumentos de valoración, no comparan los mismos pacientes sino que utilizan grupo control y las pérdidas en el seguimiento fueron superiores al 40% en ambos grupos.
Son muchos los esfuerzos realizados en el estudio de la calidad de vida en la última década en el ámbito de nuestra especialidad12,13,26,28-34. En la mayoría de los estudios publicados no se comparan momentos evolutivos distintos, sino que son valoraciones realizadas en un momento determinado en los pacientes supervivientes13,31,32, o bien se comparan con grupos control28,30. Otro problema que plantean estas valoraciones basadas en encuestas es el bajo índice de respuestas28,32,34. También es importante recordar que en ocasiones, ante la incapacidad del paciente, es la familia quien contesta el cuestionario con los posibles sesgos de interpretación que este hecho plantea, ya que es conocido que la percepción del estado de salud por parte de la familia es peor que la del propio paciente y que ésta tiende a infravalorar la situación emocional28. Al examinar las frecuencias relativas de las distintas valoraciones de los ítems de la encuesta podemos ver que, dentro de la subescala que valora el estado emocional, el bienestar subjetivo prácticamente no muestra variaciones, siendo estas variaciones más llamativas en el estado de ánimo y en la vitalidad, que creemos son mas fácilmente apreciables por la familia que convive con el paciente. También se puede apreciar que donde más variaciones se observan y con mayor grado de significación es en el apartado de actividades de la vida diaria donde el grado de reproducibilidad entre paciente y familiares es elevado.
Como conclusiones del presente trabajo podemos decir que:
1) Entre los pacientes diagnosticados de EPOC que ingresan en una UMI por insuficiencia respiratoria aguda la calidad de vida previa al proceso agudo predice la mortalidad hospitalaria y a los 6 y 12 meses después del alta de la UMI.
2) Este grupo de pacientes presenta un deterioro significativo de su calidad de vida en los tres aspectos que valora la encuesta utilizada. Sin embargo, la mitad de ellos siguen vivos al año y continúan siendo autosuficientes en sus necesidades básicas.
3) Es, sin duda, necesario seguir ahondando en el conocimiento de la calidad de vida de nuestros pacientes para una más eficiente utilización de los recursos y también para poder informar a los pacientes sobre el pronóstico de su proceso y que esto les permita tomar decisiones sobre futuros tratamientos.
AGRADECIMIENTO
Queremos agradecer a la Sra. Blanca Esther Valle su desinteresada colaboración que ha hecho posible el presente trabajo.