INTRODUCCIÓN
Un pequeño porcentaje de mujeres embarazadas, entre el 0,10% y el 0,90% según distintas series1, va a requerir ingreso en la Unidad de Medicina Intensiva (UMI). La mayoría de las veces se debe a procesos relacionados directamente con el embarazo, y en otras ocasiones es debido al agravamiento de enfermedades o procesos preexistentes. Entre las causas más frecuentes se encuentran la preeclampsia (más de la mitad de todos los ingresos), las hemorragias graves, los problemas anestésicos y las infecciones2.
La insuficiencia cardíaca constituye una rara causa de ingreso de estas pacientes en la UMI. Menos del 5% de los ingresos obstétricos lo son por fallo cardíaco durante el embarazo o por edema pulmonar en el período postparto3. Describiremos aquí dos casos clínicos cuyo denominador común es la forma de presentación como edema agudo de pulmón en el postparto inmediato, y en los cuales la realización de la ecocardiografía resultó fundamental para llegar al diagnóstico.
OBSERVACIONES CLÍNICAS
Caso 1
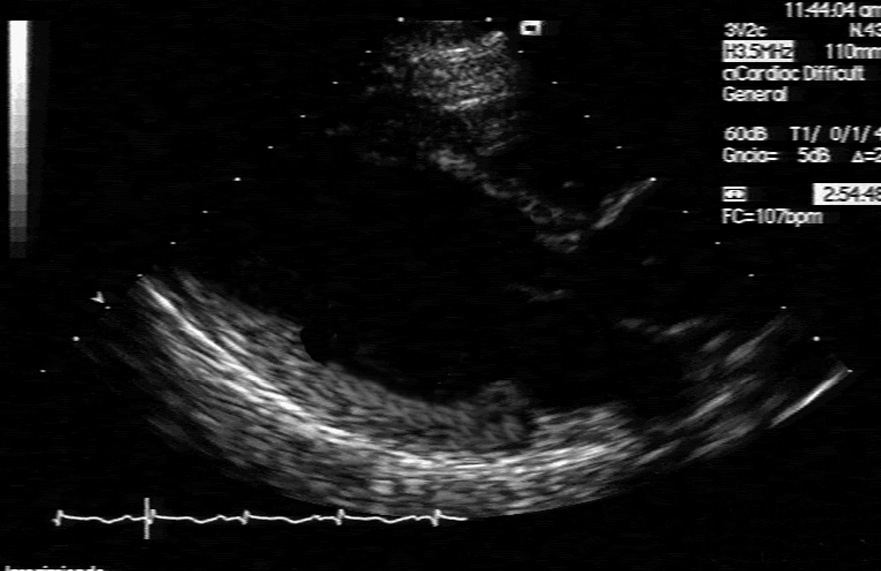
Se trata de una paciente de 35 años, con antecedentes de tabaquismo y exadicta a drogas por vía parenteral, en tratamiento con metadona. En la semana 34 de embarazo se le realizó una cesárea electiva, comenzando 6 horas después de la cirugía con un cuadro de insuficiencia respiratoria aguda (PaO2 = 54 mmHg con mascarilla de O2 al 60%) e infiltrado radiológico bilateral, motivo por el cual ingresó en la UMI. A su ingreso, la paciente se encontraba con mal estado general, gran aumento del trabajo respiratorio y hemodinámicamente estable (presión arterial [PA] = 125/59 mmHg). El electrocardiograma (ECG) mostraba taquicardia sinusal mantenida en 138 lpm, con ondas T negativas en las derivaciones I y aVL. A la auscultación se escuchaban crepitantes húmedos bilaterales y algunas sibilancias. Ante la mala respuesta a la oxigenoterapia a alto flujo, se inició ventilación mecánica no invasiva en modo BiPAP. Se realizó una ecocardiografía transtorácica (fig. 1) cuyos hallazgos más significativos fueron los siguientes: ventrículo izquierdo (VI) ligeramente dilatado (50 mm), con hipocontractilidad global y fracción de eyección (FE) severamente deprimida (entre 15%-20% por estimación visual), ventrículo derecho de tamaño normal y FE ligeramente deprimida, y regurgitación mitral moderada. Se estableció el diagnóstico de miocardiopatía periparto (MCP) y se administró tratamiento inotrópico, diuréticos y vasodilatadores intravenosos, con buena respuesta clínica, lográndose retirar el apoyo ventilatorio. La paciente fue dada de alta de la UMI al tercer día. Se realizó una segunda ecocardiografía al sexto día, apreciándose mejoría de la función ventricular (FEVI: 25%-30%), por lo que se le dio el alta a su domicilio tras 17 días de estancia hospitalaria.
Caso 2
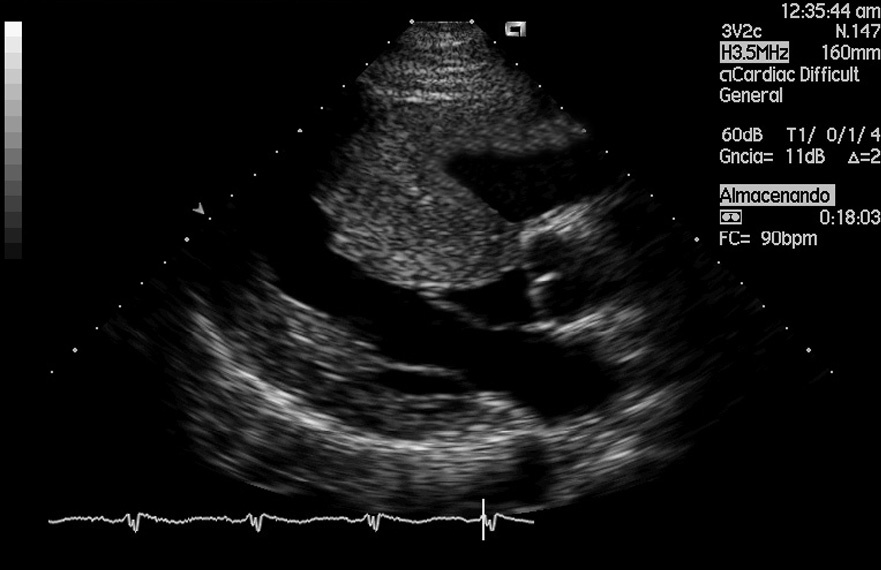
Mujer de 32 años de edad, sin antecedentes previos de interés, que ingresó en la UMI procedente del quirófano de obstetricia tras la realización de una cesárea urgente, realizada por la aparición de signos de sufrimiento fetal. El embarazo había transcurrido sin problemas hasta la semana anterior, cuando había comenzado con clínica de insuficiencia cardíaca congestiva: disnea progresiva que se hizo de mínimos esfuerzos, ortopnea y edemas maleolares. Cuando fue llevada a quirófano, se encontraba mal perfundida, sudorosa, PA = 95/45 mmHg, taquipneica (40 rpm), taquicárdica (141 lpm), sin tolerancia alguna al decúbito e hipoxémica (PaO2 = 45 mmHg con FiO2 de 35%). A la auscultación aparecían crepitantes en ambos campos pulmonares. Se procedió rápidamente a la realización de la cesárea con anestesia intradural y bolos suplementarios de sedación intravenosa. Ingresó en la UMI por la persistencia del cuadro de hipoperfusión e insuficiencia respiratoria aguda. La radiografía de tórax mostraba cardiomegalia y un infiltrado alvéolo-intersticial bilateral. En el ECG se observaban ondas T negativas en V5 y V6. Ante la sospecha de MCP se realizó una ecocardiografía (fig. 2) encontrándose hallazgos compatibles con miocardiopatía hipertrófica (MCH): VI con hipertrofia septal (32 mm), contractilidad global conservada y FE superior al 70%, se detectó gradiente dinámico intraventricular y movimiento sistólico anterior de la válvula mitral. Se comenzó tratamiento analgésico intenso, fluidoterapia y bloqueadores beta intravenosos (esmolol), produciéndose un paulatino descenso de la frecuencia cardíaca y una mejoría clínica en pocas horas. Fue dada de alta de la UMI a las 24 horas de su ingreso.
Figura 1. Ecocardiografía (corte paraesternal longitudinal) de la paciente del caso 1.
Figura 2. Ecocardiografía (corte paraesternal longitudinal) de la paciente del caso 2.
DISCUSIÓN
La enfermedad cardíaca es diagnosticada en el 13,5% de las mujeres cardiópatas durante un período gestacional3, la mayoría por presentar un episodio de fallo cardíaco congestivo. Predominan las valvulopatías reumáticas, sobre todo la estenosis mitral, y las cardiopatías congénitas, como la comunicación interauricular, mientras que el hallazgo de las miocardiopatías es mucho más infrecuente. Hemos descrito dos casos clínicos con importantes similitudes: ocurrieron en el período postparto inmediato, en mujeres sin cardiopatía previa conocida, en forma de edema pulmonar agudo y con signos radiológicos comunes. Sin embargo, la realización de la ecocardiografía resultó extremadamente útil y nos puso de manifiesto dos entidades clínicas de pronóstico diferente y que deben ser tratadas de forma muy distinta.
La MCP es un síndrome de etiología incierta, cuya forma de presentación más habitual es la insuficiencia cardíaca. La morbimortalidad es elevada (fallecen el 20%-50% de las pacientes)4, pero afortunadamente se describen bajas tasas de incidencia, entre el 1/3.000 y 1/4.000 en los países occidentales. Los factores etiopatogénicos que se relacionan con la enfermedad no están bien definidos, pudiendo intervenir múltiples factores, como los cuadros víricos (miocarditis), procesos autoinmunes (respuesta inmunológica frente al músculo cardíaco), la enfermedad hipertensiva del embarazo, los problemas dietéticos y algunos tóxicos4,5. La paciente de nuestro caso 1 presentaba varios de los factores de riesgo conocidos para el desarrollo de MCP, como la edad superior a 30 años, ingesta de tóxicos, bajo nivel socioeconómico y deficiente estado nutricional. Los síntomas pueden aparecer en cualquier momento de la etapa periparto, pero, sobre todo, durante el primer mes postparto. Predominan los síntomas característicos del fallo cardíaco izquierdo, como la disnea, aunque en ocasiones también se observan signos y síntomas de fallo ventricular derecho. El ECG puede ser normal o con alteraciones inespecíficas (ondas Q, alteraciones de la repolarización, etc.). La radiografía de tórax suele mostrar los mismos hallazgos de nuestro caso 1, edema pulmonar y cardiomegalia. En la actualidad el diagnóstico de confirmación pasa por la realización de una ecocardiografía, en la cual la presencia de disfunción sistólica global de VI nos confirma el diagnóstico. Se ha relacionado el grado de severidad de la disfunción con el pronóstico de las pacientes6. Desde el punto de vista terapéutico, existen varios puntos de interés7. Suele requerir ingreso y monitorización en UMI, junto con el tratamiento estándar de cualquier insuficiencia cardíaca por fallo sistólico: inotrópicos, diuréticos y vasodilatadores. La edad de las enfermas hace que, en los casos más graves con desarrollo de shock cardiogénico, sea oportuno valorar el trasplante cardíaco, con aceptables resultados. La MCP puede mejorar con el tiempo e incluso remitir en muchas pacientes (hasta el 50%), aunque se han descrito elevadas tasas de recidivas.
La MCH es una enfermedad primaria del miocardio caracterizada por una hipertrofia ventricular de origen desconocido (generalmente asimétrica, de predominio septal) y una excelente función sistólica8. Se la relaciona con factores genéticos y moleculares, sugiriendo un carácter autosómico dominante. La obstrucción del tracto de salida de VI y la disfunción diastólica son los dos pilares fisiopatológicos más importantes. El síntoma más frecuente (> 90%) es la disnea, consecuencia del aumento de la presión telediastólica de VI por la hipertrofia, pudiendo hallarse habitualmente otros síntomas como angina, fatiga, síncope, fallo congestivo y muerte súbita. La ecocardiografía se considera la prueba diagnóstica de elección8. Generalmente, se requiere una hipertrofia ventricular ≥ 15 mm o un grosor parietal dos veces la desviación estándar para la edad9. Cuando se objetiva gradiente intraventricular significativo (> 30 mmHg), suele visualizarse el movimiento anterior sistólico de la válvula mitral que alcanza el septo. El tratamiento médico comprende el empleo de bloqueadores beta (primera elección), antagonistas del calcio o antiarrítmicos, junto con el uso cuidadoso de otros fármacos, como nitratos o diuréticos. Es fundamental el control de la frecuencia cardíaca y la conservación del ritmo sinusal. La miomectomía quirúrgica se reserva a pacientes con síntomas muy severos e importantes gradientes intraventriculares.
La MCH puede ser diagnosticada durante el embarazo (21% de los casos en un reciente estudio)10, sobre todo como hallazgo casual. La mayoría de las enfermas permanecen prácticamente asintomáticas, ya que el incremento del volumen circulante compensa el descenso de las resistencias vasculares, pero una proporción de ellas (8%-15%) presentan clínica y hasta edema pulmonar durante o tras el parto10,11. En nuestro caso 2, la elevación tan importante de la frecuencia cardíaca en relación con dolor, ansiedad y descenso de las resistencias periféricas, agravó sin duda la sintomatología. El tratamiento farmacológico plantea dificultades y debe ser individualizado, ya que la amiodarona y los bloqueadores beta pueden ocasionar retraso y muerte fetal. La anestesia espinal o epidural no suele ser bien tolerada porque la reducción del retorno venoso exacerba el gradiente de VI12. En aquellas pacientes con MCH y alto riesgo (arritmias, historia familiar de muerte súbita, hipertrofia severa, etc.) debe desaconsejarse el embarazo11.
Podemos concluir, que la aparición de fallo cardíaco severo en el período gestacional o tras el parto no siempre corresponde a una MCP, y, por tanto, a una disfunción ventricular sistólica, sino que puede tratarse de otra entidad, como en nuestro caso, una MCH obstructiva, que requerirá un manejo terapéutico muy diferente. La ecocardiografía resulta fundamental y es la base del diagnóstico de las dos entidades.