Analizar los incidentes relacionados con la seguridad del paciente (IRSP) durante los traslados intrahospitalarios (TIH) del paciente crítico tras la aplicación de un protocolo, así como sus factores de riesgo. Evaluar la seguridad durante los traslados mediante indicadores de calidad.
DiseñoEstudio de cohorte, prospectivo, observacional y no intervencionista.
ÁmbitoUnidad de cuidados intensivos (UCI) polivalente de 10 camas de un hospital universitario de segundo nivel.
PacientesSe incluyen todos los TIH de pacientes críticos realizados de UCI a pruebas diagnósticas y a quirófano entre marzo de 2011 y marzo de 2017.
Principales variables del estudioVariables demográficas, gravedad de los pacientes, prioridad del traslado, momento del día, motivo y tipo de equipo del traslado. Se recogen comprobaciones pretraslado e IRSP. Análisis semestral de indicadores de calidad diseñados para el TIH.
ResultadosDe los 805 traslados registrados, la mayoría urgentes (53,7%) y para pruebas diagnósticas (77%), 112 traslados (13,9%) presentaron algún tipo de IRSP, 54% relacionado con el equipamiento y 30% con el equipo y la organización. En 19 (2,4%) traslados se produjeron eventos adversos. En el análisis multivariante los factores de riesgo fueron la ventilación mecánica y el equipo que realiza el traslado. La evolución de los indicadores relacionados con los traslados es significativamente favorable.
ConclusionesTras la aplicación de un protocolo de TIH, los IRSP son bajos y el principal factor de riesgo es la ventilación mecánica invasiva. La experiencia del equipo que realiza el TIH influye en la detección de un mayor número de incidentes.
To analyze the incidents related to patient safety (IRSP) and their risk factors during in-hospital transfer (IHT) of critical patients after the application of a protocol, and to evaluate safety during transfer using quality indicators.
DesignA prospective, observational and non-intervention cohort study was carried out.
SettingA 10-bed multipurpose Intensive Care Unit (ICU) of a second level university hospital.
PatientsAll IHTs of critical patients in the ICU for diagnostic tests and to the operating room between March 2011 and March 2017 were included in the study.
Main measurementsDemographic variables, patient severity, transfer priority, moment of the day, reason and type of transfer team. Pre-transport checklist items and IRSP were collected. A biannual analysis was made of quality indicators designed for IHT.
ResultsA total of 805 transfers were registered, mostly of an urgent nature (53.7%) and for diagnostic tests (77%). In turn, 112 transfers (13.9%) presented some type of IRSP; 54% related to the equipment and 30% related to team and organization. Adverse events occurred in 19 (2.4%) transfers. Risk factors identified in the multivariate analysis were mechanical ventilation and the transport team. The evolution of the indicators related to transport was significantly favorable.
ConclusionsAfter the application of an IHT protocol, IRSP are low. The main risk factor is invasive mechanical ventilation. The experience of the team performing IHT influences the detection of a greater number of incidents.
La Unidad de cuidados intensivos (UCI) es un espacio asistencial donde se producen numerosos incidentes relacionados con la seguridad del paciente (IRSP)1. En el estudio de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) sobre seguridad y riesgo en el paciente crítico (SYREC) se detectó un mínimo de 6 incidentes por cada 100 pacientes y hora de seguimiento2. Los factores contribuyentes más frecuentes fueron los relacionados con el paciente crítico, especialmente vulnerable por la gravedad inherente a su estado3.
Los IRSP se consideran eventos adversos (EA) si ocasionan daño al paciente o incidentes sin daño (ISD) en caso de que no lleguen al paciente o bien que, aun llegándole, no conlleven consecuencias negativas4.
El traslado intrahospitalario (TIH) es un procedimiento habitual en UCI para pruebas diagnósticas o intervenciones terapéuticas5. Los pacientes críticos que requieren ser trasladados fuera de la UCI tienen de manera significativa mayor riesgo de EA6. Además, la ventilación mecánica invasiva (VMI) incrementa el riesgo de IRSP durante el traslado7-11.
Diferentes estudios epidemiológicos han contribuido a conocer los EA asociados al TIH y a identificar factores de riesgo como la gravedad del paciente, la organización del transporte, los factores técnicos del equipamiento y los factores humanos del equipo asistencial que realiza el traslado5,12,13. Algunos de ellos aumentan la probabilidad de incidentes graves como la emergencia del traslado, la necesidad de catecolaminas en perfusión continua por inestabilidad hemodinámica y la VMI14. La incidencia global de EA durante el TIH del paciente crítico oscila entre 1,7 y 76%8,15 y la mortalidad asociada es del 2%, según las diferentes series8,9.
Existen publicadas guías de práctica clínica sobre los TIH, protocolos específicos sobre estandarización de cuidados, equipamiento, entrenamiento del equipo asistencial y grado de experiencia necesarios para incrementar la seguridad; así como listados de verificación de medicación y material imprescindibles para intentar mitigar los IRSP5,12,13,16-18. También el traspaso de información durante los traslados es uno de los puntos clave a considerar para incrementar la seguridad del paciente crítico19; sin embargo, la incidencia de EA sigue siendo alta8,15.
El objetivo del presente estudio ha sido analizar los TIH desde la puesta en marcha de un protocolo de TIH del paciente crítico a pruebas diagnósticas o a quirófano en nuestra UCI, así como conocer la incidencia de IRSP, los factores de riesgo y el impacto en el tiempo de acciones de mejora mediante la evaluación semestral de indicadores de calidad relacionados con la seguridad de los TIH.
Pacientes y métodosEstudio observacional, prospectivo en la UCI de un hospital de nivel II con 10 camas polivalentes. Criterios de inclusión: todos los TIH de pacientes críticos realizados de UCI a pruebas diagnósticas y a quirófano, entre marzo del 2011 y marzo del 2017. Se excluyeron los otros TIH de pacientes críticos dentro del hospital.
Se analizaron las siguientes variables: prioridad del traslado (urgente o programado), turno del día, motivo del traslado (a pruebas diagnósticas o a quirófano), composición y experiencia del equipo del traslado, datos demográficos y APACHE II (Acute Physiology And Chronic Health Evaluation II) de cada paciente. Se aplicó en todos los traslados el protocolo que consta de: listado de comprobación previo para confirmar la estabilidad hemodinámica, neurológica y respiratoria; revisión de vías, perfusiones necesarias y drenajes; verificación del listado de material y medicación imprescindibles; preparación de camilla de transporte, ventilador portátil, monitor-desfibrilador y oxígeno; planificación del personal requerido según estado del paciente y coordinación con el servicio receptor.
El equipo del TIH se estableció en función del estado del paciente. Los pacientes sin drogas vasoactivas (DVA), en respiración espontánea y sin alteraciones neurológicas fueron trasladados por enfermería y el celador de la unidad. Los pacientes con DVA y/o con alteraciones neurológicas, pero en respiración espontánea, fueron trasladados por el médico y la enfermera responsables, además del celador. Los pacientes con DVA y VMI fueron trasladados por el médico y la enfermera responsables, el celador y una segunda enfermera. Además, se analizó la experiencia en seguridad del médico que realizó el TIH, es decir con formación reglada en seguridad de pacientes y en la gestión del riesgo de la UCI.
Una vez finalizado cada TIH se realizó un registro electrónico de todas las variables analizadas, de las comprobaciones efectuadas y de los IRSP que se produjeron durante el traslado.
Se definió como IRSP todo aquel evento o circunstancia que podría haber ocasionado o que ocasionó un daño innecesario al paciente. Se consideró ISD si no ocasionó daño al paciente, porque no le llegó o bien porque aun llegándole no tuvo consecuencias y EA si produjo daño al paciente con deterioro fisiológico, aunque fuera transitorio, contribuyó a la muerte, ocasionó incapacidad residual al alta o precisó de intervención. Se consideró factor contribuyente a toda circunstancia, acción o influencia que jugó un papel en el origen o en el desarrollo de un EA4. Para estratificar la gravedad del IRSP se utilizó una adaptación de la Clasificación de Errores de Medicación del grupo Ruiz-Jarabo20.
Se analizaron semestralmente los datos del registro electrónico de los TIH realizados, el grado de cumplimiento del listado de comprobación pretraslado, los IRSP detectados y los factores de riesgo relacionados.
Se diseñaron los indicadores de calidad: «TIH con IRSP» (número de traslados con IRSP/número total de traslados × 100) y «TIH con EA» (número de traslados con EA/número total de traslados × 100). El análisis semestral de dichos indicadores permitió la aplicación de acciones de mejora que se fueron implementando de manera progresiva a lo largo del tiempo de duración del estudio.
La explotación de los registros electrónicos de los TIH de pacientes críticos de UCI contó con la aprobación del Comité Ético de Investigación de la Fundació d’Osona per a la Recerca i l’Educació Sanitàries (FORES) del Consorcio Hospitalario de Vic. Se trata de un estudio observacional, no intervencional y cuyo registro de pacientes cuenta con las garantías suficientes para la protección de sus datos, motivos por los que no se consideró necesario solicitar consentimiento informado a los pacientes.
Se realizó un análisis estadístico mediante el programa SPSS Statistics 23. Se calcularon frecuencias y porcentajes para las variables cualitativas, media y desviación estándar para las cuantitativas con distribución normal y mediana, mínimo y máximo, para aquellas sin distribución normal. Para analizar los factores de riesgo de IRSP asociados con el TIH se realizó un análisis bivariante con tablas de contingencia y la prueba de la χ2 para las variables categóricas y comparación de medias y la prueba de la t de Student o la prueba no paramétrica de la U de Mann-Whitney para las variables cuantitativas. Se realizó un análisis de regresión logística multivariante. El nivel de significación estadístico fue del 5%.
ResultadosSe incluyeron 805 TIH realizados en 418 pacientes entre marzo de 2011 y marzo de 2017. La mayoría de los traslados fueron urgentes 432 (53,7%). El 77,1% para la realización de pruebas diagnósticas, 19,5% para intervenciones quirúrgicas y 3,4% otros traslados. El 40% de los pacientes requirieron más de un traslado durante su ingreso en UCI. La mayoría de los traslados, 81% (653) se efectuaron durante el turno de mañana. La media de edad de los pacientes trasladados fue de 62,7 ± 14 años. Un 72,2% fueron hombres y el valor medio del APACHE II fue de 19 ± 7 (entre 0 y 53). La mediana de la estancia en la UCI fue larga de 18 días (mínimo 1; máximo 136). La mortalidad de los 418 pacientes fue del 14,4%.
Un 60% de los pacientes trasladados eran quirúrgicos y en un 60% el motivo de ingreso en UCI fue sepsis/shock séptico. En 366 (45,5%) traslados el paciente estaba sometido a VMI.
En 292 TIH (36,3%) el equipo estuvo formado por médico y enfermera responsables del paciente, otra enfermera de apoyo y celador, en pacientes con DVA y VMI. En 486 (60,4%) el equipo fue médico y enfermera responsables del paciente y celador, y solo en 27 (3,4%) exclusivamente enfermera y celador.
En cuanto a la experiencia del médico intensivista que realiza el traslado, en 220 TIH (27,3%) fueron seniors expertos en seguridad, 437 (54,3%) seniors y 121 (15%) médicos de guardia. Los pacientes críticos trasladados por expertos en seguridad eran más graves (APACHE II 21,2 ± 6,1) (p < 0,001) y con mayor porcentaje de VMI (48,6%, no significativo p = 0,3).
El cumplimento del listado de comprobación pretraslado fue muy alto (tabla 1).
Cumplimiento del listado de comprobación pretraslado intrahospitalario
| Estabilización pretraslado | 99,3% |
| Comprobación hemodinámica | 98,8% |
| Oxigenación > 90% | 97,6% |
| VMI | 366 (45,5%) |
| Comprobar neumotaponamiento | 100% |
| Posición TOT o traqueostomía | 100% |
| Adecuar VC-FR-FiO2-VM-PIM-PEEP | 100% |
| ¿Ventila correctamente? | 100% |
| Otros | |
| Monitor/DF/pulsioxímetro | 98% |
| Disponibilidad O2 (bombona llena) | 97,3% |
| Vías y conexiones | 98,5% |
| Drenajes | 88,2% |
| Perfusiones necesarias | 96,8% |
| Medicación traslado | 94,3% |
| Material traslado | 97% |
Se detectaron 112 traslados con algún IRSP (13,9%) y 693 traslados sin IRSP (86,1%). En 93 (83%) traslados se notificaron 136 ISD y en 19 (17%) se produjo un EA (2,4% del total de TIH). No se produjo ningún exitus relacionado con el TIH.
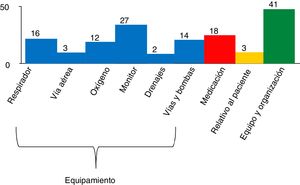
De los IRSP, 54,5% se relacionaron con el equipamiento, 30% con el equipo de traslado y la organización, 13,2% con falta de medicación o material para el traslado y 2,2% con la gravedad del paciente (fig. 1). Los EA fueron descritos específicamente en 16 ocasiones y en todos ellos se precisó intervención; 47% atribuibles a alteraciones hemodinámicas, 33% a respiratorias y 20% a otras. Las más comunes fueron hipotensión arterial y desaturación, requiriendo en una ocasión intubación durante el TIH. Seis de los EA fueron considerados graves20. En 3 ocasiones no se describió específicamente el EA que se había producido (tabla 2).
Descripción de los eventos adversos
| Evento Adverso | |
|---|---|
| No descrito | 3 |
| Vómitos por contraste por SNG | 1 |
| Asistolia transitoria por desconexión marcapasos transcutáneo | 1 |
| Crisis hipertensiva y arritmias* | 1 |
| Desaturación | 2 |
| Luxación de prótesis de cadera* | 1 |
| Hipotensión arterial por sedación | 2 |
| Hipoxemia y bradicardia extrema* | 1 |
| Inestabilidad hemodinámica* | 1 |
| Intubación por desaturación, insuficiencia respiratoria aguda* | 1 |
| Hipotensión arterial por fallo de bombas | 1 |
| Hiperventilación en neurocrítico durante RMN (ventilación manual con bolsa autoinflable) | 1 |
| Neumotórax masivo* | 1 |
| Bradicardia | 1 |
| Deterioro de función renal por nefropatía por contraste (repetición del TC abdominal por problemas técnicos) | 1 |
La detección de algún IRSP durante el traslado se relacionó de manera significativa con la aparición de EA (p < 0,001). En 18 TIH se identificaron 26 incidentes que se consideraron factores contribuyentes para la aparición de EA, los más frecuentes problemas relacionados con el respirador portátil o el oxígeno (46%) y con alteraciones secundarias a la gravedad del propio paciente (19%).
No se observaron diferencias significativas al comparar los TIH en que se detectaron IRSP con los traslados en los que no, en cuanto a edad, sexo, prioridad, turno o motivo del TIH (tabla 3). Los TIH en las primeras 48 horas de ingreso en UCI, cuando se supone mayor inestabilidad del paciente, no presentaron más IRSP que los realizados tras las primeras 48 horas de ingreso. Tampoco hallamos diferencias en los días de VMI o en la mortalidad a los 28, 60 o 90 días de ingreso en UCI. Los factores de riesgo con diferencias significativas fueron: gravedad del paciente según APACHE II (p = 0,002), estar sometido a VMI (p < 0,001), ser portador de traqueostomía (p = 0,009), estancia en UCI (p = 0,002) y equipo experto en seguridad que realiza el TIH (p = 0,002). Aquellos pacientes que sufrieron IRSP fueron sometidos a más traslados que los que no los sufrieron (3,3 ± 2,8 versus 1,5 ± 1,1, respectivamente; p < 0,001).
Factores de riesgo relacionados con la aparición de incidentes relacionados con la seguridad del paciente durante los traslados intrahospitalarios del paciente crítico de UCI
| TIH con IRSP | TIH sin IRSP | p | |
|---|---|---|---|
| n = 112 (14%) | n = 693 (86%) | ||
| APACHE II (media ± DE) | 21 ± 6,7 | 18,6 ± 7,4 | 0,002 |
| Edad (media ± DE) | 62,9 ± 12,2 | 62,5 ± 14,7 | 0,87 |
| Edad | |||
| Edad < 70 años | 76 (14,5%) | 447 (85,5%) | 0,52 |
| Edad ≥ 70 años | 36 (12,8%) | 246 (87,2%) | |
| Sexo | |||
| Mujer | 25 (11,2%) | 199 (88,8%) | 0,161 |
| Hombre | 87 (15%) | 494 (85%) | |
| Turno | |||
| Mañana | 94 (14,4%) | 559 (85,6%) | 0,65 |
| Tarde | 13 (11,2%) | 103 (88,8%) | |
| Noche | 5 (13,9%) | 31 (86,1%) | |
| Prioridad | |||
| Urgente | 54 (12,5%) | 378 (87,5%) | 0,22 |
| Programado | 58 (15,5%) | 315 (84,5%) | |
| Equipo | |||
| Experto seguridad | 49 (22.3%) | 171 (77,7%) | 0,002 |
| Otros equipos | 61 (10,9%) | 497 (89,1%) | |
| Motivo del traslado | |||
| Pruebas diagnósticas | 89 (14,4%) | 528 (85,6%) | 0,446 |
| Quirófano | 21 (13,4%) | 136 (86,6%) | |
| Otros | 2 (6,5%) | 29 (93,5%) | |
| VMI | 75 (20,5%) | 291 (79,5%) | < 0,001 |
| Días VMI (media ± DE) | 23,2 ± 19,5 | 22 ± 23 | 0,6 |
| Mortalidad a los 28 días | 7 (6,3%) | 57 (8,2%) | 0,56 |
| Mortalidad a los 60 días | 16 (15%) | 97 (13,9%) | 0,77 |
| Mortalidad a los 90 días | 19 (17%) | 112 (16,2%) | 0,83 |
| Estancia en UCI (mediana (min;máx) | 26 (1; 105) | 17 (1; 136) | 0,002 |
| Núm. traslados/paciente | 3,3 ± 2,8 | 1,5 ± 1,05 | < 0,001 |
| Traslado en primeras 48 h | 33 (11,7%) | 248 (88,3%) | 0,193 |
| Traqueostomía | 44 (19,2%) | 185 (80,8%) | 0,009 |
El análisis multivariante mostró que los factores asociados a IRSP relacionados con el TIH fueron la VMI y el equipo experto en seguridad del paciente con OR 2,57 IC (1,60; 4,11) y 2,22 IC (1,44; 3,41) respectivamente (tabla 4).
Factores de riesgo multivariantes asociados con la aparición de incidentes relacionados con la seguridad del paciente durante los traslados intrahospitalarios del paciente crítico de UCI
| ORMultivariante | p | ||
|---|---|---|---|
| Equipo | Otros equipos | 1 | < 0,001 |
| Expertos seguridad | 2,257 (1,47; 3,48) | ||
| VMI | NO | 1 | < 0,001 |
| SÍ | 2,588 (1,61; 4,15) | ||
| Traqueostomía | NO | 1 | 0,478 |
| SÍ | 1,251 (0,67; 2,32) | ||
| APACHE II | 1,020 (0,99; 1,05) | 0,190 | |
| Días estancia en UCI | 0,996 (0,99; 1,01) | 0,500 |
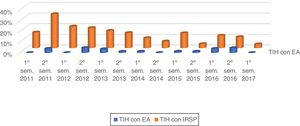
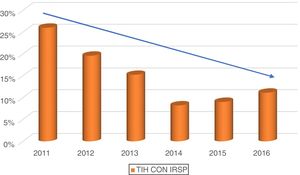
El indicador semestral «TIH con IRSP» ha mejorado evolutivamente desde el inicio del registro y el de «TIH con EA» se ha mantenido por debajo del 5% (fig. 2). Tras analizar la evolución del indicador «TIH con IRSP», agrupamos los incidentes en años y descartamos el último trimestre del estudio hallando significación estadística (p < 0,001) (fig. 3). Teniendo en cuenta el bajo número de EA detectados, el indicador «TIH con EA» no muestra significación estadística.
No existe suficiente consenso en la literatura publicada para establecer estándares de calidad que garanticen la seguridad del paciente crítico durante los TIH. La SEMICYUC21 recomienda la aplicación en el 100% de TIH realizados para intervenciones diagnósticas o terapéuticas de un listado de verificación que debe incluir los procedimientos y el equipo, que deben ser revisados en las distintas fases del traslado. Respecto a los EA durante el TIH, se define que el indicador «EA grave durante los TIH» debe mantenerse por debajo del 10%. Se incluyen como EA graves, muerte, parada cardíaca recuperada, extubación accidental, retirada de catéteres, vías, drenajes y sondas, interrupción del suministro de oxígeno y caídas. En nuestro estudio, sobre 805 traslados, el indicador «TIH con EA» (cualquier tipo de EA) fue del 2,4%, sin producirse ninguna muerte, extubación accidental o caída.
La monitorización semestral de los indicadores de seguridad «TIH con IRSP» y «TIH con EA» nos ha permitido identificar problemas y adoptar acciones de mejora. Creemos, al igual que Beckmann8 que la monitorización de los incidentes durante el TIH debería ayudar en la mejora continua en seguridad del paciente crítico.
Por otra parte, parece lógico la aplicación de protocolos similares en todo el proceso asistencial del paciente crítico en los centros hospitalarios con el objetivo de disminuir los IRSP durante los TIH en otros ámbitos fuera de la UCI22.
En nuestro estudio detectamos 112 TIH con algún IRSP (13,9%). En 93 traslados se notificaron 136 ISD y en 19 se produjo un EA. Los factores de riesgo fueron el número de traslados por paciente, la gravedad medida por APACHE II, la VMI, ser portador de traqueostomía y el equipo que realiza el traslado. Los TIH con IRSP se relacionaron con mayor estancia en UCI, aunque no con aumento de mortalidad. En el análisis de regresión logística solo la VMI y el equipo fueron significativos.
Los pacientes sometidos a más traslados tienen más posibilidades de sufrir IRSP en diferentes series publicadas, igual que en nuestro estudio23,24.
La VMI se consideró factor de riesgo para complicaciones relacionadas con el TIH en un estudio prospectivo observacional14. Los traslados se han asociado también a un riesgo significativo de neumonía asociada a la VMI (NAVM) en varios estudios25,26. Sin embargo, aunque en nuestra serie, la VMI fue el principal factor de riesgo de IRSP, no hallamos mayor tasa de NAVM en una revisión retrospectiva de los 805 TIH, al igual que en otras series7. La detección de ISRP durante el TIH se relacionó de manera significativa con estancias más largas, aunque no con más días de VMI.
En un trabajo multicéntrico francés se describieron los EA relacionados con el TIH del paciente crítico bajo VMI9,27. Se analizaron 3006 TIH a pruebas diagnósticas en 1782 pacientes con VMI, detectando 191 TIH con incidentes, 51 de ellos graves (31%) y un 2% de mortalidad. Los incidentes se relacionaron con problemas respiratorios como neumotórax, atelectasia o NAVM, trombosis venosa profunda y problemas metabólicos. Los TIH alargaron la estancia, pero no aumentaron la mortalidad.
En un estudio reciente7 sobre 262 traslados en 184 pacientes sometidos a VMI la incidencia de IRSP fue del 45,8% y los factores de riesgo descritos eran la VMI con PEEP > 6 cm de H2O, la sedación y los fluidos administrados. En dicho estudio tampoco se observó aumento de NAVM, del tiempo de VMI o de la estancia en UCI.
El APACHE II en los TIH con algún IRSP no fue más alto en el análisis multivariante a diferencia de la serie china de 441 TIH publicada recientemente10. En dicho estudio, sin embargo, la incidencia de EA fue del 79,8%, muy superior a la nuestra. En otras revisiones retrospectivas la incidencia de IRSP sí que se relacionó con la gravedad del paciente, así como con la VMI23.
Aunque la traqueostomía no obtuvo significación estadística en el análisis multivariante, creemos que es debido al mayor peso estadístico que tiene la VMI. Los pacientes traqueostomizados de nuestra serie presentan más IRSP, estancias más largas y requieren más traslados durante su ingreso.
Un 54,5% de IRSP se relacionaron con el equipamiento, principalmente con el monitor y el respirador, similar a otros estudios8,22,27-30. En la revisión de Fanara et al.13, 22% de los EA se relacionaron con problemas con el respirador.
Los problemas relacionados con el equipo de traslado y la organización representaron el 30% y estuvieron relacionados con falta del personal requerido según el protocolo y problemas de comunicación con el servicio receptor por déficit en el traspaso de información básica en alguna fase del traslado19.
Los trastornos que detectamos fueron básicamente hemodinámicos en 47% de los casos y 33% alteraciones respiratorias, al igual que en otras series6,27,28,31,32.
Consideramos que para incrementar el control durante el traslado de los pacientes con DVA y/o VMI se debería incorporar la monitorización de la presión arterial invasiva, así como la capnografía, tal como recomiendan las guías de práctica médica5,17,33.
En nuestro estudio el grado de cumplimiento del protocolo fue muy alto (> 90%) a diferencia de otros donde se detectaron incumplimientos superiores al 27% y mayor incidencia de EA (18,18%)34.
Aunque en otros estudios23,35, el traslado en las primeras 48 horas se relacionó con un mayor número de IRSP, en nuestra serie no fue un factor de riesgo.
En 97,4% de TIH el equipo estaba formado por el médico y la enfermera responsable del paciente. En un estudio cualitativo reciente36 el 86% de los traslados eran efectuados por enfermeras sin médicos detectando problemas de comunicación y falta de trabajo en equipo como factores de riesgo. En otro estudio ya citado el equipo estaba formado por residente y celador, pero al detectar 45,8% de incidentes durante los traslados de pacientes ventilados añadieron a enfermería7.
Se recomienda que el TIH lo realice un equipo especializado para reducir la incidencia de EA5,6,16,28, especialmente si este es senior8,15. Creemos que nuestra baja incidencia de IRSP durante el TIH se debe a la experiencia del equipo médico y de enfermería al igual que en otras series31,37 y en la incorporación de una segunda enfermera en el traslado de los pacientes más críticos con VMI y DVA.
El número de incidentes en los traslados realizados por médicos expertos en seguridad es mayor (49 de los 112 TIH, 44,5%), debido a que trasladan los pacientes más graves, y además disponen de mayor cultura de seguridad y consciencia de riesgo, notificando más incidentes que el resto, pero sin presentar mayor número de EA. Un estudio retrospectivo reciente38 sobre traslados de pacientes ventilados, con mayor APACHE II, realizados por equipos de respuesta rápida, formado por médico intensivista más enfermera entrenada, no encontró impacto en la aparición de EA, lo que podría indicar que es la gravedad del paciente, más allá de la experiencia del equipo, lo que se relaciona con la aparición de EA.
Posiblemente la probabilidad de IRSP sea directamente proporcional a la gravedad del paciente, y a la cantidad de monitorización necesaria para el traslado. Con el auge de las técnicas de soporte extracorpóreo como la membrana de oxigenación extracorpórea (ECMO) la incidencia de EA es mucho mayor, y parece necesario una mayor concienciación de la importancia del TIH en estos pacientes sumamente críticos39,40.
Creemos que los traslados de pacientes críticos deben tomarse en cuenta tanto en la formación como en la sensibilización en torno a la seguridad del paciente.
La tasa de IRSP en nuestro estudio fue baja en comparación con la literatura y posiblemente se deba a que el procedimiento se realiza siguiendo las recomendaciones existentes7,13 tales como la preparación meticulosa del paciente previa a su traslado, la valoración dinámica del paciente y del equipo8,17,27-29 y al seguimiento del protocolo17,27 y del listado de comprobación pretraslado7,8,13,22. Finalmente, los TIH no influyeron en la mortalidad al igual que en otros estudios9,14.
LimitacionesEntre otras destacamos la falta de validez externa por no ser un estudio multicéntrico. El ámbito estudiado es únicamente intrahospitalario y, por lo tanto, nuestras conclusiones pueden no ser extrapolables a la complejidad y la tecnicidad del traslado extrahospitalario tan extendido en la actualidad41. Además, en nuestra unidad no atendemos pacientes neurocríticos, sometidos a ECMO o a balón de contrapulsación intraaórtico, que son los que requieren mayor monitorización durante el TIH.
Por otra parte, la experiencia del equipo médico que traslada es alta, de ahí el bajo número de IRSP. Además, la modificación del procedimiento a lo largo del estudio incorporando acciones de mejora y la experiencia adquirida desde la implantación del protocolo pueden haber influido en los resultados.
ConclusionesEl número de IRSP asociados al TIH del paciente crítico de UCI, tras la aplicación y seguimiento de un protocolo, es bajo comparado con la literatura y el principal factor de riesgo es la VMI. El equipo experto en seguridad declara un mayor número de incidentes y traslada los enfermos de mayor gravedad. La evolución semestral de los indicadores de seguridad relacionados con los traslados es significativamente favorable permitiendo establecer nuestro estándar propio.
Autoría/colaboracionesRMCI, MCMD y NRC concibieron y diseñaron el estudio. RMCI, EZC, MLA, JLLC, JPGV, MCS y MJC contribuyeron en la adquisición de los datos de los traslados. EPJ realizó el análisis estadístico.
Todos los autores realizaron importantes contribuciones intelectuales y participaron activamente en la interpretación de los datos y en la redacción del artículo. Todos los autores contribuyeron a la revisión crítica del artículo y aprobaron el manuscrito final.
FinanciaciónLa Dra. R.M. Catalán contó con la ayuda de la Beca Bayés - FORES (Fundació d’Osona per a la Recerca i l’Educació Sanitària”).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal médico y de enfermería de la Unidad de Cuidados Intensivos del Hospital Universitario de Vic por su colaboración en la redacción del protocolo y en la recogida de los datos de todos los traslados intrahospitalarios realizados e incluidos en el presente estudio. Al equipo multidisciplinario de mejora de la seguridad de la UCI por su implicación en el proyecto. A la Unidad de Epidemiologia por su inestimable ayuda y soporte.