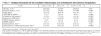INTRODUCCIÓN
Ha transcurrido ya más de medio siglo desde los albores de la medicina crítica. Durante estos años hemos ido incorporando a nuestro arsenal terapéutico una tecnología cada vez más sofisticada y cara1. Después de atravesar una etapa que podemos calificar como de juvenil y caracterizada por «entusiasmo tecnológico» y que llega hasta finales de los años ochenta, hemos llegado a una etapa de madurez caracterizada por la reflexión. Como decía Aristóteles los jóvenes actúan movidos por la pasión más que por la razón y a eso se debe que actúen, frecuentemente, con imprudencia. El tiempo da la experiencia, de la que carece el joven, y la prudencia se apoya en lo particular, en lo empírico, en la experiencia2. Esta experiencia nos muestra dos hechos fundamentales. El primero es que el perfil de nuestros pacientes ha cambiado, ya no son ni tan jóvenes ni sus procesos son tan agudos. Son muchos los que ingresan por una descompensación de sus procesos crónicos. El segundo es que nuestro potencial curativo no se ha desarrollado en la misma medida que nuestro arsenal terapéutico. Son muchos los pacientes que fallecen al cabo de semanas o incluso meses de un intenso esfuerzo terapéutico y otros sobreviven con serias discapacidades que nos hacen dudar en ocasiones de la bondad de nuestros esfuerzos. Ante esta realidad surge el concepto de limitación del esfuerzo terapéutico (LET). Esta práctica se ha ido extendiendo a lo largo de estos últimos 15 años3,4, sin embargo, sigue generando inquietud en los profesionales de la medicina intensiva, prueba de ello es la gran variabilidad tanto en su incidencia como en el proceso de toma de decisiones5,6. En este contexto nos planteamos realizar el presente trabajo con dos objetivos: efectuar un análisis descriptivo de cómo se lleva a cabo la LET en nuestra unidad y discriminar el peso que distintas variables ejercen sobre esta decisión.
PACIENTES Y MÉTODOS
Hemos realizado un estudio prospectivo de la cohorte de pacientes ingresados en nuestra Unidad de Medicina Intensiva (UMI) durante dos años (1999 y 2000) con un seguimiento de un año tras el alta de la unidad. Se incluyeron en la cohorte aquellos pacientes mayores de edad con una estancia mínima en la unidad de 24 horas. Fueron excluidos los pacientes con síndrome coronario agudo y aquellos cuya causa de ingreso fuera la monitorización de tratamientos. Se solicitó consentimiento informado a los pacientes o a sus representantes en caso de incompetencia de los primeros. Con el fin de disminuir los sesgos a la hora de analizar la toma de decisiones, únicamente dos miembros del equipo asistencial conocían el estudio.
Se definió LET como la limitación de inicio de medidas de soporte vital (ventilación mecánica [VM], depuración extrarrenal, soporte hemodinámico y nutrición artificial) o la retirada de éstas una vez instauradas. No se consideró la limitación al ingreso en la UMI7.
Se analizaron las siguientes variables: edad y género, estancia en el hospital previa al ingreso en la UMI, tipo de paciente (médico o quirúrgico), APACHE II8, días de VM, SOFA (Sequential Organ Failure Assessment Score)9 máximo durante la estancia, estancia en la UMI, NEMS (Nine Equivalents of Nursing Manpower Use Score)10 medio durante la estancia en UMI, mortalidad al alta de la UMI, del hospital, a los seis meses y al año del alta de la UMI. Se realizó una encuesta de calidad de vida previa al ingreso en UMI validada para enfermos críticos (Proyecto para el Análisis Epidemiológico del Enfermo Crítico [PAEEC])11. La encuesta de calidad de vida se realizaba al mismo paciente si éste era competente o a un familiar en caso contrario. La encuesta valora tres aspectos: actividades fisiológicas básicas (0-9 puntos), actividades de la vida diaria (0-15 puntos) y estado emocional (0-5 puntos), donde la puntuación aumenta conforme empeora la calidad de vida.
En lo que se refiere a la LET se registraron las siguientes variables: tipo de LET (no inicio o retirada), la toma de decisión por parte del equipo asistencial (individual o en sesión clínica), participación de la familia o del paciente en la toma de decisiones, día de evolución en que se tomó la decisión.
Para el análisis estadístico se utilizó el SPSS (Statistical Package for Social Sciences). Las variables cuantitativas se expresan como media ± desviación típica, siempre que su distribución se ajuste a una distribución normal, en caso contrario se expresan como mediana, percentil 25 y percentil 75. Las variables cualitativas se expresan como frecuencias absolutas (número) o relativas (porcentajes). Para contraste de hipótesis se ha empleado la prueba de la t de Student en aquellas variables cuantitativas que seguían una distribución normal y cuyas varianzas eran homogéneas (edad, APACHE, SOFA máximo, NEMS medio) y en caso contrario (estancia previa, estancia en UMI, días en VM y calidad de vida) se utilizó la prueba no paramétrica de la U de Mann-Whitney. Para estudiar la asociación entre limitar o no el esfuerzo terapéutico y las variables cualitativas se ha empleado la prueba de Chi2. Se realizó un análisis multivariante mediante regresión logística. Se construyó un modelo incluyendo como variable dependiente la realización de LET y como variables independientes aquellas que mostraron algún grado de asociación (p < 0,15) con ésta en el análisis bivariante previo. Para mejorar la eficiencia estadística y cumplir los requisitos de estas pruebas las variables fueron categorizadas en relación a sus percentiles. Se excluyeron del modelo las variables estancia en la UMI y los días de VM para evitar fenómenos de colinealidad con la variable NEMS.
RESULTADOS
Durante el período de estudio ingresaron en la unidad 1.974 pacientes, de los que se excluyeron 1.179 por ser pacientes coronarios, 367 porque tuvieron una estancia inferior a 24 horas o porque ingresaron para monitorización de tratamientos. De los restantes 428 pacientes se perdieron 19, por lo que la cohorte de estudio estaba formada por 409 pacientes. Se realizó LET en 49 (12%) pacientes y no hubo pérdidas en el seguimiento a 1 año de estos pacientes. Las características de los pacientes estudiados de acuerdo a la práctica o no de LET aparecen expresadas en la tabla 1.
La encuesta de calidad de vida se realizó en 217 casos (53%) al mismo paciente y en 192 (47%) a un familiar.
La LET consistió en no iniciar nuevas medidas terapéuticas en 33 (67%) pacientes y en retirarlas en 16 (33%). De los 49 pacientes en los que se realizó LET, 34 (69%) fallecieron en la UMI, 11 (22%) fallecieron en el hospital tras el alta de la UMI, 2 (4%) murieron en los siguientes 6 meses tras el alta de la UMI y otros 2 (4%) continuaban vivos al año del alta de la UMI. De los dos pacientes supervivientes, uno era varón y el otro mujer, las edades eran de 70 y 73 años, respectivamente, los dos padecían insuficiencia respiratoria crónica agudizada y estaban con VM no invasiva domiciliaria. En los dos casos la decisión fue la de no progresar en el soporte vital instaurado a su ingreso en la unidad.
En 6 (12%) casos la decisión de LET fue individual por parte del médico responsable del paciente, mientras que en 43 (88%) la decisión fue tomada en sesión clínica y de manera consensuada. En 36 (73%) casos se realizó con participación de los representantes. En ningún caso se tomó en contra de la voluntad del representante. La mediana del tiempo que transcurrió hasta la decisión de LET fue de 8 días (rango intercuartil: 4-20) desde el ingreso del paciente en la unidad. La puntuación SOFA el día de la decisión era de 9 (4-13).
De los 409 pacientes incluidos en el estudio, 62 fallecieron en la UMI, y en 34 (55%) de ellos el fallecimiento aconteció tras la práctica de LET. Entre los 109 pacientes que fallecieron en el hospital se había planteado alguna forma de LET desde la UMI en 45 (41%) de ellos.
A la hora de establecer asociaciones entre las distintas variables analizadas y la toma de decisión de LET, el análisis bivariante no mostró diferencias en el género ni en la edad de los pacientes, ni tampoco en la estancia previa al ingreso en UMI; sin embargo, los pacientes en los que se realizó LET mostraban mayor APACHE II, mayor estancia en UMI, mas días de VM, mayor SOFA máximo, mayor NEMS medio y peor calidad de vida previa (tabla 1).
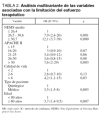
Tras ajustar el efecto de las distintas variables consideradas mediante modelos de regresión logística, las variables asociadas de manera independiente con la LET fueron las siguientes: NEMS medio ≥ 30,7, NEMS medio 26,5-30,6, APACHE II al ingreso mayor de 30, calidad de vida previa ≥ 7, edad ≥ 80 años, y el tratarse de un paciente médico (tabla 2). La estancia hospitalaria previa, así como el SOFA máximo y el género no mostraron asociación estadísticamente significativa.
DISCUSIÓN
En estos últimos 25 años han sido muchos los cambios vividos en la medicina en general y en la Medicina Intensiva en particular. Tal vez pudiéramos resumir estos cambios en dos hechos: el enorme avance tecnológico, que nos ha permitido sacar adelante situaciones consideradas como irrecuperables hasta hace poco tiempo, y el cambio de valores en nuestra sociedad, que se traduce en un apoyo cada vez mayor a la participación en la toma de decisiones en todo aquello que concierne a su salud, lo que conocemos como principio de autonomía. La LET es a nuestro juicio uno de los paradigmas de esta conjunción de hechos y valores, y se va a dar siempre en el terreno de la probabilidad, de la incertidumbre.
Reflejo del terreno en el que nos movemos es la enorme variabilidad de la LET6. En nuestro estudio la LET se llevó a cabo en el 12% de los pacientes, aunque este dato supraestima la incidencia real, dado que en los pacientes no incluidos en la cohorte, como son los coronarios y los que ingresan para monitorización, la práctica de LET es anecdótica. Dobla la frecuencia la decisión de no iniciar determinadas medidas de soporte vital que la de retirarlas una vez iniciadas. En nuestro ámbito, estudios recientemente publicados4,5,12 muestran gran variabilidad en la práctica de la LET con frecuencias entre el 3,4% y el 13,2%, según las unidades, y predominancia de no iniciar medidas en algunos estudios4 o de retirarlas en otros5,13. Cuando hablamos de LET hay que tener siempre presente que la no admisión en una UMI es ya una forma de limitar el soporte vital7 y sobre esta práctica no existen datos.
Otro de los aspectos considerados en este estudio es el modo en que se llevaba a cabo el proceso de toma de decisiones sobre la LET. En la gran mayoría de los casos, el 88%, la decisión se tomaba en sesión clínica y por consenso, solo en el 12% la decisión la tomaba el médico responsable, esta circunstancia se daba casi en exclusiva durante la guardia. Parece razonable pensar que una decisión de la que se derivan consecuencias de extraordinaria gravedad debe tomarse siempre que sea posible tras ser discutida por el equipo asistenciall6,14. En el 73,5% de los casos la decisión se tomó con el consentimiento de los representantes y nunca se llevó a cabo una LET en contra del criterio explicito de la familia. Estas cifras son similares a las del estudio multicéntrico español previamente citado5. No son frecuentes, pero sí dramáticos, aquellos casos en los que los representantes se empeñan en mantener todas las medidas a pesar de que el equipo médico que atiende al paciente está convencido de su futilidad. En estos casos será necesario realizar un diagnóstico diferencial de las causas del conflicto (mala comprensión, negación de la realidad, sentimientos de culpa, discrepancias en el seno del equipo asistencial, etc.)15.
Recientemente ha sido publicado un estudio multicéntrico en el que participó nuestra unidad que reportó una mortalidad del 100% en los pacientes que reunían las siguientes condiciones: SOFA máximo > 15, SOFA mínimo > 10, edad > 60 años y tendencia al empeoramiento en los primeros 5 días4. A pesar de las limitaciones del modelo utilizado en el estudio mencionado16, es posible establecer criterios de futilidad que sin llegar a ser certezas absolutas nos permitan, junto con otras variables, tomar decisiones prudentes. El aspecto más importante de este trabajo era tratar de conocer el peso de distintas variables consideradas en la toma de decisión. Incluimos aquellas variables que podían ser cuantificadas y que, aunque no de manera exclusiva, pues existen valores no cuantificables, ejercen un peso en la decisión. Al incluir estas variables en un modelo de regresión logística encontramos que las variables con más peso en la decisión de LET son aquellas indicadoras de forma indirecta o directa de la gravedad del proceso como son el NEMS y el APACHE II, respectivamente. A otro nivel se encuentran la calidad de vida previa, tratarse de un paciente médico y tener 80 o más años.
Es llamativo el hecho de que la LET sea mucho más frecuente en pacientes médicos que en quirúrgicos. Este hallazgo tiene tres posibles explicaciones, las dos primeras son que los pacientes médicos presentan una mayor gravedad a su ingreso y una peor calidad de vida previa, según comunicamos recientemente17 y la tercera, que solamente es una hipótesis no confirmada, es que el hecho de realizar LET en un paciente quirúrgico precisa el acuerdo del cirujano que podría ser más reacio a la abstención terapéutica.
Por último, los pacientes sometidos a LET presentan una calidad de vida previa, medida mediante el cuestionario PAEEC, peor que aquellos en los que se mantiene el esfuerzo terapéutico. Considerar la calidad de vida del paciente a la hora de tomar la decisión de LET es frecuentemente criticada, porque no suele coincidir la percibida por el paciente con la valoración que hacemos los profesionales, que habitualmente tendemos a infravalorarla7,18. Sin embargo, es una de las variables que más se consideran al tomar este tipo de decisiones y no en vano, puesto que existe relación entre calidad de vida y mortalidad 19,20. Además no podemos olvidar que son una minoría los pacientes críticos con capacidad para tomar decisiones21 y que todavía son escasas las voluntades anticipadas o directrices previas en nuestro ámbito5.
El esfuerzo terapéutico medido en términos de estancia y mediante el indicador NEMS fue superior en aquellos pacientes donde se llegaba a LET. El esfuerzo terapéutico es un indicador indirecto de gravedad. La interpretación que cabe es que los pacientes sometidos a LET son mas graves y el esfuerzo terapéutico es máximo hasta que se retiran las medidas de soporte vital.
Para finalizar nos queda valorar las consecuencias de la LET. Un 30% de los pacientes sometidos a LET sobrevivieron al ingreso en la UMI, un 8% al ingreso hospitalario y un 4% a los seis y doce meses. Por tanto, la mortalidad no es el 100%, al igual que lo publicado por otros autores4,12,14. Este hecho suele generar con frecuencia inquietud, planteando la pregunta de si alguno de los pacientes sometidos a LET habría sobrevivido si la decisión hubiera sido otra. La respuesta no es en absoluto categórica, pero probablemente sea sí. ¿Qué ocurriría si mantuviéramos el esfuerzo terapéutico en todos los casos hasta el final? La respuesta en este caso sería que prolongaríamos la agonía de nuestros pacientes y el sufrimiento de sus familias, generaríamos frustración en el personal sanitario y aumentaríamos el consumo, como ya hemos mencionado anteriormente, de unos recursos limitados22. La frecuencia de la LET en los pacientes que fallecen tanto en el Servicio de Medicina Intensiva (SMI) como posteriormente en el hospital, el 55% y el 41,3%, respectivamente, indica un importante porcentaje de «muertes controladas» y donde el cuidado pasa a ser preponderante sobre curar. Este control del proceso de morir va a ser cada día más importante porque cada vez es proporcionalmente mayor el número de pacientes que fallecen en una UMI o tras su paso por ella23.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia:
Dr. S. Iribarren-Diarasarri.
C/ Loreto Arriola, 12, 2.º D.
01010 Vitoria-Gasteiz. España.
Correo electrónico: siribarren@iservicesmail.com
Manuscrito aceptado el 29-VIII-2006.