INTRODUCCIÓN
El doctor Schweninger, que tenía entre sus pacientes al canciller Bismark, decía a finales del pasado siglo: «Cuando veo a un enfermo, él y yo estamos como en una isla desierta»1. Aunque éste es un parecer todavía muy extendido entre numerosos profesionales, por más solos que estén en la consulta el acto que realizan nunca es del todo solitario. Siempre hay acompañándolos un tercer sujeto: la sociedad1.
Esta sociedad en el ámbito sanitario se compone de estructuras diferenciadas. Desde la que establece el individuo con otros individuos, hasta la institución familiar, las hospitalarias, las grandes instituciones de seguros, tanto públicas como privadas y el Estado. Todas ellas pueden participar en esta relación. Así pues, cuando la asistencia sanitaria nos parece defectuosa reclamamos a la institución pública asistencia sanitaria, por lo que obviamente que ésta forma parte de la relación médico-enfermo, o bien reclamamos al juez por daños1.
Este tercer sujeto en juego, la sociedad, es el que debe fijar los límites de la asistencia sanitaria. Hoy en día, el avance tecnológico ha hecho posible mantener con vida a personas que hasta hace poco morían sin remedio. La joven Therry Schiavo2,3 es un ejemplo reciente de la problemática que estos pacientes suscitan: ¿hasta qué punto es lícito moralmente mantener tratamientos con la única finalidad de prolongar la vida?
En la relación médico-enfermo-sociedad, el médico busca el bien del enfermo. El respeto por la dignidad de la persona, en términos de respeto a su capacidad de libre decisión, obliga igualmente en el ejercicio clínico. La sociedad está obligada a tener en cuenta el bien común, así como a tratar con igual consideración y respeto a todas las personas.
La acción benéfica del médico se ejerce mediante la toma de decisiones clínicas que muchas veces se toman en situaciones de incertidumbre, ajustándose a criterios de menor riesgo, incomodidad, sufrimiento, consumo de recursos y tiempo. Además se ejerce en un contexto socioeconómico caracterizado por la existencia de recursos escasos que exigen intervenciones eficientes. Sin ello se vive ajeno a la consecución del bien común4.
En un sistema perfecto, los profesionales sanitarios ofrecerían la información adecuada a los políticos, que tienen la capacidad de decidir, para que adaptaran los recursos asignados a los objetivos de la medicina. Sin embargo, en el mundo real el político se niega con frecuencia a asumir la impopularidad de una discusión que establezca bases para una limitación de prestaciones con criterios racionales. Así, el profesional sanitario se ve inmerso en un doble conflicto5. No identifica claramente sus objetivos ni con los gestores ni con los pacientes.
Si la institución tiene una determinada cartera de servicios y el sistema unas limitaciones de las prestaciones, el profesional puede y debe informar al paciente de ello con total lealtad y transparencia, ya que el que ha limitado la oferta no ha sido él. En este sentido, el marco normativo general de referencia para la atención sanitaria, y por tanto también para el uso racional de recursos asistenciales, es el que marca en España la Ley General de Sanidad (Ley 14/1986, de 25 de abril) y su actualización en la Ley básica reguladora de la Autonomía del paciente y de Derechos y Obligaciones en materia de información y documentación clínica (Ley 41/2002 de 14 de noviembre).
Pero siguiendo en el mundo real, y sin llegar a los extremos de la problemática del caso Schiavo, existen numerosos casos en la práctica diaria que exigen al médico el tener en cuenta la asignación de recursos. Por ejemplo: paciente con enfermedad pulmonar obstructiva crónica (EPOC), calidad de vida subjetiva muy limitada (no se mueve del domicilio), 7 ingresos en el hospital en el último año por descompensación de su EPOC que desarrolla franca insuficiencia respiratoria, por lo que precisa ventilación mecánica y se propone su ingreso en la Unidad de Cuidados Intensivos (UCI). Aproximadamente la mitad del equipo médico del Servicio de Neumología y del de UCI opinan que no se debe ingresar en ésta. El resto opina que se le puede dar la oportunidad de ingreso y tomar decisiones dependiendo de su evolución. El paciente es finalmente ingresado falleciendo a los 20 días de estancia.
Otro escenario clínico característico es el paciente con una afectación rápidamente fatal en el que predecimos, con las limitaciones de la ciencia, una expectativa de vida de alrededor de seis meses. En caso de requerir recursos sanitarios: ¿se deberían limitar prestaciones?, ¿todas, o las de mayor coste? Éstos son conflictos en los que particularmente se ven inmersos muchos servicios médicos, en particular Unidades de Críticos y servicios de Hematología, Oncología y Urgencias. En este sentido, la Ley General de Sanidad antes referenciada no aclara las dudas sobre la utilización de recursos que plantean estos escenarios.
Para evaluar esta problemática, nuestro grupo de trabajo elaboró una encuesta dirigida a los profesionales de nuestro hospital, en la que se evaluaba la adjudicación de recursos en pacientes con mal pronóstico vital.
MÉTODO
La encuesta se llevó a cabo entre los profesionales sanitarios de un Hospital Universitario de 480 camas. Éstas se distribuyeron durante un período de dos semanas (febrero de 2005) entre médicos de plantilla y enfermeras del Servicio de Urgencias, de la UCI y de Quirófano, habiendo un responsable médico en cada uno de estos servicios encargado de distribuirlas personalmente, así como de explicar las posibles dudas que pudieran surgir. Esta distribución se realizó para conseguir una muestra representativa del Hospital, ya que el Servicio de Urgencias es el de mayor rotación médica hospitalaria, en el Quirófano por la rotación de los equipos de Cirugía y particularmente en la UCI los pacientes ingresados frecuentemente plantean problemas de decisiones en el final de la vida. Ninguno de los profesionales a los que se les solicitó su colaboración se negó a rellenar la encuesta, que fue confidencial y anónima. En la encuesta se planteaban los escenarios siguientes: «paciente con un pronóstico de vida de alrededor de seis meses con buena calidad de vida» y «paciente con un pronóstico de vida de alrededor de seis meses con mala calidad de vida». En estos escenarios se preguntaba a los profesionales qué tipo de recursos asignarían en caso de precisarlo y sin que ello afectase el pronóstico general. Estos recursos eran: el ingreso en la UCI con tres posibilidades de estancia previsible (< 10 días, entre 10 y 30 días, y más de 30 días), hemodiálisis por un proceso agudo durante los 6 meses de vida, prótesis de cadera, trasplante de órganos, ingreso hospitalario, marcapasos permanente, intervención quirúrgica simple, intervención quirúrgica compleja y antibióticos ante infección bacteriana. El encabezamiento de la encuesta marcaba el contexto en que se realizaba (sanidad pública) y siempre se aseguraban las medidas de confort, es decir, la nutrición, hidratación, tratamiento del dolor, etc., y que el recurso asignado no iba a mejorar el pronóstico de base.
Las posibilidades de respuesta incluían tres opciones: «siempre» (es decir, siempre asignarían el recurso), «nunca» y «depende de otros factores». Previamente a la distribución de la encuesta se evaluó su comprensión en una muestra de 20 profesionales sanitarios.
Las variables cualitativas se expresaron con su frecuencia absoluta y su porcentaje correspondiente. Para analizar la posible asociación entre las variables se utilizó la prueba de Chi-cuadrado de Pearson o la de tendencia lineal. Para determinar si cada entrevistado procedía de diferente manera en función del estado de calidad de vida del paciente se utilizó la prueba de McNemar.
RESULTADOS
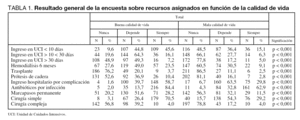
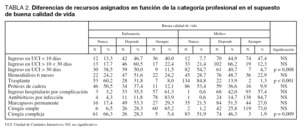
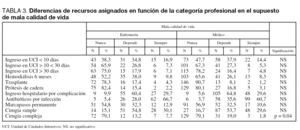
En las tablas se muestran las respuestas a la encuesta. En total respondieron a ella 256 profesionales de los cuales el 63,4% fueron médicos y el 36,6% enfermeras. La tabla 1 nos muestra las diferencias entre los recursos asignados, contabilizando la totalidad de los encuestados (n = 256), según el paciente tuviera buena y mala calidad de vida. En ella se muestran diferencias estadísticamente significativas en todas las variables. La tabla 2 nos muestra las diferencias entre las opiniones de médicos y enfermeras en el escenario del paciente con buena calidad de vida. Existieron diferencias significativas en el criterio de ingreso en UCI presumiblemente de larga estancia (> 30 días), en el trasplante de órganos y en la indicación de cirugía compleja, en el sentido de que los médicos indicaron menos estos procedimientos. Finalmente la tabla 3 nos muestra las diferencias en el mismo escenario en el paciente con mala calidad de vida. También hubo diferencias en el mismo sentido, pero esta vez únicamente en el recurso de cirugía intervención de mal pronóstico.
En total contestaron a la encuesta 14 especialidades médicas, por lo que, debido al tamaño de la muestra, no se compararon opiniones de diferentes servicios.
DISCUSIÓN
Los resultados de esta encuesta muestran una gran variabilidad entre la toma de decisiones de los profesionales sanitarios en la asignación de recursos, así como diferencias estadísticamente significativas entre estas asignaciones dependiendo de si el paciente presenta buena o mala calidad de vida.
La encuesta, que tuvo como finalidad el objetivar la variabilidad de decisiones en la práctica habitual, presentó un escenario muy simple y de fácil comprensión. Únicamente habría que aclarar que el recurso que se utilizaba no iba a mejorar el pronóstico de base. Por otro lado, se eligieron 6 meses como tiempo de supervivencia, basándose en la definición que la Sociedad Española de Cuidados Paliativos tiene de enfermedad terminal. La encuesta se pasó a profesionales de la sanidad con suficiente experiencia en el campo asistencial, ya que eran miembros de la plantilla médica, por lo que tenían capacidad decisoria. Aunque se disponía de datos de médicos residentes, consideramos que estos médicos, en período de formación, no eran reflejo de las decisiones en cuanto a adjudicación de recursos.
Los resultados de esta encuesta muestran en nuestra opinión datos sorprendentes: en el caso del trasplante de órganos, el 23,8% de los profesionales, en caso de buena calidad de vida, y el 13,6%, en caso de mala calidad de vida, respondieron que indicarían o se plantearían el indicar el trasplante (respuesta: siempre o depende de otros factores). En el caso de prótesis de cadera, estas respuestas fueron el 47,1% y el 18,9%, respectivamente. En el caso de la hemodiálisis la respuesta al indicar o plantearse el proceso en caso de buena calidad de vida se elevó al 72,5%. También se indicaría o se plantearía el ingreso en UCI por una enfermedad grave que consumiese más de un mes de la vida del paciente en el 51,1% de los casos. En el lado contrario hasta un 38% de los encuestados se pensaría o no daría tratamiento antibiótico si el paciente tuviera mala calidad de vida.
Hubo diferencias entre médicos y enfermeras en la adjudicación de los recursos más costosos, como son el ingreso en UCI de estancia larga, la intervención quirúrgica compleja o el trasplante de órganos. En este sentido los médicos tuvieron más en consideración el principio de justicia distributiva que las enfermeras. Por otro lado, la variable «depende» fue la más contestada de aquellas que a nuestro juicio planteaban más dudas en el profesional sanitario, como pueden ser la hemodiálisis, el ingreso en UCI de estancia media-larga y el marcapasos permanente en caso de buena calidad de vida, y el ingreso en planta de hospitalización o la intervención de buen pronóstico (cirugía simple) en el caso de mala calidad de vida. Esta variable «depende» osciló entre el 11,1% y el 64,3%. Considerando que el escenario clínico planteado corresponde a un paciente terminal, apoya fuertemente la necesidad de un diálogo en la utilización de recursos, máxime cuando se trata de recursos públicos. En nuestra opinión no puede depender de ninguna variable la indicación en este paciente de una prótesis de cadera, de un trasplante de órganos o de un ingreso en UCI, de presumible estancia media-larga. Sin embargo, si ordenamos los recursos por orden de adjudicación éstos siguen un orden lógico. En efecto, los procesos menos indicados eran en un extremo el trasplante de órganos en el paciente con mala calidad de vida (2,5%), y en el opuesto el uso de antibióticos en el paciente con buena calidad de vida (84,4%). Existe una lógica en esta utilización de recursos, lo que hay que limitar más claramente es su utilización en los pacientes con mal pronóstico vital, incidiendo sobre todo en estos recursos entre los que existe una mayor discusión entre profesionales. Hay que considerar que aunque hay profesionales sanitarios que los indican todos (entre un 2,5 a 3,7% indicarían trasplante de órganos) y otros que los restringen todos (entre el 2-4,3% el uso de antibióticos), éstos son datos marginales que no representan el estado de opinión de los profesionales.
Así pues, para muchos profesionales el trato con el paciente se sigue enmarcando en una isla desierta, apoyándose en criterios de beneficencia (únicamente busco lo bueno para mi paciente) en vez de criterios de justicia distributiva (tengo que tener en consideración que los recursos son limitados)1. En teoría, las Sociedades Científicas deberían, mediante guías y protocolos, ayudar en la toma de decisiones. Sin embargo, éstos son demasiado inespecíficos. Así pues, la Task Force de la American Society of Critical Care Medicine6 dice textualmente: «que en el proceso patológico del paciente concurran unas ciertas condiciones de reversibilidad del mismo, ventaja potencial de la UCI sobre otras formas y lugares de tratamiento, y que exista una cierta y comprobada esperanza de recuperación». Las guías que utilizan los especialistas en Nefrología7 únicamente inciden en aspectos analíticos para indicar depuración extrarrenal y no en aspectos como edad, pronóstico vital, etc. Por tanto, nada que sirva de ayuda en los dos escenarios que hemos planteado. En Medicina Intensiva ha habido importantes esfuerzos para ayudar al profesional en esta toma de decisiones, pero siguen siendo demasiado inespecíficas para poder ser aplicadas en la práctica diaria8,9. Sin embargo, el estudio de Cabré et al10 demuestra que una puntuación objetiva, como la medición de un índice de fracaso multiorgánico, sí puede ayudar en la toma de decisiones, pero en este caso es imperativo el ingreso en la Unidad de Medicina Intensiva, ya que se mide con la evolución del paciente.
Por otro lado, se podría argumentar que a la larga la capacidad de decisión está al final en los propios especialistas (v.g. nefrólogo en caso de indicar hemodiálisis), y que por tanto al final los recursos estarían bien administrados. Sin embargo, esto no es opción para que el paciente tuviera una doble información por parte de su médico responsable que a veces sería contraria a la del especialista y, por otra parte, éste no está respaldado por unas guías de práctica clínica. Todo ello genera confusión en nuestra sociedad.
La encuesta también refleja que estos recursos se administran diferentemente si el paciente tiene buena o mala calidad de vida. En principio este valor debe estar ligado a la calidad de vida percibida por el paciente y no a la percibida por el profesional sanitario. Sin embargo, un estudio promovido por nuestro grupo de trabajo en el que valoraban los criterios de ingreso en UCI del paciente con enfermedad pulmonar obstructiva crónica (EPOC) y que se realizó mediante encuesta a 300 médicos intensivistas, neumólogos y de Urgencias mostró que éstos valoraban un 20% más la calidad de vida medida por índices que la subjetiva percibida por el paciente a la hora de decidir el ingreso en UCI11. Es decir, para el profesional sanitario es más importante la calidad de vida que percibe que tiene el paciente, que la que el propio enfermo describe. Éste es un punto de especial interés para enfatizar, si se quiere recabar en nuestra sociedad los valores de respeto a las decisiones tomadas por el paciente, es decir, basadas en el principio de autonomía.
Muchas de las cuestiones planteadas en los escenarios clínicos son muy discutibles y generan mucho debate entre médicos y enfermeras. En estas situaciones son los pacientes los que deben inclinar la balanza con sus decisiones y en virtud de sus valores, como la calidad de vida percibida. Es en este caso en el que entra en consideración el principio de autonomía del paciente. Pero existen otros recursos, que son claramente fútiles y que en nuestra opinión no están indicados en virtud del principio de la justicia distributiva. Son recursos que ni el paciente ni la familia pueden exigir. Nuestro estudio demuestra igualmente una gran variabilidad en la adjudicación de este tipo de recursos y es aquí por donde debemos empezar a discutir. El seguir como hasta ahora una política en la que las decisiones se tomen de manera tan diferente, sólo servirá para tener un sistema de salud menos equitativo.
Las limitaciones del presente trabajo son las derivadas del uso de las encuestas. Se podría argumentar que los casos son demasiado complejos para responder en varios minutos. Pero esto es posible que invalide los datos en la zona de los grises (es decir, en las situaciones que son más debatibles como indicar un marcapasos), pero no así en la zona de los negros (trasplante de órganos o prótesis de cadera) o en la de los blancos (antibióticos), y en todas ellas se demuestra un amplia variabilidad.
En conclusión, existe una gran variabilidad en la adjudicación de recursos y es urgente debatir sobre su uso racional, empezando por las situaciones en las que puede existir un amplio consenso de racionalización. Creemos que es preciso que empecemos a definir qué se considera objetivamente fútil y en qué circunstancias se deben restringir los recursos, para todos por igual. Si consideramos que unas expectativas de supervivencia del 1% o bien que expectativas de vida inferiores a seis meses no deben ser consideradas como subsidiarias de tratamientos desproporcionados, como por ejemplo el ingreso en la UCI, crearemos las bases para que la sociedad científica se esfuerce para conseguir unos parámetros pronósticos adecuados. Sólo de esta manera podemos hablar de un sistema más justo y racional de salud pública.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia:
Dr. J.F. Solsona-Durán.
Paseo Marítimo, 25-29.
08032 Barcelona. España.
Correo electrónico: 13713@imas.imim.es
Manuscrito aceptado el 14-IX-2006.