P141 INFECCIONES BACTERIANAS Y FÚNGICAS EN EL PRIMER MES POSTRASPLANTE HEPÁTICO
R. Ridruejo Sáez, F. Munarriz Hinojosa, B. Zalba Etayo, J. González Cortijo, B. Obon Azuara y B. Virgos Señor
UCI. Hospital Clínico Universitario Lozano Blesa, Zaragoza.
Objetivo: Valorar las infecciones, localizaciones y gérmenes más frecuentes. Mostrar la incidencia y distribución de estas infecciones en nuestro medio.
Material y método: 57 pacientes sometidos a trasplante hepático en el HCU Lozano Blesa de Zaragoza en un periodo de tiempo comprendido entre el 03/02/00 y el 25/11/01, que han presentado infección durante el ingreso hospitalario. Estudio descriptivo.
Resultados: 63 transplantes en 57 pacientes (11 mujeres y 46 hombres) de edades comprendidas entre los 24 y los 68 años (edad media de 53,5 años). La causa más frecuente de trasplante en este grupo de pacientes es la cirrosis hepática (88,8%), el origen enólico es la principal etiología. Respecto a las infecciones en este grupo de pacientes, cabe destacar que 18 casos de un total de 55 enfermos presentaron infecciones demostradas en algún momento de su estancia hospitalaria. Esto supone un 32,7% de los pacientes trasplantados. De estos 18 casos, en 8 ocasiones la infección fue única y en los 10 restantes fue múltiple. Destaca la elevada frecuencia de infección en pacientes sometidos a retrasplante, detectándose en 5 de los 9 enfermos reintervenidos. La localización más frecuente fue el tracto urinario, seguida por las vías respiratorias, ya sea pulmonar (neumonía) o tracto respiratorio bajo, y las infecciones en la cavidad abdominal y la herida quirúrgica. La mayoría fueron infecciones bacterianas y con menor frecuencia fúngicas. Los gérmenes más frecuentemente aislados fueron Staphylococcus, Streptococcus, Enterococcus, E. coli y Pseudomonas en las bacterias y Candida. Otros gérmenes menos habituales son Legionella, Mycoplasma, Chlamydia o Rhodococcus. No se consiguió saber el agente causal en un porcentaje entorno al 30%, posiblemente relacionado con la propia muestra y el tratamiento antibiótico que estos pacientes reciben.
Conclusiones:1) Las infecciones bacterianas de locación en tracto urinario son las más frecuentes en nuestro medio. 2) El mayor porcentaje de gérmenes aislados son gram positivos. 3) Nuestros resultados coinciden con la estadística general respecto al primer mes postrasplante. 4) Los retransplantados presentan mayor incidencia de infecciones.
P142 INFECCIÓN NOSOCOMIAL POR STAPHYLOCOCCUS AUREUS METICILIN RESISTENTE EN UCI POLIVALENTE (PARTE I)
J. Tejada Ruiz, J. Sánchez Rivas*, M. Benítez Morillo, M. Alonso Diñeiro*, J. Narváez Bermejo, J. Moreno Moreno* y G. González Velasco*
Unidad de Medicina Intensiva y Microbiología*. Mérida. Microbiología. Hospital de Mérida, Badajoz.
Objetivo: Conocer la situación actual de la infección nosocomial por Stafilococo aureus meticilin resistente (SAMR) en nuestra UCI polivalente y posteriormente estudiar sus características y evolución.
Método: Estudio de los pacientes ingresados más de 7 días en la UCI durante los últimos 36 meses con infección por Staphylococcus aureus. Se recogieron muestras respiratorias (BAS, LBA, catéter telescopado), de sangre, catéteres centrales, heridas quirúrgicas y otros focos según clínica. Se estudian datos demográficos, antecedentes, diagnóstico de ingreso, días de estancia, ventilación mecánica, antibioterapia previa. Datos analizados mediante el programa estadístico SPSS para Windows.
Resultados: De 1.100 ingresos en ese periodo, se aislaron 87 muestras positivas a stafilococo aureus de las cuales 46 (53%) eran SAMR, de un total de 52 pacientes (4,7%). Edad media de 66,2 ± 4,3 años, varones 34 (65%). Origen: respiratorio 51%, Hemocultivo 19%, herida quirúrgica 9%, catéter 8%. Postquirúrgicos 33%. Politrauma 27%. Medico 36%. Cardiológico 4%. Estancia media 21,3 ± 14,6 días. Días de VM hasta aislamiento 14 ± 5,7. Mortalidad total 14%. El 89,6% había recibido tratamiento con más de 2 antibióticos. No se obtuvo relación estadísticamente significativa con ninguno de los datos estudiados.
Conclusiones:1) La incidencia de infección y mortalidad por SAMR en nuestra unidad son inferiores a la descrita a nivel nacional. 2) El foco respiratorio es la causa principal de la infección, mayoritariamente en postquirúrgicos y politraumatizados. 3) Es necesario conocer la evolución de la infección en estos 3 años y decidir si se deben adoptar medidas de aislamiento y/o control de portadores.
P143 EVOLUCIÓN DE LA INFECCIÓN NOSOCOMIAL POR STAPHYLOCOCCUS AUREUS METICILIN RESISTENTE EN UCI (PARTE II)
J. Tejada Ruiz, J. Narváez Bermejo, J. Sánchez Rivas*, M. Moro Sánchez, M. Portilla Botelho y M. Pérez Arriaga
Servicio de Medicina Intensiva y Microbiología*. Hospital de Mérida. Badajoz.
Objetivo: Una vez estudiada la situación actual y características de la infección nosocomial por Staphylococcus aureus meticilin resistente (SAMR), conocer su evolución y frecuencia y decidir si se deben adoptar medidas.
Método: Estudio de los pacientes ingresados más de 7 días en la UCI con infección por Staphylococcus aureus, comparando 3 periodos de 12 meses. Se recogieron muestras respiratorias, de sangre, catéteres centrales, heridas quirúrgicas. Se estudian datos demográficos, antecedentes, diagnóstico de ingreso, días estancia, ventilación mecánica, antibioterapia previa.
Resultados: Edad media de 66,2 ± 4,3 años, varones 34 (65%). Postquirúrgicos 33%. Politrauma 27%. Medico 36%. Cardiológico 4%. Estancia media 21,3 ± 14,6 días. Días de VM hasta aislamiento 14 ± 5,7. Mortalidad total 14%. El 89,6% había recibido tratamiento con más de 2 antibioticos. No hubo relación significativa con los datos estudiados.
Conclusiones:1) La incidencia de infección por SAMR en nuestra unidad ha disminuido considerablemente en el último año con las medidas preventivas habituales para infecciones nosocomiales. 2) No consideramos la necesidad de búsqueda y tratamiento de portadores. 3) La neumonia se mantiene como la infección más frecuente, principalmente en postquirúrgicos y politraumatizados.
P144 PSEUDOMONA AERUGINOSA. INFECCIÓN NOSOCOMIAL EN UNIDAD DE CUIDADOS INTENSIVOS POLIVALENTE
J. Tejada Ruiz, M. Pérez Arriaga, M. Benítez Morillo, M. Moro Sánchez, M. Portilla Botelho y J. Narváez Bermejo
Hospital de Mérida. Unidad de Medicina Intensiva. Mérida. Badajoz.
Objetivo: Conocer la situación actual de la infección nosocomial por Pseudomona aeruginosa (Pseaer) en nuestra UCI y estudiar las características clínicas y demográficas de los pacientes con infección por Pseaer, así como la resistencia a antimicrobianos.
Método: Registro y estudio de los pacientes ingresados en nuestra UCI más de 7 días con aislamiento de Pseaer, durante 12 meses (año 2001). Variables estudiadas: Sexo, edad, diagnóstico de ingreso, días de estancia, días de ventilación mecánica (VM), origen de la muestra, uso previo de antibióticos, mortalidad y resistencia in vitro a antimicrobianos en disco de difusión en agar. Estudio estadístico con el programa SPSS para Windows.
Resultados: Se aislaron 22 cepas de 15 pacientes. Varones 12 (80%), Mujeres 3 (20%). Edad media 66,2 ± 7,1. Causa de ingreso: médica 62%, postquirúrgica 28 % y politrauma 10%. Muestra respiratoria 11 (50%), Hemocultivo 7 (32%), Herida quirúrgica 2 (9%). Catéter 1 (4,5%), Urocultivo 1 (4,5%). Días ingreso 15,8 ± 9,3. Días de VM hasta Psa 13,8 ± 8,1. Estancia total 24,4 ± 10,3 días. Mortalidad (3) 20%. Antibiótico previo: Cefalosporina 91.4%, Aminoglucósidos 82,3%, Imipenen 23,9%, Ciprofloxacino 21,7%, Levofloxacino 4,3%. Sensibilidad: 99% a Tobramicina; 96% a Amikacina; 89% a piperacilina/tazobactan y ceftacidima; 87% a Ciprofloxacino; 78% a gentamicina; 75% a cefepime y aztreonan y 56% a imipenen y meropenen.
Conclusiones:1) Existe asociación significativa a tratamiento antibiótico previo y días de VM, con un elevado número de aislamientos de Pseaer multirresistente, aunque nuestra incidencia de infección y mortalidad asociada es menor a la publicada en otras Unidades. 2) La mayoría son infecciones respiratorias y tratamiento previo con Cefalosporinas y aminoglucósidos.
P145 INCIDENCIA DE INFECCIÓN NOSOCOMIAL EN UN PROGRAMA DE TRASPLANTE HEPÁTICO
M. Martín Velasco, C. Colmenero Aguiar, L. Lorente Ramos, I. Molina Díaz, A. Trujillo Alonso, C. Fraga Quintana, P. López Fajardo y J. Martín Miranda
Unidad de Medicina Intensiva. Hospital Nuestra Señora de Candelaria. Santa Cruz de Tenerife, Santa Cruz de Tenerife.
Objetivo: Determinar la incidencia de infección nosocomial en pacientes sometidos a un trasplante hepático.
Métodos: Estudio descriptivo en un hospital terciario. Fueron incluídos todos los pacientes que ingresaron en UCI tras un trasplante hepático durante 5 años (desde 16/4/1996 hasta 16/4/2001). Las infecciones fueron diagnosticadas según los criterios de los CDC. Se analizó el porcentaje de pacientes que desarrollaron infecciones asociadas a catéter y el número de infecciones asociadas a catéter por 1000 días de catéter.
Resultados: Fueron 9,86 años, estancia ± incluídos 96 pacientes (68,25% varones), edad media 50,87, 7,54 días. Mortalidad en UCI 13,54%. La etiología del fallo ± media en UCI 7,35 hepático fué: cirrosis etílica 44,06%, virus hepatitis 28,81%, enfermedad autoinmmune 12,70%, enfermedad metabólica 5,92% cáncer 1,69%, cirrosis cryptogénica 4,30%, enfermedad genética 0,84%, enfermedad vascular 2,54%. Los pacientes desarrollaron las siguientes infecciones: 10 neumonías asociadas a ventilación mecánica (N-VM), 6 infecciones asociadas a catéter venoso central (I-CVC), 4 infecciones abdominales, 2 infecciones urinarias asociadas a sondaje vesical (ITU-SV), 4 infecciones de herida quirúrgica. El porcentaje de pacientes que desarrolló N-VM, I-CVC e ITU-SV fue: 10,41%; 2,08% y 6,25%. El número de N-VM, I-CVC y ITU-SV por 1.000 días de catéter fue: 28,57; 5,67 y 2,83.
Conclusiones: La infección respiratoria fue la más frecuente. Presentaron una incidencia de infección similar a otras series.
P146 BROTE EPIDÉMICO DE DIARREAS POR CLOSTRIDIUM DIFFICILE EN PACIENTES CRÍTICOS INGRESADOS EN UCI
A. Pérez Martín, Y. Díaz, M. Benazzouz, F. Álvarez Lerma y C. Segura
Medicina Intensiva. H. del Mar. Barcelona. Microbiología. Laboratorio Referencia Cataluña, Barcelona.
Las diarreas por Clostridium difficile (CD) son una posible causa de diarreas en los pacientes ingresados en UCI que pueden presentarse de forma epidémica.
Objetivo: Determinar la frecuencia de diarreas por CD en una UCI y describir un brote epidémico detectado durante el periodo controlado.
Material y método: Estudio prospectivo en el que se han controlado los pacientes ingresados en una UCI médico-quirúrgica de catorce camas, durante un periodo de siete meses (enero-julio 2002). Se han obtenido muestras de heces de los pacientes con más de cuatro deposiciones/día, dos días consecutivos, que fueron sembradas en placas de agar Clostridium difficile (BioMerieux® Ref 43213) e incubadas entre 35º-37º, en medio anaerobio. La identificación se realizó mediante hidrólisis enzimática de la prolina. Las características de los pacientes se presentan en medias y desviación estandar para las variables cuantitativas y en porcentajes para las variables cualitativas.
Resultados: En 32 pacientes (16,8 %) de los 190 ingresados en UCI se han obtenido una o más muestras de heces para estudio. En 9 casos (28 %) fueron positivas par CD. Las características de los pacientes han sido: edad media 60,11 años (DE 21,90), APACHE II media 12,6 (DE 3,04), nº de días en UCI previos al aislamiento del CD, 13 días (DE 8,66), nº de días en hospital previos al aislamiento de CD, 20,88 (DE 13,21), ingreso en los 3 meses previos en el hospital 6 (66,66%), antibióticos previos al aislamiento de CD 9 (100%), nutrición enteral 7 (77,77%), ventilación mecánica 9 (100%). Eran portadores de una o más infecciones 7 (77,77%). La mortalida intra-UCI fue 44,44%, y la hospitalaria 66,66%. En cinco de los casos los aislamientos se concentraron en un periodo de dos semanas (brote epidémico). Se inició tratamiento específico en seis casos, con vancomicina y/o metronidazol, y en todos ellos, aislamiento de contacto, con lo que se controló el brote epidémico.
Conclusiones: Elevada presencia de Clostridium difficile entre los pacientes con diarreas. Concentración de los casos en forma de brote. Solución del mismo con tratamiento local y aislamiento de contacto.
P147 NIVELES DE FIBRONECTINA Y PROTEÍNA C REACTIVA EN SUERO DE PACIENTES SOMETIDOS A VENTILACIÓN MECÁNICA
G. Seller Pérez, M. Herrera Gutiérrez, M. Lebrón Gallardo, E. Curiel Balsera, I. del Toro y L. Martín
UCI. Carlos Haya. Málaga. Microbiología.
Objetivo: Definir los niveles séricos de proteína C reactiva (PCR) y Fibronectina (FBN) en pacientes agudos sin infección activa y compararlos con un grupo control sin patología aguda, para disponer de mediciones de referencia para estudios posteriores sobre estos parámetros.
Material: Estudio prospectivo de casos-control. Comparamos en el momento de ingreso los niveles séricos de FBN y PCR de pacientes con ventilación mecánica sin signos de infección (casos) con los ingresados tras cirugía programada (controles). Analizamos 47 controles (68% varones, 55,3 ± 16 años) y 77 casos (83% varones, 43,6 ± 19,4 años = 59,5% traumatizados, 15,5% coma, 12% insuficiencia respiratoria aguda y 13% cirugía urgente). Estadística: t de Student y test de ANOVA para variabilidad intergrupos.
Resultados: Los niveles de PCR (mgr/L) al ingreso fueron de 67,9 ± 77,4 en los casos frente a 5,6 ± 4,2 en los controles (p < 0,001) y los de FBN (gr/L) 0,25 ± 0,11 en casos frente a 0,41 ± 0,32 en controles (p < 0,05) Considerando los diferentes motivos de ingreso los niveles obtenidos fueron: Trauma (n = 46) PCR 70,9 ± 77,6, FBN 0,24 ± 0,1 Coma (n = 12) PCR 52,2 ± 60, FBN 0,26 ± 0,12 IRA (n = 9) PCR 66,5 ± 106,5, FBN 0,28 ± 0,17 Cx urgente (n = 10) PCR 73,6 ± 74,9, FBN 0,22 ± 0,13 Para PCR hubo diferencias entre controles y trauma (p < 0,01), Cx urgente (p < 0,05) e IRA (p 0,079), para FBN las hubo entre controles y trauma (p < 0,01).
Conclusión:1) Los niveles séricos de PCR se elevan en pacientes agudos ingresados en UCI 2) Los niveles de FBN en plasma disminuyen en este grupo de población. 3) Estas diferencias son especialmente relevantes para los traumatizados.
P148 FASCITIS CERVICAL NECROTIZANTE Y MEDIASTINITIS: INCIDENCIA, MANEJO Y EVOLUCIÓN DE 65 CASOS
R. Alcaraz Peñarrocha, E. García Mañosa, M. Palomar Martínez, A. Socias y M. Pérez
Medicina Intensiva. Hospital Vall d´Hebron, Barcelona.
Objetivo: Determinar la incidencia de la fascitis cervical necrotizante (FCN) y la mediastinitis excluyendo la etiología postcirugía cardíaca (M) en una UCI médicoquirúrgica de un hospital 3ario. Describir factores de riesgo (FR), tº y evolución de estos pacientes (pac).
Método: Estudio descriptivo retrospectivo (ene95-jun02). Se recogieron características de los pac, FR, estancia, tº y mortalidad. 3 grupos definidos: G1 = pac con FCN, G2 = pac con M de cualquier origen excepto FCN y G3 = M 2ª a FCN. Estadística: t Student y significación de la diferencia estadística entre 2 proporciones.
Resultados: G1/G2/G3: De 7.173 pac, con mortalidad 25%, estancia de 11,27 d, 65 (0,9%) correspondieron a FCN y M. Pacientes: nº 25/20/20, edad (años) 43,6/60,8/45,1 (p < 0,05), APACHE II 14,6/15,6/19,5 (NS). FR más frecuentes (%): Boca séptica 16/0/10; cirugía previa 4/17,5/5; FGS 2/7,5/0; tabaquismo 6/5/15. No FR en el 40% de los pac. Tº antibiótico de amplio espectro en todos los casos; los más frecuentes fueron (%): Pip-tz 20,5/12,5/15,9; Clinda 17,8/8,3/8,7; Amox-C 9,6/10,4/10,1; Carbap 9,6/16,7/21,7; Cefota 8,2/14,6/7,2. Tº quirúrgico (TQ) precoz y agresivo en 58/65 casos. Requirieron drenajes pleurales 21/65.Ventilación mecánica (VM) (días): 9/7/16 (p < 0,05). Estancia (días): 13,4/12,7/23,1 (p < 0,05). Mortalidad (%): 8/45/25 (p < 0,05); la global fue 24,6%.
Conclusiones: información sobre unas patologías con baja incidencia (no se dispone de series amplias). Estancia prolongada y mortalidad similar a la global, excepto en las M de origen distinto a FCN. Los pac con FCN són más jóvenes, con menor tiempo de VM, estancia y mortalidad. El TQ probablemente influyó en la evolución de las FCN con o sin M.
P149 CIRUGÍA CARDIACA: INFECCIONES NOSOCOMIALES Y EVOLUCIÓN HASTA EL ALTA HOSPITALARIA
L. Lorente Ramos, J. Málaga Gil, M. Martín Velasco, R. Galván García y M. Mora Quintero
Medicina Intensiva. Hospital Universitario de Canarias, La Laguna.
Objetivo: Conocer la evolución y las infecciones nosocomiales de los pacientes sometidos a cirugía cardíaca, durante su estancia en la UCI y en planta hasta el alta del hospital.
Métodos: Estudio prospectivo de los pacientes sometidos a cirugía cardíaca entre 1/5/2000 y 31/3/2001. Se analizó la infección por grupo diagnóstico con Chi-cuadrado y p < 0,05.
Resultados: Se incluyeron 255 pacientes (54,50% varones), con edad 4,21. Los motivos de la cirugía ± 11,90 años, APACHE-II 12,60 ± media de 61,96 cardíaca fueron: 116 coronario, 102 valvular, 15 coronario y valvular, 9 defectos del septo auricular, 3 disección aórtica y 10 otros. Fallecieron 17 pacientes en UCI y 1 en planta. Se objetivaron 81 infecciones en 46 pacientes: 65 infecciones en UCI en 35 pacientes y en la planta 16 infecciones en 14 pacientes (11 pacientes sin tener infección en UCI y 3 que ya tuvieron). Presentaron las siguientes infecciones: traqueobronquitis 6, neumonías 19, relacionadas con catéter venoso central 29 (5 con bacteriemia), bacteriemias primarias 5, urinarias 14, herida quirúrgica 6 y úlcera sacra 2. Se aislaron 84 gérmenes: 41 gram negativos (10 E. coli, 9 serratia), 31 gram positivos (13 S. epidermidis, 11 enterococo) y 12 hongos. El número de neumonía asociada a ventilación mecánica, infección urinaria asociada a sondaje vesical y de bacteriemia asociada a catéter venoso central por 1.000 días de catéter fue 21,76; 9,53 y 2,68. No hubo diferencias significativas en la infección por grupo diagnóstico.
Conclusiones: Fallecieron el 7% y desarrollaron infección nosocomial el 18%, sin diferencias por grupo diagnóstico.
P150 MORTALIDAD DE LA NEUMONÍA NOSOCOMIAL SEGÚN LA SENSIBILIDAD DE LOS GÉRMENES RESPONSABLES
L. Lorente Ramos, R. Galván García, M. Martín Velasco, J. Málaga Gil y M. Mora Quintero
Medicina Intensiva. Hospital Universitario de Canarias, La Laguna.
Objetivo: Describir la mortalidad de la neumonía asociada a la ventilación mecánica (NVM) producida por microorganismos potencialmente multirresistentes (MPMR) en función de su sensibilidad a los antibióticos.
Métodos: Estudio prospectivo de los pacientes que ingresaron en UCI entre 1/5/2000 y 31/8/2002 y desarrollaron NVM por MPMR (Staphylococcus aureus, Pseudomonas aeruginosa, Stenotrophomona maltophilia, Acinetobacter). Para analizar la mortalidad se utilizó la prueba Chi-cuadrado y una p < 0,05.
Resultados: En el período en estudio ingresaron en UCI 1.389 pacientes y se documentaron 66 NVM por MPMR. La mortalidad de NVM por SAMS versus SAMR fue 27,77% (5/18) y SAMR 14,28% (2/14) (p = 0,35). Analizamos la mortalidad de NVM de los bacilos gramnegativos según la sensibilidad a 4 antibióticos (piperacilina-tazobactam, ceftazidima, imipenem y ciprofloxacino). La mortalidad de las NVM producidas por cepas de Pseudomonas aeruginosa con 0-1 resistencias versus 2-4 fue 9% (2/22) y 50% (2/4) (p = 0,03). La mortalidad de las NVM producidas por cepas de Stenotrophomona maltophilia con 0-2 resistencias versus 3-4 fue 0% (0/2) y 100% (2/2) (p = 0,04). La mortalidad de NVM por cepas de Acinetobacter con 0 resistencias versus 1-4 fue: 0% (0/2) y 50% (1/2) (p = 0,24).
Conclusiones: En nuestra serie, la mortalidad de los pacientes con NVM varió según la sensibilidad de la Pseudomonas aeruginosa y de la Stenotrophomona maltophilia, pero no según la del Staphylococcus aureus y del Acinetobacter.
P151 CEFTAZIDIMA EN PERFUSIÓN CONTINUA VS BOLUS INTERMITENTES EN EL TRATAMIENTO DE LA NEUMONÍA NOSOCOMIAL
L. Lorente Ramos, C. García Martín, M. Martín Velasco, J. Villegas del Ojo y M. Mora Quintero
Medicina Intensiva. Hospital Universitario de Canarias. La Laguna.
Objetivo: Los betalactámicos tienen una capacidad bactericida concentración-independiente y su eficacia depende del tiempo que la concentración plasmática es superior a la concentración mínima inhibitoria del germen responsable. Varios estudios han objetivado que la perfusión continua (PC) de ceftazidima consigue éste propósito mejor que la administración en bolos intermitentes (BI), Pero existen pocos datos de eficacia clínica. Este estudio analiza la eficacia clínica, en el tratamiento de neumonía nosocomial (NN), de la ceftazidima en PC y en BI.
Métodos: Estudio comparativo de los pacientes que ingresaron en UCI y desarrollaron NN tardía que fue tratada con ceftazidima con BI o PC. Las NN se diagnosticaron con criterios CDC y fueron tratadas durante 14 días con 2 antibióticos: ceftazidima más otro (aminoglucósido o quinolona). Entre 1/3/2002 y 30/6/2002 recivieron la ceftazidima en BI (2gr/8h) y entre 1/7/2002 y 30/11/2002 en PC (4gr/día). La estadística se realizó con Chi-cuadrado, t-Student, y p < 0,05.
Resultados: Se incluyeron 27 pacientes (13 con PC y 14 con BI). Ambos grupos fueron similares en: sexo, edad, APACHE, número y tipo de órganos disfuncionates, gérmenes causales, neumonía con bacteriemia. El grupo tratado con PC presentó mayor tasa de curación clínica, aunque no significativa (92% vs 60%, p = 0,08), con un tercio menos de dosis.
Conclusiones: La administración de ceftazidima en perfusión continua puede ser más eficaz y económica, que los bolos intermitentes, pero se necesitan más estudios que lo confirmen.
P152 CARBAPENEMICOS EN PERFUSIÓN CONTINUA VS BOLUS EN EL TRATAMIENTO DE LA NEUMONÍA NOSOCOMIAL
L. Lorente Ramos, J. Málaga Gil, M. Martín Velasco, C. García Martín y M. Mora Quintero
Medicina Intensiva. Hospital Universitario de Canaria, La Laguna.
Objetivo: La capacidad bactericida de los carbapenémicos depende del tiempo que la concentración plasmática es superior a la concentración mínima inhibitoria del germen responsable. Aunque hay estudios que han objetivado que esto se consigue mejor con su administración en perfusión continua (PC) que en bolos intermitentes (BI), no hemos encontrado datos de eficacia clínica. Este estudio analiza la eficacia de los carbapenémicos en PC y en BI, en la neumonía nosocomial (NN).
Métodos: Estudio comparativo de los pacientes que ingresaron en UCI y desarrollaron NN tardía que fue tratada con carbapenémicos con BI o PC. Las NN se diagnosticaron con criterios CDC y fueron tratadas durante 14 días con 2 antibióticos: un carbapenem más otro (un aminoglucósido o una quinolona). Entre 1/3/2002 y 30/6/2002 recibieron el carbapenem en BI y entre 1/7/2002 y 30/11/2002 en PC. La estadística se realizó 0,05 ( con Chi-cuadrado, t-Student, y p.
Resultados: Se incluyeron 12 pacientes (4 con PC y 8 con BI). Ambos grupos fueron similares en: sexo, edad, APACHE, número y tipo de órganos disfuncionates, gérmenes causales, neumonía con bacteriemia. Los pacientes tratados en PC presentaron mayor tasa de curación clínica, aunque no significativa (100% vs 62,50%, p = 0,15), con la misma dosis.
Conclusiones: La administración de carbapenémicos en perfusión continua puede ser más eficaz que en bolos intermitentes, pero se necesitan más estudios que lo confirmen.
P153 INDICACIONES, FRACASO ORGÁNICO Y EVOLUCIÓN DE LAS PACIENTES OBSTÉTRICAS CON INGRESO EN UCI
N. López de Arbina Martínez, A. Álvarez Villuendas, J. Sirvent Calvera, P. Ortiz Ballujera, N. Masnou Burralló, J. González de Molina y A. Bonet Sarís
Medicina Intensiva. Hospital Universitari de Girona Dr. Josep Trueta, Girona.
Objetivo: Identificar las indicaciones de ingreso en UCI, el desarrollo de fracaso multiorgánico y la evolución de las pacientes gestantes y en el postparto.
Métodos: Análisis retrospectivo desde octubre de 1994 a diciembre de 2002 con recogida de los datos demográficos, escalas de gravedad APACHE II, SAPS II y SOFA, diagnóstico y evolución. Las variables estudiadas se representaron en media ± desviación estándar para las variables cuantitativas y porcentajes para las variables cualitativas.
Resultados: Identificamos 31 pacientes (embarazadas y puérperas de menos de 15 días desde el parto) en una población de 3.600 admisiones en una UCI de 12 camas. La población obstétrica representó el 0,861%, con una media de edad de 28,4 ± 5,5, APACHE II de 15,19 ± 8,57, SAPS II de 33,5 ± 20,1, SOFA de 5,96 ± 3,39. EL análisis del SOFA por órganos fue: respiratorio 1,67 ± 0,9, renal 0,48 ± 0,92, coagulación 1,48 ± 1,45, hemodinámico 1,13 ± 1,06, hepático 0,68 ± 1,05, neurológico 0,5 ± 1,15. Además presentaron plaquetopenia 61,2%, aumento de transaminasas 45,3%, alteración de tasa de protrombina y tiempo de cefalina 48,3%. El motivo de ingreso más frecuente fue enfermedad cardiovascular específica de la paciente obstétrica (HTA, Preeclampsia y síndrome de HELLP) con 12 pacientes (38%), seguido de la causa infecciosa 8 pacientes (25,8%), hemorragias mayores postoperatorias 6 pacientes (19,35%). Otros motivos menos frecuentes fueron politraumatismos por accidente de tráfico 2 pacientes (6,45%), intoxicación medicamentosa 1 paciente (3,2%), complicaciones anestésicas 1 paciente (3,2%), estatus epiléptico 1 paciente (3,2%). La mortalidad materna fue 3,2% y la fetal global del 29%. Requirieron ventilación mecánica el 38,7%, VMNI 19,35%, y inotropos el 54%. La estancia media fue de 5,29 ± 3,16 días.
Conclusiones: La prevalencia de pacientes gestantes y puérperas ingresadas en UCI es inferior al 1%. El ingreso en UCI está justificado por la gravedad que refleja el APACHE II, el SAPS II y el SOFA. Los órganos con más afectación fueron respiratorio y coagulación. Las intervenciones terapéuticas aplicadas favorecen una rápida recuperación y baja mortalidad.
P154 PREDICCIÓN PRONOSTICA DEL CORTISOL BASAL Y TRAS ESTIMULACIÓN EN PACIENTES CRÍTICOS
I. Cremades Navalon, C. Sotillo Díaz, E. Palencia Herrejon, G. Andrade Vivero, B. Bueno García, E. Domínguez, A. de Pablo Hermida y J. Gómez García
Medicina Intensiva. Gregorio Marañon, Madrid.
Objetivos: Evaluar la capacidad discriminativa del cortisol basal y su respuesta tras el test de estimulación corto en la gravedad y su correlación con la mortalidad en pacientes críticos.
Método: Se incluyen de forma prospectiva un total de 45 pacientes en UCI médica. En todos ellos se determina en la primera hora de ingreso en UCI el cortisol basal y se realiza el test de estimulación corto con 250 µg de corticotropina, así como el APACHE II en las primeras 24 horas del ingreso. Se recogen características demográficas, condiciones previas de los pacientes y si habían sido intubados previamente a las determinaciones. Se clasificaron según el diagnostico en tres apartados, no sépticos, sépticos y aquellos con criterios de shock de origen séptico. Por ultimo se admite como supervivientes aquellos que son dados de alta de UCI.
Resultados: Se incluyen de forma consecutiva 45 pacientes de los cuales el 64,4% son varones y el 35,6% mujeres con una edad media de 60,6 ± 19,2. El APACHE II medio en las 24 horas de ingreso es de 20,2 ± 8,1 siendo la mortalidad del 28,9% y una estancia media de 4,2 ± 3,8 días. El valor medio de cortisol basal fue de 41,3 ± 31,2 con un resultado tras test de 58,7 ± 45,2. Los pacientes no sépticos representaban el 62,2%, sépticos sin shock 22,2% y aquellos con shock el 15,6%. De todos ellos solo el 13,3% tomaban corticoides previamente y el 40% habían sido intubados utilizando etomidato en el procedimiento. En el análisis por grupos la mortalidad fue mayor en aquellos que presentaban shock séptico (42,9%), que recibían corticoides de forma crónica (50%) y en aquellos intubados previamente al ingreso en UCI (38,9%). Aquellos que murieron tenían niveles mas elevados de cortisol basal (48,3 µg/dl) que los supervivientes (38,6 µg/dl) sin que represente significación estadística (p > 0,05). La respuesta al test fue similar entre supervivientes y no supervivientes. El incremento del cortisol tras el test fue mayor en los vivos (19,8 µg/dl) frente a los que fallecieron (11,9 µg/dl) aunque no de forma estadísticamente significativa (p > 0,05).
Conclusiones: El cortisol basal podría ser un buen indicador de mortalidad y de gravedad y aunque no resulta estadísticamente significativo, si existe un incremento a destacar, sobretodo en pacientes con shock séptico. No es así para el test de estimulación en el que no existen diferencias entre los supervivientes y no supervivientes.
P155 VALORACIÓN DE EFICACIA CLÍNICA Y DISMINUCIÓN DE COSTES CON CEFTAZIDIMA EN PERFUSIÓN CONTINUA
M. Estébanez Montiel, M. Alonso Fernández, P. Rico Cepeda, M. Catalán González y J. Montejo González
Medicina Intensiva. Hospital 12 de Octubre, Madrid.
Objetivos: Valorar la eficacia clínica y disminución de costes con la nueva pauta posológica de ceftazidima en perfusión en pacientes ingresados en nuestra Unidad de Cuidados Intensivos (UCI) Polivalente.
Material y métodos: Se ha realizado un estudio prospectivo, descriptivo, durante diecinueve semanas (desde uno de septiembre de dos mil dos a once de enero de dos mil tres) en todos los pacientes ingresados en nuestra UCI que recibieron tratamiento antibiótico con ceftazidima (FortamR) La elección de la pauta posológica se realizó de forma aleatoria. A aquellos pacientes que recibieron el antibiótico en perfusión continua, se les administró un bolo de 1 gr, seguido de 3 gr diluidos en 250 cc de suero salino fisiológico en perfusión durante 24 h y aquellos que recibieron el antibiótico en dosis múltiples se les administró 2 gr/ 8h. Se utilizó como criterio de curación la resolución de los signos y síntomas clínicos de infección. Para el cálculo de los costes se valoró el material empleado y el tiempo de trabajo de enfermería.
Resultados: De los ciento veintiocho pacientes ingresados durante ese periodo de tiempo, trece (10,15%) se incluyeron en el estudio. El 53,8% fueron mujeres, la edad media fue de 56,71 ± 13,20 años con un APACHE II medio al ingreso de 18 ± 5,50. Los motivos de ingreso fueron: insuficiencia respiratoria (61,54%), (cuatro pacientes tenían enfermedad pulmonar obstructiva crónica (EPOC); shock séptico (23,08%) y disminución del nivel de consciencia (15,38%). Los motivos de administración del antibiótico fueron: infección respiratoria (84,62%) y sepsis (15,38%). Cinco pacientes presentaban infección precoz (durante las primeras 72 horas.) En seis pacientes (46,15%) se aisló Pseudomona aeruginosa (en cultivo de secreciones en tres casos, en hemocultivos en dos y en urocultivo en dos pacientes.) Ocho pacientes (61,53%) recibieron ceftazidima en perfusión y cinco en bolos. La duración media del tratamiento fue 13 ± 6,15 días. Los antibióticos asociados fueron: aminoglucósidos (46,15%), antiestafilocócicos (84,612%) y fluorquinolonas (23,08%.) La curación se objetivó en 76,92% de los pacientes, no encontrando diferencia entre los dos grupos. Se suspendió el tratamiento por microorganismo resistente en tres casos (23,07%) El tratamiento con ceftazidima en perfusión durante catorce días supone un coste de 581,30 euros y en bolos, 1.023,96 euros.
Conclusiones: No se han encontrado diferencias respecto a la curación clínica entre las dos formas posológicas de administrar ceftazidima. La nueva pauta posológica en perfusión permite mayor comodidad y disminución de los costes.
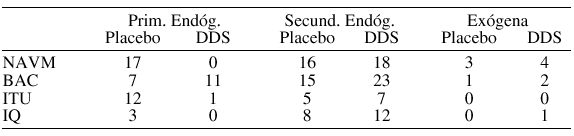
P156 PATOGENIA Y FLORA DE LAS INFECCIONES EN PACIENTES GRANDES QUEMADOS
L. López Rodríguez, E. Cerdá, M. de la Cal, P. García-Hierro, D. Ballesteros, S. Barba y I. Colomer
UCI. Hospital Universitario de Getafe, Madrid.
Objetivo: Describir la patogenia y la flora de las infecciones en los pacientes ingresados en una Unidad de Grandes Quemados (UGQ).
Método: 107 pacientes ingresados con quemaduras > 20% y/o inhalación, incluídos en un ensayo clínico que comparaba el efecto de la descontaminación digestiva selectiva frente a placebo sobre la incidencia de infección y la mortalidad. Mediciones: muestras de orofarínge, recto y quemaduras al ingreso y 2 veces/semana. Infecciones: Neumonía asociada a ventilación mecánica (NAVM), bacteriemias (BAC), Infección tracto urinario (ITU), infección quemadura (IQ). Clasificación patogénica: endógena primaria, endógena secundaria y exógena.
Resultados:
La flora más frecuentemente aislada fue: Infecciones endógenas primarias. NAVM: S aureus, 10; H influenzae, 10; S pneumoniae, 8. BAC: SCN, 9. ITU: E faecalis, 7; E Coli, 5. Infecciones endógenas secundarias y exógenas. NAVM: SAMR, 18; P aeruginosa, 12; Acinetobacter sp, 11. BAC: SAMR, 18; P aeruginosa, 15; Acinetobacter sp, 9. ITU: SAMR, 2; P aeruginosa, 7; Acinetobacter sp, 3. IQ: SAMR, 6; P aeruginosa, 8; Acinetobacter sp, 9.
Conclusiones:1) La infección exógena es rara en los enfermos quemados. 2) La DDS tradicional disminuye sólo las NAVM e ITU primarias endógenas; 3) la flora de las infecciones secundarias endógenas y exógenas es la endémica en la UGQ.
P157 DESCONTAMINACIÓN DIGESTIVA SELECTIVA Y DISMINUCIÓN DE LA MORTALIDAD EN ENFERMOS QUEMADOS CRÍTICOS
S. Barba, R. Galerías, J. Lorente, E. Cerdá, M. de la Cal, P. García-Hierro, A. Aranguren, I. Colomer, L. López Rodríguez y D. Ballesteros
UCI. Hospital Universitario de Getafe, Madrid.
Objetivo: Demostrar que la administración de descontaminación digestiva selectiva (SDD) disminuye la mortalidad en enfermos quemados críticos.
Pacientes y métodos: Se comparó la mortalidad de enfermos quemados críticos (criterios de inclusión: superficie corporal quemada [SCQ] > 20%, estancia en UCI > 5 días) en tres períodos de tiempo: 1991-1996 (no SDD), 1997-2000 (ensayo clínico randomizado sobre efecto de SDD [polimixina, tobramicina, anfotetricina B tópica oral y enteral]).), 2000-2002 (SDD más vancomicina disgestiva) administrada a todos los enfermos Se DE)] años, SCQ ± 20 [media ± reunieron 494 pacientes (edad 46 20%). ± 30
Resultados: La mortalidad en los tres períodos de tiempo fue 19,1% (n = 220), 14,6% (n = 123), 10,6% (n = 151). Comparando los períodos anterior y posterior a la instauración del tratamiento con SDD, en análisis multivariante de regresión logística (modelo estimativo, incluyendo en el modelo máximo las variables: SCQ, diagnóstico de inhalación, necesidad de ventilación mecánica, edad y tratamiento con SDD), se encontró una asociación con la mortalidad de la SDD (OR = 0,680, IC95% 0,48-0,95), la SCQ (OR = 1,27, IC95% 1,10-1,47) y la necesidad de ventilación mecánica (OR = 12,43, IC95% 4,28-36,10).
Conclusión: Los enfermos quemados críticos presentan una mortalidad decreciente en el tiempo en relación con la instauración del tratamiento con SDD.
P158 LA NECESIDAD DE VENTILACIÓN MECÁNICA SE ASOCIA CON LA MORTALIDAD DE ENFERMOS QUEMADOS CRÍTICOS
R. Galerías, S. Barba, J. Lorente, E. Cerdá, M. de la Cal, I. Colomer, L. López, D. Ballesteros y A. Abella
UCI. Hospital Universitario de Getafe, Madrid.
Objetivo: Demostrar que la necesidad de ventilación mecánica (VM), tras ajustar para otras variables relacionadas con el pronóstico, como la edad, la superficie corporal quemada (SCQ) y el diagnóstico de inhalación (INHAL), se asocia con la mortalidad de enfermos quemados críticos.
Pacientes y métodos: Se analizó mediante regresión logística la relación de la VM con la mortalidad de enfermos con SCQ > 20% y estancia en la UCI > 5 días (n = 494, 20%, con VM 284 [57%]), con INHAL 223 (45%), ± DE)] años, SCQ 30 ± 20 [media ± edad 46 mortalidad 14,9%).
Resultados: En análisis univariante, todas las variables (edad, SCQ, INHAL, VM), se asociaban significativamente con la mortalidad. En análisis multivariante, sólo la edad (OR = 1,91, IC95% 1,58-2,31), SCQ (OR = 1,71, IC95% 1,43-2,03) y la VM (OR = 6,95, IC95% 2,61-18,52) se asociaban con la mortalidad.
Conclusiones: La necesidad de VM se asocia en enfermos quemados críticos, tras ajustar para la SCQ, la edad y la INHAL, con la mortalidad. Considerando la VM, la INHAL no se asocia significativamente con la mortalidad.