P253 EFECTOS DE LA TERLIPRESINA EN EL SHOCK SÉPTICO REFRACTARIO
S.L. Gallego Lara, M.J. Rómán Millán, V. Jorge Amigo, J.I. Sánchez Olmedo, R. Hinojosa Pérez, A. Herruzo Avilés y J.A. Márquez Vácaro
Servicio de Cuidados Críticos y Urgencias. H.U. Virgen del Rocío, Sevilla.
Introducción: La terlipresina es un análogo de acción larga de la vasopresina que se emplea en el tratamiento del síndrome hepato-renal.
Objetivo: Evaluar la utilidad de la terlipresina en la evolución clínica y pronóstico del shock séptico sin respuesta a noradrenalina (NA) a dosis elevadas.
Método: Estudio observacional retrospectivo durante el año 2002 en una UCI polivalente de 40 camas. Incluye 8 pacientes diagnosticados de shock séptico de etiología diversa, en los que se emplea terlipresina ante la persistencia de la situación de shock a pesar de dosis de NA > 1 mcg/ Kg/ min. La terlipresina se administra en bolus o perfusión contínua según criterio médico, alcanzándose dosis diaria comprendida entre 1,2 mg-2,5 mg. Se evalúan las siguientes variables clínicas antes del inicio del tratamiento y a los 60 minutos de la dosis: presión arterial media (PAM1-PAM2), frecuencia cardíaca (Fc1-Fc2), diuresis horaria (D1-D2) y dosis de NA (NA1-NA2). Como escalas de gravedad se registra el APACHE II al ingreso y en el primer día de la administración del fármaco y el SOFA. Análisis estadístico: t-Student para variables relacionadas con p < 0,05.
Resultados: De los 8 pacientes incluídos en el estudio, 4 son hombres y 4 mujeres. La edad media del grupo es de 47, 8 ± 11 años. El valor medio alcanzado en la escala de SOFA fue de 9,5 ± 3,5. Si bien la media del APACHE II en el momento del empleo del fármaco fue mayor en todos los pacientes, no hubo diferencia significativa con respecto a la media del ingreso (24 vs 16). De las variables analizadas presentaron significación estadística: PAM (PAM1 59 vs PAM2 84 mmHg); diuresis horaria (D1 30 vs D2 145 ml/h) y requerimientos de NA (NA1 1,8 vs NA2 0,5 mcg/kg/min.). La tendencia observada al descenso en la frecuencia cardíaca no fue estadísticamente significativa. En 6 de los 8 pacientes se decidió el uso de corticoides intravenosos. 4 pacientes recibieron simultáneamente corticoides y primera dosis de terlipresina y en 2 el empleo de corticoides fue posterior. La mortalidad del grupo fue del 50% (4/8). El otro 50% fue dado de alta hospitalaria.
Conclusiones: En nuestra experiencia, el empleo de terlipresina en pacientes en shock séptico refractario a dosis altas de aminas vasoactivas, mejora los parámetros clínicos como la presión arterial media y la diuresis, permitiendo una reducción significativa del aporte de NA. El uso concomitante de esteroides puede ser relevante en la evolución de estos pacientes, por lo que consideramos son precisos posteriores estudios que permitan definir el papel de la terlipresina en esta patología.
P254 EVOLUCIÓN DE LA NUTRICIÓN ARTIFICIAL EN UCI, EN UN PERÍODO DE CINCO AÑOS
J. Iturralde Yániz, A. Ansotegui Hernández, J. Roldán Ramírez, I. Osés Munárriz, N. Villanueva Martínez y A. Iruin Sanz
Medicina Intensiva. Hospital de Navarra, Pamplona.
Objetivos: En un paciente crítico es fundamental valorar el estado de nutrición y controlar la prescripción correcta de una alimentación adecuada. Cada año estudiamos los datos sobre el empleo de la nutrición en nuestra UCI y elaboramos unas conclusiones sobre su utilización.
Métodos: Los datos recogidos son: número de pacientes con nutrición parenteral (NP) y enteral (NE). Promedio de días de cada una de ellas. Diversos tipos de NE y NP. Estos datos son elaborados por nosotros y comparados con los del año anterior. Hemos estudiado los de cinco años: de 1997 a 2001.
Resultados: El número de pacientes reales que llevó nutrición oscila entre 31,3% y 36,2%. El porcentaje de dietas totales de nutrición respecto al hospital ha oscilado de 36,4 a 41,5%. En nuestra UCI la NE ha pasado de 58,9% en 1997 a un 82,6% en 2001. La NP ha variado del 41,1% al 17%. Respecto a los tipos de NE han ido disminuyendo el porcentaje de la estándar y aumentando el de hiperproteica, fibra, diabetes e insuficiencia renal, manteniéndose la peptídica y hepática y desapareciendo la hipercalórica. Respecto a la NP, se mantiene la normocalórica, aumentando la de hepatopatía y pancreatitis y disminuyendo la hiperproteica.
Conclusiones: Ha aumentado la utilización de la NE en el hospital y sobre todo en la UCI.Esta lleva el 39,8% de las dietas del hospital y cirugía general el 22,3%. En cirugía la NE es el 18,1% frente al 81,9% la NP y en el resto del hospital la NE es el 71,8% frente al 28,2% la NP. Es importante conocer cada año estos datos para dar una serie de recomendaciones sobre el tipo de nutrición a emplear.
P255 EVOLUCIÓN EN LOS TEST DE LOS CURSOS DE SOPORTE VITAL AVANZADO TRAS 12 AÑOS DE EXPERIENCIA
J. Iturralde Yániz, A. Ansotegui Hernández, N. Villanueva Martínez, J. Roldán Ramírez, I. Osés Munárriz y A. Díaz Villar
Medicina Intensiva. Hospital de Navarra. Pamplona.
Objetivo: Ver la evolución en el aprendizaje del Soporte Vital Avanzado (SVA) según las respuestas a los test, realizados antes y después del curso y la diferenciación según estamentos que lo reciben. Incidir en la forma de mejorarlo, tomando como referencia los fallos en las respuestas del test y las contestaciones de las encuestas.
Métodos: Se han dado 39 cursos en el período entre noviembre de 1990 y noviembre de 2002 a un total de 1.020 alumnos. El objetivo del curso (de 20 horas en una semana) es reconocer las situaciones de urgencia vital y adiestramiento en las técnicas de SVA. Se les hace un test al comienzo y otro al finalizar. Deben tener por lo menos un 70% de las respuestas correctas para superarlo.
Resultados: Existe una gran diferencia entre los test iniciales anónimos, previos al curso y los que se hacen, ya firmados, tras la realización del mismo. Se observa un menor nivel inicial en ATS y alumnos de 6º de Medicina, aunque estos últimos llegan a alcanzar los mejores porcentajes junto a los residentes de 2º a 5º año con experiencia previa, muchos de ellos, en los cursos.
Conclusiones: Los mejores resultados se han logrado al dar a partir del año 95/96 un Libro resumen del SVA actualizado, 7 a 10 días antes del curso con una exposición teórica de recuerdo de 4 horas el primer día y después 16 horas de prácticas distribuidas en 4 aulas rotantes. Es importante la recepción de los cursos en el nivel intra y extrahospitalario y también un reciclaje periódico. La batería de preguntas se renueva periódicamente, poniendo de acuerdo a los diversos profesores para lograr el máximo de uniformidad.
P256 MORDEDURA DE SERPIENTE: REVISIÓN DE 12 CASOS
E. Tejerina, M. Ballesteros, C. Álvarez, M. Hernández y E. Miñambres
Medicina Intensiva. H.U. Marqués de Valdecilla. Santander.
Objetivo: Revisar las características epidemiológicas y clínicas, así como el tratamiento aplicado a los casos de mordedura de serpiente que precisaron ingreso hospitalario.
Métodos: Estudio retrospectivo descriptivo de los casos de mordedura de serpiente que ingresaron en nuestro hospital entre enero de 1992 y octubre de 2002. Las variables analizadas fueron: edad, sexo, APACHE II, lugar de la mordedura, identificación del ofidio, tiempo entre la mordedura y la llegada a urgencias, estancia hospitalaria, grado de envenenamiento, alteraciones hematológicas, tratamientos aplicados y complicaciones.
Resultados: Encontramos 12 casos de mordedura de serpiente. La relación varón/mujer fue 3:1 con una edad media de 33 años y un APACHE II medio al ingreso de 4. La estancia media hospitalaria fue de 7,7 días, precisando ingreso en UCI 5 casos con una estancia media de 1,4 días. El tiempo transcurrido entre la mordedura y la llegada a urgencias osciló de 20 a 240 minutos (media 113') y el lugar más frecuente de mordedura fue la mano (66,6%). Siete casos se produjeron en verano y 5 en otoño. Sólo en 3 casos se identificó el ofidio. El grado II de envenenamiento fue el más frecuente (83,3%). Se objetivó leucocitosis en un 83,3% de los casos y alteraciones de la coagulación en un 58,3%. No hubo complicaciones hemorrágicas. Los tratamientos más empleados fueron: antibioterapia (100%), corticoides (83,3%), profilaxis antitetánica (66,6%), suero antiofídico (41,6%). No se observaron efectos secundarios inmediatos tras la administración del suero antiofídico. Las complicaciones relacionadas con la mordedura fueron: trombosis venosa profunda en la extremidad de la lesión, neuropatía del nervio mediano e infarto cerebral. La supervivencia fue del 100%.
Conclusiones: Las mordeduras de serpiente en el área de Santander constituyen una urgencia muy poco frecuente y con buen pronóstico. El número de casos ingresados con síntomas sistémicos (grado de envenenamiento II) es mayor que el descrito en otras series. La administración de suero antiofídico no presentó complicaciones.
P257 PROTOCOLO INSTITUCIONAL DE PARADA CARDIORRESPIRATORIA. DOS AÑOS DE FUNCIONAMIENTO
J. G. de Velasco Soloeta, J. Boada Cárcel, J. Ibáñez Langa y A. Ricart Conesa
Unidad de Cuidados Intensivos. Hospital General de Vic.
Objetivos: En febrero del 2001 nuestro hospital puso en marcha un nuevo protocolo institucional de parada cardiorespiratoria (PCR) intrahospitalaria.
Métodos: Desde la puesta en marcha del nuevo plan, el 20/02/2001 hasta el 31/12/2002, hemos registrado todos los avisos recibidos por el equipo, mediante una hoja de recogida de datos epidemiológicos, clínicos y terapéuticos.
Resultados: Se recibieron un total de 79 avisos de PCR, de los cuales 41 (52%) fueron erróneos. Se registraron 38 PCR reales, 23 (61%) en varones y 15 (39%) en mujeres, con una edad media de 74 años. De las 38 PCR se reanimaron 16 (42%). El ritmo inicial fue de asistolia en 17 ocasiones (45%), fibrilación ventricular en 2 (5%), disociación electromecánica en 2 (5%), no identificado en 7 (18%) y 10 (26%) paros respiratorios. El APACHE III medio de las 10 PCR ingresadas en Unidad de Cuidados Intensivos fue de 97. En el 47% de los avisos se detectaron problemas de tipo organizativo (1/3 de enfermos no se consideró tributario de RCP) o logístico (material, soporte, etc.). La supervivencia al alta hospitalaria fue del 10%.
Conclusiones:1) La automatización del sistema de aviso de PCR supuso un aumento de llamadas por dicho motivo, con un alto porcentaje de avisos erróneos, que ha disminuido en el segundo año. 2) En casi la mitad de los avisos se detectaron problemas de distintos tipos. 3) Existe una baja concienciación entre los profesionales a la hora de calificar a los enfermos como no resucitables. 4) La edad elevada, el ritmo inicial (casi un 50% de asistolia) y la patología de base condicionan la baja supervivencia detectada.
P258 EVOLUCIÓN DE LOS PACIENTES HEMATOLÓGICOS INGRESADOS EN UN SERVICIO DE MEDICINA INTENSIVA
Y. Díaz Buendia, M. Gracia, A. Pérez, M. Benazzouz y F. Álvarez Lerma
Medicina Intensiva. H. del Mar, Barcelona.
Los pacientes con enfermedades hematológicas, ingresados en Servicios de Medicina Intensiva (UCI) se asocian con elevada mortalidad según la literatura.
Objetivo: Determinar la evolución de los pacientes hematológicos ingresados en UCI a corto y largo plazo (12 meses) y los factores que influyen en la misma.
Material y métodos: Estudio retrospectivo, en el que se han incluido los pacientes con enfermedades hematológicas primarias o secundarias a quimioterapia (EH), ingresados en una UCI polivalente, en los últimos siete años. Se describen las variables cuantitativas con medias y desviación estándar y las cualitativas con porcentajes. Se valora la mortalidad intra-UCI, mortalidad hospitalaria y supervivencia a los 12 meses. Se compara la mortalidad con el resto de pacientes ingresados, aceptándose como diferencias significativas, p < 0,05.
Resultados: Se han incluido 38 pacientes con EH (1,8% del total ingresados), con edad media, 64,7 (22-79) años, SAPS II 35,4 (13-79), APACHE II 20,3 (7-66), SOFA 9,2 (6-17). De ellos, 34 pacientes (89,5%), presentaban enfermedades hematológicas primarias y 4 (10,5%) con enfermedades hematológicas secundarias a quimioterapia. Los motivos de ingreso han sido insuficiencia respiratoria aguda 11 (28%), shock séptico 6 (15%), inestabilidad hemodinámica 5 (13%), hemorragia aguda 6 (15%), insuficiencia renal aguda 2 (5%), coma 4 (10%), y otras causas 4 (10%). Los pacientes han precisado de ventilación mecánica en 22 (57%) casos, drogas vasoactivas 15 (39%), factores estimulantes de los leucocitos 15 (39%). La mortalidad intra-UCI ha sido de 12 (31,6%), la intrahospitalaria 17 (44,7%), y la supervivencia a los 12 meses, 14 (36,8%). La mortalidad del resto de pacientes ingresados en UCI, no hematológicos (2.048 pacientes) ha sido del 29,6% (NS).
Conclusiones: Escasa incidencia de pacientes hematológicos en UCI. Elevado nivel de gravedad. No hay diferencias en la mortalidad con el resto de pacientes ingresados.
P259 INTENTO DE AUTOLISIS: NUESTRA EXPERIENCIA DE CINCO AÑOS
J. Peral Gutiérrez de Ceballos, C. Martín Llorente*, B. Bueno García, E. Domínguez Pardo, J. Gómez, J. Sotillo Díaz y I. Cremades Navalón
UCI. HGU Gregorio Marañón, Madrid. Neurología. *H.U. Puerta de Hierro, Madrid.
Objetivos: Analizar nuestra experiencia en los últimos 5 años con las intoxicaciones con intención autolítica (IIA).
Método: Estudio retrospectivo de todas las IAA ingresadas en UCI (1998-2002). Recogimos edad, sexo, época, antec psiquiátricos, reincidencia, ingesta de alcohol, tóxico, motivo de ingreso, n. aspirativa y microbiología, GCS al ingreso, necesidad de VM, soporte inotrópico y/o depuración, complicaciones y evolución.
Resultados: 168 ptes con intoxicación, 85 con IA (51%). Edad 37 + 16 (14-92) (moda 21). 59% mujeres. 18% con dosis altas de alcohol, 59% reincidentes y 87% con antecedentes psiquiátricos (Sd depresivo 63%, esquizofrenia 11%). 33% en primavera. Tóxico más frecuente de origen medicamentoso: BZD 66%, neurolépticos 19%, ADT 15% y paracetamol 12%. Cáusticos un 4%. Motivos de ingreso más frecuentes: alteración NRL (75%, 49% en coma), IRA (16%) y altos niveles de fármacos (11%). 52% con GCS al ingreso < 8 (26% GCS 3). 61% requirió VM, 13% inotrópicos y 7% depuración extrarrenal. 47% presentó complicaciones (neumonía aspirativa 42%, rabdomiolisis 25%, crisis 17%). 64% de las neumonías por SAMS. Mortalidad del 5%.
Conclusión: Suelen ser ptes psiquiátricos, reincidentes, con tóxicos de origen medicamentoso, en coma, requiriendo VM, desarrollando n. aspirativa en un alto porcentaje pero con escasa repercusión en la morbimortalidad.
P260 CARACTERÍSTICAS DE LOS INGRESOS GINECOLÓGICOS EN UMI
I. Susperregui Insausti, I. Jiménez Urra, A. Manrique Larralde, J. Escuchuri Aisa, O. Lozano Sanz, J. Martínez Segura y L. Macaya Redin
UMI. Virgen del Camino. Pamplona.
Objetivo: Estudio de la patología Toco-Ginecológica que ingresa en nuestra UMI.
Método: Análisis retrospectivo en una UMI polivalente de 12 camas. Se incluyen las pacientes procedentes del Servicio de Ginecología y Obstetricia ingresadas en nuestra Unidad en el último año. Estudiamos las siguientes variables: Edad, APACHE II, tipo de patología, estancia media y mortalidad.
Resultados: En el periodo comprendido entre el 1 de enero hasta el 31 de diciembre del 2002 han ingresado 25 pacientes procedentes del Servicio de Toco-Ginecología; lo que supone el 4% de nuestros ingresos. La edad media fue de 42 años (rango: 22-77). APACHE II medio de 9. Los principales grupos diagnósticos fueron: Patología Hipertensiva del Embarazo 44% (Preeclampsia 40%, Eclampsia 4%), Postcirugía Ginecológica 32% (Shock hemorrágico 16%, Peritonitis 12% y otros 4%) y Patología Intraparto 24% (Desprendimiento de placenta 12%, Rotura Uterina 8% y Placenta previa 4%). La estancia media fue de 5,7 días y la mortalidad del 0%.
Conclusiones: La Preeclampsia sigue siendo la causa Toco-Ginecológica más frecuente de ingreso en UMI. A pesar de la gravedad la estancia media es corta y la supervivencia del 100% en nuestro estudio.
P261 EL CONSENTIMIENTO INFORMADO EN UN SERVICIO DE MEDICINA INTENSIVA
E. Molina Domínguez
Medicina Intensiva. Can Misses, Ibiza.
Objetivo: El consentimiento informado (CI) es un elemento integrante de la Lex artis ad hoc y justifica la legitimidad del tratamiento médico, siendo un acto médico cuyo incumplimiento genera responsabilidad. El objetivo del estudio es conocer aquellos procedimientos en los que el CI es solicitado en nuestros Servicio de Medicina Intensiva (SMI).
Material y método: Se analiza durante dos años los procedimientos con riesgo potencial en pacientes ingresados y no ingresados en el SMI, y el número de CI solicitados.
Resultados: Año 2000 y 2001: Procedimientos realizados en el SMI: número de pacientes en ventilación mecánica 200, Traqueostomía 5, Marcapasos temporales 27, Vías venosas centrales 176, fibrinolisis 92, traslados secundarios 111; procedimientos en pacientes no ingresados en el SMI: vías venosas centrales 63, cardioversión 2, sedación para otros procedimientos técnicos o diagnósticos 7. Se solicitaron 188 CI corespondientes a traslados secundarios, traqueostomía y procedimientos en pacientes no ingresados en el SMI.
Conclusiones: El CI es un procedimiento utilizado en determinadas actividades asistenciales, siendo un factor importante para su solicitud las técnicas realizadas en pacientes no ingresados en la unidad, intervenciones quirúrgicas y traslados secundarios. Sin embargo, el CI personalizado debería ser un procedimiento habitual en aquellas actividades que conllevan un riesgo potencial.
P262 SUPERÓXIDODISMUTASA -ESTRÉS OXIDATIVO- Y ESTRÉS LABORAL EN PERSONAL QUE ATIENDE A PACIENTES CRÍTICOS
N. de Lucas García, A. Casado Moragón, A. Sánchez Rodríguez Manzaneque, A. Castellanos Asenjo, M. López Fernández, J. Jiménez Fraile y P. Cuesta Álvaro
Samur-Protección Civil, Madrid. Departamento de Fisiopatología y Genética Molecula. Centro de Investigaciones Biológicas (CSIC), Madrid. Unidad de Salud Laboral. Gregorio Marañón, Madrid. Departamento de Fisiopatología y Genética Molecula. Universidad Complutense de Madrid.
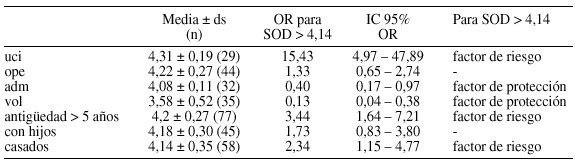
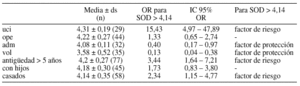
Objetivos: La enzima superóxido dismutasa (SOD) se eleva ante el estrés. Trabajos previos aportan niveles en sanitarios no relacionados con los cuidados críticos: 4,14 ± 0,73 u/ml. Nos proponemos estudiar SOD y factores sociolaborales asociados en personal dedicado al paciente crítico.
Metodología: Se determinó SOD expresada en unidades/ml en 29 trabajadores de cuidados intensivos (UCI) y 111 trabajadores prehospitalarios (44 profesionales del operativo -ope-, 32 profesionales con parte de labor administrativa -adm- y 35 voluntarios -vol-). Encuesta con datos sociolaborales y test de Burnout. Análisis multivariante mediante árboles de decisión.
Resultados: El tipo de trabajo (uci, ope, vol o adm) fue el primer factor seleccionado para el nivel de SOD (p < 0,0001); 2º la antigüedad en la profesión (p = 0,0001); 3º el tener hijos (p = 0,015) y 4º el estado civil (p = 0,036).
SOD se asoció a Burnout (r = 0,22, p = 0,047) y a uno de sus componentes: el cansancio emocional (r = 0,26, p = 0,016). No se encontró asociación en el grupo general a edad, sexo, etc. Excluyendo a voluntarios se obtuvo que no fumar tenía p = 0,0004, ORpara SOD > 4,14 = 6,74, IC95% 2,67-17,00.
Conclusiones: Se observa asociación entre SOD y antigüedad profesional, con desventaja para el colectivo de UCI. No fumar resultó factor de protección excepto entre voluntarios. Los niveles de SOD se correlacionar con el nivel de estrés lo que sugiere que el estrés oxidativo refleje en cierta medida el estrés laboral.
P263 EFICACIA Y TOLERANCIA DE LA DEPURACIÓN HEPÁTICA MEDIANTE DIÁLISIS CON REGENERACIÓN DE ALBÚMINA
M. Delgado Amaya, M. Herrera Gutiérrez, G. Seller Pérez, E. Curiel Balsera, M. Lebrón Gallardo y R. Aragonés Manzanares
UCI. Carlos Haya. Málaga.
Objetivo: Definir las características y complicaciones de la depuración hepática mediante diálisis con albúmina (MARS).
Material: Serie de casos: 6 pacientes (APACHE II 23,3 ± 6, estancia 4,8 ± 2,6 días y mortalidad del 50%) con 8 sesiones de MARS (diálisis de 2.000 cc/h, flujo de sangre de 250 cc/min. y flujo de albúmina de 250 cc/min.). La indicación fue 1 puente a retrasplante, 2 casos estabilización pretrasplante, 1 fallo fulminante, 1 descompensación aguda en paciente en lista de trasplante y 1 resección hepática.
Resultados: Duración media de las sesiones 10,7 ± 6,7 horas. La tolerancia hemodinámica y gasométrica fue excelente: tensión arterial al inicio y final de la sesión 86 ± 20 vs 79 ± 15 mmHg, frecuencia cardíaca 98 ± 15 vs 92 ± 16 lpm, saturación arterial de O2 99 ± 1,4 vs 99 ± 1,3% y gasto cardíaco 8,4 ± 1,4 vs 7,4 ± 1 L/min. La bilirrubina directa cayó de inicio a fin de sesión de 10 ± 7,2 a 6,5 ± 4,3 mgr/dL con elevación a las 24 horas a 7,6 ± 5,6. Los datos para SGOT fueron 867 ± 1497, 288 ± 187 y 191 ± 102 y para amonio 142 ± 60, 35,8 ± 9,4 y 32 ± 16,1 respectivamente Solo registramos una complicación (sangrado pericatéter con necesidad de transfusión) con finalización precoz de la sesión (7 horas). En el resto la tolerancia fue excelente y el tratamiento se consideró eficaz en 4 pacientes. En los casos con necesidad de trasplante en 2 de ellos se realizó con éxito.
Conclusión:1) El sistema MARS presenta pocas complicaciones y tolerancia excelente. 2) La depuración es adecuada pero se registra una elevación de rebote para la bilirrubina. 3) Puede permitir ampliar el plazo de espera al trasplante o facilitar la recuperación del órgano.
P264 SUPERVIVENCIA A LARGO PLAZO DE PACIENTES CRÍTICOS QUE DESARROLLAN SÍNDROME DEL ENFERMO EUTIROIDEO
V. Miguel Bayarri, R. Faus Cerda, J. Simón Machi, S. Sancho Chinesta y A. Hernández Mijares
UCI. Hospital Universitario Dr. Peset, Valencia. Endocrinología. Hospital Universitario Dr. Peset, Valencia.
Objetivos: Analizar la supervivencia a largo plazo, de pacientes que desarrollan Síndrome del Enfermo Eutiroideo (SEE) durante la enfermedad aguda.
Material y Métodos: En una cohorte de 87 pacientes críticos, se analiza la supervivencia al año de los que desarrollaron SEE Tipo I y Tipo II durante la enfermedad aguda. Para ello se empleó el test de Kaplan y Meier con su curva correspondiente. El tiempo de supervivencia se expresa como media en días con sus intérvalos de confianza al 95% (IC 95%). Consideramos significativos los resultados con p < 0,05.
Resultados: Se objetiva entre los pacientes que desarrollaron SEE Tipo II durante la enfermedad aguda una menor supervivencia a largo plazo (media 218,88), en comparación con los que desarrollaron SEE Tipo I (media 333,57); siendo esta diferencia estadísticamente significativa (p = 0,002).
Conclusiones: Los pacientes críticos que desarrollan SEE Tipo II durante la enfermedad aguda, presentan una supervivencia menor a largo plazo, respecto a los que desarrollan SEE Tipo I, o bién no desarrollan SEE.
P265 PATOLOGÍA OBSTÉTRICA EN UCI
A. Rubio, M. Sancho, A. Velasco, M. Fernández y J. Guerrero
Medicina Intensiva. Hospital de Madrid-Montepríncipe, Boadilla del Monte.
Objetivo: Estudio retrospectivo para analizar la incidencia y las causas más frecuentes de ingreso en UCI entre la población obstétrica de nuestro centro durante un período de 24 meses.
Métodos: Revisión retrospectiva en Unidad de Cuidados Intensivos Médico-Quirúrgica desde el 1/10/2000 a 1/10/2002. Los datos analizados fueron: edad, comorbilidad, APACHE II, motivo de ingreso, tiempo de estancia en UCI, edad gestacional, tipo de gestación, forma y momento de parto, parámetros hematimétricos y requerimientos transfusionales, complicaciones presentadas durante su ingreso en UCI y mortalidad.
Resultados: Durante el periodo analizado se produjeron un total de 2.935 partos en nuestro centro de los que 53 requirieron ingreso en UCI (1,8% sobre el total de partos, 2,72% del total de ingresos en UCI) La edad media de dichas paciente fue de 33,3 ± 4,20 años (rango 25-47); no se encontraron patologías previas reseñables salvo hipotiroidismo (5,66%) y realización de cesárea en embarazos previos (11,32%); el APACHE II (media ± SD) fue de 3,72 ± 2,29. El motivo de ingreso más frecuente fue el shock hemorrágico (47,17%) seguido de HTA secundaria a preeclampsia (33,97%); otras causas fueron el síndrome de HELLP (7,54%), amenaza de parto prematuro, síndrome de hiperestimulación ovárica. El tiempo de estancia fue de 2,58 ± 1,18 días, con una mediana de 2 días; la edad gestacional de la pacientes analizadas fue de 35,11 ± 7,91 semanas, siendo la forma de parto más frecuente la cesárea (71,7%), realizándose los ingresos en su gran mayoría tras el parto (94,33%). Dada la alta prevalencia de ingresos por shock hemorrágico, se analizaron los siguientes parámetros hematimétricos: Hb 10,03 ± 2,33 (5,4 15,3) g/dL, y tiempo de Quick 93,57 ± 23,64% (12-120%); así como la necesidad de transfusión de hemoderivados: requirieron transfusión de CH el 26,41% de las pacientes, con una media de 0,92 CH por paciente; y transfusión de PFC en el 7,44%, con una media de 0,47 U de PFC por paciente. Finalmente se analizó la morbimortalidad de dichas pacientes, apreciándose las siguientes complicaciones: atonía uterina (7 casos), insuficiencia respiratoria aguda (3), corioamnionitis/sepsis (3), CID (2), y un caso de parálisis del VI par 2ª a anestesia epidural. La supervivencia global de las pacientes analizadas fue del 100%.
Conclusiones: Una pequeña proporción de pacientes obstétricas presentan complicaciones que requieren ingreso en UCI. Las causas más comunes de ingreso fueron el shock hemorrágico y la preeclampsia y/o síndromes relacionados (HELLP, SHU...). A reseñar una patología emergente a raíz del progresivo desarrollo de las técnicas de FIV, como es el síndrome de hiperestimulación ovárico. El ingreso precoz, la baja tasa de comorbilidad subyacente, y el abordaje multidisciplinario en un centro experimentado en el manejo de este tipo de patología son, entre otros, factores condicionantes de la baja tasa de mortalidad encontrada en nuestro estudio.
P266 EPIDEMIOLOGÍA Y RESULTADOS DE LA DEPURACIÓN RENAL CONTINUA (DRC) EN UNA UCI POLIVALENTE
F. Sánchez, E. Bisbal, F. Amparo, R. Reig, A. Heras y J. Madero
Medicina Intensiva. Hospital General Castelló, Castelló.
Introducción y objetivo: El fracaso renal (FRA) aparecido en los pacientes críticos se asocia a un mal pronóstico. Describimos, en nuestra UCI, la epidemiología del FRA sometido a DRC mediante hemofiltración contínua (HFCCV) y el resultado de la misma.
Pacientes y método: Estudio retro (1997 a junio 2002) y prospectivo (2002) de 111 casos (2,06% de 5.381 ingresos) sometidos a depuración extrarenal, 71 de ellos en HFVVC. La causa del FRA, la cronología de la HFVVC y número de recambios de filtro se obtuvieron mediante análisis de la documentación. Los datos de estancia, mortalidad y gravedad se obtuvieron del registro de datos acumulados de la UCI.
Resultados: El 51% de los casos ern varones, con edad global de 57 ± 16 años. Las causas más frecuentes de desarrollo de FRA fueron: sépsis (25%) y shock sético (36,1%). La estancia media fue de 25,1 ± 22,5 días. SAPS II fué de 46,8 ± 18,4 con una predicción de mortalidad de 0,4065, siendo la mortalidad en UCI del 75% (13,2 global del período, SMR 1,84). Al ingreso existían >= 3 criterios SIRS en 45,8% de los casos, y del 37,5% al iniciarse HFVVC. Los criterios de FMO estuvieron presentes en 57,1% de casos al ingreso y en 69,4 al iniciar la DRC. HFVVC se inició a los 8,1 ± 9,4 días de ingreso en UCI, duró 9,6 ± 8,6 días, y se cambiaron los filtros 5,4 ± 5,3 veces por caso.
Conclusión: DRC por HFVVC no altera, en nuestra serie, el mal pronóstico del FRA ni el marcado consumo de recursos que requieren estos pacientes. La mayor experiencia en el uso de la técnica no se asocia a una mejoría de los resultados.
P267 ¿ES NECESARIA LA DETERMINACIÓN DE PRESIÓN INTRAABDOMINAL EN PACIENTES CRÍTICOS?: EXPERIENCIA EN PANCREATITIS AGUDA GRAVE
E. Maraví-Poma, J. Martínez, O. Lozano, J. Escuchuri, I. Susperregui y J. Ramos
UCI. Hospital Virgen del Camino, Pamplona.
Objetivo: Estudio de la Presión Intrabadominal (PIA) en Pancreatitis Aguda Grave (PAG), mediante monitorización en UCI.
Métodos: La medición de la PIA se realiza vía indirecta intra vesical, ó directa mediante un catéter en el peritoneo. Estudio preliminar en 26 pacientes con PAG durante un periodo de tres años (2000-2002), de acuerdo al protocolo al uso en UCIs españolas. Analizamos entre otras variables la monitorización de la PIA, Hipertensión Intraabdominal (HIA), Síndrome Compartimental Abdominal (SCA). La medición de PIA en todas las PAG se mide una vez por día y según el grado en cada turno de enfermería. Clasificación de PIA: Grado I-Normal: 10-15 mmHg; II-HIA mínima: 16-25; III-HIA moderada: 26-35 y Grado IV-HIA Grave = SCA: > 35 mmHg.
Resultados: La incidencia de casos se distribuía en, Grado I: 11, II: 8, III: 2 y Grado IV: 5 casos. La HIA se constató en el 57,7% (11 PAG). El 23% desarrollaron SCA. La causa principal de la HIA fue la cantidad de las colecciones líquidas, que al drenarla descendía la PIA a un Grado I, II o III. En esta línea hacemos constar que, en todos los casos tanto la ECO como la TAC no detectaban la cantidad de líquido drenada y en la mayoría no se identificaba radiológicamente al ingreso en la UCI.
Conclusión: La monitorización de la PIA en pacientes críticos con PAG es necesaria, advierte de su progresión y permite adoptar medidas preventivas de la HIA y SCA.
P268 PARADA CARDIORRESPIRATORIA, ¿ES DETERMINANTE EL LUGAR DONDE OCURRE EL PARO CARDIACO?
J. Peral Gutiérrez de Ceballos, C. Martín Llorente*, C. Sotillo Díaz, G. Andrade Vivero, E. Domínguez Pardo, B. Bueno García y A. de Pablo Hermida
UCI. HGU Gregorio Marañón, Madrid. *Neurología. *HGU Puerta de Hierro, Madrid
Objetivos: Analizar las características de los ptes que sobreviven a un paro (PCR) y su evolución, con 2 grupos según el lugar del paro. Valorar la influencia del lugar del paro en los resultados.
Método: Análisis retrospectivo de los ptes con PCR en 01/01-12/02. Dos cohortes según el lugar:intra (IH) o extrahospitalario (EH). Recogimos edad, sexo, ritmo inicial, causa, APACHE II, GCS a las 24 y 72 h, estancia en UCI, EEG y PESm, mortalidad en UCI y evolución a los 6 m.
Resultados: 97 ptes con PCR, 58 IH y 39 EH. No había dif significativas en edad (66 ± 13 IH, 65 ± 15 EH), sexo (varones: 53% IH, 54% EH), APACHE II (28 ± 9 IH, 28 ± 8 EH), ritmo de parada (IH: asistolia 50%, FV 31%, DEM 9%) (EH: asistolia 44%, FV 33%, DEM 10%), estancia en UCI (4 ± 4 días IH, 4 ± 3 días EH) y GCS a las primeras 24 h (5 ± 3 IH, 4 ± 3 EH). Etiología más frecuente: hipoxia en IH (43%) e isquemia miocárdica en EH (36%). Los estudios neurofisiológicos se realizaron con más frecuencia en pacientes con PCR EH:EEG 15% IH vs 41% EH, y PESm 12% IH vs 33% EH. Encontramos diferencias significativas en la mortalidad y recuperabilidad de los pacientes: mortalidad UCI 66% IH y 85% EH (chi2 4,3, p = 0,037, OR 0,34, RR 0,77), mortalidad a los 6 meses 67% IH y 87% EH (chi2 4,9, p = 0,025, OR 0,30, RR 0,77), recuperación sin secuelas 29% IH y 10% EH (chi2 4,9, p = 0,025, OR 0,27, RR 0,78).
Conclusión: La morbimortalidad es mayor en los ptes con PCR EH, pese a la ausencia de diferencias epidemiológicas entre los ptes IH y EH. Es necesario iniciar de forma precoz y adecuada las técnicas de RCP para lo cual se hace imprescindible una mayor divulgación y aprendizaje.
P269 ANÁLISIS DE LA ATENCIÓN POR PARADA CARDIORRESPIRATORIA EN URGENCIAS
A. García Miguel, O. Díaz Martín, E. Hernández Sánchez, B. Estebanez Montiel, D. Toral Vázquez y E. Alted López
UCI de Trauma y Emergencias. 12 de Octubre. Madrid.
Introducción: En nuestro centro, la UCI de Trauma y Emergencias se encarga de la recepción y atención inicial de los pacientes que sufren un episodio de parada cardiorrespiratoria (PCR) en el medio extra-hospitalario o mientras están siendo atendidos en Urgencias. Dichos pacientes son atendidos en un lugar específico denominado Box de Emergencias. El objetivo de este trabajo consiste en analizar la asistencia a pacientes en PCR en el Box de Emergencias del Hospital 12 de Octubre.
Materiales y métodos: Estudio descriptivo y retrospectivo. Se analizan todos los pacientes atendidos por la UCI de Trauma en el Box de Emergencias del Hospital 12 de Octubre, en situación de PCR, durante el periodo de tiempo comprendido entre enero de 1997 y diciembre de 2002. Se analizaron edad, sexo, existencia de factores de riesgo cardiovascular conocidos, origen de la parada en el medio extra-hospitalario o en urgencias, asistencia extra-hospitalaria recibida, ritmo eléctrico inicial, supervivencia tras la atención en el Box de Emergencias y lugar de traslado de los pacientes que sobrevivieron.
Resultados: Se atendieron un total de 429 PCR. 271 (63,2%) se originaron en el medio extra-hospitalario y las 158 restantes (36,8%) en pacientes que estaban siendo atendidos en urgencias. La edad media de los pacientes fue de 66,11 años, con una desviación estándar de 16,34. 273 pacientes (63,6%) eran varones y 156 (36,4%) eran mujeres. 344 pacientes (80%) presentaban algún factor de riesgo cardiovascular conocido. De las paradas ocurridas en el medio extra-hospitalario, 92 (34%) fueron trasladas por el 061; 67 (24,7%) por el SAMUR; 23 (8,3%) por el SERCAM y 47 (17%) fueron trasladados por particulares sin recibir asistencia prehospitalaria. El ritmo eléctrico inicialmente detectado fue fibrilación ventricular en 178 pacientes (41,5%); asistolia en 139 (32,5%); disociación electro-mecánica en 63 (14%) y taquicardia ventricular sin pulso en 26 (6%). 125 pacientes (29%) llegaron reanimados por los servicios de asistencia extrahospitalaria; En 90 pacientes se realizaron maniobras de RCP que resultaron exitosas; 130 pacientes (30,3%) presentaron PCR refractaria a maniobras de reanimación y en 84 pacientes (20%) se desestimaron maniobras de RCP avanzada. Del total de pacientes sobrevivieron 215 (50,2%). De ellos, 135 (62,8%) fueron trasladados a la Unidad coronaria, 49 (22,3%) se trasladaron a la UCI polivalente, 19 pacientes (8,7%) se dejaron en Urgencias y 12 pacientes (5,2%) se trasladaron al quirófano de urgencias. Hasta un 45% de las paradas extra-hospitalarias que llegan al hospital, no ingresan en la UCI. Dentro del subgrupo de paradas extra-hospitalarias existe una supervivencia muy baja (1%) de las paradas trasladadas al hospital sin recibir asistencia pre-hospitalaria.
Conclusiones:1) En nuestro centro, existe un elevado porcentaje de PCR originadas en urgencias. 2) Hasta un 45% de las paradas originadas en medio extra-hospitalario no ingresan en la UCI. 3) La mayoría de los pacientes atendidos presentaba algún factor de riesgo cardiovascular conocido. 4) Existe un alto porcentaje de pacientes en los que se desestiman maniobras de RCP avanzada. 5) Prácticamente, todos los pacientes que no recibieron asistencia pre-hospitalaria fallecieron.
P270 ESTUDIO MULTICÉNTRICO DE MORBILIDAD Y MANEJO DE PACIENTES INTOXICADOS INGRESADOS EN UCI
X. Montero Clavero, M. Palomar, S. Nogué, L. Marruecos, E. Civeira, J. Nolla, Y. Díaz, S. Barbadillo, J. Martínez
Medicina Intensiva. Hospital Vall d'Hebron, Barcelona. Medicina Intensiva. Hospital Clínic, Barcelona. Medicina Intensiva. Hospital Sant Pau, Barcelona. Medicina Intensiva. Hospital Clínico, Zaragoza. Medicina Intensiva. Hospital del Mar, Barcelona. Medicina Intensiva. Hospital del Mar, Barcelona. Medicina Intensiva. Hospital Josep Trueta, Girona. Medicina Intensiva. Hospital Mutua de Terrassa, Terrassa.
Objetivo: Describir la morbilidad, tratamiento y medidas de soporte de los pacientes intoxicados que ingresan en UCI.
Métodos: Estudio epidemiológico prospectivo multicéntrico de pacientes ingresados en 6 UCI´s nacionales, desde el 01/01/02 hasta el 31/12/02.
Resultados: Se han incluido en el estudio 133 pacientes (60 hombres y 73 mujeres) con edad (media ± DE) 39 ± 16 y APACHEII (media ± DE) 15 ± 8. Han tenido afectación de dos o más órganos 61 (45,8%), un órgano 48 (36,1%) y ninguno 24 (18%). Los órganos más afectados han sido: nervioso 89 (66,9%), respiratorio 40 (30,1%), y cardiovascular 38 (28,6%). Las medidas de soporte más utilizadas han sido: ventilación mecánica 71 (53,4%); días (media ± DE) 3,23 ± 3,54, oxigenoterapia 68 (51,1%) y drogas vasoactivas 28 (21,1%). Se han utilizado un total de 16 antídotos diferentes, siendo los más frecuentes el flumacenilo y la naloxona; 33 pacientes respectivamente (34,8%). Se han detectado tóxicos en orina o sangre en 101 pacientes (75,9%). Han recibido carbón activado 51 (38,3%), lavado gástrico 32 (24%), ipecacuana 2 (1,5%), depuración extrarenal 11 (8,2%) y depuración renal 8 (6%).
Conclusiones: La mitad de los pacientes tienen afectación multiorgánica. La afectación nerviosa y respiratoria hace que más de la mitad necesiten ventilación, aunque durante pocos días. La naloxona y el flumacenilo son los antídotos más utilizados debido a la afectación nerviosa. Los análisis toxicológicos se han empleado en un alto porcentaje.
P271 UTILIDAD DE LAS TÉCNICAS DE DEPURACIÓN EXTRARRENAL EN PACIENTES DE UCI PARA PATOLOGÍA NO RENAL
P. Rico Cepeda, M. Estébanez, M. Alonso y J. Montejo
Medicina Intensiva. Hospital 12 de octubre, Madrid.
Introducción: El tromboembolismo pulmonar grave (TEPG) se puede definir por criterios clínicos, angiográficos o hemodinámicos. No hay criterios claros de ingreso en UCI. Las indicaciones de fibrinolisis son confusas.
Objetivo: Presentar la experiencia en el manejo del TEPG en el 2002 en nuestra UCI polivalente.
Material y métodos: Estudio prospectivo de los pacientes con TEPG ingresados en el 2002. Se valoraron motivo de ingreso, pruebas diagnósticas, tratamiento y evolución.
Resultados: Se incluyó a 12 pacientes con edad media 65,6, DS 9,58 años. Los factores de riesgo fueron: > 40 años (100%), TEP previo (27%) cirugía mayor (18%) inmovilización prolongada (18%) proceso oncológico (9%). La clínica más frecuente fue: disnea (100%) fiebre (72,7%) y dolor pleurítico (45%). El 100% presentaba hipoxemia. El 63% hizo alteraciones en el ECG: SI QIII TIII (18%) bloqueo de rama (36%) e inespecíficas (18%). En el 72,72% se hizo TAC, todos significativos: afectación de ramas principales en un 87,5% y de segmentarias en 12,5% Las pruebas en UCI fueron: gammagrafía de perfusión (36,36%) todas compatibles; ECOCARDIOGRAMA en el 90,9% objetivando aumento de PSP (70%) dilatación del ventrículo derecho (60%) hipocontractilidad (60%) movimiento paradójico (50%) y ECODOPPLER objetivó trombosis venosa en todos. Se fibrinolisó a 3 con hemorragia cerebral como única complicación.
Conclusiones: Los criterios de ingreso en UCI del TEPG no están claros, se basan no sólo en pruebas de imagen sino también en la clínica. La técnica diagnóstica más empleada es el TAC, quizá por su accesibilidad. La indicación de fibrinolisis requiere nuevos estudios.
P272 SUPERVIVENCIA TRAS PARADA CARDIO-RESPIRATORIA E INGRESO EN LA UNIDAD DE CUIDADOS INTENSIVOS
M. de la Torre Prados, S. González López de Gamarra, I. Fernández García, A. García Alcántara, J. Merino Vega, M. Briones López,
F. Hidalgo Gómez y M. Luque Fernández
Servicio de Medicina Intensiva. Hospital Virgen de la Victoria, Málaga.
Objetivo: Analizar y evaluar aquellas variables con valor pronóstico en la mortalidad de pacientes que han sufrido una Parada Cardio-Respiratoria (PCR) extra o intrahospitalariamente con ingreso posterior en la Unidad de Cuidados Intensivos (UCI).
Material y método: Desde el 1 de enero del 2000 a diciembre del 2002 se realiza un registro prospectivo de 155 pacientes correlativos ingresados en UCI por PCR extra o intrahospitalaria, incluyendo asimismo los pacientes que realizan el primer episodio de PCR en la propia Unidad.
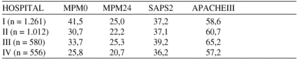
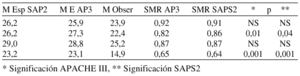
Resultados:
Conclusiones: Variables como el ritmo eléctrico cardiaco de la parada cardiaca, como asistolia o DEM, un soporte vital básico al inicio no adecuado y un daño neurológico mantenido en las 72 horas tras el evento, a través de la Escala de Glasgow, predicen de forma significativa la mortalidad intrahospitalaria en pacientes que han ingresado en UCI tras sufrir PCR.
P273 DOSIFICACIÓN DE TAZOBACTAM EN HEMOFILTRACIÓN CONTINUA CON DIFERENTES GRADOS DE DISFUNCIÓN RENAL
C. Esther, D. Toral, A. Rodríguez-Gascón, J. Maynar, J. Sánchez-Izquierdo, A. Arzuaga, J. Urturi, A. Isla, J. Pedraz y A. Martín
Medicina Intensiva. Santiago Apóstol, Vitoria. Medicina Intensiva. 12 de Octubre, Madrid. Facultad de Farmacia.
Introducción: Tazobactam (TZ) es un inhibidor de betalactamasas empleado en pacientes críticos (PC). Se ha comunicado la necesidad de ampliar su intervalo de dosificación (ID) en PC con fallo renal (FR) tratados con hemofiltración (HF).
Objetivo: Monitorizar niveles séricos de TZ en PC con HF en diferente grado de FR para saber si hay que aumentar el ID.
Material y métodos: Durante 2001 estudiamos prospectivamente a 14 PC consecutivos tratados con HF y TZ. Los PC se agruparon según su filtrado glomerular (GFR): G1 < 11; G2 11-50 y G3 > 50. En estado de equilibrio estacionario se tomaron niveles séricos de TZ durante 3 ó más días mediante cromatografía líquida de alta resolución.
Resultados: El sieving coefficient de TZ fue de 0,78 + .3. En el G1 (GFR 8,7 + 1 mL/min.) con dosis media de HF de 1,8 + .2 L/h sólo se objetivó acumulación de TZ en un paciente con ID 8h (15,3, 23, 24, 38,7, 31,5, y 31 mg/L) que se estabilizó a partir del 7º día de tratamiento. En el paciente del G1 que se aplicó el ID de la literatura (16h) se objetivó progresivo descenso de los niveles séricos de TZ (10, 9, 9, 8, y 6 mg/L). En el G2 (GFR 25 + 7 mL/min.) con HF 1,8 + .2 se registró descenso de niveles (5,7, 4,6, 6,2, 1,5 y 1,4 mg/L) en un paciente con GFR 28 mL/min e ID 8h. En el G3 (43 + 25 mL/min.) con HF 1,6 + .5 L/h bajaron los niveles (2,7, 1,1, 1,5 mg/L) sólo en el paciente con ID 8 h, resto ID 6 h.
Conclusiones: Nuestros resultados y la baja toxicidad de TZ permiten ID de 8h en FRg y HF. Con mejor función renal se puede dosificar cada 6 h si la dosis de HF es superior a 1,5 L/h.
P274 VALORACIÓN DE LA EFICACIA EN LA ADMINISTRACIÓN DE LOS REQUERIMIENTOS NUTRICIONALES EN UCI
B. Estebanez Montiel, A. Alonso Fernández, P. Rico Cepeda, M. Catalán González y J. Montejo González
Medicina Intensiva. Unidad Polivalente. Hospital Universitario 12 de octubre, Madrid.
Objetivos: Valorar la eficacia de la administración de los requerimientos nutricionales en pacientes ingresados en nuestra Unidad de Cuidados Intensivos (UCI) Polivalente.
Material y métodos: Se ha realizado un estudio prospectivo, durante quince semanas, en todos los pacientes mayores de dieciséis años, de ambos sexos, ingresados en nuestra UCI que recibieron nutrición enteral y/o parenteral. Se colocó sonda nasogástrica (SNG) y/o nasoyeyunal (SNY) dependiendo de la patología de base, iniciando la nutrición enteral en régimen continuo a las veinticuatro horas de ingreso tras la valoración de la tolerancia y realizando el manejo posterior según protocolo de la Unidad. Las directrices de este protocolo se basan en el estudio COMGINE. La nutrición parenteral se administró según protocolo. Se analizaron las siguientes variables: volumen de nutrición administrada, necesidades calóricas, incidencias y complicaciones de forma prospectiva, diariamente.
Resultados: Se han estudiado sesenta y tres pacientes 57,14% varones, con una edad media de 51,99 ± 13,77 años. Apache II medio al ingreso 15,25 ± 7,6. Los motivos de ingreso principales fueron: insuficiencia respiratoria 41,26%; disminución del nivel de consciencia 22,22%; trasplante hepático ortotópico 19,04%; shock séptico 15,28%; otros 3,17%. La nutrición enteral representó el único soporte nutricional de los pacientes durante el 57,26% de los días analizados, la nutrición parenteral se administró de forma exclusiva en un 25,56% y, por último; la nutrición mixta, el 17,16% de días. La nutrición enteral administró el 86,63% ± 35,51 de las 30,82 de los ( necesidades calóricas; la nutrición parenteral aportó un 97,513% requerimientos nutricionales y la nutrición mixta, el 129,98% ± 37,77. Las incidencias que interfieren con el adecuado aporte de los requerimientos han sido numerosas, en total hemos analizado 158 eventos, los más frecuentes fueron el aumento de residuo gástrico (46,83%), la presencia de vómito o regurgitación (17,24%) y la salida de la unidad para realización de exploraciones complementarias o cirugía urgente (15,18%).
Conclusiones: En nuestro estudio observamos que los requerimientos nutricionales son aportados de manera eficaz con ambos tipos de soporte nutricional a pesar del elevado número de eventos que podrían haber interferido en el cumplimiento. El disponer de un protocolo de soporte nutricional pudiera ser el factor determinante de estos resultados.
P275 VALORAR LA UTILIDAD DE LA MONITORIZACIÓN DEL BLOQUEO NEUROMUSCULAR EN PACIENTES DE UCI
A. Alonso Fernández, P. Rico Cepeda, B. Estébanez Montiel, M. Catalán González y J. Montejo González
Medicina Intensiva. Unidad Polivalente. Hospital Universitario 12 de Octubre. Madrid.
Objetivos: Valorar la utilidad de la monitorización del bloqueo neuromuscular en pacientes ingresados en nuestra Unidad de Cuidados Intensivos (UCI) Polivalente.
Material y métodos: Se ha realizado un estudio prospectivo, descriptivo durante diecinueve semanas en todos los pacientes (pac.) ingresados en UCI polivalente que recibieron sedoanalgesia y relajación muscular en perfusión continua. Se valoró el grado de relajación mediante el test de tren de cuatro estímulos (TOF) diariamente; considerando grado de relajación adecuado cuando el paciente presentaba dos o tres respuestas en el test y/o un porcentaje del 75-80%. Tras la realización del test, se ajustó la posología de los relajantes musculares para mantener el nivel óptimo.
Resultados: De los ciento diez pacientes ingresados, once (10%) fueron incluidos en el estudio. La edad media fue de 45,17 ± 11,6 años. El 72,73% fueron mujeres. Apache II al ingreso 14,82 ± 7,45. Las indicaciones de relajación fueron en nueve pac. (81,81%) SDRA y dos pac. (18,18%) por HiperPIC. Todos fueron relajados con cisatracurio (Nimbex-R) a dosis media de 0,31 ± 0,05 mg/kg/hora. Todos recibieron sedoanalgesia en perfusión con midazolam (Midazolam Rovi-R) a dosis de 0,28 ± 0,06 mg/kg/hora y cloruro mórfico (Cloruro Mórfico Braun-R) a 0,024 ± 0,004 mg/kg/hora. De las determinaciones realizadas a lo largo del ingreso de los pacientes, en el 18,18% de las determinaciones no se obtuvo ninguna respuesta, una en el 18,18%, dos en el 27,27%, tres en el 18,18%, cuatro en el 18,18% de las mismas. Se consideró una relajación adecuada en cinco pacientes (45,45%), un exceso de relajación neuromuscular en cuatro pac (36,36%) y en dos de ellos (18,18%) un grado insuficiente de relajación, en base a los criterios establecidos anteriormente. De las ciento diecisiete determinaciones realizadas, se realizó ajuste posológico en el 12,82% de ellas.
Conclusiones: Nuestros resultados confirman la tendencia a mantener excesivamente relajados a los pacientes de UCI. Una adecuada monitorización del bloqueo neuromuscular podría ser una técnica esencial para optimizar la posología de relajantes musculares en este tipo de pacientes. Existe discordancia entre las necesidades clínicas y las valoraciones obtenidas en el test.
P276 VÍA VENOSA AXILAR: UNA ALTERNATIVA SEGURA Y EFICAZ PARA MONITORIZACIÓN HEMODINÁMICA
J. Sánchez-Andrade Bolaños, L. Bordejé Laguna, S. Sánchez Morcillo, M. Misis del Campo, T. Tomasa Iriguible y J. Klamburg i Pujol
Servicio de Medicina Intensiva. Hospital U. Germans Trias i Pujol, Badalona.
Objetivo: La puesta en marcha de una técnica de acceso venoso alternativa.
Método: Estudio prospectivo que incluyó 25 pacientes, ingresados en nuestro Servicio entre febrero de 2002 y enero de 2003. A todos se les intentó canalizar una vena axilar mediante técnica de Seldinger. Variables: éxito: canalizar la vena, insertar el catéter y obtener reflujo sanguíneo. Fracaso: no conseguir cualquiera de los 3 objetivos. La consideramos eficaz para la monitorización hemodinámica si era válida para determinación de presión venosa central o presión capilar pulmonar.
Resultados: De los 25 pacientes incluídos recogimos 28 casos. Indicaciones: coagulopatía 50% (14/28), insuficiencia respiratoria 36% (10/28), imposibilidad de otra vía 28% (8/28), traqueostomía 18% (5/28). Exito 68% (19/28). Fracasos 32% (9/28). Eficaces: 84% (16/19). No eficaces: 5% (1/19). Desconocido 10% (2/19). Causa del fracaso: vena no canalizada, 44% (4/9), la guía no progresa, 44% (4/9). No refluye sangre, 11% (1/9). Complicaciones: punción arterial 35%, (10/28). Punción nerviosa 0% (0/28). Neumotórax 0% (0/28).
Conclusiones: en nuestra opinión, la vía venosa axilar es una alternativa segura y eficaz en aquellos enfermos en que otros accesos venosos estén contraindicados.
P277 PRONÓSTICO MATERNO FETAL DE LAS GESTOSIS EN UCI
J. de Rojas Román, M. Prieto Palomino, F. García Rodríguez, R. Aragonés Manzanares, M. Delgado Amaya y J. Mora Ordóñez
Medicina Intensiva. Hospital Regional Universitario Carlos Haya, Málaga.
Objetivo: La gestosis constituye una enfermedad de baja incidencia. Pretendemos estudiar la epidemiología, la forma de presentación y el pronóstico materno-fetal de las gestosis graves que han requerido ingreso en UCI.
Material y métodos: Estudio retrospectivo de las enfermas ingresadas con diagnóstico de gestosis entre enero/2000 a diciembre/2002. Epidemiología, gestosis (preeclampsia, eclampsia y HELLP), factores de riesgo maternales, clínica, tipo de parto, complicaciones y pronóstico fetal. Se expresan los resultados como porcentajes.
Resultados: Atendimos a 69 gestantes, edad media de 30 años, 69,6% primigestas y edad gestacional media de 32,16 semanas. Presentaron hipertensión arterial (99%), proteinuria (92%) y edemas (85%); El 72% fue preeclampsia, 9% eclampsia y 19% HELLP. El modo de parto fue cesarea electiva en el 80%, en un 9% fue eutócico y en un 7% y 4% fue inducido y cesarea posterior e inducido vaginal respectivamente. Las complicaciones maternales fueron insuficiencia cardiaca y renal en un 6% y CID en un 1%. La supervivencia fue del 99%, con una estancia media en UCI de 6 días. El peso medio de los recién nacidos fue de 1737 gramos con un apgar medio de 7,34. El 47% de los neonatos fueron varones. La muerte fetal fue del 13%.
Conclusiones: La gestosis grave que precisa ingreso en UCI es una primigesta de 30 años, en su 32 semana gestacional. Se presenta con hipertensión arterial, proteinuria y edemas y el parto finaliza por cesárea electiva. La supervivencia maternal es alta, el recién nacido es de bajo peso, con un apgar medio de 7,37 y su supervivencia es del 87%.
P278 MANEJO DEL FALLO HEPÁTICO AGUDO EN UN HOSPITAL DE TERCER NIVEL
M. Bautista Rodríguez, J. Pozo Laderas, M. Sánchez Tembleque, J. Robles Arista y H. Sancho Ruiz
Medicina Intensiva. Hospital Universitario "Reina Sofía". Córdoba. Medicina Digestiva.
Objetivo: Revisión de los casos de fallo hepático agudo ingresados en nuestra unidad un los últimos tres años.
Métodos: Estudio descriptivo observacional y retrospectivo de los pacientes con fallo hepático agudo ingresados en nuestra unidad en el periodo comprendido desde enero del 2000 hasta diciembre del 2002. Se recogen variables epidemiológicas, clínicas, curso evolutivo (fulminante o subfulminante), criterios pronósticos, tratamiento y evolución.
Resultados: Se obtienen 11 pacientes, 8 mujeres y 3 hombres, con una edad media de 39 años (17-61). En el 36% de los casos no se logró aislar una causa determinada. La hepatitis autoinmune (causa más frecuente) provocó el 18% de los casos. Más de la mitad de los pacientes presentaron un grado II de encefalopatía al ingreso. El 54% de los pacientes tuvo un curso fulminante de la enfermedad. Manifestaron fracaso renal agudo el 64% de los casos e insuficiencia respiratoria el 36%. Mantuvieron estabilidad hemodinámica el 82% de los casos. Diez pacientes presentaron signos de mal pronóstico con indicación de trasplante hepático según criterios de King's College, trasplantándose 8 de ellos. La principal complicación perioperatoria del trasplante fue el sangrado (tres de los casos). El 80% de los trasplantados presentó una función inicial del injerto óptima en las primeras 48 horas. La mortalidad global fue del 36% (los tres casos no trasplantados y un trasplantado por desarrollo de rechazo crónico).
Conclusiones: El trasplante hepático es el tratamiento de elección en los pacientes con fallo hepático agudo con criterios de mal pronóstico. Una adecuada selección de los casos (bajo grado de encefalopatía y criterios de King's College) mejora el resultado del trasplante y la supervivencia.
P279 DIÁLISIS CON ALBÚMINA MEDIANTE MARS COMO PUENTE AL TRANSPLANTE EN EL FALLO HEPÁTICO FULMINANTE
F. Mosteiro Pereira, P. Rascado Sedes, L. Álvarez Rocha, J. Pastor Benavent, R. Galeiras Vázquez, A. Sánchez Galindo, F. Bueno Recio y M. Gómez Gutiérrez
Medicina Intensiva. C.H. Juan Canalejo, A Coruña. UCI. Pediatría. Cirugía Pediátrica. Cirugía General.
Introducción: La única opción terapéutica en el fallo hepático fulminante secundario a enfermedad de Wilson es el transplante hepático. La diálisis con albúmina mediante MARS (Molecular Adsorbents Recirculating System) ha demostrado su eficacia como técnica extracorpórea de depuración hepática en pacientes con hepatitis fulminante.
Objetivo: Comprobar la eficacia del MARS como técnica de sustitución hepática.
Paciente y métodos: Paciente de 10 años diagnosticada de hepatitis subfulminante secundaria a Enfermedad de Wilson. Clínicamente hiperbilirrubinemia de 35,87 mg/dl, tiempo de protombina de 42,6 sg M/l). Se realizaron sesiones con µ y encefalopatía hepática grado 3 (amonio 151 MARS de entre 8 y 12 horas/24 horas hasta el transplante hepático.
Resultados: En total 6 tratamientos. Tras la primera sesión la paciente recuperó el nivel de conciencia (Glasgow 15) y se mantuvo sin encefalopatía hasta el transplante. El amonio diminuyó hasta 23,5 al final del último tratamiento. La bilirrubina después de la última sesión era de 15,10 mg/dl (V. Gráfica). Cada sesión de MARS redujo la bilirrubina entre un 23 y un 34%. El amonio pretransplante fue de 23,5 (pretratamiento 151) (V. Gráfica). La función de síntesis hepática no mejoró. No hubo complicaciones relacionadas con la técnica. La paciente se transplantó con éxito a los 9 días de iniciado el tratamiento.
Conclusiones: El tratamiento mediante MARS puede ser útil para mejorar la situación clínica de los pacientes con hepatitis fulminante en espera del transplante hepático.
P280 EXPERIENCIA EN NUTRICIÓN ENTERAL POR SONDA NASOYEYUNAL EN UCI POLIVALENTE
M. Bordejé Laguna, J. Sánchez-Andrade Bolaños, M. Solsona, S. Sánchez Morcillo, J. Gener Reixach y M. Soler Obradors
UCI. Germans Trias i Pujol, Badalona.
Objetivos: Tras la introducción de las sondas nasoyeyunales (SNY) en nuestro protocolo, analizamos las dificultades de la técnica de colocación y las complicaciones de la utilización de SNY para la nutrición enteral (NE).
Métodos: Se colocaron un total de 32 SNY en 28 pacientes ingresados en UCI, que preveíamos NE durante más de cinco días, pero no toleraban dieta por sonda nasogástrica. Tras la administración de eritromicina y metoclopramida endovenosa, mediante técnica a pie de cama (a ciegas) o con escopia, si el enfermo se podía trasladar se colocaron sondas de doble luz STAY PUT® 9/18 FR. Se aseguraba la correcta colocación mediante control radiológico. El tipo de dieta era decidido por el clínico responsable y se administraba en perfusión continua mediante bomba de alimentación. Se recogen las dificultades para la colocación; los días de SNY; la tolerancia de la dieta y los requerimientos de NP complementaria; las complicaciones gastrointestinales, mecánicas, metabólicas e infecciosas; la estancia en UCI y la supervivencia hospitalaria.
Resultados: Se colocaron 30 SNY en 26 enfermos, que en el momento de la colocación el 83% (25/30) estaban sometidos a ventilación mecánica, un 70% (21/30) estaban sedados, el 60% (18/30) precisaban aminas vasoactivas y un 10% estaban en coma barbitúrico. El 100% de los enfermos recibían procinéticos de forma rutinaria. Se colocaron con éxito un total de 30 SNY de los 32 intentos, 23 a ciegas, con una media de 1,7 intentos y 7 se colocaron por escopia al primer intento. El tiempo medio de colocación fue de 30'. El 100% de los enfermos toleraron la NE por SNY y un 43% (13/30) recibió NP en algún momento, aunque sólo el 3% (1/30) precisó NP complementaria. La duración media de la SNY fue de 16,5 ± 9,3 días. Las complicaciones mecánicas más habituales fueron: 36,6% (11/30) obstrucción de la luz yeyunal, 30% (9/30) migración de la sonda, 20% (6/30) decúbitos nasales y un 16,6% (5/30) se retiró de forma accidental. Las complicaciones gastrointestinales fueron: 60% (18/30) distensión abdominal, 56,6% (17/30) constipación y 36,6% (11/30) diarreas. El 83% de los enfermos presentaron un débito bilioso por el extremo gástrico > 1.000 ml/día y el 30% (9/30) regurgitación o vómitos. Las complicaciones metabólicas fueron: 60% (18/30) hiperglicemia, 60% (18/30) hiperhidratación y 13% (4/30) deshidratación, con un 3% (1/30) de alcalosis metabólica. No se recogieron complicaciones infecciosas atribuibles a la SNY. La estancia media en UCI fue de 38,4 ± 29 días y supervivencia de UCI 86% (4 permanecen ingresados).
Conclusiones:1) La colocación de sondas nasoyeyunales a ciegas es una técnica fácil de realizar. 2) Se consiguió nutrir a los enfermos en el extremo yeyunal sin complicaciones graves. 3) No precisaron NP complementaria.
P281 TENDENCIA TRANSFUSIONAL EN EL POSTOPERATORIO EN UNA UCI 2001-02. EFECTOS SOBRE LA ESTANCIA MEDIA
G. Tirado Anglés, A. Serrablo, J. García Erce, V. Solano, E. Muñoz, A. Morón, A. Utande, I. Martínez y F. Clau
Cuidados Intensivos. Miguel Servet, Zaragoza. Cirugia General. Miguel Servet. Hematologia. Miguel Servet. Medicina Preventiva. Miguel Servet.
Objetivos: La practica quirúrgica y el curso postoperatorio en las unidades de cuidados intensivos siempre han mantenido una estrecha relación con la medicina transfusional. En los últimos años, el conocimiento de los efectos deletéreos de las transfusiones en el paciente crítico han hecho replantearse las políticas transfusionales de las unidades de cuidados intensivos (UCI). Se pretende evaluar si existe un descenso en el último año en las tasas transfusionales de pacientes postoperados de una UCI Polivalente y si hubo diferencias en la estancia media en UCI y hospitalaria entre aquellos pacientes programados a los que solo se les realizó una transfusión con respecto a los no transfundidos.
Material y métodos: Estudio retrospectivo, descriptivo y analítico, revisando las historias clínicas de todos los pacientes postoperados ingresados en el primer cuatrimestre de los años 2001 y 2002 en una UCI polivalente de 12 camas. Las variables analizadas: edad, sexo, peso, tipo de intervención, Sº Quirúrgico, tiempo quirúrgico, prioridad de la intervención, hematocrito y hemoglobina (Hto y Hb) preoperatorios, estancia en UCI. Con respecto a la transfusión se valoró el número de unidades transfundidas durante su estancia en UCI, el Hto y Hb previos a la transfusión. El análisis estadístico descriptivo se realizó con medias y proporciones (intervalo de confianza al 95%) y el analítico con los test de la ji-cuadrado y t-Student. Se consideró como diferencia estadísticamente significativa un valor de p < 0,05.
Resultados: Ingresaron 159 pacientes: 79 en el 2001, 80 en el 2002. Siendo 132 intervenciones programadas (78,48% en 2001 y 87,5% en 2002). Por servicios: 102 (64%) eran de cirugía torácica; 29 (18%) general, 15 (9%) maxilofacial y 13 (8%) vascular. Las características globales de los pacientes fueron: 61 años de edad media, hombre/mujer 4/1; peso 75 Kg; Hto y Hb preoperatorio: 40% y 13,5 g/dl, tiempo quirúrgico 4,1 horas y estancia media 4,5 días. Se transfundió a 71 (44,6%) pacientes (45,56% en 2001 y 43,75% en 2002); 51 (38,6%) programados y 20 (74%) urgentes, con diferencia estadísticamente significativa (p < 0,001). En la siguiente tabla se desarrollan las características transfusionales: 2001 2002 Transfusión IQ Prog 23 (37,09%) 28 (40%) Transfusión IQ Urg 13 (76,47%) 7 (70%) Nº Ud UCI. IQ Prog 3,56 3,96 Nº Ud UCI. IQ Urg 3,84 4,16 Hto pre transfusión 0,95 El 60,78% de los ± 0,99 8,21 ± 2,84 Hb pre transfusión 8,47 ± 2,33 23,98 ± 24,86 programados transfundidos solo recibieron una transfusión en UCI (nº ud: 2), con 0,22). Con respecto a la estancia ± 0,6; 8,45 ± un hto y hb pretransfusional (25,38 0,68) no se aprecia diferencia ± 1,07; No Transf.: 2,98 ± media en UCI (Transf.: 4,3 estadísticamente significativa (p = 0,051). Respecto a la estancia media 2,28), se constata que ± 4,75; No Transf.: 12,77 ± Hospitalaria (Transf.: 18,03 existe d.e.s. (p = 0,031).
Conclusiones: No se ha encontrado una disminución en las tasas transfusionales del primer cuatrimestre del 2002, a pesar de un menor número de intervenciones quirúrgicas urgentes. Con respecto a los parámetros utilizados para la indicación de transfusión no ha habido cambios sustanciales. Sí se ha encontrado un aumento en la estancia media hospitalaria en aquellos a los que únicamente se les transfundió una vez, con el consecuente aumento de posibles complicaciones, coste, etc.
P281bis PUESTA EN MARCHA DE UN PROYECTO DE FORMACIÓN MASIVA EN SOPORTE VITAL BÁSICO PARA LA POBLACIÓN
M.A. Díaz Castellanos, M.A. Muñoz Caballero, J.J. García Morales, J. Fierro Rosón, A. Cárdenas Cruz y J. Peinado Rodríguez
Área de Cuidados Críticos y Urgencias. E.P. Hospital de Poniente. El Ejido, Almería.
Introducción: La formación en Soporte Vital Básico (SVB) entre los ciudadanos de nuestro país es muy escasa. Esto conlleva una mala asistencia inicial a las Paradas Cardio-respiratorias (PCR). En nuestro área la tasa de PCR atendidas por el 061 fue de 0,33/1.000 habitantes en el año 2.002. La mortalidad "in situ" fue del 92%. Se realizaron maniobras de R.C.P por testigos en menos del 20% de los casos. Dada la ausencia de planes institucionales de formación y la necesidad de que esta se lleve a cabo, hemos diseñado un Plan de Formación para los ciudadanos de la zona de referencia de nuestro Hospital. El Proyecto se ha denominado "Salva-Vidas".
Desarrollo del Proyecto: Hemos llegado a un acuerdo con los Ayuntamientos de nuestra área de referencia (Hospital de Poniente, El Ejido- Almería) para que financien dicha formación. Dicha área engloba un total de 173.000 habitantes. El acuerdo, firmado con cinco de los principales ayuntamientos de esta área, afecta a unos 150.000 habitantes. Durante este año formaremos a unas 4.000 personas, con la intención de continuar en los años próximos hasta formar un 20% de la población. El proyecto comprende la puesta en marcha de talleres de SVB en cada uno de los ayuntamientos. Cada uno de los talleres está impartido por tres Monitores con titulo del Plan Nacional de R.C.P. Se imparten en días de la semana fijos, distintos para cada ayuntamiento. La duración de cada taller es de cuatro horas y sigue el planning del Plan Nacional de R.C.P. Una hora de teoría y tres de prácticas. La relación monitor/alumno no sobrepasa los 1/8 y contamos con 8 maniquíes de Básica y uno de Pediátrica, para cada taller. Los alumnos son evaluados, de manera continuada, por los monitores en cada uno de los tres talleres prácticos, siguiendo el sistema del Plan Nacional. Cada ayuntamiento se hace cargo de la compra de los equipos para los talleres, así como su reposición. Los talleres se realizan en locales cedidos por los ayuntamientos. Nuestros monitores se desplazan a impartir los talleres a dichos locales en las fechas y horas previamente convenidas con ellos. El coste total de cada taller es de 337 euros. El coste aproximado por alumno formado es de 12 euros. El reclutamiento del alumnado y su distribución en grupos para cada fecha de taller es responsabilidad del ayuntamiento. El reclutamiento se ha hecho en base a una campaña publicitaria previa, a través de los medios de comunicación, con un número de teléfono y una dirección de contacto en cada ayuntamiento, donde los interesados podían inscribirse en las fechas y horarios (mañana o tarde) de taller que mas les convenían. Los familiares de pacientes cardiacos, los colectivos que trabajan en la seguridad ciudadana y la población en general, son por este orden los invitados a inscribirse en los talleres. Aunque todavía no tenemos datos numéricamente importantes en cuanto a participación y resultados, el Proyecto ha tenido una gran aceptación y está en marcha. Para la fecha de celebración del Congreso tendremos resultados preliminares que comunicaremos. Este es el primer proyecto de formación de ciudadanos, a gran escala en nuestro País.
Conclusiones: Hemos abierto una vía para la financiación y puesta en marcha de planes de formación masiva en SVB a la población, ante la falta de planes institucionales. Creemos que es una formula que pudiera ser aplicada en el resto del estado español.