Describir las prácticas clínicas al final de la vida relevantes para la donación de órganos en pacientes con daño cerebral catastrófico en España.
DiseñoEstudio multicéntrico prospectivo de una cohorte retrospectiva. Periodo: 1 de noviembre de 2014 al 30 de abril de 2015.
ÁmbitoSesenta y ocho hospitales autorizados para donación.
PacientesPacientes fallecidos por daño cerebral catastrófico (posibles donantes). Edad: 1 mes-85 años.
Variables de interés principalesCuidado recibido, donación en muerte encefálica, donación en asistolia controlada, intubación/ventilación, notificación al coordinador de trasplantes.
ResultadosSe identificaron 1.970 posibles donantes. La mitad recibió tratamiento activo en una Unidad de Críticos (UC) hasta evolucionar a muerte encefálica (27%), sufrir una parada cardiorrespiratoria (5%), o hasta la limitación de tratamiento de soporte vital (19%). Del resto, un 10% ingresó en una UC para facilitar la donación y el 39% nunca ingresó en una UC.
De los pacientes que evolucionaron a muerte encefálica (n=695), la mayoría derivaron en una donación eficaz (n=446; 64%). De los pacientes fallecidos tras limitación de tratamiento de soporte vital (n=537), 45 (8%) se convirtieron en donantes en asistolia eficaces. La ausencia de un programa de donación en asistolia controlada fue el motivo más frecuente de no donación.
El 37% de los posibles donantes falleció sin intubar/ventilar, fundamentalmente porque el profesional responsable no consideró la donación tras descartar intubación terapéutica.
El 36% de los posibles donantes no fue notificado al coordinador de trasplantes.
ConclusionesAunque el proceso de donación está optimizado en España, existen oportunidades para la mejora en la detección de posibles donantes fuera de UC y en la consideración de la donación en asistolia controlada en pacientes fallecidos tras limitación de tratamiento de soporte vital.
To describe end-of-life care practices relevant to organ donation in patients with devastating brain injury in Spain.
DesignA multicenter prospective study of a retrospective cohort. Period: 1 November 2014 to 30 April 2015.
SettingSixty-eight hospitals authorized for organ procurement.
PatientsPatients dying from devastating brain injury (possible donors). Age: 1 month-85 years.
Primary endpointsType of care, donation after brain death, donation after circulatory death, intubation/ventilation, referral to the donor coordinator.
ResultsA total of 1,970 possible donors were identified, of which half received active treatment in an Intensive Care Unit (ICU) until brain death (27%), cardiac arrest (5%) or the withdrawal of life-sustaining therapy (19%). Of the rest, 10% were admitted to the ICU to facilitate organ donation, while 39% were not admitted to the ICU.
Of those patients who evolved to a brain death condition (n=695), most transitioned to actual donation (n=446; 64%). Of those who died following the withdrawal of life-sustaining therapy (n=537), 45 (8%) were converted into actual donation after circulatory death donors. The lack of a dedicated donation after circulatory death program was the main reason for non-donation.
Thirty-seven percent of the possible donors were not intubated/ventilated at death, mainly because the professional in charge did not consider donation alter discarding therapeutic intubation.
Thirty-six percent of the possible donors were never referred to the donor coordinator.
ConclusionsAlthough deceased donation is optimized in Spain, there are still opportunities for improvement in the identification of possible donors outside the ICU and in the consideration of donation after circulatory death in patients who die following the withdrawal of life-sustaining therapy.
España ha alcanzado una actividad extraordinaria de donación de órganos, con unas tasas mantenidas en 32-36 donantes por millón de población en los últimos años1. Estos resultados son fruto de un sistema altamente efectivo identificando oportunidades de donación y transformando donantes posibles en eficaces. El sistema se sustenta en la figura del coordinador de trasplantes (CT) y en su estrecha cooperación con profesionales de las Unidades de Críticos (UC)2.
Sin embargo, la necesidad de continuar progresando hacia el logro de la autosuficiencia en trasplante3,4 se ve confrontada con un progresivo descenso en la incidencia de muerte encefálica (ME) en nuestro país5. Por otro lado, se están produciendo cambios sustanciales en la asistencia del paciente al final de su vida, que incluyen la consideración de la limitación de tratamiento de soporte vital (LTSV) cuando se ha alcanzado una situación de futilidad terapéutica6.
El desarrollo de nuevas estrategias que permitan aumentar la disponibilidad de órganos requiere de un conocimiento muy preciso del proceso de donación. Este conocimiento ha de extenderse necesariamente a sus fases iniciales, como son las relacionadas con la toma de decisiones clínicas por los profesionales que atienden a pacientes con daño cerebral catastrófico al final de su vida, decisiones que preservan, o por el contrario eliminan, la opción de la donación. Esta información es imprescindible para identificar posibilidades de mejora desde una doble perspectiva: la del sistema de Coordinación de Trasplantes, que debe adecuar su actuación a las nuevas circunstancias, y la de los profesionales de críticos que han de integrar la opción de la donación en el cuidado al final de la vida en escenarios clínicos variables3.
ACCORD-España7, extensión de la acción conjunta ACCORD8, es un proyecto liderado por la Organización Nacional de Trasplantes, con el apoyo de la Comisión de Trasplantes del Consejo Interterritorial de Salud. Su objetivo es conocer las prácticas clínicas al final de la vida relevantes para la donación de órganos en pacientes con daño cerebral catastrófico en España y proporcionar a los hospitales herramientas para el cambio. Este manuscrito se centra en la descripción de dichas prácticas y en las oportunidades de mejora en el proceso de la donación identificadas a nivel nacional.
Pacientes y métodosEstudio multicéntrico prospectivo de una cohorte retrospectiva.
Se invitó a participar a los hospitales autorizados para la obtención de órganos en España a través de sus correspondientes Coordinaciones Autonómicas y Hospitalarias de Trasplantes. Los hospitales interesados comunicaron su participación de manera voluntaria a la ONT y designaron a un profesional responsable del estudio, perteneciente a la Coordinación Hospitalaria de Trasplantes. Se obtuvo aprobación específica de la dirección de cada centro y resolución positiva de su Comité de Ética de Investigación Clínica o del Comité de referencia.
Terminología- •
Donante posible: paciente fallecido como consecuencia de un daño cerebral catastrófico.
- •
Donante potencial en ME: paciente fallecido en situación clínica compatible con la ME, sin contraindicaciones médicas para la donación de órganos.
- •
Donante potencial en asistolia: paciente fallecido tras una LTSV, sin contraindicaciones médicas para la donación de órganos y edad inferior a 70 años, por considerarse este un límite de edad habitual para la donación en asistolia controlada (DAC)9.
- •
Donante eficaz: paciente fallecido en el que se ha realizado una incisión quirúrgica con el objetivo de la extracción de órganos para trasplante.
- •
Ventilación electiva no terapéutica (VENT): inicio de ventilación mecánica con el objetivo de posibilitar la donación de órganos.
Se incluyeron todos los posibles donantes de edades entre un mes y 85 años (ambas inclusive), fallecidos en cualquier unidad del hospital durante el periodo comprendido entre el 1/11/2014 y el 30/4/2015.
La identificación de posibles donantes se basó en la revisión de los diagnósticos de los pacientes fallecidos en el hospital al menos dos veces por semana. La lista de diagnósticos CIE-10 más frecuentemente relacionados con el daño cerebral grave permitió revisar retrospectivamente la exhaustividad en la inclusión de casos7,10. Identificados los posibles donantes en base a los diagnósticos, el profesional responsable del estudio en cada centro revisó la historia clínica del paciente para descartar causas alternativas de fallecimiento que llevaran a la desestimación del caso y recoger la información necesaria para el estudio. Cuando fue preciso, se contrastó la información disponible en la historia clínica con el equipo responsable del cuidado del paciente.
Variables y recogida de informaciónSe diseñó un cuestionario ad hoc para recopilar información relativa a los datos clínicos y demográficos de los posibles donantes y las decisiones clínicas tomadas durante la asistencia al paciente al final de su vida, en particular:
- •
El escenario que mejor describía el cuidado recibido: A: tratamiento activo en una UC hasta que el paciente evolucionó a una situación de ME, con independencia de que posteriormente se confirmara dicho diagnóstico; B: tratamiento activo en una UC hasta que el paciente sufrió una parada cardiorrespiratoria (PCR) inesperada, de la que no pudo ser recuperado; C: ingreso en una UC con el objetivo de incorporar la opción de la donación a los cuidados al final de la vida; D: tratamiento activo en una UC hasta que se tomó la decisión de LTSV con una PCR esperada ulterior; E: no ingreso en UC.
- •
Si el paciente estaba intubado y recibiendo ventilación mecánica en el momento del fallecimiento o cuando se tomó la decisión de LTSV.
- •
Si evolucionó a una situación clínica compatible con la ME.
- •
Si se realizó y confirmó el diagnóstico de ME.
- •
De haberse tomado la decisión de LTSV, si se consideró la DAC.
- •
Si el posible donante fue notificado al CT.
- •
Si se planteó a la familia la posibilidad de la donación.
- •
Si se llevó a cabo una incisión quirúrgica con el propósito de la extracción de órganos para trasplante (donación eficaz).
Se recogió información sobre el motivo principal de cada decisión que eliminó la opción de la donación y los profesionales que participaron en la toma de decisiones en cada fase del proceso.
Análisis estadísticoSe ha realizado un análisis descriptivo (números absolutos y porcentajes). Se ha estudiado la relación entre diferentes factores y la intubación/ventilación de posibles donantes, su notificación al CT y la obtención de consentimiento para la donación. Se ha utilizado el test de Chi cuadrado (con la corrección de Fisher cuando ha sido preciso). Se ha construido un modelo de regresión logística binaria para analizar la relación independiente de cada una de las variables con el resultado de intubación/ventilación, notificación al CT y consentimiento, respectivamente. En cada modelo construido se han incluido los factores con una relación estadísticamente significativa en el análisis univariado (p<0,05). Se ha utilizado el paquete estadístico SPSS 15.0.
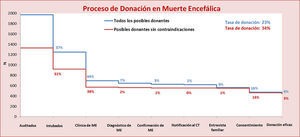
ResultadosEn el estudio participaron 68 de los 189 (36%) hospitales autorizados para la obtención de órganos, hospitales que contribuyeron al 66% de los donantes eficaces en nuestro país durante el año 2013. De los hospitales participantes, todos públicos, 38 (56%) tenían servicio de neurocirugía y 25 (37%) realizaban algún tipo de trasplante de órganos. Esta distribución de hospitales es similar a la objetivada en el total de hospitales autorizados para la obtención de órganos en España.
Datos demográficos y clínicos de los posibles donantesDurante el periodo de estudio, se identificaron 1.970 posibles donantes que cumplían los criterios de inclusión especificados, cuyas características se representan en la tabla 1. Con respecto a la causa de muerte, la hemorragia intracraneal (I61), el infarto cerebral (I63), la encefalopatía postanóxica (G931) y el traumatismo cerebral difuso (S062) justificaron el fallecimiento del 70% de los posibles donantes.
Características demográficas y clínicas de los posibles donantes
| N=1970 | n | % |
|---|---|---|
| Edad | ||
| <18 años | 28 | 1,4 |
| 18 - 59 años | 472 | 23,9 |
| 60 - 69 años | 371 | 18,8 |
| 70 - 79 años | 618 | 31,4 |
| ≥ 80 años | 481 | 24,4 |
| Sexo | ||
| Hombre | 1.112 | 56,4 |
| Causa principal de fallecimiento (CIE-10) | ||
| Accidente cerebrovascular | 1.257 | 63,8 |
| Traumatismo | 290 | 14,7 |
| Otra lesión cerebral | 299 | 15,2 |
| Infección del sistema nervioso central | 42 | 2,1 |
| Tumor cerebral | 78 | 4,0 |
| Otra | 4 | 0,2 |
| Momento del daño cerebral catastrófico | ||
| Antes del ingreso hospitalario | 1.634 | 83,0 |
| Durante el ingreso hospitalario | 336 | 17,0 |
| Tiempo desde el daño cerebral catastrófico hasta el éxitus | ||
| 0 días | 326 | 16,5 |
| 1 día | 460 | 23,4 |
| 2 días | 268 | 13,6 |
| 3 días | 181 | 9,2 |
| 4 a 9 días | 496 | 25,1 |
| ≥ 10 días | 241 | 12,2 |
| Contraindicaciones médicas absolutas o relativas para la donación | 640 | 32,5 |
Si bien en la mayoría de los casos el daño cerebral catastrófico fue el motivo de ingreso en el hospital, el 17% de los pacientes desarrolló la lesión cerebral devastadora durante su ingreso hospitalario. El tiempo transcurrido entre el daño cerebral y el fallecimiento fue inferior o igual a tres días en el 63% de los pacientes. En una tercera parte de los casos se consideró que existían contraindicaciones médicas absolutas o relativas para la donación, siendo las más frecuentes la historia previa o actual de proceso tumoral maligno (49%), vasculopatías y estados pluripatológicos (21%) y sepsis o enfermedades infecciosas activas (11%).
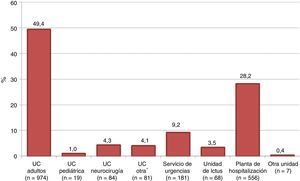
La figura 1 muestra la unidad de fallecimiento de los posibles donantes, objetivándose que el 41% falleció fuera de una UC, fundamentalmente en una planta de hospitalización.
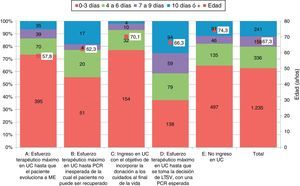
Escenario que mejor describe la atención del paciente al final de su vidaLa distribución de posibles donantes en función del escenario se detalla a continuación:
- •
A (tratamiento activo en UC hasta ME): 539 (27%).
- •
B (tratamiento activo en UC hasta PCR inesperada): 92 (5%).
- •
C (ingreso en UC para donación): 200 (10%).
- •
D (tratamiento activo en UC hasta la decisión de LTSV): 370 (19%).
- •
E (no ingreso en UC): 769 (39%).
Las características de los posibles donantes variaron en función del escenario. La figura 2 muestra estas variaciones para la edad y el tiempo desde el daño cerebral hasta el fallecimiento.
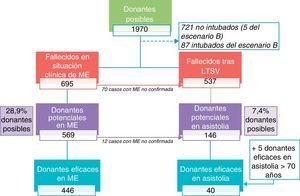
Proceso de donación en muerte encefálicaEn la figura 3 se representa la distribución de los pacientes que evolucionaron a ME. De los 695 que alcanzaron esta situación clínica, 569 (29% de los posibles donantes y 82% de los pacientes en ME) no tenían contraindicaciones médicas para la donación de órganos, representando el potencial de donación en ME.
Representación gráfica de la transición de posibles donantes a donantes potenciales y eficaces tanto en muerte encefálica, como en asistolia controlada.
Donante posible: persona fallecida como consecuencia de un daño cerebral catastrófico. Donante potencial en ME: persona fallecida en situación clínica compatible con ME sin contraindicaciones médicas absolutas o relativas para la donación de órganos. Donante potencial en asistolia: persona fallecida tras una LTSV, sin contraindicaciones médicas absolutas o relativas para la donación de órganos y edad<70 años. Donante eficaz: persona fallecida en la que se ha realizado una incisión quirúrgica con el objetivo de la extracción de órganos para trasplante. Escenario B: incluye posibles donantes tratados activamente en una unidad de críticos hasta que se produce una parada cardiorrespiratoria inesperada de la que el paciente no puede ser recuperado.
LTSV: limitación de tratamiento de soporte vital; ME: muerte encefálica.
Los motivos por los que los pacientes en ME no progresaron a donación eficaz fueron la contraindicación médica (41%), seguido de la negativa familiar (36%), la imposibilidad de confirmar el diagnóstico de ME (9%), la PCR o inestabilidad hemodinámica (6%) y otros motivos (8%).
Finalmente, 446 posibles donantes derivaron en una donación eficaz en ME (23% del total de posibles donantes y 64% de los casos en ME).
Proceso de donación en asistolia controladaComo se observa en la figura 3, 537 pacientes fallecieron después de una LTSV, lo que incluyó la extubación terminal en el 58% de los casos. De estos posibles donantes, únicamente 146 no tenían contraindicaciones médicas y eran menores de 70 años, representando el potencial de DAC (7% de los posibles donantes y 27% de aquellos fallecidos tras una LTSV).
En el 79% de los pacientes fallecidos tras LTSV no se consideró la posibilidad de la DAC, siendo el principal motivo la ausencia de un programa de esta naturaleza en el correspondiente hospital.
De los 115 casos en los que sí se consideró la DAC una vez tomada la decisión de LTSV, el principal motivo de no progresión a donación eficaz fue la contraindicación médica (60%), la negativa familiar (13%) y otros motivos (27%), entre los que no hubo ningún caso en el que el fallecimiento del paciente se produjera más allá del tiempo considerado compatible con la DAC una vez activado el procedimiento.
Finalmente, 45 posibles donantes derivaron en una DAC eficaz (2% de los posibles donantes y 8% de los fallecidos tras LTSV).
Intubación y ventilaciónDe los 1.970 posibles donantes, 721 (37%) no se encontraban intubados/ventilados en el momento del fallecimiento o cuando se tomó la decisión de LTSV. En más de la mitad de los casos, el motivo de no intubación/ventilación fue que el profesional responsable del paciente no consideró la posibilidad de una VENT una vez tomada la decisión de no intubar/ventilar con fines curativos. Por el contrario, de aquellos pacientes que sí se encontraban intubados/ventilados en el momento de fallecer, en el 14% de los casos se consideró que el objetivo de la intubación/ventilación fue el posibilitar la donación de órganos (VENT).
Se identificaron varios factores de hospital y del posible donante relacionados con la intubación/ventilación mecánica de posibles donantes (tabla 2). De los factores potencialmente modificables, el disponer de protocolos de LTSV en el hospital se relacionó de manera independiente con una mayor probabilidad de ventilación mecánica (OR 1,78 [1,31–2,43]; p<0,001). Por otro lado, la probabilidad de intubación/ventilación fue mayor cuando la decisión dependió de los profesionales de Medicina de Críticos o Extrahospitalaria, en comparación con profesionales de otros ámbitos o especialidades.
Análisis univariado y multivariado de factores relacionados con la intubación/ventilación de posibles donantes
| N | % Posibles donantes intubados/ventilados | Análisis univariado | Análisis multivariado | ||
|---|---|---|---|---|---|
| p | OR [IC] | P | |||
| Número de camas de UC adultos | |||||
| < 30 | 803 | 55,4% | <0,001 | Ref. | 0,562 |
| ≥ 30 | 1.167 | 68,9% | 1,12 [0,76–1,66] | ||
| Neurocirugía | |||||
| Sí | 1.470 | 68,9% | <0,001 | 1,47 [1,01–23] | 0,043 |
| No | 500 | 47,2% | Ref. | ||
| Trasplante | |||||
| Sí | 1.249 | 72,3% | <0,001 | 2,00 [1,41–2,82] | <0,001 |
| No | 988 | 54,6% | Ref. | ||
| Protocolos de LTSV | |||||
| Sí | 1.318 | 67,1% | <0,001 | 1,78 [1,31–2,43] | <0,001 |
| No/no se sabe | 652 | 55,8% | Ref. | ||
| Edad del posible donante | |||||
| < 60 años | 500 | 85,4% | <0,001 | 3,37 [2,21–5,15] | <0,001 |
| ≥ 60 años | 1470 | 55,9% | Ref. | ||
| Causa de fallecimiento del posible donante | <0,001 | <0,001 | |||
| ACV | 1.257 | 56,2% | Ref. | 0,035 | |
| Traumatismo | 290 | 72,4% | 1,58 [1,03–2,41] | <0,001 | |
| Otra lesión cerebral | 303 | 87,8% | 5,07 [2,97–8,64] | <0,001 | |
| Infección del SNC | 42 | 81% | 9,59 [3,30–27,99] | 0,795 | |
| Tumor cerebral | 78 | 42,3% | 1,11 [0,49–2,51] | ||
| Contraindicaciones para la donación | |||||
| Sí | 640 | 51,4% | <0,001 | 0,35 [0,26–0,47] | <0,001 |
| No | 1.330 | 69,2% | Ref. | ||
| Paciente remitido a neurocirugía | |||||
| Sí | 925 | 70,9% | <0,001 | 1,76 [1,28–2,41] | <0,001 |
| No/no se sabe | 1.045 | 56,7% | Ref. | ||
| Especialidad/ámbito de trabajo del profesional principal en la decisión de intubación/ventilación | <0,001 | <0,001 | |||
| Medicina de Críticos* | 878 | 82% | Ref. | <0,001 | |
| Medicina Extrahosp. | 263 | 98,9% | 17,91 [5,58–57,57] | <0,001 | |
| Medicina Urgencias | 319 | 55,8% | 0,29 [0,21–0,40] | <0,001 | |
| Neurología/Neurocirug. | 275 | 5,5% | 0,01 [0,05–0,02] | <0,001 | |
| Otra especialidad | 132 | 11,4% | 0,03 [0,02–0,07] | ||
ACV: accidente cerebrovascular; Extrahosp: extrahospitalaria; LTSV: limitación de tratamiento de soporte vital; Neurocirug: Neurocirugía; Ref.: referencia; SNC: sistema nervioso central; UC: Unidad de Críticos.
El 36% de los posibles donantes no fue notificado al CT en ningún momento de su evolución. En más de la mitad de los casos el motivo de no notificación fue la no identificación del paciente como posible donante de órganos por parte del profesional responsable de su cuidado, seguido de la existencia de contraindicaciones médicas para la donación.
El estudio de factores relacionados con la notificación de posibles donantes al CT (tabla 3) puso en evidencia que la existencia en el hospital de criterios de notificación por escrito aumentaba la probabilidad de notificación al CT de manera significativa (OR 1,46 [1,07–1,99]; p=0,017). Cuando la notificación de un posible donante dependía de Medicina Intensiva, Anestesia o Cardiología versus otras especialidades o disciplinas, la probabilidad de notificación al CT también aumentó de manera estadísticamente significativa.
Análisis univariado y multivariado de factores relacionados con la notificación de posibles donantes al coordinador de trasplantes
| N | % Posibles donantes notificados al CT | Análisis univariado | Análisis multivariado | ||
|---|---|---|---|---|---|
| p | OR [IC] | P | |||
| Neurocirugía | |||||
| Sí | 1.470 | 66,8% | <0,001 | 0,70 [0,48–0,1,01] | 0,056 |
| No | 500 | 52,6% | Ref. | ||
| Trasplante | |||||
| Sí | 982 | 70,8% | <0,001 | 1,86 [1,35–2,56] | <0,001 |
| No | 988 | 55,7% | Ref. | ||
| Protocolos de LTSV | |||||
| Sí | 1.318 | 67,4% | <0,001 | 1,30 [0,96–1,75] | 0,091 |
| No/no se sabe | 652 | 54,8% | Ref. | ||
| Criterios de notificación al CT por escrito | |||||
| Sí | 1.408 | 65,6% | <0,001 | 1,46 [1,07–1,99] | 0,017 |
| No/no se sabe | 562 | 57,1% | Ref. | ||
| Edad del posible donante | |||||
| < 60 años | 500 | 82,2% | <0,001 | 2,36 [1,63-3,43 | |
| ≥ 60 años | 1.470 | 56,7% | Ref. | <0,001 | |
| Causa de fallecimiento del posible donante | <0,001 | <0,001 | |||
| ACV | 1.257 | 61,3% | Ref. | ||
| Traumatismo | 290 | 64,8% | 0,49 [0,33–0,73] | <0,001 | |
| Otra lesión cerebral | 303 | 75,6% | 0,82 [0,53–1,27] | 0,374 | |
| Infección del SNC | 42 | 69% | 0,89 [0,37–2,16] | 0,126 | |
| Tumor cerebral | 78 | 35,9% | 0,22 [0,11–0,52] | <0,001 | |
| Contraindicaciones para la donación | |||||
| Sí | 640 | 53,8% | <0,001 | 0,58 [0,45–0,79] | <0,001 |
| No | 1.330 | 67,7% | Ref. | ||
| Paciente remitido a neurocirugía | |||||
| Sí | 1.249 | 85,8% | <0,001 | 1,86 [1,37–2,52] | <0,001 |
| No/no se sabe | 721 | 24,0% | Ref. | ||
| Especialidad/ámbito de trabajo del profesional principal en la decisión de notificación al CT | <0,001 | <0,001 | |||
| Medicina Críticos* | 1.091 | 86,7% | Ref. | ||
| Medicina Urgencias | 201 | 46,3% | 0,15 [0,10–0,21] | <0,001 | |
| Neurología/Neurocirug. | 275 | 22,5% | 0,04 [0,03–0,06] | <0,001 | |
| Otra especialidad | 127 | 9,4% | 0,02 [0,01–0,05] | <0,001 | |
ACV: accidente cerebrovascular; CT: coordinador de trasplantes; Extrahosp: extrahospitalaria; LTSV: limitación de tratamiento de soporte vital; Neurocirug: Neurocirugía; Ref.: referencia; SNC: sistema nervioso central.
No se realizó entrevista para informar a los familiares sobre la donación de órganos en el 61% del total de posibles donantes. El principal motivo de no entrevista familiar fue la existencia de contraindicaciones médicas, pero en el 21% de los casos lo fue la no identificación del paciente como posible donante por parte del profesional responsable.
De las 765 entrevistas familiares realizadas, en el 76% se obtuvo el consentimiento para la donación de órganos. La participación del CT en la entrevista familiar aumentó de manera significativa la probabilidad de consentimiento (OR 1,86 [1,37–2,52]; p<0,001) (tabla 4). Esta probabilidad también fue mayor cuando la entrevista tuvo lugar después de la notificación del paciente al CT. Aunque en el modelo multivariado no alcanzaron significación estadística, se objetivaron diferencias en la obtención del consentimiento en función del momento en el que se realizó la entrevista familiar. De este modo, el consentimiento fue mayor cuando la entrevista tuvo lugar con el paciente en ME o cuando se preveía esta evolución dentro de la UC, en comparación con el resto de situaciones clínicas.
Análisis univariado y multivariado de factores relacionados con la obtención del consentimiento para la donación
| N | % Entrevistas familiares con consentimiento | Análisis univariado | Análisis multivariado | ||
|---|---|---|---|---|---|
| p | OR [IC] | P | |||
| Número de camas de UC de adultos | |||||
| < 30 | 262 | 180 (68,7%) | <0,001 | 1,78 [1,23–2,57] | 0,002 |
| ≥ 30 | 491 | 394 (80,2%) | Ref. | ||
| Neurocirugía | |||||
| Sí | 593 | 465 (78,4%) | 0,007 | 0,86 [0,50–1,49] | 0,595 |
| No | 160 | 109 (68,1%) | Ref. | ||
| Trasplante | |||||
| Sí | 444 | 356 (80,2%) | 0,002 | 1,17 [0,73–1,89] | 0,511 |
| No | 309 | 218 (70,6%) | Ref. | ||
| Causa de fallecimiento del posible donante | 0,015 | - | 0,286 | ||
| ACV | 497 | 361 (72,6%) | |||
| Traumatismo | 115 | 96 (83,5%) | |||
| Otra lesión cerebral | 118 | 96 (81,4%) | |||
| Infección del SNC | 11 | 11 (100%) | |||
| Tumor cerebral | 12 | 10 (83,3%) | |||
| Formación reglada de alguno de los profesionales que participaron en la entrevista* | |||||
| Sí | 719 | 554 (77,1%) | <0,001 | - | - |
| No/no se sabe | 13 | 3 (23,1%) | |||
| Momento en el que se realizó la entrevista | <0,001 | <0,001 | |||
| Tras notificar al CT | 611 | 475 (77,7%) | Ref. | 0,001 | |
| Antes de notificar al CT | 94 | 54 (57,4%) | 0,42 [0,24–0,70] | 0,024 | |
| La familia preguntó | 42 | 41 (97,6%) | 10,18 [1,36–76,41] | ||
| Momento en el que se realizó la entrevista | 0,001 | 0,062 | |||
| Ante la decisión de LTSV | 93 | 58 (62,4%) | Ref. | ||
| Antes de intubar/ventilar | 79 | 55 (69,6%) | 1,74 [0,88–3,45] | 0,116 | |
| Intubado antes de la ME- fuera de UC | 56 | 39 (69,6%) | 1,43 [0,66–3,13] | 0,366 | |
| Intubado pero antes de la ME -dentro de UC | 93 | 75 (80,6%) | 2,23[1,08–4,58] | 0,029 | |
| En ME pero antes de confirmarla | 108 | 92 (85,2%) | 2,95 [1,45–5,98] | 0,003 | |
| Una vez confirmado el diagnóstico de ME | 317 | 250 (78,9%) | 1,77 [1,04–3,03] | 0,037 | |
| Participación del CT en la entrevista | |||||
| Sí | 511 | 180 (68,7%) | <0,001 | 1,86 [1,37–2,52] | <0,001 |
| No | 219 | 394 (80,2%) | Ref. | ||
ACV: accidente cerebrovascular; CT: coordinador de trasplantes; Extrahosp: extrahospitalaria; LTSV: limitación de tratamiento de soporte vital; SNC: sistema nervioso central.
Incluye la negativa expresada por la familia o por el fallecido en vida.
Doscientos pacientes fueron ingresados en UC con el propósito de la donación de órganos (escenarioC), de los que 150 (75%) evolucionaron a una situación de ME y 113 se convirtieron en donantes eficaces en ME. El motivo principal por el que los 37 casos restantes no derivaron en donación eficaz fue la contraindicación médica (46%), seguido de la negativa familiar (35%), la no confirmación del diagnóstico de ME (5%) y otro motivo (14%).
De los 55 pacientes que ingresaron en UC con el propósito de la donación y que no evolucionaron a ME o en los que este diagnóstico no se confirmó, en 11 (20%) se planteó la opción de la DAC, convirtiéndose 7 casos (64%) en donantes en asistolia eficaces.
El ingreso en UC para donación, vía ME o DAC, contribuyó al 24% de la donación eficaz durante el periodo de estudio (120 de los 491 donantes eficaces).
La posibilidad de mejora a través del ingreso en UC para donación se pone de manifiesto a través del análisis de los posibles donantes no ingresados en UC (escenario E). De estos 769 pacientes, en más de la mitad no se consideró la posibilidad de dicho ingreso con el objetivo de incorporar la donación de órganos en sus cuidados de final de vida. En concreto, 342 pacientes sin contraindicaciones médicas para la donación nunca fueron notificados al CT. La mayoría de estos pacientes no se encontraba intubado/ventilado en el momento de su fallecimiento.
DiscusiónEn nuestro conocimiento, este es el primer estudio que evalúa de manera pormenorizada el proceso de toma de decisiones en la atención al paciente al final de su vida desde la perspectiva de la donación de órganos en España.
En consonancia con el perfil de los donantes eficaces en ME en nuestro país, un alto porcentaje de posibles donantes tiene una edad muy avanzada (≥80 años), lo que pone de manifiesto la necesidad cada vez más imperiosa de utilizar órganos de donantes añosos, algo que ya se realiza en España con resultados adecuados postrasplante11–14.
El estudio revela que el proceso de donación en ME está optimizado en nuestro país a partir del momento en el que el paciente evoluciona a ME y, por lo tanto, en lo relativo a las fases del proceso que transcurren dentro de una UC. Estas Unidades constituyen la gran fortaleza de nuestro sistema2,15.
Pese a ello, el estudio identifica oportunidades para la mejora que se hacen evidentes en la descripción de los escenarios de cuidado de final de vida: el 40% de los posibles donantes nunca ingresa en UC (escenario E), con frecuencia sin que se haya considerado el ingreso para posibilitar la donación de órganos. Por otro lado, casi el 20% de los posibles donantes fallece tras una LTSV (escenario D). Solo recientemente ha sido posible en nuestro país la donación en estas circunstancias de fallecimiento.
El posibilitar la donación en pacientes que en el momento actual fallecen fuera de una UC exige algunas consideraciones relativas a la notificación de posibles donantes al CT, el ingreso en UC para donación y la VENT, que se derivan de este estudio.
La notificación rutinaria y precoz (previa al fallecimiento) de posibles donantes al CT se considera una buena práctica a nivel internacional16–18. Sin embargo, un 36% de posibles donantes en España no son notificados al CT en ningún momento de su evolución, fundamentalmente porque el profesional responsable no identifica el caso como posible donante o porque considera que existen contraindicaciones sin haberlas discutido con el CT. En España existe la recomendación de que los profesionales que atienden a pacientes neurocríticos consideren sistemáticamente la opción de la donación cuando la lesión cerebral es devastadora y se ha desestimado por fútil cualquier tratamiento ulterior19. Esta consideración exige un esfuerzo de formación destinada sobre todo a profesionales de unidades extra-UC, profesionales que en este estudio registran una menor notificación de casos al CT. Por otro lado, también se evidencia que la existencia de criterios de notificación por escrito aumenta la probabilidad de notificación en un 46%. En el establecimiento de dichos criterios, es fundamental insistir en que siempre se discutan con el CT las contraindicaciones aparentes, dado que en la actualidad las contraindicaciones absolutas para la donación de órganos son muy reducidas. De hecho, en auditorías externas realizadas a hospitales españoles, se ha observado que en más de un 10% de los potenciales donantes no notificados por motivos médicos, la existencia de contraindicaciones se había establecido inadecuadamente5.
De sistematizar la notificación de posibles donantes desde las unidades extra-UC, sería necesario plantear una política de ingreso en UC para donación y de VENT. Nuestro estudio pone de manifiesto que esta actuación podría aumentar de forma muy significativa las oportunidades de donación. La VENT está amparada por nuestro marco ético-legal y deontológico20. También a nivel internacional se acepta cada vez más el principio de que el profesional sanitario ha de actuar en el mejor interés del paciente, entendiéndose dicho interés no solo desde un punto de vista clínico, sino como un concepto holístico en el que se incluyen también las creencias y los valores morales de la persona21–23. Si la persona deseaba ser donante, el plantear la opción de la donación y posibilitarla se debe considerar un imperativo ético y un estándar profesional. En este contexto, sin violar el principio de no maleficencia, la literatura internacional actual es en su mayor parte favorable a la VENT24–29 y son varios los países en los que se describe esta práctica8.
Nuestra experiencia pone de manifiesto que el ingreso en UC para donación y la VENT son ya una realidad en España30,31 que contribuyen a la actividad de donación de manera fundamental y ha permitido enfatizar los retos asociados a esta práctica:
- •
Si bien el tiempo hasta el fallecimiento es inferior a 3 días en la mayoría de posibles donantes ingresados en UC para donación (escenarioC), uno de cada 4 pacientes no evoluciona a ME. Por ello, es fundamental realizar una estricta selección de casos con alta probabilidad de evolución a ME y contar con protocolos de LTSV, factor que se relaciona de manera independiente con la intubación/ventilación de posibles donantes. En ocasiones, una vez ingresado el paciente en la UC se objetivan contraindicaciones para la donación no detectadas con anterioridad. Es importante informar a la familia de esta posibilidad.
- •
La comunicación con la familia para plantear ingreso en UC para donación y VENT es compleja, con una probabilidad de consentimiento menor que cuando la entrevista se realiza con el paciente ya ingresado en UC. Por ello es especialmente importante la participación del CT en este tipo de entrevista, factor que se identifica como relacionado con una mayor probabilidad de consentimiento de manera independiente.
- •
Finalmente, y pese a la política de máxima transparencia, no siempre es posible realizar una entrevista previa al ingreso por la situación emocional de la familia, la ausencia de familiares con capacidad de decisión o la gravedad clínica del paciente con riesgo de parada respiratoria inminente.
Por todo lo anterior, el ingreso en UC para donación y la VENT exigen soporte institucional, formación de los profesionales que atienden a pacientes neurocríticos y de los propios CT, así como protocolos de actuación y de información a las familias.
Finalmente, este estudio corrobora la existencia de un potencial de DAC no optimizado en España32: en el 79% de los pacientes fallecidos tras una LTSV (la mayoría con extubación terminal) no se considera la DAC, fundamentalmente por la ausencia de un programa en el correspondiente hospital. Aunque la DAC ha aumentado de manera exponencial en los últimos años33, parece necesaria la apertura de nuevos programas. Es imprescindible también que el desarrollo de este tipo de donación no tenga un impacto negativo en la donación en ME, algo que sigue siendo motivo de preocupación a nivel internacional34,35. El hecho de que el tiempo desde el daño cerebral hasta el fallecimiento sea en esta experiencia más prolongado en el escenario de LTSV (escenario D) que en otros escenarios probablemente ponga de manifiesto que, en el momento actual, se espera un tiempo ante la posibilidad de evolución a ME antes de retirar medidas de soporte vital que ya son fútiles. Por otro lado, a medida que se adquiera experiencia en España con la DAC será necesario reconsiderar el máximo de edad de los potenciales donantes, establecida a día de hoy en la mayor parte de los centros en los 65-70 años36.
El presente estudio tiene varias limitaciones. Los responsables de la recogida de datos pertenecían a la Coordinación de Trasplantes y en muchos aspectos realizaban una revisión de su propia actividad, lo que ha podido influir en cierta medida en la recogida de datos. En segundo lugar, no se registró información sobre los pacientes con daño cerebral catastrófico no fallecidos, lo que limita la comprensión del proceso de donación en algunos aspectos. Por último, aunque la recogida de información fue prospectiva, se sustentó obligadamente en una cohorte retrospectiva, lo que requería la interpretación de la información disponible en la historia clínica por parte del responsable del estudio, si bien se intentó contrastar y completar con el equipo responsable del paciente.
En conclusión, la donación en ME está optimizada en nuestro sistema una vez que el paciente alcanza la ME. El ingreso en UC para donación y la VENT son prácticas establecidas que contribuyen al 24% de la donación eficaz. Las oportunidades de mejora vienen representadas por la instauración de una política de notificación sistemática de posibles donantes al CT, junto con una mayor extensión de la práctica de ingreso en UC para posibilitar la donación de órganos. Finalmente, la DAC se confirma como una gran oportunidad si se quiere asegurar el principio de que la donación forme parte integral del cuidado al final de la vida, con independencia de cuáles sean las circunstancias de fallecimiento de nuestros pacientes.
Autoría/colaboradoresBDG, EC, TP, ML, EM y RM concibieron y diseñaron el estudio, y participaron en la interpretación de los datos. BDG y EC se encargaron del análisis de la información. Todos los autores participaron en la elaboración del artículo, su revisión crítica y aprobación definitiva de la versión remitida para publicación. Los autores de los centros hospitalarios representados en el estudio participaron en la identificación de posibles donantes y facilitaron la adquisición de los datos necesarios para el estudio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a todas las Coordinaciones Autonómicas de Trasplante el apoyo recibido para el desarrollo del proyecto. También agradecen a Pablo Delgado, Amparo Luengo y Bibiana Ramos, de la Organización Nacional de Trasplantes, el imprescindible soporte administrativo, estadístico e informático prestado de manera continuada. Finalmente, agradecen al consorcio internacional ACCORD y, en particular, a NHS Blood and Transplant, líder del grupo de trabajo 5, las herramientas desarrolladas y el conocimiento adquirido durante dicho proyecto.
Alejandra Álvarez-Saiz (H. de Riotinto), Aránzazu Anabitarte (H.U. de Gran Canarias Dr. Negrín), Juan José Aráiz (H. Clínico U. Lozano Blesa), Jose Ignacio Aranzábal (H. de Galdakao y H. U. de Cruces), Juan Bautista Araujo (H. General Virgen de la Luz), Eva María Arias (H. La Línea de la Concepción y H. Punta de Europa), Vicente Arráez (H. General U. de Elche), Manuel Luis Avellanas (H. General de San Jorge), Lourdes Benítez (H.U. Puerta del Mar), José Blanco (C.H. U. Insular Materno-Infantil), María Amparo Bodí (H.U. Joan XXIII de Tarragona), José Bravo (C.H.U. de Pontevedra), Francisco Caballero (H. Santa Creu i Sant Pau), Francisca Cabeza (C.H.U. de Huelva Juan Ramón Jiménez), Francisco Carrizosa (H. Jerez de la Frontera), Ana Casamitjana (C.H.U. Insular Materno-Infantil), Ramón Claramonte (H. de Tortosa Verge de la Cinta), Ruth Corpas (H. General Nuestra Señora del Prado), Esther Corral (H. de Santiago), Juan Ramón Cortés (C.H.U. de Ourense), Domingo Daga (H. U. Virgen de la Victoria), José María Díaz (C.H. de Toledo), José Elizalde (C.H. de Navarra), Lucía Elosegui (H.U. de Donostia), Dolores Escudero (H. U. Central de Asturias), Ramón Fernández-Cid (H. Mateu Orfila), Juan Galán (H.U. i Politécnic La Fe), José Galván (H. Costa del Sol), Carmen García-Díez (C.H.U. de Huelva Juan Ramón Jiménez), Antonio García-Horcajadas (H. de Baza), Fernando García-López (C.H.U. de Albacete), Francisco Javier Gil-Sánchez (H. General U. Santa Lucía), Elena González- González (H.U. de Torrejón), Elena González- Higueras (H. General Virgen de la Luz), Francisco Guerrero (C.H. de Torrecárdenas), Sonia Ibáñez (H. U. Virgen de Macarena), José Luis Iribarren (C.H.U. de Canarias), María Teresa Jurado (Consorci Sanitari de Terrassa), Pascual Laguardia (H. Royo Villanova), Jesús Larraga (H. Clínico U. Lozano Blesa), José María Manciño (H.U. Germans Trias i Pujol), Fernando Maroto (H. San Juan de Dios del Aljarafe), María Ángeles Márquez (H. San Pedro de Alcántara), Carmen Martín-Delgado (H. General La Mancha Centro), María Cruz Martín- Delgado (H.U. de Torrejón), Pilar Martínez-García (H. Puerto Real), Adolfo Martínez-Pérez (H. U. Ramón y Cajal), Fernando Martínez-Soba (H. de San Pedro), Amelia Martínez-Tárrega (H. Can Misses), José Manuel Mayoral (H. General Nuestra Señora del Prado), Elisa Monfort (H. de San Pedro), Antonia Morante (Complejo Hospitalario de Jaén), Emilio Muñoz-Collado (H. de la Merced), Ascensión Navarro (H. Can Misses), Elisabeth Navas (H.U. Mutua de Terrassa), Agustín Nebra (H. U. Miguel Servet), Juan Pedro Olivas (C.H.U. de Albacete), Francisco Jesús Ortega (H. Virgen de Valme), Jose Ignacio Ortiz-Mera (H. Infanta Elena), Javier Paul (H. U. Miguel Servet), Virginia Peralta (C.H. de Toledo), Maria Rosario Pérez-Beltrán (H. de Basurto), Jose Miguel Pérez-Villares (H. U. Virgen de las Nieves), Luis Alberto Ramos (H. General de la Palma), Juan Carlos Robles (H. U. Reina Sofía), Álvaro Ruigómez (H. U. Ramón y Cajal), Sergio Tomás Rodríguez-Ramos (H.U. Nuestra Señora de la Candelaria), Camino Rodríguez-Villar (H. Clínic de Barcelona), Felicidad Romero (H. General La Mancha Centro), José Luis Romero (H.U. de Gran Canarias Dr. Negrín), Salvadora Saez (H. General U. Santa Lucía), José María Sánchez-Andrade (H. Lucus Augusti), Carlos Santiago (H. General U. de Alicante), Carmen Torrecilla (H.U. de La Princesa), María Concepción Valdovinos (H. Obispo Polanco), Jorge Vallejo (H. Regional U. de Málaga), Alejandro Vázquez (H. de Antequera), Julio Domingo Zambudio (H. Clínico U. Virgen de la Arrixaca).