Evaluar la mortalidad y el resultado funcional final de los pacientes con hemorragia intraparenquimatosa espontánea grave (HIP). Determinar las características clínicas, radiológicas y terapéuticas con mayor poder predictivo sobre la mortalidad en la Unidad de Cuidados Intensivos (UCI) y durante el ingreso hospitalario, así como sobre los malos resultados funcionales a los 6 meses.
DiseñoEstudio prospectivo, observacional.
ÁmbitoUCI de un hospital universitario.
PacientesDurante 23 meses se incluyó a aquellos pacientes con diagnóstico de HIP.
Variables de interésDatos demográficos, factores de riesgo cardiovascular, medicación habitual, datos de laboratorio, tomografía craneal (TC), neuromonitorización, manejo terapéutico y evaluación pronóstica.
IntervenciónNinguna.
ResultadosSe incluyó a un total de 186 pacientes. En el 25,8% se realizó evacuación quirúrgica de la HIP. La mortalidad fue del 46,7%. La mediana del Rankin modificado a los 6 meses fue de 5 (RI: 4;6). El análisis multivariante de regresión de Cox mostró que la presencia de diabetes, tratamiento previo con anticoagulantes, la gravedad según APACHE II y el tipo de hemorragia en la TC de cráneo se comportaron como variables predictoras de mortalidad y malos resultados funcionales, mientras que la realización de procedimientos neuroquirúrgicos y la monitorización de la presión intracraneal (PIC) asociaron una mayor supervivencia y mejores resultados.
ConclusiónLa presencia de comorbilidades, como la diabetes o el tratamiento previo con anticoagulantes, así como los hallazgos de la TC se asociaron a peores resultados. Por contra, el marcador de mayor supervivencia y mejor resultado funcional era la monitorización de la PIC, así como la cirugía precoz.
To analyze mortality and functional outcome in patients with severe spontaneous intracerebral hemorrhage (ICH), and identify the clinical characteristics, radiological findings and therapeutic procedures predictive of mortality in the Intensive Care Unit (ICU) and during hospitalization, as well as of poor functional results at 6 months.
DesignA prospective, observational study was carried out.
SettingNeurocritical Care Unit of a university hospital.
PatientsPatients diagnosed with ICH were included over a period of 23 months.
Variables of interestDemographic characteristics, cardiovascular risk factors, regular medication, laboratory test parameters, cranial CT findings, therapeutic procedures and outcome data.
InterventionNone.
ResultsA total of 186 patients with ICH met the inclusion criteria. Surgery to evacuate ICH was performed in 25.8% of the patients. The mortality rate was 46.7%. The modified Rankin score at 6 months was 5 (RI: 4.6). Multivariate Cox regression analysis showed the presence of diabetes, prior anticoagulation, as well as APACHE II severity and the type of bleeding on the cranial CT scan to be predictors of mortality and poor functional outcomes. On the other hand, neurosurgical procedures and intracranial pressure (ICP) monitoring were associated with better outcomes.
ConclusionThe presence of comorbidities such as diabetes, or previous anticoagulation, as well as the CT findings were associated to poorer outcomes. In contrast, ICP monitoring and early neurosurgery were predictive of longer survival and better functional outcomes.
El accidente vascular cerebral (ACV) es una enfermedad frecuente en la actualidad. Concretamente, la hemorragia intraparenquimatosa espontánea (HIP) supone la segunda causa más común de ACV después del ictus isquémico (10-15%)1. Su incidencia anual se estima entre 16 y 33 casos/100.000 habitantes y en los últimos años se ha observado un aumento de su prevalencia relacionado con el incremento de la edad poblacional, y el empleo creciente de terapia antitrombótica en pacientes más jóvenes2–7.
Su mayor incidencia y la necesidad de tratamiento especializado conlleva, con mayor frecuencia, el ingreso del paciente en las Unidades de Cuidados Intensivos (UCI) para su manejo terapéutico1,6, lo cual, unido a la posterior hospitalización en planta convencional, genera un alto uso de recursos sociales y económicos8. Sin embargo, a pesar de los avances en el tratamiento especializado en UCI, la mortalidad es muy elevada, produciéndose la mitad de forma precoz en las primeras 48 h, y los resultados funcionales continúan siendo muy pobres, con solo un 12-39% de los supervivientes funcionalmente independientes. Todo ello justifica los diversos estudios centrados en la búsqueda de modelos predictivos de muerte y resultados funcionales a partir de distintas variables demográficas, clínicas y biológicas con objeto de optimizar el destino más idóneo para el tratamiento de los pacientes con HIP8–13. Sin embargo, muchas de estas investigaciones solo están enfocadas al análisis de la mortalidad intra-UCI u hospitalaria a corto plazo. Por otra parte, existe aún incertidumbre sobre la influencia sobre los resultados finales de diversos procedimientos invasivos como la cirugía inmediata o la neuromonitorización mediante catéter de presión intracraneal (PIC) y presión tisular de oxigenación cerebral (PtiO2)11,14.
El objetivo principal del presente trabajo es determinar la mortalidad y los resultados funcionales en los pacientes con una HIP grave. Como objetivo secundario planteamos estudiar qué variables clínicas, radiológicas y terapéuticas presentan un mayor poder predictivo con relación a la mortalidad en UCI y durante el ingreso hospitalario, así como de malos resultados funcionales a los 6 meses.
Material y métodosDiseño del estudioEstudio prospectivo, observacional, desarrollado desde octubre del 2011 hasta agosto del 2013 en la UCI de la Unidad de Gestión Clínica Cuidados Críticos y Urgencias del Hospital Virgen del Rocío de Sevilla. El estudio fue aprobado por el Comité de Ética e Investigación de nuestro centro, el cual autorizó su realización sin la obtención del consentimiento informado dado el carácter puramente observacional del mismo.
Se incluyó a todos aquellos pacientes diagnosticados de HIP grave. Los criterios de inclusión fueron: 1) pacientes mayores de 14 años y sin límite superior de edad. 2) HIP confirmada mediante tomografía axial computarizada (TC) craneal. 3) Ingreso en la UCI durante las primeras 48 h tras el evento agudo. 4) Nivel de consciencia a su llegada al hospital (en ausencia de interferencia farmacológica, metabólica o hemodinámica) definido mediante una puntuación de ≤ 8 en la Glasgow Coma Score (GCS). 5) Volumen de hemorragia superior a 30 cc a nivel supratentorial o 10 cc a nivel infratentorial. 6) Necesidad de drenaje ventricular externo (DVE) por presencia de hidrocefalia obstructiva. Se excluyó a los pacientes con: HIP secundaria a aneurisma o malformación vascular; lesiones tumorales subyacentes o traumatismo previo; hemorragias protuberanciales debidas a herniación cerebral (hemorragias de Duret); lesiones secundarias por reperfusión del tejido isquémico o transformación hemorrágica del mismo. También se excluyó a pacientes con secuelas neurológicas por enfermedades previas congénitas o adquiridas y a aquellos en los que no se pudiera realizar el seguimiento a corto-largo plazo.
Características de la poblaciónLas variables recogidas fueron el sexo y la edad; factores de riesgo cariovascular como la presencia de hipertensión arterial (HTA) previa, definida por valores de presión arterial superiores a 140/80mmHg; diabetes mellitus (DM); dislipidemia (DL) conocida; tabaquismo, definido por la OMS como el consumo actual y regular de tabaco de >10 cigarrillos/día incluyendo a exfumadores de hasta 6 meses; consumo de tóxicos incluido alcohol, definido como el consumo de 4 unidades de bebida estándares (UBE) diarias en el sexo masculino y 2,5 para las mujeres (en España 1 UBE= 10 g de alcohol puro); consumo de drogas ilícitas tipo cocaína y anfetaminas de forma continuada o esporádica; pacientes en tratamiento crónico por su enfermedad de base con anticoagulantes (antagonistas de la vitamina K) y antiagregantes tipo AAS y clopidrogel; presencia de enfermedades previas que predispongan al sangrado intracraneal como coagulopatías congénitas tipo hemofilia, vasculitis, enfermedad de Moya-Moya y amiloidosis.
La situación clínica de los pacientes se evaluó al ingreso mediante la escala Acute physiology and chronic health evaluation (APACHE) II, el nivel de consciencia mediante la puntuación en la GCS (en ausencia de alteraciones farmacológicas, metabólicas y hemodinámicas) y el déficit neurológico en función de los signos clínicos referentes a la reactividad pupilar, la presencia de focalidad neurológica, afasia o convulsiones jacksonianas cuando el paciente no se encontraba bajo efectos de sedación o bloqueantes neuromusculares. En estas últimas circunstancias, ante la sospecha clínica, se realizó electroencefalograma.
Datos radiológicos y estudios de laboratorioSe practicó una TC craneal al ingreso del paciente. Esta prueba de imagen se repitió a las 24 h en caso de estabilidad clínica (para control evolutivo de las lesiones) o en cualquier momento de la evolución en caso de deterioro neurológico. La información obtenida de estos estudios fue recogida por 2 médicos especialistas en neurocríticos, ciegos a la situación clínica y pronóstica de los pacientes. Posteriormente dichos hallazgos eran cotejados con el informe radiológico correspondiente. Se registraron los siguientes datos: localización de la hemorragia, volumen de la HIP mediante la fórmula fundamentada en el cálculo del volumen de una esfera o un elipsoide (ABC/2), la presencia, cuantía y gravedad de la hemorragia intraventricular (HIV) estimada mediante la escala de Graeb, la existencia de signos radiológicos de efecto masa, entendiendo como tal la existencia de desplazamiento de la línea media de >5mm, compresión u obliteración del tercer ventrículo y compresión de cisternas de la base, así como datos de resangrado en la TC de control (definido por un aumento del volumen del hematoma superior al 33%)15–17.
Para los hematomas de localización supratentorial profundos se usó la escala pronóstica Modified intracerebral hemorrhage score (MICH), donde se cuantifica el nivel de consciencia mediante la escala de GCS, el volumen del hematoma en centímetros cúbicos (cc) y la presencia de hidrocefalia o hemorragia intraventricular10.
Además de los parámetros rutinarios, con fines pronósticos, en todos los pacientes se registraron los niveles de hemoglobina y las cifras de glucemia al ingreso y a las 24h.
Procedimientos realizados y modalidades de tratamientoLos pacientes fueron estudiados mediante los procedimientos diagnósticos y de tratamiento según las guías de práctica clínica de la AHA/ASA del 2010 para el manejo de la HIP, así como mediante los protocolos propios de nuestro centro, que incluyen neuromonitorización invasiva (medición de la PIC y de la PtiO2) en pacientes con GCS≤8 o pacientes sedoanalgesiados con pruebas de imagen en la que se objetiven signos de hipertensión intracraneal, siempre y cuando no existiera una limitación del esfuerzo terapéutico9. En los casos en los que existía alta sospecha de etiología secundaria a causa vascular subyacente (malformación arterio-venosa o aneurismática) se solicitó estudio arteriográfico diagnóstico.
La indicación de intervención neuroquirúrgica se llevó a cabo siguiendo las guías de práctica clínica establecidas o cuando el neurocirujano lo consideró necesario. En todos los pacientes la cirugía se llevó a cabo en las primeras 24 h del inicio de los síntomas. Se practicó craneotomía standard en función de la localización del hematoma: hematomas lobulares de >3cm de diámetro superficiales, <1cm de la cortical, en pacientes con deterioro del nivel de consciencia, puntuación de la escala de GCS 9-12 puntos; hematomas cerebelosos de >3cm de diámetro con datos de compresión del tronco encefálico o hidrocefalia obstructiva secundaria. Se indicó la colocación de DVE en aquellos pacientes con HIV moderada-grave o hidrocefalia obstructiva secundaria (HIV pura, hematomas profundos con gran invasión intraventricular o hematomas infratentoriales de cerebelo no suceptibles de craneotomía, con deterioro progresivo del nivel de consciencia claramente atribuible a la hidrocefalia). Se realizó craneotomía e inserción de DVE en pacientes con hematomas supratentoriales profundos <60 años con deterioro progresivo del nivel de consciencia y con >30 cc de volumen en los que existía desplazamiento de la línea media de >5mm y presentaran una puntuación media en la escala de MICH de 2-48.
Se practicó fibrinólisis intraventricular en aquellos pacientes con HIV moderada-grave con una puntuación en la escala de Graeb > 5 para el tratamiento de la hidrocefalia obstructiva secundaria al coágulo intraventricular, descartando previamente la presencia de malformación vascular, siempre que el estudio de coagulación fuese normal y que el DVE estuviera permeable. La fibrinólisis se llevó a cabo empleando urocinasa 10.000 UI/12 h. La duración del tratamiento fue de 5 días, ajustando el mismo en función de criterios clínicos y de los hallazgos tomográficos en TC evolutivas cada 48 h.
Evolución clínicaSe recogieron las siguientes complicaciones neurológicas: hidrocefalia, edema cerebral, convulsiones, resangrado y complicaciones infecciosas.
Obtuvimos datos sobre variables generales: días de estancia en UCI y en hospital; mortalidad durante su estancia en UCI y en el hospital o a los 6 meses postsangrado. Los supervivientes a la salida del hospital se evaluaron a los 6 meses mediante la escala de Rankin modificada18. Esta escala comprende 7 grupos con un valor creciente con relación a la gravedad e incapacidad funcional del paciente tras el ictus, siendo las puntuaciones extremas el valor 0 «paciente asintomático» y el valor 6 «fallecimiento».
Análisis estadísticoSe llevó a cabo un análisis descriptivo de las variables numéricas, las cuales se resumieron con medias y desviaciones típicas o, en caso de distribuciones asimétricas, en mediana o rango intercuartílico (RI). Posteriormente se realizó un análisis inferencial en el que se establecieron las relaciones entre variables categóricas. Para valorar la relación entre 2 variables de tipo cualitativo se aplicó el test de Chi-cuadrado o test de Fisher. Se llevó a cabo la comparación de medias para analizar la relación entre una variable cualitativa dicotómica y una cuantitativa. Se realizó el test de la t de Student, una vez validados los requisitos de aleatoriedad, independencia, normalidad e igualdad de varianza. Caso de no cumplirse el requisito de normalidad, se usó el test de la U de Mann Whitney. En caso de detectarse diferencias significativas, se determinaron intervalos de confianza (IC) al 95%. Se realizó inicialmente un análisis inferencial univariante y posteriormente multivariante mediante el modelo de regresión de Cox de riesgos proporcionales. En el modelo multivariante se incluyeron aquellas variables que en el análisis previo univariado hubieran alcanzado un nivel de significación p<0,1. Aplicamos este método para investigar el efecto de diferentes variables que hipotéticamente pudieran ser predictivas (como la edad, el sexo, antecedentes personales, presentación clínica al ingreso, los hallazgos tomográficos, etc.) a lo largo del tiempo de seguimiento hasta que sucedía, o no, el fallecimiento del paciente. En aquellas variables incluidas en el modelo final, se analizaron el hazard ratio (HR) y los IC al 95%. De esta manera obteníamos las tasas de riesgo de incidencia del evento de interés (mortalidad) ajustadas por el efecto de una o más variables predictivas. Para obtener el modelo pronóstico a los 6 meses, se ha estimado el riesgo relativo (RR) y el IC al 95% de las variables mediante regresión de Cox con tiempos fijos (evaluación a los 6 meses) en todos los sujetos. En este sentido y con fines analíticos, los resultados funcionales se categorizaron según la puntuación alcanzada por la escala de Rankin modificada en 2 grupos: buen resultado funcional (puntuación en la escala de 1 y 2) y mal resultado funcional (puntuación en la escala 3, 4 y 5).
En todos los contrastes de hipótesis se consideró un nivel de significación de p < 0,05. Este análisis estadístico se realizó con el programa informático SPSS 22.0 (IBM Corporation, NY, Estados Unidos).
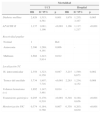
ResultadosUn total de 186 pacientes con HIP cumplieron los criterios de inclusión exigidos para este estudio. Las características, variables clínicas, hallazgos tomográficos, procedimientos y datos evolutivos de la muestra se presentan en la tabla 1. La mediana de edad fue de 60 años (RI 49; 66), de los cuales 122 eran varones (65,6%). Entre los factores de riesgo, el más frecuente en nuestra muestra fue la HTA (66,7%) seguido por el tratamiento con antiagregantes (23,1%). La mediana de puntuación en el GCS al ingreso fue de 9 puntos (RI 7; 12) siendo la localización más frecuente de la HIP los ganglios de la base (53,2%). La mediana de puntuación del volumen del hematoma fue de 39 cc (RI 21,7; 65,0). El 25,8% de los pacientes incluidos en el estudio fueron intervenidos quirúrgicamente para evacuación de la HIP. La mortalidad total fue del 46,7% (89 pacientes) de los cuales 65 (34,9%) fallecieron en UCI, el 11,8% (21 pacientes) durante su estancia hospitalaria y 3 pacientes a lo largo de la evolución durante los 6 meses postictus.
Características generales de los 186 pacientes incluidos en el estudio
| Variables clínicas | |
|---|---|
| Características demográficas | |
| Sexo, n (%) | |
| Hombre | 122 (65,6) |
| Edad, mediana (RI) | 60 (49; 66) |
| Antecedentes, n (%) | |
| Hipertensión | 124 (66,7) |
| Dislipidemia | 68 (36,6) |
| Diabetes | 51 (27,4) |
| Tabaquismo | 85 (45,7) |
| Alcohol | 47 (25,3) |
| Drogas | 11 (5,9) |
| Anticoagulantes | 25 (13,4) |
| Antiagregantes | 43 (23,1) |
| Hemofilia | 2 (1,1) |
| Vasculitis | 2 (1,1) |
| Moya-Moya | 4 (2,2) |
| Amiloidosis | 4 (2,2) |
| Exploración clínica al ingreso | |
| GCS, mediana (RI) | 9 (7; 12) |
| Reactividad pupilar, n (%) | |
| Normal | 128 (68,8) |
| Anisocoria | 40 (21,5) |
| Midriasis | 18 (9,7) |
| Focalidad, n (%) | |
| Normal | 58 (31,2) |
| Monoparesia | 13 (7,0) |
| Hemiparesia | 101 (54,3) |
| Tetraparesia | 14 (7,5) |
| Afasia n (%) | 72 (38,7) |
| Convulsiones, n (%) | 28 (15,1) |
| Hallazgos TC | |
| Localización, n (%) | |
| H. cerebral | 75 (40,3) |
| H. cerebeloso | 29 (15,6) |
| H. intraventricular | 140 (75,3) |
| Ganglios de la base | 99 (53,2) |
| Tronco del encéfalo | 20 (10,8) |
| Escala de Graeb, mediana (RI) | 6 (2; 9) |
| Volumen hematoma (cc), mediana (RI) | 39 (21,7; 65,0) |
| Efecto masa en TC | 142 (76,3) |
| Escalas de gravedad, mediana (RI) | |
| APACHE II | 15 (11; 20) |
| Escala de MICH | 2 (0; 3) |
| Datos de laboratorio | |
| Hemoglobina [g/dl], mediana (RI) | 13,4 (12,0; 15,0) |
| Glucemia [mg/dl], mediana (RI) | |
| Al ingreso | 151 (124; 199) |
| Primeras 24 h | 130 (110; 163) |
| Procedimientos, n (%) | |
| Tratamiento quirúrgico | 48 (25,8) |
| Arteriografía diagnóstica, n (%) | |
| No realizada | 116 (62,4) |
| Sin hallazgos | 67 (36,0) |
| Patológica | 3 (11,6) |
| Inserción de drenaje ventricular | 78 (41,9) |
| Fibrinólisis | 10 (5,4) |
| Monitorización invasiva, n (%) | |
| PIC | 51 (27,4) |
| PtiO2 | 21 (11,3) |
| Evolución | |
| Complicaciones, n (%) | |
| Hidrocefalia | 91 (48,9) |
| Edema cerebral | 131 (70,4) |
| Convulsiones | 24 (12,9) |
| Resangrado | 46 (24,7) |
| Otras | 82 (44,1) |
| LET, n (%) | 35 (18,8) |
| Días de estancia, mediana (RI) | |
| UCI | 11,5 (3; 22) |
| Hospital | 26 (7;60) |
| Mortalidad, n (%) | |
| UCI | 65 (34,9) |
| Hospital | 21 (11,8) |
| Muerte encefálica | 31 (16,7) |
| Resultado funcional (6 meses) | |
| Índice de Rankin, mediana (RI) | 5 (4; 6) |
| Buen resultado, n (%) | 38 (38,4) |
| Mal resultado, n (%) | 61 (61,6) |
APACHE: Acute Physiology And Chronic Health Evaluation; cc: centímetros cúbicos; GCS: Glasgow Coma Scale; H: hemorragia; LET: limitación del esfuerzo terapéutico; MICH: Modified Intracerebral Hemorrhage Score; PIC: presión intracraneal; PtiO2: presión tisular de oxigenación cerebral; RI: rango intercuartílico; TC: tomografía axial computarizada.
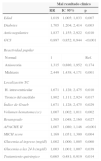
En la tabla 2 se muestran las diferencias halladas en las distintas variables entre fallecidos y supervivientes. Destacamos que los pacientes con los niveles de glucemia al ingreso y a las 24 h elevados, los diabéticos o los tratados con anticoagulantes orales tuvieron mayor tasa de fallecimiento tanto durante su ingreso en la UCI como durante su ingreso hospitalario. Entre otras variables, el nivel de consciencia al ingreso, la respuesta pupilar, la localización a nivel del tronco del encéfalo, la presencia de HIV cuantificada mediante la escala Graeb, así como el APACHE II, presentaban diferencias en su distribución entre los pacientes que fallecieron en UCI o en el hospital y los supervivientes. La presencia de intervención neuroquirúrgica fue también un factor que se distribuyó de forma diferente al estudiar la mortalidad en dichos grupos, dado que la supervivencia fue mayor en los pacientes intervenidos quirúrgicamente. En la tabla 3 se muestra dicha información.
Distribución de las variables según mortalidad en UCI e intrahospitalaria
| Mortalidad | ||||||
|---|---|---|---|---|---|---|
| UCI | Hospital | |||||
| No | Sí | No | Sí | |||
| n (%) | 121 (65,1) | 65 (34,9) | p | 99 (53,2) | 87 (46,7) | p |
| Características demográficas | ||||||
| Sexo, n (%) | ||||||
| Hombre | 78 (64,5) | 44 (67,7) | 0,658 | 62 (62,6) | 60 (69,0) | 0,364 |
| Mujer | 43 (35,5) | 21 (32,3) | 37 (37,4) | 27 (31,0) | ||
| Edad, mediana (RI) | 58 (48; 67) | 61 (53; 66) | 0,206 | 57 (46,5; 65,5) | 63 (54; 67) | 0,006 |
| Antecedentes, n (%) | ||||||
| Hipertensión | 77 (63,6) | 47 (72,3) | 0,232 | 63 (63,6) | 61 (70,1) | 0,350 |
| Dislipidemia | 43 (35,5) | 25 (38,5 | 0,696 | 31 (31,3) | 37 (42,5) | 0,113 |
| Diabetes | 23 (19,0) | 28 (43,1) | 0,005 | 19 (19,2) | 32 (36,8) | 0,007 |
| Tabaquismo | 52 (43,0) | 33 (50,8) | 0,309 | 43 (43,4) | 42 (48,3) | 0,508 |
| Alcohol | 25 (20,7) | 22 (33,8) | 0,048 | 22 (22,2) | 25 (28,7) | 0,308 |
| Drogas | 8 (6,6) | 3 (4,6) | 0,750 | 8 (8,1) | 3 (3,4) | 0,181 |
| Anticoagulantes | 10 (8,3) | 15 (23,1) | 0,005 | 7 (7,1) | 18 (20,7) | 0,007 |
| Antiagregantes | 27 (22,3) | 16 (24,6) | 0,723 | 23 (23,2) | 20 (23,0) | 0,969 |
| Exploración clínica al ingreso | ||||||
| GCS, mediana (RI) | 10 (7; 13) | 7 (6; 10) | 0,005 | 10 (7; 13) | 7 (6; 10) | 0,005 |
| Reactividad pupilar, n (%) | ||||||
| Normal | 95 (78,5) | 33 (50,8) | 0,005 | 76 (76,8) | 52 (59,8) | 0,009 |
| Anisocoria | 20 (16,5) | 20 (30,8) | 19 (19,2) | 21 (24,1) | ||
| Midriasis | 6 (5,0) | 12 (18,5) | 4 (4,0) | 14 (16,1) | ||
| Focalidad | 0,147 | 0,410 | ||||
| Normal | 39 (32,2) | 19 (29,2) | 34 (34,3) | 24 (27,6) | ||
| Monoparesia | 11 (9,1) | 2 (3,1) | 8 (8,1) | 5 (5,7) | ||
| Hemiparesia | 65 (53,7) | 36 (55,4) | 52 (52,5) | 49 (56,3) | ||
| Tetraparesia | 6 (5,0) | 8 (12,3) | 5 (5,1) | 9 (10,3) | ||
| Afasia, n (%) | 46 (38) | 26 (40) | 0,791 | 38 (38,4) | 34 (39,1) | 0,922 |
| Convulsiones | 22 (18,2) | 6 (9,2) | 0,104 | 15 (15,2) | 13 (14,9) | 0,968 |
| Hallazgos TC | ||||||
| Localización, n (%) | ||||||
| H. cerebral | 45 (37,2) | 30 (46,2) | 0,235 | 35 (35,4) | 40 (46,0) | 0,141 |
| H. cerebeloso | 19 (15,7) | 10 (15,4) | 0,995 | 16 (16,2) | 13 (14,9) | 0,819 |
| H. intraventricular | 82 (67,8) | 58 (89,2) | 0,001 | 65 (65,7) | 75 (86,2) | 0,001 |
| Ganglios de la base | 65 (53,7) | 34 (52,3) | 0,854 | 53 (53,5) | 46 (52,9) | 0,928 |
| Tronco del encéfalo | 7 (5,8) | 13 (20,0) | 0,003 | 6 (6,1) | 14 (16,1) | 0,028 |
| Escala de Graeb | 6 (1; 8) | 7 (4; 9) | 0,008 | 4 (0; 8) | 7 (4; 9) | 0,001 |
| Volumen hematoma (cc), mediana (RI) | 36 (20; 60) | 47 (30; 81) | 0,016 | 36 (20; 56,5) | 45 (27,5; 80) | 0,008 |
| Efecto masa en TC, n (%) | 87 (71,9) | 55 (84,6) | 0,052 | 68 (68,7) | 74 (85,1) | 0,009 |
| Escalas de gravedad | ||||||
| APACHE II, mediana (RI) | 14 (10; 17) | 18 (15,5; 22) | 0,000 | 12 (10; 16) | 18 (16; 22) | 0,0000 |
| Escala de MICH, mediana (RI) | 2 (0;3) | 2 (0;4) | 0,187 | 2 (0;3) | 2 (0;4) | 0,106 |
| Datos de laboratorio | ||||||
| Hemoglobina [g/dl], mediana (RI) | 13,5 (12,1; 15,0) | 13,4 (11,2; 15,0) | 0,664 | 13,7 (12,3; 15,0) | 13,4 (11,4; 15,0) | 0,317 |
| Glucemia (mg/dl), mediana (RI) | ||||||
| Al ingreso | 142 (121; 189,5) | 179 (138; 213,5) | 0,007 | 146 (120,5; 189) | 163 (134; 211) | 0,004 |
| Primeras 24 h | 123 (109; 157) | 142 (116; 177) | 0,023 | 120 (107,5; 157,0) | 141 (116; 173) | 0,023 |
| Procedimientos, n (%) | ||||||
| Tratamiento quirúrgico | 42 (34,7) | 6 (9,2) | 0,000 | 35 (35,4) | 13 (14,9) | 0,002 |
| Inserción de drenaje ventricular | 32 (26,4) | 19 (29,2) | 0,685 | 26 (26,3) | 25 (28,7) | 0,706 |
| Fibrinólisis | 8 (6,6) | 2 (3,1) | 0,498 | 5 (5,1) | 5 (5,7) | 0,999 |
| Monitorización invasiva | ||||||
| PIC | 41 (33,9) | 10 (15,4) | 0,007 | 33(33,3) | 18 (20,7) | 0,054 |
| PTIO2 | 17 (14,0) | 4 (6,2) | 0,105 | 14 (14,1) | 7 (33,3) | 0,190 |
| Evolución | ||||||
| Complicaciones, n (%) | ||||||
| Hidrocefalia | 55 (45,5) | 36 (55,4) | 0,196 | 42 (42,4) | 49 (56,3) | 0,059 |
| Edema cerebral | 84 (69,4) | 47 (72,3) | 0,681 | 67 (67,7) | 64 (73,6) | 0,380 |
| Convulsiones | 21 (17,4) | 3 (4,6) | 0,013 | 16 (16,2) | 8 (9,2) | 0,157 |
| Resangrado | 23 (19,0) | 23 (35,4) | 0,014 | 18 (18,2) | 28 (32,2) | 0,027 |
| Días de estancia, mediana (RI) | ||||||
| UCI | 15 (9; 27,5) | 3 (1; 8,5) | 0,000 | 14 (7; 24) | 5 (2;20) | 0,000 |
| Hospital | - | - | - | 46 (24; 76) | 5 (2; 29) | 0,005 |
APACHE: Acute Physiology And Chronic Health Evaluation; cc: centímetros cúbicos; GCS: Glasgow Coma Scale; H: hemorragia; LET: limitación del esfuerzo terapéutico; MICH: Modified Intracerebral Hemorrhage Score; PIC: presión intracraneal; PtiO2: presión tisular de oxigenación cerebral; RI: rango intercuartílico; TC: tomografía axial computarizada.
Análisis univariado mediante regresión de COX sobre la mortalidad en UCI y en el hospital
| Mortalidad | ||||||
|---|---|---|---|---|---|---|
| UCI | Hospital | |||||
| HR | IC 95% | p | HR | IC 95% | p | |
| Edad | 1,017 | 0,996; 1,039 | 0,106 | 1,027 | 1,007; 1,046 | 0,007 |
| Diabetes | 1,947 | 1,189; 3,188 | 0,008 | 1,879 | 1,210; 2,918 | 0,005 |
| Anticoagulantes | 2,614 | 1,461; 4,679 | 0,001 | 2,813 | 1,658; 4,771 | <0,001 |
| GCS | 0,870 | 0,800;0,945 | 0,001 | 0,896 | 0,836; 0,960 | 0,002 |
| Reactividad pupilar | ||||||
| Normal | 1 | Ref. | 1 | Ref. | ||
| Anisocoria | 2,071 | 1,182; 3,628 | 0,011 | 1,361 | 0,817; 0,279 | 0,237 |
| Midriasis | 3,994 | 2,046; 7,797 | <0,001 | 3,376 | 1,857; 6,137 | <0,001 |
| Localización | ||||||
| H. intraventricular | 2,898 | 1,323; 6,350 | 0,008 | 2,681 | 1,423; 5,050 | 0,002 |
| Tronco del encéfalo | 2,313 | 1,255; 4,262 | 0,007 | 1,887 | 1,062; 3,352 | 0,030 |
| Escala de Graeb | 1,071 | 1,002; 1,144 | 0,042 | 1,084 | 1,024; 1,148 | 0,005 |
| Volumen hematoma (cc) | 1,664 | 1,020; 2,713 | 0,041 | 1,004 | 0,999; 1,010 | 0,120 |
| APACHE II | 1,154 | 1,102; 1,210 | <0,001 | 1,151 | 1,105; 1,199 | <0,001 |
| Hemoglobina (g/dl) | 0,928 | 0,844; 1,020 | 0,123 | 0,914 | 0,839; 0,996 | 0,040 |
| Glucemia al ingreso (mg/dl) | 1,006 | 1,001; 1,010 | 0,009 | 1,001 | 0,998; 1,005 | 0,366 |
| Tratamiento quirúrgico | 0,229 | 0,099; 0,532 | 0,001 | 0,322 | 0,177; 0,585 | <0,001 |
| Inserción de drenaje ventricular | 0,492 | 0,279; 0,869 | 0,014 | 0,621 | 0,382; 1,012 | 0,056 |
| Monitorización invasiva, n (%) | ||||||
| PIC | 0,369 | 0,188; 0,725 | 0,004 | 0,484 | 0,286; 0,818 | 0,007 |
cc: centímetros cúbicos; GCS: Glasgow Coma Scale; H: hemorragia; HR: hazard ratio; IC: intervalo de confianza; p: nivel de significación; PIC: presión intracraneal.
En la tabla 4 se exponen los resultados del análisis multivariante de regresión de Cox de aquellas variables que se asocian de forma independiente al fallecimiento tras la HIP, tanto en UCI como durante el ingreso en el hospital. Cabe destacar que los hallazgos radiológicos que asociaron una mayor mortalidad en UCI y en el hospital fueron: la presencia de HIV, la localización de la HIP a nivel del troncoencéfalo y la presencia de signos radiológicos de resangrado. Por otro lado, el volumen del hematoma al ingreso y la presencia de efecto masa del mismo se asociaron a la mortalidad en UCI y en el hospital, respectivamente.
Análisis multivariante de regresión de Cox de riesgos proporcionales para la mortalidad en UCI y en el hospital
| Mortalidad | ||||||
|---|---|---|---|---|---|---|
| UCI | Hospital | |||||
| HR | IC 95% | p | HR | IC 95% | p | |
| Diabetes mellitus | 2,629 | 1,515; 4,561 | 0,001 | 1,978 | 1,235; 3,167 | 0,005 |
| APACHE II | 1,137 | 1,081; 1,196 | <0,001 | 1,166 | 1,117; 1,217 | <0,001 |
| Reactividad pupilar | ||||||
| Normal | 1 | Ref. | ||||
| Anisocoria | 2,306 | 1,269; 4,191 | 0,006 | - | ||
| Midriasis | 2,688 | 1,243; 5,814 | 0,012 | |||
| Localización TC | ||||||
| H. intraventricular | 2,358 | 1,323; 6,350 | 0,047 | 3,215 | 1,549; 6,673 | 0,002 |
| Tronco del encéfalo | 3,734 | 1,807; 7,716 | <0,001 | 2,263 | 1,234; 4,152 | 0,008 |
| Volumen hematoma (cc) | 1,992 | 1,147; 3,461 | 0,014 | - | - | |
| Tratamiento quirúrgico | 0,295 | 0,170; 0,510 | <0,001 | 0,348 | 0,184; 0,656 | <0,001 |
| Monitorización PIC | 0,374 | 0,184; 0,760 | 0,007 | 0,358 | 0,203; 0,630 | <0,001 |
cc: centímetros cúbicos; H: hemorragia; HR: hazard ratio; IC: intervalo de confianza; p: nivel de significación; PIC: presión intracraneal; TC: tomografía axial computarizada.
Por último, la evaluación funcional de los pacientes a los 6 meses se expone en la tabla 5. En el análisis multivariante correspondiente a la tabla 6 se muestra que la presencia de diabetes o tratamiento previo con anticoagulantes y el tipo de hemorragia en la TC de cráneo son predictores de mortalidad y de malos resultados funcionales, mientras que la presencia de cirugía se asoció a mayor supervivencia y a mejores resultados funcionales.
Análisis univariado de regresión de COX sobre mal resultado funcional (Rankin modificado ≥ 3) a los 6 meses
| Mal resultado clínico | |||
|---|---|---|---|
| RR | IC 95% | p | |
| Edad | 1,019 | 1,005; 1,033 | 0,007 |
| Diabetes | 1,705 | 1,204; 2,414 | 0,003 |
| Anticoagulantes | 1,837 | 1,155; 2,922 | 0,010 |
| GCS | 0,897 | 0,852; 0,944 | <0,001 |
| Reactividad pupilar | |||
| Normal | 1 | Ref. | |
| Anisocoria | 1,315 | 0,886; 1,952 | 0,174 |
| Midriasis | 2,449 | 1,438; 4,171 | 0,001 |
| Localización TC | |||
| H. intraventricular | 1,671 | 1,128; 2,475 | 0,010 |
| Tronco del encéfalo | 1,802 | 1,111; 2,924 | 0,017 |
| Índice de Graeb | 1,671 | 1,128; 2,475 | 0,029 |
| Volumen hematoma (cc) | 1,007 | 1,002; 1,011 | 0,002 |
| Resangrado | 1,505 | 1,048; 2,160 | 0,027 |
| APACHE II | 1,007 | 1,080; 1,146 | <0,001 |
| MICH score | 1,169 | 1,051; 1,300 | 0,004 |
| Glucemia al ingreso (mg/dl) | 1,002 | 1,000; 1,005 | 0,060 |
| Glucemia a las 24 h (mg/dl) | 1,003 | 1,001; 1,007 | 0,039 |
| Tratamiento quirúrgico | 0,665 | 0,481; 0,919 | 0,014 |
APACHE: Acute physiology and chronic health evaluation; cc: centímetros cúbicos; GCS: Glasgow Coma Scale; IC: intervalo de confianza; MICH: Modified intracerebral hemorrhage score; p: nivel de significación; RR: riesgo relativo; TC: tomografía axial computarizada.
Análisis multivariante de regresión de Cox de riesgos proporcionales para mal resultado clínico (Rankin modificado ≥ 3) a los 6 meses de la hemorragia cerebral
| Mal resultado clínico | |||
|---|---|---|---|
| RR | IC 95% | p | |
| Diabetes mellitus | 1,701 | 1,180; 2,453 | 0,004 |
| Anticoagulación | 1,716 | 1,050; 2,802 | 0,031 |
| APACHE II | 1,122 | 1,086; 1,159 | <0,001 |
| Localización TC | |||
| Tronco del encéfalo | 2,080 | 1,255; 3,447 | 0,004 |
| Volumen hematoma (cc) | 1,005 | 1,001; 1,009 | 0,026 |
| Tratamiento quirúrgico | 0,580 | 0,387; 0,867 | 0,008 |
APACHE: Acute physiology and chronic health evaluation; cc: centímetros cúbicos; IC: intervalo de confianza; p: nivel de significación; RR: riesgo relativo; TC: tomografía axial computarizada.
En nuestra serie la HIP presentó una alta mortalidad y pobres resultados funcionales. Los antecedentes de diabetes, anticoagulación previa, localización y volumen del hematoma, así como la gravedad del paciente al ingreso, se asociaron a mal pronóstico de los pacientes, en cambio presentaron mejores resultados aquellos estudiados mediante monitorización de la PIC o intervenidos quirúrgicamente.
En los últimos decenios se ha objetivado una disminución de la incidencia de la HIP de hasta un 31%2. Este hecho creemos que está motivado por un mejor control de HTA, aunque la mortalidad y los resultados funcionales, como en nuestro estudio, siguen siendo pobres, probablemente por el mayor uso de terapia antiagregante y anticoagulante1. Estudios recientes no han mostrado cambios en la mortalidad inmediata y a largo plazo, a pesar de los avances producidos en prevención primaria, la adherencia a las guías clínicas de los tratamientos actuales y el manejo de estos pacientes cada vez más frecuente en unidades especializadas de neurocríticos6,19.
En nuestra serie, las tasas de mortalidad se encuentran en rangos similares a las descritas en la literatura. En la revisión sistemática y el metaanálisis llevado a cabo por van Asch et al.4 se objetivó una mortalidad a los 30 días entre el 35 y el 52%, produciéndose el 50% de estas durante las primeras 48-72 h del sangrado. En nuestra muestra, la mortalidad se encuentra en rangos elevados (46,7%). Este hecho puede estar justificado por varias razones. En primer lugar, se trata de una serie compuesta exclusivamente por pacientes críticos que precisan ingreso en la UCI. En segundo lugar, el rango de edad de nuestros pacientes (mediana de edad de 60 años): es conocido que las franjas etarias entre 45 y 59 años presentan una mortalidad superior, incluso, a la de aquellos pacientes mayores de 75 años2. El creciente empleo de terapias anticoagulantes en poblaciones más jóvenes por su enfermedad de base o con carácter profiláctico se mostró en otros trabajos como un factor de riesgo independiente de mortalidad en la HIP, asociándose a la expansión del hematoma o recurrencia de la HIP7,20. En nuestra serie el 23,1% de los pacientes previamente estaban antiagregados y el 13,4% seguían tratamiento con anticoagulantes orales. En tercer lugar, el periodo de seguimiento de nuestra población es superior al de otras series. La mayoría de las publicaciones analizan la mortalidad a los 30 días. En el presente estudio, hemos querido ampliar este periodo, analizando la mortalidad, habitualmente oculta, que se produce posteriormente al alta de la UCI, periodo superior, frecuentemente, a los 30 días. En nuestro caso esta mortalidad fue del 11,8% lo cual explicaría también nuestra mayor mortalidad comparada con otras series. No obstante, no pudimos hacer un análisis más exhaustivo de este subgrupo de forma aislada, por cuestiones metodológicas.
El 66,7% de los pacientes incluidos en nuestro estudio eran hipertensos, dato similar al de otras series, puesto que se trata del factor de riesgo más importante para padecer una HIP. Estudios recientes han destacado la importancia del control óptimo de las cifras tensionales en estos pacientes aunque solo se ha observado un posible beneficio sobre los resultados funcionales sin que se haya demostrado impacto en la mortalidad, al igual que en nuestra serie5.
Cuando relacionamos las variables de estudio con la mortalidad en la UCI y la hospitalaria, objetivamos que los pacientes diabéticos duplicaban el riesgo de probabilidad de fallecimiento, al igual que observamos en otras enfermedades neurocríticas21. Otras variables independientes de mortalidad en ambos casos fue la puntuación en la escala de gravedad APACHE II al ingreso, la presencia de HIV y los hematomas localizados a nivel del tronco del encéfalo. En cambio, encontramos una menor tasa de mortalidad en los pacientes que fueron tratados quirúrgicamente o que fueron neuromonitorizados mediante PIC, mostrándose ambos factores protectores frente a la mortalidad. Uno de los principales mecanismos implicados en la mortalidad y en los resultados funcionales tras la HIP se relaciona con el crecimiento del hematoma en las primeras 24 h. Por tanto, el tratamiento quirúrgico precoz podría tener implicaciones importantes en estos resultados. Por otro lado, aunque la neuromonitorización multimodal invasiva inicialmente fuera encaminada a los pacientes que habían sufrido un traumatismo cráneo-encefálico grave, consideramos que puede aportar información de utilidad en el manejo de los pacientes neurocríticos en general19,22,23. Un seguimiento estrecho de la situación neurológica permitiría realizar intervenciones y actuaciones terapéuticas precoces y, por tanto, podría mejorar los resultados funcionales, tal y como indican nuestros hallazgos mediante la monitorización invasiva de la PIC.
Se han realizados numerosos estudios para establecer la relación riesgo/beneficio del tratamiento quirúrgico precoz (en las primeras 12 h) frente al tratamiento conservador inicial13. Entre ellos, tenemos los resultados del ensayo STICH que no mostraron un beneficio de la cirugía frente al tratamiento médico3. Probablemente, el tiempo entre el comienzo del inicio de los síntomas de la HIP y la cirugía fue superior al requerido para evitar la expansión del hematoma (mediana de tiempo 30 h). Por otra parte, el 26% de los pacientes asignados al brazo de tratamiento conservador sufrieron posteriormente deterioro neurológico y fueron cruzados al brazo de cirugía, aumentándose la mediana hasta las 60 h3. Coincidiendo con nuestros datos, un metaanálisis publicado en 2008, que incluyó 10 trabajos, objetivó un menor riesgo de muerte y dependencia en aquellos pacientes que fueron intervenidos mediante cirugía11. Recientemente, el estudio STICH-2, diseñado para comparar los resultados de la cirugía precoz frente al tratamiento conservador en pacientes con hematomas lobares14, tampoco mostró un beneficio en la cirugía tras la HIP. Probablemente estos resultados se deban a que los pacientes incluidos en este estudio tenían un nivel de consciencia normal y presentaban específicamente hemorragias de localización lobar, por lo que no mostraban datos de hipertensión endocraneal, al contrario que en nuestra serie, que serían los que probablemente se beneficiarían de la cirugía. No obstante, quisiéramos destacar que las guías europeas sobre el manejo de la HIP sí se muestran acordes con la presencia de mejores resultados funcionales en aquellos pacientes intervenidos mediante procedimientos neuroquirúrgicos24.
Al igual que sucede en el trabajo de Ruijiun et al.8 encontramos variables relacionadas con el resultado funcional a los 6 meses: la diabetes, APACHE II al ingreso, el volumen del hematoma inicial y su localización a nivel troncoencefálico. Nuestro trabajo aporta como factor de riesgo la anticoagulación, al igual que otras series nacionales, así como una mejora del pronóstico en los pacientes tratados mediante evacuación precoz del hematoma20.
Nuestro estudio presenta una serie de limitaciones. En primer lugar, se trata de un estudio observacional realizado en un solo centro. No obstante, quisiéramos resaltar que se trata de un hospital de tercer nivel de referencia en neurocríticos. En segundo lugar, a pesar de seguir las guías de práctica clínica, el criterio de intervención quirúrgica se estableció en algunos casos a juicio del equipo neuroquirúrgico de guardia. Tercero, el número de fallecimientos durante el ingreso hospitalario, tras su paso por UCI, no permitió hacer un análisis exhaustivo sobre los factores relacionados con la mortalidad oculta. Por último, no recogimos información precisa sobre el tipo de técnica quirúrgica utilizada, ni incluimos entre los criterios radiológicos los signos de sangrado activo de la HIP25. No obstante, quisiéramos comentar que estos aspectos serán cubiertos en posteriores trabajos. Actualmente, nos encontramos realizando un estudio multicéntrico que nos permitirá incluir estas variables, así como contrastar nuestros hallazgos.
Como fortalezas de este trabajo, consideramos que hemos realizado el seguimiento del paciente a la salida de UCI y del hospital, hecho que en ocasiones se centra en una ventana temporal de 30 días, por lo que no se conoce la evolución de los pacientes a su salida de los centros hospitalarios. El tamaño muestral, aunque recogido en un solo centro y durante el periodo que duró el estudio, lo consideramos adecuado para un análisis descriptivo y exploratorio sobre las características de nuestra población.
ConclusiónEn nuestra serie, la HIP prosigue como enfermedad de alta mortalidad y pobres resultados funcionales. La presencia de comorbilidades como la diabetes o el tratamiento previo con anticoagulantes, así como el tipo de hallazgos en la TC de cráneo (hemorragia localizada en troncoencéfalo, a nivel intraventricular y la presencia de resangrado, entre otros), son predictores de mortalidad y de malos resultados funcionales, mientras que la monitorización mediante PIC y la presencia de cirugía precoz se asociaron a una mayor supervivencia y a mejores resultados funcionales. No obstante, consideramos necesario continuar la línea de este trabajo, mediante un estudio multicéntrico, para validar nuestros hallazgos y posteriormente evaluar estrategias de mejora en el manejo de los pacientes con HIP grave.
Conflicto de interesesLos autores no presentan conflicto de intereses.