*Esta Conferencia de Consenso se celebró en Barcelona los días 27 y 28 de septiembre de 2002.
INTRODUCCIÓN
El ámbito de esta Conferencia de Consenso (CC) es el estado vegetativo persistente (EVP) de etiología anóxica en el adulto.
Los problemas que se plantean en la Unidad de Cuidados Intensivos (UCI) con los enfermos recuperados de parada cardiorrespiratoria (PCR) que pueden evolucionar hacia un EVP son: a) el tratamiento de la fase aguda, las causas del episodio anóxico y la morbilidad asociada; b) el tratamiento que pueda prevenir la evolución del coma postanóxico hacia el fallecimiento, el EVP o la discapacidad; c) la estimación temprana del pronóstico del paciente con encefalopatía postanóxica, y d) la toma de decisiones acorde con el pronóstico de los enfermos.
Se ha considerado que la CC tiene como finalidad ofrecer recomendaciones que ayuden a tomar decisiones sobre la atención a los enfermos en coma postanóxico, con riesgo de evolucionar a EVP.
JUSTIFICACIÓN DE LA CONFERENCIA DE CONSENSO
El EVP es un problema de gran magnitud, que se ha incrementado en los últimos años debido a la generalización en nuestro medio de la reanimación cardiopulmonar (RCP) de los sujetos que han sufrido una PCR, muchos de los cuales padecen encefalopatía postanóxica de gravedad y duración variables. El EVP se sitúa en el extremo de mayor gravedad y duración de la encefalopatía postanóxica.
Los pacientes que sufren una PCR ingresan frecuentemente en las UCI tras la RCP. Por ello, es en estas unidades donde se diagnostican y tratan inicialmente la mayor parte de los enfermos con encefalopatía postanóxica grave.
En 1998 se realizó una encuesta en diferentes UCI de España para analizar las características de los pacientes en los que el estado vegetativo (EV) figuraba como diagnóstico de alta. Participaron 18 UCI. En total estaban representadas 277 camas de UCI, con un volumen de actividad de 13.618 altas en aquel año. El diagnóstico de EV constaba en 127 informes de alta (0,9% de las altas). La estancia media en la UCI de estos enfermos fue de 30 días. La mortalidad en la UCI fue 15,7% y en el hospital, 55,3%. Las etiologías causantes del EV fueron: accidente cerebrovascular hemorrágico (34%), traumatismo craneoencefálico (31%), PCR (17%) y otras causas (18%)1.
Los pacientes con encefalopatía postanóxica grave generan una importante carga asistencial y consumo de recursos materiales y humanos, tanto en la UCI como fuera de ella; pero además provocan sufrimiento familiar. Estos factores, unidos a la gravedad del pronóstico en muchos pacientes en términos de recuperación sin graves discapacidades, hacen que la toma de decisiones en el tratamiento de estos enfermos plantee problemas, tanto clínicos como éticos y legales.
Hay una gran variabilidad en el proceso asistencial de los pacientes con encefalopatía postanóxica grave, motivada por distintos factores: a) la confusión terminológica existente; b) las lagunas actuales en el conocimiento de esta enfermedad; c) los conflictos éticos que produce su tratamiento, y d) la inseguridad jurídica que perciben los profesionales en la toma de decisiones.
En los últimos años se han realizado avances en la prevención y en la estimación temprana del pronóstico de la encefalopatía postanóxica, se han esclarecido diversas actuaciones desde el punto de vista ético, y han aparecido normas legislativas que pueden modificar algunos aspectos importantes de los cuidados que se ofrecen a estos enfermos. Todo ello justifica plenamente el sentido y la oportunidad de la CC.
MÉTODO
Preguntas
La CC de la SEMICYUC sobre EVP postanoxia en UCI en el adulto pretendió inicialmente responder a dos preguntas genéricas:
1. ¿Cuándo puede establecerse que existe una situación de EVP?
2. ¿Qué actitud debe tomarse ante un EVP?
Los miembros del jurado estimaron que la primera pregunta genérica debía ser sustituida por "¿Cómo se puede prevenir y pronosticar la evolución desfavorable de la encefalopatía postanóxica?" ya que este enunciado responde de modo más preciso al objetivo implícito de los organizadores de la CC, al contenido de las ponencias y al interés de los destinatarios de las recomendaciones. El enunciado de la segunda pregunta se mantuvo como estaba previsto.
Organización
La estructura organizativa y la distribución de funciones en la CC se hizo de acuerdo con el documento previamente aprobado por la SEMICYUC2.
En síntesis, el Comité Organizador fue el responsable de elegir las preguntas que debían ser respondidas, los ponentes, las ponencias y los miembros del jurado.
Los ponentes fueron elegidos entre expertos en las diferentes disciplinas relacionadas con las preguntas de la CC.
El jurado fue mixto, con personas expertas y no expertas en el tema de la CC.
La presentación de las ponencias y su discusión posterior estuvieron abiertas al público. Posteriormente el jurado presentó unas conclusiones provisionales a las personas asistentes.
La redacción por el jurado del documento completo fue enviada para su comentario a los miembros del Comité Organizador, a los ponentes y a los asistentes a la CC que expresaron su deseo de revisar el documento final antes de su publicación.
Gradación de la evidencia y de las recomendaciones
La naturaleza de los temas tratados en la CC exigió diferenciar entre los que podían abordarse con un método basado en la lectura crítica de la bibliografía con gradación de la evidencia y los que tenían que abordarse con otra metodología. En este último caso, las recomendaciones sobre los aspectos éticos y jurídicos se basaron en la percepción del jurado sobre los contenidos de las ponencias presentadas y de la discusión generada durante la CC.
Para los aspectos relacionados con el pronóstico de la encefalopatía postanóxica, la prevención del EVP, el diagnóstico del EVP y las intervenciones sociales se han seguido los criterios popularizados por el American College of Cardiology (tabla 1) para establecer los niveles de evidencia y los grados de recomendación3.
Se solicitó a todos los ponentes que presentaran sus ponencias usando la metodología descrita.
RECOMENDACIONES
Se recomienda usar las definiciones y los criterios diagnósticos generalmente aceptados en la bibliografía
Durante la CC se ha reconocido que la confusión terminológica existente es un grave inconveniente para aproximarse al problema del EVP. Por dicho motivo, se presentan las siguientes definiciones de términos (apéndice 1), que son, en la medida de lo posible, definiciones operativas, es decir, aplicables a la cabecera del enfermo.
Los errores diagnósticos entre EV4.y EVP5 son relativamente frecuentes. La encuesta llevada a cabo en las UCI de los hospitales españoles y hecha pública en la reunión de la CC1 confirma que éste también puede ser un problema habitual en nuestro medio.
Una confusión frecuentemente observada en la CC ha sido la de EVP y EV permanente. Conviene enfatizar que el EVP es un diagnóstico, mientras que el EV permanente se define como un pronóstico. El EVP es aquel que perdura durante un tiempo definido previamente, en cierta medida arbitrariamente (habitualmente 1 mes). El EV permanente es aquel cuya irreversibilidad puede establecerse con un alto grado de certeza clínica, las posibilidades de recuperar la conciencia son extremadamente raras. Como en cualquier otra situación clínica, el término de irreversibilidad se basa en probabilidades y no en certezas.
El diagnóstico de EV es clínico y no precisa ninguna exploración complementaria
El EV es una condición clínica de completa inconsciencia (ausencia de reconocimiento) de uno mismo y del medio, acompañada de ciclos de sueño-vigilia, con preservación parcial o completa de las funciones autonómicas del tronco encefálico y el hipotálamo6,7.
El EV puede diagnosticarse utilizando los siguientes criterios:
No hay evidencia de conciencia de uno mismo o del medio, ni capacidad de interacción con otras personas.
No hay evidencia de respuestas voluntarias, reproducibles, intencionadas o sostenibles ante estímulos visuales, auditivos, táctiles o nociceptivos.
No hay evidencia de comprensión o expresión del lenguaje.
Hay fases intermitentes de vigilia, con presencia de ciclos sueño-vigilia.
Las funciones autonómicas del tronco encefálico e hipotálamo están suficientemente preservadas para permitir la supervivencia con cuidados médicos y de enfermería.
Existe incontinencia fecal y urinaria.
Los reflejos de los pares craneales (fotomotor, corneal, oculocefálico, oculovestibular, nauseoso, tusígeno) y los reflejos espinales se encuentran conservados en forma variable.
El diagnóstico de EV debe ser establecido por un médico que, en virtud de su formación y experiencia, sea competente en la valoración de la función neurológica
El diagnóstico de EV puede establecerse con un alto grado de seguridad en la mayor parte de los pacientes adultos después de la práctica de exploraciones neurológicas cuidadosas y repetidas.
El médico intensivista, en virtud de su formación y de su práctica asistencial, está capacitado para llevar a cabo el diagnóstico de EV. Cuando lo estime oportuno deberá solicitar el concurso de otros especialistas. Frecuentemente el diagnóstico de EV se hace de modo multidisciplinar.
Es aconsejable llevar a cabo la valoración clínica del EV de una manera estructurada8, atendiendo de manera sistemática a los tres grandes sistemas sensoriales (visual, auditivo y somático) y al sistema motor. A este respecto, son útiles las siguientes orientaciones:
Fijación visual. Los pacientes en EV pueden ocasionalmente dirigir la mirada hacia estímulos visuales o auditivos, e incluso realizar algún seguimiento visual de objetos que atraviesan su campo visual. Sin embargo, cualquier exploración visual del entorno por parte del paciente debe despertar sospechas de que existe algún grado de conciencia.
Reflejo de amenaza. Los pacientes en EV no tienen reflejo de amenaza (cierre de los párpados ante un estímulo visual directo y agresivo). Este reflejo requiere un procesamiento cortical complejo. Su presencia implica un reconocimiento de la amenaza, aunque no presupone conciencia de uno mismo.
Respuestas motoras. Deben valorarse cuidadosamente, y a menudo requieren una observación repetida y prolongada. Se deben dar instrucciones o pedir respuestas que no sean ambiguas y no ofrezcan confusión con reacciones reflejas o movimientos espontáneos coincidentes: cerrar los ojos, mirar a un lado, elevar una extremidad, sacar la lengua.
Movilidad del enfermo. El EV no implica inmovilidad del enfermo, ya que los movimientos espontáneos o inducidos por estímulos son frecuentes. En ausencia de movimientos, se debe sospechar la presencia de otras lesiones: síndrome de enclaustramiento, lesión medular, polineuropatías.
Para estimar el pronóstico a largo plazo del estado vegetativo secundario a anoxia cerebral se recomienda realizar potenciales evocados somatosensoriales y/o electroencefalograma y exploración física a partir del tercer día (grado de recomendación I; nivel de evidencia B). Los resultados de estas pruebas, realizadas apropiadamente, tienen una elevada especificidad, aunque moderada sensibilidad
Los estudios sobre el pronóstico de los enfermos en coma postanóxico utilizan la escala pronóstica de Glasgow9 (tabla 2). En general, se tiende a diferenciar dos categorías: buena o mala evolución. Por mala evolución se entenderá en este texto la evolución del coma postanóxico hacia EVP o muerte (niveles 1 y 2 de la escala pronóstica de Glasgow).
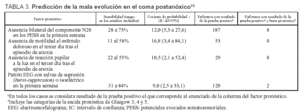
En una reciente revisión sistemática10 se ha evaluado la exactitud global para establecer un mal pronóstico (escala pronóstica de Glasgow: puntuación 1 y 2) de las diferentes pruebas que han mostrado una especificidad del 100% (ausencia de resultados falsos positivos) en el coma postanóxico en enfermos adultos. Los períodos de seguimiento de los enfermos de los estudios incluidos variaron entre 1 mes y más de 3 meses. Los resultados se expresan en la tabla 3.
En los estudios incluidos que comunicaron la evolución a los 6 meses de los enfermos que presentaron ausencia de potenciales evocados somatosensoriales en la primera semana y que persistían en EV al cabo de 1 mes11, el 96% había fallecido a los 6 meses y el 4% permanecía en EV.
La ausencia al tercer día de reflejo fotomotor, la ausencia de respuesta motora al dolor o la ausencia bilateral del componente N20 de los potenciales evocados somatosensoriales son útiles para establecer el mal pronóstico de la encefalopatía postanóxica. No obstante, se recomienda realizar, siempre que sea posible, los potenciales evocados somatosensoriales porque son menos susceptibles a cambios relacionados con las alteraciones metabólicas o con la administración de fármacos.
Estos resultados son concordantes con otras revisiones sistemáticas publicadas (tabla 4).
La indicación y la interpretación de cualquiera de las pruebas enunciadas deben tener en cuenta el intervalo entre la anoxia y la realización de las mismas. Además deben efectuarse correctamente. Para ello es aconsejable tener en cuenta las siguientes recomendaciones11: a) la predicción evolutiva mediante potenciales evocados somatosensoriales y electroencefalograma (EEG) no debe hacerse antes de las primeras 72 h del inicio del coma porque tanto las variables clínicas como neurofisiológicas fluctúan durante los 3 primeros días y a partir de entonces se estabilizan; b) es importante que los potenciales evocados somatosensoriales sean interpretados por un experto y preferiblemente más de uno; c) si hay sospecha clínica de lesión focal añadida habrá de tenerse en cuenta a la hora de interpretar el registro, ya que esa lesión puede modificar el valor pronóstico de los potenciales evocados somatosensoriales, y d) ante una ausencia bilateral de respuestas corticales tras estimulación de ambos nervios medianos debemos asegurarnos de que no son consecuencia de lesiones periféricas, medulares o centrales distintas de las postanóxicas.
La ausencia al tercer día de reflejo fotomotor, la ausencia de respuesta motora al dolor al tercer día y la ausencia bilateral del componente N20 de los potenciales evocados somatosensoriales deben ser consideradas elementos suficientes para orientar el tratamiento de los enfermos, incluida la decisión de limitar el esfuerzo terapéutico (grado de recomendación IIa; nivel de evidencia C)
La alta especificad de los resultados de estas exploraciones permite la toma de decisiones basadas en un elevado nivel de certidumbre que es similar o superior a la estimación del pronóstico a los 12 meses de los enfermos que permanecen en EV durante 3 o 6 meses12.
Otros signos clínicos, como la respuesta extensora al dolor al tercer día o el estado epiléptico y/o mioclónico son, asimismo, signos altamente específicos, pero no alcanzan el 100% en todos los estudios13.
En los enfermos en coma postanóxico que no presentan las alteraciones descritas en los potenciales evocados somatosensoriales, en el reflejo fotomotor o en la reacción motora al dolor, el pronóstico de su encefalopatía postanóxica se debe fundamentar en la duración del EV (grado de recomendación I; nivel de evidencia B)
Existe cierta variabilidad en las recomendaciones para establecer una duración del EV que permita estimar con alto grado de certeza la mala evolución de los enfermos en coma postanóxico.
Los tiempos de espera que se han recomendado para establecer el pronóstico de los enfermos en EV representan estimaciones prudenciales, y no deben ser tomados, dado su carácter operativo, como categorías absolutas e irrefutables. Sirvan de ejemplo las variaciones expresadas en las distintas recomendaciones de sociedades científicas de reconocida solvencia: desde 3 meses hasta 6-12 meses para considerar la irreversibilidad del proceso y, por tanto, pronosticar que el EVP será permanente6,7,14-17.
En un adulto con EVP de 1 mes de evolución, la probabilidad de recuperación de la conciencia al año del episodio de anoxia cerebral ha sido estimada en: 11% con grave discapacidad, 3% con discapacidad moderada y 1% con mínima discapacidad. En esta estimación no se ha valorado el efecto de otras exploraciones neurológicas (exploración clínica, pruebas neurofisiológicas) sobre estas probabilidades6.
Para estimar el pronóstico a largo plazo de la encefalopatía postanóxica no se recomienda realizar resonancia magnética (RM), tomografía computarizada (TC), tomografía por emisión de positrones (PET), tomografía computarizada por emisión de fotones simples (SPECT), ni pruebas bioquímicas específicas (grado de recomendación III, nivel evidencia tipo B)
Pruebas de imagen
Diversos hallazgos de técnicas de imagen como TC, RNM, PET y SPECT han mostrado asociación con la evolución de las lesiones en pacientes en coma postanóxico o EVP; sin embargo, su capacidad de discriminación no es suficiente para la toma de decisiones a nivel individual.
Pruebas bioquímicas
Se han realizado diversos estudios para explorar el valor pronóstico de algunos marcadores bioquímicos en el líquido cefalorraquídeo o en sangre periférica (CK-BB, LDH, GOT, enolasa neurona específica, S-100). Debido al pequeño número de pacientes estudiados y las limitaciones metodológicas de los estudios, los resultados no son lo suficientemente exactos y fiables para tomar decisiones sobre discontinuidad del tratamiento18.
Se recomienda ante toda parada cardíaca alertar tempranamente a los sistemas de emergencias médicas, iniciar de forma temprana las maniobras de soporte vital básico y realizar desfibrilación precoz, si está indicada, con el fin de prevenir el mal pronóstico de la encefalopatía postanóxica (grado de recomendación IIb; nivel de evidencia B)
La posibilidad de sobrevivir a una PCR disminuye entre un 7 y un 10% por cada minuto en que no hay flujo sanguíneo, de manera que con paros cardíacos mayores de 12 min sólo del 2 al 5% de los pacientes sobreviven a largo plazo. Por ello, tanto la organización en la asistencia a la PCR, como los retrasos en la aplicación de la RCP y la calidad de ésta, influyen en la supervivencia con buena calidad de vida a largo plazo19-23.
En PCR extrahospitalaria se ha demostrado que la reducción de los tiempos de demora en iniciar la asistencia y en practicar la desfibrilación mejora el pronóstico de los enfermos con parada cardíaca extrahospitalaria. El soporte vital avanzado antes de los 8 min desde el inicio del paro cardíaco también mejora el pronóstico de estos enfermos.
No se ha demostrado la utilidad de los dispositivos mecánicos para mejorar el flujo sanguíneo durante la reanimación, ni de los fármacos alternativos o a dosis distintas de las indicadas en las recomendaciones internacionales.
Se recomienda la inducción de hipotermia moderada temprana (temperatura de 33 [1] °C tan pronto como sea factible, incluso antes del ingreso en el hospital, y en todo caso en las primeras 4 h tras la recuperación del pulso) en los enfermos que han sufrido un paro cardíaco por fibrilación ventricular o taquicardia ventricular sin pulso y permanecen en coma tras la reanimación (grado de recomendación I; nivel de evidencia A). En los otros tipos de PCR se valorará la aplicación de dicha medida (grado de recomendación IIb; nivel de evidencia C)
Tras la restauración de la circulación espontánea se han ensayado distintos métodos, farmacológicos y físicos, para mejorar la recuperación neurológica de los pacientes que permanecen en coma inmediatamente después del paro cardíaco. Entre los medios que no han demostrado eficacia se encuentran: la administración de barbitúricos, antagonistas del calcio y antiinflamatorios, así como la inducción de hipertensión o la denominada "reanimación hipoxémica".
Dos ensayos clínicos controlados recientes han demostrado que la inducción de hipotermia moderada mejora la recuperación neurológica en un subgrupo de pacientes reanimados tras sufrir paro cardíaco24-26.
En el estudio multicéntrico realizado en Europa24,25 se incluyó a 275 pacientes adultos que habían presentado paro cardíaco presenciado debido a fibrilación o taquicardia ventricular. Se excluyó a los enfermos que presentaron hipotensión profunda y mantenida, o hipoxemia mantenida, después de la reanimación. La instauración de hipotermia moderada (33 °C) durante 24 h consiguió un resultado neurológico favorable (escala pronóstica de Glasgow, puntuación 4 y 5) a los 6 meses en el 55% de los tratados, frente a un 39% en los controles. El incremento relativo del beneficio fue del 40% (intervalo de confianza [IC] del 95%, 10 a 70%); el número necesario de pacientes que hubo que tratar para conseguir un desenlace favorable fue 7 (IC del 95%, 4 a 25). La mortalidad a los 6 meses fue del 41% en el grupo tratado con hipotermia y del 55% en el grupo tratado con normotermia. Esta diferencia de mortalidad se produjo durante la estancia hospitalaria.
En el segundo estudio26, llevado a cabo en Australia, se incluyó a 77 enfermos recuperados de paro cardíaco ocurrido fuera del hospital y encontrados en fibrilación ventricular. Se excluyó a los pacientes que permanecieron en shock después de la reaniamación. Los pacientes incluidos en el estudio fueron asignados de forma seudoaleatoria (según el día del mes) a recibir tratamiento estándar o hipotermia moderada (33 °C), iniciada durante el traslado al hospital y mantenida 12 h. El 49% de los que recibieron hipotermia y el 26% de los tratados en normotermia (p = 0,046) tuvieron una buena recuperación.
Se requieren nuevos estudios para valorar la eficacia y seguridad de la hipotermia en los enfermos en los que el ritmo inicial encontrado es asistolia o actividad eléctrica sin pulso.
La hipotermia inducida puede predisponer a la aparición de trastornos hidroelectrolíticos, hipotensión, arritmias, infecciones y alteraciones de la coagulación, por lo que su práctica se llevará a cabo siguiendo protocolos estrictos de manejo de los enfermos.
En estos ensayos clínicos la hipotermia se ha inducido mediante métodos de enfriamiento externo. Se disponde de evidencia más limitada de la eficacia y seguridad de los métodos de enfriamiento interno; las ventajas y los inconvenientes, y costes relativos de unos y otros métodos deberán aclararse en el futuro.
Los niveles de asistencia que se prescriban al paciente en encefalopatía postanóxica deben basarse en la valoración del pronóstico, teniendo en cuenta la estimación de la reversibilidad de su situación neurológica y la morbilidad asociada, así como en la voluntad anticipada o instrucciones previas del paciente y la opinión de familiares u otras personas vinculadas al enfermo.
El tratamiento que se dé a un paciente en EV no debe establecerse bajo la consideración de que los niveles de asistencia contienen diferencias explícitas indiscutibles e irrebatibles
Las medidas de soporte vital necesarias serán de obligado cumplimiento durante la fase temprana del diagnóstico de coma postanóxico, mientras haya dudas razonables sobre su pronóstico.
Una vez que éste ha sido claramente establecido, está la posibilidad de limitar el esfuerzo terapéutico27 considerando la proporcionalidad de las intervenciones respecto a la situación general del paciente y su pronóstico global. No sólo se deberá tener en cuenta el pronóstico de su encefalopatía postanóxica, sino también el de la morbilidad asociada28-30.
Los cuidados de dignidad personal e higiene se deberán mantener en todas las circunstancias.
No hay un tratamiento específico para el EVP que haya demostrado la reversibilidad del proceso. Por eso, el manejo de estos pacientes va a depender casi exclusivamente de las medidas de soporte vital, todas ellas invasivas.
Tradicionalmente las intervenciones de soporte vital se han clasificado en12: a) las que precisan máxima tecnología (ventilación mecánica, RCP, marcapasos, técnicas de circulación asistida, sistemas de depuración extrarrenal, etc.); b) los tratamientos farmacológicos para las complicaciones (fármacos vasoactivos, derivados sanguíneos, diuréticos, etc.), además de antibióticos y oxigenación suplementaria (previa traqueotomía), y c) la nutrición, ya sea por vía enteral (previa sonda nasogástrica o gastrostomía) o parenteral, y la hidratación. Sin embargo, en la actualidad, a la luz de los datos científicos disponibles, no se puede establecer una diferenciación explícita tajante, por niveles asistenciales, en las intervenciones de soporte vital en pacientes con EVP, ya que la retirada de cualquier nivel de asistencia descrito lleva a la muerte del enfermo en un plazo más o menos prolongado.
No existe actualmente ninguna directriz profesional sobre EVP que permita la decisión unilateral del médico de limitar el tratamiento de soporte vital basándose en argumentos de futilidad o de recursos sociosanitarios existentes. Sin embargo, en situación irreversible confirmada, sin tratamiento curativo, es posible su limitación; y además, ésta tiene justificación ética suficiente y parece legítimo pensar en ella27.
La asistencia que se prescriba al enfermo en EV deberá tener en cuenta siempre diversos aspectos, con arreglo al siguiente orden jerárquico: a) la evaluación médica de la irreversibilidad de su estado neurológico y la morbilidad asociada al proceso, incluidas las secuelas y disfunciones que pudiera acarrear y la comorbilidad existente; b) la voluntad anticipada del paciente, considerado capaz para decidir sobre su salud y calidad de vida deseada que incluye tanto consentir como rechazar potenciales intervenciones28,31,32 cuando esté registrada en documento o haya sido expresada ante testigos; c) las opiniones de familiares u otras personas vinculadas al enfermo por razones de hecho, que deberán manifestarse siempre en el "mayor beneficio" del paciente28,32, y d) otras razones de interés sociosanitario con relevancia para el caso concreto.
El tratamiento que se aplique al paciente en encefalopatía postanóxica no tendrá como fin último la prolongación abusiva del proceso del morir humano. Esta actuación, en sí misma, constituye "obstinación terapéutica", y puede llegar a ser maleficente, injusta y, probablemente, sin respaldo ético en consonancia con la "buena práctica clínica" (lex artis)29,33,34.
Se recomienda que los centros sanitarios elaboren, de manera multidisciplinar, protocolos de actuación ante situaciones de coma postanóxico/EV; o en su defecto, que adopten por consenso las recomendaciones solventes de determinadas sociedades científicas sobre este tema y otras materias afines
La experiencia limitada que existe en España en la elaboración de estos protocolos35 ha sido considerada útil; sobre todo para discernir criterios clínicos de actuación, para deliberar entre los profesionales implicados en la asistencia a estos enfermos, para distribuir responsabilidades en los centros sanitarios y, finalmente, para auxiliar en la toma de decisiones respecto a dichos pacientes.
Se recomienda que el equipo asistencial, debidamente coordinado, establezca desde el inicio del cuadro de coma postanóxico/EV una relación de diálogo continuado con los familiares u otras personas vinculadas al enfermo por razones de hecho
Se les proporcionará toda la información necesaria y suficiente para que comprendan la situación clínica presente y la previsible a corto o largo plazo. Es preciso hacerles partícipes de los límites de la medicina y de la sobrecarga emocional y física que habrán de soportar.
La información dada siempre será veraz, inequívoca y expresada en términos comprensibles28,32. Además, el lenguaje empleado evitará el uso de palabras que puedan inducir a la desconfianza respecto de la actuación clínica, que lleven a una mayor confusión o a generar falsas esperanzas de curación del paciente. Se hará especial hincapié en la ausencia de dolor y sufrimiento, en su falta absoluta de conciencia y en la inexistencia de sensaciones de hambre o sed.
Se deben registrar en la historia clínica las decisiones adoptadas por el equipo asistencial, así como las voluntades anticipadas o instrucciones previas del paciente y las opiniones de familiares y allegados
Se deberá registrar en la historia clínica: a) las decisiones médicas y las actuaciones del resto del equipo asistencial (enfermeros, psicólogo, trabajador social) que sean relevantes. De manera destacada figurarán las sucesivas valoraciones neurológicas y neurofisiológicas del paciente; b) las instrucciones previas o voluntad expresada con anterioridad por el paciente, si las hubiera. En este caso, se acreditará con el documento correspondiente; c) las opiniones y los deseos de los familiares u otras personas vinculadas al enfermo por razones de hecho, sobre todo las que fueran transmitidas al médico responsable; d) en caso de conflictos de decisión, la petición de consulta al Comité de Ética Asistencial del centro, o a expertos cualificados en el tema, pero ajenos al suceso, y e) cualquier otra consideración relativa al enfermo, que pudiera incidir en su evolución clínica (p. ej., consejo jurídico, orden legal).
Esta práctica es un hábito recomendable, una medida de calidad asistencial y una seguridad jurídica ante eventuales reclamaciones.
Cuando se considere la limitación del esfuerzo terapéutico, se recomienda la búsqueda de acuerdos entre los criterios médicos y los deseos y preferencias del paciente o de sus representantes legales. En casos de desacuerdo entre las decisiones médicas y la opinión de los familiares respecto a la limitación de intervenciones de soporte vital, se consultará el problema al Comité de Ética Asistencial de la institución, si lo hubiera, o a un experto ajeno al caso
La decisión adoptada por el Comité de Ética Asistencial o el experto, ponderada y justificada convenientemente, deberá tomarse en consideración por todas las partes. Esa opinión no puede ser vinculante ya que el Comité de Ética Asistencial es un órgano consultivo.
En un paciente afecto de EV no se debe subordinar, condicionar o postergar una decisión médica correcta de limitación del esfuerzo terapéutico: a) al interés particular de familiares; b) a motivaciones económicas exclusivas derivadas del caso, y c) a la existencia de procesos judiciales en curso que tengan que ver con el enfermo, con el equipo asistencial, con la institución, o con personas ajenas.
No hay normativa legal ni jurisprudencia específica en España sobre el tema central de esta CC. No obstante, las actitudes de retirada de las medidas de soporte vital cuentan con base jurídica suficiente para avalarlas
No hay unas normas jurídicas precisas que sirvan de pauta a los médicos para decidir sobre la adopción o no de determinadas medidas terapéuticas o para la retirada de cualesquiera de ellas. En nuestro ordenamiento jurídico, en relación con la actividad médica, únicamente están previstas normas a las que podríamos denominar principios generales, que sirven como directrices pero que no establecen pautas de actuación para el día a día.
La opinión mayoritaria manifestada y asumida en la CC fue la siguiente: llegado el caso, si procediera realizar actuaciones de retirar o no iniciar medidas de soporte vital, que hayan sido correctamente indicadas, éstas pueden ser llevadas a cabo dentro del marco jurídico actual, que hace posible su aplicación. Sin embargo se expresaron opiniones minoritarias que advirtieron del riesgo, remoto pero posible, de que algún juez pudiera llamar a declarar al médico responsable por haber efectuado limitación del esfuerzo terapéutico en estos casos.