INTRODUCCIÓN
La ventilación mecánica es el tratamiento principal en los pacientes con insuficiencia respiratoria aguda y una de las técnicas más utilizadas en las unidades de cuidados intensivos (UCI). Diversos estudios han registrado la frecuencia de uso de la ventilación mecánica. Knaus1 encuentra que un 49% de los enfermos ingresados en 12 hospitales recibieron ventilación mecánica durante algún momento de su estancia en una UCI. En 1992, el Grupo Español de Insuficiencia Respiratoria diseñó un estudio sobre la utilización, en un día determinado, de la ventilación mecánica. Se observó que el 46% de los enfermos ingresados estaba en ventilación mecánica al menos durante 24 h2. Cuatro años más tarde, el mismo grupo realizó un estudio similar ampliado a ocho países. El día del estudio había un 39% de pacientes en ventilación mecánica3. La comparación entre países demostró que las indicaciones para la ventilación mecánica y los parámetros ventilatorios eran similares, observándose diferencias en los modos de ventilación y de weaning.
El objetivo de este trabajo es conocer cómo se utiliza y si hay diferencias en la aplicación de la ventilación mecánica en las 72 UCI españolas participantes en el International Study of Mechanical Ventilation. Para ello, las unidades se agruparon por las Sociedades Regionales y Autonómicas de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC).
MATERIAL Y MÉTODOS
Se realizó un estudio de cohortes con los pacientes ingresados en las 72 unidades y que recibieron ventilación mecánica durante más de 12 h entre el 1 y el 31 de marzo de 1998. La información que se recogió en cada paciente fue:
1. Datos demográficos. Sexo, edad, peso, fecha de ingreso en la unidad, el Simplified Acute Physiology Score II (SAPS II), la fecha de inicio de la ventilación mecánica y el tipo de acceso de la vía aérea.
2. Indicación de la ventilación mecánica. La indicación para la ventilación mecánica fue seleccionada de una lista de categorías: a) enfermedad pulmonar obstructiva crónica (EPOC): enfermos con reagudización de su enfermedad pulmonar crónica debido a infección, broncospasmo, insuficiencia cardíaca o cualquier otra causa de exacerbación; b) asma; c) coma: pacientes que requieren ventilación mecánica por una disminución del nivel de conciencia secundaria a causas orgánicas o metabólicas; d) enfermedad neuromuscular; e) enfermedad pulmonar crónica diferente de la EPOC: pacientes con enfermedad pulmonar restrictiva que presentan una reagudización; f) insuficiencia respiratoria aguda: pacientes que sin tener una enfermedad pulmonar crónica precisan ventilación mecánica debido a una de las siguientes causas: síndrome de distrés respiratorio agudo (SDRA) definido según la Conferencia de Consenso Americana-Europea4; postoperatorio, es decir, pacientes que precisan prolongar la ventilación mecánica tras una intervención quirúrgica debido a la enfermedad basal, edad avanzada o cirugía de alto riesgo; insuficiencia cardíaca: pacientes con disnea, infiltrado alveolar bilateral, hipoxemia y evidencia de enfermedad cardíaca o pacientes con shock cardiogénico; aspiración, definida como visualización de contenido gástrico en la vía aérea o en el aspirado traqueal; neumonía, definida por la aparición de infiltrado alveolar persistente, acompañado de fiebre/hipotermia y leucocitos/leucopenia; sepsis, definida según la Conferencia de Consenso de la ACCP/SCCM5; traumatismos, es decir, pacientes que requieren ventilación mecánica debido a lesiones de tórax, abdomen y/o cabeza producidas por un traumatismo, y parada cardiorrespiratoria: pacientes que precisan ventilación mecánica tras el cese súbito e inesperado de las funciones cardiopulmonares.
En el caso de que en un paciente se presentase más de una causa, el investigador registró la causa dominante.
3. Parámetros del respirador. Todas las mañanas, mientras se mantuviese la ventilación mecánica o hasta 28 días, se registraron el modo de ventilación mecánica, el volumen tidal, la frecuencia respiratoria, la presión positiva al final de la espiración (PEEP), la fracción inspirada de oxígeno y las presiones en la vía aérea (presión pico y presión plateau).
4. Desconexión de la ventilación mecánica. Se consideró como inicio del weaning, el momento en que el médico encargado consideró que el enfermo estaba preparado para reasumir su respiración espontánea. Desde ese día se recogió diariamente el método de desconexión utilizado hasta la extubación o la realización de traqueostomía. Se registró la necesidad de reintubación.
4. Traqueostomía. Se registró la fecha de realización.
El seguimiento se realizó hasta el alta del hospital y se registraron los días de ventilación mecánica, de weaning, los días de estancia en la UCI y en el hospital y la situación al alta.
Análisis estadístico
Los resultados se expresan en forma de media (DE), mediana con percentil 25 (P25) y 75 (P75) o de porcentaje con intervalo de confianza (IC) del 95%. Las variables cuantitativas fueron comparadas con análisis de la variancia (ANOVA) y las cualitativas con la prueba de la χ2. Se consideró significativa una diferencia cuando el valor de p fue menor de 0,05.
RESULTADOS
Características de los hospitales y de las unidades
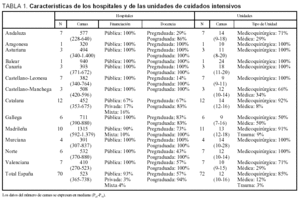
Se obtuvieron datos de 72 UCI pertenecientes a 70 hospitales del área geográfica correspondiente a las 16 sociedades autonómicas de la SEMICYUC (la única sin representación fue la extremeña). El número de camas de los hospitales es de 619 (365) (mediana 523; P25: 365; P75: 738). Sesenta y cinco (93%) son hospitales públicos, tres (4%) privados y dos (3%) tienen financiación mixta. En 39 (58%) de los hospitales se imparte docencia pregraduada y en 66 (94%) hay docencia posgraduada.
Las unidades participantes tienen una media de camas de 14 (7) (mediana 12; P25: 10; P75: 16). Sesenta y una (85%) son unidades medicoquirúrgicas; nueve (12%) médicas, y dos (3%), unidades para enfermos politraumatizados. No participó ninguna unidad exclusivamente quirúrgica.
La comparación autonómica de las características de los hospitales y de las UCI se expone en la tabla 1.
Pacientes
Datos demográficos
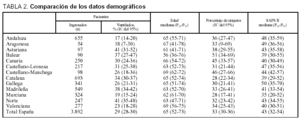
Ingresaron 3.892 pacientes, de los cuales 1.103 (29%) fueron ventilados durante más de 12 h. La mediana de edad de los enfermos ventilados fue 65 años (P25: 52; P75: 73) con un predominio de varones (66%). La mediana en el nivel de gravedad, estimado por el SAPS II, fue 43 (P25: 32; P75: 54).
La comparación de las variables demográficas se muestra en la tabla 2. Se observaron diferencias significativas (p < 0,001) en el porcentaje de enfermos que fueron ventilados cuyo rango va desde menos del 20%, registrado en Andalucía, Aragón, Castilla-La Mancha, Murcia y Valencia, hasta un porcentaje mayor del 40% en las sociedades aragonesa y del norte.
No hubo diferencias significativas en la edad, en la distribución por sexos y en el SAPS II.
Indicación para la ventilación mecánica
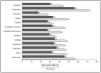
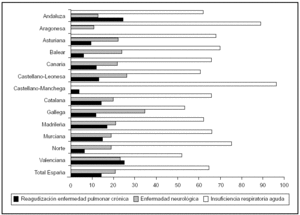
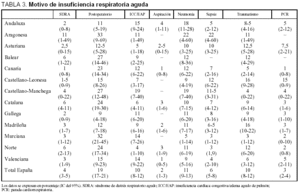
En la figura 1 se expone la comparación del motivo de la ventilación mecánica. La insuficiencia respiratoria aguda fue el motivo más frecuente, con diferencias significativas entre sociedades (p < 0,001); los resultados oscilaron entre el 96% en Castilla-La Mancha y el 53% en Galicia, y en el grupo total fue del 64%. Dentro de este grupo cabe destacar que el 5,9% de los pacientes con insuficiencia respiratoria aguda (el 3,8% del grupo total) cumplía criterios de SDRA (tabla 3). Una reagudización de la EPOC fue el motivo de iniciar la ventilación mecánica en el 12%, y hubo diferencias significativas (p = 0,001) entre sociedades (menos de un 5% en la balear y la castellano-manchega y más del 20% en las sociedades andaluza y valenciana). También se observan diferencias significativas (p < 0,05) en el coma, que fue motivo de ventilación mecánica en el 20% del grupo total, con más del 30% de enfermos en Galicia frente al 11% de Andalucía y Aragón.
Figura 1. Distribución de los motivos de ventilación mecánica. La reagudización de la enfermedad pulmonar crónica comprende los enfermos con enfermedad pulmonar obstructiva crónica (EPOC), con asma y con enfermedad pulmonar crónica no obstructiva. La enfermedad neurológica comprende los enfermos con coma y con enfermedad neuromuscular.
El tipo de acceso de la vía aérea, donde no se observan diferencias significativas entre las sociedades, fue endotraqueal en el 95,7% de los enfermos (orotraqueal en el 95,1% y nasotraqueal en el 4,6%), a través de una traqueotomía previa en un 1,5% y mediante mascarilla facial (ventilación no invasiva) en el 3,9%.
Modos de ventilación mecánica y parámetros respiratorios
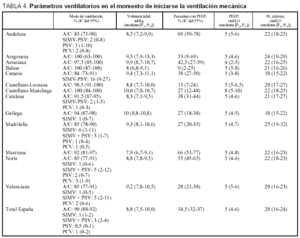
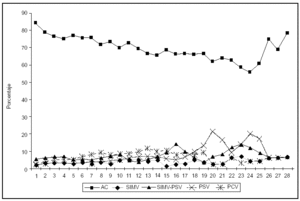
En la tabla 4 se exponen los modos de ventilación y los parámetros respiratorios más relevantes en el momento de iniciarse la ventilación mecánica. Si se exceptúa la alta proporción de SIMV-PSV en Canarias, prácticamente no hay diferencias en la utilización de los modos de ventilación; en todas las unidades la ventilación asistida-controlada fue la mayoritaria. Inicialmente el 89,5% de los enfermos fue ventilado con este método, y el uso del resto fue muy minoritario: ventilación controlada por presión (PCV) en el 4%; ventilación mandatoria intermitente sincronizada con presión de soporte (SIMV-PSV) en el 3,4%, y ventilación mandatoria intermitente sincronizada (SIMV) y presión de soporte (PSV) en el 1%, respectivamente. El modo A/C fue el método más utilizado durante los 28 días, aunque con porcentajes progresivamente descendentes, lo que coincide con un aumento en la utilización de modos controlados por presión (fig. 2).
Figura 2. Porcentaje diario de utilización de los modos de ventilación mecánica.
En el momento de iniciarse la ventilación mecánica, se fijó un volumen tidal de 633 (117) ml o de 8,9 (2,0) ml/kg y una frecuencia respiratoria de 15 (4) respiraciones por minuto. Los enfermos cuyo motivo de ventilación fue SDRA fueron ventilados, en las primeras 48 horas, con un volumen tidal de 9,2 (2,0) ml/kg y 9,0 (2,1) ml/kg. No hubo diferencias significativas en los parámetros ventilatorios (volumen tidal, frecuencia respiratoria y PEEP) elegidos para iniciar la ventilación mecánica, pero sí en el porcentaje de enfermos en los que se inició la ventilación mecánica con PEEP: menos del 15% en Baleares y Castilla-León frente a más del 50% en Andalucía, Murcia y Sociedad Norte (p < 0,001).
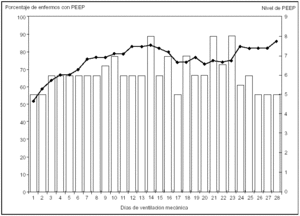
En los enfermos en los que inicialmente se utilizó PEEP, el nivel medio fue de 5,5 (2,2) cmH2O (mediana: 5; P25: 4; P75: 6). En la figura 3 se presenta la evolución de la utilización de PEEP a lo largo del tiempo de ventilación mecánica y la mediana de la PEEP utilizada en cada día. Aquí, sí que hubo diferencias en la PEEP aplicada entre los pacientes con SDRA (8,4 [4,0] cmH2O) y con EPOC (2,5 [2,6] cmH2O).
Figura 3. La línea indica el porcentaje diario de enfermos que fueron ventilados con PEEP y las columnas se corresponden con la mediana diaria del nivel de PEEP aplicada.
Sólo en la mitad de las sociedades (andaluza, catalana, gallega, madrileña, murciana, Sociedad Norte y valenciana) se utilizó la ventilación no invasiva. El porcentaje de enfermos que recibieron ventilación no invasiva fue desde el 2% (intervalo de confianza [IC] del 95%, 0-10) de la sociedad murciana hasta el 12% (IC del 95%, 6-24) de las UCI de la Sociedad Valenciana. En conjunto, la ventilación no invasiva se utilizó en el 14% de los enfermos con EPOC frente al 3% de los enfermos con insuficiencia respiratoria aguda hipoxémica.
El 68% de los enfermos no precisó reintubación, en los enfermos con EPOC el éxito fue mayor: el 84% no requirió intubación frente al 54% de los enfermos con insuficiencia respiratoria aguda.
Desconexión de la ventilación mecánica y extubación
En 683 enfermos (62%, IC del 95%, 59-65) se inició la desconexión de la ventilación mecánica. De los 859 intentos de desconexión, el 55% (IC del 95%, 52-59) se realizó con una prueba única diaria de respiración espontánea (el 77% con tubo en T, el 19% con PSV de 7 cmH2O y el resto con CPAP), el 34% (IC del 95%, 31-37) con reducción gradual del soporte respiratorio (el 43% con SIMV-PSV, el 11% con SIMV y el 45% con PSV en reducción gradual) y el 11% (IC del 95%, 9-13) con varias pruebas diarias de respiración espontánea (el 72% con tubo en T, el 7% con CPAP y el resto con PSV de 7 cmH2O). En el 71% de los enfermos sólo se utilizó un método de desconexión, y fue mayoritaria la prueba única de respiración espontánea (el 64 frente al 6% de varios intentos en el día y un 30% que fue desconectado con reducción gradual). En los enfermos que precisaron más de un modo de desconexión, esto habitualmente se hizo mediante reducción gradual y en el momento que se consideraba que ya no precisaba soporte se realizaba una prueba de respiración espontánea antes de su extubación.
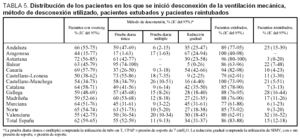
En la tabla 5 se observa que en la comparación entre sociedades autonómicas hay diferencias significativas (p < 0,001) en el porcentaje de utilización de los métodos de weaning.
Quinientos ochenta y siete enfermos (86% [IC del 95%, 83-88]) en los que se inició el weaning, fueron extubados (97% de forma programada y 3% extubación accidental) y 96 pacientes no llegaron a ser extubados: 15 porque tenían traqueostomía al iniciarse la ventilación mecánica, a 59 se les realizó una traqueostomía durante el weaning, 8 enfermos fallecieron y 14 fueron trasladados a otro hospital sin extubar. La tasa de reintubación fue de un 15% (IC del 95%, 2-18) un 14% en la extubación programada y un 25% en la extubación accidental. En la comparación de las tasas autonómicas de reintubación observamos diferencias significativas (p < 0,0001) con la mayor incidencia en las unidades gallegas (28%) y la menor en las sociedades aragonesa y asturiana (menos de un 5%).
Traqueotomía
Se realizó traqueotomía al 15% de los enfermos. El momento de su realización fue a los 14 (8) días desde la intubación (mediana: 13 días; P25: 8; P75: 19). La frecuencia y el momento de su realización dependieron del motivo de la ventilación mecánica. Así, en los enfermos con enfermedad neuromuscular se realizó más: 64 frente al 21% en los enfermos con EPOC (p < 0,001), el 21% en los enfermos con coma (p < 0,01) y el 14% en los enfermos con SDRA (p < 0,01), y más temprana: el 86% tenía la traqueotomía en las primeras 2 semanas frente al 67% de los enfermos con EPOC (p = 0,29), el 68% de los enfermos con coma (p = 0,24) y el 50% de los enfermos con SDRA (p = 0,14).
En la comparación entre sociedades encontramos diferencias significativas (p < 0,001) en la frecuencia de la traqueotomía, y se sitúan por debajo de la media nacional las unidades de las sociedades aragonesa, asturiana, balear, canaria, catalana, gallega y madrileña. El porcentaje mayor de traqueotomías se dio en Andalucía (24%). En lo que se refiere al momento de realizar la traqueotomía también se encuentran diferencias significativas (p = 0,01). Se realizaron más tempranamente en Murcia (11 [5] días) y más tardíamente en Asturias (30 [10] días).
Desenlaces
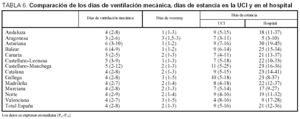
La duración media de la ventilación mecánica fue de 7 (8) días (mediana: 4 días, P25: 2; P75: 8) y la del destete de 3 (5) días (mediana 2; P25: 1; P75: 3). Los días de estancia en la UCI fueron 13 (14) días (mediana: 9, P25: 5; P75: 16) y en el hospital 28 (30) (mediana: 21; P25: 12; P75: 36).
Los datos comparativos de estas variables se presentan en la tabla 6. Los días de ventilación mecánica y weaning fueron similares en todas las sociedades. Tampoco hubo ninguna diferencia en los días de estancia en la UCI y en el hospital, solamente se encontraron diferencias entre Cataluña y Valencia (35 [39] días frente a 21 [18] días; p = 0,007).
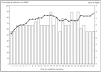
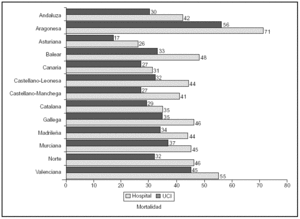
La mortalidad en la UCI fue del 32,8% (IC del 95%, 30-36) y en el hospital de un 42,8 (IC del 95%, 39-45). En la comparación entre sociedades autonómicas, que se expone en la figura 4, no hay diferencias significativas (p = 0,13), situándose entre el 17,5% observado en Asturias y el 55,6% en Aragón. Hubo diferencias significativas (p = 0,03) en la mortalidad hospitalaria que fue del 25,6% en Asturias y del 71,8% en Aragón.
Figura 4. Comparación de la mortalidad en la UCI y en el hospital.
DISCUSION
La comparación en la utilización de la ventilación mecánica en España pone de manifiesto que los enfermos que precisan ventilación mecánica y el motivo de la misma fueron similares en las UCI participantes en este estudio, con mínimas diferencias en los modos de ventilación y de desconexión de la ventilación mecánica y con unos resultados finales, medidos en términos de mortalidad y días de estancia, comparables. Este estudio puede permitir dar respuesta a algunas preguntas relacionadas con una de las prácticas más frecuentes en las UCI.
¿A quién ventilamos?
De los pacientes ingresados en la UCI, el 29% precisó ventilación mecánica, con diferencias entre unidades, lo que puede ser reflejo de diferencias en la política de ingreso de cada unidad y en el tipo de enfermedad predominante en cada unidad como podría ser una mayor incidencia de enfermos con enfermedad coronaria aguda.
La edad media de los enfermos ventilados fue de 65 años, con un 30% de enfermos mayores de 75 años. Esta observación, similar en cualquiera de las comunidades, podría sugerir que la edad ha dejado de ser un criterio para considerar el ingreso en la UCI.
En varios estudios se ha considerado la influencia de la edad en el pronóstico de los enfermos que precisan ventilación mecánica. Estos estudios se dividen entre los que consideran que, más que la edad, son la situación funcional y la gravedad del proceso agudo lo que condiciona el pronóstico6-9 y aquellos en los que la edad es un factor asociado independientemente con la mortalidad10-13. Esta asociación ha sido recientemente confirmada por el International Study of Mechanical Ventilation14 a cuya base de datos pertenecen los resultados presentados en este artículo.
¿Cómo ventilamos?
A pesar del desarrollo de nuevos modos de ventilación, en el 90% de los pacientes se eligió como método para iniciar la ventilación mecánica la ventilación asistida-controlada, siendo el modo más utilizado a lo largo de la duración del soporte ventilatorio. En el uso del resto de los modos de ventilación habría que destacar un aumento en la utilización de la PCV a partir de la segunda semana en enfermos con una ventilación mecánica prolongada. La preferencia de la ventilación asistida-controlada se puede deber a diversos factores, como la mayor experiencia en el uso de este tipo de ventilación y que no hay ningún estudio que haya demostrado la superioridad de un método sobre otro15.
En los últimos años diversos estudios clínicos y experimentales16 han investigado el daño pulmonar inducido por la ventilación mecánica. De aquí han surgido los estudios que han valorado la influencia de los parámetros respiratorios17-21, sobre todo el volumen tidal, en el pronóstico de los enfermos en ventilación mecánica, particularmente los enfermos con SDRA. Aunque, con diferentes resultados, debido a diferencias en sus diseños, parece que hay un acuerdo general en recomendar una ventilación con volúmenes que mantengan una presión plateau por debajo de 32 cmH2O22, que equivaldría a un volumen tidal inferior a 10 ml/kg. En esta serie, en la población general de pacientes ventilados, la media del volumen tidal con que se inició la ventilación mecánica fue de 8,9 ml/kg. El hecho de que los enfermos con SDRA fuesen ventilados con un volumen tidal similar a la población general se puede deber a que este estudio fue realizado casi coincidiendo con el primer estudio que demostraba que una estrategia de ventilación protectora disminuye la mortalidad17, y la posible aplicación a la práctica diaria de los hallazgos en estudios clínicos es más tardía23. Esta observación es similar a lo descrito recientemente por Thompson et al24, quienes analizan el modo en que son ventilados los enfermos incluidos en los estudios del ARDS Network antes de iniciarse el protocolo de estudio y cuando cumplían criterios de daño pulmonar agudo o SDRA. El volumen tidal medio utilizado fue 8,6 ml/kg en los enfermos con criterios de SDRA.
A pesar de que hay estudios clínicos17 y experimentales25-28 que han demostrado el efecto protector y beneficioso de la PEEP, en nuestro estudio se observa que en casi la mitad de los enfermos la ventilación se inicia sin PEEP, aunque este porcentaje disminuye con la duración de la ventilación mecánica, así el 80% de los enfermos que llevaban 2 semanas de ventilación mecánica tenían PEEP. También, el valor de PEEP aplicado, que inicialmente es bajo, se va aumentando a medida que aumenta la duración de la ventilación mecánica.
La utilización de la ventilación no invasiva fue baja (4%) y en la mayoría de los casos con éxito. Este uso tan bajo contrasta con el observado en 42 UCI francesas donde recibieron ventilación no invasiva un 35% de los pacientes que ingresaban en la UCI y precisaban ventilación mecánica29. Uno de los motivos que podrían justificar esta diferencia es el hecho de que en nuestro estudio fueron incluidos enfermos con un tiempo de ventilación mecánica mayor de 12 h, lo que podría haber dejado fuera del mismo a enfermos a los que se aplicó ventilación invasiva durante un tiempo menor. También se observaron diferencias en el porcentaje de los enfermos con insuficiencia respiratoria crónica reagudizada que reciben ventilación no invasiva (el 50% en el estudio francés frente al 14% en el nuestro) y en los enfermos con insuficiencia respiratoria aguda hipoxémica (el 20% en Francia frente al 3% en España). No hubo diferencias en el porcentaje de éxito: el 60% en el estudio francés frente al 68% en este estudio.
¿Cómo se realiza la desconexión de la ventilación mecánica?
En un estudio del Grupo español de Insuficiencia Respiratoria2 se observó que el tiempo dedicado al weaning era un 40% del tiempo total de ventilación mecánica. Seis años más tarde este porcentaje sigue igual, a pesar de que en el momento de realizar el presente estudio ya se habían publicado varios ensayos clínicos donde se han descrito estrategias para disminuir el tiempo de desconexión30.
Aunque los ensayos clínicos en que se comparan varios métodos de weaning31-34 han demostrado que la desconexión con SIMV prolonga el período de desconexión en comparación con la PSV31.32.34 y la prueba diaria de respiración espontánea con tubo en T32, y que este último método parece tener una cierta ventaja sobre la PSV32, todavía no se ha producido una estricta aplicación de estos resultados a la práctica clínica diaria, aunque parece que se ha producido un cambio considerable. Así, podemos observar un aumento significativo de la prueba diaria de respiración espontánea con tubo en T (desde el 24% en 1992 hasta un 44% en este estudio) y una disminución en el uso de la SIMV sin PSV (en 1992 en el 18% de los enfermos se utilizó este método de desconexión frente al 3% en 1998), aunque la utilización de la SIMV con PSV se mantiene en valores similares, a pesar que este método sólo se ha evaluado en un estudio con 19 pacientes con EPOC y weaning difícil, y donde se muestra que la adición de PSV a la SIMV no disminuye significativamente el tiempo de destete35.
¿Con qué resultado?
La eficacia de la ventilación mecánica para prevenir la muerte en pacientes con insuficiencia respiratoria aguda sólo puede evaluarse en estudios observacionales, ya que un ensayo clínico aleatorizado de los enfermos a recibir o no recibir ventilación mecánica no sería ético. Uno de los principales hallazgos de este estudio es que la supervivencia de una cohorte de enfermos que presenta insuficiencia respiratoria grave y que requiere ventilación mecánica durante más de 12 h fue de casi el 60%.
Un enfermo que no fallece en la UCI permanece en ésta el 46% del tiempo que está ingresado en el hospital y casi el 70% de este tiempo se dedica al soporte ventilatorio, incluyendo la duración de la desconexión.
En resumen, se puede concluir que el enfermo tipo que recibe ventilación mecánica en España es un varón de 60 años, con una insuficiencia respiratoria aguda, que tras una intubación orotraqueal será ventilado con una modalidad asistida-controlada, con un volumen tidal de 9 ml/kg, una frecuencia respiratoria de 15 respiraciones por minuto y una PEEP de 5 cmH2O. Una vez que haya mejorado la causa de la ventilación mecánica el enfermo será desconectado del respirador mediante una prueba diaria de respiración espontánea. El paciente permanecerá una media de 9 días en ventilación mecánica, con una estancia media de 13 días en la UCI y 28 días en el hospital.
*Grupo español del International Mechanical Ventilation Study Group: J.M. Allegre (Hospital Nuestra Señora del Rosell, Cartagena), S. Alonso (Hospital Joan XXIII, Tarragona), A. Álvarez Ruiz (Hospital General Río Carrión, Palencia), B. Álvarez Sánchez (Hospital General, Alicante), M.T. Antuna (Hospital de Cabueñes, Gijón), J.M. Añón (Hospital Virgen de la Luz, Cuenca), P. Arribas (Hospital 12 de Octubre, Madrid), A. Ayensa (Hospital Virgen de la Salud, Toledo), B. Azcárate (Hospital Donostia, Donostia), G.M. Besso (Hospital Carlos Haya, Málaga), L. Cabré (Hospital de Barcelona, Barcelona), F. Carrizosa (Hospital General, Jerez de la Frontera), J. Castañeda (Hospital Clínico, Valladolid), R. de Celis (Hospital de Galdakao, Galdakao), J.A. Conesa (Hospital Clínico San Carlos, Madrid), J. Diarte (Complejo Hospitalario, Ciudad Real), A. Díaz Lamas (Complejo Hospitalario Cristal Piñor, Orense), R. Fernández (Consorci Hospitalari del Parc Taulí, Sabadell), M. Ferrer (Hospital Clínic i Provincial, Barcelona), D. Fontaneda (Hospital Virgen Blanca, León), P. Galdós (Hospital General, Móstoles), A. García Jiménez (Hospital Arquitecto Marcide, El Ferrol), J. Gener (Hospital Germans Trias i Pujol, Badalona), J.A. Gómez Rubí (Hospital Virgen de la Arrixaca, Murcia), G. González Díaz (Hospital Morales Messeguer, Murcia), S. González Prado (Hospital Josep Trueta, Girona), C. Homs (Hospital General San Jorge, Huesca), M. León (Hospital Arnau de Vilanova, Lleida), A. Lloria (Complejo Hospitalario Rebullón, Pontevedra), J. López Díaz (Hospital La Paz, Madrid), J.A. Maldonado (Hospital de la Serranía, Ronda), J. Maynar (Hospital Santiago Apóstol, Vitoria), A. Moreno (Complejo Hospitalario de San Millán-San Pedro, Logroño), A. Mota (Hospital General Universitario, Elche), T. Mut (Hospital General, Castellón), M. Nolla (Hospital General de Catalunya, San Cugat del Vallés), F. Ortega (Hospital Universitario de Valme, Sevilla), R. de Pablo (Hospital Príncipe de Asturias, Alcalá de Henares), E. Palazón (Hospital General Universitario, Murcia), V. Parra (Hospital de Sagunto, Sagunto). A. Peral (Hospital Gregorio Marañón, Madrid), J.C. Portela (Complejo Hospitalario Xeral-Calde, Lugo), A. Ramírez (Hospital Nuestra Señora de Sonsoles, Ávila), J.A. Ramos (Hospital de Poniente, El Ejido), P. Revuelta (Hospital Universitario de Canarias, La Laguna), M. Rey (Complejo Hospitalario, Santiago de Compostela), J.J. Rodrigo (Hospital Nuestra Señora del Pino, Las Palmas de Gran Canaria), J.C. Rodríguez Borregan (Hospital Marqués de Valdecilla, Santander), J.A. Rodríguez Sarria (Hospital General, Elda), A. Rubio (Hospital Ramón y Cajal, Madrid), S. Ruiz Navarro (Hospital General Ciudad de Jaén, Jaén), V. Sagredo (Hospital Virgen de la Vega, Salamanca), P. Saura (Centre Hospitalari, Manresa), M.J. Serralta (Hospital Universitario de San Juan, Alicante), J.F. Solsona (Hospital del Mar, Barcelona), F. Suárez Sipmann (Fundación Jiménez Díaz, Madrid), F. Taboada (Hospital General de Asturias, Oviedo), S. Temprano (Hospital Severo Ochoa, Leganés), M.V. de la Torre (Hospital Universitario Virgen de la Victoria, Málaga), P. Ugarte (Hospital Marqués de Valdecilla, Santander), M. Valledor (Hospital de San Agustín, Avilés), I. Vallverdú (Hospital de la Santa Creu i Sant Pau, Barcelona), C. Vaquerizo (Hospital 12 de Octubre, Madrid), A. Viñuales (Hospital Lluis Alcanyis, Xátiva).