INTRODUCCION
El desarrollo de espasmo coronario secundario a la hiperventilación es un hecho conocido desde hace años. Junto con el test de la ergonovina y el test del frío, el test de hiperventilación era utilizado en el diagnóstico de patología isquémica cardíaca, empleando el descenso de la PaC02 que ocurre en la hiperventilación, para dar origen a espasmos coronarios. Presentamos aquí el caso de un paciente, sin enfermedad cardíaca previa conocida, que desarrolló un episodio compatible con un espasmo coronario desencadenado por la hiperventilación desarrollada en el contexto de una intoxicación por insecticidas.
OBSERVACION CLINICA
Se trataba de un paciente de 38 años de edad, fumador e intervenido de varicocele, que ingresó en nuestro hospital tras la intoxicación accidental (inhalación) mientras preparaba la mezcla de productos empleados en la fumigación agrícola: metomilo, triadimenol 25% y ciflutrin 5%. Presentaba un cuadro clínico de predominio digestivo, caracterizado por epigastralgia y vómitos, acompañado de un estado de gran ansiedad, malestar general y sudación. El paciente se encontraba estable con una presión arterial de 130/80 mmHg, siendo su frecuencia cardíaca de 80 lat/min, regular, conservada la ventilación en ambos pulmones, aunque con una frecuencia respiratoria de 40 resp/min y existiendo sibilancias espiratorias bilaterales. El abdomen era blando, doloroso a la palpación epigástrica, sin signos de irritación peritoneal o visceromegalias. Se colocó una sonda nasogástrica cediendo el cuadro emético, aspirándose escaso contenido alimenticio. En la analítica de ingreso destacaba una gasometría arterial con un pH de 7,66, Pa02 107 mmHg, PaCO2 13,9 mmHg, bicarbonato 15,7 mmol/l, SaO2 99,3%. La troponina plasmática fue negativa, mientras las CPK de 685 U/l (21-232), con MB de 9,6 ng/ml (< 3,2), siendo el índice relativo de 1,4 (< 4%), y las LDH de 477 U/l (rango 230-460). El resto de parámetros analíticos fue normal. En la radiografía de tórax existía un tenue infiltrado alvéolo-intersticial bilateral.
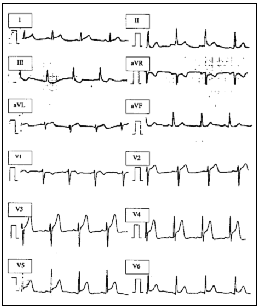
Tras la realización del electrocardiograma, llamó la atención el supradesnivel del segmento ST en la cara anterior sugestivo de lesión subepicárdica, así como trastornos en la cara inferior (fig. 1). Tres horas después los cambios persistían, aunque éstos eran mucho menos ostensibles. En dicho momento el paciente ingresó en la unidad.
Fig. 1. Electrocardiograma de ingreso: supradesnivel del segmento ST en la cara anterior, sugestivo de corriente de lesión subepicárdica, coincidente con el cuadro de hiperventilación.
Inicialmente se instauró tratamiento con atropina intravenosa con objeto de contrarrestar el posible efecto anticolinérgico del metomilo, siendo retirado a las pocas horas sin incidencias y confirmándose la normalidad en las cifras de seudocolinesterasa sérica. El paciente se mantuvo con tratamiento sintomático hasta que fue dado de alta de nuestra unidad 3 días después de su ingreso.
Durante su estancia presentó elevación de las enzimas cardíacas específicas, en concreto de las cifras de troponina I, alcanzando un pico de 3,8 ng/ml a las 20 h de haberse producido la intoxicación. Las cifras de CPK total y LDH fueron en continuo descenso, con un pico de CPK-Mb de 12,9 ng/ml a las 14 h de la intoxicación (aunque el índice relativo CPK masa-Mb no superó en ningún momento el 4%, considerado por nuestro servicio de análisis clínico como límite de la normalidad).
En concordancia con esta elevación, los cambios isquémicos en la cara anterior persistieron por espacio de horas, tiempo que transcurrió hasta la normalización del pH sanguíneo, lo cual ocurrió a las 5 h de su llegada al servicio de urgencias (pH 7,42), manteniendo en el ECG ondas T picudas en la cara anterior.
Fue dado de alta de nuestro hospital a los 6 días de su ingreso, manteniéndose asintomático desde entonces. Realizada la ergometría con posterioridad, ésta no presentó alteraciones compatibles con isquemia coronaria (siendo clínica y eléctricamente negativa pese a alcanzar los 15,1 mets), así como el ecocardiograma en modo bidimensional que no mostró alteraciones estructurales.
DISCUSION
En el caso presentado, los causantes del envenamiento fueron el metomilo, una piretrina y un fungicida. Estos dos últimos pueden dar origen a sintomatología irritativa dérmica, clínica neurológica (parestesias, fasciculaciones, vértigos, cefaleas) y digestiva (náuseas, vómitos, diarrea y dolor abdominal), no habiéndose descrito sintomatología cardiovascular.
La intoxicación por metomilo, un insecticida carbamato, provoca una sintomatología clínica superponible a la de los insecticidas organofosforados: clínica digestiva y respiratoria, con signos colinérgicos del tipo de hipersalivación, miosis, diaforesis, fasciculaciones, debilidad muscular, hipersecreción bronquial, ocasionalmente broncoconstricción, bradicardia o alteración del nivel de conciencia. Si la situación se agrava puede originar convulsiones, arritmias, cianosis y midriasis (si existe hipoxia). No producen neuropatías periféricas, lo que las diferencia de los organofosforados, siendo la acción sobre el SNC menos intensa. Pueden existir alteraciones electrocardiográficas, pudiéndose observar en el ECG alargamiento del QT, desarrollarse arritmias ventriculares, tipo torsade de pointes, o fibrilación auricular, y en el caso concreto del metomilo se han descrito cambios en la onda T, en concreto inversión de la misma, hasta 5 días tras la exposición al tóxico1. Estos cambios se han relacionado con la inhibición de la colinesterasa, depresión de la actividad demostrada en el diafragma y que puede llegar a ser del 82%2. Asimismo, se demostró un incremento en los valores de creatincinasa (CK-MM), tanto muscular como sérica, apreciándose también un incremento en las cifras de LDH y sus isoenzimas como resultado del incremento en la inducción de su síntesis. En conclusión, la elevación de la CPK y de LDH (así como de sus isoenzimas) es el resultado de la difusión desde los tejidos por la pérdida de la permeabilidad causada por la depleción de ATP y fosfocreatina, depleción que tiene el mismo origen que la depresión de la acetilcolina2.
Así pues, en el paciente que presentamos esto podría explicar el mecanismo de ascenso en los valores de la CPK y la LDH séricos, aunque no así el supradesnivel del segmento ST experimentado, más propio de isquemia miocárdica.
Se considera espasmo coronario a la anormal contracción de una arteria coronaria epicárdica que da origen a isquemia coronaria. Este espasmo puede ser inducido por acetilcolina, un neurotransmisor que origina vasodilatación en las arterias coronarias no patológicas, siendo un factor vasodilatador del endotelio vascular coronario. En el presente caso otro mecanismo puede ser el desencadenante del espasmo coronario. Es un hecho conocido que la hipocapnia puede dar origen a vasoconstricción en la vasculatura cerebral (dando origen a cefalea, alteraciones visuales e incluso pérdida de conocimiento) y en el sistema nervioso periférico (provocando parestesias e incluso espasmos musculares, que incluso podrían remedar cuadros coronarios)3.
El desarrollo de espasmo coronario secundario a la hiperventilación es un hecho conocido desde el año 1962. Fue entonces cuando Rowe et al4 determinaron que la misma originaba un incremento en la resistencia arteriolar coronaria provocando así un descenso del flujo sanguíneo y la concentración venosa de oxígeno en sujetos normales, cosa que fue confirmada con posterioridad por Neil et al5 en pacientes con trastornos de la circulación coronaria. Esto hizo que fuese empleado en una época como test diagnóstico en el angor pectoris variante, así como una medida de la eficacia del tratamiento llevado a cabo. Su sensibilidad y especificidad varían en relación con el grupo de pacientes sobre quienes se realice. En grupos en los que exista una fuerte sospecha de angina de Prinzmetal la sensibilidad es cercana al 80%6, siendo del 70%, o menor, cuando los grupos a quienes se les practica no presentan evidencias de angina variable pese a tratarse de pacientes afectados de coronariopatía. La especificidad es similar, siendo de aproximadamente el 100% en el primer grupo comentado. El valor del pH sanguíneo capaz de originar vasospasmo coronario, y con significación diagnóstica, se ha cifrado en 7,657.
En caso de existir isquemia miocárdica, ésta se pone de manifiesto a los pocos minutos del cese de la hiperventilación, siendo su magnitud expresión directa de la que el paciente presenta. En estudios realizados a finales de los años noventa, se aprecia que el flujo sanguíneo miocárdico se ve afectado por las modificaciones en la PaCO2 (produciendo la hipercapnia un aumento en el flujo sanguíneo miocárdico8), siendo éste el causante de incrementos o descensos del índice cardíaco, que se relacionan de forma inversamente proporcional con el índice de las resistencias vasculares sistémicas; por tanto, éstas son las causantes de cambios hemodinámicos que explicarían la isquemia miocárdica, y no por modificaciones en la contractilidad cardíaca, o la captación de oxígeno o glucosa por el miocardio tal como los citados estudios han demostrado8. Además, en estos pacientes con vasospasmo coronario confirmado a quienes se les ha llegado a realizar una angiografía coronaria, no suele apreciarse obstrucción al flujo sanguíneo3, y sí una susceptibilidad aumentada a la isquemia miocárdica inducida por la hiperventilación9.
En el caso presentado, la hiperventilación podría tener su origen en una situación de ansiedad, un estado fisiológico anómalo, que por sí mismo puede llegar a provocar dolor precordial, y que en ocasiones debe ser distinguido de un cuadro de angina cardíaca10. También podría explicarse por la afección pulmonar secundaria a los tóxicos inhalados. La frecuencia cardíaca baja en relación con el cuadro de agitación podría tener su origen en la bradicardia que se produce en la intoxicación por los carba matos.