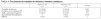INTRODUCCIÓN
En el año 2002, las más importantes sociedades científicas (European Society of Cardiology, American Heart Association, American College of Cardiology) actualizaron las guías del síndrome coronario agudo sin elevación persistente del segmento ST (SCASEST), definiendo criterios de alto riesgo de progresión a infarto de miocardio o muerte, criterios que incluyen la existencia de desviaciones del segmento ST o la elevación de marcadores de daño miocárdico1,2.
Desde entonces, una extensa literatura médica ha tratado de dilucidar el valor de diferentes estrategias médicas o invasivas en el SCASEST, tal como son las estrategias de angioplastia precoz frente a la diferida o la combinación de inhibidores de las glucoproteínas IIb/IIIa (IGP) con clopidogrel o heparina de bajo peso molecular.
En los pacientes de alto riesgo, el mayor beneficio se obtiene con procedimientos intervencionistas, preferentemente bajo tratamiento con IGP3-5. Sin embargo, se ha propuesto el empleo de IGP incluso cuando el cateterismo cardíaco no es precoz6.
El empleo de un tratamiento antiplaquetario combinado, con diferentes mecanismos de acción antiagregante, se muestra como un atractivo terapéutico para la estabilización de la placa coronaria responsable del episodio isquémico, y pudiera ser de ayuda en la elección del momento de realización de la angiografía coronaria, especialmente en centros sin disponibilidad de laboratorio de hemodinámica in situ. En este sentido, el empleo de inhibidores de la agregación plaquetaria ADP-dependiente, tales como el clopidogrel, concomitantemente con IGP, podría ser de utilidad. Sin embargo, la eficacia y seguridad de añadir clopidogrel a los IGP, en los pacientes de alto riesgo no sometidos a intervencionismo precoz, no han sido verificadas hasta la fecha, por lo que deben ser probadas.
PACIENTES Y MÉTODOS
Población de estudio
Se trata de un estudio llevado a cabo en un período de 24 meses. Incluimos pacientes en las primeras 12 horas de evolución de un episodio de SCASEST de alto riesgo, definido como dolor torácico de características isquémicas, acompañado de descenso del segmento ST o ascenso transitorio (definiendo este ascenso como aquel cuya duración es inferior a 20 minutos desde que recibe la primera asistencia médica) de al menos 0,1 mV en dos o más derivaciones contiguas, o de elevación significativa de la troponina I cardíaca (TropIc).
Los pacientes fueron excluidos si tenían alguna contraindicación para el empleo de cualquier fármaco del estudio, habían sufrido un ictus isquémico en los últimos 30 días, un ictus hemorrágico en cualquier momento de su vida, tenían una malformación vascular o neoplasia intracraneal conocida, habían sufrido una hemorragia significativa en los últimos 30 días, sufrían hipertensión maligna, habían padecido algún traumatismo grave o habían sido sometidos a cirugía mayor en las 6 últimas semanas, tenían un recuento plaquetario menor de 100.000/mm3 o disfunción plaquetaria conocida, tenían un cociente normalizado internacional (INR) mayor de 1,5 o disfunción hepática grave. También fueron excluidos aquellos pacientes con tratamiento antiagregante distinto del ácido acetilsalicílico (AAS) o clopidogrel.
Estudios de laboratorio
La TropIc se midió mediante el test Access® AccuTnI test (Beckman Coulter; Nyon, Suiza). Este procedimiento considera como valores significativos para la necrosis miocárdica aquellos superiores a 0,5 ng/ml, punto de corte establecido por la curva operativa característica, con una sensibilidad del 96% y una especificidad del 94%.
Estrategia de tratamiento
Grupo A
Durante los primeros doce meses de estudio llevamos a cabo un protocolo antiplaquetario consistente en AAS (150 mg/día), clopidogrel (300 mg al ingreso, si el paciente no lo estaba tomando previamente, seguidos de 75 mg/día) y tirofibán (0,4 µg/kg/min durante 30 minutos, seguido de perfusión a 0,1 µg/kg/min durante 48 horas). Se administró heparina no fraccionada (60 U/kg en bolo, seguido de infusión continua a 1.000 U/hora, ajustando esta perfusión cada 4 horas para obtener un tiempo de cefalina 1,5 a 2 veces superior al tiempo de control), concomitantemente con el tratamiento con tirofibán. Se mantuvo nitroglicerina intravenosa para el control del dolor torácico o para mantener una presión arterial sistólica entre 110 y 120 mmHg. Se recomendó el tratamiento con bloqueadores beta, iniciándolo tan pronto como fuera posible, en ausencia de contraindicaciones. El protocolo de tratamiento incluyó captopril iniciado en dosis bajas (desde 6,25 a 12,5 mg cada 8 horas), en presencia de estabilidad hemodinámica, y simvastatina (40 mg al día).
Grupo B
Durante el segundo período de doce meses, el clopidogrel no se incluyó en el tratamiento. Los pacientes bajo este protocolo constituyeron el grupo control. El resto del tratamiento no sufrió cambios.
El cateterismo cardíaco urgente se solicitó en caso de dolor torácico recurrente con descenso o ascenso del segmento ST (al menos 0,1 mV en dos derivaciones contiguas), fallo cardíaco (definido como la aparición de infiltrados alveolares o intersticiales bilaterales en la radiografía anteroposterior de tórax, no atribuibles a otras causas) refractario al tratamiento o por la presencia de inestabilidad hemodinámica (definida como necesidad de fármacos vasoactivos para mantener una adecuada perfusión de órganos). Para la realización de angiografía coronaria los pacientes fueron trasladados al laboratorio de hemodinámica de referencia, distante 100 km. Si el cateterismo urgente no era considerado necesario, el procedimiento era programado en función de los resultados de procedimientos diagnósticos no invasores, realizados una vez que el paciente se encontraba en la planta de hospitalización convencional.
Variables estudiadas
Se definió como variable de eficacia, la combinación de dolor torácico isquémico recurrente, acompañado de cambios en el segmento ST o muerte durante el ingreso en la Unidad de Cuidados Intensivos (UCI). Se definió una variable de seguridad, que denominamos eventos hemorrágicos mayores, como la aparición de hemorragia intracraneal, digestiva o aquella que conllevara un descenso en la cifra de hemoglobina de al menos 3 g/dl. Se registró la frecuencia de realización de cateterismos urgentes en cada grupo. Se recogieron las características basales de los pacientes y los tratamientos recibidos previamente, el electrocardiograma y el nivel de TropIc al ingreso, la evolución en la UCI (aparición de fallo ventricular izquierdo o inestabilidad hemodinámica), medidas seriadas de la TropIc (cada 8 horas) y el recuento plaquetario (diario). La trombocitopenia se definió como recuento plaquetario menor de 100.000/mm3.
Análisis estadístico
Las variables continuas se expresan como media ± desviación estándar (DE). Las variables categóricas se compararon mediante el test de ji cuadrado y mediante el test exacto de Fisher. Las variables cuantitativas se compararon mediante el test t de Student. Se consideró estadísticamente significativo un valor de p inferior o igual a 0,05.
El análisis estadístico se llevó a cabo mediante el paquete informático SPSS para Windows, versión 10.0.1 (SPSS Inc, Chicago, Estados Unidos).
RESULTADOS
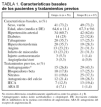
Se incluyeron 123 pacientes (56 en el grupo A y 67 en el B). La relación hombre/mujer fue 2,72:1. La tabla 1 muestra las características basales y los tratamientos previos de los pacientes de cada grupo. No se encontraron diferencias estadísticamente significativas entre ambos, ya sea para las características demográficas, factores de riesgo cardiovascular, antecedentes de enfermedad coronaria o para la medicación que recibían previamente. La tabla 2 muestra el tratamiento antiisquémico administrado en la UCI, en el que tampoco se encontraron diferencias estadísticamente significativas entre los grupos.
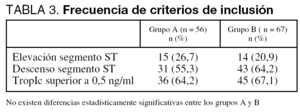
Los hallazgos electrocardiográficos y los valores de TropIc al ingreso se muestran en la tabla 3. No se encontraron diferencias en los criterios diagnósticos para la inclusión en el estudio entre los grupos. Los pacientes incluidos con criterios electrocardiográficos y enzimáticos simultáneamente fueron 22 (39,2%) en el grupo A y 31 (46,2%) en el grupo B (p = 0,43).
Las frecuencias de la variable de eficacia y de eventos cardíacos se muestran en la tabla 4. No se encontraron diferencias estadísticamente significativas entre los grupos para la variable de eficacia, dolor torácico isquémico con cambios en el segmento ST, fallo ventricular izquierdo, inestabilidad hemodinámica o muerte. Ningún paciente presentó ascenso persistente del segmento ST. Dos pacientes en el grupo A fallecieron: el primero por muerte súbita, el segundo debido a un shock refractario tras el cateterismo cardíaco. En el grupo B, las causas de muerte fueron muerte súbita y shock cardiogénico, ambos antes de la realización del cateterismo.
El cateterismo urgente se llevó a cabo en 11 pacientes (19,6%) en el grupo A y en 9 (13,4%) en el grupo B (p = 0,35). En el grupo B dos pacientes rechazaron la realización del procedimiento.
La frecuencia de presentación de la variable de seguridad fue de dos pacientes en cada grupo (3,5 y 2,9% de los pacientes de los grupos A y B respectivamente, p = 1). Se produjo trombocitopenia en un paciente de cada grupo, representando el 1,7% en el A y el 1,4% en el B (p = 1).
La duración de la estancia en la UCI fue similar en ambos grupos (mediana 54,5 horas en el grupo A y 53 horas en el B).
DISCUSIÓN
En nuestro trabajo, hemos estudiado exclusivamente pacientes con SCASEST de alto riesgo, como demuestra el hecho de que fueran necesarios cambios en el segmento ST o elevación de la TropIc para ser incluido. Las guías de actuación clínica en vigor recomiendan la realización de la angiografía coronaria urgente en esta circunstancia, mientras el paciente está recibiendo un IGP1,2, y se han publicado estudios que han enfatizado el beneficio de la estrategia intervencionista frente al manejo conservador de estos pacientes3-5. En cualquier caso, algunos pacientes son ingresados inicialmente en centros sin disponibilidad de cateterismo cardíaco. En este caso, sería deseable iniciar una estrategia terapéutica dirigida a estabilizar la lesión responsable en la arteria coronaria, ante la posibilidad de que el cateterismo cardíaco sea realizado más allá de 72 horas tras el inicio del tratamiento antiisquémico, sin con ello empeorar el pronóstico y sin disminuir el beneficio de la revascularización percutánea. Con este propósito, un tratamiento antiplaquetario con diferentes mecanismos de acción, tal como clopidogrel con tirofibán, podría ser de utilidad clínica.
Nuestro estudio fue diseñado con protocolos que incluían la realización de cateterismo selectivo (cateterismo solicitado en caso de isquemia recurrente o complicaciones hemodinámicas) para pacientes de alto riesgo, estrategia terapéutica sostenida por los resultados de algunos estudios. Un metaanálisis publicado por Mehta et al7, estudiando el cateterismo rutinario (definido como estrategia invasora para todos los pacientes) frente al selectivo (definido como el que se realiza en pacientes con isquemia recurrente o inducible mediante pruebas no invasivas) en pacientes con síndrome coronario agudo, mostró que la realización rutinaria de angiografía coronaria reducía la frecuencia de infarto, angina grave y rehospitalización en un período de seguimiento de 17 meses. En este metaanálisis, los procedimientos realizados siguiendo la estrategia de cateterismos rutinarios se asociaron a una mayor mortalidad. Los autores concluyen que estrategias adicionales (como podría ser la combinación de fármacos antiplaquetarios) son necesarias para compensar el riesgo que supone la revascularización percutánea precoz y optimizar el momento de los procedimientos intervencionistas. Estos hallazgos están de acuerdo con un estudio que incluye pacientes con SCASEST de alto riesgo, en el cual, al año de seguimiento, la frecuencia de infarto de miocardio fue más alta en la estrategia de revascularización precoz, comparada con una estrategia de angiografía selectiva8. En este artículo, los IGP fueron administrados solamente a pacientes que fueron sometidos a procedimientos intervencionistas. Resultados similares se mostraron en el estudio randomizado RITA 3, en el que no se demostraba beneficio de una estrategia con angiografía rutinaria, tras un año de seguimiento, si bien se observó una tendencia a largo plazo a la reducción del riesgo de muerte o infarto de miocardio no letal9.
La frecuencia de empleo de los IGP ha sido baja, especialmente en hospitales sin sala de hemodinámica10, a pesar de los trabajos que apoyan su eficacia cuando los procedimientos de revascularización precoz no están programados6. El metaanálisis de Boersma et al11 sugirió que el empleo de IGP disminuía los eventos isquémicos en pacientes con SCASEST cuando no se planificaba el cateterismo en el protocolo. El estudio GUSTO IV-ACS, diseñado para investigar si el abciximab podría ser de utilidad en el SCASEST, en pacientes tratados sin revascularización percutánea planificada, no pudo demostrar ningún beneficio del mismo cuando no se realizaba angiografía12. La frecuencia de eventos isquémicos en este estudio fue inusualmente baja, tanto en el grupo placebo como en el de tratamiento, posiblemente debido a la inclusión de pacientes de riesgo bajo o intermedio (algunos con descenso del segmento ST de 0,05 mV durante 5 minutos o algunos con síndrome coronario tardío).
Un subgrupo de pacientes del estudio PRISM-PLUS mostró algún beneficio con tirofibán en pacientes ingresados en un hospital sin laboratorio de hemodinámica, incluso cuando la angiografía coronaria se realizó cinco días después del comienzo de los síntomas13. Además, el tirofibán ha demostrado disminuir el daño miocárdico, en una estrategia de intervencionismo tardía (42 a 72 horas) frente a una estrategia de intervencionismo precoz (4 a 14 horas) sin IGP14.
Los hallazgos procedentes del estudio CURE supusieron la inclusión del clopidogrel en el SCASEST de alto riesgo. Este estudio mostró una reducción del riesgo relativo de muerte de cualquier causa, infarto agudo de miocardio no fatal o accidente cerebrovascular en pacientes tratados con clopidogrel15. El estudio incluyó 369 pacientes que recibieron clopidogrel y un IGP, así como 454 que recibieron IGP y placebo, si bien no se presentó una descripción detallada de estos subgrupos, haciendo difícil extraer conclusiones acerca de la influencia de la asociación clopidogrel-IGP en los resultados.
El estudio PCI-CURE, un estudio observacional derivado del estudio CURE, analizó a los pacientes sometidos a intervencionismo coronario percutáneo16. Los autores de este trabajo concluyeron que el pretratamiento con clopidogrel antes de la angioplastia/colocación de stent tiene un efecto beneficioso en la frecuencia de eventos cardíacos. Tanto tirofibán como abciximab fueron empleados en combinación con clopidogrel, los procedimientos intervencionistas fueron programados electivamente y los IGP fueron desaconsejados a menos que los pacientes sufrieran isquemia refractaria o que se realizara angiografía. No se mostraron los efectos de la asociación clopidogrel-IGP.
Si bien no existen estudios comparativos sobre el efecto de la asociación clopidogrel-IGP, los resultados de los procedimientos intervencionistas sugieren que esta asociación podría ser eficaz incluso cuando no existe una estrategia invasiva planificada17-19.
La asociación clopidogrel-abciximab en los pacientes de riesgo bajo-moderado en pacientes sometidos a intervencionismo electivo no ha demostrado ser ventajosa20. En el estudio TARGET, estudio diseñado para comparar las diferencias en seguridad y eficacia entre tirofibán y abciximab, los autores sugirieron que la adición de clopidogrel previa a la colocación de stent coronario, en pacientes que recibían cualquiera de los dos IGP estudiados, podría ser eficaz, si bien no se aportan datos en el estudio que apoyen esta idea claramente21.
Efectivamente, los estudios de laboratorio no han mostrado una mayor inhibición de la agregación plaquetaria cuando el clopidogrel es añadido al tirofibán22. En los pacientes de alto riesgo que incluimos en nuestro trabajo, tratados con una estrategia dirigida a realizar el cateterismo cardíaco de forma electiva, no encontramos ningún beneficio de la combinación clopidogrel-tirofibán en la evolución clínica precoz. Nuestro estudio muestra una reducción no significativa en la frecuencia de inestabilidad hemodinámica en los pacientes que recibieron tirofibán y clopidogrel simultáneamente. Este hallazgo debe ser reevaluado con una muestra mayor de pacientes.
La combinación de distintos tratamientos antiplaquetarios implica un riesgo hemorrágico que hemos evaluado en el presente trabajo, no habiendo encontrado un aumento de eventos hemorrágicos mayores con la combinación tirofibán-clopidogrel-AAS frente al empleo de tirofibán-AAS.
Neumman et al publicaron un estudio en el que administraban heparina no fraccionada (para alcanzar un tiempo de cefalina de 60 a 80 segundos), AAS (dosis de carga 500 mg), clopidogrel (dos veces la dosis usual de carga y mantenimiento) y tirofibán5. Con este tratamiento antitrombótico intensivo, el retraso en los procedimientos intervencionistas no mejoró los resultados con respecto a la intervención precoz. En este trabajo, la frecuencia de eventos hemorrágicos graves (definidos como los sangrados intracraneales o aquellos con una caída de las cifras de hemoglobina de al menos 5 g/dl) fue 3,5%, frecuencia similar a la que encontramos en nuestros pacientes.
Nuestro protocolo no permitió el empleo de heparina de bajo peso molecular, que demostró su eficacia en el SCASEST en el estudio ESSENCE23. Cuando comenzamos el estudio, la seguridad y eficacia de la heparina de bajo peso molecular combinada con IGP no estaba establecida. Recientemente, los estudios ACUTE II24, A to Z25, NICE-326 y TETAMI27 han demostrado que esta asociación es segura y no es terapéuticamente inferior, comparada con la combinación tirofibán-heparina no fraccionada. El estudio SYNERGY mostró que ambas heparinas eran igualmente eficaces cuando se asociaron a un IGP, con una estrategia intervencionista precoz, si bien se produjo un discreto aumento en la frecuencia de sangrados en los pacientes que recibieron enoxaparina28.
Nuestro trabajo muestra una frecuencia de eventos hemorrágicos mayores similar a la referida en estudios previos, por lo que consideramos que esta combinación es segura. Además, debemos tener en cuenta que los criterios de hemorragia mayor que definimos fueron más estrictos que los empleados en el estudio TIMI29, estudio con criterios de eventos hemorrágicos mayores que los que son de referencia para la mayor parte de los trabajos.
Durante el curso inicial del SCASEST de alto riesgo, en una estrategia sin procedimiento invasivo precoz de rutina, un tratamiento antiagregante combinado empleando tirofibán y clopidogrel, comparado con el empleo de solo tirofibán, no modifica la aparición de nuevos episodios de isquemia miocárdica, la frecuencia de complicaciones cardíacas ni la necesidad de realizar un procedimiento intervencionista urgente. Nuestros hallazgos también confirman la seguridad del uso concomitante de tirofibán y clopidogrel, en cuanto al riesgo hemorrágico se refiere.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia: Dr. R. Blancas.
Servicio de Medicina Intensiva.
Hospital General La Mancha-Centro.
Avda. de la Constitución, 3.
13600 Alcázar de San Juan. Ciudad Real. España.
Correo electrónico: rblancasg@sescam.jccm.es
Manuscrito aceptado el 14-XII-2006.