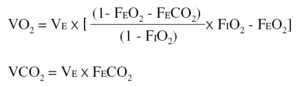INTRODUCCIÓN
La desconexión de la ventilación mecánica (VM) y la extubación se realizan con éxito en la mayoría de los pacientes críticos, aunque alrededor del 20% fracasan y requieren un tiempo prolongado de desconexión1-3. El fracaso de la extubación se ha asociado a un mayor riesgo de mortalidad4,5, por lo que sería útil disponer de un método sencillo y fiable para identificar a aquellos pacientes que se pueden desconectar de la VM y extubar sin riesgo. Lamentablemente, una revisión exhaustiva de la utilidad de los índices que predicen el éxito de la desconexión y de la extubación concluyó que ninguno demostraba una exactitud suficiente para tomar decisiones clínicas6.
En dicha revisión el coste en oxígeno de la respiración (VO2 resp) no fue evaluado como índice pronóstico del éxito de una prueba de respiración espontánea seguida de la extubación, debido a que los estudios existentes7-11 no cumplían los criterios de selección que los autores habían establecido. Durante la desconexión de la VM, el VO2 resp suele estar elevado y a partir de valores menores del 15% puede ser útil para predecir el éxito de la desconexión10,12, aunque dichos resultados no se han confirmado por otros estudios7,9. Tampoco hay estudios que comparen el VO2 resp con los índices tradicionales de la desconexión de la VM. Por este motivo, hemos diseñado este estudio para determinar si el VO2 resp puede ser útil para predecir el éxito de la desconexión de la VM.
PACIENTES Y MÉTODOS
Se estudiaron 30 pacientes con insuficiencia respiratoria aguda tratados con VM que estaban clínicamente estables. Ninguno padecía enfermedad pulmonar obstructiva crónica (EPOC). Antes de la prueba de desconexión, los pacientes fueron tratados con VM asistida/controlada utilizando un respirador Evita (Draëger, Madrid, España). Los pacientes estaban intubados con tubos orotraqueales de un diámetro interno de 8-8,5 mm. Los diagnósticos de ingreso en la Unidad de Cuidados Intensivos (UCI) fueron: politraumatismo en 15 pacientes, peritonitis en 7, insuficiencia cardíaca en 5, y otros postoperatorios en 3. Se solicitó el consentimiento verbal a cada paciente antes de iniciar la desconexión.
La decisión de iniciar una prueba de respiración espontánea se tomó cuando el médico responsable consideró que el paciente estaba preparado para hacer la desconexión y cumplía los siguientes criterios: mejoría de la causa que provocó la insuficiencia respiratoria aguda, presión arterial de oxígeno (PaO2) superior a 60 mmHg con una fracción inspirada de oxígeno (FIO2) menor o igual a 0,4 y una presión positiva al final de la espiración (PEEP) menor o igual a 5 cm H2O, temperatura axilar inferior a 38 ºC, estabilidad hemodinámica y ausencia de fármacos vasoactivos, frecuencia cardíaca (FC) inferior a 130 latidos por minuto (lpm), hemoglobina superior a 9 g/dl, consciente y colaborador, y ausencia de fármacos sedantes. Cuando se cumplían todos los criterios se realizaba la prueba de respiración espontánea con un tubo en T durante 2 horas. El estudio se realizó cuando el personal médico idóneo estaba disponible, motivo por el que los pacientes estudiados no fueron consecutivos. El período de estudio fue de dos años.
Una vez seleccionado el paciente, se ajustó la frecuencia del respirador para lograr una moderada hiperventilación y una relajación de los músculos respiratorios sin necesidad de sedación. La estabilidad de la FIO2 se consiguió conectando al respirador un mezclador de aire y de oxígeno (Bennett AO-1), desde el que se seleccionaba la FIO2. El circuito del ventilador incluyó un filtro intercambiador de calor y humedad que incrementó 90 ml el espacio muerto. Durante la VM e inmediatamente antes de la prueba de desconexión se midieron los siguientes parámetros: la FC, la tensión arterial sistólica, la frecuencia respiratoria (FR), el volumen minuto, los gases en sangre arterial, el consumo de oxígeno (VO2) y la producción de anhídrido carbónico (VCO2).
Después de haber realizado las mediciones descritas durante la VM, los pacientes fueron desconectados del respirador y se conectaron a un tubo en T con aporte de oxígeno. La prueba de respiración espontánea se realizó con una válvula unidireccional (Rudolph Valve, Kansas City, M.O., USA) conectada directamente al tubo orotraqueal para separar el gas inspirado del espirado. A los 15 minutos de haber iniciado la prueba de desconexión, se repitió la medición de las mismas variables respiratorias practicadas inmediatamente antes de la prueba de desconexión. El gas inspirado se suministraba desde una bolsa de meteorología de 60 litros de capacidad alimentada por el mezclador de aire y oxígeno (Bennett AO-1) con el que se seleccionaba la FIO2. La FC, la tensión arterial, la FR y la pulsioximetría (SpO2) se monitorizaron continuamente para verificar la estabilidad cardiorrespiratoria. Durante la prueba de desconexión no se suspendió el aporte calórico.
Durante las 2 horas de respiración espontánea, el médico responsable del paciente valoró la tolerancia y la prueba se interrumpió si presentaba, al menos, uno de los siguientes criterios: FR superior a 35 respiraciones/minuto, SpO2 inferior a 90% respirando una FIO2 de 0,4, FC superior a 130 lpm, o aparición de arritmias, presión arterial sistólica superior a 180 mmHg o inferior a 90 mmHg, movimiento toracoabdominal descoordinado, empleo de los músculos accesorios, tos ineficaz, agitación o depresión de la conciencia.
Si el paciente presentaba una mala tolerancia clínica se reanudaba la ventilación mecánica. Si, por el contrario, permanecía estable al final de las 2 horas, el paciente era extubado. La prueba de desconexión se consideró un éxito si la respiración espontánea se mantuvo durante más de 48 horas después de la extubación. Se definió como fracaso cuando el paciente no toleraba la prueba de respiración espontánea y se volvía a conectar a la VM o necesitaba la reintubación dentro de las 48 horas. En los pacientes que fracasaron en la prueba de respiración espontánea, se esperó 24 horas antes de repetir una nueva prueba con tubo en T.
Medición del VO2 y la VCO2
Todas las mediciones se hicieron en una posición semiincorporada. Las mediciones del VO2 y la VCO2 se practicaron con el método de circuito abierto y aplicando las siguientes fórmulas:
Donde VE es el volumen minuto espirado en ml/min y corregido a condiciones STPD, FIO2 y FEO2 son las fracciones inspirada y espirada de O2 y FECO2 es la fracción espirada de CO2. El valor del VO2 y la VCO2 fue la media de dos mediciones.
Para medir el volumen minuto, la FEO2 y la FECO2 se recogió el gas espirado en una bolsa de Douglas de 60 litros de capacidad durante 4-5 minutos. La bolsa de Douglas estaba conectada a la salida de la válvula espiratoria del ventilador o bien a la rama espiratoria de la válvula unidireccional durante la respiración espontánea en tubo en T. El volumen tidal se calculó dividiendo el volumen minuto y la frecuencia respiratoria medidos durante la recogida del gas espirado. El volumen minuto espirado se midió con un espirómetro Wright previamente calibrado, vaciando la bolsa de Douglas con un aspirador de vacío a un flujo constante de 20 l/min13. La FIO2 se midió a partir del gas inspirado recogido en una bolsa de Douglas conectada al respirador, o bien desde la bolsa de meteorología usada en la prueba de la respiración espontánea. El análisis de los gases arteriales, la FEO2, la FECO2 y la FIO2 se realizó con un analizador de gases IL-1312 (Izasa, Spain). El coeficiente de variación de la medición del VO2 con el método utilizado en este estudio es del 5,7 %14.
Determinación del coste en oxígeno de la respiración
El VO2 resp se valoró como la diferencia entre el VO2 medido durante la respiración espontánea y durante la VM en modo asistido/controlada, que representa el VO2 con los músculos respiratorios en reposo. El VO2 resp se expresa en valor absoluto (ml/min), en valor relativo como porcentaje respecto al VO2 medido durante la respiración espontánea con tubo en T (%) y referido al volumen minuto (ml/l).
Análisis estadístico
Las variables se expresan como su valor medio y la desviación estándar o mediana y rango interquartil. Se utilizó la prueba de Kolmogorov-Smirnov (Goodness) para comprobar la distribución normal de las variables. Se utilizó la prueba de la «t» de Student para variables continuas y la prueba de ji cuadrado para variables discontinuas. Se consideró significativo un valor de p < 0,05.
Se definió como verdaderos positivos a los pacientes con éxito en la desconexión y en los que el resultado de la prueba predecía el éxito en la desconexión; verdaderos negativos a los pacientes que fracasaban en la desconexión y en los que el resultado de la prueba predecía el fracaso de la desconexión; falsos positivos a los pacientes que fracasaban en la desconexión y en los que el resultado de la prueba predecía el éxito en la desconexión y falsos negativos a los pacientes con éxito en la desconexión y en los que el resultado de la prueba predecía el fracaso de la desconexión.
El valor diagnóstico de cada índice se valoró mediante la curva ROC, de modo que el que presentaba una mayor área bajo la curva discriminaba mejor entre los dos grupos de pacientes. La curva ROC se calculó con el método no paramétrico de Hanley y McNeil. El valor seleccionado como valor umbral fue aquel que tenía la mayor exactitud (mínimo número de resultados falsos negativos y falsos positivos).
Se utilizaron las siguientes fórmulas para calcular la sensibilidad = verdaderos positivos/(verdaderos positivos + falsos negativos); especificidad = verdaderos negativos/( verdaderos negativos + falsos positivos) y exactitud diagnóstica = (verdaderos positivos + verdaderos negativos)/(verdaderos positivos + verdaderos negativos + falsos positivos + falsos negativos). Se calculó la razón de verosimilitud positiva: sensibilidad/(1-especificidad) y la razón de verosimilitud negativa: (1-sensibilidad)/especificidad. El error de clasificación que representa la proporción de pacientes que no son clasificados correctamente por una prueba se calculó como la siguiente relación: (falsos positivos + falsos negativos)/(verdaderos positivos + verdaderos negativos + falsos positivos + falsos negativos) x 100.
RESULTADOS
De los 30 pacientes en los que se realizó la prueba de tubo en T, 20 (67%) tuvieron éxito y fueron extubados al finalizar las 2 horas de respiración espontánea y 10 (34%) fracasaron y fueron reconectados a la ventilación mecánica. Ningún paciente con éxito en la prueba de tubo en T necesitó ser reintubado en las 48 horas siguientes.
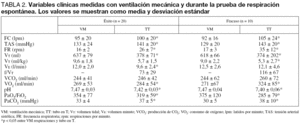
En la tabla 1 se muestra que entre ambos grupos de pacientes no hubo diferencias estadísticamente significativas en la edad, los parámetros antropométricos, la duración de la VM hasta el inicio de la desconexión, la temperatura axilar, el aporte de calorías y el gasto energético del día de la prueba de desconexión. La mayoría de los pacientes (27 de 30) estaban hipermetabólicos (gasto energético en reposo superior al 115% respecto al valor teórico del gasto energético estimado con la ecuación de Harris-Benedict) antes de hacer la prueba de desconexión y no había diferencias significativas entre los que fueron desconectados con éxito (1.899 ± 357 kcal/día) y los que fracasaron (1.909 ± 465 kcal/día). Antes de iniciar la prueba de desconexión los valores de la frecuencia respiratoria y el volumen minuto fueron similares en los pacientes con éxito o fracaso de la desconexión, al igual que las diferentes variables cardiorrespiratorias (tabla 2). El tiempo de desconexión de la VM desde el fracaso de la prueba de tubo en T hasta que fueron extubados fue de una mediana de 4 días (rango interquartil: 3-11).
Durante la prueba de respiración espontánea con tubo en T, los cambios significativos más importantes en los pacientes que tuvieron éxito en la desconexión se produjeron en el aumento de la FR y en el descenso del volumen minuto (tabla 2). En los pacientes que fracasaron el volumen minuto no se modificó y hubo incrementos notables de la FR y del VO2. En ambos grupos la pCO2 arterial y la discreta alcalosis respiratoria se normalizaron durante la prueba de desconexión.
TABLA 2. Variables clínicas medidas con ventilación mecánica y durante la prueba de respiración espontánea. Los valores se muestran como media y desviación estándar
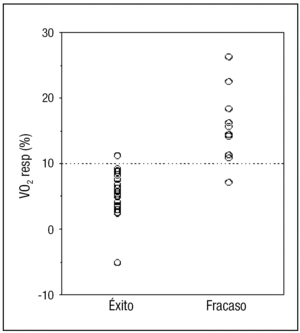
En todos los pacientes menos uno hubo un incremento del VO2 resp (fig. 1). El valor medio del VO2 resp (%) aumentó desde 5,3 ± 3,5 % en los pacientes desconectados con éxito hasta 15,7 ± 5,6 % (p < 0,001) en los que fracasaron (tabla 3).
Figura 1. Valor del coste en oxígeno de la respiración (VO2 resp) de los pacientes con éxito y fracaso en la desconexión de la ventilación mecánica.
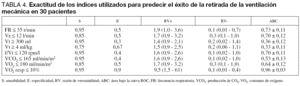
Los valores umbral obtenidos en este estudio que permiten distinguir entre éxito o fracaso de la desconexión se resumen en la tabla 4. Un valor de VO2 resp menor o igual a 10% presentó la mejor sensibilidad, especificidad, razón de verosimilitud positiva y negativa y el mayor valor del área bajo la curva ROC (0,96 ± 0,03) para predecir el éxito de la desconexión de la VM. El error de clasificación fue del 7% para el VO2 resp y mayor del 20% en todos los demás índices de predicción del éxito de la desconexión.
DISCUSIÓN
Los resultados de este estudio demuestran que un coste de oxígeno de la respiración menor o igual al 10% podría ser útil para predecir el éxito de la desconexión en los pacientes con insuficiencia respiratoria aguda tratados con VM. En nuestro estudio, los valores de la razón de verosimilitud y el valor del área bajo la curva ROC (utilizados para determinar el grado de exactitud de una prueba diagnóstica) identificaron al VO2 resp como capaz de predecir de forma moderada el éxito de la desconexión seguida de extubación.
El VO2 resp medido en pacientes críticos suele ser bastante elevado y es del orden de 3 a 5 veces mayor que el de sujetos sanos15,16 y permanece elevado después de 30 días de VM17. Varios estudios han valorado el valor del VO2 resp para predecir el éxito de la desconexión con resultados contradictorios que pueden explicarse entre otras razones porque el diseño de estos estudios es diferente en relación con la población estudiada, al método empleado de desconexión, al método y momento de medir el VO2, la duración de la VM hasta el día de la prueba de desconexión y a los criterios de éxito de la prueba.
Basándose en los resultados discordantes y al bajo número de pacientes estudiados se ha desestimado el uso del VO2 resp como un índice útil para predecir el éxito de la desconexión18. Apoyan esta afirmación los resultados obtenidos por Kemper et al9 en un estudio con 35 pacientes y Hubmayr et al7 en 10 pacientes que demostraron que las diferencias en el VO2 resp entre los pacientes con éxito o fracaso en la desconexión no eran útiles para predecir el resultado. Oh et al8 rechazaron también la utilidad del VO2 resp porque en un grupo de 20 pacientes hubo un error de clasificación del 29% en los 7 pacientes que fracasaron. Por el contrario, otros autores observaron diferencias significativas en el VO2 resp entre los pacientes con éxito o fracaso de la extubación10,12, al igual que en nuestro estudio. Valores umbral del VO2 resp menores del 15% permitían predecir el éxito de la desconexión10,11. Ninguno de estos estudios superó un tamaño muestral de 30 pacientes. El valor umbral del VO2 resp detectado por Lewis et al10 fue distinto al de nuestro estudio, porque estos autores expresaron el VO2 resp en porcentaje respecto al VO2 medido durante la VM y no al medido durante la respiración espontánea con tubo en T, lo que también da valores superiores.
La explicación más probable del aumento del VO2 resp en los pacientes que fracasan en la desconexión es el mayor trabajo respiratorio, secundario a la resolución incompleta de la alteración pulmonar que suele cursar con una reducción de la compliancia y/o al aumento de las resistencias de la vía aérea19,20. Sin embargo, el elevado nivel de actividad metabólica que detectamos en la mayoría de nuestros pacientes antes de iniciar la prueba de respiración espontánea también podría explicar, en parte, el aumento del trabajo respiratorio21. El elevado valor del VO2 durante la respiración espontánea puede deberse, además de a la propia enfermedad, al incremento del metabolismo por un incremento de las hormonas de estrés8, el reclutamiento de músculos no respiratorios, el incremento del gasto cardíaco y la alteración del equilibrio ácido-base7,8,22.
Los otros índices evaluados en nuestro estudio para predecir el éxito de la desconexión presentaron valores de la razón de verosimilitud y del área bajo la curva ROC muy inferiores al obtenido con un valor del VO2 resp menor o igual al 10%. En un reciente estudio, en el que se enmascaró el resultado de las distintas pruebas al médico responsable del paciente, se obtuvieron resultados semejantes23. Sin embargo, nuestro estudio difiere de la mayoría de estos estudios en el hecho de medir estos índices después de 15 minutos de mantener la respiración espontánea y no dentro de los primeros 5 minutos. La explicación más probable por la que estas pruebas aportan tan poco a la capacidad de predecir el éxito de la desconexión es que la selección de los pacientes idóneos para realizar la prueba de desconexión condiciona la evaluación de dichas pruebas, ya que los pacientes que no cumplen los criterios de selección no son estudiados y, a pesar de no cumplir con estos criterios, algunos de ellos quizás podrían ser extubados con éxito. En nuestro estudio no seleccionamos a pacientes con EPOC, ya que los valores umbral de los índices de predicción del éxito de la desconexión pueden ser muy diferentes a los de los enfermos con insuficiencia respiratoria aguda24,25.
En un interesante estudio se demostró que la duración de los días de VM hasta el día de la prueba de desconexión era mayor en los pacientes que fracasaban (12 ± 12 días) que en los que tenían éxito (7 ± 7 días) y era la variable diagnóstica más importante24. Sin embargo, los autores no presentaron el valor umbral de los días de VM hasta el día de la prueba de desconexión que mejor permitía clasificar el éxito o fracaso de la desconexión. Otros autores han encontrado que la duración de la VM hasta el día de la prueba de respiración espontánea en enfermos con desconexión difícil es similar o más larga a la obtenida en nuestro estudio3.
La definición de fracaso de la prueba de desconexión puede inducir errores, ya que no sabemos cuántos enfermos que fracasaron en la prueba de desconexión hubieran sido extubados sin problemas, ya que según varios autores, la taquipnea también permite la extubación con éxito26. Las principales limitaciones de nuestro estudio se pueden atribuir al reducido número de pacientes estudiados, a la falta de un grupo de validación para confirmar la utilidad clínica del VO2 resp, al posible sesgo de selección de pacientes, ya que no fueron consecutivos, al hecho de que ningún paciente necesitó la reintubación y a que la duración de la VM hasta el día del estudio no es representativa del patrón habitual en una UCI española27. También queremos resaltar la limitación metodológica impuesta por la complejidad de medir el VO2 con una bolsa de Douglas y la amplia reproducibilidad de la medición del VO2 que es de 26 ml/min28, rango que incluye los valores normales del VO2 resp y que explica la presencia de valores negativos, y del hecho de que dicha medición daría probablemente valores cambiantes con el tiempo, si midiéramos el VO2 de manera continua como en una prueba de esfuerzo.
La información obtenida de la medición del VO2 resp como índice de desconexión, tal como se ha realizado en este estudio, aunque es interesante desde el punto de vista fisiológico, no aporta ninguna utilidad clínica, dado que al no existir pacientes que fracasaran en la extubación, muestra la misma información que la observación clínica durante la respiración espontánea con tubo en T. Tal como se ha afirmado en una interesante revisión existen importantes limitaciones para realizar correctamente este tipo de estudios6. Además, la facilidad y seguridad de realizar una prueba diagnóstica de respiración espontánea y el uso de protocolos clínicos estrictos es probablemente mucho más útil para el clínico que atiende a estos enfermos.
La conclusión preliminar de este estudio es que la determinación del coste en oxígeno de la respiración es de escasa utilidad clínica para predecir el éxito de la desconexión de la VM.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Financiado en parte por la Red GIRA (G 03/63) del Instituto de Salud Carlos III.
Correspondencia: Dr. J.M. Raurich.
Servicio de Medicina Intensiva.
Hospital Son Dureta.
C/ Andrea Doria, 55.
07014 Palma de Mallorca. España.
Correo electrónico: jmraurich@hsd.es
Manuscrito aceptado el 24-X-2006.