INTRODUCCIÓN
Actualmente se realiza una clara diferenciación en el síndrome coronario agudo entre síndrome coronario agudo sin elevación del segmento ST (SCASEST) e infarto agudo de miocardio con elevación del segmento ST (IAMSTE), dadas las diferencias en la fisiopatología y el tratamiento de estas dos entidades1. Dentro del SCASEST se encuentra incluida la angina inestable (AI). Un reciente metaanálisis de 7 ensayos clínicos que han comparado la eficacia de una estrategia invasiva precoz frente a una estrategia invasiva selectiva en 9.212 pacientes con SCASEST, mostró que la primera se asoció con una reducción significativa en la frecuencia de infarto de miocardio (7,3% frente a 9,4%, p < 0,001), y con una tendencia no significativa en la reducción de la mortalidad (5,5% frente a 6%, p = 0,33), siendo los pacientes con elevación enzimática los que más se beneficiaron de esta estrategia terapéutica2. Los resultados de estos ensayos clínicos llevaron a que la American Heart Association y la European Society of Cardiology recomienden en sus guías de práctica clínica que los pacientes con SCASEST de alto riego sean tratados con una estrategia invasiva precoz1,3.
El bloqueo auriculoventricular de alto grado (BAVAG) es una complicación del infarto agudo de miocardio (IAM), cuyo pronóstico es ominoso, y que podría ser generado por la existencia de un gran tejido isquémico. En la AI se pueden producir amplias zonas isquémicas, generándose miocardio aturdido e hibernado, que ocasionen BAVAG. La presencia de trastornos de conducción interventricular en la AI se asocia con un mal pronóstico4, pudiendo suceder igual en el BAVAG de los pacientes con AI.
Si bien en el caso de pacientes con IAM ha sido ampliamente estudiada la complicación del BAVAG, no lo ha sido en el caso de la AI. Por lo tanto, nos propusimos analizar en la población de un registro hospitalario:
1. La frecuencia de BAVAG en los pacientes con AI.
2. Los factores asociados al desarrollo del BAVAG. Además, se evaluó si el BAVAG se asocia de manera independiente con aumento de la mortalidad y con prolongación de la estancia media de los pacientes con AI durante su ingreso en Unidades de Cuidados Intensivos (UCI)/Unidades de Cuidados Coronarios (UCC).
PACIENTES Y MÉTODOS
El proyecto ARIAM (Análisis del Retraso en el Infarto Agudo de Miocardio) es un estudio multicéntrico español programado como proyecto interno de mejora de la calidad en el tratamiento de la cardiopatía isquémica en las UCI/UCC de 129 hospitales del Estado español5. El registro ARIAM incluye todos los pacientes ingresados en las UCI/ UCC con el diagnóstico de síndrome coronario agudo, ya sea IAM o AI, y el período de seguimiento de los pacientes se limita de forma exclusiva al tiempo de la estancia en la UCI/UCC.
Hemos realizado un estudio retrospectivo de la cohorte histórica de pacientes incluidos en el registro del proyecto ARIAM desde junio de 1996 hasta diciembre de 2003, cuyo diagnóstico al alta fuera de angina inestable. La AI fue definida como dolor de características coronarias, de duración superior a 20 minutos en reposo, o de características progresivas en intensidad, duración o menor nivel de esfuerzo, junto con criterios enzimáticos de normalidad en los valores de los distintos biomarcadores utilizados (creatín fosfocinasa [CK], fracción MB de la CK [CK-MB], o de las distintas troponinas).
Se ha empleado la clasificación de AI del Grupo de Trabajo de la Angina de Pecho de la Sección de Cardiopatía Isquémica y Unidades Coronarias de la Sociedad Española de Cardiología de 19956. La mencionada clasificación es la siguiente:
1. Angina de esfuerzo de reciente comienzo: aquella de menos de 30 días de evolución. Para incluirla como inestable, se exige además que los síntomas correspondan a un grado funcional avanzado (III o IV) de la clasificación canadiense.
2. Angina progresiva o creciente: se refiere a un empeoramiento de los síntomas con un incremento en la frecuencia, intensidad o duración de los episodios anginosos.
3. Angina en reposo: aparece de forma espontánea, sin desencadenante aparente.
4. Angina prolongada: podría ser la culminación de cualquiera de las formas precedentes, con duración de más de 20 minutos y no se desarrollan ondas Q de necrosis.
5. Angina postinfarto: es la que aparece después de las primeras 24 horas del IAM y durante su primer mes de evolución.
Fueron excluidos del estudio todos aquellos pacientes que presentaban incremento de algunos de los biomarcadores en los rangos sugeridos por los laboratorios de los distintos hospitales. El BAVAG fue definido como el bloqueo auriculoventricular de tercer grado o bloqueo auriculoventricular de segundo grado que requiere implante de marcapasos temporal o definitivo7.
Se definieron dos categorías para la estancia en UCI/UCC:
1. Estancia adecuada: aquella cuya duración es inferior a la mediana de la estancia de la población global de pacientes con AI.
2. Estancia prolongada: aquella cuya duración es superior a la mediana de la estancia de la población global de pacientes con AI.
La edad fue categorizada en los siguientes grupos de acuerdo a otros estudios8: a) menor de 55 años, b) de 55 a 64 años, c) de 65 a 74 años, d) de 75 a 84 años y e) igual o mayor a 85 años.
Se estudiaron las siguientes variables:
1. Los factores de riesgo cardiovascular: hipertensión arterial, diabetes mellitus, hipercolesterolemia, fumador activo o exfumador, historia familiar de cardiopatía isquémica, accidente cerebrovascular y episodios cardiovasculares previos.
2. El tipo de angina inestable.
3. La gravedad al ingreso evaluada mediante la cuantificación, en las primeras 24 horas, del Acute Physiology and Chronic Health Evaluation II (APACHE II)9score.
4. La peor clase funcional durante la estancia del paciente en el área de emergencias o en UCI/UCC mediante la clasificación de Killip y Kimball10.
5. La mortalidad.
6. La estancia.
7. Las complicaciones durante el ingreso en UCI/UCC: hipertensión arterial, shock cardiogénico, infarto agudo de miocardio, hipotensión marcada, encefalopatía y cualquier tipo de arritmia.
8. El tratamiento recibido, en especial la realización de coronariografía e intervención coronaria percutánea (ICP).
Hemos realizado un análisis descriptivo mediante medidas de tendencia central y medidas de dispersión para variables cuantitativas y mediante distribución de frecuencias absolutas y relativas para las variables cualitativas.
Se elaboraron modelos de análisis multivariante mediante regresión logística para detectar:
1. Factores asociados de manera independiente al desarrollo de BAVAG.
2. Factores asociados de manera independiente a la mortalidad en el grupo de pacientes con AI y en el grupo de pacientes con BAVAG.
3. Factores asociados de manera independiente con la duración de la estancia en el grupo de pacientes con AI. En cada análisis multivariante se incluyeron todas las variables que mostraron diferencias estadísticamente significativas en el análisis univariante, o que fueron consideradas clínicamente relevantes. El análisis multivariante se realizó mediante regresión logística binaria y se calculó la odds ratio (OR) con su intervalo de confianza del 95%. Se consideró significativo cualquier valor de p < 0,05.
RESULTADOS
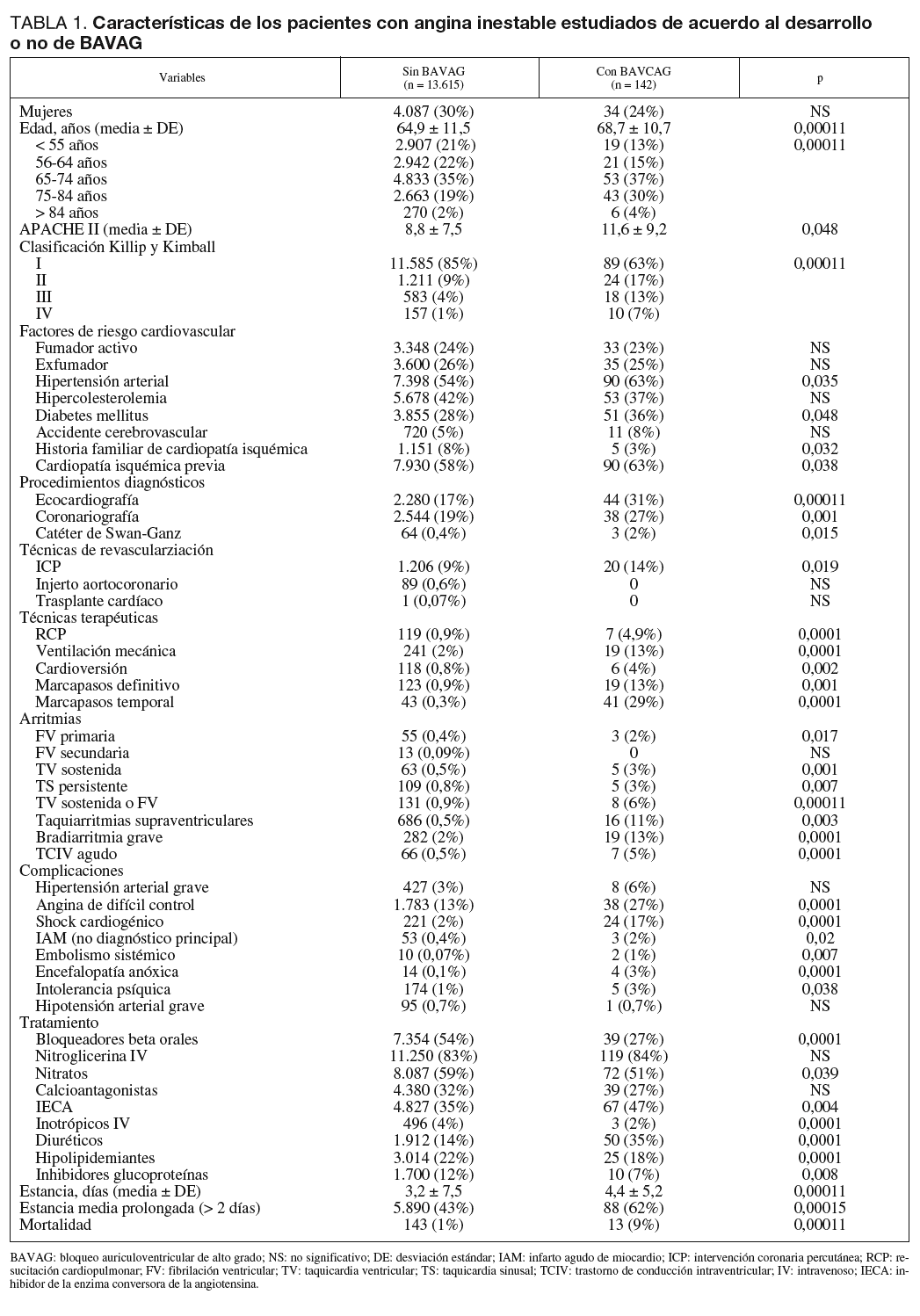
Desde la aparición del registro español ARIAM en 1993 hasta diciembre de 2003 fueron incluidos 85.969 pacientes con síndrome coronario agudo. Durante el período de junio de 1996 hasta diciembre de 2003, el número de pacientes con diagnóstico al alta de AI y ausencia de incremento enzimático fue de 14.096. En 339 de estos pacientes se desconoce si presentaron o no BAVAG, por lo tanto, la población de este estudio es de 13.757 pacientes. Se produjo BAVAG durante el ingreso en UCI/UCC en 142 (1%) pacientes. La frecuencia de presentación del BAVAG no varió a lo largo de los distintos años del estudio. Las características de los pacientes estudiados según presentaran o no BAVAG se muestran en la tabla 1. En el análisis univariante el BAVAG se asoció con un aumento de la edad y de la gravedad estimada según el APACHE II, con algunos factores de riesgo cardiovascular como la hipertensión arterial, la diabetes mellitus, los antecedentes familiares y la presencia de cardiopatía isquémica previa, con el incremento del grado Killip y Kimball, con otro tipo de arritmias, con una mayor frecuencia de otras complicaciones tales como angina de difícil control, shock cardiogénico, IAM, embolismo sistémico, encefalopatía anóxica e intolerancia psíquica (tabla 1). Además, los pacientes complicados con BAVAG requirieron más técnicas diagnósticas y terapéuticas, en especial coronariografía e ICP, que los pacientes sin esta complicación (tabla 1).
El análisis multivariante mostró que las variables que permanecen asociadas significativamente al desarrollo del BAVAG de manera independiente fueron el grado en la clasificación Killip y Kimball, así como la presencia de taquicardia ventricular sostenida o fibrilación ventricular (tabla 2).
La duración de la estancia fue superior en los pacientes complicados con BAVAG (mediana de 3 días frente a 2 días en el grupo de pacientes sin BAVAG, p < 0,00011). El desarrollo de BAVAG se comportó, tras ser ajustado por los factores de riesgo cardiovascular, género, edad, manejo recibido, complicaciones y mortalidad, como variable asociada de manera independiente con una prolongación de la estancia en el total de los 13.757 pacientes con AI, con una OR ajustada de 1,89 (IC 95%: 1,33-5,69).
La mortalidad global durante la estancia en UCI/UCC de los pacientes con AI fue del 1,1% (156/13.757). El análisis univariante mostró un aumento significativo de la mortalidad asociado al desarrollo de BAVAG (OR cruda 9,49; IC del 95%: 5,24-17,18). Sin embargo, el análisis multivariante no mostró que el BAVAG se asociara con un incremento de la mortalidad en los 13.757 pacientes estudiados.
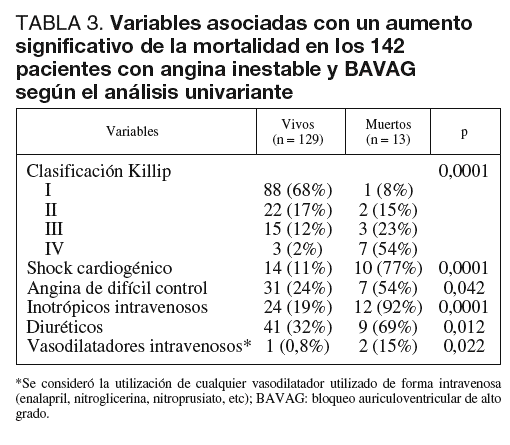
En el grupo de 142 pacientes que desarrollaron BAVAG se realizó un análisis de las variables asociadas con la mortalidad. En el análisis univariante las variables asociadas con un aumento significativo de la mortalidad fueron la clasificación Killip, el shock cardiogénico, la angina de difícil control, el empleo de inotrópicos intravenosos, el empleo de diuréticos y el de vasodilatadores (tabla 3). De las mencionadas variables, las únicas que se mantuvieron en el análisis multivariante fueron la angina de difícil control, el shock cardiogénico, y el empleo de diuréticos (tabla 4).
DISCUSIÓN
El nodo atrioventricular y el sistema de conducción infranodal tienen un rico sistema vascular que hace difícil la producción del BAVAG con la isquemia miocárdica. Cuando esta complicación se produce suele obedecer a un origen multifactorial:
1. Isquemia o necrosis extensa11.
2. Isquemia miocárdica persistente12.
3. Incremento de las necesidades de oxígeno13.
4. Reflejo de Bezold-Jarisch inducido por la isquemia o por la reperfusión14.
5. Liberación de adenosina o de potasio ante la isquemia miocárdica15.
Un hallazgo interesante de este estudio es la no coincidencia de BAVAG y la frecuencia de implante de marcapasos, ya que la implantación de marcapasos transitorio o definitivo es muy inferior al número de BAVAG, fenómeno que probablemente podría ser explicado porque muchos de los pacientes con BAVAG presentasen bloqueo auriculoventricular de 3º transitorio (de corta duración), que desapareciera tras la reperfusión coronaria.
El BAVAG es una complicación reconocida en el IAM con una frecuencia que oscila entre el 2 y el 30%, y su aparición se asocia con la edad, la localización y el tamaño del infarto, el género y la presencia de diabetes mellitus7,8,13,16,17. Aunque en España se han realizado estudios sobre la angina inestable18 y se ha establecido la relación entre la extensión de la isquemia miocárdica y el desarrollo de arritmias malignas, existen pocos datos en cuanto al desarrollo de BAVAG en la evolución de la angina inestable, salvo la descripción esporádica de BAVAG especialmente en la vasoespástica19-23.
La frecuencia de presentación de BAVAG en nuestros pacientes con AI ha sido del 1%, muy inferior a la reportada en los pacientes con IAM. El desarrollo de esta complicación se ha asociado al incremento de la edad, a factores de riesgo cardiovascular tales como la hipertensión arterial, la diabetes, los antecedentes familiares, la cardiopatía isquémica previa, la angina prolongada, la angina variante o post-IAM, el desarrollo de arritmias ventriculares y con la mayor gravedad cuantificada mediante el Killip y Kimball. Estos hallazgos sugieren que el desarrollo de BAVAG se asocia con la presencia de comorbilidades y con la gravedad de la isquemia miocárdica. A pesar de la baja frecuencia de realización de ICP se observa una mayor realización de coronariografías y de ICP en los pacientes con BAVAG, probablemente como percepción de una mayor gravedad. De igual modo Okmen et al4 detectan sobre pacientes con AI que el trastorno de conducción intraventricular se asocia a una mayor edad y a pacientes que han requerido cirugía de by-pass aortocoronario; además dicha complicación se asoció con más frecuencia de eventos cardiovasculares mayores intrahospitalarios, suponiendo una estratificación de alto riesgo y recomendándose en dichos pacientes una terapia más agresiva.
Un dato interesante es que la asociación de BAVAG y mortalidad mostrada en el análisis univariante desaparezca en el análisis multivariante, probablemente porque el BAVAG es un reflejo de la presencia de comorbilidades y de mayor isquemia miocárdica que, en definitiva, son los factores que condicionarían el aumento de la mortalidad. El propio BAVAG podría ser causa de mortalidad directa con relación al déficit de la contribución auricular24, o a la asociación con otras arritmias25.
Entre los pacientes complicados con BAVAG la mortalidad se asocia a la angina de difícil control, al shock cardiogénico y al empleo de diuréticos, lo que representa los subgrupos de pacientes de mayor riesgo cardiovascular y sobre los cuales sería obligada la realización de coronariografía con revascularización.
El desarrollo de BAVAG es una variable independiente de incremento de la estancia en la UCI/UCC, un hallazgo que también ha sido descrito en pacientes con IAM7 y que probablemente se explica por la mayor gravedad y la mayor necesidad de medidas terapéuticas.
Otro dato de interés es la baja realización de coronariografías y en especial de ICP en este grupo de pacientes. Obviamente por ahora, y a corto plazo, parece poco posible la realización de ICP a todos los pacientes con AI de alto riesgo, como se recomienda en las guías de práctica clínica1,3, algo que por ahora no ha sido posible ni siquiera en EE. UU.26.
Nuestro estudio tiene algunas limitaciones. El registro ARIAM fue diseñado en un principio para analizar el retraso en el tratamiento trombolítico, por eso las variables recogidas están enfocadas a este punto concreto pudiendo faltar información relativa a otros aspectos. Hay que destacar que desde el año 1996 ha habido una evolución en la cardiopatía isquémica en lo que se refiere a recomendaciones terapéuticas y a las definiciones. La evolución y seguimiento de pacientes queda limitada al tiempo de estancia en UCI/UCC. No todos los pacientes con AI ingresan en UCI/UCC, pudiendo haber un sesgo de selección. Otra limitación importante es que este estudio comienza a incluir pacientes desde 1996, momento en que únicamente se realizaba determinación de CK, pudiendo estar elevada la troponina; sin embargo, la frecuencia de presentación del BAVAG no varió a lo largo de los distintos años del estudio, hecho que hace sugerir que los pacientes son similares a lo largo de los años. Por último, existe la posibilidad de que algunos de los pacientes estudiados sean en realidad casos con enfermedad coronaria crónica, que desarrollan complicaciones diversas, como fallo cardíaco, arritmias o BAVAG, y que la inclusión en el registro se deba a haber presentado sintomatología coronaria o cambios en el ECG, sin acompañarse de elevación de biomarcadores. Aun teniendo en cuenta estas limitaciones, los hallazgos del presente estudio indican que los pacientes con angina inestable que se complican con BAVAG son una población de alto riesgo con una mayor frecuencia de comorbilidades.
APÉNDICE
Investigadores del Grupo ARIAM
M. Ruiz Bailén, J.A. Ramos Cuadra, J.L. Fierro Rosón y A. Cárdenas Cruz. Hospital de Poniente. El Ejido. Almería; J.F. Martínez Coronel, F. Barrero Acedo y S. Martínez Escobar. Hospital de Torrecárdenas. Almería; FJ. Rodríguez Pérez, FJ. Delgado Vilchez y J. Córdoba Escames. Hospital de la Inmaculada. Huercal Overa; A. Sánchez Rodríguez. Hospital Puerta el Mar. Cádiz; P. Cobos Castellanos y J. Rodríguez Medina. Hospital Punta Europa. Algeciras; J.C. Rodríguez Yáñez y J. Gil Cebrián. Hospital General de Puerto Real; J. Arias Garrido, A. Rodríguez Zapallo y L. Vallejo Sánchez. C. de la Fuente Martos y R. Toro Sánchez. Hospital de Jerez;. Hospital Naval San Carlos. Cádiz; Hospital Infanta Margarita. Cabra. Córdoba; A. Guerrero Arjona. Hospital de la Cruz Roja. Córdoba; F. Dios Torronteras Hospital Reina Sofía. Córdoba; E. Lopera Lopera, F. Contreras Molina y J.M. Molina Cantero. Hospital Valle de los Pedroches. Pozoblanco. Córdoba; J.L. Bellot Iglesias, M.I. Rodríguez Higueras, P. Ramos y S. Ruiz Navarro. Hospital Comarcal de Baza. Baza. Granada. A. Reina Toral, E. Aguayo de Hoyos. M. Colmenero Ruiz y M.M. Jiménez Quintana. Hospital Virgen de las Nieves. Granada; F. Barranco Ruiz, S. Shiaffino Cano, J.M. Torres Ruiz. Hospital Clínico de Granada; J.M. Mercado Ramos e I. Macías Guarasa. Hospital de Santa Ana. Motril. M.A. Fernández Sacristán, E. del Campo Molina y A. Bayona Gómez. Hospital Alto Guadalquivir. Andújar. Jaén; L.l. Rucabado Aguilar, J.L. Muñoz Muñoz y E. Castillo Lorente. Complejo Hospitalario Ciudad de Jaén; A. Carrillo Garrido. Hospital Princesa de España. Jaén; A. de Molina Ortega, J.A. Camacho Pulido, A. Montijano Vizcaíno. Hospital San Juan de la Cruz. Linares; A. Bartolomé Sanz y M.M. Sánchez Zorrilla Sanz. Hospital San Agustín. Úbeda. J.A. Ferriz Martín, T. García Paredes y J.C. Escudero Valera. Hospital Carlos Haya. Málaga; A. García Alcántara, M.V. de la Torre Prados y J. Merino Vega. Hospital Clínico Universitario de Málaga; A. Varela López, G. Quesada García, M. Zaheri Beryanaki y A. Vázquez Vicente. Hospital Básico de Antequera; J.I. Mateo Sánchez, J.M. García Álvarez y A. Poullet Brea. Hospital de la Serranía. Ronda; A. García García y F. Castillo Guerrero. Hospital de la Axarquía. Vélez-Málaga; J.A. Arboleda, R. Siendones, J. Prieto de Paula e Y. Fernández Jurado. Hospital Costa del Sol. Marbella; B. Maza y R. Enamorado. Hospital de Ntra. Sra. de la Merced. Osuna. Sevilla; J. Maraví Petri y A. García Lombardo. Hospital Universitario Virgen del Rocío. Sevilla; J. Fajardo López-Cuervo. Hospital Vigil de Quiñones. Sevilla. F. Ríos Ortíz. Hospital Comarcal de Melilla; E. Civeira, I. Gutiérrez Cia y J. González Cortijo. Hospital Clínico Lozano Blesa. Zaragoza; G. Olivar Duplá. Hospital Royo Vilanova. Zaragoza. J.M. Vega. Hospital de San Agustín. Avilés. Asturias; J.A. Lapuerta y M. González. Hospital de Cabueñes. Gijón. Asturias; J. Megido. Hospital Valle del Nalón. Sama de Langreo. Asturias; R. Fernández-Cid Bouza y M.A. González López. Hospital Verge del Toro. Mahón. Islas Baleares; C. de la Rubia de Gracia, F. Cabeza Cabeza, P. Ventura Ventura y L. Fajardo Feo. Hospital General de Fuerteventura. Las Palmas; P. Cancelo Suárez. Hospital Santos Reyes. Aranda de Duero. Burgos; A. Montón Rodríguez, M. Arroyo García y A. Zabalegui Pérez. Hospital General Yagüe. Burgos. J. Armentia Fructuoso. Hospital Santiago Apóstol. Miranda de Ebro. Burgos; Z. Ferreras Páez, C. Ruiz Pardo, F. Cañizares Castellanos, C.H. Martínez Jiménez, B. Álvarez Martínez y J.J. Sandoval Garzón. Hospital de El Bierzo. Ponferrada. León; J.B. López Messa y C. Berrocal de la Fuente. Hospital Río Carrión. Palencia; J.J. Cortina Gómez, P. Ancillo García y M.A. Taberna Izquierdo. Hospital General de Segovia. Segovia; P. Medina Santaolalla. Hospital General de Soria. Soria; J.J. Sanz Hernán. Hospital Río Hortega. Valladolid. Hospital Virgen de la Concha, Zamora. P. Velasco y S. Armengol. Hospital de Granollers. Granollers. Barcelona; A. López, L. Oussedick, J. Berrade, A. Rovira y E. Bosch. Hospital Creu Roja. L'Hospitalet. Barcelona; J.M. Alcoberro y P. Laguardia. Centre Hospitalari-U. Coronaria Manresa. Manresa. Barcelona; M. Piqué, B. Balsera y R. Alcega. Hospital Arnau de Vilanova. Lleida. S. Alonso, J. Mariné y J. Rello. Hospital Joan XXIII. Tarragona; R. Claramonte, I. Forcadell y G. Masdeu. Hospital Verge de la Cinta. Tortosa. Tarragona; Y. del Castillo, P. Espinosa y P. Jubert Caballero Zirena. Hospital de Sant Pau i Santa Tecla de Tarragona. Tarragona; M. Nolla y R. Díaz Boladeras. Hospital General de Catalunya. Sant Cugat. Barcelona; M. Valdés. Hospital de Terrassa. Terrassa. Barcelona; J. Nava. Hospital Mutua de Terrassa. Terrassa. Barcelona; J. Costa. Hospital de Barcelona. Barcelona; A. Ochagavia y F. Baigorri. Hospital Parc Taulí. Badalona; C. Sala. Hospital Calella y Blanes. Calella. Barcelona; P. Velasco. Hospital de Granollers. Granollers. Barcelona; A. Rovira. Creu Roja de L'Hospitalet. L'Hospitalet. Barcelona. J.M. Alcoberro. Centre Hospitalari de Manresa. Manresa. Barcelona. X. Balanzó. Hospital de Mataró. Mataró. Barcelona; I. Vallverdú y B. Balsera. Hospital Sant Joan. Reus. Barcelona; S. Alonso y J. Rello. Hospital Joan XXIII. Tarragona; R. Claramonte Porcar, I. Forcadell Ferré y G. Masdeu Eixarch. Hospital Verge de la Cinta. Tortosa. Tarragona; F. Bodí. Hospital de Sant Pau i Santa Tecla de Tarragona. Tarragona; M.L. Centeno. Hospital de la Cruz Roja. Ceuta; S. Calvo Barros, P. Jiménez Gómez y J.M. Gulias López. Hospital Juan Canalejo. La Coruña. J. González Tutor y C.J. Fernández González. Hospital Arquitecto Marcide. Ferrol. La Coruña; A.M. Ferreiro González y M.L. Martínez Rodríguez. Complejo Hospitalario Xeral-Calde/Hospital Xeral-Calde. Lugo; A. Díaz Lamas y R. Rodríguez Álvarez-Granados. Hospital Cristal Piñor. Orense; E. Rodríguez García y M.J. de la Torre Fernández. Hospital Nosa Señora Nai; C. Miguez Baños y A. País Almozara. Hospital de Montecelo. Pontevedra; D. Vila Fernández. Hospital do Meixoeiro. Vigo. Pontevedra; J. Fandiño Pena y S. López Astral. Hospital Xeral de Vigo/Hospital Xeral-Cíes. Vigo. Pontevedra; A. Canabal. Hospital General La Mancha-Centro. Alcázar de San Juan. Ciudad Real; L. Navarro y J.C. Pérez. Hospital General. Cuenca. E. de la Fuente. Hospital Príncipe de Asturias. Alcalá de Henares. Madrid; S. Temprano Vázquez. Fundación Hospital Alcorcón. Alcorcón. Madrid; F. del Nogal Sáez, J. Rebollo Ternero y J. López Martín. Hospital Severo Ochoa. Leganés. Madrid. T. Grau. Clínica ICE. Madrid; J.J. Oñoro Cañavera, V. Gómez Tello y JL. Moreno Hurtrez. Clínica Moncloa. Madrid; J.D. García. Hospital del Aire. Madrid; J.L. Soria. Hospital Militar Gómez Ulla. Madrid; A. García de la Gándara, S. Plaza García y V. Barrio Nebreda. Hospital Nuestra Señora del Rosario. Madrid; P. López Lorente. Hospital La Paz. Madrid; E. Cereijo. Hospital de la Princesa. Madrid; J. Miquel. Hospital Universitario San Carlos. Madrid; F.J. Goizueta. Hospital de Móstoles. Móstoles. Madrid; M. Quintana, A. Simón Martín y J. González Rodríguez. Hospital Nuestra Señora del Prado. Talavera de la Reina. Toledo; S. García Plaza y V. Barrio Nebreda. Hospital Nuestra Señora del Rosario. Toledo; M. Rodríguez. Hospital Virgen de la Salud. Toledo; F. Ríos. Hospital Comarcal. Melilla; F. Felices Abad y C. Palazón Sánchez. Hospital General Universitario. Murcia; S. Nicolás Franco, J. Rodríguez y A. Sánchez. Hospital Rafael Méndez. Lorca. Murcia; A. Carrillo Alcaraz y P. Jara. Hospital Morales Meseguer. Murcia; A. Manrique. Hospital Virgen del Camino. Pamplona. Navarra; F. Sos. Hospital García Orcoyen. Estella. Navarra; J.A. Urturi. Hospital Santiago Apóstol. Vitoria-Gasteiz; G. Hernando. Hospital de Galdakao. Vizcaya; F.J. Ochoa. Hospital San Millán. Logroño. La Rioja; J. Cánovas Robles, C. García-Romeu García, M. Díaz Barranco y C. Ruipérez Cebrián. Hospital General Universitario. Alicante; M. Pérez Avilés, F. Ballenilla Antón y R. Nogueira Collado. Clínica Vistahermosa. Alicante; F. Guardiola Navarro y A. Roche. Hospital Virgen de los Lirios. Alcoy. Alicante; F. Criado Rodríguez y J.M. Carrasco Barea. Hospital Comarcal de Villajoyosa. Villajoyosa. Alicante; C. Ortega Andrés, J. Cardona Peretó y P. Marzal Sorolla.
Clínica Benidorm. Hospital Marina Alta. Denia. Alicante. Hospital Universitario de Elche, Alicante; J. Latour Pérez, F.J. Coves Orts, A. Mota López y J.A. Martín. Hospital Comarcal de Elda. Alicante; J.A. Rodríguez, J.A. Martín, E. de Miguel Balsa. Hospital del S.V.S. Benidorm. Hospital Comarcal Vega Baja. Orihuela. Alicante; M.D. Martínez y D. Olivares Toledo. Hospital Universitario de San Juan. Alicante; G. Pérez Planelles. Hospital General de Castellón, Castellón; A. Ferrándiz y A. Belenguer Muncharaz. Hospital Universitario La Fe. Valencia; R. Clemente García, J. Cuñat de la Hoz y M.P. Fuset Cabanes. Hospital General Dr. Peset. Valencia; L.l. Miralles Serrano. Hospital General Arnau de Vilanova. Valencia; M. García Sanz y M. Francés Sempere. Hospital Clínico Universitario. Valencia; R. Oltra Chorna. Hospital Santa Lucía. Hospital Militar. Valencia; M. Rico Sola y M. Roig Dasi. Hospital Francesc Borja. Gandía, Valencia; J. Miñana Lorente. Hospital Lluis Alcanys. Játiva. Valencia. J.L. Martín Ruiz, V. Borillo Moles y S. Ferrandis Borras. Hospital Comarcal de Sagunto. Valencia; R. Calvo Embuena. Hospital 9 de Octubre. Valencia.