INTRODUCCIÓN
La monitorización de las propiedades mecánicas del pulmón es imprescindible para el diagnóstico y el pronóstico de una enfermedad causante de cualquier proceso, así como para tomar las decisiones terapéuticas pertinentes. A través de estas mediciones se puede mantener la función pulmonar en condiciones óptimas durante la ventilación mecánica y elegir el momento adecuado para el destete o la desconexión del paciente de la misma.
Hasta hace tiempo la monitorización de la respiración en los pacientes sometidos a ventilación mecánica exigía sofisticados y complicados aparatos y laboriosas técnicas, que sólo estaban disponibles en Unidades en las que se potenciaban proyectos de investigación además de los asistenciales. Los avances en la aplicación de la ventilación mecánica son consecuencia de los avances tecnológicos llevados a cabo en los respiradores, consiguiendo una mejor comprensión de los efectos de aplicar un modo ventilatorio determinado al tratamiento del paciente. La instrumentalización del respirador como monitor ha evolucionado para presentarse en el momento actual no sólo como emisor de alarmas ante un riesgo concreto o informador de parámetros fisiológicos básicos, sino que también son capaces de reproducir de forma gráfica y en tiempo real los cambios que se producen en algunas variables del ciclo respiratorio. Esta representación puede aportar información útil para la práctica asistencial.
Desde el punto de vista mecánico1 el pulmón y la caja torácica se interrelacionan gracias a la interfase pleural, espacio virtual que debe transmitir al pulmón la acción inspiratoria de los músculos respiratorios, diafragma y accesorios.
CURVAS DE FUNCIÓN RESPIRATORIA
Las curvas de función respiratoria2,3 son la representación gráfica de los cambios que presenta una variable fisiológica determinada durante un ciclo respiratorio. Estos cambios pueden mostrarse respecto al tiempo o de una variable respecto a la otra. Pueden ser útiles:
1. Para analizar la fisiopatología de un proceso determinado.
2. Para detectar cambios en el estado clínico.
3. Optimizar una estrategia ventilatoria.
4. Valorar la respuesta a un determinado tratamiento o cambio de modo ventilatorio.
5. Evitar complicaciones e iatrogenia.
6. Evaluar el curso del weaning.
7. Establecer un pronóstico en la evolución del paciente.
Curvas de presión-tiempo
Representan la modificación de la presión en la vía aérea medida en el circuito del respirador, durante el ciclo respiratorio. La presión se representa en el eje de ordenadas y el tiempo en abscisas. La morfología de la curva es distinta en las modalidades cicladas a volumen de las cicladas por presión.
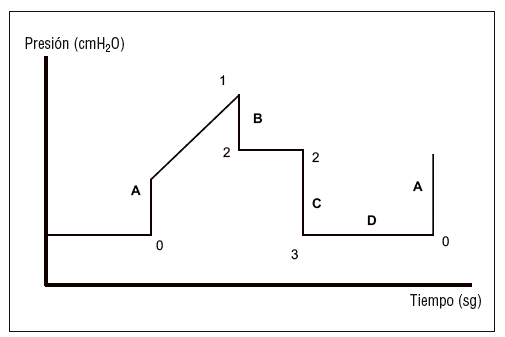
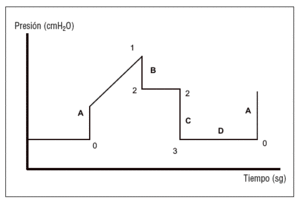
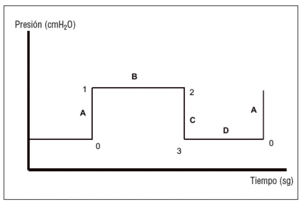
En las modalidades cicladas por volumen (fig. 1), con flujo inspiratorio constante, la curva presenta 4 tramos. Los puntos descritos corresponden a la presión inspiratoria pico (punto 1), presión meseta o final de la pausa inspiratoria (punto 2) y punto 3, o también punto 0 (nivel de presión espiratoria al final de la espiración [PEEP]).
Figura 1. Curva de presión- tiempo en las modalidades controladas por volumen. Tramo A: ascenso de la presión inspiratoria. De los puntos 0 al 1; tramo B: descenso de la presión durante la pausa inspiratoria. De los puntos 1 a 2; tramo C: descenso de la presión durante la inspiración. Puntos 2 al 3; tramo D: presión espiratoria. Puntos 3 al 0.
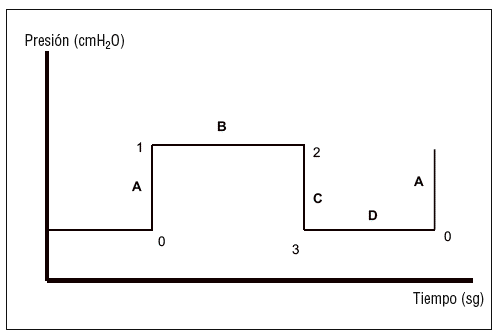
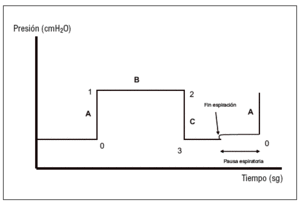
En las modalidades cicladas por presión (fig. 2), con flujo inspiratorio decreciente, presenta los mismos tramos, si bien el tramo B no es descendente sino horizontal. Por tanto, la presión pico es igual a la presión meseta.
Figura 2. Curvas de presión/tiempo en las modalidades controladas por presión.
En los cálculos de compliance estática se debe prolongar de manera artificial 2 a 3 segundos la pausa inspiratoria para encontrar el verdadero valor de la presión meseta (en ambas modalidades). En la curva se reflejará un descenso de la presión hasta su valor real.
Las curvas de presión tiempo son útiles para:
1. Distinguir, en las modalidades cicladas por volumen, la existencia de una resistencia aumentada de la vía aérea. En este caso, la diferencia entre la presión pico y meseta se amplía, por aumento de la presión pico, manteniéndose la meseta constante. Esto se traduce en una mayor pendiente del tramo B de la curva.
2. Intuir la presencia de fugas. Observaremos la imposibilidad de conseguir una presión meseta estable, una presión pico mantenida o mantener una PEEP durante una pausa espiratoria.
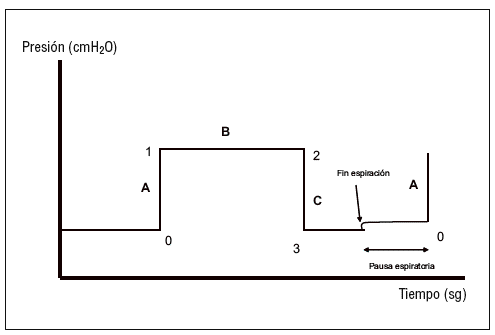
3. Sospechar la presencia de auto-PEEP (fig. 3). Se produce un ascenso en la curva de presión durante la maniobra de oclusión espiratoria.
Figura 3. Presencia de auto presión espiratoria al final de la espiración.
Curvas de flujo-tiempo
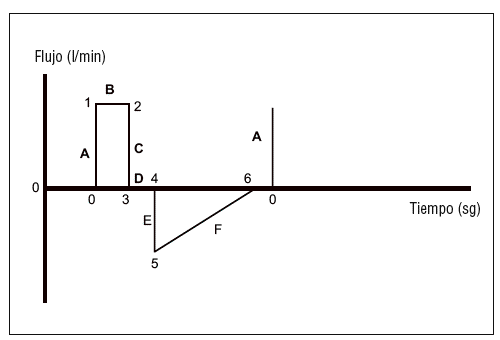
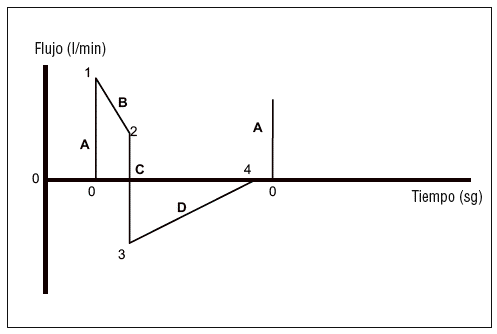
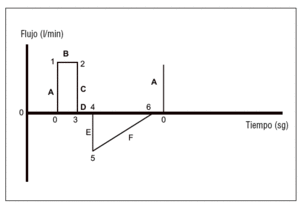
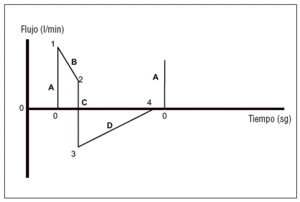
Expresan los cambios en el flujo medido en el circuito del respirador. El flujo se representa en el eje de ordenadas y el tiempo en el de abscisas. Las curvas de flujo son distintas en las modalidades cicladas a volumen (flujo constante) de las cicladas a presión (flujo decreciente). Esta diferencia se limita a la parte inspiratoria de la curva, ya que la espiración, siempre pasiva, depende de las características mecánicas del aparato respiratorio del paciente. En las modalidades cicladas por volumen la curva flujo/ tiempo (fig. 4) presenta 6 tramos, mientras que en las modalidades cicladas a presión los tramos son distintos (fig. 5). Las curvas de flujo/tiempo son útiles para:
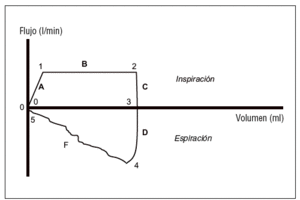
Figura 4. Curvas de flujo/tiempo en las modalidades controladas por volumen: tramo A: de los puntos 0 al 1; ascenso inicial hasta el flujo inspiratorio máximo (algunos aparatos pueden modificar este ascenso mediante retraso inspiratorio, rampa, etc.); tramo B: punto 1 al 2. Flujo constante durante la inspiración; tramo C: punto 2 al 3. Cese de flujo inspiratorio al final de la inspiración; tramo D: punto 3 al 4. Pausa inspiratoria a flujo 0; tramo E: punto 4 al 5. Inicio de la espiración hasta flujo espiratorio máximo; tramo F: punto 5 al 6. Flujo espiratorio decreciente hasta llegar a 0.
Figura 5. Curvas de flujo/tiempo en las modalidades controladas por presión. Tramo A: puntos 0 a 1. Similar al tramo A de volumen; tramo B: puntos 1 al 2. Flujo decreciente durante la inspiración; tramo C: puntos 2 al 3. Cese del flujo inspiratorio e inicio de la espiración hasta llegar al flujo espiratorio máximo; tramo D: puntos 3 a 4. Flujo espiratorio decreciente hasta llegar a 0.
1. Detectar atrapamiento aéreo, al no llegar el flujo espiratorio a 0 antes del siguiente ciclo (tramo F en volumen o D en presión).
2. Valorar la respuesta al tratamiento sobre ese atrapamiento.
Curvas de flujo-volumen
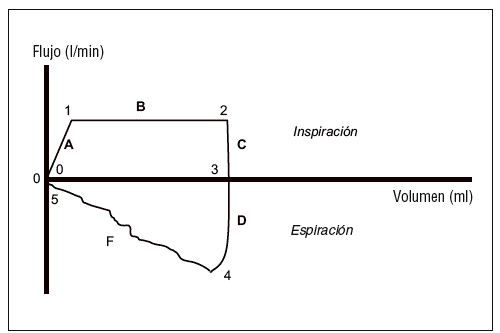
Muestran los cambios que se producen en el flujo en la vía aérea respecto a los cambios de volumen pulmonar durante el ciclo respiratorio (fig. 6). El flujo se representa en el eje de ordenadas y el volumen en el de abscisas. La curva es un bucle que se abre con la inspiración y se cierra con el final de la espiración, por tanto la representación gráfica es ciclo a ciclo, aunque algunos respiradores pueden almacenar en la memoria ciclos seleccionados para su posterior análisis.
Figura 6. Curvas de flujo/volumen. Tramo A (punto 0 a 1), ascenso inicial hasta el flujo inspiratorio máximo, pudiendo regularse este ascenso en algunos respiradores mediante retraso inspiratorio, rampa, etc.; tramo B (punto 1 a 2), flujo constante durante la inspiración; tramo D (punto 3 a 4), representa el inicio de la espiración hasta el flujo espiratorio máximo, representado ya como valores negativos; tramo F (punto 4 al 5), flujo decreciente hasta alcanzar el flujo 0.
Las curvas de flujo/volumen son útiles para:
1. Observar limitaciones al flujo espiratorio. En estos casos vemos cambios en la morfología de esta parte de la curva, pudiendo pasar de una forma prácticamente recta a una morfología convexa hacia la línea de base, incluso en situaciones severas se produce un descenso brusco del flujo meso y teleespiratorio.
2. Sugerir la posibilidad de atrapamiento aéreo, reflejando que el flujo espiratorio no llega a 0 antes del siguiente ciclo.
3. Detectar la presencia de fugas, cortando la rama espiratoria el eje de abscisas en un valor superior a 0.
4. Presencia de espiración forzada o flujos espiratorios adicionales, alargándose la rama espiratoria más allá del eje de ordenadas.
5. Presencia de secreciones en la vía aérea o agua de las tubuladuras, observando irregularidades o melladuras tanto en la parte positiva como negativa de la curva.
6. Ajustar el respirador al paciente. A veces esa falta de sincronía se traduce en irregularidades en la parte inspiratoria de la curva, pudiendo adaptar los cambios en el flujo a las necesidades del paciente.
7. Valorar la respuesta al tratamiento, como modificaciones en el patrón de flujo, tratamiento con broncodilatadores (cambios en la pendiente y morfología espiratoria), uso de PEEP, etc.
Curvas volumen-presión
Se representan los cambios en el volumen pulmonar respecto a los cambios de presión durante un ciclo respiratorio (fig. 7). El volumen se representa en el eje de ordenadas y la presión en el de abscisas. Se origina un bucle que se abre con la inspiración y se cierra con el final de la espiración. Se representa ciclo a ciclo, y al igual que las curvas anteriores, los nuevos respiradores pueden memorizar curvas para su análisis.
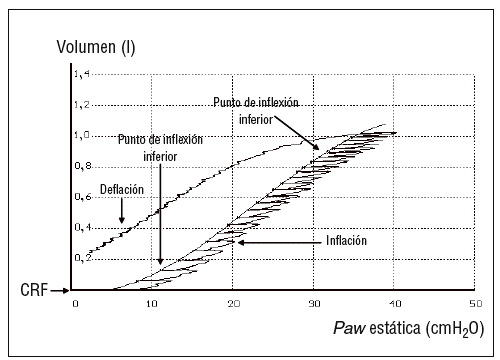
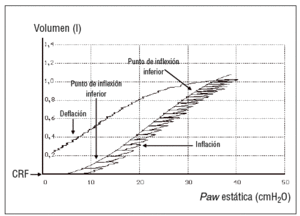
Figura 7. Curva presión/volumen. CRF: Capacidad residual funcional.
La gráfica es distinta en las modalidades cicladas por presión a las cicladas por volumen en lo que corresponde la rama inspiratoria, ya que la espiración es pasiva. La importancia en el estudio de la rama inspiratoria es el intuir la existencia de un punto de inflexión inferior y uno superior, que nos mostrarán aspectos de interés para el tratamiento. Estas curvas son útiles para:
1. Intuir la presencia de sobredistensión en las modalidades cicladas a volumen sospechando la programación de volúmenes excesivos para la propia mecánica del paciente. Se observa la aparición de un punto de inflexión superior, a partir del cual la curva se aplana, generando grandes cambios de presión con escaso aporte añadido de volumen.
2. Aplicar la PEEP óptima4, relacionada con la aparición de un punto de inflexión inferior. Este punto señala la presión de apertura de la mayoría de los alvéolos. Para otros, es más importante observar un punto de inflexión inferior en la rama espiratoria, que señalaría la presión de cierre, a partir de la cual se produciría el desreclutamiento alveolar. No obstante, en estos ciclos no es fácil localizar este punto, sino que su utilidad es mayor cuando se construye una curva de forma estática con la técnica de la superjeringa y otra con el mismo propósito.
3. Extraer información sobre la compliance pulmonar, reflejándose como cambios en la pendiente de la curva.
4. Observar secreciones en la vía aérea, apareciendo melladuras tanto en la rama inspiratoria como espiratoria de la curva.
MONITORIZACIÓN DE LA PRESIÓN DE VÍAS AÉREAS, COMPLIANCE Y RESISTENCIA
Conocemos que desde el punto de vista fisiológico, a la inflación del pulmón se oponen fuerzas elásticas y restrictivas. La resistencia existe sólo en condiciones dinámicas, es decir, en presencia de flujo aéreo; en cambio, la resistencia elástica existe tanto en condiciones estáticas (sin flujo aéreo) como dinámicas. Normalmente los músculos respiratorios superan estas resistencias fácilmente, por lo que el trabajo respiratorio es mínimo y sostenible infinitamente5.
El pulmón y el tórax tienen fuerzas de retroceso iguales, pero con sentido opuesto, que están en equilibrio y determinan el volumen pulmonar cuando los músculos respiratorios están relajados. Entonces el trabajo respiratorio va a estar influenciado por las características dinámicas y estáticas del sistema respiratorio. Durante la ventilación mecánica las propiedades del sistema respiratorio (compliance o distensibilidad, resistencia e inercia) se integran en una ecuación de movimiento de fluidos adaptado a las tres dimensiones del sistema respiratorio.
Papl = 1/Crs V+ Rrs V' +IrsV''
En esta ecuación Papl es la presión aplicada para vencer la presión de retroceso elástico y la caída de la presión resistiva, 1/Crs es la elastancia del sistema, V es volumen circulante, V' es el flujo de gas, Irs es la inercia del sistema respiratorio y V'' o flujo convectivo es la aceleración de las moléculas de gas y el tejido pulmonar y de la pared torácica.
Presiones en la vía aérea
Mientras el ventilador mecánico infla los pulmones, la presión en la vía aérea6,7 aumenta hasta un valor máximo. Este incremento de presión puede ser medido a través de los sensores del respirador o de un manómetro externo conectado proximal a la vía aérea del paciente. La obtención de estos valores a través de un registro gráfico de presión en el tiempo permite obtener una mayor exactitud en la medición debido a que evita la inercia de la aguja. El transductor utilizado puede ser el mismo que se usa para medir presiones en la arteria pulmonar, aunque no es necesario llenarlo con líquido.
Presión pico o dinámica
Es la presión máxima generada en la vía aérea; se mide al final de una inspiración y depende del volumen circulante (VT) y del flujo inspiratorio prefijados, pero también puede modificarse, sobre todo por la impedancia torácica y la resistencia del tubo endotraqueal y eventualmente por el esfuerzo muscular que realice el paciente. El aumento de la resistencia de la vía aérea, por ejemplo, por broncoespasmo, la oclusión del tubo endotraqueal por secreciones, los flujos inspiratorios y los volúmenes corrientes altos y las alteraciones de la distensibilidad incrementan su valor; en cambio, la presencia de fugas puede disminuirla.
Presión estática
Representa la presión necesaria para superar el retroceso elástico pulmonar. Se genera por la distribución del aire dentro del pulmón, hasta una situación de equilibrio; su valor se aproxima al de la presión alveolar pico. Se mide al final de una pausa inspiratoria de unos 2-3 segundos de duración, durante la cual el flujo es 0. El primer punto de flujo 0 corresponde al punto de PZ o presión dinamicoestática; luego la presión decae hasta alcanzar un valor de equilibrio (plateau). La velocidad con la que se alcanza este equilibrio depende de la homogeneidad del parénquima pulmonar. Su valor se modifica ante cambios en la distensibilidad o compliance pulmonar o torácica y en capacidad residual funcional. Como la medición se realiza con flujo 0 no se altera por la presencia de secreciones, broncoespasmo u otras formas de alteración de la resistencia de la vía aérea. Por lo tanto, el valor de presión plateau indica la presión de retroceso elástico del sistema respiratorio.
Auto-presión espiratoria al final de la espiración o presión espiratoria al final de la espiración intrínseca
Es una estimación de la presión alveolar al final de la espiración8 que se pone de manifiesto en condiciones de flujo 0. Se mide realizando una oclusión sobre la válvula espiratoria del circuito inmediatamente antes del comienzo de un nuevo ciclo respiratorio. La persistencia de flujo espiratorio en este momento indica que la presión alveolar no ha llegado a 0 cmH2O o al nivel de PEEP extrínseca prefijado debido a un corto tiempo espiratorio o al cierre precoz de la vía aérea (por fenómenos de colapso dinámico). Esto significa que el tiempo espiratorio no es suficiente para que la exhalación sea completa o que por desplazamiento del punto de igual presión existe un atrapamiento de aire dentro del pulmón que puede conducir a la hiperinsuflación. En la tabla 1 se recogen las causas más frecuentes de generación de auto-PEEP. La presencia de presión espiratoria al final de la espiración intrínseca (PEEPi) tiene consecuencias clínicas que pueden ser relevantes, como son el aumento del trabajo respiratorio, la hipotensión, la interpretación errónea de parámetros hemodinámicos (por ejemplo, la presión capilar pulmonar) o los fenómenos de barotrauma.
La PEEPi no necesariamente implica hiperinsuflación o atrapamiento aéreo. Existen tres formas diferentes:
1. Sin sobredistensión pulmonar.
2. Hiperinsuflación dinámica sin limitación del flujo aéreo.
3. Hiperinsuflación con limitación del flujo aéreo.
En el primer caso el volumen pulmonar puede ser normal o estar disminuido; existe una espiración activa que influye sobre la presión alveolar al final de la espiración y genera un gradiente entre los alvéolos y la presión atmosférica sin sobredistensión pulmonar.
En la hiperinsuflación dinámica sin limitación del flujo aéreo, la PEEPi se produce en condiciones de altos requerimientos ventilatorios. Ocurre cuando la frecuencia respiratoria o el volumen corriente son relativamente altos y el tiempo espiratorio es relativamente corto para las propiedades del sistema respiratorio (resistencia y compliance). El tiempo espiratorio no es suficiente para que durante una deflación pasiva se alcance el volumen de relajación.
En el caso de la hiperinsuflación dinámica con limitación del flujo aéreo la obstrucción al flujo ocurre durante una deflación pasiva si la presión pleural se vuelve más positiva que la presión en la pequeña vía aérea (colapso dinámico). En estos pacientes también puede haber atrapamiento aéreo por incremento del esfuerzo espiratorio, ya que en estas circunstancias se incrementa la presión alveolar sin mejorar el flujo espiratorio.
La valoración del atrapamiento aéreo puede realizarse de diversas formas:
1. Curvas de volumen y flujo: en las curvas de volumen/tiempo y volumen/presión se observa que la inspiración empieza antes de que el volumen espiratorio haya llegado a la situación basal. En las curvas flujo/tiempo y flujo/volumen vemos que la inspiración comienza antes de que el flujo espiratorio llegue a 0.
2. La constante de tiempo es el producto de la compliance por la resistencia espiratoria y mide el tiempo de vaciamiento pulmonar. Si cae por debajo de unos límites prediseñados, el vaciamiento pulmonar no será completo.
3. PEEPi: medida mediante una pausa espiratoria prolongada, aunque no es sencillo valorar adecuadamente los resultados:
a) Se debe mantener al paciente sedado y adaptado al respirador. La medición exige que el paciente no interfiera con la respiración del aparato.
b) Tras una inspiración, producir una pausa espiratoria prolongada, de 2 a 3 segundos, hasta que se estabilice la línea base.
La PEEPi puede tratarse mediante:
1. En pacientes con tiempo espiratorio corto, se puede alargar el mismo, ajustar el tiempo espiratorio a la frecuencia respiratoria, el flujo inspiratorio y la relación I/E.
2. En el caso de colapso dinámico de la vía aérea, el aumento de la PEEP externa hasta aproximadamente el 80% de la PEEPi puede mejorar el atrapamiento al mantener la vía aérea abierta.
Compliance o distensibilidad
Por distensibilidad o compliance (Crs)9 se entiende la relación que existe entre el cambio de volumen de gas intrapulmonar y el incremento de presión (P) necesario para producir este cambio de volumen (V), de modo que D = V/P y se expresa en ml/cm H2O.
Puesto que el sistema respiratorio está formado por dos estructuras colocadas en serie, el pulmón propiamente dicho (L) y la caja torácica (W), las variaciones de uno u otro componente producen cambios de la compliance total del sistema. Debido a que cada una de estas estructuras tiene una presión relevante (presión de las vías aéreas para el sistema respiratorio, presión transpulmonar para el parénquima pulmonar y presión pleural para la caja torácica), la distensibilidad de todo el sistema respiratorio estará dada por la relación entre el incremento de volumen y el cambio de presión en las vías aéreas, la distensibilidad pulmonar y la distensibilidad de la pared torácica.
La inversa matemática de la distensibilidad es la elastancia, es decir, el cambio de presión requerido para cambiar el volumen pulmonar. Aunque estos términos se pueden utilizar indistintamente, en la práctica clínica se utiliza más la compliance. Para la medición de la distensibilidad toracopulmonar en pacientes intubados y ventilados mecánicamente se han recomendado algunos criterios de normalización. En esta situación se obtiene la distensibilidad a partir del cociente entre el volumen circulante administrado por el ventilador (VT) y la diferencia de presión (P) entre el final de la pausa inspiratoria (P plateau) y el final de la espiración (PEEP), así:
Crs = VT/P plateau PEEP
Se denomina compliance estática del sistema respiratorio; es la más utilizada y se refiere al volumen de inflación o corriente. En la práctica clínica es una medición sencilla que se puede realizar con muchos respiradores. Normalmente el valor de la Crs es 100 ml/cmH2O, disminuye a 75 ml/cmH2O en los pacientes acostados y a 50 ml/cmH2O o menos en los pacientes con síndrome de distrés respiratorio agudo (SDRA). Esta forma de cálculo de la Crs, tomada por muchos respiradores, puede subestimar la compliance hasta en un 50% en los pacientes con SDRA.
Frente a este definición, la compliance dinámica no valora solamente la resultante del pulmón y de la caja torácica, sino también la resistencia de la vía aérea, pudiéndose medir en modalidades de presión y de volumen. Suele ser de un 10 a un 20% menor que la estática.
Cd = VT/Ppico PEEP
Otra forma de estudiar la distensibilidad es la denominada compliance específica, que relaciona la compliance con el volumen al que ésta se mide. Algunos autores prefieren esta medición para poder comparar pacientes ventilados con volúmenes diferentes.
C esp = C/CRF (capacidad residual funcional).
La medición de la distensibilidad puede verse afectada tanto por la magnitud del volumen circulante y la duración de la pausa inspiratoria como por la magnitud de la PEEP externa empleada. Por otro lado, esta medición es metodológicamente correcta siempre y cuando la presión de retroceso elástico del pulmón menos la PEEP sea igual a cero al final de la espiración, es decir, que no exista PEEP intrínseca.
De la relación del cálculo de la compliance pulmonar con la definición de la compliance estática del total del sistema respiratorio (Cst, SR) surge la siguiente ecuación:
Cst, SR = V/(Pplat PEEP total).
Esta ecuación presenta algunas diferencias que mejoran su exactitud. El V es el cambio del volumen pulmonar (menos el gas comprimido en las tubuladuras del respirador) durante la inflación pulmonar menos el volumen pulmonar al final de la espiración. La presión plateau (Pplat) es el valor de la presión con la vía aérea abierta después de una pausa de 2 a 3 segundos de oclusión de la vía aérea en ausencia de fugas, y la PEEP total es la suma de la PEEP extrínseca y la PEEP intrínseca del sistema. Un defecto frecuente del cálculo de la compliance estática efectiva del sistema respiratorio es que no se recogen los cambios de compliance que se observan con diferentes volúmenes corrientes.
Suter et al10 mostraron que la compliance del sistema respiratorio varía sustancialmente con diferentes volúmenes de inflación, es decir, que la relación presión/volumen en los pacientes ventilados no es lineal; la compliance del sistema respiratorio es baja con volúmenes corrientes bajos, aumenta con volúmenes intermedios y disminuye con niveles altos de inflación pulmonar (altos valores de PEEP o grandes volúmenes corrientes). Este comportamiento se constata principalmente en pacientes afectos de SDRA.
Una de las técnicas usadas para la medición de la distensibilidad toracopulmonar es la curva de presión-volumen (P/V) mediante el empleo del método de la superjeringa. Esta técnica requiere la parálisis del paciente y la desconexión del respirador, y por lo tanto no es adecuada para la monitorización continua. De todos modos, los valores de la distensibilidad medidos con la técnica de la superjeringa muestran una excelente correlación con los valores de distensibilidad medidos de forma convencional en pacientes ventilados mecánicamente.
En las curvas de P/V1112,13 la curva de P/V presenta una forma de S itálica formada por tres segmentos: una porción inicial curvilínea, una porción lineal y una inflexión o aplanamiento final. El punto de inflexión inferior corresponde a la intersección entre la distensibilidad de comienzo y la zona lineal de la insuflación, y representa la presión necesaria para iniciar la apertura del parénquima pulmonar previamente colapsado. La zona lineal corresponde a la apertura masiva de la mayoría de alvéolos con el volumen insuflado. El punto de inflexión superior, cuando la curva es llevada a un volumen próximo a la capacidad pulmonar total, representa la aparición de sobredistensión alveolar, el fin del reclutamiento o bien la coexistencia de ambos fenómenos.
En pacientes sometidos a ventilación mecánica, en los que no se pueda practicar una curva de P/V, es posible monitorizar la distensibilidad a partir de los parámetros de VT y las presiones obtenidas en el ventilador y observar los eventuales cambios de distensibilidad en función de las variaciones de la PEEP y del volumen corriente.
Los grandes avances tecnológicos logrados, especialmente en el campo de la informática y de la electrónica, han permitido que la mayor parte de los respiradores mecánicos de última generación posibiliten la monitorización a demanda del usuario de ciertos parámetros, entre ellos la distensibilidad y la resistencia del sistema respiratorio, la presión de oclusión (P0,1)14 y la PEEPi. La información correspondiente se puede registrar numéricamente, o si no gráficamente en una pantalla en forma de ondas de flujo y presión de las vías aéreas, y en ocasiones también de volumen circulante. El resultado final es la posibilidad de evaluar el estado y la evolución de la enfermedad pulmonar subyacente y facilitar la correcta instauración de los parámetros de la ventilación artificial.
La monitorización continua de las curvas de P en las vías aéreas (Paw) frente al tiempo (que es factible sólo cuando se ventila con flujo inspiratorio constante) permiten analizar ciertos patrones que son importantes desde el punto de vista clínico.
Esencialmente se distinguen tres tipos:
1. Pendiente de ascenso de Paw de tipo lineal, que reflejaría una ventilación en la parte rectilínea y más distensible de la curva de P/V.
2. Ascenso de Paw con concavidad hacia el eje de ordenadas (presión), es decir, un ascenso lento de Paw inicial y después un ascenso brusco, lo cual reflejaría una ventilación en la parte aplanada y menos distensible de la curva P/V y por lo tanto indicaría sobredistensión.
3. Un ascenso de Paw con concavidad hacia el eje de abscisas (tiempo), es decir primero un ascenso marcado de Paw con poco volumen insuflado y posteriormente un ascenso menor de Paw con mayor volumen; este último caso reflejaría fenómenos de reclutamiento y presencia de inflexión inicial en las curvas de P/V.
De esta forma, es posible evaluar de modo no invasivo los efectos del volumen circulante y de la PEEP, especialmente el reclutamiento y la sobredistensión sobre el parénquima pulmonar.
El descenso de la compliance puede ser debido:
1. Pacientes críticos: la compliance de la pared varía con el dolor, la cirugía, distensión abdominal, sedación, contracción de músculos respiratorios y relajación muscular.
2. Enfermedades restrictivas, al aumentar las fuerzas de retracción elásticas de los pulmones o de la caja torácica (tabla 2).
Por tanto, su medición puede ser útil:
a) Caracterizar el tipo de alteración pulmonar (obstructiva o restrictiva).
b) Cuantificar la evolución clínica del paciente y los cambios inducidos por el tratamiento ventilatorio.
c) Determinación de los puntos de inflexión al estudiar la curva P/V y su implicación clínica15-21.
d) Indicar la posibilidad de extubación. Compliance por debajo de 25 ml/cmH2O.
Resistencia
Por resistencia (R)22 entendemos la relación entre diferencia de presión (P) y un flujo (F) determinado, o sea R = P/F, que se expresa en cmH2O/L/s. También depende del volumen pulmonar y, en general, podemos decir que a medida que aumenta el volumen pulmonar disminuye la resistencia de las vías aéreas y que a medida que aumenta el flujo la resistencia de las vías aéreas también aumenta.
La R presenta un componente que refleja la resistencia de la vía aérea principal y un componente que no puede ser considerado resistencia en el sentido estricto de la palabra, porque ocurre cuando el flujo aéreo es nulo y que corresponde al estrés de adaptación del tejido respiratorio debido al comportamiento viscoelástico y a la heterogeneidad de las constantes de tiempo alveolares.
La técnica de la oclusión rápida de las vías aéreas fue descrita por Von Neergaard y Wirz en 1927 y durante la insuflación a volumen constante permite el estudio de la resistencia de las vías aéreas y la resistencia de los tejidos pulmonares y de la pared torácica.
En los pacientes intubados y ventilados mecánicamente la resistencia total del sistema respiratorio (Rmáx) se calcula como presión pico presión plateau/flujo; la Rmáx incluye la resistencia de las vías aéreas propiamente dichas (Raw), la resistencia del tubo endotraqueal y los equipos de medición y la resistencia del tejido pulmonar y de la caja torácica. Si calculamos la resistencia en función de la presión en el instante de oclusión de la válvula con flujo cero, obtenemos la denominada Rmín, que refleja la Raw más la resistencia del tubo endotraqueal y los equipos de medición. Para obtener la Raw hay que medir las Paw en el extremo distal del tubo endotraqueal, al nivel de la carina, ya que de este modo queda eliminada la contribución del tubo endotraqueal a la Rmín. Los valores normales de Rmín en sujetos sanos son de alrededor de 2,5 cmH2O/l/s. La diferencia entre Rmáx y Rmín, llamada RS, expresa las desigualdades o la falta de homogeneidad de las constantes de tiempo intrapulmonares y de la pared torácica (los llamados fenómenos de pendeluft) y las propiedades viscoelásticas o plastoelásticas del parénquima pulmonar, es decir, la resistencia del tejido pulmonar.
Los ventiladores artificiales actuales son microprocesadores y pueden proporcionar patrones de flujo inspiratorio constante y pausas teleinspiratorias de flujo cero, lo que permite monitorizar de forma no invasiva toda la información sobre las propiedades resistivas del sistema respiratorio en los pacientes intubados y ventilados mecánicamente. Además, no es necesario desconectar al paciente del ventilador, lo que añade seguridad a la técnica.
Los pacientes con insuficiencia respiratoria aguda (IRA) intubados y ventilados mecánicamente presentan un marcado aumento de las resistencias del sistema respiratorio, tanto aquellos con edema pulmonar cardiogénico o no cardiogénico como los que presentan una broncopatía crónica obstructiva. En los primeros las Rmáx suelen oscilar entre 12 y 15 cmH2O/l/s, mientras que en los segundos pueden alcanzar más de 20 cmH2O/l/s. En cuanto a las Raw, éstas suelen ser de unos 8 cmH2O/l/s en los pacientes con edema pulmonar y de unos 15 cmH2O/l/s en los pacientes con bronquitis crónica. Estos hallazgos son importantes y podrían tener interés terapéutico en el sentido de evaluar la eficacia de medicamentos broncodilatadores sobre el sistema respiratorio, como se ha visto en trabajos posteriores.
En estos estudios la RS es elevada tanto en los pacientes con SDRA agudo como en los bronquíticos crónicos, lo que se interpreta como una expresión de las desigualdades de las constantes de tiempo intrapulmonares en estos enfermos. El mecanismo por el cual la resistencia al flujo está aumentada en el SDRA no está completamente aclarado. La presencia de fluidos en la vía aérea, la reducción del volumen pulmonar o el incremento del tono bronquial debido a reflejos neurogénicos y mediadores inflamatorios podrían estar entre las posibles causas.