En los últimos años de la década de los noventa ha surgido, en el ámbito del tratamiento del síndrome coronario agudo, un grupo de potentes fármacos antiagregantes conocidos por su mecanismo de acción como inhibidores de los receptores plaquetarios IIb/IIIa. Se incluyen en este grupo abciximab, eptafibatide y tirofibán. La elegancia de su efecto farmacológico era evidente y los resultados de los primeros ensayos clínicos realizados consiguieron que la American Heart Association (AHA) los incluyera en su guía clínica1 sobre el tratamiento de la isquemia miocárdica aguda, en los casos de isquemia recurrente, cambios reversibles en el segmento ST, inversión profunda de la onda T o presencia de marcadores de isquemia miocárdica elevados en sangre. La AHA se basa en dos estudios con tirofibán (PRISM2 y PRISM-PLUS3) y uno con eptafibatide (PURSUIT4) para recomendar dicha terapia, incluso en los pacientes en los que no está planeada una intervención revascularizadora percutánea inmediata.
El optimismo suscitado por estos resultados ha favorecido el lanzamiento de nuevos estudios para ampliar su espectro terapéutico. Así, en junio de 2001 se ha publicado el estudio GUSTO V5, incluyendo 16.588 pacientes, que buscaba mejorar los resultados del tratamiento fibrinolítico del infarto agudo de miocardio utilizando conjuntamente reteplasa y abciximab. Sin embargo, el objetivo primario del estudio (mortalidad a los 30 días) no fue mejor en el grupo terapéutico combinado, a pesar de que el estudio estuviera preparado estadísticamente para conseguir detectar diferencias sutiles entre ambas estrategias.
Tampoco el estudio GUSTO-IV ACS6, que incluyó a 7.800 pacientes, intentando demostrar definitivamente la utilidad del empleo de estos fármacos (en este caso, abciximab) en los pacientes con un síndrome coronario agudo con descenso del segmento ST o con elevación de la troponina, en los que no se iba a realizar un procedimiento revascularizador precoz, consiguió demostrar diferencias significativas en su objetivo primario (muerte o infarto de miocardio a los 30 días de la aletorización).
Sin embargo, ya se había generado un enorme entusiasmo y, por ello, han aparecido varios ensayos en los que se da por sentado la utilidad de estos fármacos en el síndrome coronario agudo de alto riesgo, y se busca la estrategia más adecuada para utilizarlos. Así, en junio de 2001 se publicó el estudio TACTICS7, con 2.220 pacientes de alto riesgo (cambios en el segmento ST o en la onda T, elevación de marcadores de isquemia miocárdica o historia de cardiopatía isquémica previa), comparando una estrategia agresiva (cateterismo en las primeras 48 h) con una estrategia conservadora (cateterismo realizado sólo ante la evidencia de isquemia recurrente o prueba de esfuerzo positiva). En ambos grupos se administró tirofibán a todos los pacientes, asumiendo como probada la evidencia de tipo I suministrada en las guías de la AHA. En este estudio se demostró que la estrategia agresiva era mejor (el objetivo primario del estudio, en este caso combinado e incluyendo muerte, infarto de miocardio no letal y necesidad de una nueva hospitalización por cardiopatía isquémica aguda, se produjo en el 15,9% en la estrategia agresiva y en el 19,4% en la conservadora, odds ratio [OR] 0,78 con un intervalo de confianza [IC] del 95% de 0,62 a 0,97).
Las dudas existentes en el tratamiento del síndrome coronario agudo en el que no está planteado un cateterismo inmediato no se aplican al caso en que vaya a existir intervencionismo, porque los ensayos realizados desde el estudio CAPTURE8 han demostrado claramente la eficacia de abciximab en este contexto. Sin embargo, dado el precio de dicho fármaco, mucho más elevado que otros agentes relacionados, como tirofibán o eptifibatide, se realizó el estudio TARGET9, intentando demostrar que estos últimos podían usarse en lugar de su costoso predecesor. Pero no fue así, 4.800 pacientes demostraron que el tirofibán ofrece menor protección contra episodios isquémicos mayores tras el cateterismo que el abciximab. Un análisis ulterior de los resultados a 6 meses y un año no mostraron diferencias significativas (resultados no publicados), con lo que la cuestión sigue pendiente de resolución definitiva.
También en el campo del tratamiento del infarto agudo de miocardio mediante stent como procedimiento inmediato han irrumpido estos fármacos gracias al estudio ADMIRAL10, publicado junto con los dos anteriores en junio de 2001 en el New England Journal of Medicine. Tras recoger datos de 300 pacientes y comparar abciximab (administrado antes del procedimiento) con placebo en esta situación en el 6,0% de los tratados con abciximab frente al 14,6% en los que se usó placebo ocurrieron: fallecimiento, reinfarto o necesidad de tratamiento revascularizador urgente posterior a la colocación del stent. Esta diferencia, estadísticamente significativa (RR 0,41 con un IC del 95% de 0,18-0,93), se correlacionó con una mayor frecuencia de flujo TIMI 3 en los pacientes tratados con abciximab, tanto antes de la colocación del stent como inmediatamente después y a largo plazo (hasta 6 meses después).
Dada la importancia que ha adquirido la estratificación del riesgo en el tratamiento de los pacientes con síndrome coronario agudo, un subestudio del TACTICS11, publicado en noviembre de 2001, intenta esclarecer el límite que debemos emplear en los valores de troponina para adoptar una actitud agresiva ante un síndrome coronario agudo. Usando los 1.780 pacientes en los que se determinaron los valores de troponina al ingreso y completaron los 6 meses de seguimiento, se encontró incluso que pequeñas elevaciones de la troponina Ic (entre 0,1 ng/ml y 0,4 ng/ml) detectaban correctamente a aquellos pacientes que se beneficiaban de una actitud terapéutica agresiva. Sin embargo, es importante recordar que ambas ramas del subestudio recibieron tirofibán, al darse por probada su eficacia en este contexto clínico. En este subestudio no es el tirofibán lo que demuestra su eficacia sino el empleo combinado del bloqueante de los receptores plaquetarios y el cateterismo cardíaco en enfermos de alto riesgo.
Todos estos datos nuevos nos obligan a volver la vista atrás. ¿Qué habían demostrado en realidad los estudios PRISM, PRISM-PLUS y PURSUIT?
El estudio PRISM, que recoge datos de 3.232 pacientes con ángor y cambios electrocardiográficos o historia conocida de enfermedad coronaria, que fueron aleatorizados a tirofibán o heparina, demostró un descenso en el objetivo compuesto muerte-infarto de miocardio-isquemia refractaria a las 48 h (el 3,8 frente al 5,6%; riesgo relativo [RR] 0,67; IC del 95% 0,48-0,92) con tirofibán frente a heparina. Sin embargo, a los 30 días ya no había diferencia significativa entre ambos grupos, aunque sí en mortalidad. Curiosamente, en el estudio PRISM-PLUS se observaron resultados que, en cierto modo, contradecían al estudio anterior (ambos fueron publicados en el mismo número del New England Journal of Medicine de mayo de 1998). En este caso, las tres ramas del estudio, con 1.915 pacientes en total, con criterios de mayor riesgo que los pacientes del PRISM, eran: tirofibán solo, heparina sola o combinación de ambos fármacos. En el diseño del estudio se contemplaba también estimular a los investigadores hacia un empleo más agresivo de las técnicas invasivas de revascularización. La contradicción del estudio con el PRISM se deriva del hallazgo de que el grupo tratado con tirofibán sin heparina fue suspendido por el comité de control del estudio al observar un aumento de mortalidad a los 7 días (el 4,6 frente al 1,1%) con respecto a los pacientes tratados sólo con heparina (justo lo contrario que pretendía demostrar el PRISM).
Los resultados positivos del estudio fueron la reducción del objetivo primario compuesto muerte-infarto de miocardio-isquemia refractaria a los 7 días (el 12,9 frente al 17,9%; RR 0,68; IC del 95%, 0,53-0,88) en los pacientes tratados conjuntamente con tirofibán-heparina frente a los tratados sólo con heparina. Estos efectos beneficiosos se extendieron durante los 6 meses del seguimiento. Teniendo en cuenta que el estudio no se diseñó para comparar pacientes que recibían únicamente tratamiento farmacológico, sin intervencionismo coronario, en el análisis de ese subgrupo se encontró un beneficio sensiblemente inferior que no resultó estadísticamente significativo (objetivo primario, 14,8% con tirofibán-heparina en 344 pacientes frente al 16,8% en los 375 pacientes que sólo recibieron heparina, con un OR de 0,87, y un IC del 95%, de 0,6-1,25).
En cuanto al PURSUIT, que comprendía datos recogidos de 10.948 pacientes, en los que se administró eptafibatide o placebo, además de la terapia convencional en ambos casos, se demostró una reducción de 1,5 puntos porcentuales del objetivo compuesto (muerte-infarto agudo de miocardio en los primeros 30 días), siendo del 14,2 frente al 15,7% con placebo. En la publicación del estudio en New England Journal of Medicine no se refiere explícitamente a un análisis separado de los pacientes que no fueron sometidos a intervencionismo coronario. Sin embargo, este análisis puede deducirse a partir del resto de los datos (odds ratio 0,91, IC del 95% 0,8-1,05). En aquellos que sí lo fueron, las diferencias fueron significativas hasta los 7 días, para luego diluirse e ir descendiendo hasta dejar de serlo. Cabe destacar también que en el análisis de subgrupos de dicho estudio, la efectividad de los inhibidores de los receptores IIb/IIIa en las distintas regiones que participaron en el ensayo va paralela a la prevalencia de procedimientos invasivos en dichas regiones.
Otros estudios arrojan más luz a la hora de dar una posible explicación a todos estos datos. En un estudio angiográfico12 de los pacientes del PRISM-PLUS sometidos a intervencionismo coronario (1.491), se demostró que los pacientes que recibieron tirofibán y heparina frente a los que recibieron sólo heparina presentaron menos trombos en la zona de las lesiones, mejor flujo TIMI y menor gravedad de las obstrucciones. Estos datos, junto con lo referido previamente sobre el estudio ADMIRAL, demuestra claramente el efecto beneficioso de estos fármacos sobre el componente trombótico de la lesión.
Sin embargo, la conclusión lógica que se obtiene es que no todo es trombo en el síndrome coronario agudo. Los resultados negativos obtenidos en los estudios con fármacos de este grupo empleados por vía oral parecen reforzar esta conclusión. El otro componente, la propia lesión, debe ser tratada de forma adecuada mediante intervencionismo en aquellos pacientes en riesgo. Si no lo hacemos así, el efecto beneficioso de los bloqueadores de los receptores IIb/IIIa se diluye en el tiempo. La revisión sistemática llevada a cabo por Bosch et al para The Cochrane Collaboration13 demuestra que sólo los enfermos a los que se somete a revascularización percutánea muestran disminución de la mortalidad a los 30 días (OR, 0,71; IC del 95%, 0,52-0,97) y del episodio combinado muerte/infarto a treinta días y 3 meses (OR, 0,62; IC del 95%, 0,55-0,70, y OR, 0,65; IC del 95%, 0,58-0,73) pero a costa de un incremento de sangrado mayor (OR 1,38; IC del 95%, 1,04-1,85). En enfermos con síndrome coronario agudo sin elevación del segmento ST, la reducción del riesgo relativo es escasa y con incremento del riesgo de sangrado (OR 1,27; IC del 95%, 1,12-1,44). En los pacientes tratados médicamente, el objetivo combinado muerte-infarto de miocardio a los 30 días y a los 6 meses se redujo de manera estadísticamente significativa, aunque sólo en un 1%, OR 0,91, IC del 95% 0,85-0,98 a los 30 días, OR 0,88, IC 0,81-0,95 a los 6 meses. Debe tenerse en cuenta que éste es un análisis de subgrupo dentro de un metaanálisis. Los mismos resultados se repiten en el metaanálisis publicado por Boersma et al15.
Por ello, hay que ser consciente de que los estudios han demostrado claramente la eficacia de estos fármacos usados conjuntamente con un enfoque agresivo, pero analizando objetivamente los datos su empleo generalizado no parece adecuado, sobre todo en enfermos en los que no se va a realizar un cateterismo en las 48 h siguientes. Tampoco en el infarto agudo de miocardio con elevación persistente del segmento ST hay evidencia que justifique por ahora su empleo sistemático.
La importante presión de marketing de la industria farmacéutica parece, sin embargo, haber conseguido que en muchas unidades de cuidados intensivos se adopte este tratamiento como estándar para el síndrome coronario agudo, incluso cuando no hay cateterismo a la vista. Hasta que nuevos ensayos clínicos establezcan claramente qué casos del síndrome coronario agudo se benefician de esta terapéutica, afinando en la estratificación del riesgo, tendrá que ser el buen juicio de los intensivistas el que permita seleccionar a los pacientes que se puedan beneficiar de su empleo. Por ahora, la evidencia científica disponible sólo demuestra que su uso es beneficioso en aquellos pacientes de alto riesgo que serán sometidos a un cateterismo cardíaco en menos de 48 h.
Como pequeña guía de actuación, se puede concluir del estudio de la bibliografía:
Los inhibidores de las glucoproteínas IIb/IIIa deberían usarse en todos los pacientes que reciben intervencionismo coronario, particularmente aquellos con síndrome coronario agudo de riesgo alto (angina inestable o cualquier variedad de infarto) y siempre que exista una anatomía de riesgo a juicio del experto en hemodinámica.
Los inhibidores de las glucoproteínas IIb/IIIa están indicados para reducir la incidencia de complicaciones isquémicas en enfermos sometidos a angioplastia o stent.
El uso de troponinas puede delimitar un grupo especial de pacientes de alto riesgo que podrían beneficiarse sustancialmente más del uso de estos fármacos, junto con una estrategia invasiva que incluya coronariografía temprana.
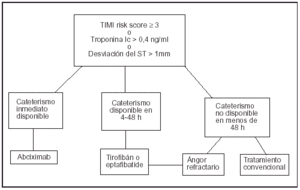
De acuerdo con estas premisas, nosotros propugnamos que se siga la siguiente estrategia (fig. 1) en el síndrome coronario agudo sin elevación del segmento ST, que trata de resumir toda la evidencia actual.
Figura. 1. Estrategia de manejo de los bloqueadores de los receptores IIb/IIIa en pacientes con síndrome coronario agudo sin elevación persistente del segmento ST.
1. Debemos identificar rápidamente los pacientes de alto riesgo. Siguiendo el planteamiento del estudio TACTICS podemos utilizar para definir a estos pacientes un TIMI risk score14 ≥ 3 y/o Tn positiva/desviación del ST > 1 mm). Los factores considerados en el TIMI risk score se exponen en la tabla 1.
2. En los pacientes que cumplan los criterios del punto anterior en que se vaya a poder realizar un cateterismo en las próximas 48 h, se puede proceder como sigue:
Si existe diponibilidad de cateterismo inmediato: a) realizar angiografía (+ revascularización si procede) bajo tratamiento con abciximab, y b) mantener abciximab durante 12 h tras el procedimiento.
Si el cateterismo se va a realizar entre 4 y 48 h después del inicio del tratamiento: a) iniciar tirofibán o eptifibatide junto con aspirina y heparina (fraccionada o no); b) realizar coronariografía, y c) mantener los anti-IIb/IIIa durante 12 h.
3. También puede considerarse su empleo en los casos de ángor refractario al tratamiento convencional en los que por cualquier motivo no puede realizarse un cateterismo inmediato.
4. El empleo de bloqueantes de los receptores IIb/IIIa no puede recomendarse sistemáticamente según evidencia disponible en pacientes que no vayan a someterse a intervencionismo coronario.
Finalmente, es obvia la necesidad de elaborar un plan de coordinación entre clínicos y hemodinamistas con vistas a que estas estrategias sean aplicadas y puedan mejorar realmente el pronóstico de nuestros pacientes.